Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista de la Facultad de Medicina (México)
On-line version ISSN 2448-4865Print version ISSN 0026-1742
Rev. Fac. Med. (Méx.) vol.56 n.1 Ciudad de México Jan./Feb. 2013
Boletín de la ANMM
Enfermedad periodontal y diabetes mellitus, influencia bidireccional*
Periodontal disease and diabetes mellitus, how one affects the other
Publicado en el Boletín de Información Clínica Terapéutica de la Academia Nacional de Medicina*
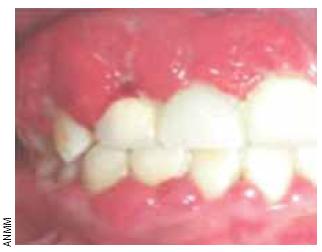
El examen estomatológico es un aliado pocas veces utilizado de manera correcta. La adecuada inspección de la mucosa bucal, los dientes y sus tejidos de soporte permiten identificar numerosos padecimientos de carácter local y enfermedades sistémicas a menudo en etapa temprana y con anterioridad a la expresión de su cuadro clínico característico.
Al respecto, durante las últimas 2 décadas se han estudiado los diversos tipos de interrelación que pueden existir entre la enfermedad periodontal preestablecida y la diabetes mellitus, y se ha llegado a la conclusión de que, más que una posible asociación causal, existe asociación sinérgica y desarrollo en paralelo entre ambos procesos patológicos, por lo que se ha considerado que ambas entidades podrían tener un componente hereditario común, aunque no ha sido posible relacionarlas con algún trastorno o mutación genética específica.
La enfermedad periodontal es una entidad inflamatoria crónica multifactorial, inducida por la formación de una biopelícula (microbiota periodontopatógena) que ocasiona en un huésped susceptible y bajo la influencia de factores ambientales conocidos la destrucción de tejidos de soporte de los dientes o periodonto (encía, ligamento periodontal, cemento radicular y hueso alveolar). La enfermedad periodontal abarca una condición inflamatoria superficial reversible (gingivitis) y un proceso profundo e irreversible (periodontits).
El diagnóstico de periodontitis se establece cuando existe destrucción del tejido conjuntivo y se produce migración apical del tejido de soporte (bolsa periodontal), con la eventual movilidad o pérdida del diente, causada por el desprendimiento de la inserción epitelial de la superficie dura del diente en el fondo del surco gingival, lo que favorece la colonización bacteriana.
Esta bolsa puede diagnosticarse mediante sondeo periodontal, en conjunto con exámenes radiográficos, para determinar su existencia y profundidad y estudios microbiológicos específicos para identificar a los agentes infecciosos presentes en dicha lesión. La importancia clínica de la enfermedad periodontal reside en su elevada prevalencia, la cual se ha estimado en alrededor del 25% de la población adulta de los Estados Unidos y en cifras superiores al 50% en población mexicana.
DIABETES COMO FACTOR DE RIESGO DE ENFERMEDAD PERIODONTAL
En la patogenia de las complicaciones tardías de la diabetes se han implicado principalmente 3 vías metabólicas: 1) alteración de las vías de los polioles, 2) producción de productos terminales de glucosilación avanzada (AGEs) y 3) activación de la proteína C cinasa.
Ante periodos de hiperglicemia, los tejidos que no requieren de la insulina para introducir la glucosa a las células tienen un incremento en la glucosa intracelular con alteración de las vías de los polioles, en donde la glucosa es convertida en sorbitol (poliol) por la acción de la enzima aldosa-reductasa, lo que favorece el fenómeno oxidativo nocivo para los tejidos al reducirse significativamente en la producción de glutatión reducido (GSH).
Con relación a la formación de AGEs, esta segunda vía propone que al unirse la glucosa a proteínas, lípidos y ácidos nucleicos, da lugar a la aparición de AGEs que alteran sus funciones; así la unión de la glucosa a la hemoglobina, colágeno o albúmina, produciría complicaciones de acuerdo al órgano en el cual se depositen los AGEs (por ejemplo, riñón, sistema nervioso, sistema vascular, retina, etc.), estos resultan nocivos para la matriz extracelular y para las células endoteliales, y provocan interacciones anormales matriz-matriz y matriz-célula, lo que en la colágena tipo I da lugar a menor elasticidad vascular y predispone a estrés y daño endotetial.
Este fenómeno se observa en las grandes arterias, en donde se facilita la formación de ateromas por atrapamiento de lipoproteínas de baja densidad (LDL) y depósito de colesterol en la capa íntima, en tanto que en la microcirculación la albúmina se une a la membrana basal glicada, y contribuye al engrosamiento que se aprecia en la microangiopatía diabética.
Por otra parte, al agregarse residuos de AGEs a las proteínas plasmáticas éstas se modifican y se unen a receptores de las células endoteliales, macrófagos y células mesangiales, dando como resultado la producción de citocinas, moléculas proinflamatorias y factores de crecimiento, así como inducción de la formación de trombomodulina y otras sustancias que favorecen la aterogénesis acelerada que se observa en la diabetes no controlada.
En relación con la activación de la proteína cinasa C intracelular (PKC) por iones de calcio y del segundo mensajero diacilglicerol (DAG), el resultado es un incremento en la producción de endotelina-1 (vasoconstrictor) y descenso de sintetasa endotelial del óxido nítrico (vasodilatador), producción del precursor del factor de crecimiento del endotelio vascular (VEGF) y factor de crecimiento transformante β (TGF-β), que al inducir el depósito de matriz extracelular y material incrementa la membrana basal, así como la producción del inhibidor del activador del plasminógeno, lo que favorece la posibilidad de oclusión vascular y la producción de citocinas proinflamatorias por el endotelio vascular.
Diversos estudios han demostrado que los pacientes diabéticos tienen un riesgo 3 veces mayor de desarrollar enfermedad periodontal que los pacientes no diabéticos, después de controlar edad, género y otros factores confusores. La diabetes y la enfermedad periodontal son enfermedades que poseen acción sinérgica e influencia mutua en ambos sentidos, pues se ha observado que con niveles similares de laca dentobacteriana la prevalencia y gravedad de las enfermedades periodontales es mayor en el paciente diabético que en la población sana de edad similar.
Asimismo, el control glicémico se asocia a un decremento de la inflamación gingival y del número de sitios con sangrado gingival. Al parecer, esto es debido a que los tejidos bucales sufren los mismos efectos de daño en la microvasculatura por mal control glicémico que los observados al paso del tiempo en otros tejidos del organismo, lo que ha llevado a algunos autores a sugerir que la periodontitis sea considerada como una complicación de la diabetes.
Está comprobado que las funciones de los neutrófilos, la quimiotaxis, la producción de moléculas de la adhesión y la fagocitosis están disminuidas en la diabetes no controlada, y qué, paradójicamente, existe una mayor respuesta de monocitos y macrófagos frente a antígenos bacterianos, lo que ocasiona un incremento en la producción de citocinas inflamatorias, tales como factor de necrosis tumoral alfa (TNF-α) e interleucina 1 beta (IL-1β), lo que favorece el crecimiento de las bacterias anaerobias gramnegativas, y a su vez, explica la mayor prevalencia y gravedad de la enfermedad periodontal en el diabético.
Al mismo tiempo, por ser la diabetes mellitus una enfermedad en la que prevalecen los procesos catabólicos, la pérdida ósea que se observa en la enfermedad periodontal podría ser consecuencia de la inhibición en la función osteoblástica y disminución de la producción de colágena, con reducción en la producción de hueso nuevo.
A mayor duración de una diabetes no controlada, mayor producción de AGEs, los cuales activan a los receptores (RAGE), presentes en las células endoteliales, macrófagos, monocitos, células musculares lisas y neuronas.
Los diabéticos presentan un incremento de hasta 50% de los RAGE en comparación a los sujetos sanos, y la interacción AGE-RAGE de los monocitos parece ser responsable del incremento del estrés oxidativo celular lo que da como resultado la producción de citocinas proinflamatorias tales como IL-1β y TNF-α, así como niveles elevados de prostaglandina E2 (PGE2), corresponsable a su vez de la activación osteoclástica que produce la pérdida ósea característica de la enfermedad periodontal avanzada en este tipo de pacientes. También se ha observado interacción AGE-RAGE en fibroblastos, lo que repercute en trastornos de la síntesis de colágena y su maduración, que son comunes cuando existen niveles elevados de glucosa por glicación de los fibroblastos, así como la degradación de dicha proteína fibrosa por metaloproteinasas de la matriz (MMP) y colagenasas, enzimas que influyen tanto en la destrucción como en la reparación tisular, y disminuyen la resistencia de tejidos periodontales al ataque bacteriano.
Asimismo, el incremento en los niveles de MMPs, y específicamente de MMP-9 se ha vinculado con mayor riesgo de padecer enfermedades cardiovasculares. Por otra parte, la mayoría de las alteraciones bucales asociadas a diabetes se presentan en pacientes con mal control de su enfermedad; así, la presencia de aliento cetónico, retraso del proceso de cicatrización, candidosis, atrofia de la mucosa, disgeusia, ardor lingual y enfermedad periodontal severa son procesos derivados de alteraciones metabólicas crónicas que no se observan en pacientes con diabetes controlada o de reciente inicio.
EFECTO DE LA ENFERMEDAD PERODONTAL SOBRE LA DIABETES
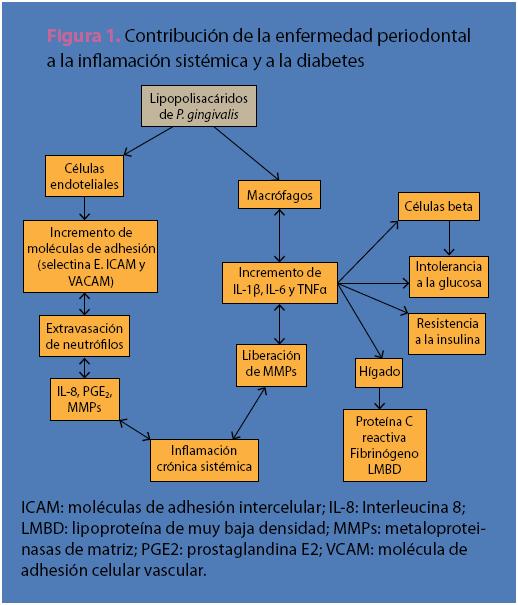
De la misma forma en que una diabetes mal controlada influye negativamente sobre el periodonto y agrava estados inflamatorios presentes en este, la periodontitis impacta de manera muy importante y nociva sobre niveles de glucosa sanguínea y amplifica los niveles de citocinas proinflamatorias, contribuyendo a incrementar las complicaciones sistémicas de la diabetes (figura 1).
Diversos estudios a largo plazo han puesto de manifiesto que la periodontitis severa ocasiona el empeoramiento de la glicemia en sujetos con diabetes, lo que no ocurre en los diabéticos sin enfermedad periodontal. Es interesante notar que la periodontitis también parece incrementar notablemente en los diabéticos el riesgo de desarrollar enfermedades cardiovasculares, cerebrovasculares y eventos vasculares periféricos, y que este impacto negativo va más allá, pues el riesgo de muerte por cardiopatías coronarias y nefropatías es mucho más alto que el que presentan los diabéticos libres de enfermedad periodontal.
En los últimos 50 años se ha visto que al realizar terapia periodontal, procedimientos quirúrgicos localizados, extracciones selectas y la prescripción de tetraciclinas (antimicrobianos con acción antiinflamatoria) a pacientes diabéticos, éstos suelen requerir una dosis menor de insulina o presentan mejores respuestas a los hipoglucemiantes orales que aquellos a quienes no se les realizó dicho tratamiento periodontal. En algunos estudios se ha observado que junto con el mejoramiento periodontal hay una reducción del 10% de los valores base de la hemoglobina A1c. Así como las infecciones virales y bacterianas generan resistencia a la insulina en individuos con diabetes y dificultan el control de la enfermedad, la microbiota gramnegativa responsable de la periodontitis también lo hace.
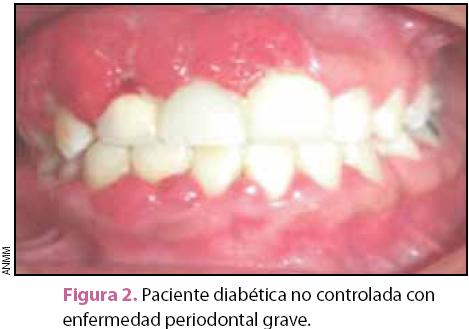
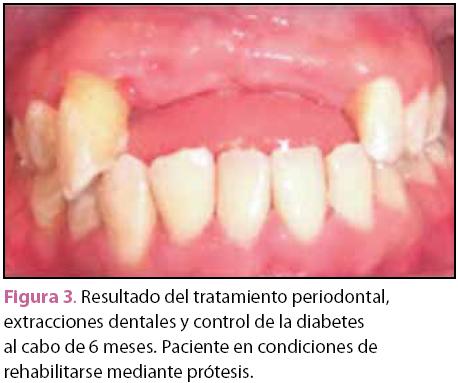
Microorganismos como la P. gingivalis, Tannerella forsythia y Prevotella intermedia incrementan en el suero los niveles de MMP-9, proteína C reactiva, IL-6 y fibrinógeno. Asimismo, la diseminación hematógena de las bacterias y sus productos (lipopolisacáridos y proteínas de la pared) inducen un estado inflamatorio crónico que dificulta el control glicémico, de ahí que se especule que al controlar el proceso inflamatorio local, el adecuado tratamiento periodontal ayuda a controlar la glicemia al disminuir las citocinas circulantes. El concepto de influencia bidireccional, en la que una enfermedad empeora o contribuye a controlar a la otra es de gran importancia ya que permite comprender que el manejo de ambas entidades, diabetes y periodontitis, debe ser simultáneo. La terapia periodontal puede por lo tanto no ser exitosa si el paciente diabético no logra controlar la enfermedad sistémica y, de igual manera, un tratamiento médico puede fracasar o verse limitado si el paciente no recibe el manejo odontológico preventivo, consistente en el control de la placa dentobacteriana (adecuada técnica de cepillado y uso de hilo dental), sustituir restauraciones defectuosas, recibir aplicaciones tópicas de flúor y mantener una correcta higiene y ajuste adecuado de los aparatos protésicos. Es muy importante considerar que en caso de pacientes diabéticos con enfermedades cardiovasculares, cerebrovasculares o renales, el tratamiento y control periodontal debe realizarse a su máximo nivel de eficiencia (figuras 2 y 3).
Dada la interrelación existente entre diabetes y enfermedad periodontal, es muy importante establecer una buena comunicación entre los profesionales responsables del paciente diabético (médico, nutriólogo, dentista), y entre ellos lograr el adecuado apego al tratamiento integral, en el que debe incluirse de manera prioritaria el control dietético y la prevención de infecciones bucodentales. Los resultados publicados sobre la interacción de enfermedad periodontal con diabetes mellitus tipo 1 no permiten sugerir las mismas conclusiones vertidas en los párrafos anteriores, las cuales son válidas para los pacientes con diabetes tipo 2 con respecto a la efectividad del tratamiento periodontal sobre el control glicémico, ya que existen diferencias etiológicas entre ambos tipos de enfermedad, y el paciente insulinodependiente suele tener un control más estricto de la enfermedad, por lo que son necesarios nuevos estudios antes de obtener conclusiones definitivas al respecto.
Los artículos publicados en el Boletín de Información Clínica Terapéutica son fruto de la labor de los integrantes del Comité, por ello no tienen autoría personal ni referencias bibliográficas.
* Enfermedad periodontal y diabetes mellitus, influencia bidireccional. Boletín de Información Clínica Terapéutica de la Academia Nacional de Medicina. 2012;21(1):1-5. [ Links ]














