Introducción
La creciente incidencia mundial del cáncer diferenciado de tiroides (CDT) es alarmante; en el 2018 la incidencia era de 567,233 nuevos casos en ambos sexos, con predominio en el sexo femenino, con un marcado incremento en los últimos 20 años, sobre todo en países desarrollados como EE.UU., Japón, Italia y Corea del Sur, por mencionar algunos. Las cifras en México, conforme al último análisis de GLOBOCAN, señalan una incidencia de 12,122 en ambos sexos con un franco predominio en el sexo femenino, llegando a presentar 10,188, lo que coloca a esta neoplasia en la posición 4 respecto al número de casos nuevos diagnosticados para todos los tipos de neoplasia en ambos sexos, y se ha colocado como nunca antes en el segundo lugar en incidencia en el sexo femenino, por fortuna no se encuentra en los primeros lugares de mortalidad, lo que condiciona una mayor prevalencia1,2.
Quizá este notable incremento en la incidencia sea en gran medida por el mayor número de casos diagnosticados por técnicas de imagen y sobrediagnóstico, que usualmente son indicadas para otros fines, y que los hallazgos anormales obliguen a caracterizarlos mejor; sin embargo, esta no es la única causa de este notable incremento. También han influido la resistencia a la insulina y los trastornos metabólicos relacionados, como la obesidad, la diabetes tipo 2 y el síndrome metabólico, que también han aumentado rápidamente en todo el mundo debido a los cambios generalizados en la dieta y el estilo de vida3,4.
Es importante conocer las características de la enfermedad, especialmente en una etapa avanzada, ya que estos tumores a menudo requieren un manejo multidisciplinario que utiliza múltiples modalidades de tratamiento e imagen molecular, debido a que los pacientes con esta neoplasia muestran una amplia gama de comportamientos clínicos, desde tumores indolentes con una alta afinidad al radioyodo (I-131), y por lo tanto una baja mortalidad, hasta un comportamiento bastante agresivo con baja o nula captación del I-131.
Antecedentes
Actualmente el manejo oncológico del cáncer de tiroides es quirúrgico; donde la extensión de la cirugía y la necesidad de ablación con I-131 dependerá de la evaluación de los riesgos, y en caso de persistencia o recurrencia de la enfermedad se puede considerar dosis terapéutica adecuada de I-131, en ausencia de radioyodo-refractariedad (RAIR)5,6. Algunas variantes histopatológicas del cáncer de tiroides, como el de células altas, células en «tachuela», esclerosante difusa y células columnares, así como el poco diferenciado, a menudo no responden al tratamiento con I-131 y, por lo tanto, tienden a ser muy agresivos; y una alta proporción de estos pacientes se vuelven yodo-refractarios. Para todos los subtipos de CDT que han perdido la capacidad de captación del I-131 (RAIR) actualmente aún no se cuenta con un manejo clínico óptimo, a pesar de que aparecen nuevas perspectivas7,8.
Importante es destacar el llamado carcinoma de tiroides pobremente diferenciado (PDTC, por sus siglas en inglés), una neoplasia de origen folicular que muestra escasa diferenciación de célula folicular, con comportamiento clínico y morfología entre un CDT y carcinomas anaplásicos. Para este ominoso escenario, el «consenso de Turín» definió tres criterios histopatológicos, que son: patrón de crecimiento insular, trabecular o sólido; ausencia de características nucleares convencionales de CDT; y características tales como núcleo complejo ≥ 3 mitosis por 10 campos de alto poder y necrosis tumoral. El PDTC suele tener menor respuesta al I-131 y menor tasa de supervivencia global, conllevando un peor pronóstico; afortunadamente representa solo el 6% de los CDT9-12.
Oncogénesis
Más del 95% de los tumores de la tiroides se originan a partir de la transformación neoplásica del epitelio folicular de la tiroides, e incluyen un grupo heterogéneo de neoplasias con características clínicas, patológicas y moleculares específicas. Los factores de transcripción específicos de la tiroides como el factor de transcripción de la tiroides-1 y el factor de transcripción emparejado que contiene el dominio PAX-8 (gen emparejado) son necesarios para el desarrollo y la función de la tiroides. Debido al comportamiento heterogéneo entre los diferentes subtipos histopatológicos, han surgido diferentes hipótesis, destacando que los tirocitos maduros diferenciados normales dan lugar a neoplasias papilares o foliculares y en un 1% al cáncer anaplásico, acumulando múltiples mutaciones somáticas en genes como RAS, RET, cinasa del receptor de tropomiosina neurotrófica, proteína Gs, receptor de tirotropina (TSH-R) y alteraciones de los miembros de la familia del p53 supresor de tumores. En este modelo estocástico, la iniciación del CDT es monoclonal y la heterogeneidad del tumor se adquiere mediante mutaciones de varias etapas que desregulan la proliferación celular, la diferenciación y los procesos de supervivencia13,14.
Investigaciones recientes respecto a las alteraciones moleculares responsables de la carcinogénesis tiroidea proporcionan evidencia convincente del papel crucial de las anomalías genéticas mutacionales y no mutacionales en los componentes de las cascadas de señalización de supervivencia tumoral, como TSH-R, proteína cinasa activada promitógeno (MAPK), fosfoinositol 3-cinasa AKT (PI3-K/AKT), diana de rapamicina en células de mamífero (mTOR) y las vías del factor de crecimiento similar a la insulina-1 (IGF-1)15.
La combinación de mutaciones del oncogén BRAFV600E (gen que produce un cambio de valina a glutamato en el residuo 600) y el promotor TERT transmiten una vía de señalización para una diseminación tumoral más agresiva y una captación reducida o nula de I-131, así como una supervivencia global reducida16.
La activación de la cascada de MAPK mediante mutaciones y/o reordenamientos de genes RET, RAS y BRAF ocurre en aproximadamente el 70% de los CDT; y no son las únicas, ya que mutaciones en vías de señalización con PI3-K destacando su subunidad alfa (PI3-KA) y en PTEN se asocian a peor pronóstico y recurrencia17,18.
Tratamiento con yodo 131
El yodo 131 (I-131, radioyodo o RAI) es un radioisótopo cuyos átomos emiten partículas β con varias energías de hasta de 606 keV, fundamentales para el efecto terapéutico; así como emisión de rayos γ, con energía de 364 a 637 keV, necesarias para obtener imágenes gammagráficas o mediante tomografía computarizada de emisión de fotón único (SPECT). La vida media física del I-131 es de 8.02 días19.
La mayor radiación emitida por el I-131 ocurre en la forma de partículas β que interrumpe los enlaces químicos e inflige daño devastador al ADN, que produce disfunción celular y finalmente la activación de la apoptosis. Esto sucede mediante dos vías, la primera o directa resulta de la irradiación de las partículas β sobre la cadena simple del ADN; mientras que la segunda, o indirecta, ocurre mediante la interacción con moléculas de agua que forman radicales libres, mismos que dañan al ADN; esta última es la más importante debido al mayor daño infringido19,20.
La eficacia del I-131 es directamente proporcional a la captación y retención por el tejido tumoral. La captación tumoral efectiva ocurre si alcanza el 0.5% de la dosis de I-131 por gramo de tejido. Hay dos consideraciones dosimétricas elementales respecto al tratamiento con I-131. La primera hace referencia al límite de dosis absorbida en la médula ósea, para evitar mielotoxicidad, cuyo valor es de 2 Gy. La segunda consideración es la dosis absorbida por las lesiones, donde el lecho tiroideo puede recibir hasta 300 Gy, mientras las metástasis tiroideas pueden recibir hasta 80 Gy, en un radio de hasta 2 mm, tomando con reserva dichos valores, ya que varían de acuerdo con el tamaño de las lesiones, capacidad de expresión del simportador yodo/sodio (NIS) y grado de diferenciación, entre otras19,21.
Regulación fisiológica del simportador yodo/sodio
En el tejido tiroideo normal el elemento esencial que utilizan las células foliculares para la síntesis de hormonas tiroideas (triyodotironina y tiroxina) es el yodo, que posterior a su ingesta es reducido a yoduro y posteriormente se distribuye en la sangre como un ion extracelular para incorporarse a las células gracias al NIS22. En las células del CDT la expresión del NIS se encuentra disminuida, pero aún conservan funciones similares a la célula folicular, tales como la captación del yodo y yodación por acción de la tiroperoxidasa. Esta expresión del NIS es crucial para la eventual administración de I-131. La expresión funcional del NIS se puede regular tanto a nivel transcripcional como postraduccional, donde el regulador predominante de la expresión de NIS es la TSH involucrada principalmente en el nivel de traducción. Después de la unión de TSH con el receptor de TSH (TSH-R), la adenilato ciclasa se estimula a través de la proteína G, que a su vez aumenta la expresión del monofosfato de adenosina cíclico (AMPc). El AMPc luego induce la transcripción del NIS activando varias vías de señalización que podrían estimular el potenciador de «cascada arriba» del NIS (NUE por siglas en inglés). El NUE es un sitio de unión o región esencial para la óptima respuesta a la TSH. El AMPc puede estimular al NUE a través de vías independientes y dependientes de la proteína cinasa-A (PKA). A través del factor efector redox-1 (Ref-1), la ruta independiente de PKA, la PAX8 es estimulada posteriormente para unirse al NUE, lo que lleva a la activación de NUE, y esta ruta juega un papel clave en la diferenciación de la tiroides. A través de la vía dependiente de PKA, la PKA activada podría fosforilar el modulador del AMPc, mejorando la actividad del NUE19,23.
Existen otros tres mecanismos de estimulación del NIS independientes de la TSH, los cuales se encuentran bajo la influencia de la unión de PAX-8 con NUE. Donde el factor de crecimiento transformante β (TGF- β); el receptor tipo toll y el gen transformante de pituitaria, junto con su factor de unión, pueden inhibir la unión de PAX-8 al NUE y, en consecuencia, la disminución significativa de la expresión de ARNm de NIS en células tiroideas24.
Mecanismos contrarreguladoras del simportador yodo/sodio
Como mencionamos previamente, la cascada MAPK incluye una serie compleja de señalización celular implicada en la regulación de proliferación celular, desdiferenciación y supervivencia, así como pobre respuesta al tratamiento con I-131. Entre las alteraciones genómicas que afectan esta vía se encuentran las que afectan al protooncogén BRAF y RET (reorganización durante la transfección), que ocurren hasta en el 70% en pacientes con CDT. La mutación BRAFV600E es crítica para el inicio y/o progresión de CDT a través de la activación aberrante de la vía de señalización MAPK, que puede regular negativamente la expresión del NIS, y así inducir la desdiferenciación; además sobrerregula la expresión de genes promotores de tumores como el factor de crecimiento del endotelio vascular A (VEGFA), factor de transición epitelio-mesénquima y TGF-β, mientras que contrarregula la expresión de algunos genes supresores de tumores como la proteína cinasa asociada a muerte celular 1 y la familia transportadora de solutos 5 a 825,26.
Es importante destacar que la vía PI3K/AKT puede activar factores de crecimiento como el VEFG y el IGF-1, los cuales pueden inhibir la expresión del NIS en células tiroideas, generando imposibilidad de ingreso del I-131 a la célula tiroidea. De igual manera, la mTOR cinasa clave cascada debajo de la vía PI3K/AKT influye de manera negativa en la inhibición de la expresión del NIS, todo lo anterior conocido como las vías moleculares en la regulación del NIS (Fig. 1)27,28.

Figura 1 Vías moleculares de señalización involucradas en la regulación del simportador yodo/sodio (NIS). RTK: receptor de tirosina cinasa; IGF-1: factor de crecimiento similar a la insulina-1; TGF-β: factor de crecimiento transformante β; PI3K: fosfoinositol 3-cinasa; RasGRP3: proteína liberadora de guanilo Ras3; PAX-8: gen emparejado-8; MEK: proteína activada por mitógenos cinasa-cinasa; ERK: proteína cinasa regulada por señales extracelulares; mTOR: diana de rapamicina en células de mamífero; SMAD3: madres contra el homólogo decantapléjico-3.
Un estudio realizado por de Souza, et al. demostró de manera in vivo e in vitro que la inhibición de la mTOR puede generar incremento de la captación del I-131; sin embargo, no se ha logrado demostrar su utilidad en prolongar la supervivencia29.
Desarrollo de la enfermedad refractaria al I-131 (RAIR)
Es quizá el peor escenario dentro del CDT, después de las alteraciones moleculares previamente mencionadas. Un pequeño grupo de pacientes puede presentar este desenlace. Debido a lo controvertido en las clasificaciones, numerosos investigadores han propuesto una serie de definiciones que se pueden ajustar a los diferentes hallazgos que se presenten, en parte debido a la carencia de estudios prospectivos, que, por la naturaleza, son difíciles de llevarse a cabo.
Para simplificar metódicamente tales definiciones, describimos a continuación el producto de una revisión exhaustiva en la literatura internacional vigente (Fig. 2). Aunque la controversia prevalece en este tema, actualmente se recomienda ser más transigentes y menos dogmáticos en cuanto a las categorías para determinar la RAIR, ya que debe basarse en el análisis minucioso de las condiciones dadas para la aparición de cualquiera de estos escenarios y con base en la probabilidad de que el paciente pueda seguir respondiendo al I-131, ya que es más probable que pueda continuar con beneficio del mismo, sobre todo en aquellos pacientes que erróneamente fueron categorizados como RAIR al realizar solamente un rastreo corporal; comparado con aquellos pacientes que presentan aparición de lesiones nuevas.
TEJIDO MALIGNO QUE NO CONCENTRA I-131 EN EL RASTREO POSDOSITERAPÉUTICA
Es mandatorio realizar un rastreo posterior a cada dosis recibida de I-131 (> 30 mCi). Las bondades del I-131, además de emitir partículas β con un rango de 606 keV con finalidad terapéutica, emiten radiación γ, lo que permite obtener imágenes gammagráficas. Diversos autores han postulado cuándo es el «mejor momento» para realizar dicho rastreo, ya que, según sus observaciones, la tasa de detección de lesiones puede variar si se realiza muy pronto (2-5 días) a la administración de una dosis terapéutica, o muy tardío (6-12 días). Salvatori, et al. compararon la tasa de detección de lesiones en rastreos al tercer día vs. séptimo día de la administración de I-131 en 135 pacientes, donde encontraron que hasta un 12% de los casos los rastreos tardíos proveen mayor información comparado con los rastreos tempranos30.
Además, la realización de SPECT/CT permite identificar mayor número de lesiones al incrementar la sensibilidad hasta en un 78% en aquellos pacientes con rastreos negativos o dudosos, ya que un porcentaje pequeño de pacientes no muestra captación en el rastreo posterior a la ablación, sin que esto represente RAIR31. Esta es quizá la parte crucial para darle el correcto sentido a los hallazgos gammagráficos; ciertamente, encontrar enfermedad macroscópica en el rastreo posterapéutico que no concentra I-131 es considerado como RAIR; sin embargo, debe reunir las condiciones de una imagen óptima, es decir, una adquisición de cuerpo completo en proyección anterior y posterior y después realización de SPECT/CT que incluya al menos dos regiones (cervical y torácica), dichas adquisiciones deben seguir las recomendaciones actuales de las guías de la Sociedad de Medicina Nuclear e Imagen Molecular (SNMMI, por sus siglas en inglés) y de la Sociedad Europea de Medicina Nuclear e Imagen Molecular (EANM, por sus siglas en inglés); además de no realizarlo de manera temprana ni tardía (Fig. 3)32,33. Hung, et al. evaluaron en 239 pacientes tres tiempos de adquisición diferentes (días 3-4, 5-6 y 10-11 posdosis), donde hasta el 28% de lesiones ganglionares, el 17% de lesiones pulmonares y el 16% de lesiones óseas no fueron visualizadas en los rastreos tardíos realizados los días 10-11, concluyendo que los rastreos tempranos son necesarios e importantes para la detección de lesiones metastásicas; sin embargo, solo el 5% de los remanentes no fueron visibles34. De manera contraria, Chong, et al. evaluaron en 52 pacientes a los 3 y 7 días posdosis que hasta el 22% de lesiones pulmonares y el 33% de lesiones óseas no fueron visualizadas en el rastreo temprano. Hallazgos similares se encontraron en el estudio de Kodani, et al. 35,36
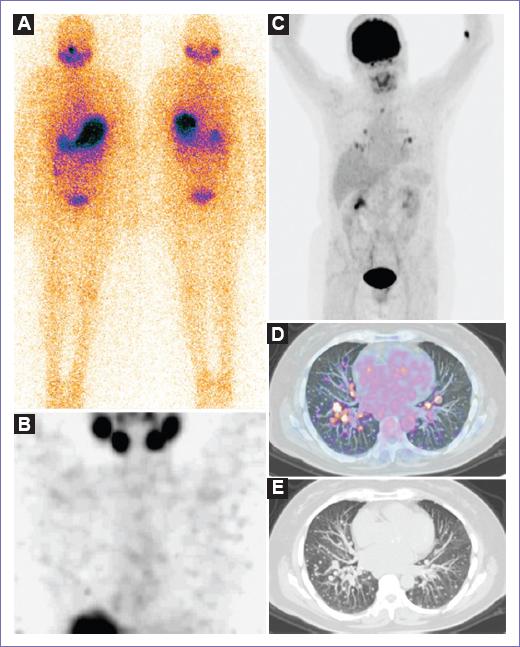
Figura 3 A: rastreo corporal de cuerpo completo posdosis ablativa en proyección anterior y posterior realizado siete días posteriores a la administración vía oral de 100 mCi, sin observar zonas focales de captación anormal, la dosis se administró debido al riesgo intermedio del paciente. B: SPECT de cuello y tórax realizada al término del rastreo, donde no se observan zonas focales de captación anormal del radioyodo. C: proyección de máxima intensidad de la PET con 18F-FDG donde se observan zonas de hipermetabolismo anormal a nivel pulmonar bilateral. D y E: PET/CT y TC, respectivamente, de pulmón en proyección observando múltiples nódulos pulmonares bilaterales compatibles con depósitos secundarios. Nótese que a pesar de ser la primera dosis que recibió el paciente y a pesar de realizar SPECT, ninguna lesión concentró I-131, lo cual quiere decir que el paciente es radioyodo-refractario tan solo posterior a la primera dosis, raro, pero de muy mal pronóstico. SPECT: tomografía computarizada de emisión de fotón único; PET: tomografía por emisión de positrones; PET/CT: tomografía por emisión de positrones/tomografía computarizada; 18F-FDG: 18 fluoro-desoxi-glucosa; TC: tomografía computarizada.
Por lo tanto, la ausencia de captación en el rastreo posdosis terapéutica no es sinónimo de RAIR, a menos que se haya realizado en el mismo tiempo un estudio anatómico que corrobore enfermedad macroscópica y no se asocie a captación del I-131; siempre y cuando la resolución espacial del equipo donde se adquirió el estudio, sea lo suficientemente capaz de fusionar hallazgos macroscópicos con los moleculares; ya que lesiones pequeñas (< 6 mm), aun con los equipos más novedosos, no son capaces de correlacionar los hallazgos tomográficos con los moleculares; equipos más viejos son incapaces de hacerlo aun con lesiones de mayor tamaño, mayores de 9 mm.
TEJIDO MALIGNO QUE NO CONCENTRA I-131 EN EL RASTREO DE SEGUIMIENTO
Los rastreos diagnósticos se realizan cada vez menos en el entorno actual de tiroglobulinas séricas de alta sensibilidad y ultrasonidos más modernos; la mayoría de las guías actuales no recomiendan realizar de manera sistemática rastreo diagnóstico de seguimiento; sin embargo, en algunas situaciones pueden realizarse. Ante la evidencia de captación en el rastreo posdosis terapéutica fuera del lecho tiroideo o cuando la Tg sérica no es confiable, la American Thyroid Association (ATA) y la British Thyroid Association (BTA) recomiendan en un lapso entre 6 y 12 meses5,37 la realización de rastreo diagnóstico (de seguimiento) para evaluar la respuesta al tratamiento, ya que el efecto terapéutico del I-131 no se alcanza hasta después de seis meses38.
Debido a la menor sensibilidad del rastreo con baja dosis comparada con el rastreo posdosis terapéutica21,39, clasificar a los pacientes como RAIR utilizando únicamente este criterio sería un error, ya que debemos considerar al menos tres factores clave para que la sensibilidad sea confiable: el primer factor es que el paciente tenga una adecuada preparación, es decir, TSH > 30 UI/ml, la cual debe ir asociada a evitar elementos con alto contenido en yodo estable (I-127) como amiodarona (6-12 meses), agentes contrastados (4-8 semanas), multivitamínicos, etc.; el segundo factor es una dosis de I-131 no menor a 2 mCi (lo ideal es que sean 3 a 5 mCi), sobre todo si no se cuenta con equipos de última generación, debido a que una menor dosis de radioyodo (incluso en presencia de enfermedad) puede no ser apreciable en el estudio gammagráfico; y el tercer factor es la técnica de adquisición, como mencionamos anteriormente es indispensable apegarse a las recomendaciones de la SNMMI y/o EANM para la realización del rastreo corporal con el respectivo complemento con la técnica SPECT/CT (Fig. 4). Claro que otras opciones en el rastreo incluyen el I-123 y el I-124, para gammagrafía y para tomografía por emisión de positrones/tomografía computarizada (PET/CT), respectivamente; desafortunadamente no son radioisótopos con amplia disponibilidad en países latinoamericanos, incluyendo México39.

Figura 4 A: rastreo corporal de cuerpo completo posdosis ablativa en proyección anterior y posterior realizado siete días posteriores a la administración vía oral de 150 mCi, sin observar zonas focales de captación anormal, la dosis se administró debido al riesgo alto del paciente. B: SPECT de cuello y tórax realizada al término del rastreo, donde se observan al menos cuatro zonas focales de captación anormal del radioyodo en lecho tiroideo y ambos pulmones. C: TC en plano axial donde se observan cuatro nódulos pulmonares bilaterales compatibles con depósitos secundarios. D: SPECT/CT, nótese la importancia de lo indispensable de realizar esta técnica, donde se fusionan las imágenes obtenidas de la SPECT con la TC para valorar de manera conjunta los hallazgos anatómicos con los moleculares, donde omitir esta técnica condiciona falsos negativos que pueden generar un impacto negativo en la salud del paciente. SPECT: tomografía computarizada de emisión de fotón único; SPECT/CT: tomografía computarizada de emisión de fotón único/tomografía por emisión de positrones/tomografía computarizada; TC: tomografía computarizada.
Como el punto anterior, se hace énfasis en que la ausencia de captación no significa RAIR, y en este caso podemos incluir tanto enfermedad medible como no medible, ya que debe ser la suma de los tres factores mencionados asociados a la presencia de enfermedad, sea cuales fueren los niveles de Tg o anticuerpos (Ac)-anti-Tg40.
El I-131 se concentra en algunas lesiones y en otras no
En algunos casos, debido a la evolución tórpida de la enfermedad, podemos estar en el escenario de heterogeneidad de la captación, lo que evidencia que algunas lesiones comienzan a desdiferenciarse y, por lo tanto, pierden la capacidad de expresar el NIS; mientras que otras siguen teniendo características celulares bien diferenciadas. Ante esta problemática, debemos individualizar los casos, ya que algunos pacientes en donde exista concentración de I-131 pueden seguir beneficiándose de la terapia con I-131, mientras que (de ser posible) la o las lesiones que no concentren I-131 se pudieran manejar de manera independiente (Fig. 5)41-43.

Figura 5 A, B y C: TC, PET y PET/CT con 18F-FDG, respectivamente, en plano axial del mismo paciente de la figura 3, mostrando hipermetabolismo focal en dos de los cuatro nódulos observados, compatibles con depósitos secundarios. D: proyección de máxima intensidad. E: imagen en proyección coronal donde se observan dos de las cuatro metástasis pulmonares asociadas a baja tasa metabólica. La importancia de este ejemplo radica en la posibilidad de encontrar un paciente en el que no todas las lesiones hayan perdido la capacidad de concentrar I-131; importante es la dimensión de las lesiones, que también puede explicar el escaso o nulo metabolismo. PET: tomografía por emisión de positrones; PET/CT: tomografía por emisión de positrones/tomografía computarizada; 18F-FDG: 18 fluoro-desoxi-glucosa; TC: tomografía computarizada.
Por ejemplo, múltiples lesiones pulmonares que sí capten I-131 y una lesión ósea que no concentre I-131; se puede valorar el tratar la lesión ósea única con radioterapia, cirugía o crioablación, esperando una respuesta favorable por parte de las lesiones pulmonares al RAI. En estricto sentido, con el ejemplo anterior, los pacientes que entren en esta clasificación deben individualizarse y manejarse con equipo multidisciplinario, ya que, en algunos casos, las lesiones que no concentren I-131 pueden beneficiarse de otras terapias, sin privar del beneficio sistémico de las lesiones que sí concentran I-13143-46.
El tejido tumoral pierde la habilidad de concentrar I-131 con evidencia previa de captación
Debemos hacer la diferencia de si se trata de un rastreo con baja dosis o alta dosis de I-131, ya que como mencionamos anteriormente, la sensibilidad del rastreo diagnóstico puede omitir algunas lesiones que sí se hayan evidenciado en el rastreo posterapéutico. Esto es complicado, debido la secuencia; es decir, después de una dosis terapéutica el rastreo corporal debe realizarse en los siguientes 3-10 días, siendo la sensibilidad y especificidad del rastreo mayor comparada con el rastreo diagnóstico, lo que puede ocasionar una confusión en esta definición. Por lo tanto, el escenario se aplica solamente cuando se cumplen a manera de secuencia los siguientes tres puntos:
Posterior al rastreo y SPECT/CT posterapéutico existe evidencia de enfermedad metastásica macroscópica yodocaptante.
En el rastreo diagnóstico puede o no haber concentración de I-131 en las lesiones vistas previamente; es decir, el rastreo diagnóstico no determina RAIR.
Que debido a la persistencia de enfermedad se aplica nuevamente una dosis terapéutica de I-131 y sea en este rastreo posterapéutico donde no exista captación en las lesiones vistas en un principio41,46.
Progresión de la enfermedad a pesar de captación normal de I-131
Como en cualquier otra enfermedad oncológica, la aparición de lesiones nuevas o el incremento de las existentes en diámetro mayor al 20% respecto al estudio basal (conforme a los criterios RECIST v 1.1), y esto debe aplicarse, independientemente de si existe o no captación del I-131; sin embargo, se debe evaluar el contexto global y estado general del paciente, así como de su enfermedad metastásica47.
De todas las clasificaciones, esta es la menos complicada de entender; pero donde influye mucho la actividad inicial prescrita. De tal modo que dar una dosis baja en el contexto de enfermedad metastásica puede condicionar una pobre dosis absorbida por el tumor, impidiendo el control y favoreciendo el crecimiento. Uno de los fundamentos del tratamiento con I-131 es que el médico debe administrar una dosis suficiente para que la radiación absorbida logre los objetivos de curación, estabilización o paliación. Si el médico reduce la actividad prescrita, es intuitivo que la actividad más baja proporcionará una dosis de absorción de radiación más baja a la metástasis, que a su vez aumenta la probabilidad de no lograr el objetivo deseado. Sin embargo, el profesor van Nostrand sugiere que, a pesar de contar con progresión de la enfermedad, alguna población pequeña puede no ser susceptible a otro tipo de terapias, además de puntualizar cinco métricas asociadas que deben descartarse, antes de considerarlo como una «simple progresión», las cuales son: la actividad de I-131 administrada (comentada anteriormente), duración de la respuesta, efectos adversos, evaluación del beneficio al efecto secundario y, por último, la petición del paciente41,48.
Por lo tanto, nuestra observación es que este último criterio en sí mismo no debe considerarse como RAIR, a menos que se excluyan los factores sugeridos.
OTRAS CONSIDERACIONES
Dos puntos que destacar fuera de los cinco escenarios previamente definidos es la evidencia de actividad tumoral hipermetabólica cuando se usa la PET/CT con 18F-FDG (18 fluoro-desoxi-glucosa), así como la actividad acumulada de 600 mCi (22.2 GBq).
Respecto al primer punto, es de vital importancia comprender que, dentro de la biología tumoral del CDT, la sobreexpresión del transportador de glucosa de tipo 1 en la membrana celular está estrechamente relacionada con tumores con comportamiento biológico más agresivo. En neoplasias tiroideas, la captación del radiofármaco 18F-FDG se acentúa en variedades histológicas más agresivas como las de células altas, células de Hobnail o células de Hürthle, con nula o escasa captación por tumores bien diferenciados sin factores de mal pronóstico. A este fenómeno Feine, et al. lo denominaron fenómeno de «flip-flop»49,50.
Salvatori, et al. sugieren que las indicaciones para practicar PET/CT con 18F-FDG se dividan en indicaciones fuertemente definidas y no completamente definidas. Las primeras incluyen pacientes con niveles elevados de Tg > 10 ng/ml (estimulados o no) y estudio de imagen negativo (ultrasonido, rastreo con I-131). La elevación de Ac-anti-Tg o su aparición de novo puede alterar drásticamente los valores de la Tg, por lo tanto, también es indicación la elevación de Ac-anti-Tg o aparición de novo51-53. Debemos clarificar que el hecho de que un paciente tenga Ac-anti-Tg no es sinónimo de presencia de enfermedad, sino la tendencia de estos; es decir, podemos encontrar un paciente cuyos niveles de Ac-anti-Tg posteriores a la tiroidectomía total se encuentren elevados (el valor puede variar según el punto de corte que utilice el laboratorio), y que una vez administrada la dosis ablativa de I-131 estos disminuyan (sin desaparecer o tendencia a la baja), lo que no es indicativo de RAIR, ya que puede ser una respuesta bioquímica incompleta (ATA 2015)5 o simplemente parte de la respuesta inmunitaria del paciente. Por el contrario, si la tendencia comienza a elevarse en un paciente que nunca tuvo elevados dichos Ac-anti-Tg o estuvieron ausentes, la PET/CT con 18F-FDG puede ser una herramienta diagnóstica válida (con previa ausencia de enfermedad por otras técnicas de imagen), en donde esto tampoco es sinónimo de RAIR.
La PET/CT con 18F-FDG tiene importancia pronóstica, que radica en que la mayor parte de los pacientes con enfermedad metastásica tienen avidez por el 18F-FDG, lo que sugiere mayor agresividad, desdiferenciación y células metabólicamente activas; mientras que una PET/CT con 18F-FDG negativa predice pronóstico favorable54-57. En un análisis multivariante practicado por Wang, et al. analizaron 400 pacientes con características de alto riesgo; se observó que la edad y una PET/CT con 18F-FDG son los factores pronóstico más importantes, ya que hay una relación inversa entre supervivencia y el número de lesiones metabólicamente activas; sin embargo, concluyen que tampoco es indicativo de RAIR54.
Nagarajah, et al. investigaron en una muestra de 48 pacientes con CDT, veinticuatro de ellos con mutación de BRAF (V600E) y 24 BRAF-wild type, observando una correlación significativamente mayor de la actividad metabólica en aquellos pacientes con mutación de BRAF (V600E); concluyen que una tasa metabólica alta puede estar en relación con mutación del gen, lo que conlleva una mayor agresividad tumoral y peor pronóstico. Nunca mencionan que es indicativo de RAIR55.
Finalizando, respecto a la «dosis tope» de 600 mCi (haciendo referencia a la dosis acumulada), el reciente Consenso de Martinica56 concluye que tampoco define a un paciente con RAIR. Sin embargo, es necesario esclarecer que, a mayor actividad acumulada, mayor es la probabilidad de desarrollar la RAIR. Y es debido a la publicación de dos estudios fase III que dieron la aprobación por la Food and Drug Administration de dos inhibidores de la tirosina cinasa, el sorafenib57 y el lenvatinib58; moléculas que tomaron la dosis acumulada de 600 mCi (arbitrariamente) como uno de los criterios de inclusión. Por lo tanto, debemos ser muy cautelosos con quienes cataloguemos con RAIR, y no simplificar a una dosis acumulada de 600 mCi como único criterio para administración de estas terapias.
En la valoración de este grupo de pacientes, la valoración por parte de un grupo multidisciplinario es fundamental, ya que debemos esclarecer cuáles fueron los factores asociados a encontrar una pobre respuesta a una dosis acumulada de 600 mCi, en los que se incluye: administración de I-131 con o sin adecuada estimulación de la TSH, elementos yodados que hayan podido interferir con el efecto terapéutico del I-131, duración de la respuesta, doble primario e histologías desfavorables.
Conclusión
El abordaje por parte de un grupo multidisciplinario del CDT da mejores resultados a largo plazo; y en el manejo del paciente RAIR es de vital importancia clarificar este concepto, donde las técnicas de imagen molecular son indispensables para la selección adecuada de estos pacientes y no se tomen decisiones con base en criterios no completamente definidos, ya que solamente se puede definir RAIR una vez que se han evaluado minuciosamente múltiples factores en la historia individual de cada paciente, como la preparación, dosis, métodos de imagen y resecabilidad de lesiones, por mencionar algunas. En nuestra opinión y con base en nuestra experiencia, proponemos evaluar estos criterios, que buscan un mejor pronóstico en este pequeño grupo de pacientes.











 text new page (beta)
text new page (beta)



