Introducción
La ruptura del tendón distal del bíceps braquial es poco frecuente y representa sólo 3% de todas las rupturas de este tendón. Se presenta en hombres de edad media (40-50 años), siendo más frecuente en el brazo dominante. Los factores predisponentes son el tabaco, uso de esteroides, anabólicos, estatinas, los ejercicios de alta demanda (pesas, escalar). En los últimos 20 años la incidencia de este padecimiento se ha incrementado llegando hasta 10% de las rupturas tendinosas. El mecanismo de la lesión generalmente ocurre por una contracción excéntrica con el codo en flexión de 90o.1,2,3,4
En muchos pacientes el tratamiento conservador demostró una pérdida en la fuerza de supinación de entre 30 y 40% en comparación con el lado contralateral y una pérdida de fuerza en la flexión de 15 a 20%.5,6
El tratamiento quirúrgico está indicado en atletas, pacientes activos con alta demanda, en aquéllos que no acepten una funcionalidad disminuida o una deformidad estética (brazo de Popeye). En la literatura se describen varias opciones quirúrgicas. Hay variaciones desde el abordaje, el tipo de sutura a utilizar y los métodos de fijación de la reparación del tendón distal de bíceps.6,7,8,9
Los síntomas musculoesqueléticos comunes en COVID-19 hasta el momento han sido: fatiga, mialgia y artralgias como respuesta a la cascada inflamatoria. Se piensa que son debidos a los mediadores como interleucina 6 (IL-6) y factor de necrosis-α (TNF-α). Aunque no se estudiaron sistemáticamente, se tienen reportes de China,10,11 Singapur,12 EUA,13 con prevalencia de fatiga en 25.6%, mialgia y/o artralgia de 15.5%. Lechien12 describe 417 pacientes COVID-19 en 12 hospitales europeos con 59% de mialgias y 31% de artralgias. Pero los efectos musculoesqueléticos del COVID-19 continúan siendo poco claros y poco estudiados.
El propósito de este reporte de caso es discutir las decisiones éticas y el proceso de toma de decisiones para el tratamiento conservador versus quirúrgico dentro del marco de un paciente con COVID-19 positivo sin datos clínicos previos o factores de riesgo de ocasionar la ruptura tendinosa de la inserción distal del bíceps.
Caso clínico
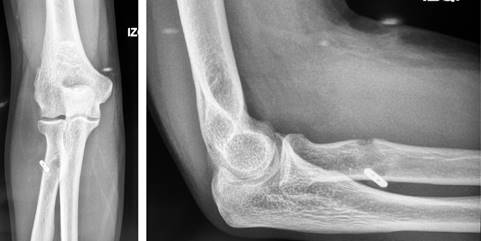
Masculino de 46 años, diestro, sedentario, médico, sin otros antecedentes de importancia. Niega síntomas dolorosos en el codo y hombro izquierdo previo al inicio de padecimiento actual. Inicia con sintomatología respiratoria leve y tras exudado nasal se determina positivo para COVID-19. Presenta una enfermedad leve que amerita sólo tratamiento sintomático. Al quinto día del inicio de la sintomatología respiratoria manifiesta dolor súbito e intenso en el codo del lado izquierdo posterior a un esfuerzo no importante con el codo flexionado a 90o. Evoluciona con rápido edema a nivel de codo izquierdo y limitación de la movilidad por el dolor. Acude a valoración médica de urgencia; en la exploración física presentó dolor durante la movilización del codo en flexoextensión así como en pronosupinación, dolor a la palpación en región anterior del codo. Muestra deformidad en codo de Popeye, a la palpación ausencia del tendón distal del bíceps braquial, sin datos de alteraciones neurovasculares. Se realiza un vendaje almohadillado con cabestrillo como tratamiento inicial. Se confirma el diagnóstico de ruptura completa de la inserción distal de bíceps braquial mediante una resonancia magnética nuclear. En dicho estudio se describe una avulsión completa del tendón en su inserción distal con una retracción del tendón conjunto a unos 8 cm de su inserción, con edema perilesional (Figura 1).

Figura 1: Resonancia magnética preoperatoria: lesión completa del tendón distal del bíceps y retracción de 8.57 cm.
Se plantea al paciente las opciones de tratamiento quirúrgico versus no quirúrgico de manera inicial. El paciente opta por un tratamiento quirúrgico. Una vez decidido el manejo quirúrgico se debe plantear el tiempo en el que se debe realizar. En los reportes de este tipo de lesiones se recomienda efectuar una intervención quirúrgica en los primeros siete días posterior a la lesión en un grupo, 14 días en un segundo grupo o 21 días en un tercer grupo para lograr los mejores resultados posibles del tratamiento. Sin embargo, en este caso debíamos tomar en consideración que el paciente se encontraba en el día cinco de inicio de sintomatología de COVID-19. De acuerdo con las recomendaciones de infectología se recomendó, en ese momento, esperar al día 14 para practicar un evento quirúrgico sin complicaciones, esto sobre todo por la alta posibilidad de requerir una intubación para asegurar la anestesia durante el procedimiento. El tiempo de espera del inicio de la sintomatología del COVID-19 se basa principalmente en las seguridad del paciente, pero también en la seguridad del equipo médico que realizará el procedimiento. Por último, se tomó la decisión conjunta de intervenir quirúrgicamente al paciente en el día 17 de inicio de la sintomatología.3
Tratamiento quirúrgico
La anestesia se realizó mediante un bloqueo regional guiado por ultrasonido, no hubo necesidad de intubación. Se usó isquemia con torniquete a 180 mmHg, previo vaciamiento venoso, con una incisión transversa de 4 cm a nivel de la tuberosidad radial. El tendón del bíceps es capturado mediante manipulación digital en tejido profundo, se regularizaron los bordes de la porción distal. Macroscópicamente se encontraron datos de proceso inflamatorio local. Se tomó muestra de este tejido y se envió a patología. Se preparó el tendón con suturas compuestas (FiberLoop, Arthrex, Naples, FL). Se midió el diámetro del tendón (6.0 mm). Se localizó mediante fluoroscopía la tuberosidad bicipital del radio, con supinación forzada se expuso la misma para facilitar la desperiostización. Se realizó perforación inicial con clavo guía seguido de broca canulada de 3.2 mm para botón cortical (TightRope Syndesmosis Arthrex, Naples, FL). Se corroboró con control fluoroscópico su dirección y situación en hueso. Se perforó la cortical anterior con broca canulada de 6.0 mm, lográndose una profundidad del túnel de 15 mm. Se lavó con abundante agua para retirar el debris óseo para disminuir el riesgo de osificación heterotópica. Se realizó el paso del botón cortical con la respectiva maniobra para bloquear el botón en la cortical posterior, una vez corroborado se corren las suturas dentro del botón para que el tendón ingrese en el túnel preparado. Manteniendo la supinación forzada y con una flexión de 20o se coloca un tornillo de biotenodesis 5.0 × 15 mm (BioComposite Arthrex, Naples, FL). Se realiza un nuevo lavado con solución salina, se corrobora adecuada posición del tornillo de biotenodesis. Se cierra por planos el tejido celular subcutáneo y la piel se cierra con puntos separados.
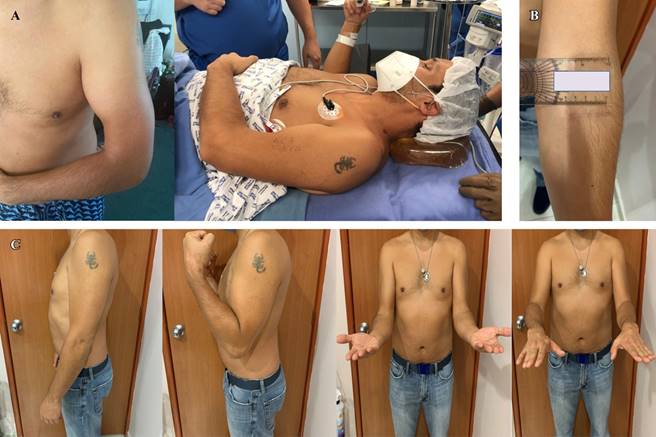
En el postoperatorio se inmovilizó con férula ROM de codo, con rehabilitación precoz con ejercicios pasivos de flexoextensión, así como de pronosupinación en las primeras cuatro semanas (Figura 2). Los ejercicios activos se iniciaron posterior a la cuarta semana del postquirúrgico, seguidos de un programa de rehabilitación para recuperación de la movilidad, fortalecimiento muscular del codo y antebrazo.
Se realizaron controles clínicos seriados en consulta externa a uno, dos, seis y 12 meses. En cada uno de dichos controles clínicos se hizo una valoración con las escalas de MEPI, DASH14 y EVA y se evaluó la evolución de la rehabilitación. El seguimiento fue de 12 meses, durante los cuales mostró un incremento en la escala de valoración de MEPI. La escala de MEPI pasó de 50 puntos en el preoperatorio a 70 puntos en la octava semana del postoperatorio, 85 puntos a los seis meses y 95 puntos a los doce meses de seguimiento postoperatorio. La valoración de la discapacidad del hombro mediante la escala DASH pasó de 90.0 puntos en el preoperatorio a 26. 7 puntos a la octava semana, a 15.0 puntos a los seis meses y a 4.3 puntos a los 12 meses del postoperatorio. El retorno a la actividad laboral se inició a las cinco semanas del evento quirúrgico. Mejoría en la escala EVA de nueve puntos preoperatorio a un punto en la octava semana, un punto a los seis meses y cero puntos a los 12 meses del postoperatorio. Con una escala de Likert15 de satisfacción personal «muy satisfecho» (Figura 3). El resultado de patología reporta fragmentos de tejido fibroadiposo denso con fragmentos del tendón en su inserción distal con cambios inflamatorios compuestos por linfocitos, células plasmáticas y escasos macrófagos.
Discusión
Para tomar la decisión de manejo ortopédico no quirúrgico versus quirúrgico se explicaron las consecuencias y riegos de ambos tratamientos, con la pérdida de la fuerza para la supinación y la deformidad que no se corrigen como principales complicaciones del tratamiento no quirúrgico.1,3 Habiéndose decidido por un manejo quirúrgico se debió fijar la fecha quirúrgica ideal tomando en cuenta las fechas referidas en la literatura con mejor resultado para esta patología. Sin embargo, en este caso también había que ponderar la pandemia de COVID-19 por la que estábamos atravesando con semáforo rojo en ese momento en la Ciudad de México, además de las condiciones propias del paciente de haber presentado la ruptura tendinosa en el día cinco de inicio de la sintomatología respiratoria. Se tomaron en cuenta también las guías emitidas por el Colegio Mexicano de Ortopedia y la American Academy of Orthopeadic Surgery para la elección de fecha quirúrgica.16,17
Debido a que nos encontrábamos frente a un paciente con infección activa de COVID-19, se debía establecer la fecha quirúrgica no sólo con base en la patología ortopédica presentada, sino también con base en las posibles complicaciones que pudiera tener el paciente ante una posible intubación y el riesgo de contagio del equipo quirúrgico en el contexto de una patología de origen traumático que no comprometiera la vida o la integridad de la extremidad. Se decidió, en conjunto con el servicio de infectología, retrasar el procedimiento hasta que el paciente cumpliera 14 días del inicio de la sintomatología. Esta decisión se basó en la evidencia bibliográfica en la que se muestra que un paciente en fase activa de COVID-19 que amerita intubación, por otra causa, aumenta sus posibilidades de complicación por COVID-19. Pese a que se realizaría como primera elección un procedimiento de anestesia con bloqueo regional guiado por ultrasonido para disminuir el riesgo de complicaciones por el manejo de la vía aérea mediante sedación o la anestesia general, debíamos prevenir la posibilidad del fallo en esta técnica y que el paciente requiriera una anestesia general como procedimiento de rescate.16,17,18
Las complicaciones musculoesqueléticas del COVID-19 aún no están completamente descritas. Tenemos el antecedente de la epidemia de 2002-2004 por SARS-CoV-1, durante la cual los casos graves cursaron con sarcopenia y osteoporosis importante, pero estas manifestaciones no fueron contundentes en los casos moderados o leves. En dicha epidemia se propuso el manejo de rehabilitación temprana para limitar estos efectos musculoesqueléticos.18
Aunque no han quedado claros todos los mecanismos causantes de las manifestaciones extrapulmonares, se sabe que los receptores de tipo 2 de la encima convertidora de angiotensina (ACE2) y la proteasa serina transmembrana 2 (TMPRSS2), mismos a los que se une el virus SARS-CoV-2, se encuentran distribuidos ampliamente en los tejidos.19 Los síntomas y signos musculoesqueléticos de COVID-19 parecen estar relacionados directamente con la inflamación mediada por citocinas y factor de necrosis tumoral alfa, predominante en el endotelio; sin embargo, estas vías de inflamación pueden tener repercusión directa en tejidos óseos y musculares.20
Durante los meses críticos de la pandemia (Abril, Mayo y Junio de 2020) en otros países se reportó un incremento en la mortalidad hasta de 20% en los pacientes quirúrgicos, así como mayor necesidad de ingreso a unidades de cuidados intensivos.21 De este hecho parten las recomendaciones para atención prioritaria a los pacientes con urgencias quirúrgicas, así como del escrutinio para COVID-19 en los pacientes y el uso de equipo de protección completo para el equipo quirúrgico y especialmente para el manejo de la vía aérea, pasando a segunda estancia los pacientes sin urgencia de cirugía.22
También hay que considerar que las inmunoterapias y corticoesteroides para disminuir el proceso inflamatorio agudo de la enfermedad COVID-19 pueden tener también un efecto en la recuperación musculoesquelética;18 en el caso presentado, el paciente no recibió ningún tratamiento adyuvante para el COVID-19, pero se inició un protocolo de rehabilitación precoz para su patología ortopédica.
En el reporte de histopatología del tendón se encontraron datos de proceso inflamatorio moderado, presencia de linfocitos, células plasmáticas y escasos macrófagos, que concuerdan con la fase inflamatoria de la reparación del tendón.23 No se puede determinar con exactitud si el origen de la lesión es consecuencia directa del proceso inflamatorio secundario a la infección activa por COVID-19; sin embargo, debido a que el paciente no cuenta con factores predisponentes como uso de anabólicos, esteroides, estatinas, sobrecarga de ejercicio y a que el traumatismo que propició la ruptura tendinosa fue leve, podemos suponer que el proceso inflamatorio sistémico a causa de la infección activa por COVID-19 tuvo un papel decisivo.
Se han descrito múltiples técnicas quirúrgicas para la reparación de la inserción distal del bíceps braquial, con una o dos incisiones, con túneles óseos, suturas, anclas, tornillos interferenciales, botones corticales y la técnica double tension slide (DTS).8,9,24,25 Todas ellas con propiedades biomecánicas adecuadas. Sin embargo, en últimas fechas se han presentado reportes de fallas con el tratamiento de los tornillos interferenciales debido a fracturas en el túnel óseo con la colocación del tornillo y en el postoperatorio inmediato. Por estos motivos se decidió, en este caso, aplicar la técnica DTS. Ésta nos ofrecía las ventajas biomecánicas en la fijación con bajo riesgo de fractura en el túnel óseo y además, con la sutura remanente se puede dar un punto de reforzamiento en el mismo tendón que nos provee una protección extra en el caso de que las suturas del botón cortical sufrieran daños con el roce contra los bordes óseos del túnel.26,27 Necesitamos contar con estudios a corto y mediano plazo del riesgo de manejo de las diversas patologías ortopédicas en el escenario de un paciente con una infección activa por COVID-19 para poder tomar la decisión del momento más adecuado para la realización del procedimiento quirúrgico, tomando en cuenta disminuir las complicaciones en el paciente y evitar el contagio en el equipo quirúrgico ante patologías que pongan en riesgo la vida del paciente o la preservación de una extremidad
Conclusión
Aún falta información sobre las afectaciones musculoesqueléticas en los pacientes con COVID-19 así como estrategias para poder mitigar las complicaciones en los diferentes escenarios de gravedad de la patología.
El procedimiento quirúrgico con la técnica DTS con una sola incisión es una buena opción en este tipo de pacientes.











 text new page (beta)
text new page (beta)