Introducción
La incontinencia urinaria ha sido definida por la Sociedad Internacional de Continencia (ICS por sus siglas en Inglés) como la pérdida involuntaria de orina.1 Es un problema de salud pública que disminuye notablemente la calidad de vida de quien la padece.2,3
La enuresis es la incontinencia urinaria que ocurre en niños de al menos 5 años de edad,4,5 con una prevalencia a nivel mundial de 5% a 15%,6,7 y en México de 4% al 7%.8,9 La prevalencia es mayor en niños (10.7%) que en niñas (5.4)%,10,11 y disminuye un 15% por año conforme crecen.12
La enuresis afecta negativamente la calidad de vida en niños provocando severo estrés sicológico y social en ellos y en sus familias,13 del 20% al 50% de casos sufren cambios conductuales y emocionales que se correlacionan con trastornos siquiátricos concomitantes.5 Sólo el 55% de los padres buscan ayuda médica cuando sus hijos sufren enuresis.14 Adicionalmente, si los padres tienen bajo nivel educativo y/o bajos ingresos económicos existe una probabilidad 4.8 veces mayor de que los infantes con enuresis no reciban atención médica o de que la reciban tardíamente, cuando la severidad de los síntomas o la cronicidad se hace intolerable.14,15
Se diagnostica enuresis cuando hay un episodio mensual de incontinencia y más de tres episodios en tres meses.7 Dependiendo de sus enfermedades concomitantes, por su respuesta al tratamiento y por su etiología,7 se divide en enuresis monosintomática (EMS) y no-monosintomática (ENMS).5
La EMS abarca a los casos en los que no existe mayor sintomatología del tracto urinario bajo o disfunción vesical concomitante y se presenta principalmente durante el sueño,6 aunque sigue considerándose EMS cuando se presenta durante el día.6,7,16
La ENMS es aquella enuresis que se acompaña de otros síntomas del tracto urinario bajo, como disfunción vesical neurógena, síndrome de vejiga hiperactiva (SVH), disinergia detrusor-esfínter, entre otros.6,16 Debido a los problemas psicosociales que induce la enuresis y a que el 50% de los pacientes con enuresis presentan disfunción intestinal e incontinencia urinaria y/o fecal,4 se propone un tratamiento multidisciplinario para el control simultáneo de las comorbilidades.5,15
Tradicionalmente, el tratamiento de la enuresis se basa en dos líneas terapéuticas. La primera línea se refiere al tratamiento conductual y dietético que incluyen el controlar la ingesta de líquidos e implementar hábitos para vaciar la vejiga urinaria antes de dormir, etcetera.12,17 Si la primera línea de tratamiento falla, en la segunda línea se adiciona el uso de la psicoterapia, la biorretroalimentación, la ingesta de medicamentos como la desmopresina, imipramina y los anticolinérgicos, y el uso de las alarmas.12 Sin embargo, se ha observado que a menudo los síntomas reaparecen posterior al uso de la primera o segunda línea de tratamiento y ocasionalmente con efectos adversos como trastornos siquiátricos por los anticolinérgicos,12 lo que da origen a la enuresis refractaria.6
Para los casos con enuresis refractaria no hay una descripción clara de medicación,12,17 sin embargo, se ha propuesto a la neuromodulación como la tercera línea de tratamiento.5 La neuromodulación engloba a técnicas invasivas y no invasivas. La técnica invasiva más empleada es la neuromodulación por electroestimulación percutánea de las raíces sacras (InterStim®),18 es un procedimiento invasivo efectivo en 69% de los casos de enuresis, sin embargo se ha reportado que hasta en 20% de los casos se requiere tratamiento quirúrgico para resolver complicaciones como infecciones en el sitio de implante del dispositivo.18
Las técnicas no invasivas y poco invasivas incluyen a la electroestimulación transcutánea (TENS) que puede ser parasacral,19 o tibial,20,21 y la neuromodulación por electroestimulación percutánea del nervio tibial posterior (PTNS).13,22
Los resultados del tratamiento de la enuresis con neuromodulación reportan una eficiencia mayor al 50%,13 sin embargo, la mayoría de los estudios describen a las técnicas invasivas o a la neuromodulación por TENS y muy poco se sabe del efecto de la PTNS sobre la enuresis, de los parámetros de estimulación más adecuados o sus efectos secundarios. Por lo tanto, el objetivo de esta revisión fue reunir información para definir el estado actual para el tratamiento de la enuresis con especial énfasis en la PTNS.
Material y métodos
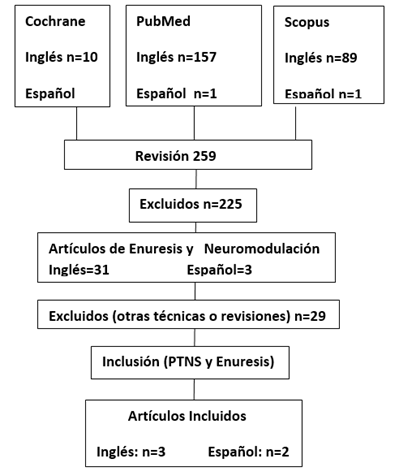
Se buscó sistemáticamente la bibliografía en las bases de datos de PubMed, Cochrane y Scopus (Figura 1), tanto en inglés como en español, para identificar publicaciones del año 2008 al 2018 en revistas indexadas acerca del tratamiento de la enuresis con PTNS. Los términos (MESH) en inglés utilizados fueron: electrical stimulation for enuresis, neuromodulation for enuresis, and management for enuresis. Las palabras de búsqueda en español fueron: electroestimulación para enuresis, neuromodulación para enuresis y tratamiento de enuresis.
Se siguieron las recomendaciones de la declaración prisma (http://www.prismastatement.org/).23 Se incluyeron en esta revisión los trabajos publicados que estaban relacionados con el uso de la PTNS para el tratamiento de la enuresis. Se excluyeron los trabajos relacionados con cualquier otra forma de manejo de esta disfunción urinaria en pediatría, o que no incluyeran a la neuromodulación. Se utilizó la herramienta prisma 2009 checklist para la preparación del texto.23
Resultados
Se encontraron 259 artículos científicos que tratan sobre enuresis. Posterior a los criterios de selección 225 trabajos fueron excluidos, dado que no incluían el tratamiento con neuromodulación. De los 34 artículos restantes, 29 publicaciones son revisiones o abordan otras técnicas de neuromodulación y sólo cinco se refieren al tratamiento de enuresis con neuromodulación, incluyendo a PTNS, tres artículos están publicados en inglés y dos en español, estos últimos se realizaron en México y España (Figura 1).
Búsqueda (MESH) 2008 a 2018
Figura 1 Diagrama de criterios de selección de artículos incluidos en la revisión. De los 259 artículos identificados, sólo se incluyeron 5 en la revisión.
La población global de los cinco artículos analizados abarcó a niños y niñas de 7 a 10 años. Dos trabajos reportan el efecto de la PTNS sobre EMS y tres sobre la ENMS. La eficacia general de la PTNS sobre la enuresis varió del 9% al 85% (Tabla 1).
Tabla 1 Publicaciones de los 10 últimos años sobre el manejo de la enuresis resistente a tratamiento convencional usando neuromodulación por PTNS.
| Fuente | Fernández-Pineda et al. 2008 | Capitanuci et al 2009 | Raheem et al. 2013 | Barroso et al. 2013 | Pérez-Martínez et al. 2018 |
| Técnica | PTNS + Biofeedback | PTNS | PTNS | Parasacral TENS vs PTNS | PTNS |
| Eficiencia de la Técnica | 85% | 78% vs 14% | 78.6% | 70% vs 9% | 80% ± 7.5 |
| Casos | 34 niños | 37 infantes | 8 niños | 37 (12 niños, 25 niñas) vs 22 (7 niños, 15 niñas) | 4 niños |
| 65 niñas | 7 infantes | 6 niñas | 4 niñas | ||
| Edad (años) | 8 ± 4.5 | 10.4 ± 4.2 vs 9.2 ± 2.7 | 13.8 ± 2.8 | 7.5 ± 2.8 vs 8.4 ± 3.8 | 10.63 ± 1.60 |
| Frecuencia (Hz) | NR | NR | NR | 10 vs 20 | 20 |
| Duración del pulso (µSeg) | 200 | NR | NR | 700 vs 400 | 200 |
| Tiempo de estimulación (min) | 20 | 30 | NR | 20 vs 30 | 30 |
| Corriente (mA) | <10 | NR | NR | NR | <10 |
| # de sesiones x semana | 1 | 1 | 1 | 3 vs 1 | 3 |
| # total de sesiones | 10 | 12 | 12 | 20 vs 12 | 6 |
| Tiempo de evaluación (meses) | 12 | 24 | 3 | 3 | 2.5 |
| Tipo de enuresis | ENMS | ENMS vs ENMS Neurógena | EMS | ENMS (SVH) | EMS |
| Efectos Secundarios | NR | Ninguno | Ninguno | Ninguno | Dolor leve en sitio de punción (3) |
| Temor a punción (1) |
Abreviaturas: ENMS =Enuresis no monosintomática; EMS=Enuresis monosintomática; SVH=Síndrome de Vejiga Hiperactiva; NR=No Reporta.
La técnica de PTNS usada en niños es la estandarizada, se usa una fina aguja calibre 34, insertada de 3 a 5 cm cefálico al maléolo interno del pie dominante, inmediatamente posterior al borde de la tibia.24 Se conecta la aguja a un neuro-estimulador eléctrico y se aplica corriente cuadrada pulsada asimétrica con salida de 9 volts. Los parámetros de estimulación variaron de un autor a otro y en los cinco estudios no se reportó el valor exacto para alguno de ellos. Por ejemplo, la frecuencia reportada fue de 10 a 20 Hz, la duración del pulso de 200 μs a 700 μs, el tiempo de estimulación de 20 a 30 minutos y la intensidad de corriente fue de <10 mA (Tabla 1). El tratamiento fue de 6 a 12 sesiones de estimulación con periodicidad de 1 a 3 veces por semana (Tabla 1). Sólo un estudio reportó problemas menores asociados a la técnica de PTNS, el dolor leve y el temor a la punción.16
Para el tratamiento de la EMS Raheem et al. (2013),13 realizaron un estudio controlado con neuromodulación por PTNS y encontraron que el 78.6% de los sujetos presentaron de 50-89% de respuesta clínica favorable en enuresis y en otros parámetros urodinámicos. Es importante notar que en este estudio poco más del 20% de los niños no respondieron al tratamiento y que el porcentaje de sujetos que sí respondieron disminuyó con el tiempo, de 78.6% a 42.9%. En otro estudio Pérez-Martínez et al. (2018),16 analizaron a 8 pacientes: 4 niñas y 4 niños, con promedio de edad de 10.6 ± 1.6 años. La eficiencia reportada de la PTNS en el tratamiento de la EMS fue de 80 ± 7.5% en el grupo activo vs 3.7 ± 1.2 en el grupo placebo (p<0.001). Los efectos adversos fueron escasos.
Con respecto a los estudios de neuromodulación y ENMS, en realidad se describe muy poco el efecto de la PTNS sobre la enuresis, aunque si describen el efecto de la PTNS sobre otras disfunciones urinaria en niños. Por ejemplo, Barroso et al. (2013),19 realizaron un estudio comparativo del efecto de la técnica transcutánea parasacral versus PTNS en el tratamiento de la vejiga hiperactiva, encontrando que es más efectiva la estimulación transcutánea parasacral (70%) que la PTNS (9%).
De manera similar, Capitanucci et al. (2009),25 describen que el tratamiento con PTNS induce mejor respuesta en pacientes con problemas no neurogénicos, encontraron resultados positivos en el 78% de los casos con vejiga no neurogénica, y que la respuesta clínica es de larga duración, alcanzando hasta dos años.25 Sin embargo, en el 50% de los casos no-neurógenos y en el 29% de casos neurógenos, los niños requirieron de tratamiento crónico para mantener el efecto benéfico.25 Estos estudios no discuten si el tratamiento con PTNS pudiera también ser efectivo para tratar la enuresis. Finalmente, el estudio de Fernández-Pineda et al. (2008),26 indica en sus métodos que los pacientes recibieron biorretroalimentación y electroestimulación para tratar la enuresis ENMS y que algunos de ellos fueron tratados con PTNS. Sin embargo, los resultados son presentados de manera global, de tal forma que no se puede discernir claramente el efecto de la PTNS.
Discusión
La enuresis es la pérdida involuntaria de orina que afecta la calidad de vida de los niños.6,13 Su tratamiento se ha limitado al uso de terapias conductuales y farmacológicas, las cuales, no han sido efectivas al 100% y en la mayoría de los casos hay una alta reincidencia y efectos colaterales adversos. Las premisas del tratamiento idóneo son ausencia o mínimos efectos adversos, accesibilidad, eficacia, y reversibilidad. En su revisión, Maternik et al. (2015) se refieren como uroterapia a la primera línea del tratamiento de la enuresis, la cual incluye terapia conductual y educacional, con entrenamiento de los músculos del piso pélvico y neuromodulación, dejando a la terapia farmacológica en último lugar para agregarlo opcionalmente a la uroterapia. Por su parte la revisión de Neveus et al. (2011),12 refieren como primera línea de tratamiento de la enuresis a la terapia conductual incluyendo uso de alarmas y desmopresina para familias poco cooperadoras con el tratamiento, relegando al segundo lugar a la terapia farmacológica. Ambos refieren los efectos adversos de los anticolinérgicos y la falta de respuesta a la desmopresina,5,12 entre los efectos adversos están la constipación, la visión borrosa, la sequedad de mucosas y los efectos en sistema nervioso central.12
La presente revisión reporta que la PTNS tiene un elevado porcentaje de respuesta positiva para tratar la enuresis y puede aplicarse en series tan cortas como seis sesiones. La técnica de PTNS es fácilmente reproducible y tolerable para los niños. Sin embargo, ha sido subutilizada y poco estudiada, a pesar de su bajo costo. Los efectos adversos son prácticamente nulos cuando se compara con el procedimiento placebo en una escala analógica. Así, el estudio no controlado de Capitanuci et al. (2009),25 no encuentra efectos adversos pero no especifica el método o cuestionario aplicado. La revisión de De Genaro et al. (2011),36 refiere alta tolerabilidad a la PTNS usando una escala analógica de dolor, también se reporta el abandono del tratamiento de enuresis con PTNS de 1 de 32 niños a causa del temor a la punción. El estudio controlado de Raheem et al. (2013),13 solo refiere que no hubo efectos adversos ni abandonos durante todo el estudio. Pérez et al. Reportan dolor leve en sitio de punción en tres casos y temor a la punción en un caso.16
Considerando la alta eficacia de la neuromodulación en el tratamiento de enuresis, con efectos adversos prácticamente nulos y alta reproducibilidad, la neuromodulación puede ser considerada la Primera Línea de tratamiento de la enuresis,5 a pesar de que no ha sido considerada en la guía de estandarización para el diagnóstico y tratamiento de la International Children’s Continence Society.17 Sin embargo, se reconoce que debido a los escasos estudios clínicos controlados es necesario estandarizar los parámetros de estimulación para niños, especialmente considerando que el concepto de éxito clínico varió entre los autores. Fernández-Pineda et al. (2008),26 toman como éxito clínico menos de 3 noches húmedas por mes,26 mientras que Raheem et al. (2013),13 reportando 76.8% de respuesta parcial o completa,13 acorde a los criterios de la International Children’s Continence Society,6 que define: sin respuesta, menos del 50% de disminución en el número de noches húmedas; respuesta parcial, disminución del 50 al 89% de noches húmedas; buena respuesta, disminución del 90% de noches húmedas y respuesta completa, diminución del 100%.
Estas observaciones sugieren que son necesarios más estudios controlados para conocer el efecto de la neuromodulación sobre la enuresis, no solo a corto, sino a mediano y largo plazo, especialmente porque se está aplicando estimulación eléctrica al sistema nervioso de niños, en los que algunos sitios cerebrales aún no se han terminado de desarrollar y están en un proceso neuroplástico muy activo.
Se ha sugerido que la enuresis puede ser consecuencia de una posible disfunción del tallo cerebral.27,28. Así entonces, es probable que la eficacia reportada para la electroestimulación del nervio tibial puede deberse a la alta plasticidad cerebral en los infantes y a que la estimulación eléctrica de este nervio facilita la maduración del circuito nervioso supra-espinal, espinal y periférico que controla la continencia urinaria. Muestra de ello es que Gad et al. (2016),29 demostraron que las redes sensoriales-motoras que controlan la vejiga urinaria y la locomoción están altamente integradas, tanto conductual como neuro-fisiológicamente, y que esas dos funciones están moduladas por la aferencia sensorial desde los nervios tibial y pudendo, lo que podría explicar el proceso de neuromodulación por la electroestimulación de ambos nervios que opera funcionalmente a nivel medular y supra-espinal.
Si bien se han descrito algunos mecanismos fisiológicos que subyacen la efectividad del tratamiento con neuromodulación, la mayoría de los estudios se enfocan al efecto del tratamiento sobre vejiga hiperactiva en adultos. Así, se ha descrito la neuromodulación sacra afecta a diferentes áreas supra-espinales incluyendo las del aprendizaje,30 y que el efecto de la electroestimulación nerviosa sobre el aparato urogenital es altamente dependiente de la frecuencia. Frecuencias de 20 Hz o más, tienen un efecto excitatorio sobre el detrusor, facilitando el continuo vaciamiento vesical (induciendo vejiga hiperactiva),31 mientras que frecuencias inhibitorias van de los 3 Hertz a los 15 Hertz. Por su parte Mcgee & Grill (2016),31 encontraron inhibición vesical con frecuencias entre 5 y 15 Hz, con mejor efecto a una frecuencia de 10 Hz.31 Los mecanismos a nivel espinal fueron demostrados por De Groat et al. (1968),32 que ocurre a través de la estimulación de interneuronas inhibidoras, específicamente aquellas expresando receptores de glutamato y opioides.33 Por otra parte, Finazzi-Agro et al. (2009),34 sugieren una neuroplasticidad en el encéfalo posterior a la PTNS mediante potenciales evocados somatosensoriales. No se sabe si estos mecanismos son similares a los que se activan en los niños.
Respecto a la duración del efecto benéfico, el estudio de Capitanuci et al. (2009),25,35 hizo un seguimiento por 2 años con una respuesta positiva de 78% en niños enuréticos no-neurógenos, sin embargo el 50% de los casos requirió tratamiento crónico.
Límites
Los límites del estudio incluyen el idioma, ya que la revisión solo incluye los idiomas inglés y español, existen estudios publicados en otros idiomas que no fueron incluidos en este trabajo. La falta de indexación de las revistas nacionales es otra limitante importante que excluye de esta y otras revisiones a los numerosos trabajos publicados en revistas nacionales y/o regionales. Por ejemplo, se encontraron sólo 3 artículos en idioma español en nuestra búsqueda específica.
Debido a las implicaciones éticas que tienen los estudios controlados con placebo es que existen pocos trabajos que se apeguen a este requerimiento científico, como es el caso de nuestro trabajo, donde el comité de bioética ha limitado el número de casos placebo. La falta de consenso en el tratamiento de la enuresis, ha hecho que incluso las guías referentes a enuresis, emitidas por las sociedades internacionales, no incluyan en sus recomendaciones el uso de la neuromodulación como primera línea de tratamiento.5
Conclusiones
Los pocos estudios de neuromodulación por PTNS para el tratamiento de la enuresis sugieren que tiene buenos resultados al compararla con las otras técnicas, incluyendo TENS. Considerando que esta técnica es de bajo costo, es fácilmente reproducible y con efectos adversos son casi nulos, es necesario realizar más estudios controlados para definir su papel en el manejo de la enuresis.











 text new page (beta)
text new page (beta)



