Introducción
El evento vascular cerebral (EVC) es una de las causas principales de mortalidad y discapacidad a nivel mundial.1 En México es también una de las principales causas de mortalidad y la incidencia reportada es de 232 por 100,000 habitantes.2 Además, representa un gran costo sanitario en todo el mundo.3
Los principales factores de riesgo modificables asociados al evento vascular cerebral incluyen obesidad, hipertensión arterial sistémica, dislipidemia, tabaquismo y diabetes mellitus.4,5 Es por esto que la prevención es de suma importancia para disminuir su incidencia.
Debido a que el EVC se asocia a una alta morbimortalidad, es importante conocer los factores asociados a severidad y a un peor pronóstico. Diversos estudios han reportado que la hipertensión y la dislipidemia se asocian a más discapacidad y mortalidad después de un EVC.5,6
En cuanto a la obesidad, un metaanálisis de 25 estudios prospectivos con más de 2’000,000 de participantes mostró que el sobrepeso y la obesidad estaban asociados a un aumento progresivo de riesgo de EVC de forma independiente de la edad, estilo de vida y otros factores de riesgo cardiovascular. Sin embargo, el impacto de la obesidad en el resultado clínico y la mortalidad después de un accidente cerebrovascular es todavía motivo de debate con varios estudios que informaron una disminución paradójica de la mortalidad posterior al EVC en pacientes obesos en comparación con pacientes de peso normal.7 Es por esto que nuestro objetivo fue explorar los factores asociados a severidad y describir la prevalencia del EVC isquémico y hemorrágico en una cohorte de pacientes mexicanos dentro del Hospital Angeles Pedregal.
Material y métodos
Realizamos un estudio retrospectivo, observacional, descriptivo, y de recolección de datos por expediente. El estudio se llevó a cabo en el Hospital Angeles Pedregal en la unidad de terapia intermedia e intensiva entre enero de 2013 y diciembre de 2015. Incluimos a sujetos mayores de 18 años que contaran con el diagnóstico de ataque isquémico transitorio (AIT) EVC isquémico o EVC hemorrágico diagnosticado con estudio de imagen, ya sea tomografía axial computarizada (TAC) y/o resonancia magnética nuclear (RMN). Excluimos a pacientes sin estudios de imagen de cráneo (TAC o RMN), sujetos que fallecieron antes de las valoraciones neurológicas, y con información incompleta en el expediente (demográficos o perfil de lípidos).
Recolectamos la siguiente información: medidas demográficas (edad, género), antecedentes médicos personales (tabaquismo, obesidad, diabetes mellitus (DM), tratamiento de DM, hipertensión arterial (HAS), tratamiento de HAS, dislipidemia y tratamiento de dislipidemia) y estudios de laboratorio (colesterol total (mg/dL), triglicéridos (mg/dL), HDL (mg/dL), LDL (mg/dL) y VLDL (mg/dL).
Calculamos los siguientes puntajes de riesgo: Glasgow, Hunt y Hess, escala de accidente cerebrovascular de los Institutos Nacionales de Salud por sus siglas en ingles NIHSS, evaluación de la hemorragia intracerebral (ICH) y Mardwalder.
Tamaño de muestra. Calculamos un tamaño de muestra con la fórmula de diferencia de proporciones. Si asumimos que un factor está asociado positivamente a un desenlace adverso en ataque isquémico transitorio (AIT), EVC isquémico o EVC hemorrágico, entonces encontraremos una diferencia de proporción de 5% de la prevalencia entre los sujetos expuestos y no expuestos. Con un error alfa de 0.05 y con una muestra de 87 sujetos alcanzamos un poder de 80%.
Análisis estadístico. Evaluamos las variables continuas con la prueba de Kolmogorov Smirnov, las variables no normales fueron descritas con mediana y rango, las variables categóricas se calcularon las frecuencias absolutas y relativas, χ2 y test exacto de Fisher según correspondió y por último, las variables continuas no normales con una prueba de U de Mann Whitney. Para buscar la asociación entre los posibles factores de riesgo usaremos una correlación bivariada de Spearman y calcularemos OR con sus respectivos intervalos de confianza de 95%. Se consideró estadísticamente significativo un valor de p < 0.05. El punto de corte para la escala de Glasgow fue menor de 13 y mayor o igual a 13, donde obtendremos el percentil 25 de dicha escala para dicotomizar la muestra. Todos los análisis estadísticos se realizaron con IBM® SPSS® Statistics 21.0 (SPSS Inc., Chicago, Illinois).
Resultados
Características de la población. Incluimos un total de 87 sujetos, hubo un predominio de mujeres 49 (56.3%) respecto a hombres 38 (43.7%) y la mediana de edad fue de 71 años (15-99 años); 30 (34.6%) tenían antecedente de tabaquismo. De las comorbilidades estudiadas, 41 pacientes presentaban hipertensión arterial sistémica (47.1%), de los cuales sólo 37 (42.5%) recibían tratamiento, 16 pacientes presentaban obesidad (18.4%), 20 pacientes dislipidemia (23%), de los cuales sólo 16 (18.4%) recibían tratamiento y 13 presentaban diabetes mellitus tipo 2 (14.9%), de los cuales todos recibían tratamiento; 43 sujetos (49.4%) tenían diagnóstico EVC de tipo isquémico, 37 (42.5%) EVC hemorrágico y siete (8%) ataque isquémico transitorio (AIT). De los pacientes con EVC isquémico, 22 (25.3%) tenían afectada la arteria cerebral media.
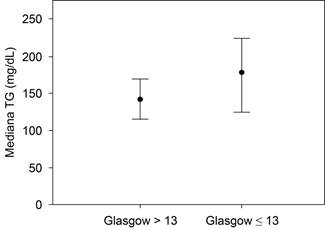
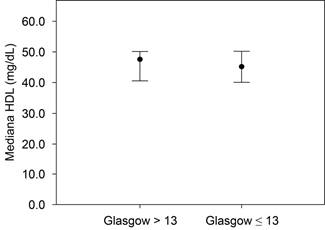
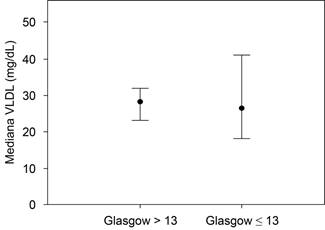
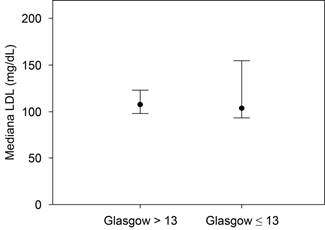
Comparación de los sujetos según la escala de Glasgow. En cuanto a la severidad, con base en el resultado de la escala de Glasgow y los niveles de colesterol total, triglicéridos, colesterol HDL, colesterol LDL y colesterol VLDL, éstos fueron similares entre ambos grupos, por lo tanto no estadísticamente significativos (p > 0.05) (Tabla 1 y Figuras 1 a 5). El único componente del perfil de lípidos que se encontraba alterado en su mayoría fue el colesterol LDL, con una mediana de 107.5 (36-300).
Tabla 1: Características de los sujetos incluidos y dicotomización según la escala de Glasgow.
| Glasgow > 13 | Glasgow ≤ 13 | Total | ||
|---|---|---|---|---|
| (N = 67, 77%) | (N = 20, 23%) | (N = 87, 100%) | p | |
| Edad (años) | 68 (15-88) | 81 (31-99) | 71 (15-99) | 0.004 |
| Colesterol total (mg/dL) | 194 (81-600) | 184.5 (113-301) | 190 (81-600) | 0.78 |
| Triglicéridos (mg/dL) | 141 (40-800) | 177.5 (52-589) | 150 (40-800) | 0.16 |
| Colesterol HDL (mg/dL) | 47.6 (18-83.3) | 45 (31-59.3) | 47.2 (18-83.3) | 0.83 |
| Colesterol LDL (mg/dL) | 107.5 (36-300) | 104 (46-195) | 107.5 (36-300) | 0.99 |
| Colesterol VLDL (mg/dL) | 28.1 (8-122) | 26.4 (9.9-64.8) | 28.1 (8-122) | 0.82 |
| Escala Glasgow | 15 (13-15) | 11 (3-12) | 15 (3-15) | 0.0001 |
| Escala Hunt y Hess | 2 (1-5) | 4 (3-5) | 2 (1-5) | 0.027 |
| Escala NIHSS | 4 (0-18) | 10.5 (1-31) | 5 (0-31) | 0.0001 |
| Escala ICH | 2 (1-2) | 3 (3-3) | 2 (1-3) | 0.01 |
| Escala Markwalder | 2 (1-3) | 2 (1-3) |
HDL = lipoproteína de alta densidad; LDL = lipoproteína de baja densidad; VLDL = lipoproteína de muy baja densidad; NIHSS = National Institutes of Health Stroke Scale; ICH = hemorragia intracerebral.
Con base en la edad, los pacientes del grupo con Glasgow menor de 13 tenían mayor edad (81 años versus 68 años, p = 0.004) y puntuaciones más severas de las escalas Hunt y Hess (cuatro puntos versus dos puntos, p = 0.027), NIHSS (10.5 puntos versus cuatro puntos, p = 0.0001) e ICH (tres puntos versus dos puntos, p = 0.01) (Tabla 1).
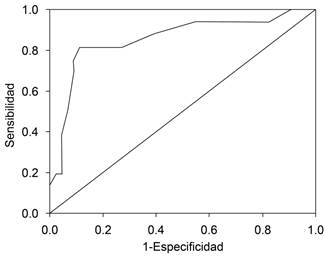
Factores de riesgo asociados a mal pronóstico. La obesidad fue un factor de riesgo que se asoció de forma estadísticamente significativa a mal pronóstico del EVC (OR 3.4, IC 95% 1.09-11, p = 0.04). La presencia de hipertensión arterial, diabetes mellitus y dislipidemia mostraron una tendencia a asociarse a mal pronóstico; sin embargo, no alcanzaron significancia estadística (p > 0.05) (Tabla 2). El puntaje de NIHSS alcanzó un área bajo la curva AUC de 0.85 (IC95% 0.73-0.97), para predecir un Glasgow menor de 13 y un NIHSS mayor o igual a ocho puntos se asoció fuertemente a severidad del EVC (OR 33.8, 7.1-161.3) (Figura 6).
Tabla 2: Factores de riesgo asociados a severidad del EVC.
| OR (IC 95%) | p | |
|---|---|---|
| Género | 0.9 (0.3-2.5) | 1 |
| Tabaquismo | 0.4 (0.11-1.3) | 0.1 |
| Obesidad* | 3.4 (1.09-11) | 0.04 |
| DM | 1.6 (0.43-5.9) | 0.48 |
| HAS | 1.5 (0.5-4.1) | 0.45 |
| DLP | 1.2 (0.36-3.7) | 0.77 |
| Tipo de EVC | 1.03 (0.3-3.6) | 0.15 |
| NIHSS ≥ 8 puntos* | 33.8 (7.1-161.3) | 0.0001 |
* Variables que presentaron un OR significativo.
OR = odds ratio; IC = intervalo de confianza; DM = diabetes mellitus; HAS = hipertensión arterial sistémica; DLP = dislipidemia; EVC = evento vascular cerebral.
Discusión
En la cohorte de nuestro estudio, uno de los factores de riesgo que se asoció de forma estadísticamente significativa a severidad del EVC, fue la obesidad (OR 3.4, IC 95% 1.09-11, p = 0.04), un puntaje de NIHSS mayor o igual a ocho puntos (OR = 33.8, IC95%, 7.1-161.3, p = 0.0001), y en el grupo de pacientes con Glasgow menor de 13 los pacientes con mayor edad (81 años versus 68 años, p = 0.004) se asoció de forma estadísticamente significativa a peor grado de severidad en las escalas Hunt y Hess (p = 0.027), NIHSS (p = 0.0001) y ICH (p = 0.01). Los niveles de colesterol total, triglicéridos y colesterol HDL, LDL y VLDL no fueron diferentes entre los grupos con EVC con Glasgow menor de 13 y mayor o igual a 13 (p > 0.05).
El evento vascular cerebral es una de las causas principales de mortalidad y discapacidad a nivel mundial. Éste se divide en isquémico y hemorrágico, el cual incluye hemorragia intracerebral y hemorragia subaracnoidea.1 Se han descrito diferentes factores de riesgo asociados al evento vascular cerebral, entre ellos se encuentran los no modificables como edad, sexo y factores genéticos. Por otro lado, los factores de riesgo modificables incluyen: hipertensión arterial sistémica, inactividad física, apolipoproteína B aumentada, dislipidemia, tabaquismo, diabetes mellitus, entre otros.4 De hecho, se demostró que la hipertensión arterial es el principal factor de riesgo de EVC. En nuestro estudio 47.1% de los pacientes tenía antecedente de hipertensión arterial sistémica; sin embargo, no fue estadísticamente significativo en mostrar relación con base en la severidad del EVC.
También se ha identificado que un estado de inflamación crónica, tal como la obesidad, contribuye a mayor riesgo de EVC. En este estudio, 18.4% de los sujetos tenían antecedente de obesidad y en este factor se encontró asociación estadísticamente significativa a severidad del EVC.8 Asimismo, el puntaje de NIHSS es una de las escalas que más se usan en el mundo y en esta cohorte de pacientes un valor de corte de ocho puntos tuvo una fuerte asociación con un Glasgow bajo así como con mayor edad y menor escala de Glasgow, una severidad mayor que en otras escalas como Hunt y Hess e ICH.
La prevención es de suma importancia para disminuir la prevalencia del EVC. Las medidas más importantes incluyen: suspensión de tabaquismo, aumento de ejercicio físico, medidas dietéticas, y control de la hipertensión arterial y diabetes mellitus.9 Por ejemplo, en un metaanálisis publicado recientemente donde se incluyeron 11 estudios clínicos aleatorizados, reportó que la terapia antihipertensiva redujo la recurrencia de EVC (RR 0.73, IC 95% 0.62-0.87), de EVC fatal (RR 0.71, IC 95% 0.59-0.85) y mortalidad (RR 0.85, IC 95% 0.75-0.96).10,11
Si bien la dislipidemia es un factor de riesgo establecido de EVC, en un estudio publicado por Xing y colaboradores se investigó la asociación del colesterol-LDL con el pronóstico del EVC, y se reportó que los pacientes con colesterol-LDL aumentado tuvieron mayor mortalidad al año y a los tres años. Por el contrario, otro estudio publicado por Yeramaneni y colaboradores informó que la hiperlipidemia se asociaba a menor mortalidad a corto y largo plazo después de un EVC, independientemente del uso de estatinas.12,13 En nuestro estudio, el perfil de lípidos no fue diferente entre los sujetos con EVC severo y no severo y por lo tanto, no estadísticamente significativo.
Debido a que el evento vascular cerebral se asocia a alta morbimortalidad y costos elevados a nivel mundial, es necesario explorar los factores modificables asociados a un peor pronóstico. En nuestro estudio, los factores asociados a un mal pronóstico del EVC fueron la obesidad, un puntaje de NIHSS igual o mayor de ocho puntos y los sujetos con mayor edad en el grupo con Glasgow menor de 13 presentaban mayor grado de severidad en las escalas Hunt y Hess, NIHSS e ICH. Sin embargo, sería de utilidad en un estudio futuro dar seguimiento a largo plazo a los pacientes, analizando persistencia de secuelas y mortalidad. Esto con el fin de comprobar si los factores antes mencionados se asocian o no a un peor pronóstico a largo plazo.











 text new page (beta)
text new page (beta)