Antecedentes
La cirrosis o insuficiencia hepática crónica (IHC) se encuentra en las primeras cinco causas de muerte en México desde el año 2013.1,2 Las principales etiologías de la IHC en nuestro país son: abuso de alcohol, virus de la hepatitis C, hígado graso y hepatopatías autoinmunes.1-3
La IHC se puede clasificar de diferentes maneras, una es por su estado general como “compensada” o “descompensada”; una clasificación más amplia los estratifica: 1. Compensada sin varices y sin ascitis, 2. Compensada sin sangrado variceal y sin ascitis, 3. Sin sangrado variceal y con ascitis, 4. Sangrado variceal con o sin ascitis y 5. Sepsis.4,5 Pero en una población especial de hepatópatas, un insulto sobre su IHC, sin importar el origen de ésta o su estadio, los llevará a falla orgánica múltiple;5 a esto se le conoce como “insuficiencia hepática aguda sobre crónica”.
Los intentos para caracterizar adecuadamente esta patología son relativamente recientes.6-8 La mortalidad es alta, de hasta 100% en casos severos; debido a esto la importancia de conocer y diferenciar a esta entidad.4,7,9-11
Definición y diagnóstico
El término insuficiencia hepática aguda sobre crónica (IHAC) fue usado por primera vez en 1995,9 a lo largo de los años se han reportado 13 diferentes definiciones, pero hasta este momento aún se carece de una descripción consensuada.12 La diferencia e importancia entre la IHAC y una descompensación clásica (DC) es el curso, pronóstico, respuesta al manejo y el espectro del tratamiento necesario.
Podemos describir a la IHAC como “falla orgánica múltiple, secundaria a un insulto sistémico o hepático, el cual ocurre en un paciente con IHC -diagnosticada o no- de cualquier grado de severidad y con alta mortalidad”. Los órganos y/o sistemas afectados en la IHAC son: 1. Hepático (representado por hiperbilirrubinemia), 2. Renal (tasa de filtración glomerular alterada), 3. Neurológico (encefalopatía hepática [EH]) 4. Hemostático (coagulopatía [international normalized ratio (INR) > 1.5]), 5. Circulatorio (hipotensión, hipoperfusión y necesidad de vasopresores), y 6. Respiratorio (alteración de la relación de la PaO2 y la FiO2 [PaO2/FiO2] o alteración en la relación de la saturación por oximetría de pulso [SpO2] y FiO2 [SpO2/FiO2]).
Existen tres definiciones mayormente aceptadas: 1. Asian Pacific association for the study of the liver (APASL), 2. European Association for the Study of the Liver - Chronic Liver Failure Consortium (EASL CLIF-C) y 3. North American Consortium for the Study of End-Stage Liver Disease (NACSELD). El primero de estos en presentar su descripción fue el consenso APASL en 2009 y su última actualización fue en 2019; APASL define a la IHAC como “insulto hepático manifestado con ictericia (bilirrubina sérica ≥ 5 mg/dL [85 μM/L]) y coagulopatía (INR ≥ 1.5 o actividad de protrombina < 40%), que se complica en un periodo de cuatro semanas con la presencia de ascitis y/o EH en un paciente con diagnóstico previo o no de IHC y con alta mortalidad al día 28”.9 La definición según NACSELD es la “presencia de al menos dos fallas orgánicas graves extrahepáticas (estado de choque, EH grado III/IV, terapia de reemplazo renal [TRR] o ventilación mecánica invasiva [VMI]) en pacientes con IHC”.13 EASL CLIF-C la define como “insuficiencia hepática de origen intrahepática o extrahepática, con cuatro diferentes estadios y formas de presentación: 1. No IHAC; 2. IHAC grado 1, pacientes sólo con falla renal, pacientes con falla orgánica (FO) no renal más disfunción renal (creatinina sérica [Crs] 1.5-1.9 mg/dL) y/o disfunción neurológica (EH grado 1 o 2); 3. IHAC grado 2, pacientes con 2 FOs; 4. IHAC grado 3, pacientes con ≥ 3 FOs, según criterios del CLIF Consortium organ failure score (CLIF-C OF).14 La EASL CLIF-C desarrolló un modelo pronóstico el CLIF Consortium ACLF score (CLIF-C ACLF), el cual, además de facilitar el diagnóstico por su enfoque, ha demostrado ser mejor para estratificar por mortalidad a los pacientes con IHAC, si se compara con el Model for End-stage Liver Disease (MELD), MELD-Na, etcétera.15 Recomendamos el uso del CLIF-C ACLF por su visión general, facilidad para estratificar a los pacientes y fácil acceso -en unidades de cuidados especiales-.
Fisiopatología
La fisiopatología no se ha dilucidado de forma completa, pero el inicio es fácil de entender (Figura 1). Una vez presente el daño, la respuesta se perpetúa por un estado de sinergia (Figura 2). Estas características se presentan en la IHAC con mayor intensidad a comparación de una falla hepática aguda o una DC. El estado de FO en los pacientes con IHAC es el resultado del sinergismo y la suma del estado inflamatorio y falla circulatoria, en donde el grado de respuesta inflamatoria lleva a hipoperfusión tisular, lo que aumenta el grado de inflamación, perpetuando el ciclo.4 Las principales causas desencadenantes en la DC y la IHAC son las mismas, pero varían de forma leve en su proporción y porcentaje (Tabla 1),8,10,14,15 el porqué de estas diferencias estadísticas aún no está bien esclarecido.

Figura 1: Fisiopatología de la insuficiencia hepática aguda sobre crónica. Adaptado: Simonetto D et al.4
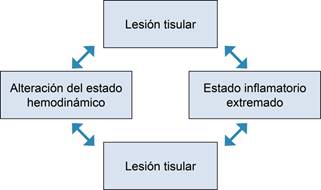
Figura 2: Respuesta inflamatoria en insuficiencia hepática aguda sobre crónica. Adaptado: Simonetto D et al.4
Tabla 1: Eventos precipitantes de insuficiencia hepática aguda sobre crónica y descompensación clásica, en el estudio EASL-CLIF Acute on chronic liver failure.
| DC (N = 1,040) | IHAC (N = 343) | Todos (N = 1,383) | |
|---|---|---|---|
| Causa | n (%) | n (%) | n (%) |
| Infección bacteriana | 226 (21.8) | 98 (32.6) | 324 (24.1) |
| Ingesta de alcohol en los últimos tres meses | 147 (14.9) | 69 (24.5) | 216 (16.1) |
| Sangrado de tubo digestivo | 180 (17.3) | 40 (13.2) | 220 (16.4) |
| Otras causas | 34 (3.5) | 25 (8.6) | 59 (4.4) |
| > 1 causa | 56 (5.7) | 39 (13.5) | 95 (7.1) |
| Sin causa | 584 (58.9) | 126 (43.6) | 710 (52.9) |
DC = Descompensación clásica, IHAC = Insuficiencia hepática aguda sobre crónica.
Tomado de: Gustot T et al.5
Respuesta inflamatoria
El estado inflamatorio puede estar en relación con algún agente infeccioso o puede ser estéril (secundario a ingesta de alcohol, cirugía, paracetamol, isquemia o reperfusión, etcétera). La respuesta inflamatoria estéril es iniciada por alarminas o por patrones moleculares asociados a daño (PMAD), estas mismas citocinas son las desencadenantes y las responsables del estado inflamatorio perenne. Una vez presentes en el líquido extracelular las PMAD son reconocidas por receptores tipo toll, nucleotide-binding oligomerization domain-like receptors (NLR), triggering receptor expressed on myeloid cells-1 (TREM-1), macrophage inducible C-type lectin (Mincle) y receptor for advanced glycation end products (RAGE). La activación de estos receptores promueve la expresión de moléculas de adhesión y liberación de citosinas proinflamatorias (ejemplo, IL-1B, IL-18) además de factores de crecimiento. En cuanto a la respuesta celular, los macrófagos hepáticos responden con una gran actividad fagocitaria a la presencia de citosinas proinflamatorias, éstas además promueven el reclutamiento leucocitario, al estrés oxidativo, a la activación del complemento y a la movilización de linfocitos desde la médula ósea. Se ha observado la presencia del receptor de tirosina cinasa tipo MER (MERTK), lo que lleva a la supresión de la respuesta inmune innata. De forma secundaria existe supresión de la respuesta inflamatoria leucocitaria de forma sistémica y existe supresión especial a los macrófagos hepáticos (secundario a la fibrosis sinusoidal, formación de derivaciones portosistémicas y modulación de receptores leucocitarios).4,16-18 Al contrario de lo sucedido en la inflamación estéril, durante un estado infeccioso las responsables del inicio y mantenimiento del estado inflamatorio son los patrones moleculares asociados a patógenos (PMAP); aunque la respuesta innata es propia de cada individuo, ésta también puede ser modificada por el número y severidad de comorbilidades, carga microbiana infecciosa y retraso en el tiempo de diagnóstico. Los PMAP mayormente reconocidos son los receptores tipo toll, retinoic acid inducible gene 1-like receptors (RLR1) y receptores de lectina tipo C. Posterior a la presencia de PMAP, el estado inflamatorio llevará a daño tisular y posteriormente a emisión de PMAD.4,16-18
Falla orgánica
La respuesta sistémica propia de la IHAC promueve la respuesta antiinflamatoria compensatoria, y por lo tanto, al aumento en el riesgo de infecciones y la sepsis a FO. Es importante resaltar la presencia de trombosis en la microvasculatura, provocado por la activación del factor tisular, las trampas extracelulares de neutrófilos y por la disminución en la concentración y actividad de la trombomodulina, proteína C reactiva, antitrombina y de la trombólisis.
La hipotensión, vasodilatación y la disminución de la capacidad de deformación de los eritrocitos lleva a la hipoperfusión tisular, a esto se suma la alteración en las uniones celulares como una de las amplias respuestas al protease-activated receptor-1 (PAR1), en consecuencia, existe pérdida a tercer espacio y edema tisular. Es la falla orgánica múltiple lo que caracteriza a la IHAC y la diferencia de la DC.4,16-19
Tratamiento
Debido a que no existe un tratamiento específico para la IHAC el manejo de esta entidad es de soporte para las complicaciones asociadas, el factor desencadenante y la evaluación para el trasplante hepático (TH).4,5,8-11,16,17,19-26 En situaciones especiales se podrá tratar al factor desencadenante de forma directa (ejemplo: sangrado gastrointestinal, infecciones, alcohol, fármacos, toxinas, etcétera). El factor desencadenante varía según el área geográfica y el tipo de población, pero los factores precipitantes más frecuentes son las infecciones bacterianas, abuso de alcohol y la reactivación o sobreinfección de hepatitis virales. La bibliografía varía en cuanto a la importancia del precipitante como factor pronóstico, en ocasiones la identificación y el tratamiento del evento que desató la IHAC no logra limitar la progresión del síndrome.2,6,19,27
La velocidad en el manejo, las decisiones y la evolución de los pacientes en el tiempo es de gran importancia y podemos identificar a tres grupos de pacientes: el primer grupo necesitará de TH de forma temprana; el segundo, mejorará con el manejo y medidas de soporte general; el tercero, son los pacientes que se encuentran en terapias puente (molecular adsorbent recirculating system [MARS], extracorporeal membrane oxygenation, TRR, VMI, etcétera) y aunque existe discrepancia estadística, las terapias puente o de soporte muestran una tendencia estadística favorable para estos pacientes.20,21,26
Cuando los médicos clínicos nos encontramos frente a un paciente con riesgo de IHAC o IHAC diagnosticada, debemos vigilar:
Desarrollo de síndrome de respuesta inflamatoria sistémica (SRIS) y/o sepsis; frecuentemente alrededor del día siete, especialmente en aquellos con puntaje base MELD > 28.
Desarrollo de lesión renal aguda (LRA) dentro de los primeros 4-7 días.
SRIS y/o sepsis más LRA, a menudo entre los días 7-15.
Mortalidad ≈ 23% al término de la primera semana y mortalidad ≈ 50% al primer mes.
El mejor momento para determinar la necesidad de TH es dentro de los primeros siete días.9,20,22
Nutricional
El soporte nutricional óptimo en la IHAC no se ha dilucidado de forma correcta; no obstante, nos podemos apoyar en las recomendaciones generales. La EASL recomienda la ingesta de sodio con restricción moderado con 80-120 μM/día.4,22 Para el aporte calórico se ha recomendado la ingesta de 1.5 g de proteína/kg de peso corporal y 19 cal/kg/día.4,20,22 Es común la desnutrición en cirróticos, por ello, la disminución en la ingesta proteica está contraindicada como intento de disminuir la producción de amonio.
Hepático
Las terapias de soporte hepático extracorpóreo como el MARS o el sistema Prometheus (fractioned plasma separation and adsortion system) han sido evaluados para esta enfermedad. Aunque podrían tener efecto deletéreo en otros órganos, además existen discrepancias sobre si su uso aumenta la supervivencia; las revisiones sistemáticas muestran tendencia estadísticamente favorable.10,13,20,21,25,26,28
La reactivación del virus de la hepatitis B es alta en algunas zonas del mundo, en especial en Asia. La inhibición de la replicación con tenofovir, lamivudina o entecavir mejora la función hepática y sí impacta en la mortalidad. Existen otras terapias que no tienen adecuado nivel de evidencia como el recambio plasmático, la dexametasona, los inhibidores de caspasa, las hierbas chinas y el factor estimulante de colonias granulocíticas (G-CSF), sólo el G-CSF ha sido el mejor evaluado. En estudios donde se comparaba G-CSF (5 μg/kg de peso corporal de forma subcutánea en 12 o seis dosis) contra placebo, los grupos que recibían G-CSF mostraban mayor supervivencia, mejoría en escalas de severidad (escala de Child-Pugh, Sequential Organ Failure Assessment [SOFA], etcétera) y menor porcentaje de síndrome hepatorrenal (SHR), EH y sepsis -con resultados estadísticamente significativos-.10,13,20,21,25,26,28-31
Renal
La disfunción renal es común en pacientes con IHC y el riesgo de LRA también aumenta con la severidad de la IHC. La LRA en cirrosis fue definida tradicionalmente según los criterios AKIN; no obstante, en 2015 el International Club of Ascites (ICA) publicó una nueva definición (Tabla 2), se retiró el uso del volumen urinario de los criterios ICA porque los pacientes con IHC o usan diuréticos o están oligúricos. El SHR es el causante de ≈ 23% de LRA y ≈ 32% para necrosis tubular aguda en cirróticos;10,32-35 en presencia de una nueva definición de LRA en IHC, se redefinió al SHR (Tabla 3) como SHR-LRA.
Tabla 2: Definición del International Club of Ascites-lesión renal aguda para el diagnóstico del síndrome hepatorrenal.
| Escenario | Definición |
|---|---|
| Creatinina sérica basal | Se puede utilizar una Crs de tres meses previos como basal. En pacientes con más de una Crs, se utiliza el valor más cercano a la Crs del ingreso. Si no se tienen valores previos, la Crs del ingreso se tomará como basal. |
| Definición de LRA | 1. Aumento de la Crs ≥ 0.3 mg/dL (≥ 26.5 μM/L) en 48 horas |
| 2. Aumento ≥ 50% de la Crs basal conocida en los últimos siete días | |
| Estadio de LRA | • LRA1: aumento Crs ≥ 0.3 mg/dL (26.5 μM/L) o aumento de Crs 1.5-2 veces la basal |
| • LRA2: aumento de Crs > 2-3 veces la basal | |
| • LRA3: aumento de Crs > 3 veces la basal o Crs ≥ 4 mg/dL (353.6 μM/L) con un incremento agudo de ≥ 0.3 mg/dL (26.5 μM/L) o inicio de TRR | |
| Progresión de LRA | • Progresión: progresión de LRA a un estadio mayor y/o necesidad de TRR |
| • Regresión: disminución a estadio menor de LRA | |
| Respuesta a tratamiento | • Sin respuesta: sin regresión de LRA |
| • Respuesta parcial: disminución del estadio de LRA con reducción de ≥ 0.3 mg/dL (26.5 μM/L), pero aún por encima de la Crs basal | |
| • Respuesta completa: regreso de Crs a un valor dentro de 0.3 mg/dL (26.5 μM/L) según la Crs basal |
Crs = creatinina sérica, LRA = lesión renal aguda.
Tomado de: Garg V et al.29
Tabla 3: Criterios diagnósticos de síndrome hepatorrenal-lesión renal aguda.
| Definición de SHR-LRA |
|---|
| • Diagnóstico de cirrosis y ascitis |
| • Presencia de LRA según los criterios ICA-LRA |
| • Ausencia de respuesta después de dos días del retiro de diurético y expansión de volumen plasmático con albúmina a 1 g por kg de peso |
| • Ausencia de estado de choque |
| • Ausencia de nefrotóxicos y/o sin uso reciente de nefrotóxicos |
| • Sin signos macroscópicos de lesión renal estructural |
| - Ausencia de proteinuria (500 mg/día) |
| - Ausencia de microhematuria (> 50 eritrocitos por campo) |
| - Ultrasonido renal normal |
SHR = síndrome hepatorrenal, LRA = lesión renal aguda, ICA = International Club of Ascites.
Tomado de: Garg V et al.29
Idealmente la tasa de filtración glomerular es evaluada con inulina, iotalamato, iohexol o con TC99m-DPTA, pero son costosas, invasivas y de difícil acceso. En nuestra población (mexicana) la mejor forma de estimar la tasa de filtración es con: 1. CKD-EPI cistatina, 2. CKD-EPI cistatina-creatinina, 3. Royal Free Hospital Glomerular Filtration Rate Formula.11,36,37 El uso de las fórmulas mencionadas y de biomarcadores urinarios permiten diferenciar la LRA de la necrosis tubular aguda. Los biomarcadores que poseen mejor capacidad para el diagnóstico de la necrosis tubular aguda es el NGAL urinario (NGALu), IL-8 y la albuminuria; la combinación NGALu más IL-8 es el mejor método reportado con un ABC > 0.95, seguido de la albuminuria (ABC 0.86) y NGALu (ABC ≈ 0.88-0.8).34
De forma general, el pilar del tratamiento en estos pacientes es el uso de vasopresores más albúmina y, dependiendo del contexto, el uso de coloides como expansores de volumen.4,5,9,10,20,22,33-35 El vasopresor de preferencia es la terlipresina, aunque la norepinefrina y la combinación midodrine más octreotide han demostrado resultados muy parecidos y como opción quirúrgica la derivación transyugular intrahepática portosistémica es otra buena opción.9,10,20,33-35,38-41
Neurológico
La EH es un síndrome neuropsiquiátrico agudo y progresivo caracterizado por alteración de la conducta, cambios en la personalidad, deterioro del nivel de conciencia y estados neurológicos fluctuantes acompañados de anormalidades en el electroencefalograma. La fisiopatología de la EH no se conoce de forma completa, pero el amonio, la disfunción endotelial, el estado inflamatorio y la disfunción neuronal juegan el papel principal.10,42 El tratamiento neurológico se dictará con base en el grado de EH, en ocasiones, durante los grados II-IV será necesaria la colocación de sonda nasogástrica o nasoyeyunal para la administración de fármacos y de nutrición enteral, también se debe valorar la necesidad de intubación para protección de la vía área.10,16,42
La meta inicial para el tratamiento es la disminución del amonio sérico proveniente del lumen intestinal, el uso de disacáridos no absorbibles como la lactosa o lactitol por vía oral o en forma de enemas (su efectividad recae en el efecto laxante, cambio del microbioma intestinal y disminución de producción de amonio por aumento en la concentración de bacterias no productoras de ureasa, etcétera). La dosis de administración de lactosa es de 30-120 g/día (la presentación común es 0.66 g/mL) y del lactitol a dosis de 30-45 g/día, ambos con la finalidad de provocar entre 2-4 evacuaciones al día.10,11,42 El uso intravenoso de L-ornitina L-aspartato disminuye la concentración de urea a través de la alteración en su ciclo de síntesis; aunque existe conflicto en su efectividad, algunos metaanálisis muestran un efecto positivo tanto en la reducción de amonio como en la mejoría de EH, por lo tanto, podemos sugerir su uso.7,9,42 Para casos recurrentes se ha descrito el uso de antimicrobianos con la finalidad de modificar el microbioma intestinal, se recomienda el uso de rifaximina 550 mg vía oral dos veces al día más el uso de lactulosa. La derivación portosistémica intrahepática transyugular se reserva para casos de difícil control; en casos de manejo de paciente crítico se recomienda la terapia estándar para disminuir el edema cerebral.2,4,10,11,22,27,42
Hemostático
La enfermedad hepática había sido considerada como un estado de diátesis hemorrágica, ahora el estado de hipercoagulabilidad en la IHC es bien conocido a pesar de tener un INR elevado. En la cirrosis es característica la elevación del INR debido a la disminución en la síntesis de factores procoagulantes (II, V, VII, X, XI, XII, XIII y fibrinógeno), aunque también la síntesis de factores anticoagulantes se encuentra disminuida (antitrombina, proteína C, proteína S y disminución de fibrinolíticos).43 Por lo tanto, las “pruebas de coagulación” convencionales para la hemostasia no muestran correlación con la hemostasia del paciente cirrótico. Se recomienda el uso de pruebas viscoelásticas (tromboelastografía y tromboelastometría) para evaluar en tiempo real y funcionalmente a la hemostasia. De esta forma, podremos identificar la función plaquetaria, hiperfibrinólisis y disolución prematura del coágulo.
Como tromboprofilaxis en pacientes con IHAC, se recomienda el uso de botas de compresión neumática o el uso de heparinas de bajo peso molecular, en especial por el alto riesgo de trombosis de vena porta y/o tromboembolia pulmonar. Para el tratamiento del tromboembolismo venoso se recomienda el uso de heparinas de bajo peso molecular o antagonistas de la vitamina K.20,43
La transfusión de hematíes con meta de hemoglobina a 7 mg/dL (restrictiva) confirió menores efectos adversos (HR 0.3; IC 95%, 0.11-0.85) y menores reacciones transfusionales (HR 0.35; IC 95%, 0.56-0.95) versus metas de hemoglobina (liberales) a 9 mg/dL,20 en ocasiones se puede aumentar la meta de niveles de hemoglobina, por ejemplo, sangrado masivo o hipoperfusión tisular por diferentes causas.10
No se pueden ofrecer recomendaciones para la transfusión de plaquetas en sangrado variceal si tomamos la evidencia actual, pero siempre se debe individualizar el manejo. También existen diferencias en la evidencia del uso de análogos del receptor de trombopoyetina en IHAC sin sangrado variceal y cirugía programada.10,20,44-47
Circulatorio
En el manejo hemodinámico se recomienda utilizar cristaloides. El uso de hidroxietil-almidón y/o derivados de la gelatina no se recomiendan. Metaanálisis de los ensayos en pacientes críticos no sugieren ningún beneficio del hidroxietil-almidón o las soluciones de gelatina sobre los cristaloides.20,48,49 Se recomienda el uso de albúmina para la reanimación de pacientes IHAC sobre otros líquidos IV, especialmente cuando la albúmina sérica es baja (< 3 mg/dL).20,50 La tensión arterial media (TAM) ideal en pacientes con insuficiencia hepática sigue siendo incierta, particularmente porque la insuficiencia hepática es un estado “hiperdinámico vasodilatado”, en el cual la perfusión se mantiene a TAMs bajas. Se recomienda que la TAM meta sea 65 mmHg. Algunos pacientes se encuentran correctamente perfundidos con TAMs < 65 mmHg y otros pacientes requerirán TAMs mayores. El objetivo de TAM debe individualizarse.20
Se recomienda el uso de norepinefrina como vasopresor de primera línea en pacientes con IHAC que permanecen hipotensos a pesar de la reanimación con líquidos, o aquellos con hipotensión profunda e hipoperfusión tisular, incluso si la reanimación con líquidos está en curso.20 Se recomienda añadir vasopresina a dosis bajas a pacientes con IHAC que permanecen hipotensos a pesar de la terapia con norepinefrina y líquidos intravenosos. Es importante discernir entre un SHR y la hipotensión sistémica, donde la terlipresina es el tratamiento de primera elección en caso de SHR.
Respiratorio
La neumonía y el síndrome de distrés respiratorio agudo son las principales complicaciones pulmonares en la IHAC. El soporte ventilatorio se individualiza según las características, las comorbilidades, el pronóstico y la posibilidad de supervivencia del paciente. En este tipo de paciente se debe valorar el riesgo-beneficio, ya que el inicio de VMI previa al TH aumenta la incidencia de neumonías y, por lo tanto, la mortalidad. La ventilación mecánica no invasiva (VMNI) se prefiere como manejo inicial en presencia de insuficiencia respiratoria hipoxémica o hipercápnica, EH, pacientes poco cooperadores sin contraindicaciones para VMNI, y en pacientes cooperadores que no tengan contraindicación para VMNI.5,9,10,20-22 Las infecciones fúngicas no son infrecuentes en pacientes con IHAC, la presencia de infecciones fúngicas se encuentran asociadas en gran medida a enfermedad pulmonar obstructiva crónica y es la aspergilosis la infección que mayormente repercute en IHAC; su búsqueda se realiza con marcadores como galactomanano o B-D glucano.
Trasplante hepático
El TH representa el tratamiento definitivo para la IHAC y todos los pacientes deben ser evaluados para el mismo, además, la supervivencia en pacientes trasplantados se encuentra muy por encima de los pacientes no candidatos a TH, siendo de hasta 80% al quinto año. La principal barrera para el TH es la misma IHAC y sus comorbilidades asociadas (edad avanzada, alcoholismo activo, fallas orgánicas con o sin sepsis intratables); debido al poco éxito del TH en estos pacientes menos de 50% de los pacientes con IHAC son considerados para el trasplante, además, sólo 10-25% se encuentran en condiciones para el procedimiento y más de 50-70% muere en lista de espera.
Las indicaciones y contraindicaciones del TH se encuentran muy relacionadas con los criterios de futilidad, por lo que en el apartado concerniente se ahondará en el tema.
Pronóstico
Hasta en 20% de los casos la IHAC se presenta en una IHC compensada. La población sin DC previas poseen un peor pronóstico (mortalidad ≈ 43% al día 28 comparado con ≈ 30% de cirróticos con IHAC y con DC previas), probablemente por mecanismos de adecuación sistémica desarrollados durante las DC, pero el factor pronóstico de mayor importancia es la severidad de la IHAC (número y grado de FOs), aquellos con alto grado de severidad presentan una mortalidad ≈ 100%. Para elegir la modalidad e intensidad del tratamiento es importante identificar el estadio de la enfermedad para disminuir los riesgos innecesarios y aumentar los beneficios.
Escalas
El estado clínico inicial y su evolución nos facilita la toma de decisiones. Para evaluar la gravedad del cuadro contamos con diferentes modelos o escalas, estas son: MELD, MELD-Na, Child-Pugh, NACSELD, CLIF sequential organ failure assessment score (CLIF-C SOFA), APASL ACLF Research Consortium (AARC) y para hepatitis alcohólica contamos con el índice de Maddrey modificado y el modelo de Lille. Existen dos usos principales de las escalas de severidad: 1. Correlacionar la gravedad al momento del diagnóstico y la mortalidad a 28 días, 2. Estratificar a los pacientes según la necesidad de TH.
El gran inconveniente es el rápido deterioro con el que pueden evolucionar estos pacientes, de aquí la importancia de la evaluación dinámica en la IHAC. Comentaremos las dos escalas más importantes (CLIF-C SOFA y AARC), CLIF-C SOFA evaluó el número de FOs secundario a un insulto hepático o extrahepático y AARC evaluó a la IHAC secundaria a un insulto exclusivamente hepático (lo que provee mayor homogeneidad al grupo estudiado).
CLIF-C SOFA
El consorcio EASL CLIF-C propuso un modelo modificado de la conocida escala SOFA. El CLIF-C OF (Tabla 4) se creó como: 1. Método diagnóstico, 2. Escala accesible y fácil de realizar para estadificación y pronóstico, 3. Método de evaluación secuencial o dinámica.
Tabla 4: Puntaje CLIF Consortium organ failure score. El diagnóstico y severidad depende del subpuntaje o del número de falla orgánica. Las casillas subrayadas son criterios de falla orgánica.
| Órgano o sistema | Subpuntaje = 1 | Subpuntaje = 2 | Subpuntaje = 3 |
|---|---|---|---|
| Hepático (bilirrubina total, mg/dL) | < 6 | ≥ 6 - < 12 | ≥ 12 |
| Renal (creatinina, mg/dL) | < 2 | ≥ 2 - < 3.5 | ≥ 3.5 o TRR |
| Neurológico (grado de EH, West-Haven) | 0 | 1-2 | 3-4 |
| Hemostático (INR) | < 2 | ≥ 2 - < 2.5 | ≥ 2.5 |
| Circulatorio (TAM, mmHg) | ≥ 70 | < 70 | Vasopresores |
| Respiratorio | |||
| PaO2/FiO2 | > 300 | ≤ 300 - > 200 | ≤ 200 |
| SpO2/FiO2 | > 357 | ≤ 357 - > 214 | ≤ 214 |
EH = Encefalopatía hepática, INR = International normalized ratio, TAM = Tensión arterial media.
Tomado de: Gustot T et al.5
AARC
APASL en 2017 presentó su modelo AARC (Tablas 5 y 6), el cual obtuvo mejores resultados comparado con CLIF-C SOFA y validó al AARC para su uso de forma dinámica.27 Una mejor capacidad como predictor de mortalidad al día 28, y el valor como factor pronóstico que se otorga a la EH y a la hiponatremia, son los beneficios aportados del AARC sobre CLIF-C SOFA.
Tabla 5: Puntaje APASL ACLF Research Consortium.
| Puntos | 1 | 2 | 3 |
|---|---|---|---|
| Bilirrubina (mg/dL) | < 15 | 15-25 | > 25 |
| EH grados | 0 | I-II | III-IV |
| TP-INR | < 1.8 | 1.8-2.5 | > 2.5 |
| Lactato (μM/L) | < 1.5 | 1.5-2.5 | > 2.5 |
| Creatinina (mg/dL) | < 0.7 | 0.7-1.5 | > 1.5 |
EH = Encefalopatía hepática.
Tomado de: Sarin SK et al.9
Tabla 6: Severidad de insuficiencia hepática aguda sobre crónica según APASL ACLF Research Consortium.
| Grados | Puntaje |
|---|---|
| I | 5-7 |
| II | 8-10 |
| III | 11-15 |
Tomado de: Sarin SK et al.9
Criterios de futilidad
La evaluación dinámica en la IHAC permite identificar a los pacientes en quienes se espera mejoría con el tratamiento y en aquellos en los que el tratamiento se considera fútil. Las siguientes características se consideran como criterios de futilidad:
La simple contraindicación de TH se considera criterio de futilidad por la alta mortalidad que conlleva.4,5,9,11-15,21,24,27,44-49
IHAC grado 3 con ≥ 4 FOs o CLIF-C ACLF > 64 en los días 3-7 a partir del diagnóstico presentan mortalidad de 100% al día 90.51
En un estudio del consorcio APASL, la presencia de bilirrubina > 22 mg/dL, EH grado 3 o 4, INR > 2.5, ya sea con la presencia de Crs > 1 mg/dL o lactato > 1.5 μM/L al momento del diagnóstico, y persistencia al día 4-7 tienen mortalidad de 100% al día 28.25
Necesidad de TRR y contraindicación para el TH implica mortalidad de 91% al día 90.52
IHAC más sepsis y la presencia de ≥ 4 FOs.13
La suma de VMI más apoyo vasopresor y necesidad de TRR aumenta la mortalidad hasta 97%.53
Debido a esto algunos comentan que la presencia de sepsis con falla circulatoria o falla respiratoria es contraindicación para TH.11
Otra serie reportó que la presencia de puntaje APACHE II ≥ 21 o un MELD ≥ 27 al momento del ingreso hospitalario son factores independientes de mortalidad.54
Es de importancia el reconocimiento de los pacientes con alta mortalidad o con gran probabilidad de mejoría, apoyando a la evaluación clínica, ya que este tipo de enfoque facilita la toma de decisiones.
Conclusión
En México las hepatopatías representan una de las principales causas de morbilidad y mortalidad, por lo tanto, la inmensa mayoría de médicos tendremos contacto con un paciente con enfermedad hepática. La insuficiencia hepática aguda sobre crónica es una forma de complicación de la cirrosis con una rápida evolución y mal pronóstico a corto plazo. El reconocimiento temprano de esta entidad (caracterizada por la presencia de fallas orgánicas) optimiza la toma de decisiones del inicio y la agresividad del tratamiento, la prevención de complicaciones, la evaluación del trasplante hepático o, en el peor escenario, el retiro del soporte terapéutico.











 text new page (beta)
text new page (beta)


