Introducción
La hipertensión pulmonar (HP) es un síndrome hemodinámico que engloba a cinco grupos de entidades de acuerdo con el 6. Simposio en Hipertensión Pulmonar: grupo 1, hipertensión arterial pulmonar (HAP); grupo 2, HP debida a enfermedades del corazón izquierdo; grupo 3, HP debida a enfermedades respiratorias y/o hipoxemia; grupo 4, HP debida a obstrucciones de la arteria pulmonar, y grupo 5, HP con mecanismos no aclarados y/o multifactoriales1,2.
Para el diagnóstico y confirmación de la HP se requiere de la prueba considerada el estándar de oro, el cateterismo cardiaco derecho (CCD)1. Sus principales desventajas son la dificultad para realizar el CCD con frecuencia, el requerimiento de equipo y personal especializado, y que es un método invasivo no exento de complicaciones.
En el trabajo de Hoepper et al.3 se reportaron 76 (1.1%; intervalo de confianza del 95% [IC95%]: 0.8-1.3%) eventos adversos serios de un total de 7,218 procedimientos, la mayoría relacionados con el acceso venoso, arritmias y episodios de hipotensión afines a reacciones vagales de la prueba de vasorreactividad vascular pulmonar y la muerte en el 0.055% (0.01-0.099%) a pesar de haberse realizado en centros expertos.
Las guías de actuación recomiendan el uso de la ecocardiografía transtorácica (ETT) como método inicial de discriminación (tamizaje) de la HP4. La importancia de la ETT estriba en que ofrece una evaluación de la morfología y función cardiaca-valvular5, además, al utilizar la ecocardiografía Doppler y la ecuación simplificada de Bernoulli (PSAP = 4(TRV)2 + PAD), se obtiene la presión sistólica del ventrículo derecho (PSVD) que utiliza la velocidad del jet regurgitante del pico tricuspídeo (TRV) y se le añade un estimado de la presión auricular derecha (PAD). La PSVD es igual a la presión sistólica de la arteria pulmonar (PSAP) en ausencia de un gradiente en la válvula pulmonar6.
Estas características y la mayor disponibilidad de una ETT han permitido que en la práctica médica diaria se trate de utilizar la PSAP con fines de diagnóstico y seguimiento del paciente con HP. Por lo que se han publicado diversas revisiones sistemáticas, incluso metaanálisis7-10, orientados a establecer el acuerdo y/o la variabilidad de la PSAP obtenida por ETT vs. CCD.
Previo al año 20157-9 se utilizó la correlación de Pearson con fines de establecer el acuerdo de la PSAP entre la ecocardiografía y el CCD, lo cual resultó en estimaciones sesgadas, al ser un estadístico inapropiado para este objetivo. Posterior a ese año se ha utilizado un procedimiento más acorde para establecer el acuerdo/variabilidad, el estadístico descriptivo de Bland-Altman10, que ha dado mejor información.
En un editorial sobre HP en altitud11 se ha señalado que la PSAP estimada por ETT es igual a la obtenida por CCD, en realidad los datos muestran una buena exactitud en el acuerdo, aunque está muy limitado en la precisión12 de la PSAP obtenida por ETT. Aún no parece haber un grado de acuerdo óptimo entre la PSAP obtenida por ETT vs. CCD que permita el uso de la PSAP por ETT con otros fines diversos al tamizaje en la HP.
Diversos factores podrían estar jugando algún papel en el grado de variabilidad/acuerdo reportada7-10. Por lo que en el presente trabajo de índole retrospectiva se analizaron los posibles factores (como sexo, índice de masa corporal [IMC], tiempo para obtener la PSAP desde la ETT al CCD, nivel de presión pulmonar, mmHg y la estimación de la variabilidad de la PAD) que pudieran estar influyendo en la variabilidad/acuerdo de la PSAP obtenida en un departamento de ecocardiografía de una unidad de concentración cardiológica de tercer nivel del Instituto Mexicano del Seguro Social (IMSS).
Métodos
El estudio se realizó en el Laboratorio de Ecocardiografía del departamento de Gabinetes de la Unidad Médica de Alta Especialidad (UMAE) Hospital de Cardiología, del Centro Médico Nacional Siglo XXI del IMSS, de la Ciudad de México. La ciudad se encuentra a una altitud moderada, de 2,240 metros sobre el nivel del mar, y presión barométrica de 587 mmHg13.
- Diseño: transversal analítico, retrospectivo, retrolectivo.
- Sujetos: se incluyeron ambos sexos, de 18 a 90 años de edad, residentes de la ciudad de México, a quienes se les hubiera realizado ETT por sospecha de HP o complementación diagnóstica de la enfermedad de base y que contaran con CCD posterior a la estimación ecocardiográfica.
Los sujetos se obtuvieron de la base de datos del departamento de gabinetes y se confrontaron con los del departamento de hemodinámica del año 2016 al 2020. Se incluyeron aquellos con al menos la estimación de la PSAP y la PAD mediante ETT y el CCD. El tiempo máximo aceptado entre los estudios fue de 14 días y el número de operadores no fue tomado en consideración.
- Determinación de la PSAP por ecocardiografía: de acuerdo con las guías de ecocardiografía en el corazón derecho de adultos14, la PSVD puede ser determinada por medio de ETT conociendo la velocidad máxima de la regurgitación del jet tricuspídeo por Doppler continuo, guiado por Doppler color, alineados al jet de insuficiencia tricuspídea; una vez obtenida esta velocidad se puede convertir en gradiente de presión mediante la fórmula simplificada de Bernoulli (4v2), proceso que el software en los equipos de ecocardiografía hacen de manera automática. A esta presión obtenida se le suma la PAD estimada. En ausencia de obstrucción significativa a través de la arteria pulmonar, la PSVD medida por este método será igual a la PSAP. En el laboratorio de ecocardiografía para estimar la PSAP y la PAD se utilizaron equipos Phillips iE33 con transductor sectorial de adulto 5HZ.
- Determinación de la PAD: la PAD se obtuvo a través del diámetro de la vena cava inferior14. Si la vena cava inferior tenía un diámetro < 21 mm y colapsaba > 50% a la inspiración forzada, la PAD se consideró como normal (0-5 mmHg); si el diámetro de la vena cava inferior fue > 21 mm y colapsaba < 50% con la inspiración forzada se consideró que la PAD estaba incrementada (10-20 mmHg). De acuerdo con la recomendación en guías14, a la presión estimada por la velocidad de la regurgitación tricuspídea se agregaron 3 mmHg si la PAD fue normal, 15 mmHg si la PAD estuvo incrementada y en casos intermedios, se añadieron 8 mmHg. La decisión de cuánto agregar fue a criterio del médico que realizó el estudio.
- CCD: las variables se determinaron en el departamento (laboratorio) de hemodinámica con fluoroscopio marca Phillips Azurion, modelo Azurion 7 M20 con receptor de imagen Pixium 2040f SN 17463F y tubo de proyección MRC 200 + 0407 ROT-GS 1004, inyector de medio de contraste MEDRAD Avanta IPX1 y catéteres tipo multipropósito 4 y 5 Fr.
- Intervención: se revisó la base de datos del departamento de gabinetes (ecocardiografía) y se confrontó con la base de datos del departamento de hemodinámica. Los sujetos que contaron con la estimación de la PSAP y la PAD en ambos estudios se incluyeron en el trabajo.
- Análisis estadístico: las variables nominales y ordinales se informaron con frecuencias y porcentajes, las numéricas con promedios ± desviaciones estándar y valores mínimos y máximos (mín, máx). La distribución de normalidad de las variables se estableció con la prueba de Kolgomorov-Smirnov. La diferencia entre las variables se calculó con la prueba t para grupos independientes. La variabilidad se estableció con el estadístico descriptivo de Bland-Altman15 (diferencia media, sesgo, límites de acuerdo) y su magnitud con el coeficiente de correlación intraclase (CCI)16 con su respectivo IC95%. Una p < 0.05 se aceptó con significación estadística. Se calificó el grado de acuerdo17 entre las diversas comparaciones: casi perfecto a aquellos con CCI de 0.81-1.0, acuerdo sustancial con CCI 0.61-0.80, acuerdo moderado con CCI 0.41-0.6, acuerdo regular con CCI 0.21-0.4, acuerdo leve 0.01-0.2 y acuerdo pobre con un CCI de 0.0.
- Tamaño muestral: se calculó en 59 el número mínimo de pares requeridos para el estudio. Para un error tipo I de 0.05, un error tipo II de 0.20, diferencia media esperada de 2.8 y desviación estándar esperada de la diferencia de 16.1 y la máxima diferencia permitida entre los dos métodos de 45. Datos obtenidos del trabajo de Kim et al.18. Se incrementó el número de pares de estudios con la finalidad de poder hacer las comparaciones de los factores involucrados en la variabilidad/acuerdo.
- Aspectos éticos: se obtuvo la autorización del estudio por el Comité de Investigación y Ética de la UMAE Hospital de Cardiología del Centro Médico Nacional, Siglo XXI, IMSS con número R-2020-3604-020.
Resultados
Se estudiaron 152 pares de estudios de 152 sujetos con predominio del sexo femenino 106 (69.74%). Las edades del grupo por sexo fueron similares, y los valores mínimos y máximos en el grupo total fueron de 21 y 89 años. El peso y la talla fueron mayores en el sexo masculino, sin embargo en el IMC se igualaron los grupos (Tabla 1).
Tabla 1 Antecedentes demográficos de la población estudiada
| Total (n = 152) | Masculino (n = 45) | Femenino (n = 106) | p* | |
|---|---|---|---|---|
| Edad, años | 60 ± 12 | 60 ± 13 | 60 ± 11 | 0.969 |
| Peso, kg | 69.06 ± 13.21 | 75.53 ± 13.10 | 66.29 ± 12.38 | 0.0001 |
| Talla, m | 1.58 ± 0.09 | 1.64 ± 0.08 | 1.55 ± 0.08 | 0.0001 |
| IMC, kg/m2 | 27.64 ± 4.69 | 28 ± 4.57 | 27.48 ± 4.77 | 0.539 |
*Prueba t para grupos independientes. IMC: índice de masa corporal.
En este grupo los antecedentes personales patológicos tuvieron una frecuencia de diabetes mellitus 41 (26.97%), hipertensión arterial sistémica 68 (44.73%) y hábito tabáquico 65 (42.76%); y en función de las categorías de IMC, fueron: normales 49 (32.20%), con sobrepeso 58 (38.20%) y con obesidad 45 (29.60%).
Frecuencia del diagnóstico de los sujetos estudiados: cardiopatía valvular aórtica 58 (38.15%), mitral 54 (35.53%), HAP-idiopática 4 (2.64%), HAP asociada a comunicación interauricular 10 (6.58%) e insuficiencia cardiaca con fracción de expulsión preservada 26 (17.10%).
Valores hemodinámicos informados de la presión arterial pulmonar (PAP) en el CCD del grupo total: PAP-sistólica 55.43 ± 16.79 mmHg, PAP-media 32.73 ± 10.37 mmHg y PAP-diastólica 20.59 ± 7.78 mmHg. Los valores encontrados en el grupo de la velocidad máxima de regurgitación tricuspídea fueron 3.67 ± 0.58 m/s (1.70-6.20). El tiempo promedio en que se obtuvieron las variables por ETT y se les realizó CCD fue 6 ± 3 días (1-14).
En el grupo total, los valores mínimos y máximos de la PSAP fueron por ETT: 27, 168 mmHg y por CCD 25, 110 mmHg; variabilidad del grupo obtenida por medio de la diferencia media (sesgo) –3.6 (29.1, –36.2) (Tabla 2 y Fig. 1A), y su grado de acuerdo fue sustancial, CCI 0.717 (IC95%: 0.610, 0.794) entre ambas estimaciones de la PSAP.
Tabla 2 Estimación ecocardiográfica y hemodinámica de la presión sistólica de la arteria pulmonar, diferencia media (sesgo) y coeficiente de correlación intraclase (intervalo de confianza del 95%)
| Ecocardiografía PSAP | Hemodinamia PSAP | Diferencia media (sesgo) | CCI (IC95%) | |
|---|---|---|---|---|
| Grupo total | ||||
| PSAP, mmHg (n = 152) | 58.99 ± 18.62 | 55.43 ± 16.79 | –3.6 (29.1, –36.2) | 0.717 (0.610, 0.794) |
| Sexo | ||||
| Masculino (n = 45) | 57.71 ± 15.26 | 55.89 ± 15.27 | –1.8 (27.4, –31.1) | 0.726 (0.599, 0.813) |
| Femenino (n = 107) | 59.52 ± 19.90 | 55.23 ± 17.46 | –4.3 (29.7, –38.3) | 0.686 (0.429, 0.827) |
| Nivel PSAP, mmHg | ||||
| < 55 (n = 78) | 51.75 ± 12.14 | 42.26 ± 8.34 | 2.6 (38.6, –33.3) | 0.587 (0.344, 0.740) |
| > 56 (n = 74) | 66.65 ± 21.11 | 69.29 ± 11.40 | –9.4 (14.8, –33.7) | 0.454 (0.144, 652) |
| IMC*, kg/m2 | ||||
| Normal-sobrepeso (n = 107) | 59.78 ± 20.15 | 55.43 ± 16.58 | –1.7 (27.6, –31) | 0.720 (0.491, 0.846) |
| Obesidad (n = 45) | 57.11 ± 14.35 | 55.42 ± 17.48 | –4.3 (29.6, –38.3) | 0.717 (0.585, 0.807) |
| Tiempo† | ||||
| < 6 días (n = 80) | 56.97 ± 18.49 | 54.21 ± 15.66 | –2.8 (30.3, –35.8) | 0.746 (0.593, 0.841) |
| > 7 días (n = 72) | 61.22 ± 18.63 | 56.78 ± 17.98 | –4.4 (27.9, –36.8) | 0.680 (0.501, 0.795) |
*IMC: normal-sobrepeso 18.5-29.9 kg/m2, obesidad 30-39.9 kg/m2.
†Tiempo: días que pasaron desde que se realizó el ecocardiograma y se obtuvieron las variables en el cateterismo cardiaco. CCI (IC95%): coeficiente de correlación intraclase (intervalo de confianza al 95%); IMC: índice de masa corporal; PSAP: presión sistólica de la arteria pulmonar.
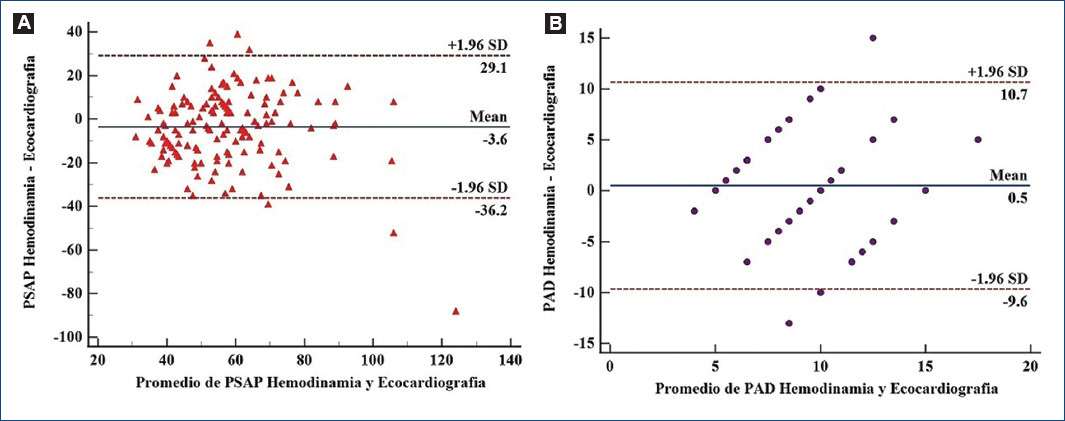
Figura 1 Estadístico de Bland-Altman de la presión sistólica de la arteria pulmonar (A) y de la presión de aurícula derecha (B). La PSAP estimada por ETT exhibe una diferencia media moderada negativa y un sesgo importante. La PAD tiene una diferencia media casi cercana al cero, pero también el sesgo es importante. ETT: ecocardiografía transtorácica; PAD: presión de aurícula derecha; PSAP: presión sistólica de la arteria pulmonar.
Los grupos de comparación que mostraron la mayor variación fueron: por sexo, el femenino –4.3 (29.7, –38.3) con un grado de acuerdo sustancial por CCI 0.686 (0.429, 0.827); por magnitud de la PSAP, nivel de PSAP > 56 mmHg, –9.4 (14.8, –33.7) y un grado de acuerdo moderado por CCI 0.454 (0.144, 652); por incremento del IMC: obesidad (IMC > 30) –4.3 (29.6, –38.3), y un grado de acuerdo sustancial por CCI 0.717 (0.585, 0.807); y por tiempo de estimación de la PSAP por CCD: tiempo de estimación de la PSAP por CCD > 7 días: –4.4 (27.9, –36.8) y un grado de acuerdo sustancial por CCI 0.680 (0.501, 0.795). Además, en 90 (59.21%) la ETT supraestimó el valor hemodinámico de la PSAP y en 62 (40.79%), la infraestimó.
Los valores de la PAD se muestran en la tabla 3. Sus valores (mín, máx) por ETT fueron (5, 15) y por CCD (2, 20) mmHg. La variabilidad del grupo total obtenida por medio de la diferencia media (sesgo) 0.5 (10.7, –9.6) (Fig. 1B) y su grado de acuerdo por CCI 0.338 (IC95%: 0.188, 0.519) corresponde a un grado de acuerdo regular entre ambas estimaciones de la PAD.
Tabla 3 Estimación ecocardiográfica y hemodinámica de la presión de la aurícula derecha, diferencia media (sesgo) y coeficiente de correlación intraclase (intervalo de confianza al 95%)
| Ecocardiografía PAD | Hemodinamia PAD | Diferencia media (sesgo) | CCI (IC95%) | |
|---|---|---|---|---|
| Grupo total | ||||
| PAD, mmHg (n = 152) | 8.88 ± 4.24 | 9.39 ± 3.99 | 0.5 (10.7, –9.6) | 0.338 (0.188, 0.519) |
| Sexo | ||||
| Masculino (n = 45) | 8.89 ± 4.25 | 9.22 ± 4.01 | 0.3 (10, –9.3) | 0.455 (0.108, 0.700) |
| Femenino (n = 107) | 8.88 ± 4.25 | 9.47 ± 3.97 | 0.6 (11, –9.8) | 0.284 (0.151, 0.511) |
| Nivel PSAP, mmHg | ||||
| < 55 (n = 78) | 7.88 ± 3.99 | 8.09 ± 3.40 | 0.2 (10.1, –9.7) | 0.300 (0.112, 0.559) |
| > 56 (n = 74) | 9.93 ± 4.26 | 10.77 ± 4.08 | 0.8 (11.3, –9.6) | 0.148 (0.036, 0.457) |
| IMC*, kg/m2 | ||||
| Normal-sobrepeso (n = 107) | 9.44 ± 4.36 | 9.35 ± 4.18 | 0.1 (10.8, –10.6) | 0.303 (0.122, 0.525) |
| Obesidad (n = 45) | 7.56 ± 3.63 | 9.51 ± 3.46 | 0.2 (10, –6.1) | 0.494 (0.178, 0.722) |
| Tiempo† | ||||
| < 6 días (n = 80) | 8.75 ± 4.32 | 9.48 ± 4.14 | 0.3 (10.9, –10.4) | 0.472 (0.177, 0.662) |
| > 7 días (n = 72) | 9.03 ± 4.17 | 9.31 ± 3.79 | 0.7 (10.5, –9) | 0.135 (0.383, 0.459) |
*IMC: normal-sobrepeso 18.5-29.9 kg/m2, obesidad 30-39.9 kg/m2.
†Tiempo: días que pasaron desde que se realizó el ecocardiograma y se obtuvieron las variables en el cateterismo cardiaco. CCI (IC95%): coeficiente de correlación intraclase (intervalo de confianza al 95%); IMC: índice de masa corporal; PAD: presión de aurícula derecha.
Los grupos de comparación de la PAD tuvieron un comportamiento similar a la PSAP al mostrar la mayor variabilidad de acuerdo con el sexo: femenino 0.6 (11, –9.8), y CCI 0.284 (0.151, 0.511) acuerdo regular; para la magnitud de la PSAP: nivel de PSAP > 56 el comportamiento de la PAD 0.8 (11.3, –9.6) mmHg, y su CCI 0.148 (0.036, 0.457) acuerdo leve; por grado de IMC: obesidad (IMC > 30) 0.2 (10, –6.1) y su CCI 0.494 (0.178, 0.722) acuerdo moderado; y por tiempo de estimación de la PSAP por CCD: tiempo de estimación de la PSAP por CCD > 7 días: 0.7 (10.5, –9), y su CCI 0.135 (0.383, 0.459) acuerdo leve. Además, en 51 (33.56%) la ETT supraestimó el valor hemodinámico de la PAD, en 73 (48.02%), la infraestimó y en 28 (18.42%) fueron iguales.
Discusión
En el mejor de nuestro conocimiento este trabajo es el primero en nuestro medio (nacional) en establecer la variabilidad/acuerdo de la PSAP vs. CCD. Hemos partido del conocimiento previo de que la variabilidad es amplia entre estas comparaciones y el grado de acuerdo se ha informado entre 0.6 y 0.97-11, utilizando en unos la correlación de Pearson y en otros el estadístico de Bland-Altman. En este trabajo los valores son similares a los reportados.
En este trabajo no se pretendió establecer qué tan iguales eran las estimaciones de la PSAP interrogadas por ETT vs. CCD, dada la naturaleza retrospectiva del trabajo, pero sí conocer qué tan variables podrían ser estas estimaciones y algunos de sus factores involucrados.
La población estudiada tuvo enfermedades de predominio cardiológico asociadas a la HP. Los estudios se realizaron en un hospital de tercer nivel de concentración nacional, monotemático de cardiología, donde se cuenta con un relativo reciente departamento de hipertensión pulmonar2. Por esta razón y lo previo mencionado en la introducción, se hizo necesario conocer la variabilidad de la PSAP en la unidad, dado el protocolo de estudio de los pacientes con HP.
Las guías actuales orientan al uso y utilidad diagnóstica de la ETT como método de detección de la HP19, sin embargo el CCD es la prueba estándar de oro para el diagnóstico1. Mediante el CCD se pueden obtener la PAP, la PAD y el gasto cardiaco, y derivar variables como la resistencia vascular pulmonar, que en conjunto con la PAP-media permiten categorizar a los sujetos en alguno de los cinco grupos de HP. La ecocardiografía en sus diferentes modalidades es de amplio valor para estimar la estructura y función del corazón5,6, sin embargo está limitada a la exactitud de la determinación de la PSAP y la PAD. La información que ofrece la ETT es muy restringida para poder categorizar la PSAP a alguno de los grupos de HP1,7,19. Nuestros resultados, que están en concordancia con otros, muestran que la amplia variabilidades impide que los valores de la PSAP y PAD obtenidos de la ETT y CCD puedan ser extrapolados con otros fines diferentes al tamizaje de la HP.
En el metaanálisis de Janda et al.8 se reportaron 29 trabajos, con un coeficiente de correlación para la PSAP de 0.70 (IC95%: 0.67, 0.73) y la sensibilidad y especificidad para el diagnóstico de HP fue del 83% (73, 90) y el 72% (53, 85) respectivamente. Se concluyó que la PSAP estimada por ETT debería ser como una medida de estimación inicial, o poder utilizarla ante la falta de CCD. Taleb et al.9, reportaron en nueve estudios una correlación para la PSAP de 0.65 a 0.97 (p < 0.001) y la sensibilidad, especificidad y exactitud fueron del 88% (84,92), 56% (46, 66) y 63% (53, 73). Se concluyó que la PSAP por ETT es una modalidad no invasiva que puede determinar la posibilidad de HP y el grado de elevación de la presión pulmonar, sin embargo, ante resultados anormales de la PSAP, deberá ser corroborado por CCD. En el trabajo aquí presentado no se calcularon la sensibilidad, especificidad y la exactitud dado el alto valor de la velocidad máxima de regurgitación tricuspídea (3.67 ± 0.58 m/s) que corresponde a una probabilidad alta para HP20 (> 3.4 m/s); el grado de acuerdo fue sustancial, con un CCI de 0.717 (0.610, 0.794), que concuerda con los resultados de los trabajos previamente mencionados a pesar de la naturaleza retrospectiva.
Además, en el metaanálisis de Ni et al.10, el cual se analizaron 27 trabajos con una población de 4,386 sujetos, se obtuvo una sensibilidad agrupada del 85%, especificidad del 74% y área bajo la curva (ABC) de 0.88. Dentro del análisis de subgrupos, el grupo con el intervalo de tiempo más corto entre la ETT y CCD tuvo sensibilidad 88%, especificidad 90% y ABC 0.94. El subgrupo que tuvo la menor sensibilidad (81%), especificidad (61%) y ABC (0.73) fue el relacionado con enfermedades pulmonares. Se concluyó que la ETT tiene valor clínico en el diagnóstico de la HP, aunque no podría reemplazar al CCD; además, que la exactitud podría mejorarse acortando el intervalo de tiempo entre la ETT y el CCD, así como el desarrollo de umbrales diferentes para diagnóstico de HP. Se concluyó con la sugerencia de que la ETT podría no ser adecuada para estimar la presión pulmonar en sujetos con HP por enfermedades pulmonares.
También el hecho de utilizar procedimientos estadísticos como la correlación de Pearson ha resultado en valores menores del «acuerdo» de la PSAP, como se señala en el metaanálisis de Finkelhor et al.7, donde se reportaron 32 estudios con 2,604 pares de estimaciones de la PSAP por ETT y CCD. La correlación general fue r = 0.68 ± 0.19; en enfermedades de corazón derecho vs. izquierdo la correlación fue r = 0.58 vs. 0.84 (p < 0.001); la comparación de PSAP normal y PSAP anormal tuvo una r = 0.55 vs. 0.82 (p < 0.001). La conclusión fue que la correlación de la PSAP entre ambos métodos fue alta, así como fue mayor en las enfermedades de corazón izquierdo y en aquellos con PSAP anormalmente elevada. Es conveniente señalar que diversos trabajos agrupados en estos metaanálisis y revisiones7-10 fueron informados con correlaciones de Pearson para establecer acuerdo/variabilidad, estadístico que ahora se conoce como ser un procedimiento estadístico inadecuado para ser utilizado con este objetivo15.
Del resultado del presente trabajo se señalan factores que están implicados en esta variabilidad y relacionados con la estimación de la PSAP por ETT. El sexo femenino exhibió mayor variabilidad –4.3 (29.7, –38.3) y acuerdo moderado CCI 0.686 (0.429, 0.827) que el sexo masculino. En el mejor de nuestro conocimiento no hemos encontrado al sexo femenino como causa de variabilidad por sí misma; la variabilidad podría tener su origen por la exuberancia del tejido mamario y debido a esto, limitaciones en la calidad de las imágenes7.
En este trabajo valoramos si podría tratarse de un efecto compuesto. Así, se combinó el sexo femenino con el tiempo para la estimación de la PSAP por ETT vs. CCD. De acuerdo con el tiempo para la estimación de la PSAP, se encontró que el CCD fue realizado en la categoría de < 6 días: 3 ± 2 días promedio y en la categoría de > 7 días: 10 ± 2 días promedio posterior al ETT. La PSAP por ETT de acuerdo con estas categorías fue 58.48 ± 20.50 vs. 60.58 ± 19.41 mmHg respectivamente; la variabilidad establecida por la diferencia media (sesgo) < 6 días: –3.7 (28.4, –35.7) y su grado de acuerdo fue sustancial por CCI 0.774 (0.609, 0.870) vs. diferencia media > 7 días: –5.2 (31.5, –41.8) y su grado de acuerdo fue sustancial por CCI 0.668 (0.422, 0.810), lo que explica que en realidad el efecto de mayor variabilidad visto en el sexo femenino estuvo mediado por el mayor tiempo de espera para realizar el CTT.
En cuanto a la magnitud de la PSAP: con niveles de PSAP > 56 mmHg, la variabilidad fue mayor, –9.4 (14.8, –33.7), y el acuerdo fue regular, con CCI 0.454 (0.144, 652) que el calculado con valores de PSAP menores. En este trabajo, con valores menores a 55 mmHg la ETT los supraestimó y con valores > 56 mmHg la ETT infraestimó los valores de PSAP. En otros trabajos también se ha explorado y documentado que el nivel de PSAP y PAD son causa de sobreestimación o infraestimación, por ende, de variación7,21,22. Los resultados de nuestro trabajo (infraestimación y supraestimación) concuerdan con lo reportado en estos trabajos.
Dentro del origen de esta variación, la presión y el volumen ventricular están involucrados. En presencia de PAP sistólicas elevadas severas (> 70 mmHg) y regurgitación tricuspídea severa pueden cursar con mayor volumen regurgitado y congestión de vena cava inferior y hepática; condición donde se involucra el incremento de presión y el volumen regurgitado donde una señal del jet de regurgitación tricuspídea inadecuada puede ser el origen de una estimación inapropiada de la PSAP por ETT. Con el cambio actual de nivel de presión pulmonar para el diagnóstico de HP, los valores de corte de la regurgitación tricuspídea deberán ajustarse21.
En función de las categorías de incremento del IMC, la categoría de obesidad (IMC > 30) se observó con mayor variabilidad (–4.3 [29.6, -38.3]) y con un grado de acuerdo sustancial CCI (0.717 [0.585, 0.807]) que con IMC menor (normal y sobrepeso). Este resultado podría ser explicado por el impacto que tiene la obesidad en la calidad de la imagen debido a la atenuación de la señal por el tejido graso7,23,24.
En cuanto al tiempo, valorados en días pasados para realizar el CCD una vez estimada la PSAP por ETT; en aquellos que tuvieron su CCD > 7 días la variabilidad fue mayor (–4.4 [27.9, –36.8]) y el acuerdo sustancial con CCI 0.680 (0.501, 0.795). El tiempo entre la ETT y el CCD es una variable que consistentemente se ha reportado que es un contribuyente a la mayor variabilidad, desde menos de tres días a semanas7,10,22. Este efecto, y similar a otros, es muy evidente en nuestros resultados.
La PAD se utiliza en la fórmula para estimar la PSAP, los factores que incrementan la variabilidad impactan en el grado de acuerdo7,22,25. En los resultados de este trabajo, el comportamiento de la PAD estimada por ETT vs. CCD muestran variabilidad mayor por una diferencia media pequeña pero un sesgo amplio y por ende su grado de acuerdo fue regular, CCI 0.338 (0.188, 0.519). El comportamiento de los factores involucrados en la variabilidad fue similar al observado con la PSAP, aunque la exactitud fue mejor y se limitó por la precisión (sesgo) que impactó al grado de acuerdo por CCI que estuvo entre leve y regular (Tabla 3).
En el trabajo de Finkelhor et al.25, PAD altas y presión capilar pulmonar (PCP) estuvieron asociadas con resultados discrepantes en el análisis univariante, el análisis multivariante mostró que solo la PCP contribuyó en la estimación de la PSAP, además permaneció independiente de PAD y posibles confusores como el cambio de tratamiento diurético, de la precarga o poscarga. A PCP bajas, la ETT tendió a sobrestimar la PSAP, y a PCP altas, las infraestimó. En este trabajo no se capturaron otras variables hemodinámicas con fines de comparación, sin embargo, dado los diagnósticos en la mayoría del grupo 2 de la HP, es posible que los resultados también fueron reflejo de este valor hemodinámico.
Es claro que la variabilidad de la PSAP obtenida por ETT es amplia y depende de diversos factores, algunos aquí presentados; por lo que tratar de intercambiar estudios (ETT vs. CCD) no es posible, al menos para estimar la PSAP y la PAD en HP. Por lo que se sugiere solo utilizar la estimación de la PSAP como sospecha (tamizaje) o durante el seguimiento de la enfermedad con estimación previa de la presión pulmonar mediante CCD.
Limitaciones del estudio
Este es un estudio monocéntrico y de diseño retrospectivo, característica que limita su generalización. Es un estudio que explora las posibilidades de variación de la PSAP con la ETT. Para realizar los estudios de ETT y CCD se requiere personal altamente capacitado en cada departamento, sin embargo la exactitud de la ETT depende de la habilidad del operador y su disciplina operativa, lo cuales influyen en la variabilidad. Con la finalidad de obtener el mayor número posible de estudios pareados (ETT vs. CCD) de los mismos pacientes, no se consideró el número de operadores.
Los sujetos incluidos en este trabajo involucraron varios tipos de HP, y en algunos de ellos no se describió en detalle la enfermedad básica y el tipo, la mayoría se limitó al grupo 2 (HP asociadas a cardiopatía izquierda) del Consenso de Hipertensión Pulmonar, y en menor proporción de otros grupos, por lo que numéricamente no fue posible hacer la comparación entre los diferentes grupos de HP.
El trabajo solo es aplicable a la PSAP y la PAD en un hospital de concentración de índole cardiológica, se sugiere que cada unidad analice su variabilidad. Se requieren más estudios con otros diseños estadísticos para conocer más de la variabilidad/acuerdo, estandarizar a los operadores con la técnica ecocardiográfica y disminuir los tiempos para realizar el CCD posterior a obtener la sospecha de HP por ETT.
Conclusiones
La variabilidad (diferencia media [sesgo]) es importante y el acuerdo es sustancial de la PSAP estimada por ETT y comparada con CCD. Similar a la PSAP, en la PAD la variabilidad es amplia y el acuerdo se encontró de leve a regular. Factores como el tiempo de espera en días para estimar la PSAP por CCD, el nivel de PSAP > 56 mmHg y el incremento del IMC > 30 kg/m2 estuvieron implicados en la variabilidad observada. La estimación de la PAD está involucrada en los factores que añaden variabilidad a la estimación de la PSAP por ETT.
La variabilidad observada y el acuerdo moderado entre la ETT y CCD en el sexo femenino no depende del sexo per se; se definió que se debe a un efecto combinado del tiempo de espera para CCD.
Al igual que en otros trabajos, se aconseja estimar la PSAP solo como tamizaje de la HP, o como seguimiento cuando ya se ha establecido previamente la presión pulmonar por CCD.











 text new page (beta)
text new page (beta)


