Introducción
El fenómeno de la deuda de oxígeno (dO2) se describió en el contexto del ejercicio físico hace varias décadas1,2. Este concepto progresivamente se ha incorporado al terreno de la medicina, en particular durante los cambios hemodinámicos producidos por la cirugía y la anestesia en los pacientes de alto riesgo3-5. La dO2 se define como el aumento en la cantidad de oxígeno (O2) consumida por el organismo inmediatamente después de realizar un ejercicio físico hasta que el consumo de O2 se normaliza nuevamente1,2. El grado de la dO2 depende de la intensidad, la duración y el tipo de ejercicio. La dO2 refleja la regulación de la perfusión sanguínea a los tejidos en función del metabolismo energético celular. En el período de recuperación, el cuerpo «paga» su dO2 consumiendo una cantidad de O2 mayor que la que normalmente necesita en reposo. La dO2 además de presentarse en condiciones fisiológicas durante la actividad física, ocurre también durante los procedimientos de cirugía mayor en los que se pueden generar condiciones que la producen3-6.
La importancia de mantener una adecuada perfusión tisular durante el perioperatorio se ha reconocido desde hace muchos años, particularmente en los pacientes de alto riesgo. En la actualidad es claro que la inestabilidad hemodinámica en el perioperatorio puede producir hipoperfusión tisular e hipoxia celular que lleva a consecuencias graves. El grado de la dO2 tisular se ha relacionado con la falla de órganos múltiples y morbimortalidad perioperatoria3-5. A pesar de los avances en la medicina, aún no es posible prevenir o disminuir la dO2 con la administración de líquidos o con el uso de agentes vasoactivos. Por lo que un retardo o manejo inadecuado de la hemodinámica perioperatoria producirá hipoperfusión e hipoxia tisular afectando los desenlaces de la cirugía4-6. El conocimiento y la valoración de la dO2 en el perioperatorio es esencial durante la anestesia del paciente de alto riesgo. Para lograr este objetivo se requiere del uso de índices adecuados que permitan detectar y cuantificar la hipoperfusión tisular y el desbalance entre la oferta (DO2) y la demanda de oxígeno (VO2)7. Los parámetros convencionales como la frecuencia cardíaca, la presión arterial media, el estado mental y el gasto urinario son signos importantes que ayudan a evaluar una perfusión tisular disminuida; sin embargo, la valoración adecuada durante la anestesia necesita una monitorización hemodinámica avanzada que incluya todos los criterios de hipoperfusión tisular. La lista general de estos criterios sería: a) la presión arterial sistólica (PAS) ≤ 90 mmHg (o disminución ≥ 20% del control), b) gasto urinario < 0.5 mL/kg/min por más de dos horas, c) aumento en la frecuencia cardíaca ≥ 10% del control, d) presencia de piel moteada y, e) hiperlactatemia (> 2 mmol/L)7. A esta lista habría que adicionar las estrategias más recientes que incluyen parámetros que permiten una mejor valoración de la hemodinámica en el perioperatorio.
En esta revisión se presentan los conceptos fundamentales de la dO2, su mecanismo, detección y cuantificación, además de las intervenciones para evitarla o disminuirla y las recomendaciones para los anestesiólogos con el fin de asegurar mejores resultados en los pacientes quirúrgicos de alto riesgo.
Fisiología de la deuda de oxígeno
La primera descripción de este fenómeno fue realizada en 1913 por Krogh y Lindhard1, quienes midieron el consumo de O2, los cambios en la ventilación, el CO2 alveolar y el cociente respiratorio en sujetos entrenados sometidos a esfuerzo físico súbito reportando los cambios en la captación de O2 antes, durante y después del esfuerzo. En 1919 August Krogh describió la adaptación de la perfusión sanguínea en los músculos esqueléticos y otros órganos en función de la demanda. La descripción de la regulación de la perfusión tisular mediante la apertura y cierre de arteriolas y capilares le llevó a ganar el Premio Nobel de Medicina en 19208. La teoría de la dO2 fue desarrollada más ampliamente por Hill, Long y Lupton9 en 1924, basándose en las determinaciones de la mayor captación de O2 durante la recuperación del ejercicio cuando se compara con el reposo. Estos autores encontraron una relación directa entre el aumento de la VO2 en la recuperación y la duración del metabolismo anaeróbico durante el ejercicio. En 1988 Shoemaker y colaboradores10 publicaron un artículo seminal en el que describieron el concepto de la dO2 y su relevancia para el desarrollo de complicaciones en el período postoperatorio. De acuerdo con este estudio, el trauma quirúrgico y el período posterior de la cicatrización se acoplan con un aumento en la VO2 tisular10. Esto normalmente produce un incremento en el gasto cardíaco (GC) y disminución en las resistencias vasculares sistémicas con la finalidad de aumentar la DO2 a los tejidos. El papel más importante del sistema cardiorrespiratorio es entregar una cantidad adecuada de O2 (DO2) a las células para satisfacer sus demandas metabólicas. Sin embargo, la oxigenación tisular depende del balance entre la DO2, la VO2 y la captación por los tejidos7,10,11. En la Figura 1 se presenta el equilibrio que debe existir entre estos tres factores para garantizar la oxigenación tisular adecuada, además de los indicadores de la perfusión tisular y las condiciones principales que influyen en este equilibrio.

Adaptada de: Molnar Z, et al.12
Figura 1: Equilibrio entre la oferta (DO2) y la demanda de oxígeno (VO2) y las condiciones que lo afectan.
La DO2 se define como la cantidad de O2 que transporta la sangre en un minuto. La DO2 depende directamente del GC y del contenido total de O2 en la sangre arterial (CaO2) (DO2 = CaO2 × GC). La determinación normalizada de la DO2 por la superficie corporal del paciente se llama índice de la DO2 normal (IDO2) cuyo rango normal es de 500-600 mL de O2/min/m2. Cuando el contenido de O2 en la sangre arterial y/o el GC disminuyen, la DO2 también disminuye y con cierta frecuencia se acompaña de un aumento en la VO2 debido a la aparición de factores como el dolor, la agitación, la fiebre, etcétera (Figura 1).
En el reposo normal, la demanda metabólica de O2 (VO2) de todo el organismo no depende de la DO2 (Figura 2). En la fase temprana de la disminución de la DO2, la regulación de la circulación por vasodilatación puede compensar en cierto grado el déficit de O2 y hacer que el VO2 permanezca estable. En condiciones donde continúa la disminución de la DO2 como ocurriría en una hemorragia al disminuir el flujo sanguíneo, se presenta una compensación mediante mayor extracción de O2 por parte del tejido a nivel capilar (Figura 2). Sin embargo, cuando la extracción adicional de O2 no es suficiente para cumplir con las demandas metabólicas, es decir, cuando la DO2 cae por debajo de la VO2 tisular, se llega a un punto de inflexión llamado la «DO2 crítica»11. Este punto de inflexión representa la transición del metabolismo aeróbico al anaeróbico para obtener energía donde la VO2 se hace directamente dependiente de la DO2 (Figura 2). Esta transición metabólica mueve a los tejidos a un estado isquémico y aparece el déficit de O2. Este déficit de O2 acumulado en el tiempo es lo que establece la dO2, la cual se manifiesta en diversos cambios: una disminución de la saturación venosa central de O2 (ScvO2) determinada en la aurícula derecha, el desarrollo de hiperlactatemia y acidosis metabólica11. Los índices que indican la dO2 por lo tanto son los niveles de lactato, el déficit de base y el nivel de extracción de O212.
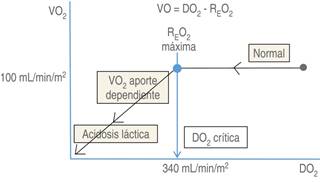
Adaptada de: Conte B, et al14.
REO2 = tasa de extracción de oxígeno
Figura 2: Relación entre la oferta (DO2) y la demanda de oxígeno (VO2) y la transición del metabolismo energético. El lado derecho de la curva muestra la relación independiente entre la DO2 y la VO2. En condiciones en las que la DO2 disminuye por debajo de la DO2 crítica (donde la tasa de extracción de O2 es máxima: 340 mL/min/m2), la VO2 pasa a ser dependiente de la DO2. En estas condiciones se presenta el déficit de O2 que lleva a un estado isquémico. La magnitud del déficit de O2 explica la deuda de O2.
Condiciones de la cirugía que producen una deuda de oxígeno
Durante los procedimientos de cirugía mayor existen tres factores de importancia que posiblemente generan una dO2. 1) Factores relacionados al paciente como la disminución de la contractilidad cardíaca; 2) condiciones producidas por la cirugía como el sangrado-hipovolemia y 3) complicaciones relacionadas con la anestesia como la hipoxia, vasoplegia, hipovolemia, profundidad inadecuada de la anestesia. En estas condiciones, los mecanismos compensadores de oxigenación tisular no son suficientes para mantener la VO2 de manera constante, por lo que deben tratarse las causas y las consecuencias del desbalance entre la DO2 y la VO2. El nivel del metabolismo anaeróbico puede detectarse por los altos niveles de lactato y acidosis metabólica11. El principal objetivo de la reanimación mientras se corrige el balance DO2/VO2 es restablecer el metabolismo aeróbico para evitar o tratar la dO2.
La dosis letal de la deuda de oxígeno
Crowell y Smith13 fueron los primeros en describir cuantitativamente el efecto de la dO2 en términos de la dosis letal (DL). En estudios realizados en perros la dO2 de 100 mL/kg o menos no fue letal. La DL50 (dosis suficiente para matar 50% de la población estudiada) fue de 120 mL/kg y la dO2 de 140 mL/kg o más fue invariablemente fatal13. En la clínica existen parámetros que pueden dar una cuantificación de la dO2, la cual se convierte en una condición esencial, en particular en los pacientes de alto riesgo como ya se mencionó.
El gasto cardíaco como determinante de la perfusión tisular
El balance entre la DO2 y la VO2 es pilar para valorar el grado de perfusión tisular y el desarrollo de la disfunción de órganos múltiples en condiciones que favorecen la dO213-15. En el estado estable, la VO2 utiliza sólo 25% de la DO2. En estados de choque, la VO2 aumenta desproporcionalmente con respecto a la DO2 hasta pasar el umbral crítico donde la VO2 pasa a ser dependiente de la DO2 y se presenta el metabolismo anaeróbico como se describió en la Figura 2 13-15. Debido a que la principal determinante de la DO2 es el GC, la valoración de la mayoría de los pacientes y las estrategias de reanimación dependen de la optimización de este parámetro. La DO2 determinada como el producto del GC por la CaO2 es un indicador que se utiliza para valorar la oxigenación tisular15,16. Al llegar la sangre a los tejidos periféricos, el O2 es liberado de la hemoglobina debido el efecto Bohr y difunde desde el sitio de mayor presión a otro de menor, es decir, del espacio intravascular al extravascular. Posteriormente ingresa a la célula y después a las mitocondrias donde este O2 es utilizado en la producción de adenosín trifosfato (ATP) por la cadena respiratoria. Como se mencionó, la DO2 es la cantidad de O2 aportada a los tejidos en mL/min y el IDO2, la cantidad de O2 que se ofrece a los tejidos expresada como mL/min/m2 de superficie corporal (Figuras 3 y 4).

DO2 = oferta de O2. VO2 = demanda de oxígeno. SvO2 = saturación venosa de O2. Hb = hemoglobina. SaO2 = saturación arterial de O2. PaO2 = presión parcial arterial de O2.
Figura 3: Valores normales de la oferta de oxígeno.

DO2 = oferta de oxígeno. CaO2 = contenido arterial de oxígeno. Hb = hemoglobina. PaO2 = presión parcial de oxígeno arterial.
Figura 4: Determinantes de la oferta de O2.
En un estudio previo se estableció que en un hombre joven sano la DO2 es de 1,200 mL/min y el valor indexado es de 666 mL/min/m2(10. La DO2 a los tejidos se expresa mediante la siguiente fórmula:
DO2 = GC × CaO2 × 10
En la Figura 4 se resumen las variables fisiológicas que determinan la DO2.
Cuantificación de la demanda de oxígeno
La VO2 puede calcularse mediante el principio de Fick invertido o mediante el análisis de gases durante la espiración con la siguiente fórmula: VO2 = (contenido arterial de oxígeno-contenido venoso de O2) × GC × 1015. En condiciones normales la VO2 está en 225-275 mL/min (Figura 3) y corregido para la superficie corporal, 120-150 mL/min/m2. En condiciones normales de reposo, la DO2 a los tejidos supera los requerimientos de éstos, por lo que la VO2 no será dependiente de la entrega. Incluso la VO2 no disminuye ante algunas reducciones de la entrega. La VO2 disminuye particularmente en condiciones de hipotermia y anestesia. La hipotermia por abajo de 35 oC se asocia con trastornos de la coagulación debido a disminución de la actividad enzimática. Pero disminuciones más importantes en la oferta ocasionarán reducción del consumo, fase en la que se hace dependiente del aporte (Figura 2)14,16,17.
En un estudio, considerado ahora clásico, el valor de la DO2 crítica se estableció en 9 mL de O2/kg o 333 mL de O2/min/m2(17. Por otro lado, Lugo y colaboradores18 estudiaron 20 pacientes de alto riesgo en cirugía no cardíaca y midieron la DO2 crítica en el preoperatorio y perioperatorio. Los valores fueron de 375 y 390 mL de O2/min/m2 en los períodos preoperatorio e intraoperatorio respectivamente. La extracción de O2 alcanzada al nivel de la DO2 fue significativamente más baja (p < 0.01) durante el período intraoperatorio (31 ± 4.5% versus 18 ± 2.3%)18. Estos datos muestran que el período durante la anestesia puede estar asociado con una reducción de la capacidad tisular para extraer O2. Así, el perioperatorio representa una condición de alto riesgo de desarrollar dO2 tisular en presencia de limitaciones de la DO2. La optimización temprana de la relación DO2/VO2 es una estrategia razonable para manejar estos pacientes y disminuir la morbimortalidad perioperatoria. Para corregir la dO2 generada durante la anestesia se necesita aumentar la DO2 en el postoperatorio. En este sentido, Shoemaker y colaboradores en 19926 calcularon los IDO2 preoperatorios y las complicaciones asociadas. Los pacientes que sobrevivieron sin complicaciones, presentaron el IDO2 más alto de 586 ± 29 mL/min/m2. En los pacientes que sobrevivieron, pero tuvieron complicaciones la media de IDO2 fue de 503 ± 28 mL/min/m2. Por último, en los que no sobrevivieron fue de 485 ± 27 mL/min/m2 o menos. Este estudio muestra una clara relación entre la incidencia de complicaciones y la dO2 perioperatoria. Con estas bases, el grupo del Dr. Shoemaker inició el desarrollo de la llamada «terapia hemodinámica dirigida por metas» (THDM) cuyo objetivo es mantener un IDO2 en el postoperatorio de alrededor de 600 mL/min10,19.
Cuantificación de la saturación venosa central
La medición de la saturación venosa mixta de oxígeno (SvO2) y de la SvcO2 se utiliza clínicamente para monitorizar la DO2 sistémica proporcionando información del balance DO2/VO2. Estas mediciones representan los mejores indicadores de la DO2 y de la perfusión tisular. Un valor de ScvO2 < 60% indica que la DO2 no es adecuada. Por otro lado, la monitorización de la SvcO2 y del nivel de lactato permitirá un manejo precoz de la dO220. La SvO2 se mide con un catéter de arteria pulmonar, mientras que la SvcO2 con uno central idealmente colocado cerca de la aurícula derecha. Varios estudios clínicos han demostrado su utilidad en diferentes estados de choque, en cirugía mayor, trauma, insuficiencia cardíaca y en las maniobras de reanimación cardiopulmonar21,22.
La tasa de extracción de oxígeno (REO2)
Es la fracción liberada de O2 desde la microcirculación y consumida por los tejidos. Esta fracción define el balance entre la DO2 y la VO2. Este balance se expresa mediante una relación sencilla, REO2 = VO2/DO2. Para calcularla: REO2 = CaO2-CvO2/CaO2. El valor normal es de 0.2 a 0.3 (20-30%), es decir, que 20-30% del O2 entregado a los capilares llega al interior de los tejidos. Esta fracción define el balance entre la DO2 y la VO2 en un tejido. Esta relación presenta diferencias entre los distintos tejidos (cardíaco > 60%; hepático 45-55%; renal < 15%)21,22.
Utilidad de medir el nivel de lactato
Una de las consecuencias de la hipoxia tisular es la producción de acidosis metabólica por acidosis láctica. La medición de los niveles de lactato es un buen indicador pronóstico. Sin embargo, hay que considerar que existen múltiples causas de hiperlactacidemia diferentes a la hipoxia tisular, especialmente en la sepsis (por ejemplo, la inactivación de la enzima piruvato deshidrogenasa, el aumento del ritmo de la glucólisis o la disminución del aclaramiento hepático de lactato)23,24. El lactato se forma por la reducción del piruvato por la enzima lactato deshidrogenasa en condiciones de anaerobiosis, siendo ésta la única vía para su producción, pero los niveles de lactato elevados en sangre se pueden deber tanto a un aumento de su producción como a una disminución en su depuración24. El lactato se suma a los parámetros de monitoreo de la perfusión tisular, pero tiene algunas limitaciones, entre ellas, una débil especificidad y una sensibilidad relativamente baja cuando el estado de choque es muy pronunciado24. La hiperlactatemia al no ser siempre el resultado de hipoxia tisular se ha clasificado en: hiperlactatemia tipo A: la que se produce por consecuencia de una disminución de la perfusión tisular. Hiperlactatemia tipo B: la que se produce por otras causas. La hiperlactatemia tipo B se subdivide en B1: causada por enfermedades subyacentes; B2: causada por medicamentos o intoxicación y B3: por errores innatos del metabolismo.
La brecha del CO2 venoso-arterial
Otro parámetro útil para valorar la dO2 es la medición de la diferencia venosa-arterial de CO2 o brecha del CO2 venoarterial (∆pCO2). Al ser de fácil realización puede ser un marcador útil para la evaluación de la adecuada reanimación en estados de bajo flujo, además de usarse como predictor precoz de mortalidad en pacientes con choque circulatorio cuando el valor de la brecha de CO2 al inicio es > 6 mmHg, la ∆pCO2 venoarterial se calcula obteniendo simultáneamente muestras de sangre venosa de la cava superior y de sangre arterial para realizar el estudio de gasometría y posteriormente calcular la ∆pCO225-27. Existen condiciones descritas desde hace más de 30 años, en las cuales se presenta aumento de CO2, por ejemplo, durante el paro cardíaco28 y durante la reanimación cardiopulmonar29. Además, se ha reportado un incremento de la ∆pCO2 en diferentes estados de flujo bajo. El metabolismo anaeróbico causa dO2, con acidosis metabólica por aumento en la producción de ácido láctico30-32. Los iones hidrógeno producidos en exceso son amortiguados por el bicarbonato presente en las células y este proceso genera aumento en los niveles de CO232-34.
El déficit de base
El déficit de base se define como la cantidad de base requerida o de ácido fuerte necesario para regresar el pH sanguíneo a un valor de 7.40 a 37 oC y a una PaCO2 de 40 mmHg. Es un índice mucho más sensible para identificar hipoperfusión tisular comparado con el valor de pH y los niveles de bicarbonato.
El déficit de base (DB) fue introducido por Ole Siggaard-Andersen en 1950 con la idea de cuantificar el componente no-respiratorio en el imbalance ácido-base35.
Para calcular la base exceso se tiene la siguiente fórmula:
Base exceso = 0.93 × ([HCO3] - 24.4 + 14.8 × (pH - 7.4))
El déficit de base normal se da con valores entre ± 2 mEq/L.
Papel de la microcirculación
Además de restaurar los índices macrohemodinámicos, el objetivo más importante es normalizar la DO2 en la microcirculación, especialmente cuando están presentes los signos de hipoxia tisular, como en el caso de aumento del lactato, incremento en el CO2, una ScvO2 baja y cuando existe falla de órganos múltiples. La microcirculación está severamente comprometida durante diversas condiciones patológicas que con frecuencia enfrenta el anestesiólogo. Por otro lado, existen evidencias de que los agentes anestésicos pueden intrínsecamente alterar la microcirculación en diferentes regiones del cuerpo. Existen evidencias en relación con la alteración de la microcirculación en los pacientes en estado crítico, principalmente en el choque séptico36. La alteración de las funciones del endotelio vascular que se produce por la degradación de las capas del glicocálix37 y por la interacción de células endoteliales patológicas38, puede desarrollar una condición llamada «choque microcirculatorio» que puede definirse como una falla de la microcirculación para mantener la perfusión tisular y la oxigenación a pesar de una hemodinámica sistémica normal39, lo cual también se ha llamado «pérdida de la coherencia hemodinámica».
Algunos fármacos vasoactivos pueden optimizar la perfusión en la microcirculación, la dobutamina mejora la perfusión capilar, independiente de los parámetros macrohemodinámicos40. Aunque la disminución en los niveles de lactato correlaciona con mejoría en la microcirculación, no es un marcador específico de mejoría de ésta, por lo que se deben considerar otras estrategias de cuantificación.
La coherencia hemodinámica
En condiciones de inflamación e infección, que con frecuencia acompañan los estados de choque, la regulación vascular y los mecanismos compensatorios que se necesitan para mantener la coherencia hemodinámica se pierden y la circulación regional y la microcirculación siguen en estado de choque41,42. Se han identificado cuatro tipos de alteraciones microcirculatorias en la pérdida de la coherencia hemodinámica:
Tipo 1: flujo microcirculatorio heterogéneo.
Tipo 2: densidad capilar reducida inducida por hemodilución y anemia.
Tipo 3: disminución del flujo microcirculatorio causado por vasoconstricción o tamponade.
Tipo 4: edema tisular.
Cada una de estas alteraciones resulta en limitación de la entrega de O2 a las células de los tejidos a pesar de la presencia de las variables hemodinámicas sistémicas normales42.
Índice de perfusión periférica
El índice de perfusión periférica (IPP) representa la relación entre el componente pulsátil y el no pulsátil de la luz de la oximetría de pulso. El flujo pulsátil (arterial) es la única porción afectada por la vasoconstricción y la vasodilatación. El IPP ha sido considerado como una medida numérica no invasiva de la perfusión periférica, el IPP disminuye en estados de hipoperfusión debido a la disminución en el componente pulsátil en la cual se presenta un componente no pulsátil constante de flujo sanguíneo. En los pacientes de alto riesgo el IPP menor de 1.4 es un marcador de hipoperfusión; también un IPP menor de 0.6 es factor independiente de mortalidad a 30 días43.
Evitar la deuda de oxígeno en el perioperatorio
Para mejorar la DO2 se han propuesto varios métodos: reanimación con líquidos, terapia con O2, la transfusión de sangre y el uso de fármacos, entre otros. Sin embargo, cada una de las posibles medidas terapéuticas puede tener efectos adversos y se pueden considerar «espada de doble filo». Por lo tanto, para evitar complicaciones en el perioperatorio se debe usar la THDM propuesta por Shoemaker10,19. El concepto de dO2 ha motivado a algunos autores a recomendar una conducta terapéutica destinada a mantener altos valores de disponibilidad de O2 y de la DO2 a los tejidos para tratar de prevenir la aparición de dicha deuda y el síndrome de falla orgánica múltiple consecuente, en particular en pacientes en choque o con riesgo de padecerlo, con sepsis grave, en anestesias prolongadas, en el postoperatorio de pacientes de alto riesgo y en los casos de disfunción de órganos. En tal sentido, como ya se mencionó, se ha propuesto mantener la DO2 por encima de 600 mL/min/m2 y la VO2 por encima de 170 mL/min/m2(10,19. Esta metodología ha comprobado una disminución en la mortalidad en algunos grupos de pacientes. Los pacientes que mejoran su morbimortalidad cuando se alcanzan los objetivos terapéuticos precedentes son aquéllos en los que durante el perioperatorio se logra aumentar la DO2, impidiendo así la aparición de la dO242-47.
Optimización de la DO2
En teoría, un aumento en la DO2 se puede deber a un incremento de uno de los tres determinantes de éste, por ejemplo, aumento en el GC, en la concentración de hemoglobina y en la extracción de O2 (REO2 = SaO2-SvO2). El manejo dirigido por la THDM en el perioperatorio para optimizar la DO2 se propuso desde Schultz en 198541 y más tarde, Shoemaker y colaboradores10 usaron un catéter en la arteria pulmonar para monitorizar el índice cardíaco y guiar las intervenciones con el objetivo de obtener valores supranormales durante la cirugía. Los hallazgos más importantes de estos estudios fueron que las complicaciones postoperatorias y el número de pacientes con complicaciones disminuyeron casi a 50% en los pacientes quirúrgicos de alto riesgo43-45. Los pacientes de alto riesgo tienen malos resultados debido a su incapacidad de lograr una DO2 para llenar las demandas impuestas por la naturaleza de la respuesta quirúrgica durante el período perioperatorio.
Papel de la disfunción endotelial en la falla de órganos
Las consecuencias de la hipoxia tisular son complicadas y de largo alcance47. Éstas incluyen alteración de la función endotelial y la producción de una respuesta inflamatoria endotelial llamada activación del endotelio48. La activación del endotelio se produce por la hipoxia, la cual genera diversas respuestas que llevan a una cascada de eventos dañinos para diversas regiones vasculares. La activación endotelial aumenta la permeabilidad vascular debido a alteración en la función de barrera produciendo fuga capilar y edema tisular. Durante esta respuesta aumenta el tono vascular causando vasoconstricción, además de liberarse citocinas proinflamatorias como las interleucinas 1 y 8, el endotelio se convierte en procoagulante y más adhesivo para los leucocitos, lo que activa la cascada del complemento y produce inflamación adicional48. El conjunto de estas respuestas lleva a la disfunción de órganos. La detección y la prevención de la hipoxia tisular es por lo tanto crucial para prevenir las complicaciones en el perioperatorio. La prevalencia de la falla de órganos varía entre 27 y 77%. La falla de órganos múltiples es un síndrome caracterizado por el desarrollo progresivo y potencialmente reversible de disfunción fisiológica en dos o más órganos o sistemas que son inducidos por una variedad de causas incluyendo la sepsis y estados de choque (Figura 5).
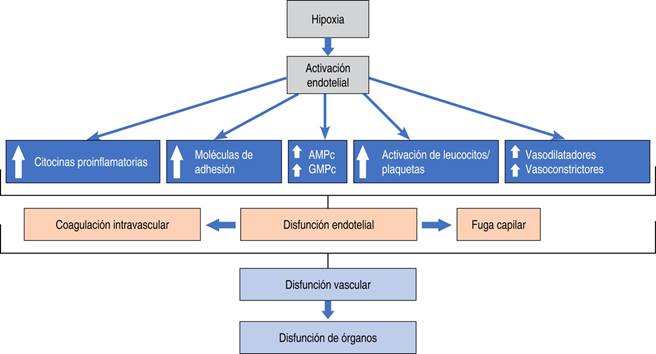
Figura 5: Cascada de activación endotelial activada por la hipoxia tisular que lleva a disfunción vascular, la cual finalmente produce la disfunción de órganos.
Las alteraciones de la hipoperfusión tisular están mediadas por factores inflamatorios humorales locales y sistémicos. La cirugía mayor se asocia a una respuesta inflamatoria sistémica significativa, lo cual causa también un aumento en la VO2. En el paciente sano se eleva la DO2 mediante un incremento del GC y de la extracción de O2 tisular. Sin embargo, si el paciente presenta enfermedad cardiopulmonar se produce la disoxia tisular que en los casos de demanda metabólica aumentada puede producir disfunción celular y finalmente disfunción de órganos, falla y muerte. Se ha demostrado que las complicaciones después de la cirugía se asocian, además de los cambios en la relación DO2/VO2, a cambios en sus subrogados como la ScvO249.
Evidencias de la terapia hemodinámica dirigida por metas
Existen considerables evidencias que demuestran el beneficio de aumentar la DO2 en pacientes quirúrgicos de alto riesgo durante el período perioperatorio. Los objetivos terapéuticos se basaron en valores fisiológicos que se han observado en los sobrevivientes después de la cirugía49. Estos objetivos relacionados con la perfusión tisular incluyen el índice cardíaco (IC), la DO2 y la VO2. El uso de estas mediciones permitió que la mortalidad fuera sustancialmente reducida en comparación con los métodos estándares que usan parámetros como la FC, la presión arterial y la presión venosa central (parámetros estáticos). Esto ha originado el concepto de que los pacientes de alto riesgo pueden ser optimizados con la THDM. Se ha considerado que la THDM permite «supranormalizar» las variables de la DO2 con parámetros multimodales e individualizados de monitoreo hemodinámico3,50. Donati y colaboradores51 efectuaron un estudio prospectivo en 135 pacientes quirúrgicos de alto riesgo programados para cirugía abdominal mayor y encontraron un tiempo de estancia significativamente más corto en el hospital y menor número de casos de falla de órganos en pacientes aleatorizados que recibieron la THDM en el intraoperatorio. En estos pacientes la REO2 se mantuvo < 27%. El hallazgo de que la THDM aumenta la DO2 en el perioperatorio se asocia con mejores resultados; en la actualidad se ha demostrado en diversos estudios de metaanálisis por Kern y Shoemaker19. Lo que queda claro es que la preoptimización antes y durante la cirugía52 y la postoptimización en la terapia intensiva53 con los protocolos de la THDM mejoran los resultados de los pacientes quirúrgicos de alto riesgo (Figura 6).

Modificada de: Lees N, Hamilton M, Rhodes A. Clinical review: Goal-directed therapy in high risk surgical patients. Crit Care. 2009;13:231.
Figura 6: Algoritmo sugerido para implementar la terapia dirigida por metas.
La THDM describe la aplicación del manejo hemodinámico con metas de objetivos específicos para mejorar el flujo sanguíneo global y la DO2 a los tejidos. Diversas revisiones sistemáticas previas apoyan el concepto de que la THDM reduce las complicaciones postoperatorias después de la cirugía mayor54. Sin embargo, a pesar de todas estas evidencias, la THDM en el perioperatorio ha sido escasamente adoptada en la práctica clínica diaria. Esto puede deberse en parte al hecho de que el término «terapia dirigida por metas» no está bien definido y se usa para describir una amplia variedad de estrategias de tratamiento. Para lograr que la THDM sea ampliamente adoptada en la práctica clínica tiene que definirse de manera clara con base en las evidencias disponibles. Por esta razón se han sugerido las «5 Ts» de la THDM: Tipo de pacientes (selección de pacientes de alto riesgo), Tiempo de la intervención (iniciar temprano el tratamiento), Tipo de intervención (combinar líquidos, vasopresores e inotrópicos), Tipos de parámetros definidos (variables de flujo sanguíneo) y Tipo de valores (metas hemodinámicas personalizadas)55.
Identificar al paciente de alto riesgo
Esta fase es esencial en el diseño de la estrategia a seguir para evitar la dO2. Por otro lado, identificar al paciente de alto riesgo tiene implicaciones en el manejo en todo el período perioperatorio56. Las cirugías de alto riesgo se definen como las que tienen una mortalidad > 5%. Esto puede ser derivado de un procedimiento con una mortalidad total > 5% o un paciente con riesgo de mortalidad individual > 5%. La definición de alto riesgo puede ser subjetiva y se ha usado una variedad de escalas. A continuación, se presentan criterios para identificar al paciente quirúrgico de alto riesgo:
Enfermedad cardíaca o respiratoria severa con limitación funcional.
Cirugías extensas.
Sangrado masivo agudo (> 2.5 litros).
Edad mayor de 70 años con limitación funcional moderada.
Septicemia (cultivos positivos o focos sépticos).
Insuficiencia respiratoria (PaO2 < 8 kPa con FiO2 > 0.4, PaO2: FiO2 < 20 kPa o ventilación > 48 horas).
Abdomen agudo (por ejemplo, pancreatitis, perforación intestinal, sangrado gastrointestinal).
Insuficiencia renal aguda (urea > 20 mmol/L, creatinina > 260 μmol/L).
Cirugía para aneurisma de aorta abdominal.
El concepto multimodal e individualizado del manejo hemodinámico
Una de las más importantes lecciones aprendidas de los ensayos clínicos recientes es que un solo parámetro no puede usarse como objetivo durante la reanimación. Además, los valores «normales» establecidos o rangos de ciertos parámetros no siempre pueden usarse para un paciente individual. En los pacientes que permanecen inestables a pesar de la reanimación, el manejo basado en la evaluación hemodinámica detallada es obligatorio para guiar un mejor tratamiento y evitar posibles peligros que la terapia innecesaria puede causar. Este concepto primero evalúa los componentes de la DO2 (FC, volumen latido, hemoglobina, saturación, presión parcial de oxígeno). Aun si estos valores son normales, si son adecuados para un paciente individual en el momento de la valoración, esto debe depender de la respuesta del paciente56,57. Desafortunadamente, todas estas mediciones requieren equipo y personal entrenado. Por lo tanto, no se pueden aplicar estas estrategias para todos los pacientes y usar los mismos parámetros.
Conclusiones
El manejo perioperatorio de los pacientes quirúrgicos de alto riesgo es un proceso complicado. La inestabilidad hemodinámica puede originar hipoperfusión tisular, la cual tiene varias complicaciones principalmente debidas a la dO2 a nivel celular. La dO2 produce activación endotelial y la falla de órganos múltiples. Los resultados postoperatorios adversos son muy comunes y se relacionan con inadecuada entrega de O2 a los tejidos por cualquier causa. Evitar la dO2 en el perioperatorio tiene un papel crucial para mejorar los resultados de la cirugía en los pacientes de alto riesgo. Para este propósito, existen varias alternativas desde las más simples, la monitorización no-invasiva hasta la monitorización hemodinámica invasiva avanzada. La optimización de la DO2 mejora los resultados, en especial en pacientes seriamente enfermos. Sin embargo, la indicación para este manejo, el momento de la monitorización y el tratamiento que va a usarse deben evaluarse cuidadosamente para prevenir complicaciones.











 text new page (beta)
text new page (beta)


