Introducción
La vía de transmisión del SARS-CoV-2 es aérea, mediante gotas o aerosoles. Los procedimientos que generan aerosoles (gotas menores de 5 micras), como la intubación endotraqueal, expone a riesgo para la salud de los trabajadores de la salud (TS). Al inicio de la pandemia se consideró que una caja de acrílico transparente de intubación o aerosol box que aislara parcialmente al paciente puede aumentar la protección de los TS, especialmente en los lugares con poco acceso a equipo de protección personal (EPP) o videolaringoscopios.1-5
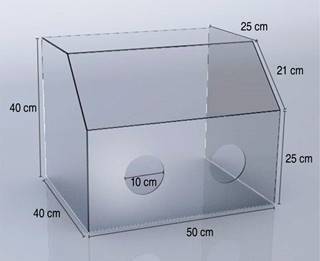
La caja de intubación (CI) es una caja de acrílico que no tiene un diseño estandarizado, consiste en un dispositivo de acrílico de 6 mm de grosor, las dimensiones del diseño original (40 cm de alto en la pared distal, 50 cm de ancho y 40 cm de profundidad, la cara anterior se divide en dos paredes, una a 90o de 25 cm de altura, sobre la cual está la segunda con una angulación de 70o de 21 cm para un total de 46 cm, el techo de la caja mide 25 cm de profundidad. La cara anterior cuenta con dos orificios circulares de 12.5 cm de diámetro colocados a 12.5 cm desde la base) fueron modificadas de la propuesta original por Hsien-Yung y reproducida por Canelli, por las dimensiones menores del paciente pediátrico.6,7 La intubación entonces fue más difícil, lo que generó angustia en los TS. Hay observaciones de que el uso de la caja de intubación por anestesiólogos expertos alarga el tiempo de intubación en ambientes simulados, pero que no tiene una trascendencia clínica.8-10 Si bien, las guías actuales para el manejo de la vía aérea en el paciente con COVID-19 recomiendan el uso de videolaringoscopio, ya que confiere menor grado de dificultad y disminución en el tiempo de intubación (aunque en la última revisión sistemática de Cochrane no hubo diferencias significativas entre el tiempo de intubación con ambos equipos), es un equipamiento que puede no ser accesible en todos los centros de salud.3,4,11,12
El uso de la caja de aerosoles se sugiere como un elemento adicional o en momentos puntuales en los que haya déficit de elementos de protección personal, es decir, se debe usar la caja sin obviar los otros elementos de protección recomendados.13 Varios estudios han evaluado los riesgos de la caja de aerosol durante la intubación con mayor riesgo de exposición a partículas aerosolizadas, así como obstaculización del procedimiento, con resultados variables.9,10,12
Los espacios simulados de educación son herramientas educativas que facilitan la adquisición de conocimientos y destrezas para la atención a la salud14-16 y durante el inicio de la pandemia fue crucial preparar a los TS en ambientes simulados que les otorgaran la seguridad de realizar procedimientos en tiempos óptimos con las herramientas de protección personal disponibles, disminuyendo la ansiedad y aumentando las destrezas de los clínicos, traduciendo en la vida real disminución del riesgo de exposición a aerosoles.17
Se diseñó en la unidad un ambiente de simulación clínica para la destreza de intubación endotraqueal pediátrica que incluye el desarrollo de las habilidades de sedación, relajación e intubación endotraqueal en un maniquí pediátrico, con la adición de la caja acrílica aerosol box, con las características descritas y que se representa en la Figura 1.
Nuestro objetivo fue medir el efecto de la educación en un ambiente simulado sobre el tiempo efectivo de intubación (TI), sin y con el uso de la caja de acrílico como material de protección personal antes y después de la capacitación, y comparar de acuerdo al nivel de experiencia de los TS, el tipo de especialidad y el tipo de contratación en el hospital.
Material y métodos
Se realizó un estudio retrospectivo, comparativo de antes-después de una maniobra educativa en un ambiente simulado en un hospital pediátrico de tercer nivel en la Ciudad de México.
Se incluyeron médicos de diversas especialidades pediátricas, que se clasificaron en especialidades clínicas y quirúrgicas, y por el tipo de labor que realizan en el hospital como residentes en formación o personal adscrito. Además, se clasificó a los médicos según su experiencia al intubar, aquellos con nula experiencia en intubación endotraqueal (novatos) y a los que tenían experiencia se les denominó experimentados.
La maniobra educativa consistió en capacitar para la intubación endotraqueal pediátrica con maniquí pediátrico añadiendo una caja de acrílico entre el médico y el maniquí. La maniobra educativa se desarrolló en estaciones de trabajo, donde se instruyó a los médicos en equipos de dos reanimadores.
Cada estación consistió en dos mesas, la primera con equipo audiovisual, la segunda con equipo de simulación (cabeza de intubación neonatal marca Laerdal, laringoscopio marca Kawe, con hoja Miller número 0, equipo de intubación, caja de acrílico diseñada por el equipo biomédico del hospital). Los médicos capacitados utilizaron en el ambiente simulado sólo guantes como equipo de protección personal.
La capacitación se dividió en tres fases:
Explicación audiovisual de 10 minutos, donde se expusieron las generalidades de la técnica de intubación, roles de equipo y secuencia rápida de intubación, así como la técnica modificada para la intubación con la caja de acrílico.
Los instructores del equipo ejecutaron una demostración del procedimiento de intubación, mediante simulación, con el maniquí pediátrico (Figura 1).
La última fase se dividió en las siguientes secciones:
Se cronometró el tiempo de la intubación sin caja de acrílico con la técnica que los médicos emplean de manera habitual (se le denominó tiempo SIN caja y SIN entrenamiento -SS-). El TI se midió con cronómetro desde el momento que se tomaba el laringoscopio hasta que se realizaba la verificación de la posición del tubo al insuflar con bolsa autoinflable.
Se cronometró una intubación utilizando la caja de acrílico (se le denominó tiempo CON caja, SIN entrenamiento -CS-). El TI se midió con cronómetro iniciando con los brazos fuera de la caja y concluyó hasta comprobar la posición del tubo endotraqueal.
Con el instructor de forma personalizada se realizaron cinco ejercicios de intubación sin cronómetro donde se realizaba retroalimentación y corrección detallada de la técnica.
Nuevamente se cronometró el tiempo de intubación con caja de acrílico posterior a la capacitación (se le denominó tiempo CON caja CON entrenamiento -CC-). El TI se midió con cronómetro iniciando con los brazos fuera de la caja y concluyó hasta comprobar la posición del tubo endotraqueal.
Se compararon los tiempos de intubación sin caja sin entrenamiento -SS-, con caja sin entrenamiento -CS- y con caja y con entrenamiento -CC-. Se compararon los tiempos con prueba de Wilcoxon, se describen las variables con medianas y rango intercuartílico. El análisis estadístico se ejecutó con el programa SPSS.
Resultados
Se incluyeron a 82 médicos en este estudio. Las características de la muestra se encuentran en la Tabla 1, donde resalta que la mayoría fueron del sexo femenino (71%), la mediana de edad fue de 29 años (27 a 31 años), la mayoría del grupo clínico (69.5%) y residentes en formación (82.9%), hubo cuatro personas que no tenían experiencia en intubar (4.9%).
Tabla 1: Características de la población y tiempos de intubación.
| Toda la muestra n (%) |
|
|---|---|
| Sexo masculino | 24 (29.3) |
| Edad [años]* | 29 [27-31] |
| Tipo de especialidad Clínicos Quirúrgicos |
57 (69.5) 25 (30.5) |
| Experiencia Novatos Experimentados |
4 (4.9) 78 (95.1) |
| Tipo de contratación Residentes Adscritos |
68 (82.9) 14 (17.1) |
| Tiempo SS s*
Tiempo CS s* Tiempo CC s* |
35 [27-47.25] 39.5 [28-56.5] 22 [17.5-30] |
SS = sin caja sin entrenamiento. CS = con caja sin entrenamiento. CC = con caja con entrenamiento. s = segundos.
* Datos expresados en mediana [rango intercuartílico].
Con respecto al grado de formación: tres (3.6%) fueron médicos generales contratados para el área COVID, 32 (39%) residentes de pediatría de segundo y tercer año, 22 (26.8%) pediatras titulados y subespecialistas y 25 (30.48%) del área quirúrgica.
Los tiempos de intubación SS para toda la población fueron de 35 segundos (27-47.25 s), CS de 39.5 segundos (28-56.5 s) y CC 22 segundos (17.5-30.0 s), lo que traduce una diferencia significativa derivada de la capacitación (p = 0.0001).
No hubo diferencias para los tiempos de intubación entre los sexos en ninguna de las tres fases cronometradas (SS p = 0.808, CS p = 0.808, CC p = 0.321), ni entre el tipo de contratación intrahospitalaria (residentes versus adscritos, SS p = 0.769, CS p = 0.379, CC p = 0.951). Tampoco se observó correlación entre los tiempos de intubación y la edad de quien intuba (SS rho = -0.173, p = 0.302; CS rho = -0.035, p = 0.379; CC rho = -0.065, p = 0.282).
Se observó una diferencia significativa en el tiempo de intubación en las tres fases cronometradas entre los médicos clínicos y los quirúrgicos, teniendo menores tiempos los médicos de especialidades quirúrgicas sistemáticamente: SS clínicos 39 s (30-52 s) versus quirúrgicos 32 s (24-34 s), p = 0.004; CS clínicos 42 s (33-59 s), quirúrgicos 28 s (21-43 s), p = 0.016; y CC clínicos 25 s (20-35 s) y quirúrgicos 19 s (16-21 s), p = 0.018.
Respecto a la experiencia de intubación también se observó una diferencia significativa en los tres tiempos de intubación entre los novatos y los experimentados: SS novatos 68 s (39-135 s), experimentados 34 s (27-46 s), p = 0.058; CS novatos 144 s (84-210 s) y los experimentados 38 s (28-54 s), p = 0.001; y CC los novatos 46 s (30-55 s) y los experimentados 22 s (17-30 s), p = 0.030.
Para todos los grupos hubo una disminución significativa del tiempo de intubación, CC versus CS (Tabla 2). Sobresale que en el grupo de los clínicos se notó la mejor disminución de tiempo de intubación posterior a la capacitación.
Tabla 2: Tiempos de intubación con caja de acrílico posterior a la capacitación.
| Reducción del tiempo de intubación con uso de caja tras maniobra, segundos | p | |
|---|---|---|
| Toda la población | -16 (-26 a -7) | |
| Residentes | -14 (-25 a -7) | 0.188 |
| Adscritos | -19 (-57 a -11) | |
| Clínicos | -18.5 (-32 a -7) | 0.096 |
| Quirúrgicos | -12 (-21 a -7) | |
| Novatos | -98 (-163 a -45.5) | 0.001 |
| Experimentados | -15 (-24 a -7) |
Discusión
La cantidad de pacientes con COVID-19 que requieren de intubación endotraqueal puede ascender hasta 40%.18-20
Según los resultados de Begley et al., la intubación con caja de acrílico incrementa el tiempo de ejecución, no obstante, el aprendizaje basado en simulación puede subsanar dichos desafíos.10 Nosotros hemos observado que el grupo que sistemáticamente toma más tiempo en lograr la intubación es el de los clínicos, y que con la capacitación en ambientes simulados es el más beneficiado en reducir el tiempo de intubación con el uso de caja aerosol box. En este sentido, se otorga al clínico dos medidas de seguridad para su práctica clínica: la primera, el uso de una barrera que disminuye la exposición a aerosoles y, la segunda, la destreza de lograr la intubación en menor tiempo.
En este estudio no fue factible por limitación de los recursos de protección personal realizar la capacitación con este equipo, lo que puede influir el TI en vida real. Persiste el debate sobre si este procedimiento puede alargar el TI al incluir un dispositivo nuevo. Álvarez et al. observaron que al utilizar aerosol box y equipo de protección personal en un escenario simulado dificulta la maniobra de intubación y puede prolongar el tiempo de ejecución; en personal poco experimentado, la caja de aerosol ha demostrado incrementar el TI. Un estudio realizado en residentes de anestesiología encontró que pese a un entrenamiento previo en ambientes simulados, el TI con caja de acrílico incrementaba significativamente en comparación al TI sin caja; sin embargo, la muestra de este estudio fue limitada.21 Para Fong et al. no hubo diferencias significativas entre el TI con caja y sin caja con una diferencia de segundos en escenarios simulados con vía aérea normal, sólo durante escenarios difíciles donde no sólo se incrementó el TI, sino que se requirieron mayores intentos de intubación; aunque varios estudios han encontrado que el uso de la caja de aerosoles ralentiza el procedimiento aun en especialistas experimentados en vía aérea, debido a una mayor dificultad en la manipulación de los dispositivos, reducción de los movimientos del brazo dentro de la caja, aumento en la carga cognitiva al tener que sistematizar un nuevo proceso y la falta de experiencia. Algunos otros autores concluyen que la caja de aerosol es clínicamente irrelevante siempre y cuando el operador se encuentre experimentado en el manejo de la vía aérea, esto en condiciones normales.9,10,12,22-28
A partir de la caja original se han realizado diversas modificaciones que han disminuido las limitaciones originalmente publicadas, recientemente Kim et al. evaluaron el TI con diferentes diseños de caja de aerosoles en maniquíes con vía aérea normal y difícil, encontrando que una modificación en la caja reduce el TI, sin encontrar diferencias significativas en el TI sin caja de aerosol versus caja de aerosol modificada tanto para vías aéreas normales como difíciles, por lo que confiere beneficio protector sin retrasar el tiempo de intubación.29
En nuestro estudio, la capacitación en ambientes simulados mejoró el tiempo de intubación, incluso comparado con la intubación sin caja, similar a lo reportado por Lima et al., que encontraron que el TI mejoró tras cinco maniobras de intubación por cada participante con caja y sin caja de aerosoles, con tiempos similares a lo reportado en nuestro estudio.30 Esto abre nuevamente la necesidad de la educación continua en habilidades esenciales, pues pone de manifiesto que se requiere que los clínicos tengan capacitación permanente en ambientes simulados para mejorar su desempeño en condiciones de estrés y mayor carga cognitiva. La simulación, además de ser un ambiente de aprendizaje controlado, proporciona información para modificar o mejorar la sistematización de los procesos. Colman et al., con ayuda de ingeniera biomédica, lograron adaptaciones a la caja de acrílico basada en la información de cada participante tras el uso en ambientes simulados.
Se requiere que los médicos tengan acceso de manera continua a entrenamiento para evitar que las habilidades se pierdan a lo largo del tiempo. Las generaciones jóvenes tienen mejor rendimiento en el aprendizaje en ambientes simulados en comparación con el grupo de adscritos, por lo que es una área de oportunidad para los centros formadores de personal de salud.
La caja particular utilizada en este estudio fue una modificación al modelo original, ya que las dimensiones del adulto difieren a la población pediátrica. En este proyecto no se valoró la capacidad de limitar la generación de aerosoles ni de evitar la exposición, tampoco se evaluó el tiempo con EPP completo, ya que estos fueron reservados para la atención clínica de los pacientes, no se exploró el tema del retiro del dispositivo para asegurar que el personal no sufriera más exposición. Estas son líneas de investigación abiertas y no es intención de esta observación dar opinión sobre estos aspectos.
Conclusión
La capacitación en el procedimiento de intubación endotraqueal en un ambiente simulado de intubación con uso de caja de acrílico, en tiempos de pandemia por la COVID-19, en un hospital pediátrico, disminuyó la exposición en tiempo a aerosoles medida por tiempo de procedimiento. El ambiente simulado favorece significativamente las habilidades de intubación endotraqueal en situaciones de estrés del TS, mejorando con ello la actuación rápida y efectiva al paciente en estado de compromiso grave de la vía aérea.
Este estudio cuenta con varias limitaciones. En primer lugar, no fue factible realizar la capacitación con todo el EPP dada la escasez que hubo al inicio de la pandemia. En segundo lugar, sólo evaluamos el tiempo de intubación tras la capacitación en maniquís con vía aérea normal, por lo que nuestros resultados son limitados.
El objetivo principal de este trabajo fue medir el impacto de la maniobra educativa tras la capacitación del uso de aerosoles en un ambiente simulado, consideramos que dada la reducción significativa de los TI y mejor rendimiento del TS tras la maniobra educativa, puede disminuirse el tiempo de exposición a aerosoles, por lo que todos los hospitales deberían de considerar estos recursos educativos en la capacitación continua de su personal.











 text new page (beta)
text new page (beta)