Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Boletín médico del Hospital Infantil de México
versión impresa ISSN 1665-1146
Bol. Med. Hosp. Infant. Mex. vol.71 no.4 México jul./ago. 2014
https://doi.org/10.1016/j.bmhimx.2014.08.004
Caso clínico patológico
Paciente masculino de 11 años con ictericia, somnolencia y vómito
Eleven-year-old male patient with jaundice, drowsiness and vomiting
Guillermo Ramón Garcíaa,* y Víctor B. Olivar Lópezb
a Departamento de Patología, Hospital Infantil de México Federico Gómez, México D.F., México.
b Jefe del Departamento de Urgencias, Hospital Infantil de México Federico Gómez, México D.F., México.
* Autor para correspondencia:
G. Ramón García
Correo electrónico: gramon55@hotmail.com
Recibido el 22 de julio de 2014;
aceptado el 28 de julio de 2014.
1. Resumen de la historia clínica (A-11-08)
Paciente masculino de 11 años con ictericia, somnolencia y vómito.
1.1 Antecedentes heredofamiliares
Madre de 28 años, casada, con primaria incompleta, ama de casa, católica, sana. Padre de 31 años con primaria incompleta, campesino.
1.2 Antecedentes no patológicos
Originarios y residentes del estado de Hidalgo, medio rural, hablan náhuatl, nivel socioeconómico bajo, cocinan con leña, conviven con aves de corral, sin electricidad, agua potable ni drenaje.
Alimentación. Lactancia hasta un año. Después se integró a la dieta familiar a base de tortillas de maíz y frijol. Negó ingesta de hongos silvestres.
Desarrollo psicomotor. Deambulación a los 18 meses, control de esfínteres a los 24 meses, cursaba tercer grado escolar por segunda ocasión.
Inmunizaciones. Incompletas; faltaban influenza y hepatitis B.
1.3 Antecedentes perinatales y patológicos
Producto de G III, control prenatal a partir del quinto mes, sin complicaciones durante el embarazo, no ingesta de ácido fólico ni hierro. Parto sin complicaciones atendido en la unidad médica rural. Lloró y respiró al nacer, ignora peso, talla y Apgar. Antecedentes alérgicos, quirúrgicos, traumáticos, transfusionales y de hospitalizaciones previas negados.
1.4 Padecimiento actual
Del 1.° de enero al 4 de febrero de 2011 estuvo hospitalizado en un hospital de II nivel debido a ictericia de inicio súbito, progresivo, cefalocaudal, generalizada, acompañada de coluria y acolia de un mes de duración. Los últimos 5 días se agregaron dolor abdominal, vómito, hematemesis e inversión del ciclo sueño-vigilia. Se le detectó en fondo de ojo papiledema y hepatomegalia de 4-3-3 cm debajo del borde costal.
USG abdomen: con parénquima homogéneo, ecogenicidad disminuida generalizada, bordes regulares y definidos. Vías biliares dilatadas. Imágenes vasculares suprahepáticas y portales normales. Se le manejó con soluciones de base 1,000 ml/m2 SC/día, dobutamina 4-5 µg/kg/min, dopamina 10 µg/kg/min, cefotaxima 100 mg/kg/día, omeprazol 1 mg/kg/día, vitamina K 10 mg c/24 h, enemas de lactulosa, plasma fresco congelado 10 ml/kg/dosis, furosemida 0.5 mg/kg/dosis.
A la exploración física presentó los datos que se describen en la tabla 1. Se realizó biometría hemática (tabla 2).
Paciente masculino, hidratado, con ictericia generalizada, normocéfalo, pupilas isocóricas y normorrefléxicas. Nariz y oídos in alteraciones. Faringe con huellas de sangrado, cuello sin adenomegalias. Cardiopulmonar sin compromiso. Abdomen blando, depresible, peristalsis disminuida, hígado a 5-3-3 cm del borde costal. Extremidades con adecuado tono muscular sin movimientos anormales. Neurológico somnoliento, desorientado, pares craneales conservados.
4 febrero 2011 (terapia intensiva). Por deterioro neurológico se realizó intubación endotraqueal, y se colocó línea venosa central y línea arterial. Se manejó con ayuno, soluciones de base 1,200 ml/m2 SC/día, glucosa 4 g/kg/min, sodio y potasio 30 mEq/m2 SC/día, calcio 100 mg/kg/día, magnesio 50 mg/kg/día, metamizol 10 mg/kg/dosis, omeprazol 1 mg/kg/día, vitamina K 0.3 mg/kg/dosis, manitol 0.5 g/kg c/6 h, norepinefrina 0.1 µg/min, plasma fresco congelado 10 ml/kg/dosis (tabla 2).
• TAC de cráneo: disminución del espacio subaracnoideo, diferenciación irregular de la sustancia gris y blanca, cisternas de la convexidad disminuidas en tamaño, cisternas de la base sin evidencia de lesión quística o hemorrágica.
• USG abdomen: hígado de tamaño y situación habitual, ecogenicidad disminuida sin evidencia de lesiones focales ni difusas, sin dilatación de la vía biliar ni vascular intra o extrahepática. Escaso líquido libre en espacio subhepático.
• EEG: actividad theta y delta, disfunción moderada a grave generalizada.
• Radiografía de tórax: infiltrado intersticial bilateral con imagen apical derecha homogénea.
• Fondo de ojo: área macular sin mancha rojo cereza, emergencia vascular sin alteraciones, retina sin alteraciones.
Manejo: se realizó plasmaféresis, se inició vía enteral con fórmula de inicio. Cefotaxima 150 mg/kg/día, dicloxacilina 100 mg/kg/día.
5 de febrero de 2011. Lactato de 3.7 mEq/l. Cirugía de trasplantes no lo consideró candidato a trasplante hepático por alto riesgo de muerte. Requirió cargas con soluciones cristaloides, noerepinefrina 1.3 µg/min, hidrocortisona 180 µg/kg/h. Disglucemias.
6 de febrero de 2011. TP 42.8″, TPT no coagula, fibrinógeno 108 mg/dl, amonio 197 µmol/l. Se transfundió plasma fresco congelado y crioprecipitados y se mantuvo en ayuno.
7 de febrero de 2011. Na sérico 153 mEq/l, Na urinario 7 mEq/l, amonio 230 µmol/l, Osm orina 195 mOsm.
8 de febrero de 2011. Deterioro rostrocaudal a nivel diencefálico, anisocoria, pupilas arrefléxicas, sin respuesta a estímulos dolorosos.
• TAC de cráneo: ausencia del espacio subaracnoideo y cisternas perimesencefálicas, cisternas de la base muy disminuidas, leve colapso ventricular, alteración de la relación de la sustancia gris y blanca, probable hernia del uncus derecho. Continuó manejo para edema cerebral (manitol), plasma fresco congelado.
9 de febrero de 2011. Continuaba con anisocoria, sin respuesta a estímulos. Na 151 mEq/l, hipotenso. Por su condición clínica, neurocirugía no consideró el manejo descompresivo. Evolucionó sin esfuerzo respiratorio, sin reflejo corneal, tusígeno, nauseoso, osteotendinoso ni respuesta a estímulo nociceptivo. Neurología sugirió suspender sedoanalgesia para estudio de muerte cerebral.
10 de febrero de 2011. Con fiebre, completó 6 días con cefotaxima y dicloxacilina. Se cambió a cefepima 150 mg/kg/día y amikacina 15 mg/kg/día.
• EEG: actividad delta de bajo voltaje y mínima reactividad.
11 de febrero de 2011. Sin automatismo respiratorio, sin respuesta a estímulos dolorosos, verbales ni luminosos, hipotermia, sin gasto fecal. Se suspendió manitol, manejo conservador.
12 de febrero de 2011. Se determinó clínicamente muerte cerebral con prueba de apnea (pH hasta 7.19 y CO2 > 40 mmHg, prueba de atropina negativa, reflejos ausentes.
13 de febrero de 2011. Presentó hipotensión arterial y paro cardiorrespiratorio.
2. Presentación del caso
2.1 Coordinador (Dr. Víctor Olivar López)
Se revisará el caso no infrecuente en nuestro hospital, ya que somos un hospital de referencia, de pacientes con problemas relacionados con el hígado. Se revisará este tema con el pretexto de que la atención de un paciente críticamente enfermo reta a un sistema que debe ser multidisciplinario.
2.2 Imagenología (Dra. María Teresa Valadez Reyes)
Se muestra el ultrasonido del 4 de febrero. Las imágenes muestran ecogenicidad disminuida difusa, no hay lesiones focales, se presenta vena cava, venas hepáticas y vena porta. Por encima de esta se encuentra la arteria hepática, que muestra turbulencia en su interior. El espectro de la arteria hepática tiene un índice de resistencia elevado de 0.80; la vena porta tiene un flujo hepatopeta con una porción inferior por debajo de la línea base o línea uno, que habla de flujo fuga con velocidad de 13, lento para la edad del paciente. Otra imagen presenta disminución de la ecogenicidad de todo el hígado con venas porta con brillo, imagen conocida como «en cielo estrellado». Bazo no aumentado en sus dimensiones, además de escaso líquido libre en cavidad. El diagnóstico final de este estudio fue de daño hepático difuso de etiología a determinar, con datos incipientes de hipertensión porta sin lesiones focales. Cuenta con un ultrasonido realizado en otro hospital en el que se reporta la dilatación de la vía biliar intrahepática. Las imágenes del USG realizadas en esta institución no corroboraron este diagnóstico.
El día 8 de febrero se realizó una tomografía de cráneo en fase simple. Llamó la atención el discreto colapso del sistema ventricular, predominantemente en las astas anteriores del lado izquierdo. El espacio subaracnoideo a nivel de la convexidad también se encontró disminuido en relación con el edema cerebral. Se observó pobre diferenciación de la sustancia gris y la sustancia blanca. No se encontró zona hemorrágica ni zona de infarto. Llamó la atención la prominencia de las meninges dada por la disminución de la densidad del encéfalo en relación con el edema cerebral. El diagnóstico es edema cerebral.
Los días 11 y 12 de febrero se tomaron dos placas simples, una toracoabdominal que mostró pulmones pequeños por la distensión abdominal, y otra imagen en vidrio deslustrado en relación con el líquido libre en la cavidad abdominal. No se observó otra lesión. Llamó la atención la disminución en la densidad ósea en el húmero, que podría estar relacionada con osteopenia, aunque no es el estudio de elección para establecer este diagnóstico. En la imagen del 12 de febrero no se observaron los ángulos cardiofrénicos y costodiafragmáticos de manera bilateral. También hay una imagen de vidrio deslustrado bilateral en tórax. Pareciera el incremento de cavidades izquierdas pero, debido a la posición del paciente que se encuentra críticamente enfermo, pudiera haber crecimiento; no hay infiltrado, no hay otra lesión, la cánula traqueal en buena posición, persiste el catéter en la vena cava inferior. Con estas imágenes se realizó el diagnóstico de derrame pleural bilateral.
3. Discusión (Dra. Berenice Lira de León)
Se trata de un niño eutrófico, de 9 años de edad, con nivel socioeconómico bajo. Hablaba lengua náhuatl, lo cual constituyó una barrera sociocultural que dificultó la comunicación entre médicos y familiares. Sin vacuna de hepatitis B ni influenza.
Los diagnósticos sindromáticos son los siguientes:
• Síndrome de insuficiencia hepática subaguda. Con base en ictericia, incremento en bilirrubinas y transaminasas, coagulopatía que no se corrigió tras administración de vitamina K, con más de 4 semanas de evolución.
• Síndrome de encefalopatía hepática. Con base en somnolencia, hiperamonemia y deterioro del estado de alerta.
• Síndrome de hipertensión intracraneana. Con base en vómito, deterioro de Glasgow, edema cerebral grave y papiledema.
• Síndrome infeccioso. Con base en fiebre, taquicardia, hipotensión y bandemia.
De acuerdo con estos diagnósticos sindromáticos y la evolución del niño, se integraron los siguientes diagnósticos nosológicos:
• Hepatitis subaguda, con base en los síndromes de insuficiencia y encefalopatía hepáticas.
• Neumonía asociada a cuidados de la salud, con base en el síndrome infeccioso y el infiltrado intersticial bilateral con imagen homogénea apical derecha en la radiografía de tórax.
• Choque séptico, basado en los datos de respuesta inflamatoria sistémica, proceso infeccioso a nivel pulmonar, disfunción hemodinámica e hipotensión arterial.
A continuación se discuten el abordaje diagnóstico, los principales diagnósticos diferenciales, el tratamiento y las complicaciones que llevaron al paciente a la muerte.
La insuficiencia hepática es una enfermedad multiorgánica de etiología diversa, caracterizada por un súbito y grave daño hepático. Está asociada con una elevada morbimortalidad. De acuerdo con la clasificación de O'Grady, el paciente presentaba insuficiencia hepática de tipo subagudo con más de 4 semanas de evolución, que es la de peor pronóstico1.
Respecto al origen de la insuficiencia hepática, en el 40 al 50% de los casos no se consigue establecer la etiología. La causa más frecuente conocida es la hepatitis A, seguida por la intoxicación por paracetamol, infección por hepatitis B y C, intoxicación por hongos, hepatitis autoinmune y enfermedad de Wilson2–5. Sin embargo, el paciente contaba con serologías negativas tanto para hepatitis A como para B y C, así como para citomegalovirus y Epstein-Barr (tabla 2).
No se refiere ingesta o administración previa de paracetamol, y los niveles séricos de acetaminofén no son compatibles con intoxicación. Tampoco se cuenta con antecedente de ingesta de hongos, ni con insuficiencia hepática de tipo hiperagudo, característica de esta intoxicación.
La hepatitis autoinmune es otra causa de insuficiencia hepática aguda, aunque poco frecuente. Generalmente se acompaña de hipergammaglobulinemia, presente en este paciente, aunque no se contó con la determinación de autoanticuerpos positivos (antimúsculo liso o anti-LKM).
En niños mayores de 3 años la enfermedad de Wilson puede presentarse como hepatitis subaguda; sin embargo, no se determinaron cobre ni ceruloplasmina6.
El paciente fue referido de un hospital de segundo nivel, ya con datos de encefalopatía hepática y probable edema cerebral. Se considera que la referencia a un hospital de tercer nivel fue tardía, por lo que se incrementó la morbimortalidad.
La hiperamonemia de 165 µmol/l que presentaba contribuyó al desarrollo de encefalopatía hepática, por lo que recibió lactulosa. Sin embargo, no se ha demostrado su utilidad en el manejo de la hiperamonemia en pacientes con insuficiencia hepática de tipo subagudo. Los niveles de amonio por encima de 124 µmol/l se han correlacionado con depresión del estado de conciencia, hipertensión intracraneana y convulsiones, e incluso como predictor de desarrollo de complicaciones tales como insuficiencia renal aguda y necesidad de ventilación mecánica.
De acuerdo con la Sociedad Americana de Aféresis, el tratamiento de la insuficiencia hepática considera también el uso de recambio plasmático, el cual se realizó en 2 ocasiones en el paciente. No mejoró la coagulopatía. Se encontraba indicado el uso de un sistema de tratamiento extracorpóreo conocido como MARS (sistema de reciclado absorbente molecular). Este es un método de hemodiafiltración extracorpóreo, con un dializado rico en albúmina, que utiliza como mecanismos de acción la adsorción, la diálisis y la ultrafiltración para facilitar la eliminación de toxinas unidas a proteínas. Sin embargo, tanto el recambio plasmático como la terapia MARS solamente están indicados como puente para el trasplante, ya que per se no mejoran la sobrevida, aunque en un pequeño porcentaje de casos se describe regeneración hepática durante estas terapias de sostén7,8.
La encefalopatía hepática secundaria a edema cerebral es generalmente de inicio súbito y casi siempre se presenta después del inicio de la ictericia. El grado de encefalopatía tiene correlación con el porcentaje de sobrevida. Los pacientes con encefalopatía grado III-IV tienen una sobrevida menor al 20%, como este paciente, el cual presentó deterioro neurológico, con disminución del Glasgow y necesidad de ventilación invasiva.
Las medidas generales para tratar el edema cerebral debieron incluir la disminución de los estímulos, semifowler a 30° para mejorar el drenaje venoso yugular, evitar la hipotensión, hipoxia e hipercapnia, mantener presión de perfusión cerebral de 60 mmHg, normotermia y normoglucemia9,10. La terapia hiperosmolar, como el manitol administrado en este paciente, se utilizó dentro del manejo antiedema.
Según los criterios del King's College para determinar la necesidad de trasplante en insuficiencia hepática, el paciente contaba con el antecedente de ictericia por más de 7 días antes del inicio de la encefalopatía, así como edad menor de 10 años y bilirrubinas totales superiores a 17 mg/dl. La concurrencia de estos tres criterios es indicación de trasplante hepático. Sin embargo, no se realizó por presentar inestabilidad hemodinámica y choque séptico, contraindicaciones del mismo.
El pronóstico de la insuficiencia hepática es sombrío, con una mortalidad de hasta el 80% en algunas series. Los factores de mal pronóstico en el paciente incluyeron desconocer la etiología, edad menor de 10 años, encefalopatía grado III-IV, presentación subaguda, bilirrubina máxima superior a 13 mg/dl y leucocitosis11.
Las complicaciones infecciosas y el edema cerebral son las principales causas de muerte en la insuficiencia hepática subaguda. El 80% de los pacientes desarrollan infecciones bacterianas y del 20-30%, infecciones fúngicas secundarias a la función alterada de los neutrófilos y células de Kupffer, hipocomplementemia, alteraciones en la opsonización y translocación bacteriana. En este paciente se inició la terapia antibiótica con cefotaxima y dicloxacilina por foco pulmonar. Sin embargo, a pesar de presentarse deterioro hemodinámico y choque séptico refractario a aminas, se realizó el cambio de antimicrobianos para cobertura de gérmenes nosocomiales de manera tardía, lo cual se considera que contribuyó a su mala evolución12.
El paciente presentó anisocoria, por lo que se realizó un nuevo estudio tomográfico con evidencia de edema cerebral grave y probable hernia del uncus derecho. Estaba indicada la colocación de captor de PIC y craniectomía descompresiva, pero no se consideró como candidato al procedimiento quirúrgico por coagulopatía y choque séptico refractario a aminas13-16.
Por probable muerte cerebral, se realizó prueba de atropina sin respuesta, así como prueba de apnea positiva. Dentro de los criterios de la Ley General de Salud, en el artículo 344, para el diagnóstico de muerte cerebral, el paciente cumplía con ausencia de automatismo respiratorio, pérdida permanente e irreversible de conciencia y respuesta a estímulos sensoriales, daño irreversible del tallo cerebral; solamente faltaba la confirmación mediante un estudio de imagen (angiografía sin circulación cerebral y electroencefalograma sin actividad eléctrica)13,14. El paciente falleció después de 9 días de su ingreso.
Diagnósticos finales
• Hepatitis de etiología no precisada
• Insuficiencia hepática subaguda
• Encefalopatía hepática
• Edema cerebral
• Hipertensión intracraneana
• Neumonía asociada a cuidados de la salud
• Choque séptico
• Falla multiorgánica
• Probable muerte cerebral
Causa inmediata de la muerte
• Hernia uncal
3.1 Enseñanza y desarrollo académico (Dr. Aarón Pacheco Ríos)
Se ha mencionado que la serología para hepatitis es negativa; sin embargo, la interpretación serológica es equivocada porque tiene IgG positivo para hepatitis A. Eso indica que tuvo una infección pasada que en la actualidad estaba curada. Para hepatitis B, existen antígenos de superficie negativos, anticuerpos contra el antígeno de superficie positivos y anticuerpos contra el core negativos. Aunque la historia clínica menciona que le falta vacuna contra hepatitis B, el perfil serológico de este paciente es el de un niño que recibió vacuna contra hepatitis B. Se debe tener más cuidado con las interpretaciones serológicas.
4. Patología (Dr. Guillermo Ramón García)
En el aspecto exterior llamaba la atención la ictericia y el edema generalizados. El abdomen estaba distendido, y a la apertura de cavidades se observó ascitis en 500 ml, el hígado estaba ligeramente retraído, peso de 720 g vs 760 g, y presentaba esplenomegalia congestiva (300 g vs 73 g). El hígado mostró reblandecimiento, pero al corte se observaron zonas extensas de necrosis en el 70% del parénquima (fig. 1) que se corroboraron microscópicamente (fig. 2).

Las imágenes muestran el colapso del parénquima con desaparición de hepatocitos en los lobulillos, quedando visibles únicamente los canalículos biliares y los espacios porta. Se realizaron estudios de microscopia electrónica y determinación de cobre en el tejido hepático, pero no se encontraron evidencias de inclusiones virales, enfermedad por almacenamiento ni datos compatibles con enfermedad de Wilson.
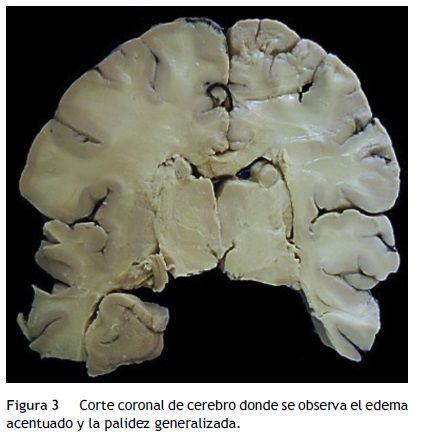
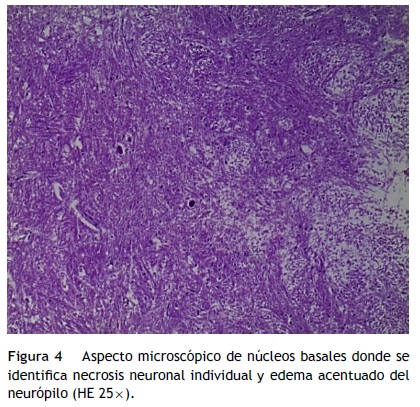
Para el resto de los órganos, los hallazgos fueron los siguientes: el bazo con congestión de la pulpa roja e hiperplasia de la pulpa blanca; los ganglios linfáticos mostraron también hiperplasia de los centros germinales y de los senos con eritrofagocitosis. En la médula ósea había también hiperplasia de la serie granulocítica y eritrofagocitosis. En los riñones se observó necrosis del epitelio tubular con cilindros hialinos, epiteliales y biliares. En el tubo digestivo se encontró hemorragia en la mucosa del esófago, estómago con úlceras superficiales y en el intestino, además, había hiperplasia del tejido linfoide asociado con la mucosa y bandas de contracción en la pared muscular. En los pulmones se observaron zonas de atelectasia y congestión con hemorragia focal. En el sistema nervioso central había edema difuso, necrosis en la sustancia blanca en el tallo con calcificaciones en la pared de los vasos y necrosis de la corteza cerebelosa (fig. 3). La hipófisis también mostró necrosis extensa (fig. 4).
Los diagnósticos finales fueron los siguientes:
Enfermedad principal
• Hepatitis aguda con necrosis submasiva de etiología no determinada
Alteraciones concomitantes
• Necrosis submasiva (720 g vs 760 g)
• Ictericia generalizada
• Ascitis (500 ml)
• Esplenomegalia (PO 300 g vs 73 g)
• Hidrocele
• Cardiomegalia (325 g vs 115 g)
• Edema cerebral acentuado con leucomalacia secundaria
• Necrosis neuronal individual en hemisferios cerebrales y cerebelo
• Necrosis de hipófisis
Otras alteraciones secundarias a choque
• Laringitis aguda ulcerada
• Esofagitis aguda hemorrágica
• Enteritis aguda isquémica
• Miopatía visceral hipóxico-isquémica
• Hiperplasia generalizada de tejido linfoide con hemofagocitosis leve
Causa de la muerte
• Edema cerebral
La lista de las sustancias tóxicas es enorme. Para poder determinar algún tóxico probable se tendría que analizar el tejido hepático donde no hay necrosis. En la microscopía electrónica que se realizó no hubo evidencia de alguna enfermedad metabólica o depósito de metales. No se pudo determinar alguna sustancia, pues la necrosis impedía hacer algún análisis. El proceso de lesión estaba muy avanzado, las mitocondrias estaban rotas. Para la determinación de algún elemento, ayudaría más el análisis químico.
5. Comentarios finales
5.1 Urgencias (Dr. Víctor Olivar López)
Existen muchos aspectos en relación con la atención de un paciente con hepatitis fulminante. La diferencia la hacen los detalles que se tengan para la atención de un problema como la reversibilidad de la encefalopatía al cien por cien, es decir, si se recupera, la mejoría del problema neurológico es franca. En ello radica la importancia del cuidado de este paciente para lo que llegue primero: mejoría, trasplante o muerte. Por eso, los detalles en la atención son los que se deben cuidar.
5.2 Urgencias (Dr. Carlos Bañuelos Ortiz)
Considerando que el paciente cuenta con niveles de sodio sérico de 157 mEq/l, obviamente el manejo de sodio no fue adecuado. Los pacientes con falla hepática aguda necesitan, inicialmente, un aporte adecuado de líquidos y electrolíticos a requerimientos basales, además de cubrir el déficit que puedan tener por pérdidas como vómito, diarrea, falta de ingesta y pérdidas insensibles por fiebre. Cursan con respuesta sistémica inflamatoria que presentan con vasodilatación, incremento de la permeabilidad capilar y vascular y pérdida de líquido a tercer espacio. Se deben reponer esas pérdidas; sobre todo en presencia de mala perfusión, se deben administrar cargas rápidas de volumen. Conforme vaya evolucionando, se deben ajustar los líquidos, posiblemente a la baja, ya que estos pacientes tienen activación del sistema renina-angiotensina-aldosterona, con retención de sodio y agua. Desde el principio se evidenció que el paciente presentaba niveles de sodio urinario bajos y de potasio urinario elevados. Esto indica la activación del sistema renina-angiotensina-aldosterona, por lo que se debe cuidar el aporte de sodio en el paciente. El exceso de sodio que presentó solo pudo provenir de dos fuentes: el exceso de aporte por los líquidos calculados y por los productos hemáticos de manera repetitiva, o el incremento de la pérdida de agua libre. El problema fue que se utilizó manitol por más de 8 días. Se ha demostrado que el uso continuo de manitol por más de 48 h produce la fuga al espacio intravascular a los tejidos y «jala» agua del espacio intravascular al intersticial, además de las pérdidas renales que causa el manitol. Entonces, al descuidar esa parte se produjo la hipernatremia. Por otra parte, tampoco se puede descartar que haya cursado con diabetes insípida, por el sodio urinario y osmolaridad bajos. El problema fue que tampoco se contaba con los balances hídricos del paciente ni con la uresis, para poder determinar las causas.
5.3 Terapia Intensiva (Dra. Lourdes Marroquín Yáñez)
Cuando el paciente ya se encuentra con edema cerebral, que lo lleva a hipertensión endocraneana secundaria a una falla hepática, el manejo se hace complejo y difícil, sobre todo el electrolítico. Es importante recordar que el edema cerebral está fundamentado en dos teorías: la primera, con relación al amonio y glutamina; la segunda, con relación a la pérdida de la autorregulación cerebral debido a liberación de sustancias proinflamatorias, obviamente secundarias a la falla hepática. Esto conduce a una disrupción de la barrera hematoencefálica. Para un paciente con edema cerebral e hipertensión endocraneana, el tratamiento está basado en los lineamientos de tratamiento de paciente con trauma craneoencefálico. Los pacientes deberían tener colocado un dispositivo de medición de presión intracraneana; sin embargo, es aquí donde comienza la controversia de cómo manejar a los pacientes con hipertensión intracraneana. Se sabe que del 10 al 20% pueden presentar hemorragias cerebrales como complicaciones, lo cual aumenta la hipertensión intracraneana ya establecida de por sí. Existen centros de trasplante hepático grandes que manejan a ciegas la hipertensión intracraneana; otros sí colocan dispositivos de hipertensión intracraneana y reportan complicaciones bajas con mejoría en la sobrevida y pronóstico en estos pacientes. Por lo tanto, se tienen ambas opciones: manejo a ciegas o con un dispositivo con el cual se pueden plantear los objetivos de manejo. Las terapias osmóticas tienen como objetivo el uso de manitol, o bien soluciones hiperosmolares del tipo de solución con sodio hipertónica al 3 o 5%, para llevar a un nivel de sodio sérico más alto y disminuir la presión intracraneana, aumentando la osmolaridad. Sin embargo, es importante cuidar los efectos adversos. No se ha demostrado superioridad entre estas dos soluciones y no existe evidencia de esto. Lo importante es cuidar los efectos secundarios. El manitol no se debe utilizar por más de 48 h. De hecho, en las primeras dosis se deben observar efectos de reducción de la presión intracraneana, y en las siguientes dosis, los efectos antes mencionados. Por lo tanto, haber manejado al paciente con manitol por más de 3 días probablemente precipitó una falla renal, aunque se desconoce cómo se manejó la volemia.
Para el manejo de estos pacientes debe plantearse un objetivo, que es el trasplante hepático a corto plazo. En los centros de trasplante se realiza a los 5 días de iniciado el tratamiento para la hipertensión. El tratamiento es la terapia osmolar; cualquiera de las dos es igual, pero se deben cuidar los efectos adversos: no más de 72 h para el manitol, que no se precipiten eventos de hipovolemia. Se deben valorar terapias alternativas si no se va a efectuar el trasplante.
5.4 Neurocirugía (Dr. Vicente González)
En cuanto a la colocación del PIC, la indicación del captor es por la encefalopatía hepática grado 3 o 4. Existen recomendaciones de beneficio con esta monitorización para un manejo dinámico. Se enfrenta uno a que el paciente presenta alteraciones en los tiempos de coagulación, con INR de 3 o 6, lo cual es parcialmente reversible. Existen publicaciones que reportan que la administración de factor VII produce correcciones por 30 min; esto es una alternativa. Por tanto, la recomendación sería colocar el captor con tiempos corregidos con factor VII en los pacientes con encefalopatía grave, como en este caso.
Aunque nuestra participación es coadyuvar, como manejo multidisciplinario, al manejo establecido por terapia intensiva, el problema es que no contamos ni con factor VII ni con captores de presión intracraneal.
5.5 Terapia Intensiva (Dr. Adrián Chávez López)
Se debe tomar en cuenta que no hay terapia efectiva para la falla hepática fulminante, salvo el trasplante hepático. Por tanto, el papel del pediatra es preservar en buenas condiciones al paciente para que llegue a un centro de trasplante hepático. Cuando el niño ya está en espera del trasplante y si el balance hídrico acumulado supera los 20 ml/kg, que generalmente sucede en el primer día, está indicado realizar la hemodiafiltración, que le ayudará pero no le va a salvar la vida. El MARS está indicado desde el momento en que el paciente llega, y le va a dar tiempo para el trasplante. En los centros donde se utiliza la mortalidad no ha disminuido, pero sí prolonga el tiempo de espera para poder ser trasplantado. Finalmente, también se puede evitar el exceso de trasfusiones y de los derivados sanguíneos: glóbulos rojos, plasma y plaquetas, que son deletéreos para el niño. Ninguno disminuye la mortalidad, y no le va mejor al paciente si se le transfunden glóbulos rojos, pero sí se aumenta el riesgo de infección nosocomial y el riesgo de lesión pulmonar asociada a la trasfusión. Vale la pena aclarar esto, ya que se ha tomado como una receta para el niño grave e inestable que inmediatamente se le trasfunden glóbulos rojos, o que si sale el TP prolongado le ponen plasma; eso no le ayuda.
Finalmente, está indicada la plasmaféresis, como en este caso, para corregir la coagulación sin sobrecargar de volumen al paciente. Esto sí condiciona mayor morbimortalidad, la sobrecarga hídrica; desafortunadamente, se realizó una plasmaféresis simple en la que no se utilizaron una serie de filtros que sirven para limpiar el medio interno del niño de moléculas, como el amonio, que son deletéreas para el paciente. Se debe insistir en que estos procedimientos no le salvan la vida al niño. Por último, cabe mencionar que este paciente se infectó, y eso sí es evitable, y la infección nosocomial aumenta el riesgo de que el niño fallezca. De por sí, en los centros grandes la mortalidad sigue siendo por arriba del 60 al 70%; pero si se agrega una infección nosocomial, las probabilidades de que este niño sobreviva son prácticamente nulas.
5.6 Urgencias (Dr. Víctor Olivar López)
El manejo no es fácil, por lo que debe ser multidisciplinario. Este es un ejemplo de un problema que reta a un sistema: el paciente que tiene un problema de hígado hemodinámicamente se comporta como un paciente que tiene una vasoplejía. Es decir, por la liberación de óxido nítrico y caída de las resistencias, el paciente requirió dobutamina. El aspecto infeccioso es precisamente lo que estaba manifestando la afectación hemodinámica del individuo; por tanto, se deben tomar en cuenta todas las situaciones que presentó el paciente.
5.7 Neurocirugía (Dr. Gordillo)
La monitorización de la presión intracraneana depende del equipo usado. Hay diversas formas de realizarla. El captor estándar es el intraventricular, pero ante un edema cerebral tan severo como el que tiene el paciente es muy difícil su colocación. En estos casos, los que se colocan en el tejido intraparenquimatoso son los que mejor funcionan. No significa que no funcionen los captores subdurales que se colocan frecuentemente; sin embargo, se tienen que estar purgando continuamente con solución para dejar un espacio que permita que estos trabajen en relación con una presión osmótica. El problema, en este caso, era el edema generalizado; el riesgo de hemorragia era inminente al colocar un captor subdural.
5.8 Urgencias (Dr. Víctor Olivar López)
Cuando existe evidencia de intoxicación por uso de acetaminofén o paracetamol, está indicado un manejo específico. Sin embargo, en la actualidad se ha sugerido el uso de n-acetil-cisteína para ayudar a estos pacientes.
5.9 Urgencias (Dra. Olga Martínez Pantaleón)
Desde el año 2005 a la fecha se ha documentado el uso de n-acetil-cisteína en pacientes con falla hepática aguda, como el caso que nos ocupa, aun cuando no existe evidencia de intoxicación por acetaminofén. En los centros de trasplante, como el King's College, en Inglaterra, se ha reportado una serie de 111 niños que han llegado al centro con insuficiencia hepática aguda a partir de 1995. Al tratamiento de soporte agregan n-acetil-cisteína y lo comparan con el grupo previo a 1995, donde no agregaron este fármaco. Se encontró mayor sobrevida en el primer grupo, aun sin trasplante hepático. En el grupo en el que no utilizaron este medicamento la mortalidad era del 25%, pero disminuyó al 19% en el grupo de 111 pacientes en quienes se utilizó n-acetil-cisteína17. La justificación del uso de este medicamento antioxidante se basó no solamente en la producción de glutatión hepático, que es el mecanismo por el que se da en pacientes con intoxicación por acetaminofén, sino que se le otorgaron varias características, como mejorar la circulación local a nivel hepático, mejorar la entrega y el consumo de oxígeno a nivel local, así como disminuir la respuesta sistémica inflamatoria que repercute en los macrófagos y neutrófilos. Estas son las propiedades que se ha visto que favorecen al paciente. A lo largo del tiempo se ha encontrado mayor evidencia de su uso, en espera de que se realice el trasplante. Se ha utilizado en infusión intravenosa continua hasta que mejore el paciente con un INR a menos de 1.4, que se realice el trasplante o bien que el paciente fallezca. A partir de los últimos reportes, la FDA la está autorizando como tratamiento para intoxicación por hongos del tipo de Amanita phalloides o Amanita virosa, que son hepatotóxicos. En el hospital se ha utilizado en dos pacientes que ingresaron a la unidad de terapia intensiva. Este tipo de tratamiento tuvo éxito para los pacientes. Falta valorar más casos y hacer una reconsideración dentro del equipo de terapia intensiva, de trasplantes y de toxicología. Se están viendo nuevas posibilidades. La etiología es muy variada del grupo que se refirió anteriormente.
5.10 Urgencias (Dr. Víctor Olivar López)
Por último queda la duda del abordaje o reflexión que hizo el servicio de trasplantes. Al inicio se habló de la posible reversibilidad del cuadro, pero posteriormente se habló de que la gravedad del paciente hace que sea imposible enlistarlo para poder realizar el trasplante. Aquí quedan aspectos clínicos y éticos meritorios de un comentario del servicio de trasplante.
5.11 Cirugía Pediátrica (Dr. Rubén Figeroa Portillo, residente de séptimo año)
Se esperaba reversibilidad porque uno de los dos factores de la coagulación estaba dentro de los límites normales. Un estudio de nuestro hospital incluyó 62 pacientes con hepatitis fulminante, de los cuales el 20% tuvo reversibilidad; este porcentaje fue de la mano con el porcentaje de actividad del factor V y del VII de la coagulación. De los 62 pacientes, se listaron 20 para trasplante hepático, en los que los dos factores de la coagulación estaban francamente alterados. De este grupo se trasplantaron 10 pacientes, y su sobrevida fue del 80%. Solamente en el 4% de los pacientes listados el hígado se regeneró, a pesar que tenían factores en límites inferiores a los normales. Seis pacientes (30%) murieron en los siguientes 6 días. Por lo tanto, sí existe un porcentaje de pacientes en los que hay reversibilidad hepática cuando alguno de los dos factores está por encima de los valores normales.
5.12 Urgencias (Dr. Víctor Olivar López)
Otro aspecto es el ético. Decirles a los padres que su hijo se va a referir a otra unidad para ingresarse a un proceso de trasplante no es fácil, y tampoco que los padres asimilen esta situación. Cuál sería el proceder para con los padres en un problema agudo. En el paciente con una enfermedad crónica, los padres están más preparados para ello. Pero cuál sería el impacto sobre un padre al que le avisan súbitamente de que su hijo deberá trasplantarse porque está mal del hígado.
5.13 Cirugía (Dr. Eduardo Bracho Blanchet)
Para un familiar que habla español y al que se le puede comunicar adecuadamente que su hijo, previamente sano, en las últimas 2 o 3 semanas se está muriendo y debe ser trasplantado, no deja de ser una noticia terrible. Con mayor razón si existen las dificultades para poder traducir esto al náhuatl. Esto dependerá mucho de la calidad sociocultural y de los conocimientos que tenga la familia; sin embargo, no deja de ser una noticia terrible difícil de asimilar.
5.14 Urgencias (Dr. Víctor Olivar López)
Este aspecto es muy importante, y hay que cuidar todo el panorama. En el expediente no existe evidencia de un abordaje sicológico, lo cual complementaría esta condición.
En resumen, se trató de un paciente portador de una enfermedad que no deja de ser frecuente en nuestro medio, de un área rural, de etiología múltiple. Se habló de intoxicación por acetaminofén, de procesos virales, pero todo paciente está expuesto a una diversidad de sustancias que le puedan causar insuficiencia hepática. El traslado del paciente debió ser temprano y en condiciones óptimas, intubado y en condiciones críticas. El manejo es multidisciplinario. Se deben cuidar todos los detalles para que entonces pueda llegar a lo que todos esperamos: un trasplante. Lamentablemente, siguió la evolución propia de una insuficiencia hepática.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Referencias
1. O'Grady J, Schalm S, Williams R. Acute liver failure: Redefining the syndromes. Lancet. 1993;342:273-5. [ Links ]
2. Bernal W, Auzinger G, Dhawan A, Wendon J. Acute liver failure. Lancet. 2010;376:190-201. [ Links ]
3. Bower W, Johns M, Margolis H, Williams I, Bell B. Population based surveillance for acute liver injury. Am J Gastroenterol. 2007;102:2459-63. [ Links ]
4. Shah U, Habib Z, Kleinman RE. Liver failure attributable to hepatitis A virus infection in a developing country. Pediatrics. 2000;105:436-8. [ Links ]
5. Arora NK, Nanda SK, Gulati S, Ansari IH, Chawla MK, Gupta SD, et al. Acute viral hepatitis types A and B singly and in combination in acute liver failure in children in North India. J Med Virol. 1996;48:215-21. [ Links ]
6. Dhawan A, Taylor RM, Cheeseman P, de Silva P, Katsiyiannakis L, Mieli-Vergani G. Wilson's disease in children: 37-year experience and revised King's score for liver transplantation. Liver Transpl. 2005;11:441-8. [ Links ]
7. Covic A, Goldsmith DJ, Gusbett-Tatomir P, Volovat C, Dimitriu AG, Cristogel F, et al. Successful use of Molecular Absorbent Regenerating System (MARS) dialysis for the treatment of fulminant hepatic failure in children accidentally poisoned by toxic mushroom ingestion. Liver Int. 2003;23 Suppl 3:21-30. [ Links ]
8. Hommann M, Kasakow LB, Geoghegan J, Kornberg A, Schotte U, Fuchs D, et al. Application of MARS artificial liver support as bridging therapy before split liver retransplantation in a 15-month-old child. Pediatr Transplant. 2002;6:340-3. [ Links ]
9. Mohsenin V. Assessment and management of cerebral edema and intracranial hypertension in acute liver failure. J Critical Care. 2013;28:783-91. [ Links ]
10. Blei A. The pathophysiology of brain edema in acute liver failure. Neurochem Int. 2005;47:71-7. [ Links ]
11. Cochran JB, Losek JD. Acute liver failure in children. Pediatr Emerg Care. 2007;23:129-35. [ Links ]
12. Curry N, Davenport R, Hunt B, Stanworth SJ. Transfusion strategies for traumatic coagulopathy. Blood Rev. 2012;26: 223-32. [ Links ]
13. Ley General de Salud. SSA. México; 2010. [ Links ]
14. Ortiz D, Dávila G. Muerte encefálica. Acta Pediatr Mex. 2010; 31:314-6. [ Links ]
15. Le TV, Rumbak MJ, Liu SS, Alsina AE, van Loveren H, Agazzi S. Insertion of intracranial pressure monitors in fulminant hepatic failure patients: Early experience using recombinant factor VII. Neurosurgery. 2010;66:455-8. [ Links ]
16. Lizman T, Porte R. Rebalanced hemostasis in patients with liver disease: Evidence and clinical consequences. Blood. 2010; 116:878-85. [ Links ]
17. Kortsalioudaki C, Taylor RM, Cheeseman P, Bansal S, Mieli-Vergani G, Dhawan A. Safety and efficacy of N-acetylcysteine in children with non-acetaminophen-induced acute liver failure. Liver Transpl. 2008;14:25-30. [ Links ]














