Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Boletín médico del Hospital Infantil de México
versión impresa ISSN 1665-1146
Bol. Med. Hosp. Infant. Mex. vol.70 no.1 México ene./feb. 2013
ARTÍCULO DE REVISIÓN
Diagnóstico y tratamiento de las infecciones en vías urinarias: un enfoque multidisciplinario para casos no complicados
Diagnosis and treatment of urinary tract infections: a multidisciplinary approach for uncomplicated cases
Ernesto Calderón-Jaimes,1 Gerardo Casanova-Román,2 Arturo Galindo-Fraga,3 Pablo Gutiérrez-Escoto,4 Sergio Landa-Juárez,5 Sarbelio Moreno-Espinosa,1 Francisco Rodríguez-Covarrubias,6 Luis Simón-Pereira,7 Rafael Valdez-Vázquez8
1 Hospital Infantil de México, ''Federico Gómez''
2 Coordinación de Ciclos Básicos, Facultad de Medicina, Universidad Westhill
3 Departamento de Infectología, Instituto Nacional de Ciencias Médicas y Nutrición ''Salvador Zubirán''
4 División de Gineco-Obstetricia, Hospital Español de México
5 Departamento de Urología Pediátrica, Centro México Siglo XXI, Instituto Mexicano del Seguro Social
6 Deptartamento de Urología, Instituto Nacional de Ciencias Médicas y Nutrición ''Salvador Zubirán''
7 Médica Sur, Tlalpan
8 Subdirección de Epidemiología e Infectología, Hospital General ''Dr. Manuel Gea González'', México, D.F., México
Autor de correspondencia: Maestro en Administración de Instituciones de la Salud Sergio Landa
Correo electrónico: milanda@prodigy.net.mx
Fecha de recepción: 24-07-12
Fecha de aceptación: 08-01-13
Resumen
Las infecciones en vías urinarias afectan tanto a niños como a adultos. En niños son un problema de salud frecuente. En mujeres embarazadas merecen especial atención por los riesgos perinatales. La ausencia de nuevas moléculas antimicrobianas y el incremento en la resistencia bacteriana, favorecida por el uso indiscriminado de antibióticos, obliga a normar conductas para el abordaje y tratamiento inicial de las infecciones en vías urinarias. Este artículo fue desarrollado mediante un panel de médicos especialistas de instituciones de segundo y tercer nivel de atención, tanto públicas como privadas. Se realizó una revisión de la literatura. Ante la sospecha, el diagnóstico de infección en vías urinarias no complicada en niños debe confirmarse a través de medios bacteriológicos. El diagnóstico de infección en vías urinarias no complicada en adultos se realiza con base en el cuadro clínico. El tratamiento empírico inicial debe incluir la cobertura con antibióticos de amplio espectro y la adaptación del mismo de acuerdo con el resultado de los cultivos y de la sensibilidad reportada.
Palabras clave: infección en vías urinarias no complicada, diagnóstico, tratamiento, profilaxis.
Abstract
Urinary tract infection affects both children and adults. It is a common health problem in children. In pregnant women, treatment for urinary tract infection deserves special attention due to the perinatal risks. The absence of new antimicrobial molecules and the increase in bacterial resistance, the latter favored by the indiscriminate use of antibiotics, prompt us to standardize norms in the approach and initial treatment of urinary tract infection. The article was written by an independent panel from second- and third-level care public and private institutions. We conducted a review of the literature and the statements made within the framework of an interdisciplinary meeting. When urinary tract infection is suspected in children, diagnosis must be confirmed using bacteriological methods. Diagnosis of uncomplicated urinary tract infection in adults can be made based on the clinical examination. Empirical initial treatment must include wide-spectrum antibiotic options and should be modified according to culture results as well as reported sensitivity.
Key words: uncomplicated urinary tract infections, diagnosis, treatment, prophylaxis.
El objetivo del presente artículo es promover, entre los médicos de primer contacto, el conocimiento y aplicación de las buenas prácticas clínicas en el diagnóstico, tratamiento y prevención de las infecciones en vías urinarias (IVU) no complicadas, tanto en niños como en adultos.
En pacientes en edad pediátrica, la IVU es un problema de salud frecuente que ocupa el tercer lugar dentro de las infecciones, después de las infecciones de vías respiratorias superiores y gastrointestinales.1 En esta población existen controversias tanto en el diagnóstico como en el tratamiento, que van desde cómo colectar la orina para su análisis con el objeto de confirmar la infección, hasta determinar cuál paciente requiere de ultrasonido y de cistouretrograma, para descartar alguna malformación presente.
De la misma forma, en el adulto, la IVU es un motivo frecuente de consulta.1 En mujeres embarazadas, el tratamiento de la IVU merece especial atención por los riesgos perinatales que conlleva.
La ausencia de nuevas moléculas antimicrobianas y el incremento en la resistencia bacteriana favorecida por el uso indiscriminado de antibióticos, obligan a normar conductas para el abordaje y tratamiento inicial de las IVU. Estas recomendaciones están dirigidas a médicos generales, pediatras y todo aquel especialista involucrado en la atención de pacientes con este tipo de padecimientos.
Métodos
Esta revisión fue desarrollada por médicos que laboran en instituciones hospitalarias públicas de segundo y tercer nivel de atención y en hospitales y universidades privados de México. Fueron seleccionados por su experiencia en el campo de las IVU. El abordaje multidisciplinario incluyó especialistas en Infectología (pediátrica y de adultos), Urología (pediátrica y de adultos) y Ginecología.
La metodología de este artículo consistió en la revisión de la literatura médica concerniente al área de IVU publicada hasta enero de 2011. Se excluyeron aquellos artículos cuya fecha de publicación fuera anterior a 1999, a menos que se tratara de artículos que describieran la fisiopatología de la enfermedad. Como parte de una revisión sistemática, se incluyeron estudios clínicos controlados (con placebo o contra principio activo) y estudios descriptivos relacionados con la etiología, la epidemiología, el diagnóstico y el tratamiento de IVU. También se incluyeron estudios in vitro para conocer los perfiles de sensibilidad/resistencia a los antimicrobianos. Se realizó la búsqueda de artículos en las bases PubMed y Librería Cochrane. Se revisaron otros consensos, guías y recomendaciones publicados por organismos gubernamentales y no gubernamentales de distintos países. Se excluyeron resúmenes, estudios no publicados, estudios con muestras pequeñas y estudios con pobre validez interna y externa. La reunión final de los autores se realizó el 18 y el 19 de febrero de 2011. El documento final fue revisado posteriormente por los integrantes para su corrección definitiva.
Epidemiología
En México, el Sistema Nacional de Vigilancia Epidemiológica reportó que en 2010 las IVU ocuparon el tercer sitio dentro de las principales causas de morbilidad.2
Adultos
Las infecciones en vías urinarias (IVU) representan la primera causa de consulta médica en mujeres en edad reproductiva. Durante el embarazo es la causa más frecuente de complicaciones perinatales serias1-5 y es la tercera causa de sepsis neonatal.6 En 2010, se reportaron 1,204,032 casos en adultos de 25 a 44 años de edad, con una tasa de incidencia de 3000 por cada 100,000 habitantes.2 En mayores de 60 años, la tasa de incidencia fue de 6000 por cada 100,000 habitantes, con predominio en el sexo masculino.2
Niños
En este grupo etáreo, la IVU es una causa común de consulta y hospitalización. La frecuencia varía dependiendo de la edad y sexo. La infección sintomática ocurre en uno por cada 1000 recién nacidos y menores de un mes de edad, y es más común en varones.7 Después de esta edad, es más frecuente en niñas, con una prevalencia de 1 a 2%. En general, el riesgo de IVU durante la primera década de la vida es del 1% para varones y 3% para las mujeres. Después de la segunda década de la vida, sigue predominando en las niñas con una relación de 4:1.7,8
Definiciones
Las definiciones de cada tipo de enfermedad que se abordaron en el presente trabajo, se enlistan en el Cuadro 1.
Etiología
Las bacterias que generalmente producen IVU son Gram negativas de origen intestinal. De estas, Escherichia coli (E. coli) representa 75-95%; el resto es causado por Klebsiella sp, Proteus sp y Enterobacter sp.9 Entre las bacterias Gram positivas los enterococos, Staphylococcus saprophyticus y Streptococcus agalactiae , son los más frecuentes.9,10 En el grupo neonatal, la frecuencia de Gram positivos aumenta, aunque predominan los Gram negativos.11-15
Fisiopatogenia
Niños
Las vías urinarias son un espacio estéril. El ascenso retrógrado de las bacterias es el mecanismo más común de infección. En niñas, pueden acceder y ascender más fácilmente al tracto urinario debido a la relativa cercanía del orificio uretral con el ano y a la menor longitud de la uretra. Otra vía propuesta como reservorio de bacterias uropatógenas ha sido la presencia del prepucio íntegro en neonatos, en quienes la frecuencia de IVU es diez veces mayor a la de los circuncidados.11-13,15
Las presiones altas en la vejiga, el vaciamiento vesical incompleto o infrecuente y la falta de relajación del piso pélvico durante la micción, así como la constipación o encopresis son otros factores que predisponen a las IVU.12,13
Las anomalías congénitas de vías urinarias (uropatía obstructiva y reflujo) y la vejiga neurogénica, incluyendo al grupo de pacientes con cateterismo vesical intermitente, son factores de riesgo de especial importancia a tomar en cuenta en la infancia.16
Existen pacientes que tienen un urotelio susceptible que facilita el incremento de la colonización bacteriana. La predisposición a la colonización en niños con IVU recurrentes, en ausencia de alteraciones anatómicas o funcionales, tiene relación con una mayor capacidad de adherencia de bacterias como E. coli a la piel prepucial interna,17 al periné, al introito vaginal y a la uretra. A menudo, estos microorganismos tienen fimbrias tipo P, mecanismo de adherencia bacteriana que los hace más virulentos y afines al urotelio.17 Estos pacientes pueden tener, además, cierta inmunodeficiencia asociada a niveles bajos de IgA e IgG.11-13
Adultos
En los adultos, las infecciones en vías urinarias (IVU) predominan en las mujeres. Se presenta de manera frecuente asociada con dos eventos importantes de su vida:
a) En el embarazo, al aumentar la morbilidad y mortalidad perinatal
b) A partir del inicio de la actividad sexual
Ciertas características de la anatomía femenina predisponen a la infección: primero, la vecindad de tres orificios naturales (vagina, uretra y ano; este último generalmente colonizado por microorganismos Gram negativos) y segundo, la longitud de la uretra. Otros factores incluyen el incremento de orina residual secundaria a problemas de estática pélvica y la actividad sexual, ya que el coito favorece la colonización de vías urinarias por microorganismos vulvo-perineales.18
Además, durante el embarazo existen algunos factores que incrementan la susceptibilidad al desarrollo de IVU:
a) La progesterona induce disminución del tono muscular liso, lo cual disminuye la peristalsis ureteral y dificulta el vaciado vesical. Además, puede alterar la expresión del factor acelerador de la degradación (DAF/CD55), que es un regulador del complemento y sirve como receptor a muchos patógenos, entre ellos E. coli .19
b) Los cambios anatómicos que favorecen la elevación anterosuperior de vejiga, la compresión de uréteres, más en el lado derecho, y de esta forma, un incremento de la estasis urinaria.5
c) Un estado hipertónico renal, lo cual inhibe la migración leucocitaria, la fagocitosis y la actividad del complemento, así como una menor actividad de linfocitos T, con lo que se favorecen los procesos infecciosos.4
Por otra parte, la IVU es la complicación médica más frecuente en la mujer embarazada. El tratamiento es obligatorio, además de ser el único estado en el cual se debe tratar la bacteriuria asintomática7 por las implicaciones de morbimortalidad perinatal (el parto prematuro, que es responsable de 75% de las muertes neonatales y de 50% de las alteraciones neurológicas a largo plazo).20 Además, el embarazo hace a la mujer especialmente susceptible por los factores ya expuestos, complicando la infección inicial baja y convirtiéndola en una pielonefritis aguda, cuya incidencia se incrementa en 7%.20
Existe un grupo creciente de pacientes en el cual la IVU se asocia a la actividad sexual. El espectro de este fenómeno va desde la llamada ''cistitis de la luna de miel'' hasta múltiples recurrencias de infección.21 En estos casos, se justifica la aplicación de diversas medidas higiénico-dietéticas y el uso de antimicrobianos postcoitales en monodosis.7,22
Diagnóstico
Niños
La sospecha de IVU debe confirmarse mediante la realización de un examen general de orina (EGO) y urocultivo. En recién nacidos y lactantes es recomendable tomar la muestra de orina a través de un catéter uretral. En niños con control de esfínteres, se debe tomar la muestra de orina de la segunda mitad del chorro, ya sea después de retraer el prepucio y desinfectar el glande en niños o de abrir los labios y limpiar el área periuretral en niñas. Una muestra tomada con bolsa colectora solo tiene valor si es negativa.12,13,23
El examen de orina con tira reactiva puede revelar la presencia de esterasa leucocitaria y nitritos. En el análisis microscópico, una cuenta de cinco o más leucocitos por campo y bacteriuria sugieren IVU.12,13,23-25 El urocultivo se considera positivo si hay >100,000 unidades formadoras de colonias (UFC) por mililitro en una muestra adecuadamente colectada. Las muestras para cultivo de orina deberán refrigerarse si no se tiene la posibilidad de enviarlas al laboratorio dentro de los 30 minutos posteriores a su recolección.12,13,24-26 Un urocultivo con hasta 1000 UFC por mililitro en ciertas situaciones clínicas, podría considerarse como una IVU real; sin embargo, es necesario considerar que, cuando las UFC son bajas, aumentan las posibilidades de contaminación. Es decir, habrá situaciones en que los resultados de un urocultivo deben ser tomados dentro del contexto del cuadro clínico y de los síntomas.27
Las recomendaciones actuales son que todos los recién nacidos y lactantes (niños y niñas menores de 2 años) que tienen su primera IVU documentada con fiebre de más de 38.5 °C, deben ser sometidos a un ultrasonido de tracto urinario para detectar anomalías anatómicas y, opcionalmente, a un renogamagrama con ácido dimercaptosuccínico (DMSA), que confirme pielonefritis y evidencie cicatrización. El cistouretrograma miccional (CUG) no se recomienda rutinariamente después de la primera IVU febril, y solo está indicado si el ultrasonido revela hidronefrosis, cicatrización, dilatación ureteral o haya recurrencia de la IVU febril. Dado que los datos de los estudios más recientes no apoyan el uso de profilaxis antimicrobiana para prevenir IVU febril recurrente en lactantes sin reflujo vesicoureteral (RVU) y con reflujos grado I a IV primarios, tanto la Academia Americana de Pediatría como la Asociación Europea de Urología recomiendan practicar CUG solo si el ultrasonido de vías urinarias revela anormalidad o si la IVU febril recurre en lactantes de 2 a 24 meses de edad.7,28 La gammagrafía renal con DMSA deberá repetirse en cualquier periodo después de tres meses posteriores al evento infeccioso agudo, para evidenciar la extensión de la cicatrización.28,29
Adultos
El diagnóstico de las IVU no complicadas se realiza con base en el cuadro clínico. En los casos en que los síntomas son leves o incipientes se recomienda realizar ''a la cabecera del paciente'', de ser posible durante la consulta, un examen de orina con tira reactiva para detectar nitritos y esterasa leucocitaria. El EGO ampliado, con el análisis microscópico del sedimento, no aporta mayor evidencia para el diagnóstico de IVU. No se justifica realizar urocultivo ni estudios de imagen30 en caso de la IVU aislada no complicada. Éstos deben realizarse solamente en pacientes con fiebre que persiste, aun 72 horas después de haber iniciado el tratamiento.7 El urocultivo se recomienda en casos de sospecha de pielonefritis, síntomas persistentes o que recurren dentro de las primeras 2 a 4 semanas de haber concluido el tratamiento y en caso de síntomas atípicos.7,31
El diagnóstico diferencial más importante se realiza con las infecciones vulvovaginales, donde es común que la paciente confunda la disuria con el ardor vulvar terminal, que produce irritación por la orina en la vulva inflamada. La vejiga hiperactiva es otro de los diagnósticos diferenciales. Es una enfermedad generalmente idiopática, cuyos síntomas cardinales son urgencia, frecuencia e incontinencia urinaria.32
Tratamiento
En la actualidad, el patrón de susceptibilidad de las bacterias ha cambiado por la resistencia progresivamente creciente derivada del uso indiscriminado de antimicrobianos, como se ha descrito para E. coli (Figura 1).33
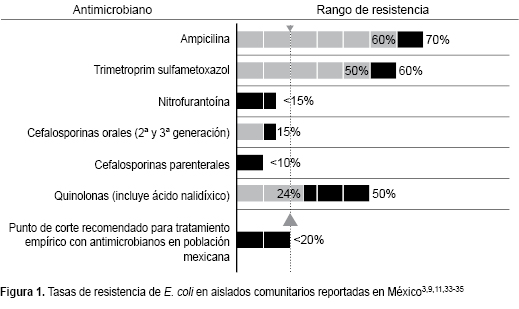
Para poder considerar un antibiótico como tratamiento empírico en la población mexicana, el punto de corte recomendado debe ser igual o menor a 20%, acorde con las guías de tratamiento para este padecimiento de la IDSA ( Infectious Diseases Society of America ; Figura 1).9
Niños
El tratamiento empírico inicial debe incluir la cobertura antibiótica de amplio espectro y la adaptación de la misma, basada en el resultado de los cultivos. En los niños, no se recomiendan tratamientos de corta duración. El tratamiento debe continuarse de 7 a 10 días.7,28 Dada la alta resistencia documentada de E. coli a ciertos antibióticos, como ampicilina y trimetoprim, se recomienda ceftibuten (a dosis de 9 mg por kg por día) o cefixime (a dosis de 10 mg por kg por día), durante 7 días en pacientes menores de 2 años con IVU.12,13,23,24,34,35 Dicha terapéutica se recomienda también para niños mayores de 2 años o IVU altas (infección renal o pielonefritis). En casos con IVU documentada y sin fiebre, la nitrofurantoína (a dosis de 7 mg por kg por día en 3 o 4 dosis durante una semana) ofrece buen resultado. La dosis única con fosfomicina (de 2 a 3 g) es una opción, si el seguimiento del paciente es controlado (Cuadro 2).12,13,23,24
Adultos
En embarazadas se ha recomendado el uso de nitrofurantoína, fosfomicina y cefalosporinas (excepto de primera generación).7,36 Debido a la alta resistencia mostrada por E. coli en nuestro medio (79%), no se recomienda el uso de ampicilina como primera elección en forma empírica.3 En la población mexicana, durante el embarazo se recomienda dar manejo antimicrobiano a la bacteriuria asintomática e IVU no complicada sin necesidad de exámenes de laboratorio (urocultivo), tomando como fundamento la alta incidencia de E. coli como organismo causal.1 Sólo se recomienda realizar estudios de laboratorio y gabinete (imagen) en caso de que los síntomas persistan (principalmente fiebre) o en IVU complicadas.7,37 Debido a las repercusiones del tratamiento en el embrión y feto, además de la resistencia mostrada a ciertos antibióticos, las opciones terapéuticas se restringen, ya que trimetoprima no debe emplearse en el primer trimestre por su acción sobre el metabolismo del ácido fólico.38 Las quinolonas están contraindicadas por los posibles efectos en el cartílago fetal.38 Las sulfas no deben emplearse en el tercer trimestre por su unión a la albúmina y su competencia con la bilirrubina, lo que incrementa el riesgo de hiperbilirrubinemia fetal.39
En el resto de la población adulta, la elección del antibiótico empírico se basa, sobre todo, en las tasas de resistencia de aislamientos en la comunidad. En los últimos años se ha observado un incremento importante en la resistencia de E. coli para ampicilina, amoxicilina, trimetroprima-sulfametoxazol y quinolonas (en las que se incluye el ácido nalidíxico).33-35 Por esto, se sugiere el manejo con nitrofurantoína o cefalosporinas de segunda y tercera generación, ya que son seguras y bien toleradas. Otra opción es la fosfomicina, sobre todo en los casos donde se sospeche o se haya demostrado infección por E. coli productora de betalactamasas de espectro extendido (BLEE), aunque esto ha sido poco estudiado en nuestro medio.40
Profilaxis
Las medidas recomendadas son las habituales para la prevención de la IVU,4,7 e incluyen una adecuada hidratación (no se recomienda la hidratación forzada porque la ventaja teórica de una rápida disminución del recuento de bacterias se cancela con el inconveniente de la dilución de los agentes antimicrobianos, IIIC),5 el aseo de la región vulvoperineal y el vaciado vesical antes y después del coito, cuando este ha sido identificado como el factor desencadenante.
En cuanto al uso de extractos liofilizados (fracciones inmuno-activas) de E. coli administrados durante 3 meses de manera diaria en pacientes con infecciones recurrentes de vías urinarias, en 2002 se realizó un metanálisis que incluyó cinco estudios controlados con placebo, aleatorizados, doble ciego, con un diseño de estudio similar. En estos estudios se demostró que los extractos actuaron como inmunoestimulantes, con una aproximación profiláctica efectiva de la infección recurrente de vías urinarias (IB) (p < 1%; IC95% 0.64-0.72).41
El empleo de nitrofurantoína a dosis de 100 mg/día por periodos de 1 a 6 meses es otra medida preventiva útil (IA).7
En las infecciones en vías urinarias IVU recurrentes, se sugiere el empleo de jugo de arándano (en dosis de 250-300 mL diarios o cápsulas de 300 mg cada 8 horas),42 ya que contiene fructosa y proantocianidinas que, al parecer, son afines a las fimbrias de E. coli , las cubren y evitan que se unan a los receptores glucosídicos de las células del urotelio, disminuyendo así la colonización de las vías urinarias por este microorganismo (IIC).5
Aunque la acidificación de la orina a través de ácido ascórbico ha mostrado algunos resultados alentadores,43 se requiere realizar nuevas investigaciones controladas con placebo, doble ciego. Actualmente, resulta poco práctico, difícil e innecesario lograr y mantener la acidificación de la orina, ya que la mayoría de los antibióticos presentan una acción adecuada con los valores de pH usuales de la orina (IID).5
Educación higiénica
En adultos, se recomienda la higiene personal convencional del área urogenital y el vaciamiento vesical frecuente, lo que disminuye la adhesión bacteriana al urotelio.
En niñas y mujeres se recomiendan las normas básicas de higiene miccional,44 la ingesta apropiada de líquidos (en especial agua), el orinar en cuanto se sienta la necesidad y vaciar la vejiga en su totalidad, y limpiar el área de adelante hacia atrás cuando se usa papel higiénico. En mujeres, se recomienda orinar después del coito, usar ropa interior de algodón, que no sea ajustada, lavarla con jabón suave, limpiar el área genitourinaria con agua y jabón cuando menos una vez al día, bañarse bajo la regadera en lugar de tina, evitar baños de aceite, talco, rociadores, duchas o lavados vaginales. Como regla general, evitar productos que contengan perfume u otros alérgenos cerca del área genitourinaria.
Notas
Es importante señalar que el presente artículo y las recomendaciones que de él emanan no sustituyen al criterio clínico de los médicos respecto a determinados pacientes y sus situaciones clínicas particulares. Este equipo multidisciplinario considera que la adherencia a estos lineamientos es voluntaria, y que la determinación final con respecto a su aplicación recae en el médico.
El programa es financiado por una subvención educativa sin restricciones de Merck, Sharp & Dohme de México.
REFERENCIAS
1. Secretaría de Salud. Sistema Nacional de Vigilancia Epidemiológica. Panorama epidemiológico de las infecciones de vías urinarias en México 2003-2008. Epidemiología 2009; Primera parte: 51:1-4; Segunda parte: 52:1-3. [ Links ]
2. SINAVE/DGE/SALUD. Información epidemiológica de morbilidad. Anuario 2009, Versión ejecutiva; 2009. México, D.F.: Secretaría de Salud. p. 127. Disponible en: http://www.dgepi.salud.gob.mx/2010/PDFS/PUBLICACIONES/ANUARIOS/INF_EPID_MORBI_2009_VER_EJEC.pdf [ Links ]
3. Romero-Nava LE, López de Ávalos DR, Quiroz-Garza G. Infección recurrente en las vías urinarias de la mujer. Guías de Práctica Clínica. Ginecol Obstet Mex 2010;78:S437-S459. [ Links ]
4. Guberman C, Greenspon J, Goodwin TM. Renal, urinary tract, gastrointestinal, and dermatologic disorders in pregnancy. In: Decherney AH, Nathan L, Goodwin TM, Laufer N, eds. Current Diagnosis and Treatment: Obstetrics and Gynecology. USA: McGraw Hill, 2007. pp. 374-385. [ Links ]
5. Mandell GL, Bennett JE, Dolin R. Mandell, Douglas and Bennett's Principles and Practice of Infectious Diseases. Philadelphia: Churchill Livingstone Elsevier; 2010. pp. 957-984. [ Links ]
6. Arredondo-García JL, Segura-Cervantes E, Calderón-Jaimes E, Mancilla-Ramírez J, Sánchez-Huerta G, Solórzano-Santos F. Consenso mexicano en infecciones de vías urinarias en pediatría. Acta Pediatr Mex 2007;28:289-293. [ Links ]
7. Grabe M, Bishop MC, Bjerklund-Johansen TE, Botto H, Çek M, Lobel B, et al. Guidelines on the management of urinary and male genital tract infections. European Association of Urology 2008. Disponible en: http://www.uroweb.org/fileadmin/user_upload/Guidelines/The%20Management%20of%20Male%20Urinary%20and%20Genital%20Tract%20Infections.pdf [ Links ]
8. Downs SM. Technical report: urinary tract infections in febrile infants and young children. Pediatrics 1999;103:e54. doi:10.1542/peds.103.4.e54. [ Links ]
9. Gupta K, Hooton TM, Naber KG, Wullt B, Colgan R, Miller LG, et al. International clinical practice guidelines for the treatment of acute uncomplicated cystitis and pyelonephritis in women: a 2010 update by the Infectious Diseases Society of America and the European Society for Microbiology and Infectious Diseases. Clin Infect Dis 2011;52:e103-e120. doi: 10.1093/cid/ciq257. [ Links ]
10. Goldstein FW. Antibiotic susceptibility of bacterial strains isolated from patients with community-acquired urinary tract infections in France. Multicentre Study Group. Eur J Clin Microbiol Infect Dis 2000;19:112-117. [ Links ]
11. Arredondo-García JL, Soriano-Becerril D, Solórzano-Santos F, Arbo-Sosa A, Coria-Jiménez VR. Etiología y tratamiento de infecciones de vías urinarias (UTIS) en niños. Rev Enferm Infecc Pediatr 2006;19:100-106. [ Links ]
12. Riccabona M. Urinary tract infection in children. Curr Opin Urol 2003;13:59-62. [ Links ]
13. Rushton HG, Pohl HG. Urinary tract infections in children. En: Belman AB, King LR, Kramer SA, eds. Clinical Pediatric Urology. London: Martin Dunitz; 2002. pp. 261-330. [ Links ]
14. Chon CH, Lai FC, Shortliffe LM. Pediatric urinary tract infections. Pediatr Clin North Am 2001;48:1441-1459. [ Links ]
15. Wiswell TE. The prepuce, urinary tract infections, and the consequences. Pediatrics 2000;105:860-862. [ Links ]
16. Rosser CJ, Bare RL, Meredith JW. Urinary tract infections in the critically ill patient with urinary catheter. Am J Surg 1999;177:287-290. doi:10.1016/S0002-9610(99)00048-3. [ Links ]
17. Källenius G, Möllby R, Svenson SB, Helin I, Hultberg H, Cedergren B, et al. Occurrence of P-fimbriated Escherichia coli in urinary tract infections. Lancet 1981;2:1369-1372. [ Links ]
18. Hooton TM, Stapleton AE, Roberts PL, Winter C, Scholes D, Bavendam T, et al. Perineal anatomy and urine-voiding characteristics of young women with and without recurrent urinary tract infections. Clin Infect Dis 1999;29:1600-1601. [ Links ]
19. Hasan R, Pawelczyk E, Urvil P, Venkatarajan MS, Goluszko P, Kur J, et al. Structure-function analysis of decay-accelerating factor: identification of residues important for binding of the Escherichia coli Dr-adhesin and complement regulation. Infect Immun 2002;70:4485-4493. [ Links ]
20. McDermott S, Daguise V, Mann H, Szwejbka L, Callaghan W. Perinatal risk for mortality and mental retardation associated with maternal urinary tract infections. J Fam Pract 2001;50:433-437. [ Links ]
21. Hooton TM, Scholes D, Hughes JP, Winter C, Roberts PL, Stapleton AE, et al. A prospective study of risk factors for symptomatic urinary tract infection in young women. N Engl J Med 1996;335:468-474. [ Links ]
22. Wong ES, McKevitt M, Running K, Counts GW, Turck M, Stamm WE. Management of recurrent urinary tract infections with patient-administrated single dose therapy. Ann Intern Med 1985;102:302-307. [ Links ]
23. Hinds AC, Holmes NM. Urinary tract infections in children. En: Baskin LS, Kogan BA, eds. Handbook of Pediatric Urology. Philadelphia: Lippincott Williams & Wilkins; 2005. pp. 58-68. [ Links ]
24. Hinman FJr, Baskin LS. Hinman's Atlas of Pediatric Urologic Surgery. Philadelphia: Saunders Elsevier; 2009. pp. 8, 26. [ Links ]
25. Gearhart JP, Rink RC, Mouriquand PD. Pediatric Urology. Philadelphia: Saunders Elsevier; 2010. pp. 180-195. [ Links ]
26. Zorc J, Kiddoo A, Shaw MD. Diagnosis and management of pediatric urinary tract infections. Clin Microbiol Rev 2005;18:417-422. [ Links ]
27. National Institute for Health and Clinical Excellence (NICE). Urinary tract infection in children. Disponible en: http://www.nice.org.uk/nicemedia/live/11819/36032/36032.pdf [ Links ]
28. Subcommittee on Urinary Tract Infection, Steering Committee on Quality Improvement and Management, Roberts KB. Urinary tract infection: clinical practice guideline for the diagnosis and management of the initial UTI in febrile infants and children 2 to 24 months. Pediatrics 2011;128;595-610. doi: 10.1542/peds.2011-1330. [ Links ]
29. Peters CA, Skoog SJ, Arant BS Jr, Copp HL, Elder JS, Hudson RG, et al. Summary of the AUA Guideline on Management of Primary Vesicoureteral Reflux in Children. J Urol 2010;184:1134-1144. doi:10.1016/j.juro.2010.05.065. [ Links ]
30. Pfaller M, Rigenberg B, Rames L, Hegeman J, Koontz F. The usefulness of screening tests for pyuria in combination with culture in the diagnosis of urinary tract infection. Diag Microbiol Infect Dis 1987;6:207-215. [ Links ]
31. Bent S, Saint S. The optimal use of diagnostic testing in women with acute uncomplicated cystitis. Am J Med 2002;113(Suppl 1A):20S-28S. [ Links ]
32. Gutiérrez EP, Pineda F. Temas Actuales en Ginecología. Vejiga hiperactiva. México: Ed. Intersistemas; 2002. pp. 57-108. [ Links ]
33. Guajardo-Lara CE, González-Martínez PM, Ayala-Gaytán JJ. Resistencia antimicrobiana en la infección urinaria por Escherichia coli adquirida en la comunidad. ¿Cuál antibiótico voy a usar? Salud Pública Méx 2009;51:155-159. doi: 10.1590/S0036-36342009000200012. [ Links ]
34. Arredondo-García JL, Amábile-Cuevas CF. High resistance prevalence towards ampicillin, co-trimoxazole and ciprofloxacin, among uropathogenic Escherichia coli isolates in Mexico City. J Infect Dev Ctries 2008;2:350-353. doi: 10.3855/jidc.195. [ Links ]
35. Chávez-Valencia V, Gallegos-Nava S, Arce-Salinas CA. Patrones de resistencia antimicrobiana y etiología en infecciones urinarias no complicadas. Gac Med Mex 2010;146: 269-273. [ Links ]
36. Villar J, Lydon-Rochelle MT, Gülmezoglu AM, Roganti A. Duration of treatment for asymptomatic bacteriuria during pregnancy. Cochrane Database Syst Rev 2000;2:CD 000491. [ Links ]
37. Dwyer P, O'Reilly M. Recurrent urinary tract infection in the female. Curr Opin Obstet Gynecol 2002;14:537-543. [ Links ]
38. Krcmery S, Hromec J, Demesova D. Treatment of lower urinary tract infection in pregnancy. Int J Antimicrob Agents 2001;17:279-282. [ Links ]
39. Vazquez JC, Abalos E. Treatments for symptomatic urinary tract infections during pregnancy. Cochrane Database Syst Rev 2011;1:CD002256. doi: 10.1002/14651858.CD002256.pub2. [ Links ]
40. Falagas ME, Vouloumanou EK, Togias AG, Karadima M, Kapaskelis AM, Rafailidis PI, et al. Fosfomycin versus other antibiotics for the treatment of cystitis: a meta-analysis of randomized controlled trials. J Antimicrob Chemother 2010;65:1862-1877. doi: 10.1093/jac/dkq237. [ Links ]
41. Bauer HW, Rahlfs VW, Lauener PA, Bleßmann GSS. Prevention of recurrent urinary tract infections with immuno-active E. coli fractions: a meta-analysis of five placebo-controlled double-blind studies. Int J Antimicrob Agents 2002;19:451-456. doi:10.1016/S0924-8579(02)00106-1 [ Links ]
42. Neri-Ruiz E, Celis-González C, de León-Jaen S, Gutiérrez-Escoto P, Kundhardt-Urquiza E, Ovadia-Rosenfeld L, et al. El jugo de arándano y su papel en las infecciones de vías urinarias. Ginecol Obstet Méx 2009;77:512-517. [ Links ]
43. Ochoa-Brust GJ, Fernández AR, Villanueva-Ruiz GJ, Velasco R, Trujillo-Hernández B, Vásquez C. Daily intake of 100 mg ascorbic acid as urinary tract infection prophylactic agent during pregnancy. Acta Obstet Gynecol Scand 2007;86:783-787. doi:10.1080/00016340701273189 [ Links ]
44. National Institute of Diabetes and Digestive and Kidney Diseases. Awareness and Prevention Series. Infecciones urinarias: lo que usted debe saber. Disponible en: http://kidney.niddk.nih.gov/spanish/pubs/uti_ez/index.aspx [ Links ]














