Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Archivos de cardiología de México
versión On-line ISSN 1665-1731versión impresa ISSN 1405-9940
Arch. Cardiol. Méx. vol.78 no.3 Ciudad de México jul./sep. 2008
Investigación clínica
Impacto de la maniobra de inspiración profunda en el intercambio gaseoso del sujeto con obesidad severa e hipertensión arterial pulmonar asociada a síndrome de Eisenmenger
Impact of the deep breathing maneuver in the gas exchange in the subject with severe obesity and pulmonary arterial hypertension associated to Eisenmenger's syndrome
Luis–Efren Santos–Martínez,* María–Luisa Martínez–Guerra,* Edgar Bautista,* Francisco Castillo,* Alicia Castañón,*Tomás Pulido,* José–Luis Hernández,* Julio Sandoval*
* Departamento de Cardioneumología, Instituto Nacional de Cardiología Ignacio Chávez.
Correspondencia:
M en C. Luis Efren Santos Martínez.
Adscrito al Departamento de Cardioneumología.
Instituto Nacional de Cardiología Ignacio Chávez
(INCICH, Juan Badiano Núm. 1 Sección XVI,
Tlapan 14080, México, D.F.).
Teléfono 55732911 extensión 1355.
E–mail: sanlui@cardiologia.org.mx
Recibido: 26 de julio de 2007
Aceptado: 13 de diciembre de 2007
Resumen
La obesidad y el síndrome de Eisenmenger son entidades ampliamente estudiadas. Sin embargo, su asociación es inusual y no informada. Ambas cursan con alteraciones del intercambio gaseoso de grado variable. En la obesidad severa son atribuidas a trastornos en la relación ventilación/perfusión y al cortocircuito venoarterial pulmonar que dependen del volumen pulmonar. En el síndrome de Eisenmenger con obesidad severa, esta dependencia se desconoce.
Material y métodos: Se estudiaron 28 sujetos obesos pareados por índice de masa corporal > 30 kg/m2. Asignados a dos grupos, obesos con síndrome de Eisenmenger y obesos sin el síndrome. Se acotaron variables clínicas, función respiratoria, ecocardiografía y del intercambio gaseoso pre y posterior a la maniobra de inspiración profunda. Análisis estadístico: Las variables se expresaron con media ± desviación estándar. Se utilizó la prueba f de Student pareada y la correlación de Pearson, para las diferencias y la asociación de variables en los grupos. La significación estadística se estableció con p < 0.05.
Resultados: La edad en cada grupo fue: 48.57 ± 10.32 vs 60.86 ± 10.47 años, p < 0.004 respectivamente. Presión arterial pulmonar sistólica 104.36 ± 37 vs 50.1 ± 12 mm Hg, p < 0.001. La presión arterial de oxígeno en reposo y maniobra de inspiración profunda en cada grupo: 51.64 ± 6.38 vs 57 AA ± 11, p<0.188 y 56.29 ± 11.15 vs 72 ± 11.83, p< 0.001; cortocircuito venoarterial 13.50 ± 3.66 vs 13.07 ± 4.84, p < 0.767 y 9.21 ± 3.77 vs 6.5 ± 2.28, p < 0.001; gradiente alvéolo–arterial de oxígeno 271.14 ± 79.92 vs 243.79 92.07, p < 0.001, respectivamente.
Conclusión: En los sujetos obesos con síndrome de Eisenmenger no hubo mejoría significativa en el intercambio gaseoso con la maniobra de inspiración profunda.
Palabras clave: Intercambio gaseoso. Inspiración profunda. Enfermedad cardíaca congénita.
Abstract
Obesity and Eisenmenger's syndrome are entities widely studied. However, its association is unusual and has not been reported. A wide range of gas exchange abnormalities have been describe in both groups. In the severe obese patients this abnormalities are attributed to a ventilation/perfusion mismatch and to an increase pulmonary venous–arterial shunt, that correlates with the lung volume. In severe obese patients with the Eisenmenger's syndrome, this correlation is unknown.
Methods: We studied 28 obese subjects paired by body mass index > 30 kg/m2. Assigned to two groups, obese with Eisenmenger's syndrome and obese without the syndrome. Clinical variables, respiratory function, echocardiography and gas exchange pre and post–deep breathing maneuver were obtained. Statistical analysis: The variables are expressed with mean±standard deviation. Student t test for paired groups and Pearson correlation coefficient were gathered for the differences and associations between groups. A p–value <0.05 was considered significant.
Result: Age was 48.57 ± 10.32 vs 60.86 ± 10.47 y.o. respectively, p < 0.004. Systolic pulmonary arterial pressure 104.36 ± 37 vs 50.1 ± 12 mm Hg, p < 0.001. The arterial oxygen pressure at rest and during the deep breathing maneuver in each group was: 51.64 ± 6.38 vs 57.14 ± 11, p < 0.188 and 56.29 ± 11.15 vs 72 ± 11.83, p < 0.001; venous–arterial shunt 12.79 ± 3.66 vs 13.07 ±4.84, p< 0.767 and 9.21 ±3.77 vs 6.5 ± 2.28, p < 0.001; alveolar arterial oxygen difference 271.14 ± 79.92 vs 243.79 ± 92.07, p < 0.001, respectively.
Conclusion: Obese subjects with Eisenmenger's syndrome, did not have significant improvement of gas exchange with the deep breathing maneuver.
Key words: Gas exchange. Deep breathing. Congenital heart disease.
Introducción
La obesidad ha sido ampliamente estudiada, se ha asociado con alteraciones cardiovasculares, cáncer, síndrome metabólico y función respiratoria.1–6
Debido al incremento de la masa corporal por la acumulación de grasa en la cavidad abdominal, diafragma y caja torácica, a nivel respiratorio se han descrito anomalías en los volúmenes pulmonares, distensibilidad pulmonar, consumo de oxígeno y en el intercambio gaseoso (IG).1–6 La principal manifestación en el IG es la hipoxemia de grado variable.2 Ésta ha sido informada como debida a la formación de cortocircuitos venoarteriales (Qs/Qt) y alteraciones de la relación ventilación/perfusión2 (V/Q), por la compresión grasa de las bases pulmonares y a la alta presión intra–abdominal e intra–torácica que tienen estos sujetos con obesidad severa.2–4
La hipoxemia vista en esta condición mejora con la maniobra de inspiración profunda (MIP), ya que depende del incremento del volumen pulmonar2 (VP). La posición corporal en decúbito supino la deteriora.3–5
El síndrome de Eisenmenger (SE) es una enfermedad congénita que cursa con cortocircuito intra–cardíaco (CIC) bidirectional o invertido e hipertensión arterial pulmonar (HAP).7 En éstos se ha informado alteraciones respiratorias y del IG, tales como bronco–obstrucción, restricción pulmonar e hipoxemia severa.8–12 El mecanismo de la hipoxemia, en ellos, es el cortocircuito venoarterial a través de un defecto cardíaco congénito.13 La magnitud de ésta se incrementa al adoptar la posición de decúbito supino.12 Este cambio en magnitud puede estar relacionado a anomalías en la relación ventilación/perfusión (V/Q) o a limitación de la difusión más que a un incremento del CIC.12
No obstante el SE ha sido ampliamente estudiado, clínica, hemodinámica, función respiratoria y supervivencia,8–12el comportamiento del intercambio gaseoso (IG) ante la MIP se desconoce, además, es infrecuente encontrar la obesidad severa asociada al SE. Es una de las razones por lo que no se ha informado dicho comportamiento.
En nuestro laboratorio de función respiratoria, la MIP está estandarizada y es habitualmente utilizada de manera complementaria a las pruebas de función respiratoria (PFR) para estudiar la repercusión de la obesidad en el IG.2
Se ha informado el uso de la MIP con fines diversos y con diferentes técnicas, desde la simple inspiración profunda (IP) con o sin apnea, hasta el hacer periodos de respiraciones profundas.2,14–24
En algunos de estos estudios la han utilizado como prueba para controlar el "efecto bata blanca", que ocurre cuando se obtienen valores altos de presión arterial sistémica (PAS) en el consultorio, mismos que desaparecen si la PAS se obtiene de forma ambulatoria;14 para incrementar el flujo sanguíneo y la intensidad de la señal de los senos venosos durales cuando se realiza en resonancia magnética la venografía por contraste de fase;15 como método para controlar el movimiento toracoabdominal16 y durante el tratamiento de radiación en esta región;17 en la valoración de la instrucción más efectiva para mantener el cierre glótico;18 el efecto de la IP en el calibre de la vía aérea, en niños con asma,19 y en el ámbito experimental;20 para examinar el efecto de la IP en el mezclado de gases inertes y en la capacidad de difusión pulmonar en sujetos normales;21 en la estimación de parámetros cardiopulmonares a través de una simple IP;22 para estudiar el efecto del buceo y de la apnea en la saturación de oxígeno durante el ejercicio;23 en la determinación no invasiva del tiempo de circulación sanguínea,24 entre otros.
En los sujetos con obesidad sin SE y en aquéllos con SE sin obesidad, se han demostrado alteraciones de grado variable en el IG y en la función respiratoria, sin embargo, en esta inusual asociación, obesidad severa y SE, el compromiso funcional que le impone la obesidad al IG del SE pudiese ser mayor. En este contexto la MIP podría ser de ayuda para evaluar la posible dependencia del VP en la génesis de la hipoxemia, como es observado en el sujeto con obesidad severa. Por tal motivo estudiamos el impacto de la MIP en el intercambio gaseoso en esta población de sujetos que cursan con obesidad severa y SE.
Material y métodos
Mediante un diseño de serie de casos, se incluyeron 28 sujetos obesos procedentes del laboratorio de Fisiología Respiratoria del Departamento de Cardioneumología del Instituto Nacional de Cardiología "Ignacio Chávez".
Sujetos
Los 28 sujetos con obesidad severa fueron asignados a uno de dos grupos, de acuerdo a la presencia o ausencia de SE:
Grupo 1, (OCSE): 14 sujetos con diagnóstico de obesidad e índice de masa corporal (IMC) > 30 kg/m2, y evidencia clínica y ecocardiográfica de CIC.
Grupo 2, (OSSE): 14 sujetos con diagnóstico de obesidad e IMC > 30 kg/m2, sin evidencia clínica y ecocardiográfica de CIC.
Los sujetos del grupo OCSE fueron pareados con sujetos del grupo OSSE de acuerdo a su índice de masa corporal (IMC) para conocer el impacto que pudiera tener la obesidad en el IG del sujeto con SE, dado que en ambos grupos la obesidad fue la característica común y el CIC hizo la diferencia entre estas dos entidades.
Se les realizó estudio clínico, pruebas de función pulmonar, intercambio gaseoso y ecocardiografía.
Todos ellos sin historia de asma, hábito tabáquico o evidencia de enfermedad respiratoria aguda en al menos 3 meses previos al estudio.
Maniobra de inspiración profunda
La MIP consistió en hacer durante 5 minutos respiraciones profundas lentas hasta capacidad pulmonar total, evitando llevarlos a la hipocapnia, como es utilizada en nuestro laboratorio de PFR y descrita en un trabajo previo.2 La MIP es parte del protocolo de estudio del sujeto obeso en nuestro departamento.
Función pulmonar
Las PFR fueron realizadas en un equipo Med–Graphics Elite Series del laboratorio de Fisiología Respiratoria. Los valores de las variables acotadas son informados de acuerdo al valor teórico normal.
Intercambio gaseoso
Se valoró en estado de reposo, [respirando con fracción inspirada de oxígeno (FiO2) al 21%, (aire ambiente)], con oxígeno al 100% y posterior a la MIP. La FiO2 al 100% fue administrada mediante un sistema cerrado, que incluyó una válvula de 2 vías (modelo 1400; Hans–Rudol–ph, Kansas City, MO) y una bolsa de Douglas de alta capacidad.
La sangre arterial se obtuvo mediante la colocación de un catéter intravenoso BD Insyte 20 GA 1.16 IN (1.1 x 30 mm), Becton Dickinson, en arteria radial. En pacientes con persistencia de conducto arterioso, las muestras sanguíneas fueron obtenidas de la arteria dorsal del pie. Una vez obtenidas las muestras arteriales, se tuvo cuidado para mantenerlas en condiciones anaerobias e inmediatamente se analizaron en un equipo Synthesis 25 Instrumentation Laboratory, previa calibración del electrodo para gases sanguíneos a altas presiones arteriales de oxígeno (PaO2).
La presión de oxígeno alveolar (PAO2) para el cálculo del gradiente alvéolo–arterial (D(A–a)O2) fue derivada de la ecuación del gas alveolar25 como PAO2 = [(PB–47) x FiO2] – PaCO2/R, donde PAO2 es presión de oxígeno alveolar, PB es presión barométrica y R es el cociente respiratorio que se asumió ser de 1. El Qs/Qt fue obtenido de la fórmula Qs/Qt = D(A–a)O2/20, con FiO2 al 100% y derivada del método de Berggren.26,27
El D(A–a)O2 y el cortocircuito venoarterial (Qs/ Qt) es calculado y utilizado2,28 habitualmente para valorar parte de los mecanismos productores de hipoxemia dentro del estudio de PFR en nuestro departamento.
Ecocardiografía
La presión sistólica de la arteria pulmonar (PSAP) fue obtenida con equipos de ecocardiografía Hewlett Packard Sonos 1000 y 1500.
Análisis estadístico
Las variables numéricas continuas se expresaron como media ± desviación estándar (M ± SD).
Las variables nominales, ordinales y las numéricas utilizadas como nominales se acotan como frecuencias y porcentajes.
La comparación de los grupos se realizó mediante la prueba t de Student para grupos pareados y la r de Pearson para la correlación de las diferentes variables. Una p < 0.05 fue considerada con significación estadística. Para el análisis estadístico se utilizó el programa SPSS versión 10.
Resultados
Todos los valores son informados de acuerdo al orden OCSE vs OSSE. El género en ambos grupos se distribuyó de la siguiente manera: OCSE masculinos 3 (21.4%) y femeninos 11 (78.6%), y en el grupo OSSE 6 (42.9%) y 8 (57.1%). Las variables demográficas se muestran en la Tabla I.
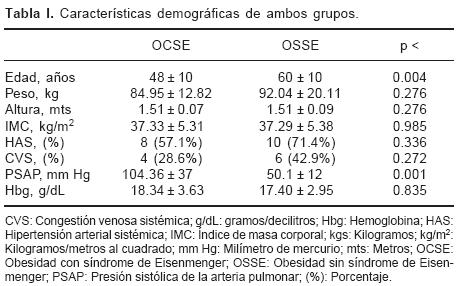
Las entidades congénitas asociadas al SE fueron: 10 (71.4%) sujetos con diagnóstico de comunicación interven tricular (CIV), 1 (7.1%) persistencia de conducto arterioso (PCA), 2 (14.3%) comunicación interauricular (CÍA) y 1 (7.1%) con CIV, PCA y CÍA.
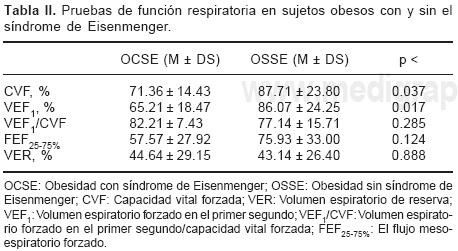
Los valores de las variables de las PFR son informados de acuerdo al valor teórico normal en la Tabla II. El número de sujetos que estuvieron por debajo de los valores normales teóricos en cada grupo respectivo fue: La capacidad vital forzada (CVF) < 70%, 57.14% (8/14) vs 21.43% (3/14); volumen espiratorio de reserva (VER) estuvo reducido en 85.71% (12/14) en los dos grupos; disminución del volumen espiratorio forzado en el primer segundo (VEF1 %) en 71.4% (10/14) vs 28.6% (4/14) de los sujetos; en 35.7%, (5/14) de cada grupo, la relación volumen espiratorio forzado en el primer segundo/capacidad vital forzada (VEF1/CVF) estuvo reducida. El 78.6% (11/14) vs 50% (7/14) de los sujetos cursaron con flujo meso–espiratorio forzado (FEF25_75%) por debajo de lo normal.
El VER y el VEF1 en ambos grupos se encontraron relacionados a la CVF de manera positiva, r = 0.39, p < 0.05 y 0.779, p < 0.01, respectivamente. Además conforme incrementó la CVF, la PaO2 en reposo y después de la MIP fue mayor, con correlaciones positivas respectivas de: r = 0.47, p < 0.012, r = 0.461, p < 0.013.
Los valores normales de los gases sanguíneos (GS) arteriales a la altura de la ciudad de México (2,240 metros sobre el nivel del mar) y utilizados en nuestro laboratorio27 son: pH 7.33 a 7.43, presión arterial de oxígeno (PaO2) 67.5 ± 2.5 mmHg, presión arterial de bióxido de carbono (PaCO2) 32.2 ±2.5 mmHg; con FiO2 al 100% la PaO2 es > 400 mmHg.27
Los GS en reposo y ante la MIP con FiO2 al 21 y 100% en cada grupo respectivo se muestran en la Tabla III y IV. La delta entre la PaO2 en reposo–MlPy FiO2 al 21%:–5.5 ± 8.63 vs–15.71 ±7.26, p< 0.001, (Fig. 1). La delta entre la PaO2, reposo–MIP, con FiO2 al 100%, –28.64 ± 67.04 vs –61.07 ± 46.05, p< 0.148.
El pH se mantuvo dentro de límites normales en las diferentes intervenciones; la PaCO2, fueron similares en ambos grupos con FiO2 al 21%, al 100% con la MIP, la PaCO2 disminuye en OSSE (Tablas III y IV). En ambos grupos el 42.9% (6/ 14) tuvo la PaCO2 > 35 mmHg.
En los dos grupos la PaO2 se encontró por debajo de lo normal. Entre éstos no hubo diferencia, p = 0.188; en la respuesta a la MIP en OCSE no hubo diferencia y si en OSSE, que se reflejó en sus deltas (Fig. 1). Este comportamiento se mantuvo con oxígeno al 100%.
Como parte del estudio del IG estudiamos el Qs/Qt, D(A–a)O2y laPaCO2. Los datos del comportamiento del D(A–a)O2 y el Qs/Qt entre ambos grupos en reposo y la MIP se muestran en las Tablas III, IV y V. El Qs/Qt en el grupo OCSE con la MIP no se modificó, sin embargo, en el grupo OSSE el Qs/Qt disminuyó con la MIP, la diferencia del cambio entre ellos se muestra en la Fig. 1. A pesar de no observar diferencias con la MIP en el Qs/Qt del grupo OCSE, la correlación entre el Qs/Qt y la PaO2 en reposo demostró relación inversa (r = –0.40, p < 0.049), similar a la observada en OSSE (r = –0.91, p < 0.001).
El D(A–a)O2 fue mayor en el grupo OCSE vs OSSE (Tabla V), la respuesta a la MIP fue a la disminución en ambas (Tabla III y IV). La correlación entre el D(A–a)O2 y la PaO2 fue negativa, r= –0.773, p<0.001 y r= –0.800, p<0.001 respectivamente.
La PaCO2 promedio en reposo fue mayor en los sujetos obesos con SE y estuvo incrementada en 6 de los 14 casos en ambos grupos; la correlación entre PaCO2 y PaO2 fue nula para el grupo OCSE, r= –0.124, p < 0.672, y negativa para el grupo OSSE, r= –0.672, p < 0.008.
Discusión
El SE, descrito previamente como complejo de Eisenmenger, es una entidad con afección a diferentes órganos. Su historia natural parte de la presencia de una cardiopatía congénita, un cortocircuito venoarterial a través de un defecto cardíaco congénito13 que condiciona la mezcla de sangre venosa y arterial, y el desarrollo de enfermedad vascular pulmonar obstructiva.8–10 Esta última avanzará conforme aumenta la edad; la resistencia vascular pulmonar y la presión arterial pulmonar incrementarán progresivamente hasta ser similar o mayor a la sistémica, con lo que el flujo del CIC se invertirá.10 Esta condición explica la mayor HAP encontrada en el grupo OCSE.
El 8% del total de los pacientes con cardiopatia congénita y el 11 % de aquéllos con un CIC de izquierda a derecha presentan el SE.8,9 En esta serie el tipo de cardiopatia congénita más frecuente fue la simple. La elevación de la hemoglobina, para el transporte de oxígeno, en los dos grupos fue similar, como lo fue la PaO2 en reposo, a pesar de ser entidades diferentes.
Estos dos grupos comparten el hecho de tener obesidad severa con IMC similar, sin embargo, uno de ellos tiene un cortocircuito anatómico invertido. A pesar de que algunas de las variables en las PFR del grupo OCSE fueron menores, este CIC no pareció influenciar esta disminución (Tabla II), es probable que además de la obesidad, la cardiomegalia referida en este grupo contribuya a los cambios vistos en estas variables.29 Ambos grupos reproducen consistentemente lo reportado en obesidad en otras series,1–6 específicamente el VER, independientemente de tener CIC o no.
En cuanto al IG, en el SE el CIC invertido13 ha sido referido como la causa de la hipoxemia. La anomalía V/Q participa en la génesis del deterioro del IG con los cambios de posición,12 además se ha mencionado que la difusión podría estar implicada.12
En un inicio pensamos que en estos sujetos obesos con SE, el mejorar el VP con la MIP, podría mejorar el Qs/Qt y por ende la PaO2, como sucede en el sujeto con obesidad severa, ya referido en otros estudios.2,3 En el nuestro, los GS en el grupo con obesidad severa y SE, en reposo–MIP, no hubo cambios significativos con FiO2 al 21 y 100%. Además con la MIP, el Qs/Qt y la PaCO2 no cambió y el D(A–a)O2 disminuyó de manera significativa. Como podemos observar en nuestros resultados, mientras en el grupo con obesidad severa se demostró la dependencia del volumen pulmonar previamente mencionada,2 no sucedió así en el grupo OCSE, el único cambio que obtuvimos con la MIP fue en el D(A–a)O2, lo cual podría sugerir que existió mejoría de la relación V/Q, sin embargo, la traducción clínica en la PaO2 (Fig. 1) fue tan pequeña que se requiere un mayor número de sujetos para poder demostrar el cambio en la PaO2. Lo infrecuente de esta entidad hizo no factible el obtener la muestra requerida.
La relación de la PaO2 con el Qs/Qt y con el D(A–a)O2 fueron inversas, lo que sugirió que a mayor Qs/Qt menor PaO2 y a mayor D(A–a)O2 menor PaO2. En cuanto a la PaCO2 – PaO2 no hubo correlación. Si bien existió asociación entre estas variables, su impacto en la clínica se ve limitada por el método de medida, sin embargo, este trabajo justifica el estudio intencionado de la relación V/Q en sujetos con obesidad severa y SE.
Conclusión
En el sujeto obeso con síndrome de Eisenmenger el intercambio gaseoso no mejoró al incrementar el volumen pulmonar con la MIP.
Referencias
1. KUTCHA KF: Pathophysiologic changes of obesity. Anesthesiology Clin N Am 2005; 23: 421–429. [ Links ]
2. MARTÍNEZ–GUERRA ML, FERNÁNDEZ BONETTI P, SANDOVAL ZÁRATE J, LUPI HERRERA E: El cortocircuito venoarterial en la obesidad, su dependencia del volumen pulmonar. Arch Inst Cardiol Mex 1981; 51: 365–370. [ Links ]
3. MARTÍNEZ–GUERRA ML, FERNÁNDEZ BONETTI, LUPI HERRERA E, ROTBERG T, ELIZALDE A: Alteraciones respiratorias en la obesidad. Aspectos clínicos y funcionales. Arch Inst Cardiol Mex 1975; 45: 12–21. [ Links ]
4. MARTÍNEZ–GUERRA ML, FERNÁNDEZ BONETTI P,SANDOVAL ZÁRATE J, LUPI HERRERA E: Los efectos de la posición corporal sobre la función mecánica del pulmón en el obeso. Arch Inst Cardiol Mex 1981; 51: 565–570. [ Links ]
5. GIBSIN GJ: Obesity, respiratory function and brea–thlessness. Thorax 2000; 55: S41–S44. [ Links ]
6. BEUTHER DA, SUTHERLAND ER: Obesity and pulmonary function testing. J Allergy Clin Immunol 2005; 12: 1100–1101. [ Links ]
7. Wood P: The Eisenmenger syndrome: or pulmonary hypertension with reversed central shunt. Br Med J 1958; 2: 701–709. [ Links ]
8. SANDOVAL ZJ, BAUTISTA BE, PULIDO ZT, SANTOS ME, MARTÍNEZ–GUERRA ML, AGUIRRE SJS: Sindrome de Eisenmenger. En: Fause A: Cardiopatías congénitas en el adulto. Madrid España, Ed. Elsiever España S.A., 2003: 67–85. [ Links ]
9. VONGPATANASIN W, BRICKNER ME, HILLIS LD, LANGE RA: The Eisenmenger syndrome in adults. Ann Intern Med 1998; 128: 745–755. [ Links ]
10. SANDOVAL ZJ, GARCÍA LMS, BELTRÁN GME, PULIDO ZT, BAUTISTA BE, JERJES SDC, ET AL: Circulación Pulmonar En: Vargas BJ. Tratado de Cardiología. Sociedad Mexicana de Cardiología. México, Editorial Intersistemas, SA. 2006: 825–871. [ Links ]
11. BURKE CM, GLANVILLE AR, MORRIS AJR, RUBIN D, HARVEY JA THEODORE J, ET AL: Pulmonary function in advanced pulmonary hypertension. Thorax 1987; 42: 131–135. [ Links ]
12. SANDOVAL J, ALVARADO P, MARTÍNEZ–GUERRA ML, GÓMEZ A, PALOMAR A, MEZA S, ET AL: Effect of body position changes on pulmonary gas exchange in Eisenmenger's Syndrome. Am J Respir Crit Care Med 1999; 159: 1070–1073. [ Links ]
13. LISTER G, PITT BR: Cardiopulmonary interactions in the infant with congenital cardiac disease. Clin Chest Med 1983; 4: 219–232. [ Links ]
14. AUGUSTOVSKI FA, CALVO CV, DEPRATI M, WAISMAN G: The deeph–breath test as a diagnostic maneuver for white–coat effect in hypertensive patients. J Am Board Fam Prac 2004; 17: 184–189. [ Links ]
15. KUDO K, TERAE S, ISHII A, OMATSU T, ASANO T, THA KK, ET AL: Physiologic change inflow velocity and direction of dural venous sinouses with respiration: MR Venography and flow analysis. Am J Neuroradiol 2004; 25: 551–557. [ Links ]
16. NAKAMURA K, SHIOYAMA Y, NOMOTO S, OHGA S, TOBA T, YOSHITAKE T, ET AL: Reproducibility of the abdominal and chest wall position by voluntary breath–hold technique using a laser–based monitoring and visual feedback system. Int J Radiat Oncol Biol Phys 2007; 68: 267–72. [ Links ]
17. DENISSOVA SI, YEWONDWOSSEN MH, ANDREW JW, HALE ME, MURPHY CH, PURCELL SR: A gated deep inspiration breath–hold radiation therapy technique using a linear position transducer. J Appl Clin Med Phys 2005; 6: 61–70. [ Links ]
18. DONZELLI J, BRADY S: The effects of breath–holding on vocal fold abduction: Implication for safe swallowing. Arch Otolaryngol Head Neck Surg 2004; 130: 208–210. [ Links ]
19. ASSEFA D, AMIN N, DOZOR AJ: Effect of deep inspiration on airway caliber in children with asthma. Pediatr Pulmonol 2004; 38: 406–12. [ Links ]
20. BROWN R, MITZNER W: Airway response to deep inspiration: Role of inflation pressure. J Appl Physiol 2001; 91: 2574–2578. [ Links ]
21. PRABHU MB, MINK JT, GRAHAM BL, COTTON DJ: Effect of a deep breath on gas mixing and diffusion in the lung. Respir Physiol 1990; 79: 195–204. [ Links ]
22. MITCHELL RR: A deep breath method for noninvasive estimation of cardiopulmonary parameters. Int J Clin Monit Comput 1988; 5: 53–64. [ Links ]
23. ANDERSSON JPA, LINÉR MH, RÜNOW E, SCHAGATAY EKA: Diving response and arterial oxygen saturation during apnea and exercise in breath–hold divers. J Appl Physiol 2002; 93: 882–886. [ Links ]
24. ZUBIETA–CALLEJA GR, ZUBIETA–CASTILLO G, PAULEV PE, ZUBIETA–CALLEJA L: Non–Invasive measurement of circulation time using pulse oximetry during breath holding in chronic hypoxia. J Physiol Pharmacol 2005; 56: 251–256. [ Links ]
25. ANTHONISEN NR, FLEETHAM JA: Ventilation: Total, alveolar and dead space. En: Farhi LE, Tenney SM, eds: Handbook of Physiology. Vol 4, Section 3; The Respiratory System. American Physiological Society. Bhetesda, MD. 1987: 113–129. [ Links ]
26. BERGGREN SM: The oxygen deficit of arterial blood caused by non–ventilating parts of the lung. Acta Physiol Scand 1973; 1: 1. [ Links ]
27. LUPI–HERRERA E, SOTO C, BIALOSTOZKY D, FERNÁNDEZ–BONETTI P: Análisis de los factores que intervienen en el método de Berggren. Su estudio en pacientes cardiopulmonares. Arch Inst Cardiol Mex 1980; 50: 607–613. [ Links ]
28. FERNÁNDEZ–BONETTI P, MARTÍNEZ–GUERRA ML, LUPI–HERRERA E: Factores que intervienen en el gradiente alvéolo–arterial de oxígeno, durante el reposo y respirando aire ambiente. Arch Rev Respir Dis 1979; 49: 1066–1072. [ Links ]
29. WIENER CM, MCKENNA WJ, MYERS MJ, LAVENDER JP, HUGHES JM: Left lower lobe ventilation is reduced in patients with cardiomegaly in the supine but not the prone position. Am Rev Respir Dis 1990; 141: 150–155. [ Links ]














