Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista mexicana de cardiología
versión impresa ISSN 0188-2198
Rev. Mex. Cardiol vol.24 no.3 México jul./sep. 2013
Artículo especial
Guía de Tratamiento Farmacológico de Dislipidemias para el primer nivel de atención
Pharmacological Treatment Guide for Dyslipidemias on primary care level
Secretaría de Salud
Dra. Mercedes Juan López
Secretaria de Salud
Dr. Pablo Kuri Morales
Subsecretario de Prevención y Promoción de la Salud
Dr. Luis Rubén Durán Fontes
Subsecretario de Integración y Desarrollo del Sector Salud
Lic. Marcela Velasco González
Subsecretaria de Administración
Dr. Guillermo M. Ruiz Palacios y Santos
Titular de la Comisión Coordinadora de los Institutos Nacionales de Salud y Hospitales de Alta Especialidad
Lic. Mikel Andoni Arriola Peñalosa
Comisionado Federal para la Protección contra Riesgos Sanitarios
Dr. Gabriel Jaime O'shea Cuevas
Comisionado Nacional de Protección Social en Salud
Dr. Jesús Felipe González Roldán
Director General del Centro Nacional de Programas Preventivos y Control de Enfermedades
Centro Nacional de Programas Preventivos y control de Enfermedades. Programa de Salud en el adulto y en el Anciano, Secretaría de Salud
Con la colaboración de representantes de: Clínica de Prevención del Riesgo Coronario, Sociedad Mexicana de Cardiología Preventiva, Asociación Mexicana para la prevención de la Aterosclerosis y sus complicaciones, Hospital General de México, Instituto Mexicano del Seguro Social, Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado, Colegio Nacional de Especialistas en Medicina Integrada, Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán".
Colaboradores:
Dra. Gabriela Raquel Ortiz Solís
Directora del Programa de Salud en el Adulto y en el Anciano
Dra. Juana Inés de la Cruz Morales García
Subdirectora de Enfermedades Crónico Degenerativas
Lic. Enf. Gerardo Camacho Manrique
Personal Adscrito del Programa de Salud en el Adulto y en el Anciano
Dra. Liliana Vega Pérez
Personal Adscrito del Programa de Salud en el Adulto y en el Anciano
Dr. Henry Pérez Reyes
Personal Adscrito del Programa de Salud en el Adulto y en el Anciano
Lic. Erika A. Larrañaga Goycochea
Personal Adscrito del Programa de Salud en el Adulto y en el Anciano
Participaron en la corrección de este manual: Dr. Héctor Hernández y Hernández, Dr. Carlos Fernández Barros, Dr. Enrique Morales, Dr. Juan Parcero, Dr. Arturo Guerra, Dr. César Rodríguez Gilabert, Dr. Ricardo Alvarado Ruiz, Dr. Francisco Javier Guerrero, Dr. Eduardo Meaney Mendiolea, Dr. Enrique Gómez Álvarez.
Autores y revisores:
Luis Alcocer Díaz Barreiro
Titular de la Cátedra "Ignacio Chávez" Hospital General de México
Antonio García de León Farías
Médico adscrito al Centro Nacional de Programas Preventivos y Control de Enfermedades
A. Sílabas y signos (ver anexo A)
I. INTRODUCCIÓN
Las enfermedades cardiovasculares, especialmente las que son resultado de aterosclerosis coronaria, son una prioridad en salud para la humanidad. El aumento en su incidencia se explica en gran parte por la presencia de factores de riesgo en la población, como la obesidad, sedentarismo, factores psicosociales, hipercolesterolemia, hipoalfalipoproteinemia, hipertensión arterial sistémica, diabetes mellitus y tabaquismo, que son modificables; de ahí la importancia de la corrección de estos factores. Las enfermedades cardiovasculares son el principal motivo de carga global de enfermedad para el ser humano; su prevención puede disminuir en forma importante la mortalidad general, aumentar la esperanza de vida y reducir el gasto en salud.
Las enfermedades cardiovasculares predominan en la edad adulta y han sobrepasado como causa de muerte global a las enfermedades infecciosas las que constituían hace apenas tres décadas la primera causa de muerte en el mundo.
Las dislipidemias de mayor prevalencia en la población mexicana son: hipoalfalipoproteinemia (colesterol HDL < 40 mg/dL), hipercolesterolemia (colesterol total ≥ 200 mg/dL) e hipertrigliceridemia (triglicéridos ≥ 150 mg/dL). El costo económico del tratamiento de las dislipidemias es elevado, pero resulta menor que el de las enfermedades cardiovasculares que previene. El uso de medicamentos contribuye al control de los factores de riesgo, siempre debe ser complementario a los cambios en el estilo de vida del paciente: un adecuado plan nutricional, realizar actividad física y evitar el tabaquismo. Primero es necesaria una evaluación completa del paciente y considerar el costo/utilidad de los medicamentos, antes de recomendar su uso en las instituciones.
Esta guía, en conjunto con la Norma Oficial Mexicana "NOM-037-SSA2-2012, para la prevención, tratamiento y control de las dislipidemias", busca ofrecer a los profesionales de la salud en el primer nivel de atención, una forma práctica y útil de prescribir el tratamiento farmacológico y otras intervenciones, basadas en evidencias nacionales e internacionales.
II. ¿A QUIÉN TRATAR?
De acuerdo con la NOM-037-SSA2-2012, en el numeral 3.5, define a los "casos con diagnóstico conocido de dislipidemias en tratamiento: al conjunto de personas con diagnóstico conocido de dislipidemias que cursan con niveles de triglicéridos, colesterol total, C-HDL, C-no-HDL o C-LDL controlados en respuesta al tratamiento o continúan sin control a pesar del tratamiento".
El objetivo del tratamiento farmacológico de las dislipidemias, no es sólo la corrección de las concentraciones de lípidos, sino la reducción del riesgo cardiovascular para aumentar la expectativa y calidad de vida. Para ello, es necesario mantener el tratamiento mientras el médico que atiende al paciente lo considere necesario, frecuentemente por el resto de la vida.
III. PASOS A SEGUIR PARA LA SELECCIÓN DEL TRATAMIENTO
Paso 1. Diagnóstico de la dislipidemia
Detección y diagnóstico
El objetivo de la detección de las dislipidemias es:
• Identificar a los individuos con concentraciones anormales, y referirlos oportunamente para manejo médico.
A toda persona mayor de 20 años, se le debe realizar una prueba de detección. Para el diagnóstico, la medición del perfil de lípidos y cálculo de lipoproteínas (CT, C-HDL, C-LDL, C-No-HDL y TG) en sangre, debe realizarse a través de un método estandarizado. En personas sin factores de riesgo cardiovascular y en quienes la medición de los lípidos se encuentre en las concentraciones recomendadas, se realizará la repetición de la medición cada cinco años. En personas con factores de riesgo, antecedentes familiares de trastornos de los lípidos; diabetes, hipertensión arterial o enfermedad cardiovascular manifiesta, se debe realizar a partir de los 20 años, y con una periodicidad anual o bianual de acuerdo con el criterio del profesional de la salud (Figura 1).
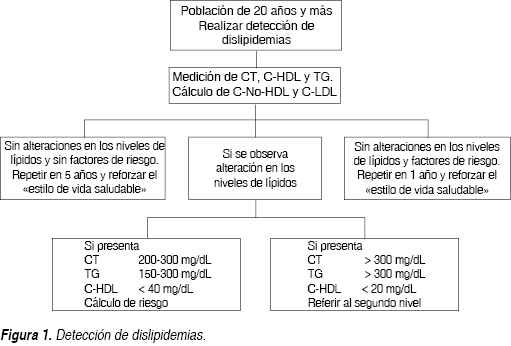
Recomendación importante
Para asegurar la validez, precisión y disminuir la variabilidad en la muestra sanguínea, antes de tomar la muestra, la persona en estudio deberá permanecer sentada cinco minutos, con una aplicación de torniquete menor a un minuto. La medición de triglicéridos y el cálculo de C-LDL deberán realizarse en una muestra tomada después de un ayuno de 9 a 12 horas. En caso de que la persona hubiese sufrido un evento de estrés físico como: enfermedades intercurrentes agudas, embarazo, cirugía o pérdida de peso, no es útil practicarlo en las primeras seis semanas.
Diagnóstico diferencial de la dislipidemia
Una vez identificada la dislipidemia, es conveniente estudiar su patogenia, lo cual resulta útil para establecer el tratamiento y pronóstico del paciente, es necesario establecer si es primaria o secundaria. Al respecto la NOM-037-SSA2-2012 señala en el numeral 7.2.1. "En la evaluación de pacientes se podrá establecer un mejor diagnóstico de dislipidemia, al incluir todo lo siguiente; historia clínica completa, búsqueda intencionada de factores de riesgo cardiovascular, evaluación de la dieta, evaluación de la actividad física, exploración física completa, con medición cuidadosa de la presión arterial y del perímetro abdominal, estudio de la familia, medición y cálculo de lípidos sanguíneos (CT, C-HDL, C-LDL, C-No-HDL y TG), glucosa en ayuno y el cálculo del riesgo cardiovascular global". Es conveniente establecer un diagnóstico diferencial de las dislipidemias, sobre todo cuando hay resultados muy alterados.
Puede existir dislipidemia secundaria en presencia de: diabetes descompensada, síndrome de resistencia a la insulina, síndrome metabólico, hipotiroidismo, síndrome nefrótico, insuficiencia renal crónica, hepatitis obstructiva, colestasis, mieloma múltiple, anorexia nerviosa y consumo alto de grasas saturadas, durante el uso de fármacos (diuréticos, retinoides, corticosteroides, ciclosporina, esteroides anabólicos, progestágenos y algunos antivirales). Para el diagnóstico de las dislipidemias, es importante considerar las características clínicas de la hipertrigliceridemia, dislipidemias mixtas e hipoalfalipoproteinemia. Para profundizar en el tema se sugiere consultar la bibliografía que se cita al final del documento, en especial "Revista de Endocrinología y Nutrición, Vol. 12, No. 1 Enero-Marzo 2004 pp 7-41".
En caso de hipercolesterolemia grave (colesterol total > 300 mg/dL) con antecedentes heredofamiliares, o si se descubre un trastorno genético, el caso deberá referirse a una clínica de lípidos, habrá que realizar también medición de colesterol en otros familiares.
El estudio de la familia es especialmente útil cuando se sospechan dislipidemias primarias, como la hiperlipidemia familiar combinada. Es importante registrar los datos de cada uno de los integrantes de la familia: edad, sexo, presencia de complicaciones vasculares, edad al momento de la aparición de complicaciones vasculares (si éstas existen), presencia de otros factores de riesgo cardiovascular y, en su caso, edad y causa de la muerte.
Paso 2. Cálculo del riesgo cardiovascular y concentraciones de lípidos deseados
Para el adecuado tratamiento, es necesario poder estadificar el riesgo cardiovascular del paciente, ya que éste determinará la intensidad del tratamiento, las concentraciones de lípidos deseados y la probabilidad de presentar un evento vascular.
El cálculo del riesgo global se basa en determinar los factores de riesgo en cada paciente (con significancia estadística en estudios de corte epidemiológicos) y aplicar una estimación para determinar cuál es el resultado de la conglomeración de estos factores, lo cual nos permite establecer el riesgo. Este cálculo es absolutamente necesario en la práctica diaria, para conocer el tipo e intensidad de las estrategias a seguir en pacientes sintomáticos y asintomáticos.
Es un cálculo probabilístico, que nos permite considerar la posibilidad para desarrollar un evento vascular en un tiempo determinado, por lo general en los próximos 10 años o por el resto de la vida. Se conoce como cálculo del riesgo y se expresa en forma de riesgo absoluto.
Para el cálculo de riesgo cardiovascular se utilizan los siguientes factores de riesgo:
1) Tabaquismo.
2) Edad: mujer > 55 años, hombre > 45 años.
3) Historia de enfermedad cardiovascular prematura en familiares de primer grado (hombres < 55 años, mujeres < 65 años).
4) Hipertensión arterial sistémica (T.A. > 140/90).
5) Dislipidemia (C-HDL < 40 md/dL).
6) Diabetes mellitus (debe considerarse como equivalente de enfermedad cardiovascular).
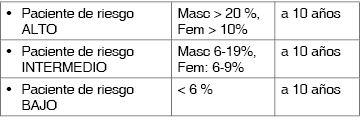
Al paciente se le podrá clasificar en 3 niveles de riesgo como muestra el cuadro I y de acuerdo a ello se establecen las metas (Figura 2).
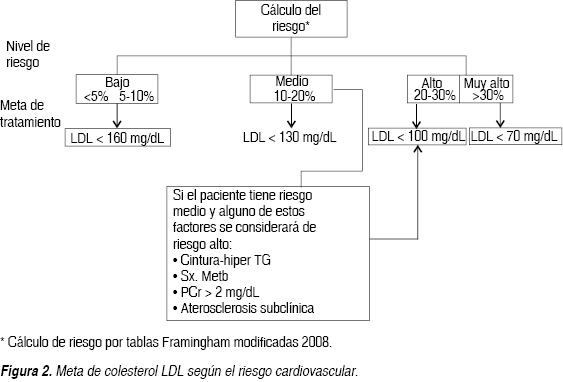
Tabla de Framingham
Una vez que se ha estratificado por los factores de riesgo, se tiene que calcular el riesgo de un evento vascular a 10 años con las tablas de Framingham modificadas. Para diferenciar a los pacientes de riesgo bajo, medio, alto y muy alto. No existe un estudio realizado en población mexicana que valide su aplicación, pero son un punto de referencia para evaluar el riesgo cardiovascular de los pacientes. Estas tablas tienen un porcentaje de error alto cuando el paciente presenta hiperlipidemias primarias, insuficiencia renal, síndrome metabólico y/o en personas mayores de 70 años.
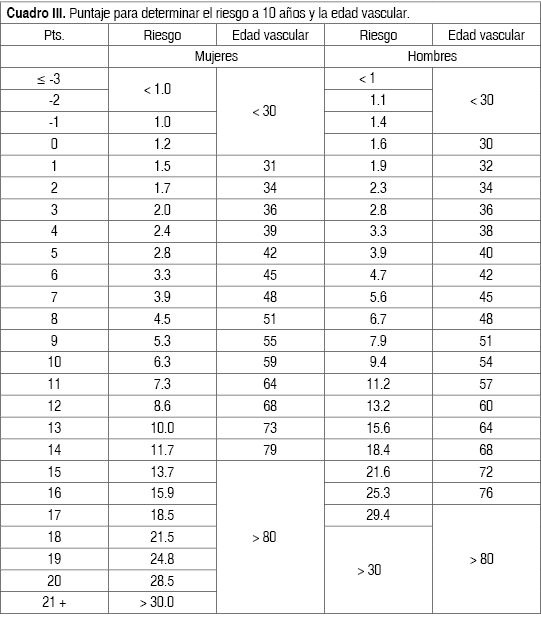
Es un método de puntuación en base a las siguientes variables: edad (35-74 años), sexo, C-HDL, colesterol total, presión arterial sistólica, tabaquismo (sí/no), diabetes (sí/no); con ello podemos calcular el riesgo coronario a los 10 años que incluye: angina estable, infarto de miocardio, enfermedad vascular cerebral y muerte coronaria, así como la edad vascular (Cuadros II y III).
Determinado el nivel de riesgo cardiovascular, se tendrá que identificar cuál es la meta de C-LDL para el paciente (Figura 2) (Cuadro IV).
El cálculo de riesgo cardiovascular se determinará según el puntaje que tenga el cuadro III. Para después según el puntaje se determine la edad vascular.
Para el cálculo del LDL y del C-No-HDL
ver las siguientes fórmulas:
El valor del C-LDL se calculará mediante la fórmula de Friedewald:
C-LDL = CT - (C-HDL + TG/5) en mg/dL
Para el uso adecuado de esta fórmula se requiere que las concentraciones de TG se encuentren por debajo de 400 mg/dL, si éstos son superiores se realizará el cálculo de C-No-HDL.
Para el cálculo del C-No-HDL se empleará la siguiente fórmula:
C-No-HDL= CT - C-HDL
Paso 3. Inicio del tratamiento para disminuir el riesgo y C-LDL
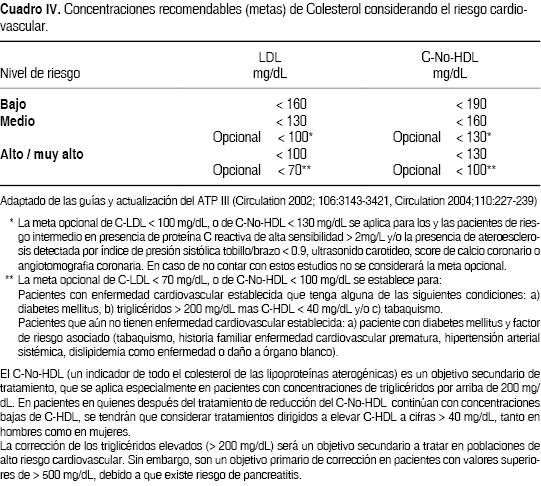
Para el tratamiento específico de la dislipidemia, es conveniente controlar, reducir o eliminar otros factores de riesgo presentes, así como eliminar cualquier otra causa secundaria o bien haber encontrado alguna causa primaria o genética. El esquema general para el tratamiento nutricional y farmacológico de pacientes con dislipidemias, se basará en el valor de lípidos del suero, en función del cálculo del nivel de riesgo de acuerdo con el cuadro IV.
Los cambios terapéuticos en el estilo de vida del paciente (alimentación correcta, actividad física, control de peso, dejar de fumar) son considerados tratamiento de primera línea para todos los pacientes con dislipidemia. En la mayoría de los pacientes esto mejorará las concentraciones de lípidos sólo modestamente (reducción del colesterol total). La farmacoterapia debe iniciarse de preferencia en la primera visita, en conjunto con los cambios en el estilo de vida en personas de riesgo alto y en aquéllas en quienes los cambios en el estilo de vida no sean efectivos y no alcancen la meta de colesterol LDL.
Criterios para establecer el tratamiento
El cambio a un estilo de vida saludable, es la base de la prevención y el tratamiento de las enfermedades cardiovasculares, por lo tanto, estas medidas son de aplicación universal y deben recomendarse desde la infancia.
Los fármacos deben ser recomendados, cuando no se ha logrado que las intervenciones no farmacológicas controlen la enfermedad, es decir, que no se alcanzaron las metas recomendadas de los lípidos séricos. La disminución en dosis y aun la suspensión de los fármacos estarán sujetas a la prescripción médica, de acuerdo al seguimiento del paciente.
La principal recomendación para el tratamiento farmacológico, es que debe ser permanente en pacientes que estén fuera de las concentraciones deseadas de lípidos, hasta que el médico lo considere necesario de acuerdo a su nivel de riesgo cardiovascular y sobre las intervenciones no farmacológicas. La razón del tratamiento farmacológico no es sólo la corrección de las concentraciones de lípidos, sino la reducción del riesgo cardiovascular, para aumentar la expectativa y calidad de vida. Los criterios para iniciar la terapia farmacológica y las metas del tratamiento, se definen con las concentraciones de riesgo que se encuentran en el cuadro IV.
Se recomienda el inicio inmediato del tratamiento farmacológico en pacientes que tengan riesgo cardiovascular alto, pacientes con riesgo intermedio o bajo con concentración de lípidos más de 10% arriba de la concentración deseada y/o con riesgo intermedio o bajo que no alcanzan en 3 meses las concentraciones deseables.
Paso 4. Tratamiento de la dislipidemia resistente
Referencia a segundo nivel de atención
La referencia al segundo nivel de atención se realizará, cuando el médico de atención primaria encuentre que después de un año de tratamiento es ineficaz, cuando hay presencia de hipercolesterolemia grave (CT > 300 mg/dL) o se descubre un trastorno genético.
IV. METAS DE TRATAMIENTO
En todo caso, el alcance y mantenimiento de las metas del tratamiento de los factores de riesgo, es fundamental para la reducción del riesgo cardiovascular. Seguir estas recomendaciones:
• Tabaquismo: abandono total del hábito, reducción al máximo la exposición pasiva del paciente al humo del tabaco.
• Hipertensión arterial: la cifra por alcanzar y sostener permanentemente debe ser menor a 140/90 mmHg. En caso de pacientes con enfermedad cardiovascular o renal, la meta de presión debe ser mantener cifras menores a 130/80 mmHg.
• Dislipidemia: tratándose del CT y el C-LDL, la premisa "cuanto más bajo mejor". La meta mínima es alcanzar concentraciones de C-LDL por debajo de 160 mg/dL en pacientes de riesgo bajo, 130 mg/dL en pacientes con riesgo intermedio y 100 mg/dL en caso de existir alguna condición de riesgo que lo reclasifique como de alto riesgo (Proteína C reactiva > 3, cintura hipertrigliceridémica: hombres > 90 cm, mujeres > 80 cm). Para pacientes de alto riesgo se considera que alcanzar 70 mg/dL o menos es ideal. Una vez cumplidas estas metas, si el paciente tiene hipertrigliceridemia mayor a 200 mg/dL, deberá cumplirse con las metas de C-No-HDL, que son iguales a las anteriores más 30 mg/dL). Otras metas a lograr si es posible son triglicéridos menores a 150 mg/dL y colesterol HDL > 40 mg/dL. (Como se refiere en el cuadro IV).
• Sedentarismo: al menos un periodo de 30 minutos por 5 días de la semana de actividad física moderada (150 min/semana).
• Diabetes mellitus: glicemia en ayuno entre 70 a 130 mg/dL, Hemoglobina A1c menor a 7%, en diabéticos jóvenes, > 7.5 en diabéticos frágiles.
• Sobrepeso: mantener un índice de masa corporal entre 18.5 y 24.9 kg/m2, y un perímetro abdominal menor a 90 cm en caso de los hombres y 80 cm en las mujeres. Como meta inicial pérdida de 5-10 kilos o 10% del peso inicial.
• En pacientes de alto riesgo, se sugiere el uso de ácido acetilsalicílico a dosis bajas (75-160 mg/día), excepto en aquellos que su uso esté contraindicado y represente un riesgo mayor de sangrado gastrointestinal.
Se pueden resumir las metas del tratamiento para las concentraciones de lípidos y lipoproteínas de la siguiente manera:
a. Alcanzar la meta de C-LDL según el nivel de riesgo.
b. Alcanzar la meta de C-No-HDL cuando estén los triglicéridos ≥ 400 mg/dL.
c. Considerar farmacoterapia para pacientes con alto riesgo con C-HDL bajo.
V. TRATAMIENTO NO FARMACOLÓGICO
Terapia conductual
Es fundamental transmitir al paciente, ánimo, apoyo y entendimiento a fin de optimizar el apego al programa. Otras técnicas para modificar la conducta, incluyen monitoreo personal (consumo de alimentos y ejercicios) manejo del estrés (estrategias para sobrellevarlo, técnicas de relajación, farmacoterapia), solución de problemas (sobrellevar impulsos y ansiedad), manejo de contingencias (recompensar metas alcanzadas), reestructuración cognitiva (cambiar metas poco realistas y mejorar la autoimagen) y apoyo social (refuerzo positivo).
La disminución de la asimetría del conocimiento entre el médico y el paciente, se considera una meta imprescindible por lograr, con el objeto de asegurar una plena y consciente participación del paciente, en la planeación, ejecución y evaluación de su nuevo plan de vida saludable (empoderamiento del paciente).
Cambios alimentarios
El objetivo general de la terapia nutricional es reducir la ingestión de grasas saturadas, grasas trans y colesterol, manteniendo a la vez una alimentación balanceada. (Para más detalle consultar la norma de dislipidemias "NOM-037-SSA2-2012" y apoyarse en los cuadros V, VI, VII y VIII).


La cantidad total de grasa en la dieta o la ingesta diaria de colesterol, no son los determinantes principales de las concentraciones séricas de colesterol o del riesgo cardiovascular; es más bien la composición de los ácidos grasos de la dieta lo que determina ambos factores.
Ácidos grasos
Los ácidos grasos se pueden clasificar en saturados, monoinsaturados y poliinsaturados; estos últimos en omega 3 y omega 6.
Ácidos grasos saturados
Los ácidos grasos saturados (AGS) se encuentran primordialmente en alimentos de origen animal como carne de res, cerdo y pollo y productos lácteos. Los ácidos grasos saturados de 12, 14 y 16 carbonos, es decir laúrico, mirístico y palmítico incrementan el C-LDL. El ácido esteárico tiene un comportamiento neutro sobre el colesterol del plasma. Está demostrado que por cada 1% de incremento en ácidos grasos saturados en el valor calórico total (VCT), el colesterol del plasma aumenta 2.7 mg/dL. La ingesta de grasa saturada se correlaciona directamente con el riesgo cardiovascular.
Ácidos grasos monoinsaturados
Los ácidos grasos mono insaturados (AGMI) se encuentran frecuentemente en el aceite de oliva y canola, en el aguacate y el cacahuate. Son capaces de disminuir el C-LDL y los TG y elevar ligeramente el C-HDL. Está demostrado que por cada 1% de incremento en ácidos grasos monoinsaturados en el valor calórico total, el colesterol del plasma disminuye 1.3 mg/dL. Adicionalmente, un plan de alimentación de tipo mediterráneo con alto contenido de grasa monoinsaturada ha demostrado reducir efectivamente el RCV.
Ácidos grasos poliinsaturados
Los ácidos grasos poliinsaturados (AGPI) poseen más de un doble enlace, y de acuerdo al número de carbonos desde el carbono metilo u omega hasta el primer doble enlace se clasifican en omega 3 y omega 6. Los ácidos grasos omega 3 y omega 6 no pueden ser sintetizados por las células humanas, así que deben ser consumidos en su totalidad a través de la dieta. Los AGPI disminuyen el C-LDL, pero si llegan a representar más del 10% del VCT se produce peroxidación de AGPI, lo que conduce a la aceleración de la aterogénesis y aumento en el riesgo de cáncer. Está demostrado que por cada 1% de incremento en AGPI en el valor calórico total, el colesterol del plasma disminuye 1.3 mg/dL.
Ácidos grasos poliinsaturados omega 3
Los ácidos grasos omega 3 se encuentra especialmente en las carnes de pescados de aguas frías y en algunos aceites vegetales como el de canola. Disminuyen el colesterol total (CT), el cLDL y los TG. Los contenidos en pescados y mariscos se denominan: ácido eicosapentaenóico (EPA) y ácido docosahexaenóico (DHA). Estudios y metaanálisis recientes sugieren que el consumo elevado de AGPI omega 3 puede reducir el riesgo de muerte con un efecto mayor sobre el riesgo de muerte súbita. También se ha demostrado reducción de la mortalidad en pacientes post-infarto miocárdico haciendo suplementación con omega a dosis de 1 g/día. Dentro de los pescados que se consumen que tienen un alto contenido de AGPI omega 3 se encuentran el salmón, atún, bonito, jurel y sierra. En contraste, el robalo y el huachinango tienen un bajo contenido de AGPI omega 3.
Ácidos grasos poliinsaturados omega 6
Estos ácidos se encuentran en los aceites de maíz, soya y algodón. En general los AGPI omega 6 tienen un efecto neutro o muy ligeramente benéfico sobre el perfil de lípidos y el riesgo cardiovascular.
Ácidos grasos trans
Son AGPI que han cambiado la conformación de sus dobles enlaces como producto del calentamiento o la hidrogenación para convertir aceites (líquidos) en margarinas (semisólidos). Los alimentos más ricos en ácidos grasos trans son los productos de repostería elaborados con margarinas industriales, las comidas rápidas y la crema no láctea para el café. Por cada 2% de incremento de ácidos grasos trans en el VCT, se eleva el riesgo cardiovascular un 25%.
Colesterol dietario
El colesterol dietario eleva el colesterol sérico menos que las grasas saturadas. Por cada 100 mg menos de colesterol dietario el CT baja en 4 mg/dL.
Hidratos de carbono
Los hidratos de carbono estimulan la síntesis hepática de VLDL y por tanto incrementan los TG. Aunque no se ha demostrado consistentemente una relación entre la ingesta de hidratos de carbono y puntos finales cardiovasculares, su consumo debe restringirse en el paciente con hipertrigliceridemia.
Proteínas
Muchos de los alimentos que contienen proteínas tienen también grasa saturada (carnes, lácteos, queso), de manera que en el pasado se llegó a afirmar que la proteína de origen animal subía el colesterol. Estudios más recientes indican que la ingesta de proteína disminuirá el RCV.
Fibra
La fibra, especialmente la soluble, inhibe la absorción del colesterol dietario y las sales biliares e inhibe levemente la síntesis hepática de colesterol. El consumo de fibra, especialmente soluble ha demostrado asociarse a disminuir el RCV.
Actividad física
Evaluación clínica a pacientes antes de establecer un programa de actividad física
Se debe tener especial cuidado en casos de diabetes o hipertensión con más de 10 años de evolución clínica y cuando están presentes otros factores de riesgo cardiovascular, complicaciones micro y macrovasculares, neuropatía autonómica o historia de hipoglucemias severas. En caso de duda, debe ser referido(a) a un centro de 2o nivel para realizar una evaluación cardiológica antes de iniciar un programa de ejercicio.
En personas con diabetes se debe descartar la presencia de retinopatía proliferativa con el fin de evitar la precipitación de una hemorragia vítrea. No se recomienda ejercicio moderado a intenso en personas con albuminuria. Debe descartarse la presencia de puntos de apoyo incorrectos en los pies, hipotensión postural, taquicardia persistente. Se recomienda la realización de caminata, natación, andar en bicicleta. Se debe vigilar el ejercicio no aeróbico, carrera, trote, ejercicios en escaleras. No deberá recomendarse ejercicio sin autorización del especialista, en hipertensos descontrolados o cardiópatas sintomáticos.
Si se detecta una glucemia > 250 mg/dL o cetosis, debe controlarse esta glucemia a fin de incorporarse al ejercicio. Cada paciente con diabetes deberá portar una identificación al momento de realizar ejercicio, fuera de su domicilio, y traer consigo alguna fuente de carbohidratos simples, para tratar rápidamente una hipoglucemia.
En el caso de personas con escasa actividad física o vida sedentaria, se recomienda incorporar la práctica de actividad física hasta alcanzar al menos 30 minutos continuos la mayor parte de los días de la semana o bien, incrementar la actividad física en sus labores cotidianas (hogar, centros de recreación, caminata, etc.), se puede apoyar en las recomendaciones del cuadro IX.
El médico indicará: frecuencia inicial: 3 a 5 veces por semana, continuar progresivamente hasta realizarlo diariamente.
Duración: Comenzar con 10 minutos, e ir aumentando progresivamente, hasta alcanzar 30 a 60 minutos por día. El mínimo a lograr será 150 min/semana de ejercicio ligero.
Después el médico puede indicar: Realizar actividad física moderada como (lavar o encerar automóviles, lavar ventanas o pisos durante 45 minutos, hacer jardinería, bailar rápido, podar el césped durante 30 minutos, caminar 3 km en 35 minutos, empujar una carriola 2.5 km, bicicleta 8 km en 30 minutos, subir o bajar escaleras, saltar la cuerda por 15 minutos).
VI. DISMINUCIÓN DEL COLESTEROL LDL Y RIESGO CARDIOVASCULAR
La relación entre el colesterol LDL y los eventos cardiovasculares está bien establecida. La reducción intensiva del colesterol LDL disminuye la morbilidad y la mortalidad cardiovascular y retarda la progresión de placas ateroscleróticas. Las estatinas han demostrado beneficio en disminuir la mortalidad por estas causas. Por lo tanto, uno de los objetivos primarios para disminuir el riesgo cardiovascular del paciente es disminuir el colesterol LDL, de forma secundaria disminuir el colesterol no HDL y aumentar el colesterol HDL. Por lo cual tendremos que disminuir las concentraciones de colesterol LDL dependiendo el nivel de riesgo que tenga el paciente. Se debe tomar en cuenta que los grandes estudios muestran que para obtener una reducción significativa de las complicaciones duras de la aterosclerosis, se requiere obtener por lo menos una reducción del 30% del colesterol LDL o 39 mg/dL en términos absolutos.
Para que se registre una reducción de la placa aterosclerosa es necesario reducir más de 50% o 78 mg/dL el colesterol LDL. El beneficio absoluto del tratamiento de la dislipidemia en pacientes de mediano y alto riesgo depende de la reducción absoluta de las cifras de colesterol LDL y es independiente de las concentraciones iniciales de colesterol LDL, de tal manera que se obtiene el mismo beneficio, por la misma disminución de cifras, tanto entre los que tienen muy alto el colesterol LDL, como entre los que lo tienen discretamente elevado. La disminución del riesgo depende del riesgo inicial del paciente.
Las concentraciones de colesterol LDL están expresadas en mg/dL. Se consideran equivalentes de riesgo para cardiopatía coronaria (CC), la enfermedades vascular cerebral, el aneurisma aórtico abdominal, la arteriopatía periférica, la diabetes mellitus o la existencia de múltiples (≥ 2) factores de riesgo con riesgo a 10 años para CC > 20% (Cuadro I), cambios en el estilo de vida. (En la figura 3 se describe un diagrama de flujo del manejo del C-LDL).
Los factores de riesgo cardiovascular cuando son de grado severo automáticamente clasifican al portador en la categoría de riesgo alto. Se considera de grado severo a la presencia de cualquiera de los siguientes: a) hipertensión arterial ≥ 160/100 mmHg con o sin tratamiento; b) hipertensión arterial resistente: P.A. ≥ 140/90 mmHg a pesar de tres medicamentos, uno de ellos diurético; c) se considera severa a la hipercolesterolemia en cualquiera de las siguientes circunstancias: niveles de colesterol total > 300 mg/dL, o de colesterol de las LDL > 190 mg/dL, o de colesterol de las no HDL > 220 mg/dL.
El tipo de estatina, dosis o combinación se escoge de acuerdo a la brecha terapéutica de acuerdo al cuadro X.

VII. COLESTEROL HDL BAJO
Una concentración baja de colesterol HDL, definido como < 40 mg/dL en hombres y <45 mg/dL en mujeres, es un importante factor pronóstico de riesgo para eventos cardiovasculares. Las causas de colesterol HDL bajo incluyen hipertrigliceridemia, obesidad, sedentarismo, tabaquismo, dieta hipercalórica, diabetes tipo 2 o hiperglucemia crónica, fármacos y factores genéticos. Las intervenciones no farmacologícas que aumentan el colesterol HDL incluyen pérdida de peso, ejercicio y dejar de fumar. Las dietas altas en ácidos grasos monoinsaturados y omega 3 también pueden aumentar el colesterol HDL. Sin embargo, el efecto de la dieta no es suficiente en la mayoría de los casos para elevar sustancialmente el colesterol HDL, el suplemento de 2 g diarios de omega 3, resultan en aumentos significativos del colesterol HDL. La meta primaria del tratamiento para personas con colesterol HDL bajo, es alcanzar la meta del colesterol LDL respecto al nivel de riesgo. Una vez alcanzada la meta de reducción de colesterol LDL, un porciento significativo de pacientes se encuentran todavía en riesgo (riesgo residual), en ellos se puede considerar la farmacoterapia para aumentar el colesterol HDL, particularmente para personas con riesgo cardiovascular alto o equivalente para riesgo cardiovascular. La ingesta moderada de alcohol eleva moderadamente el HDL, sin embargo no se justifica el consumo de alcohol por esta razón.
Existen varias formas de alcanzar las concentraciones de colesterol HDL:
• Cambios terapéuticos en el estilo de vida. Bajar de peso, actividad física enérgica y dejar de fumar pueden aumentar el colesterol HDL de 5 a 20%, 5 a 30% y 5%, respectivamente.
• Suspender fármacos que disminuyan el colesterol HDL. Suspender de ser posible, andrógenos, progestágenos, betabloqueadores, diuréticos tiacídicos, probucol y nicotina.
• La niacina es el fármaco más eficaz para aumentar el colesterol HDL, incrementando las concentraciones en 15 a 33% de manera dependiente de la dosis.
• Las estatinas aumentan el colesterol HDL en un 5 a 15% y son eficaces en pacientes con colesterol HDL bajo si el colesterol LDL está incluso intermedio.
• Los fibratos aumentan el colesterol HDL en 10 a 35%.
* Las estatinas son los fármacos de preferencia.
VIII. TRATAMIENTO FARMACOLÓGICO
En pacientes con dislipidemia, las modificaciones del estilo de vida son indispensables; sin embargo, pueden resultar insuficientes para alcanzar las concentraciones deseados de lípidos de acuerdo al nivel de riesgo cardiovascular y por lo tanto, el tratamiento farmacológico es necesario. Se recomienda explicar al paciente los beneficios terapéuticos de los medicamentos prescritos, pero además las posibles reacciones adversas y el costo.
El tratamiento farmacológico de la dislipidemia desempeña un papel decisivo en el tratamiento del riesgo cardiovascular, mejorando el perfil de lípidos, retardando la progresión de la aterosclerosis, estabilizando placas propensas a la ruptura, disminuyendo el riesgo de trombosis arterial y mejorando el pronóstico cardiovascular.
Los medicamentos empleados en el tratamiento de las dislipidemias son:
1. Estatinas (inhibidores de la HMG CoA reductasa).
2. Fibratos (derivados del ácido fíbrico).
3. Ezetimiba.
4. Secuestrantes de ácidos biliares.
5. Niacina.
6. ácido grasos omega-3.
Estatinas
También conocidas como inhibidores de la 3-hidroxi-3-metilglutaril coenzima A (HMG-CoA) reductasa, desempeñan un papel importante en la prevención y tratamiento de la enfermedad vascular aterosclerótica. El primer fármaco de esta clase en ser aprobado fue la lovastatina y estuvo disponible hasta 1987. Desde entonces la pravastatina, simvastatina, fluvastatina, atorvastatina y rosuvastatina y recientemente pitavastatina, han sido añadidas a la lista de las estatinas disponibles.
Mecanismo de acción: su mecanismo de acción es inhibir de manera competitiva la HMG-CoA reductasa, bloqueando la conversión de ésta en mevalonato, un paso decisivo temprano en la biosíntesis del colesterol hepático. Al reducir la producción de colesterol intracelular en el hígado, las estatinas aumentan la actividad del receptor LDL hepático y facilitan la depuración de LDL de la circulación. Este mecanismo puede favorecer la estabilidad de la placa aumentando la síntesis de óxido nítrico endotelial, reduce los depósitos de lípidos extracelulares y macrófagos, reduce la inflamación neointimal, mantiene la integridad de la capa fibrosa (disminuyendo la secreción de metaloproteinasa 9 en la matriz por macrófagos), y restablece las propiedades antitrombóticas y vasodilatadoras del endotelio disfuncional. El efecto en los lípidos es disminuir el colesterol LDL en 18-55%, aumentan el colesterol HDL en 5-15% y reduce los triglicéridos en 7-30%.
Administración: la actividad máxima de la HMG-CoA reductasa ocurre en la noche, por lo que se recomienda la administración de los fármacos por la noche (debido a las vidas medias prolongadas de atorvastatina y rosuvastatina, la reducción de lípidos con estos agentes son independientes de la hora de administración).
Debido a que los efectos máximos en lípidos son aparentes en dos a cuatro semanas, deberá obtenerse un perfil de lípidos después de 4 a 6 semanas del tratamiento con estatinas; si las concentraciones de colesterol LDL permanecen altas deberá ajustarse la dosis y repetir el perfil 4 a 6 semanas más tarde.
Efectos adversos y monitoreo: las estatinas son muy bien toleradas, con eventos adversos poco frecuentes y reversibles. Rara vez se ha reportado rabdomiólisis (Cuadro XI), insuficiencia renal aguda o muerte por estatinas, estos problemas están generalmente asociados al uso concomitante de fibratos, agentes antimicóticos (derivados de azol), ciclosporina o antibióticos macrólidos. Con el uso de estatinas puede ocurrir un incremento en las transaminasas hepáticas Algunos estudios de forma no concluyente consideran que el uso de estatinas puede incrementar la incidencia de diabetes y alteraciones de la memoria.

Inhibidor de la absorción del colesterol
Ezetimiba es el primero de una clase de fármacos que inhibe de manera selectiva la absorción intestinal de colesterol, y se utiliza principalmente como adyuvante al tratamiento con estatinas para pacientes que requieren más reducción en el colesterol LDL.
Mecanismo de acción: disminuyen el colesterol sanguíneo inhibiendo la absorción de colesterol y fitoesteroles como el sitoesterol del intestino delgado. El colesterol intestinal se deriva principalmente del colesterol secretado de la bilis y de la dieta. Al inhibir la absorción del colesterol, ezetimiba disminuye la liberación de colesterol intestinal al hígado, que causa una reducción de las reservas de colesterol hepático y un incremento en la depuración de colesterol en la sangre.
Efectos en lípidos: ezetimiba disminuye el C-LDL en 18-20% y triglicéridos en 5-14% y aumenta el C-HDL en 1 a 5%.
Dosis y administración: 10 mg/día con o sin alimentos, y puede administrarse con una estatina para incrementar su efecto. Esta no debe administrarse con secuestradores de ácidos biliares.
Efectos secundarios: en general es bien tolerada, con pocos efectos adversos.
Niacina
Mecanismo de acción: disminuye la producción y liberación de lipoproteínas de muy baja densidad (VLDL); también disminuye la liberación de ácidos grasos libres, del tejido adiposo a la circulación.
Efectos en lípidos: cuando se administra una dosificación de 2.0 g/día, disminuye el colesterol LDL en 5 a 25%, aumenta el colesterol HDL en 15 a 25%, y reduce los triglicéridos en 20 a 50%.
Dosis y administración: niacina de liberación extendida, se administra por la noche a dosis progresivas hasta alcanzar la dosis óptima de 2 g diarios. Una vez al día produce menos rubefacción. Se inicia con 500 mg o 1g (cuando se asocia a Laropiprant) al acostarse, después de un refrigerio bajo en grasa, y se ajusta hasta 1,000 y 2,000 mg cada noche durante 4 a 16 semanas.
Efectos adversos: rubefacción cutánea, empeoramiento leve de la intolerancia a la glucosa, incremento en las enzimas hepáticas (rara vez progresa a hepatopatía crónica o insuficiencia hepática), fibrilación auricular, arritmias cardiacas, ortostasis, acantosis pigmentaria, diarrea, dispepsia, calambre abdominal, activación de ulcera péptica e ictericia.
La rubefacción nocturna es un síntoma que puede ser muy severo y que obliga al abandono del medicamento o el no alcance de las dosis efectivas en > 50% de los casos que toman el medicamento, las formas de reducir este efecto colateral, son el empleo de ácido acetilsalicílico poco tiempo antes de la toma o más recientemente, y en forma más eficaz agregar a la niacina, en la misma presentación, Laropiprant que es un bloqueador selectivo de la prostaglandina responsable de la rubefacción. No está contraindicado su empleo en los pacientes con diabetes pero deberá de ajustarse el tratamiento.
Fibratos (derivados del ácido fíbrico)
Estos agentes eficaces para reducir las concentraciones altas de triglicéridos. Son bien tolerados y los efectos secundarios son leves, aunque el riesgo de miopatía y rabdomiólisis es mayor cuando se usan con estatinas. Los más utilizados son bezafibrato, ciprofibrato, fenofibrato y gemfibrozilo.
Mecanismo de acción: los fibratos disminuyen las concentraciones de triglicéridos al aumentar la actividad de la lipoproteína lipasa, que hidroliza los triglicéridos de VLDL. Otros efectos incluyen la síntesis reducida de colesterol hepático y la mayor excreción de colesterol en la bilis.
Efecto en lípidos: ↓ típicamente triglicéridos séricos 20 a 50%, ↑ colesterol HDL 10 a 35%, ↓ usualmente el colesterol LDL 5 a 20%, aunque lo puede aumentar en pacientes con hipertrigliceridemia.
Interacciones medicamentosas: desplazan la warfarina de su sitio de unión a la albúmina, potenciando el efecto de los anticoagulantes orales y aumentando el riesgo de hemorragia. El riesgo de miositis, miopatía y rabdomiólisis aumenta cuando se administran los fibratos con las estatina. Colestiramina y colestipol pueden unirse a fibratos y alterar su absorción.
Secuestrantes de ácidos biliares
Éstas son resinas de intercambio aniónico, utilizados principalmente como adyuvantes al tratamiento con estatinas para pacientes que requieren más reducción en el colesterol LDL, colestiramina y colestipol; el más reciente es el colesevelam, es bien tolerado y constituye una opción como monoterapia para el descenso leve o moderado aislado en colesterol LDL, o como adyuvante en el tratamiento con estatinas o niacinas para dislipidemias mixtas más severas (en desuso).
Ácidos grasos omega 3
Éstos son eficaces en dosis altas (1-2 g/día) en el tratamiento de la hipertrigliceridemia DHA y EPA.
Mecanismo de acción: dosis altas de ácidos grasos omega 3 disminuyen la producción de VLDL, posiblemente porque DHA y EPA no son metabolizados eficazmente por las enzimas implicadas en la síntesis de triglicéridos.
Efectos en lípidos: ↓ TG 20 a 45%, ↑ moderada de C-HDL 5 a 10%, ↓ C-LDL (en personas normolipidémicas).
Dosis y administración: el aceite de pescado está disponible en una formulación por prescripción que contiene por lo menos 900 mg de etil ésteres de ácidos grasos omega 3 en una sola cápsula. Dosificación diaria de 4 g/día que pueden dividirse en 2 dosis.
Efectos secundarios: trastornos gastrointestinales y náusea.
Tratamiento combinado
La combinación de dos medicamentos en una sola tableta puede ser eficaz para mejorar el apego al tratamiento.
Por ejemplo en México están disponibles: ezetimiba y simvastatina o simvastatina más fenofibrato. Ver recomendaciones en el cuadro XII.

Uso de medicamentos
Las estatinas representan el fármaco de elección para la mayoría de los pacientes y pueden disminuir el colesterol LDL hasta en un 55%. Para pacientes que requieren una reducción de colesterol LDL o que no toleran monoterapia con estatinas a dosis altas, la adición de ezetimiba, niacina o secuestradores de ácidos biliares, pueden proporcionar una reducción adicional de colesterol LDL.
Para pacientes cuyas concentraciones de triglicéridos permanecen altas con monoterapia, pueden agregarse ácidos grasos omega 3 o niacina para reducciones adicionales en triglicéridos, y el fibrato más niacina también puede ofrecer mayor eficacia.
Todos los agentes que regulan los lípidos afectan múltiples componentes del perfil de lípidos, los pacientes con incremento tanto en colesterol LDL como triglicéridos pueden requerir tratamiento combinado con agentes dirigidos específicamente a cada una de estas fracciones de lípidos.
La combinación de una estatina más niacina es eficaz en la dislipidemia mixta, una estatina más fibrato puede utilizarse con monitoreo apropiado en pacientes seleccionados para quienes el beneficio potencial sobrepasa el riesgo de los efectos adversos.
Efectos secundarios
Combinar agentes que regulan los lípidos puede proporcionar mayores efectos en lípidos, pero puede aumentar el riesgo de efectos adversos. Se puede presentar miopatía.
En el cuadro XIII, observamos los hipolipemiantes que se comercializan en nuestro país, sus presentaciones y dosis recomendadas, mientras que en el cuadro XIV, encontramos la reducción del C-LDL que produce cada estatina en diferentes dosis y en el cuadro XV la recomendación de tratamiento respecto a la brecha de la meta.

IX. REGLAS PARA EL EMPLEO DE LOS MEDICAMENTOS EN EL TRATAMIENTO DE LAS DISLIPIDEMIAS
El objetivo final del tratamiento de la dislipidemia, no es la reducción de las concentraciones de C-LDL por ellas mismas, sino el aumentar el tiempo y calidad de vida del paciente a través de reducir las complicaciones de la aterosclerosis.
Los lineamientos principales del tratamiento son:
1. Lo principal es la reducción del riesgo cardiovascular cuando se alcanzan las metas del C-LDL, independientemente de cuál sea el factor de riesgo más llamativo del paciente (diabetes mellitus tipo 2, hipertensión arterial, hipertrigliceridemia).
2. El beneficio del manejo de la dislipidemia es independiente de las concentraciones iniciales de C-LDL.
3. La reducción del riesgo absoluto, es proporcional a la reducción absoluta de las concentraciones de C-LDL.
Primer paso
¿En qué nivel de riesgo se encuentra el paciente?
Segundo paso
¿Qué tan lejano se encuentra de la meta de tratamiento en lo que se refiere a la concentración del C-LDL inicial?
Plan para la implementación de un programa de modificación del estilo de vida en poblaciones de bajo riesgo con cifras inadecuadas del C-LDL.
De acuerdo con el ATP-III. Se propone un plan de consultas en las que se realizarán las siguientes acciones (Figura 4)

Tercer paso
¿Y si no se logran las metas del C-LDL?
Intensificar la terapia con medicamentos o interconsultar con un especialista.
Tratar otros factores de riesgo lipídicos (si estuvieran presentes):
• Concentraciones elevados de triglicéridos (> 150 mg/dL).
• Concentraciones bajos de colesterol HDL (< 40 mg/dL).
Monitorizar la respuesta y el cumplimiento con la terapia (cada 4-6 meses)
El medicamento de elección de primer paso son las estatinas, en especial en:
• Hombres mayores de 45 años con C-LDL igual o mayor de 160 mg/dL o con colesterol LDL igual o mayor de 130 mg/dL y un factor de riesgo adicional.
• Mujeres mayores de 55 años post-menopáusicas con C-LDL igual o mayor de 160 mg/dL, o con el C-LDL igual o mayor de 130 mg/dL y un factor de riesgo adicional.
Los fibratos también pueden ser efectivos, solos o en combinación con estatinas en las siguientes situaciones:
• Hombres mayores de 40 años con triglicéridos iguales o mayores de 200 mg/dL e índice LDL/HDL mayor de 5, en metas de C-LDL por el uso de estatinas.
• Personas con dislipidemia mixta asociada al síndrome metabólico.
• Se prescriben fibratos como medicamento único en personas con triglicéridos iguales o mayores a 500 mg/dL, para reducir el riesgo de pancreatitis.
La ezetimiba se recomienda como una opción para combinarla con estatina, cuando no se alcanzan las metas con la estatina sola. Está indicada, además, en el primer paso del tratamiento cuando existe contraindicación para el uso de estatinas.
El ácido nicotínico puede ser una opción de primer paso cuando están contraindicadas las estatinas, en caso de pacientes con dislipidemia combinada, en especial en presencia de triada lipídica (colesterol LDL aumentado y de tipo pequeño y denso, con contracciones altas de Apo-B, triglicéridos elevados y HDL-Col disminuido con Apo A baja).
El manejo de los triglicéridos puede ser más acertado si se utiliza como meta un C-no-HDL no mayor de 30 mg/dL por encima de la meta de LDL que debe tener ese individuo. Por ejemplo, una persona con alto riesgo debe tener un LDL inferior a 100 mg/dL y un colesterol no-HDL inferior a 130 mg/dL. Para lograrlo, puede ser necesario un tratamiento combinado dirigido a bajar triglicéridos.
X. TRATAMIENTO FARMACOLÓGICO DE LAS DISLIPIDEMIAS EN LA PREVENCIÓN SECUNDARIA O EN PACIENTES CON RIESGO ALTO Y MUY ALTO O CON EQUIVALENTE DE ENFERMEDAD CORONARIA (DIABETES, ENFERMEDAD CEREBROVASCULAR, O PERIFÉRICA)
En todos los casos se recomienda comenzar el tratamiento farmacológico al momento del diagnóstico de la dislipidemia y en forma simultánea con las recomendaciones respecto a la modificación del estilo de vida.
De acuerdo al ATP-III, las meta en las concentraciones de colesterol LDL: < 100 mg/dL, de preferencia en especial en paciente de alto riesgo: < 70 mg/DL:
• La mayoría de los pacientes requiere terapia con drogas
• Primero, llegar a la meta para las concentraciones de colesterol LDL
• Segundo, modificar otros factores de riesgo lipídicos y no lipídicos
• Se siguen los siguientes lineamientos:
El medicamento de primera elección es una estatina de potencia y dosis adecuadas, con el fin de alcanzar la meta de colesterol LDL por debajo de 100 mg/dL. En casos de angina estable, de la presencia de factores de riesgo muy intensos o de mucha antigüedad, o de las personas con diabetes con enfermedad aterosclerosa, en que se prefiere la terapia farmacológica a un procedimiento de revascularización, puede convenir alcanzar una meta todavía más estricta de C-LDL (inferior a 70 mg/dL).
Existen evidencias de que los pacientes en la fase aguda de los síndromes coronarios agudos y aquellos pacientes que van a ser sometidos a procedimientos intervencionistas coronarios, reciben beneficio con dosis altas de atorvastatina (80 mg) independientemente de su concentración basal de C-LDL.
El ácido nicotínico o fibratos, asociados a estatinas, son efectivos en las siguientes situaciones:
• Hombres con C-LDL menor de 130 mg/dL y C-HDL menor de 40 mg/dL.
• En personas con dislipidemia mixta con predominio de TG y CT no mayor de 300 mg/dL.
• En hipertrigliceridemia aislada.
• En pacientes en los cuales se ha alcanzado la meta de C-LDL y persisten con C-HDL por debajo de 30 mg/dL.
En pacientes con concentraciones de C-LDL por arriba del 30% de las metas estipuladas, en especial en prevención primaria de alto riesgo o prevención secundaria, las opciones actuales para alcanzar las metas estrictas del tratamiento de la dislipidemia son cuatro:
1. Empleo de dosis altas de estatinas: la terapia intensiva con estatinas en dosis altas, que logra concentraciones de CT hasta el rango de 70-80 mg/dL.
2. Empleo de estatinas más potentes. Las estatinas de tercera generación sintéticas: atorvastatina, pitavastatina y rosuvastatina son más efectivas para disminuir el colesterol, quizás en parte por su capacidad de unir con mayor afinidad a la HMG-CoA reductasa e inhibirla con mayor duración. La rosuvastatina ha sido limitada a su empleo a dosis no mayores de 40 mg/día, con las que se alcanzan reducciones similares a las logradas con dosis altas de atorvastatina.
3. Empleo de combinación de estatina con ezetimiba: la combinación de estatinas en dosis bajas con ezetimiba es otra interesante alternativa disponible, ya que permite bloquear las dos fuentes básicas de colesterol del organismo: la síntesis hepática y la absorción intestinal de colesterol dietario y biliar.
4. Riesgo residual: el beneficio con las estatinas representa uno de los avances de mayor impacto en la medicina moderna, al conseguir una reducción significativa de los eventos cardiovasculares, tanto en prevención primaria como secundaria. A través de las mismas, se confirmó que la reducción del colesterol, especialmente el C-LDL era válido para modificar la historia natural de la aterosclerosis (ocurría una regresión) y reducir de manera significativa la mortalidad. Sin embargo, y a pesar de conseguir las metas deseadas de C-LDL, más de la mitad de pacientes no regresan a los niveles de riesgo estándar de la población, esto es que quedan con un riesgo residual, probablemente explicado en parte porque cuando se inicia el tratamiento tardíamente, existe ya un daño no reversible en los órganos blanco de la aterosclerosis. Otra explicación es que a pesar de corregir correctamente las concentraciones de C-LDL, no se corrige la totalidad de las anormalidades lipídicas.
La premisa actual del tratamiento de lípidos es reducir el C-LDL a las concentraciones más bajo posible, hacerlo cuanto más pronto posible en el desarrollo del proceso ateroscleroso y manejar la totalidad de los factores de riesgo.
XI. ASPECTOS DIVERSOS DE LAS DISLIPIDEMIAS
Hipertensión arterial asociada a dislipidemia
Pacientes con hipertensión arterial sistémica y otros factores de riesgo asociados, obtienen beneficio sustancial del tratamiento con estatina, aunque sus concentraciones basales de C-LDL sean < 130 mg/dL.
Enfermedad renal asociada a dislipidemia
Pacientes con insuficiencia renal crónica, obtienen beneficio con el uso de estatinas, sin embargo, tienen un mayor riesgo de desarrollar miopatía por hipolipemiantes, por lo cual deben de vigilarse estrechamente. Recientemente se demostró la efectividad, seguridad y la reducción de desenlaces duros, en pacientes con enfermedad renal crónica avanzada, incluidos pacientes en diálisis, con el uso del tratamiento dual con ezetimibe/simvastatina.
Diabetes asociada a dislipidemia
En pacientes con diabetes mellitus, la medida terapéutica que disminuye en mayor magnitud el riesgo cardiovascular es el tratamiento hipolipemiante basado en estatinas. Sin embargo, dado que muchos de estos pacientes no alcanzan el control integral de su perfil de lípidos, se justifica la terapia combinada de estatinas con fibrato (excepto gemfibrozil), o niacina o ezetimiba.
La hipertrigliceridemia en pacientes con diabetes mellitus se trata con: óptimo control glucémico, cambios de estilo de vida (reducción de peso, evitar el consumo de alcohol, suprimir el tabaco, inactividad física), evitar fármacos u hormonas que eleven las concentraciones de triglicéridos (esteroides, glucorticoides, anabólicos, estrógenos, diuréticos tiazídicos a dosis altas).
Si a pesar de las medidas anteriores, se persiste con hipertrigliceridemia después de alcanzar la meta de C-LDL, se recomienda añadir fibrato al tratamiento farmacológico. La niacina de liberación extendida es otra opción terapéutica. Las resinas de intercambio están contraindicadas en estos pacientes. Si a pesar de las medidas anteriores, el paciente persiste con concentraciones bajas de C-HDL se recomienda añadir la combinación de fibrato y niacina de liberación extendida.
Tratamiento de la hiperquilomicronemia
Casos con concentraciones de triglicéridos > 1000 mg/dL se encuentran en riesgo a corto plazo de tener pancreatitis. Su tratamiento requiere de un periodo de ayuno por 24-48 horas. Otra alternativa es el uso de una dieta baja en grasas (< 10%) y en azúcares simples (< 10%). En casos resistentes al ayuno, la plasmaféresis es una alternativa terapéutica. El empleo de los fibratos es insuficiente en esta condición.
XII. CONCLUSIONES
La prevención de la aterosclerosis coronaria, se basa en el control de sus factores de riesgo, que se logra con estilos de vida saludables y el empleo racional de medicamentos. El peso de cada factor de riesgo, dependen del riesgo global del paciente, por lo que la misma cifra de presión arterial, glicemia o lípidos, predice la cercana o lejana aparición de problemas y la gravedad de éstos, de manera diferente según que se combinen entre ellos, en pacientes fumadores o no, de diversas edades, condiciones psicosociales, o que se presenten o no en personas que ya han sufrido un desenlace clínico.
Los buenos resultados del tratamiento, dependen del manejo en forma global de cada uno de los factores de riesgo presentes, y los mejores resultados se obtienen cuando se alcanzan las metas establecidas para cada problema, que tratándose de lípidos o presión arterial, son las concentraciones más bajos que el paciente tolere. El paradigma actual es: se trata el riesgo a través de un control satisfactorio de las cifras de sus indicadores. El alcance de metas estrictas de C-LDL y su sostenimiento por el resto de la vida, es la mejor manera de prevenir la aterosclerosis y sus complicaciones, cuanto más oportunamente se inicie el tratamiento en las fases más tempranas del proceso ateroscleroso, mejores serán los resultados.
REFERENCIAS
1. Aguilar Salinas CA, Gómez Pérez FJ, Lerman I, Pérez O, Posadas C. Diagnóstico y tratamiento de las dislipidemias; posición de la Sociedad Mexicana de Nutrición y Endocrinología. Revista de Endocrinología y Nutrición. 2004; 12: 7-41. [ Links ]
2. Aguilar-Salinas CA, Mehta R, Rojas R, Gómez-Pérez FJ, Olaiz G, Rull JA. Management of the metabolic syndrome as a strategy for preventing the macrovascular complications of type 2 diabetes: controversial issues. Current Diabetes Reviews. 2005: 1: 145-158. [ Links ]
3. Alcocer L, Parra JZ, Hernández HH. Versión minimalista del tratamiento antihipertensor. Rev Mex Cardiol. 2008; 19(1): 3-6. [ Links ]
4. American Diabetes Association. Management of dyslipidemia in adults with diabetes. Diabetes Care. 2003; 26: S83-S86. [ Links ]
5. American Diabetes Association. Standards of Medical Care in Diabetes-2011 Diabetes Care. 2011; 34: S11-S61. doi:10.2337/dc11-S011 [ Links ]
6. American Dietetic Association. Use of nutritive and nonnutritive sweeteners (Position statement). J Am Diet Assoc. 1993; 93: 816-821. [ Links ]
7. American Heart Association and the American Diabetes Association. Diabetes care. 2007; 30 (1). [ Links ]
8. American Heart Association Nutrition Committee, Lichtenstein AH, Appel LJ, Brands M, Carnethon M, Daniels S, Franch HA, Franklin B, Kris-Etherton P et al. Diet and lifestyle recommendations revision 2006: a scientific statement from the American Heart Association Nutrition Committee. Circulation. 2006; 114(1): 82-96. [ Links ]
9. Appel LJ, Moore TJ, Obarzanek E et al. For the DASH Collaborative Research Group. A clinical trial of the effects of dietary patterns on blood pressure. N Engl J Med. 1997; 336: 1117-1124. [ Links ]
10. Ariyo AA, Thach C, Tracy R. Cardiovascular Health Study Investigators Lp(a) lipoprotein, vascular disease, and mortality in the elderly. N Engl J Med. 2003; 349(22): 2108-2115. [ Links ]
11. Ballantyne CM, Abe Y. Inflammation and lipid-lowering treatment. Curr Cardiol Rep. 1999; 1(3): 251-255. [ Links ]
12. Ballantyne CM, Corsini A, Davidson MH, Holdaas H, Jacobson TA, Leitersdorf E, März W et al. Risk for myopathy with statin therapy in high-risk patients. Arch Intern Med. 2003; 163(5): 553-564. [ Links ]
13. Ballantyne CM, Davidson MH, McKenney J, Keller LH, Bajorunas DR, Karas RH. Comparison of the safety and efficacy of a combination tablet of niacin extended release and simvastatin vs simvastatin monotherapy in patients with increased non-HDL cholesterol (from the SEACOAST I study). Am J Cardiol. 2008; 101(10): 1428-1436. [ Links ]
14. Ballantyne CM, Grundy SM, Oberman A, Kreisberg RA, Havel RJ, Frost PH, Haffner SM. Hyperlipidemia: diagnostic and therapeutic perspectives. J Clin Endocrinol Metab. 2000; 85(6): 2089-2112. [ Links ]
15. Ballantyne CM, Raichlen JS, Nicholls SJ, Erbel R, Tardif JC, Brener SJ, Cain VA, Nissen SE. ASTEROID Investigators. Effect of rosuvastatin therapy on coronary artery stenoses assessed by quantitative coronary angiography: a study to evaluate the effect of rosuvastatin on intravascular ultrasound-derived coronary atheroma burden. Circulation. 2008; 117(19): 2458-66. [ Links ]
16. Barriguete-Meléndez JA, Aguilar-Salinas CA, Barquera S, Pérez A, Lara A, Hernández-Ávila M, Córdova- Villalobos JA. Motivación y adherencia al tratamiento a largo plazo. Enfermedad crónica: dislipidemias Algoritmo: 1 Conocer, 2 Hacer y 3 Evaluar. En: Barquera S, Campos I. Dislipidemias, epidemiología, evaluación y adherencia y tratamiento. Cuernavaca, México: INSP; 2007. [ Links ]
17. Burt VL, Cutler JA, Higgins M et al. Trends in the prevalence, awareness, treatment, and control of hypertension in the adult US population: data from the health examination surveys, 1960 to 1991. Hypertension. 1995; 26: 60-69. [ Links ]
18. Collaborative overview of randomised trials of antiplatelet therapy--III: Reduction in venous thrombosis and pulmonary embolism by antiplatelet prophylaxis among surgical and medical patients. Antiplatelet Trialists' Collaboration. BMJ. 1994; 308(6923): 235-246. [ Links ]
19. Córdova-Villalobos JA, Barriguete-Meléndez, JA, Lara-EsquedaA, Barquera S, Rosas PM, Hernández AM, León-May ME, Vivanco JA Aguilar-SC. Las enfermedades crónico-degenerativas: un reto al sistema de salud con alternativas de solución, la "prevención clínica". Salud Pública. 2008; 5: 419-427. [ Links ]
20. Du X, Cruickshank K, McNamee R et al. Case control study of stroke and the quality of hypertension control in Northwest England. BMJ. 1997; 314: 272-276. [ Links ]
21. European Society of Hypertension, European Society of Cardiology. Guidelines for the management of arterial hypertension, 2007. European Heart Journal. 2007; 28: 1462-1536. [ Links ]
22. Secretaría de Salud. Guía de ejercicios para la prevención de padecimientos crónico-degenerativos para personas de 51 a 70 años. Salud 2000. [ Links ]
23. Guyatt GH, Sackett DI, Sinclair JC, Hayward R, Cook DJ, Hayward R, Cook DJ, Cood RJ. For the medical literature. IX. A method for grading health care recommendations JAMA. 1995; 274: 1800-1804. [ Links ]
24. Hall WD, Ferrario CM, Moore MA et al. Hypertension-related morbidity and mortality in the Southeastern United States. Am J Med Sci. 1997; 313: 195-206. [ Links ]
25. Haynes RB et al. Systematic review of randomized trials of interventions to assist patients to follow prescriptions for medications. Lancet. 1996; 348: 383-386. [ Links ]
26. III Consenso Nacional de Hipertensión Arterial Sistémica. Rev Mex Cardiol. 2005; 16(1): 5-47. [ Links ]
27. Jacobson TA, Griffiths GG, Varas C, Gause D, Sung JC, Ballantyne CM. Impact of evidence-based "clinical judgment" on the number of American adults requiring lipid-lowering therapy based on updated NHANES III data. National Health and Nutrition Examination Survey. Arch Intern Med. 2000; 160 (9): 1361-1369. [ Links ]
28. Córdova-Villalobos JA, Barriguete-Meléndez Ja, Lara-Esqueda A, Barquera S, Rosas-Peralta M, Hernández-Ávila M, de León-May MA, Aguilar-Salinas CA. Las enfermedades crónicas no transmisibles en México: sinopsis epidemiológica y prevención integral. Salud Pública de México.2008; 50(5). [ Links ]
29. Kaplan N. Clinical hypertension. 6th edition. Baltimore Md., USA: Williams and Wilkins; 1994. [ Links ]
30. Lara Esqueda A, Aroch Calderón A, Jiménez RA, Arceo Guzmán M, Velázquez Monroy O. Grupos de Ayuda Mutua: estrategia para el control de diabetes e hipertensión arterial. Archivos de Cardiología de México. 2004; 74(4): 330-336. [ Links ]
31. Lazarus JM, Bourgoignie JJ, Buckalew VM et al. For the modification of diet in renal disease study group. Achievement and safety of a low blood pressure goal in chronic renal disease: the modification of diet in renal disease study group. Hypertension. 1997; 29: 641-650. [ Links ]
32. Levy D, Larson MG, Vasan RS, Kannel WB, Ho KKL. The progression from hypertension to congestive heart failure. JAMA. 1996; 275: 1557-1562. [ Links ]
33. Luepker RV, McGovern PG, Sprafka JM, Shahar E, Doliszny KM, Blackburn H. Unfavorable trends in the detection and treatment of hypertension: the Minnesota Heart Survey (abstract). Circulation. 1995; 91: 938. [ Links ]
34. Rubio MaA, Moreno C, Cabrerizo YL. Guías para el tratamiento de las dislipemias en el adulto: Adult Treatment Panel III (ATP-III). Endocrinol Nutr 2004; 51(5): 254-265. [ Links ]
35. Secretaría de Salud. Manual de todo corazón. Ejercicios para la prevención de afecciones cardiovasculares e hipertensión arterial para personas de 30 a 50 años de edad. Secretaría de Salud. Dirección General de Promoción de la Salud. [ Links ]
36. Velázquez Monroy O, Barinagarrementería Aldatz FS, Rubio Guerra AB, Verdejo J, Méndez Bello MA, Violante R, Pavía A, Alvarado-Ruiz R, Lara Esqueda A. Morbilidad y mortalidad de la enfermedad isquémica del corazón y cerebrovascular en México. 2005. Archivos de Cardiología de México. 2007; 77(1): 31-39. [ Links ]
37. MRC Working Party. Medical Research Council trial of treatment of mild hypertension. Principal results. BMJ. 1985; 291: 97-104. [ Links ]
38. National Cholesterol Education Program High Blood Cholesterol. ATP III Guidelines At-A-Glance Quick Desk Reference. NIH Publication. No. 01-3305. 2001. [ Links ]
39. National Heart, Lung, and Blood Institute. The sports guide: NHLBI planning guide for cardiovascular risk reduction projects at sporting events. Bethesda, MD: U.S. Department of Health and Human Services, National Institutes of Health; 1995. [ Links ]
40. National High Blood Pressure Education Program Working Group. National high blood pressure education program working group report on hypertension in the elderly. Hypertension. 1994; 23: 275-285. [ Links ]
41. National High Blood Pressure Education Program. Working group report on primary prevention of hypertension. US: Deparment of Health and Human Services. National Institutes of Health; 1993. [ Links ]
42. Neaton JD, Grimm RH Jr, Prineas RS et al. For the treatment of mild hypertension study research group. Treatment Mild Hypertension Study: Final Results. JAMA. 1993; 270: 713-724. [ Links ]
43. Neispeira Blanco A. Mil ejercicios de preparación física. Vol. 1. 2a Edición. España: Lleida; p. 204. [ Links ]
44. Nesselroad JM, Flacco VA, Phillips DM, Kruse J. Accuracy of automated finger blood pressure devices. Fam Med. 1996; 28: 189-192. [ Links ]
45. Norma Oficial Mexicana NOM-037-SSA2-2009, para la prevención, tratamiento y control de las dislipidemias. [ Links ]
46. División de Salud de las Personas, Departamento de Programas de las Personas. Normas técnicas "Dislipidemias", Gobierno de Chile. Programa Salud del Adulto; 2000. [ Links ]
47. Noyes MA. Pharmacotherapy for elderly women. J Am Med Women's Assoc. 1997; 52: 138-158. [ Links ]
48. Troyo-Barriga P. Obesidad y dislipidemias. Gac Med Mex. 2004; 140(Supl 2). [ Links ]
49. Durrington P. Dyslipidaemia. Lancet. 2003; 362: 717-731. [ Links ]
50. Pickering T. For an American Society of Hypertension ad hoc Panel. Recommendations for the use of home (self) and ambulatory blood pressure monitoring. Am J Hypertens. 1995; 9: 1-11. [ Links ]
51. Prisant LM, Alpert BS, Robbins CB et al. American National Standard for nonautomated sphygmomanometers: summary report. Am J Hypertens. 1995; 8: 210-213. [ Links ]
52. Proyecto Muévete. Manual del personal de salud. Evaluación y orientación referente a la actividad física. OPS/OMS Centros para la prevención y control de enfermedades de E.U.A. [ Links ]
53. PROY-NORMA Oficial Mexicana NOM-037-SSA2-2009, Para la prevención, tratamiento y control de las dislipidemias. [ Links ]
54. Rojas R, Aguilar-Salinas CA, Gómez-Pérez FJ, Valles V, Franco A, Olaiz G, Sepúlveda J, Rull 2J. Applicability of the National Cholesterol Education Program III (NCEP-III) Guidelines for treatment of dyslipidemia in a non-Caucasian population: A Mexican Nation- Wide Survey. Revista de Investigación Clínica. 2005; 57: 28-37. [ Links ]
55. Rosas-Peralta M, Lara-Esqueda A, Pastelin-Hernández G, Velázquez-MO, Martínez-Reding J, Méndez-Ortiz A et al. Reencuesta Nacional de Hipertensión Arterial (RENAHTA): Consolidación Mexicana de los factores de riesgo cardiovascular. Cohorte nacional de seguimiento. Arch Cardiol Mex. 2005; 75: 96-111. [ Links ]
56. Samperio J. Actividad Física y deporte en el adulto mayor. Bases fisiológicas. Edit. Masson Doyma. México. [ Links ]
57. Secondary prevention of vascular disease by prolonged antiplatelet treatment. Antiplatelet Trialists Collaboration. Br Med J (Clin Res Ed). 1988; 296(6618): 320-331. [ Links ]
58. Secretaría de Salud. Programa Sectorial de Salud 2007-2012. Disponible en: http://www.alianza.salud.Gob.mx/descargas/pdf/pns_version_completa.pdf [ Links ]
59. Secretaría de Salud. Sistema de Vigilancia Epidemiológica Hospitalaria de Diabetes tipo 2. DGE-SS 2004-2006. [ Links ]
60. Stamler J, Caggiula AW, Grandits GA. Relation of body mass and alcohol, nutrient, fiber, and caffeine intakes to blood pressure in the special intervention and usual care groups in the multiple risk factor intervention trial. Chapter 12. Am J Clin Nutr. 1997; 65 (suppl): 338S-3655. [ Links ]
61. Stamler J, Stamler R, Neaton JD. Blood pressure, systolic and diastolic, and cardiovascular risks. US population Data. Arch Intern Med. 1993; 153: 598-615. [ Links ]
62. The CDC Diabetes Cost-effectiveness Group. Cost-effectiveness of intensive glycemic control, intensified hypertension control, and serum cholesterol reduction for type 2 Diabetes. JAMA. 2002; 287: 2542-2551. [ Links ]
63. Trials of Hypertension Prevention Collaborative Research Group. Effects of weight loss and sodium reduction intervention on blood pressure and hypertension incidence in overweight people with high normal blood pressure: the Trials of Hypertension Prevention, phase II. Arch Intrn Med. 1997; 157: 657-667. [ Links ]
64. Tsuji I, Imai Y, Nagai K et al. Proposal of reference values for home blood pressure measurement: prognostic criteria based on a prospective observation of the general population in Ohasama, Japan. Am J Hypertens. 1997; 10: 409-418. [ Links ]
65. Whelton PW, Applegate WB, Ettinger WH et al. Efficacy of weight loss and reduced sodium intake in the trial of nonpharmacologic interventions in the elderly (TONE) (Abstract). Circulation 1996; 94(suppl. l): 1-178. [ Links ]
66. WHO, Expert Committee on Hypertension Control. Hypertension Control: Report of a WHO Expert Committee. Technical Report Series No. 862. Geneva, Switzerland: World Health Organization; 1996. [ Links ]
67. Winberg N et al. 24-H ambulatory blood pressure in 352 normal Danish subjects related to age and gender. Am J Hypertens. 1995; 8: 978-986. [ Links ]
68. Rader DJ. Molecular regulation of HDL metabolism and function: implications for novel therapies. J Clin Invest. 2006; 116: 3090-3100. doi:10.1172/JCI30163. [ Links ]
69. Shelness GS, Ledford AS. Evolution and mechanism of apolipoprotein B-containing lipoprotein assembly. Current Opinion in Lipidology. 2005; 16: 325-332. [ Links ]
70. Farina HO. Dislipemias. Bases para el diagnóstico y tratamiento racional. Grupo argentino para el uso racional de los medicamentos 2001; 4. [ Links ]
Nota
Este artículo puede ser consultado en versión completa en: http://www.medigraphic.com/revmexcardiol














