Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.53 supl.2 Cuernavaca ene. 2011
ARTÍCULO DE REVISIÓN
The health system of Argentina
Mariana Belló, Lic en Psic, M en C,I; Victor M Becerril-Montekio, Lic en Ec, M en Soc.II
IUniversidad del Caribe. Cancún, Quintana, Roo, México
IIInstituto Nacional de Salud Pública. Cuernavaca, Morelos, México
RESUMEN
En este artículo se describe el sistema de salud de Argentina, que está compuesto por tres sectores: público, de seguridad social y privado. El sector público está integrado por los ministerios nacional y provincial, y la red de hospitales y centros de salud públicos que prestan atención gratuita a toda persona que lo demande, fundamentalmente a personas sin seguridad social y sin capacidad de pago. Se financia con recursos fiscales y recibe pagos ocasionales de parte del sistema de seguridad social cuando atiende a sus afiliados. El sector del seguro social obligatorio está organizado en torno a las Obras Sociales (OS), que aseguran y prestan servicios a los trabajadores y sus familias. La mayoría de las OS operan a través de contratos con prestadores privados y se financian con contribuciones de los trabajadores y patronales. El sector privado está conformado por profesionales de la salud y establecimientos que atienden a demandantes individuales, a los beneficiarios de las OS y de los seguros privados. Este sector también incluye entidades de seguro voluntario llamadas Empresas de Medicina Prepaga que se financian sobre todo con primas que pagan las familias y/o las empresas. En este trabajo también se describen las innovaciones recientes en el sistema de salud, incluyendo el Programa Remediar.
Palabras clave: sistema de salud; seguridad social; Argentina
ABSTRACT
This paper describes the health system of Argentina.This system has three sectors: public, social security and private.The public sector includes the national and provincial ministries as well as the network of public hospitals and primary health care units which provide care to the poor and uninsured population. This sector is financed with taxes and payments made by social security beneficiaries that use public health care facilities. The social security sector or Obras Sociales (OS) covers all workers of the formal economy and their families. Most OS operate through contracts with private providers and are financed with payroll contributions of employers and employees. Finally, the private sector includes all those private providers offering services to individuals, OS beneficiaries and all those with private health insurance.This sector also includes private insurance agencies called Prepaid Medicine Enterprises, financed mostly through premiums paid by families and/or employers.This paper also discusses some of the recent innovations implemented in Argentina, including the program Remediar.
Key words: health system; social security; Argentina
Contexto
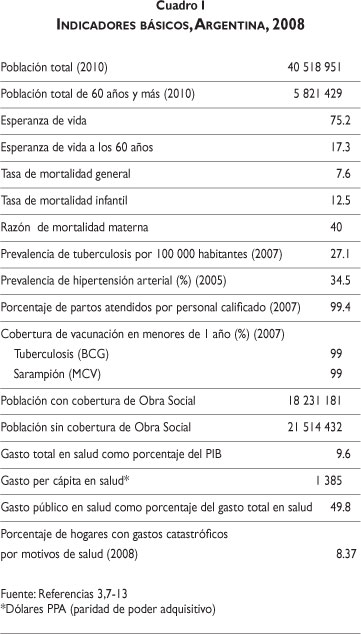
La población de Argentina pasó de 32.6 millones de habitantes en 1990 a 40.5 millones estimados en 2010; 49% son hombres y 51% mujeres.2 Se calcula que para 2015 la población ascenderá a 42.4 millones de personas, con una tasa de crecimiento de 0.91%. Alrededor de 92% de la población habita en zonas urbanas y un tercio de la población reside en la zona metropolitana de Buenos Aires, ciudad que concentra, además, 40% del PIB.
Argentina presenta una estructura poblacional en franco proceso de envejecimiento. El porcentaje de adultos mayores pasó de 2.5% en 1895 a 3.9% en 1947 y 10% en 2010. Este proceso se debe a la confluencia de varios factores: el descenso sostenido de la tasa de fecundidad, que pasó de siete hijos por mujer a finales del siglo XIX a 2.2 hijos en 2008; el descenso de la mortalidad general, que pasó de 17 a 7.6 defunciones por 1000 habitantes entre 1947 y 2008, y el incremento de la esperanza de vida al nacer, que pasó de 40 años en 1947 a 75 años en 2008.2-5
Condiciones de salud
La salud de los argentinos ha mejorado notablemente en los últimos 20 años en tanto se vive más y mejor que antes. El perfil epidemiológico se caracteriza por un creciente predominio de los padecimientos no transmisibles. Sin embargo, las infecciones comunes y los problemas reproductivos siguen afectando a las poblaciones más marginadas.5,6
En 2008 casi 70% de las defunciones que se presentaron en Argentina se produjeron en mayores de 65 años y 50% se debieron a padecimientos no transmisibles como las enfermedades cardiovasculares y el cáncer.3
Las tasas de mortalidad materna e infantil descendieron entre 1990 y 2008.3 La razón de mortalidad materna se estabilizó desde 1994 en alrededor de 40 muertes por 100 000 nacidos vivos. Cabe recalcar, sin embargo, la enorme brecha existente entre provincias, ya que mientras en la ciudad de Buenos Aires la razón de mortalidad materna en 2008 fue de 9 por cada 100 000 nacidos vivos, en las provincias de Formosa y Jujuy esta misma tasa se ubicó por arriba de 100. La mortalidad infantil, por su parte, descendió de 25.8 por 1000 nacidos vivos en 1985 a 12.5 en 2008. Sin embargo, también aquí hay diferencias importantes entre regiones. Las jurisdicciones con mayor ingreso per cápita presentan una tasa de mortalidad infantil de 8 por 1000 nacidos vivos contra 19 en las jurisdicciones más pobres. Las principales causas de muerte infantil en Argentina son la desnutrición, las diarreas, las dificultades respiratorias del recién nacido y las malformaciones congénitas del corazón. Dos terceras partes de las muertes infantiles son neonatales. Se calcula que seis de cada 10 muertes de recién nacidos podrían evitarse con un buen control del embarazo, una atención adecuada del parto, y un diagnóstico y tratamiento tempranos de las patologías neonatales.
En 2008 las dos principales causas de muerte fueron las enfermedades del corazón, incluyendo las enfermedades hipertensivas, y los tumores malignos. El tercer lugar de la mortalidad general lo ocuparon las enfermedades cerebrovasculares.6
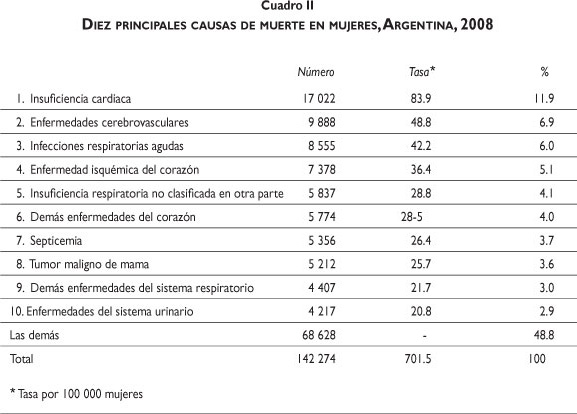
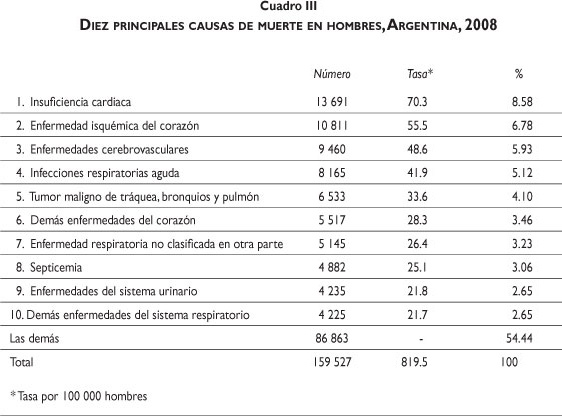
Las principales causas de muerte en las mujeres son la insuficiencia cardiaca, las enfermedades cerebro-vasculares, las infecciones respiratorias agudas y las enfermedades isquémicas del corazón, que concentran la tercera parte de las muertes totales (cuadro II). Las principales causas de muerte en los hombres son la insuficiencia cardiaca, las enfermedades isquémicas del corazón y las enfermedades cerebrovasculares, que concentran poco menos de la cuarta parte de las muertes totales (cuadro III).
Estructura y cobertura
El sistema de salud de Argentina está compuesto por tres sectores poco integrados entre sí y fragmentados también en su interior: el sector público, el sector de seguro social obligatorio (Obras Sociales) y el sector privado.13-15
El sector público está integrado por las estructuras administrativas provinciales y nacionales de nivel ministerial, y la red de hospitales y centros de salud públicos que prestan atención gratuita a toda persona que lo demande, en general personas sin seguridad social y sin capacidad de pago, aproximadamente 14.6 millones de personas en 2008.16
El sector del seguro social obligatorio se organiza en torno a las Obras Sociales (OS), que cubren a los trabajadores asalariados y sus familias según ramas de actividad. Además, cada provincia cuenta con una OS que cubre a los empleados públicos de su jurisdicción. Finalmente, el Instituto Nacional de Servicios Sociales para Jubilados y Pensionados/Programa de Asistencia Médica Integral (INSSJyP - PAMI) brinda cobertura a los jubilados del sistema nacional de previsión y sus familias.
El sector privado incluye: a) a los profesionales que prestan servicios independientes a pacientes particulares asociados a OS específicas o a sistemas privados de medicina prepagada; b) los establecimientos asistenciales, contratados también por las OS, y c) las entidades de seguro voluntario llamadas Empresas de Medicina
Prepaga (EMP), que incluyen un subsector prestador de servicios agrupado en la confederación Argentina de Clínicas, Sanatorios y Hospitales Privados. Este sector comprende también a las llamadas cooperativas y mutuales de salud, que son entidades no lucrativas que ofrecen planes de salud pero no operan ni como OS ni como medicina prepagada.
¿Quiénes son los beneficiarios?
En 1943 Argentina dio el primer paso hacia el reconocimiento de la salud pública como problema de interés específico del Estado con la creación de la Dirección Nacional de Salud Pública y Asistencia Social, que en 1949 se transformó en Ministerio. Esa década fue testigo de un doble nacimiento: del Estado "responsable-garante" del derecho a la protección de la salud y de las organizaciones sindicales, estatales y paraestatales que más tarde dieron origen al sistema de OS. Esto dio lugar a la expansión de los derechos sociales en general, la multiplicación de la oferta pública universal y gratuita de servicios de salud, y la ampliación de la seguridad social, pero institucionalmente se reflejó en el desarrollo de un sistema fragmentado con tres subsectores que atienden a tres categorías de usuarios: a) los grupos sociales de bajos ingresos, que no cuentan con seguridad social; b) los trabajadores asalariados y los jubilados, y c) la población con capacidad de pago, que compra seguros privados o paga de su bolsillo al recibir atención.16 Entre las dos primeras categorías se ubican los beneficiarios de las pensiones no contributivas.
La población de escasos recursos que no cuenta con los beneficios de la seguridad social recurre a la red de hospitales y centros de salud públicos en los cuales se brinda atención gratuita a cualquier persona que lo demande.
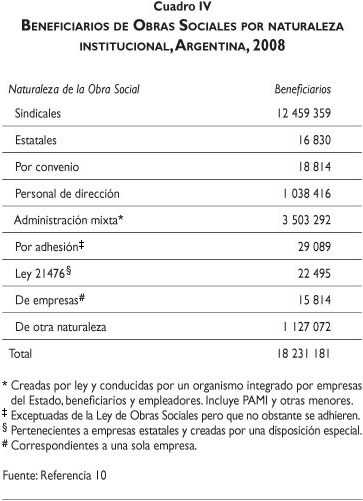
Los trabajadores activos y jubilados, y sus familias, cuentan con un seguro social administrado por las OS (nacionales y provinciales), que no tienen fines de lucro y que se organizan a partir de las diversas ramas de actividad económica. Estas entidades subcontratan los servicios del sector privado para la atención de sus beneficiarios.17 En 2008 este sistema cubría a más de 18 millones de beneficiarios entre titulares y sus familiares (las OS nacionales cubren al 70% de los afiliados y las OS provinciales al 30% restante) (cuadro IV).5
Por su parte, los titulares de pensiones no contributivas y sus familiares son, en su mayor parte, una población con grandes carencias, incluso con necesidades especiales y con dificultades de acceso a atención médica. Las personas con trabajos precarios o que carecen de trabajo no están comprendidos dentro del sistema de OS. El financiamiento, la implementación y la coordinación de la atención médica que se brinda a esta población está a cargo del Programa Federal de Salud (PROFE) del Ministerio de Salud de la nación (MS). Cerca de 80% de esta población es atendida en la red de hospitales y centros de salud públicos y el restante 20.5% (ex combatientes de Malvinas y pensionados por invalidez) reciben cobertura por parte del INSSJyP.18
Finalmente, las EMP cubren a la población de mayores recursos, aproximadamente 3.3 millones de personas según datos del año 2006; 40% están afiliadas de forma individual o familiar y el resto a través de sus empresas. Aunque existen alrededor de 150 EMP en el país, cinco de ellas concentran el 60% de la afiliación del sector.16
¿En qué consisten los beneficios?
Las OS nacionales y las EMP tienen la obligación de atender el Programa Médico Obligatorio (PMO) dispuesto por el MS, cuyo cumplimiento es supervisado por la SSS dependiente de dicho ministerio. El PMO comprende un conjunto de prestaciones muy amplio y los medicamentos respectivos. Este programa cubre 95% de las causas de consulta ambulatoria, atención quirúrgica y hospitalaria, atención odontológica, salud mental, rehabilitación y cuidados paliativos.16
Las OS provinciales y las entidades del sector privado que no pertenecen a esquemas de medicina prepaga sino que ofrecen atención a cambio de pagos de bolsillo no están obligadas a ofrecer el PMO. Esto da origen a la existencia de diferentes esquemas provinciales de
beneficios. No obstante, las OS locales de 13 provincias sí ofrecen un conjunto explícito de prestaciones básicas. El PMO tampoco aplica en el sector público, el cual se regula a nivel provincial y municipal ofreciendo servicios definidos de acuerdo con los criterios establecidos por los diferentes ministerios de salud provinciales.19
Financiamiento
El sector público se financia con recursos fiscales. La administración central y los organismos provinciales descentralizados se financian fundamentalmente con recursos del presupuesto nacional. El INSSJyP, que cubre a los jubilados y los beneficiarios de pensiones no contributivas se financia con las contribuciones de los trabajadores asalariados y con recursos fiscales centrales. Este sector también se nutre de recursos que se recaudan en las provincias y municipios. 20,21
El financiamiento de las OS nacionales proviene del pago de 8% del salario de los trabajadores activos; 3% lo aporta el trabajador y 5% el patrón. Las OS provinciales se financian de la misma manera, con contribuciones de los empleados gubernamentales y con contribuciones de los gobiernos provinciales en su calidad de empleadores.
Una parte de las contribuciones a las OS financia el llamado Fondo Solidario de Redistribución, que se diseñó para aumentar la equidad en la distribución de los recursos entre entidades. Su objetivo es cubrir la diferencia entre la cotización del trabajador y la cápita asociada al PMO. Para ello, la Administración Federal de Ingresos Públicos (AFIP) redistribuye a las OS una cierta cantidad por cada grupo familiar afiliado que no alcance a cubrir el costo del PMO. Los recursos remanentes se dirigen a la Administración de Programas Especiales y se utilizan para apoyar financieramente a las OS en la cobertura de padecimientos de alto costo y baja frecuencia.
Finalmente, la atención en el sector privado se financia con las primas que los hogares o las empresas pagan a las EMP y con los pagos de bolsillo que hace la gente que no cuenta con seguro de salud y que recibe la atención de un prestador privado.
¿A cuánto asciende el gasto en salud?
De acuerdo con la Organización Mundial de la Salud (OMS), entre 1995 y 2008 el gasto total en salud como porcentaje del PIB pasó de 8 a 9.6%, convirtiendo a Argentina en el país latinoamericano con mayor inversión en salud. Sin embargo, debido a las devaluaciones de la moneda que se presentaron a finales de siglo pasado y principios de éste, el gasto per cápita en salud pasó de US$ 707 en 1999 a US$ 241 en 2002. A partir de entonces, ha aumentado constantemente hasta llegar a US$ 801 en 2008 (cuadro V). 22,23
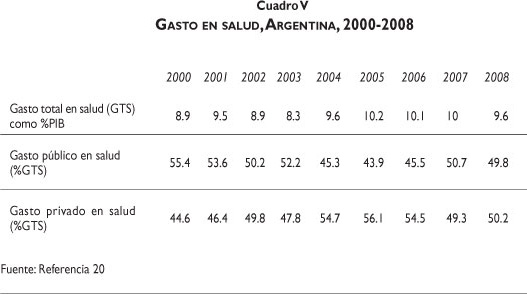
Del total del gasto en salud, 49.8% corresponde al gasto público y 50.1% al gasto privado. El gasto público ha mostrado una tendencia relativa al descenso. Representaba 59.8% del gasto total en salud en 1995. En el año 2000 pasó a representar 55.4% del gasto total, mientras que en 2008 se ubicó en 50%. El 59% del gasto público se concentra en los fondos de la seguridad social y el resto en las instituciones de salud del sector público.
Por lo que toca al gasto privado, 56% se concentra en los seguros privados y el resto corresponde a los gastos de bolsillo. Argentina, de hecho, presenta una de las cifras más bajas de gasto de bolsillo de América Latina.
¿Con qué nivel de protección financiera cuentan los argentinos?
A pesar de que el gasto de bolsillo en Argentina no es muy alto, el nivel de cobertura de las OS y de las EMP ha disminuido en los últimos años como resultado de las crisis económicas, lo que ha dejado sin la protección de un seguro de salud a un porcentaje creciente de la población argentina. De hecho, las cifras más recientes de gastos catastróficos y empobrecedores no son precisamente alentadoras. Algunos autores han estimado que 8.37% de los hogares argentinos incurrieron en gastos catastróficos por motivos de salud y 0.04% en gastos empobrecedores. Los hogares rurales tuvieron menos gastos catastróficos que los urbanos (8.25% vs 6.56%). Por nivel socioeconómico, en 20% de los hogares más pobres del país, el porcentaje de hogares con gastos catastróficos fue de 9.44% mientras que en 20% más rico este porcentaje fue de 6.66%. Entre hogares con seguro y sin seguro médico, los gastos catastróficos fueron mayores en los primeros (10.24%) que en los segundos (4.84%).12
Recursos
En el año 2000 Argentina contaba con 17 845 establecimientos de atención a la salud sin considerar a los consultorios privados. De este total 3 311 eran hospitales, lo que arroja una razón de nueve hospitales por cada 100 000 habitantes. Alrededor de 60% de los hospitales eran privados, 38% públicos y el resto pertenecían a las OS. La mayoría de los hospitales públicos eran provinciales y sólo una mínima proporción (1.8%) eran hospitales nacionales. Destacan dentro de éstos el Hospital Nacional "Baldomero Sommer", el Hospital Nacional "Profesor A. Posadas" y la Colonia Nacional "Dr. Manuel Montes de Oca".5
Los hospitales contaban con 153 065 camas, de las cuales 53% pertenecían al sector público, 44% al sector privado y el restante 3% al sector de las OS. Estas cifras arrojan una razón de 4.1 camas por 1000 habitantes, superior incluso al promedio de los países de la Organización para la Cooperación y el Desarrollo Económicos (OCDE), que es de 3.9.11
Por lo que se refiere a las unidades de atención ambulatoria, en el país hay un total de 14 534 unidades de las cuales 44.4% pertenecen al sector público y en su gran mayoría dependen, al igual que los hospitales, de las administraciones provinciales.
Si bien se sabe que el país cuenta con equipamiento médico sofisticado, no hay información disponible con datos nacionales de la existencia de equipo médico de alta tecnología (tomógrafos, mastógrafos, aceleradores lineales, etcétera). Sólo existe un catastro parcial que data de 1998 y que no contiene información de todas las provincias.
¿Con qué recursos humanos se prestan los servicios?
Argentina es uno de los países con mayor oferta de médicos en el mundo, superada en América Latina sólo por Cuba y Uruguay. En 2005 había en el país 3.2 médicos por 1000 habitantes.11 El promedio en los países de la OCDE es de 3. Si bien estas cifras son alentadoras, existen diferencias importantes entre provincias. La ciudad de Buenos Aires, por ejemplo, tiene siete veces más médicos por habitante que Formosa o Misiones.5,24
No sucede lo mismo con las enfermeras. Se calcula que la razón de enfermeras por 1000 habitantes es de sólo 0.5, para una relación de enfermeras por médico de 0.2.11 En los países de la OCDE la razón de enfermeras por 1000 habitantes es de 8.9 y la relación de enfermeras por médico es de 2.9.
¿Cuánto se gasta en medicamentos y cuál es el nivel de acceso a ellos?
En Argentina el sector de la industria farmacéutica representa 7% del valor agregado industrial.25 El valor de la producción argentina de medicamentos asciende a US$ 2 018 millones (valor salida de laboratorio) y en 2005 se produjeron 405 millones de unidades (canal farmacias). En Argentina hay 230 laboratorios. Los primeros 20 laboratorios en facturación representan 60% del mercado; de estos, 11 son de capitales argentinos. Hay 142 droguerías autorizadas por la Administración Nacional de Medicamentos y Tecnología Médica y 3 de ellas concentran 60% del mercado. Por su parte, el consumo per cápita de medicamentos alcanzó los $112 (pesos argentinos) en 2005.
La oferta local de medicamentos está constituida tanto por productos elaborados localmente, como por importaciones. Se estima que aproximadamente 30% del valor de la oferta doméstica de productos medicinales, corresponde a bienes elaborados en el exterior.
Durante la última crisis económica, el sistema de provisión pública y privada de medicamentos cayó en un proceso de franco deterioro. Los centros de atención enfrentaron serios problemas de suministro de insumos básicos debido a los incrementos de los precios que se generaron con la desregulación del mercado de medicamentos. Además, la merma en los ingresos de las OS derivada de la caída de los empleos formales y la disminución de los salarios, imposibilitó el cumplimiento adecuado de las prestaciones obligatorias. A esto habría que sumar la declinación de la cobertura de la seguridad social y de las EMP que desplazó la demanda de atención de manera muy importante hacia los servicios públicos de salud.
Para enfrentar esta situación de emergencia, en el año 2002 se puso en marcha la Política Nacional de Medicamentos (PNM), la cual marcó un hito en la historia del acceso a los medicamentos en Argentina.20 Esta política se estructuró sobre tres ejes:
- Prescripción de medicamentos por nombre genérico;
- El Programa Remediar, dirigido a los sectores más necesitados, que contempla la provisión de medicamentos esenciales en centros de atención primaria;27
- La implementación y modificación del Programa Médico Obligatorio, que ahora cubre más de 370 medicamentos genéricos, incluyendo 70% de los medicamentos destinados a enfermedades crónicas.5
A partir de la aplicación de esta política, el consumo de medicamentos vendidos a través de las farmacias se incrementó de 277 a 405 millones de unidades entre 2002 y 2005. Esto permitió que más de cuatro millones de personas que antes no podían comprar los medicamentos tuvieran acceso a estos productos. En 2007 se logró además que 78% de las recetas consignara el nombre genérico del medicamento, lo cual refleja la aceptación social que ha tenido esta ley. Algunos medicamentos, además, bajaron de precio hasta en un 85% como efecto de la competencia.
¿Quién genera la información y quién produce la investigación?
La información en salud se concentra en el llamado Sistema Estadístico de Salud (SES), que a su vez forma parte del Sistema Estadístico Nacional (SEN), que es alimentado por todos los sectores (salud, educación, trabajo, economía). El SES tiene cobertura nacional y está sustentado en instrumentos legales específicos que le permiten generar estadísticas sobre hechos vitales (nupcialidad, natalidad y mortalidad), condiciones de vida y problemas de salud de la población, así como disponibilidad y utilización de recursos.28
Para la generación de información en estas áreas, el SES cuenta con diferentes subsistemas: estadísticas vitales, estadísticas de servicios de salud (cuya fuente de información son los registros permanentes y censos) y estadísticas de cobertura, demanda, utilización de servicios y gasto directo en salud (cuya fuente de información son encuestas de población).
Este sistema está estructurado por niveles (nacional, jurisdiccional y local) interrelacionados. Las líneas de acción para la obtención de información se acuerdan en reuniones nacionales. Las instancias locales cuentan con autonomía para la producción y difusión de la información.
La Dirección de Estadísticas e Información de Salud (DEIS) del MS tiene a su cargo la coordinación nacional del SES y es la representante del SEN dentro del ministerio. Su objetivo es intervenir en la implementación y desarrollo de los programas nacionales y locales de estadísticas de salud y difundir sus resultados. Desde su implantación, el SES actúa de forma descentralizada a través de la firma de convenios con los ministerios provinciales.
Un componente importante del SES es el Sistema Nacional de Vigilancia Epidemiológica (SINAVE). Se trata de un subsistema que articula a diversas instituciones públicas y privadas que notifican sobre ciertas enfermedades o daños a la salud. El objetivo del SINAVE es ofrecer orientación técnica a quienes tienen la responsabilidad de decidir sobre acciones de prevención y control de riesgos y enfermedades.
Por lo que se refiere a la investigación, el Ministerio de Ciencia, Tecnología e Innovación Productiva (MinCyT), es el organismo encargado de establecer políticas y coordinar acciones para fortalecer la capacidad del país para dar respuesta a problemas sectoriales y sociales prioritarios, así como contribuir a incrementar la competitividad del sector productivo, sobre la base del desarrollo de un nuevo patrón de producción basado en bienes y servicios con mayor densidad tecnológica.29 De acuerdo con el último Relevamiento Anual de Actividades de Ciencia y Tecnología, que incluye a organismos públicos, universidades públicas y privadas, empresas y otras entidades sin fines de lucro, que se llevó a cabo en 2007, existen más de 7 700 investigadores (incluyendo becarios) en el área de ciencias médicas, de los cuales 32% son médicos. Ese mismo año había en Argentina más de 3 500 proyectos de investigación y desarrollo vigentes dentro del área de las ciencias médicas Cabe destacar que esta cifra creció 27% durante el periodo 2003 - 2007.30
El gasto en investigación, sin embargo, sigue siendo insuficiente. Argentina, de hecho, es uno de los países de ingresos medios de América Latina con menor nivel de inversión en investigación y desarrollo tecnológico. A este rubro dedica apenas 0.5% de su PIB, porcentaje apenas superior al de México (0.4%), pero inferior al de Chile (0.6%) y Brasil (1%).
Rectoría
El gobierno nacional fija los objetivos centrales del sistema a través del MS que cumple una función de conducción y dirección política del sistema de salud en su conjunto. El MS tiene a su cargo las funciones de normalización, regulación, planificación y evaluación de las acciones de salud que se llevan a cabo en el territorio nacional.31
El MS cuenta con diversos organismos descentralizados: la Administración Nacional de Medicamentos, Alimentos y Tecnología (ANMAT); la Administración Nacional de Laboratorios e Institutos de Salud (ANLIS); el Instituto Nacional Central Único Coordinador de Ablación e Implante (INCUCAI); el Centro Nacional de Reeducación Social (CENARESO), y el Instituto Nacional de Rehabilitación Psicofísica del Sur (INAREPS). También dependen del MS, como remanentes de las políticas de descentralización, tres hospitales y la entidad más grande del sistema de OS, el INSSJyP. El MS también administra ciertos programas especiales como son los programas de inmunizaciones, maternidad e infancia, y VIH / SIDA y enfermedades de transmisión sexual.
La Superintendencia de Servicios de Salud (SSS), creada en 1996 como organismo descentralizado del MS, cumple un rol relevante. Goza de autonomía administrativa, económica y financiera, y es un ente de supervisión, fiscalización y control de los agentes que integran el Sistema Nacional de Seguros de Salud.
Los gobiernos provinciales son responsables de la salud de sus habitantes a través de sus ministerios de salud. La coordinación entre la nación y las provincias no está suficientemente articulada, aunque en los últimos años se le ha dado especial impulso al Consejo Federal de Salud (COFESA), integrado por los ministros de las provincias y el ministro de la nación. El COFESA es el espacio para la construcción de consensos, establecimiento de metas, y adopción de políticas y decisiones compartidas entre sectores y jurisdicciones.32
Existen políticas definidas que norman la formación de los profesionales de la salud a través de la Ley de Educación Superior de 1995, la cual establece una serie de requisitos para aquellas profesiones cuyo ejercicio está regulado por el Estado y que pudieran poner en riesgo la salud de la población. Para estas carreras se establecen procedimientos de acreditación que son responsabilidad de un organismo descentralizado del Ministerio de Educación, la Comisión Nacional de Evaluación y Acreditación Universitarias (CONEAU). La ley también establece que las carreras de posgrado deben ser acreditadas por la misma entidad o por entidades reconocidas por el Ministerio de Educación.33
A pesar de que el control sobre el desempeño profesional de los recursos humanos dedicados a la salud es una función constitucionalmente reservada a las provincias, el MS también lo ejerce a través del componente de Control del Ejercicio Profesional del Programa Nacional de Garantía de la Calidad de la Atención Médica (PNGCAM).34
El PNGCAM, puesto en marcha en el año 2003, forma parte de un conjunto de políticas sustantivas e instrumentales de salud establecidas desde 1992 y concierne a todos los establecimientos nacionales de salud. El programa incluye varios componentes. El primero regula la habilitación y categorización de los establecimientos de salud por parte de comisiones integradas por entidades académicas y gremiales, financiadores y prestadores de servicios encargados de confeccionar las normas de organización y funcionamiento de los servicios. El segundo regula el ejercicio de los profesionistas de la salud (especialización, matriculación, certificación y recertificación profesional) con participación de todas las entidades vinculadas a este proceso. Aunque la certificación es un proceso voluntario, se vuelve obligatorio cuando el especialista desea anunciarse como tal. El tercer componente se vincula con la elaboración de guías y protocolos clínicos, así como de procedimientos de gestión de los servicios de salud. El cuarto se refiere a la implementación de indicadores y estándares de estructura, proceso y resultados en los servicios de salud, así como a la compatibilización de las modalidades de evaluación externa de la calidad y la gestión interna de calidad. Finalmente, el quinto componente se refiere a la oferta de asesoramiento y capacitación a las jurisdicciones provinciales, así como a la promoción de iniciativas de calidad.
¿Quién vigila las actividades que impactan la salud?
La ANMAT es un organismo descentralizado de la Administración Pública Nacional creado en 1992 que colabora en la protección de la salud garantizando que los medicamentos, alimentos y dispositivos médicos a disposición de la población posean eficacia, seguridad y calidad. Los productos de su competencia son los medicamentos, alimentos, productos médicos, productos de uso doméstico, reactivos de diagnóstico, cosméticos y suplementos dietarios. Para cumplir con su misión lleva a cabo procesos de autorización, registro, normalización, vigilancia y fiscalización de la elaboración y comercialización de dichos productos, así como de la publicidad relacionada con los mismos.35
Por su parte, la ANLIS tiene entre sus funciones la supervisión de la elaboración y el control de calidad de productos biológicos, así como la realización de investigaciones y desarrollos para mejorarlos o para generar nuevos.36
Otros organismos e instituciones tienen diversos niveles de responsabilidad sobre la salud de acuerdo con su ubicación estructural y su grado de vinculación con los ministerios de salud de cada jurisdicción. Así, la salud ambiental suele estar en el ámbito de responsabilidad ministerial en las provincias, pero a nivel nacional está a cargo de la Secretaría de Ambiente y Desarrollo Sustentable dependiente de la Presidencia de la Nación.37 Por su parte, el Ministerio de Agricultura, Ganadería y Pesca es el responsable del control de los alimentos y de la salud animal.38
¿Quién evalúa?
El Consejo Nacional de Coordinación de Políticas Sociales, perteneciente a la Oficina de la Presidencia de la Nación, tiene a su cargo la evaluación de los programas sociales de los ministerios que lo componen, entre ellos el MS. Las evaluaciones se llevan a cabo a través de un instrumento de gestión denominado Sistema de Información, Evaluación y Monitoreo de Programas Sociales (SIEMPRO).39
Entre las evaluaciones llevadas a cabo en el ámbito de la salud destaca la evaluación del Programa Remediar 2003 y 2004 que estableció una línea de base del programa y llevó a cabo una medición de medio término para evaluar la capacidad de los mecanismos institucionales del Programa para lograr los resultados e impactos previstos y estudiar la correspondencia entre los objetivos del programa y los requerimientos de los beneficiarios. Por su parte, la Unidad de Investigación Estratégica en Salud del MS ha llevado a cabo evaluaciones de resultado e impacto de los diferentes componentes de la Política Nacional de Medicamentos.40
Participación ciudadana
La SSS instrumenta mecanismos de participación ciudadana con el objeto de aumentar la capacidad de respuesta de las instituciones de salud a la demandas de los usuarios. Uno de los mecanismos que utiliza para cumplir con sus objetivos es el Sistema de Quejas y Sugerencias. Para ello se cuenta con buzones en las áreas de atención al público así como formularios de "Quejas y Sugerencias" que se dirigen a los diferentes usuarios, ciudadanos en general, beneficiarios de las OS o representantes de instituciones.16
También hace uso de encuestas de satisfacción dirigidas a los usuarios de los servicios públicos de salud y a los beneficiarios del Sistema Nacional de Obras Sociales. Las encuestas a éstos últimos indagan, entre otros aspectos, sobre la prescripción de medicamentos por nombre genérico, la cobertura en medicamentos para las enfermedades crónicas más frecuentes, las prestaciones en discapacidad y la entrega de información sobre los derechos del beneficiario.
La SSS también organiza encuentros con organizaciones de defensa del consumidor y asociaciones de pacientes para favorecer el intercambio con la sociedad civil, propiciar el conocimiento de los derechos de que gozan los beneficiarios del sistema y facilitar la circulación de información. Cuando surgen situaciones que lo requieren, también lleva a cabo foros de consulta con diferentes actores del sistema.
Finalmente, un mecanismo de gran relevancia es la Audiencia Pública Anual. Se trata de un espacio institucional por medio del cual se convoca a todos los ciudadanos a discutir temas relevantes. La Superintendencia asume cada año el compromiso de convocar a una Audiencia Pública Anual en la que se discuten los temas en salud que inquietan a la ciudadanía.
¿ Cómo perciben los usuarios la calidad y calidez de la atención a la salud?
No existen estudios que permitan tener un panorama completo de la percepción de los usuarios respecto a la atención a la salud que reciben. No obstante, el Estudio Permanente de Satisfacción de los Beneficiarios del Sistema Nacional de Obras Sociales llevado a cabo por la SSS en 2006 permitió determinar que 85% de los beneficiarios utiliza exclusivamente los servicios de la OS. En 2006, 91% de los beneficiarios opinaron que su OS era buena, muy buena o excelente. Además, 90% de las personas reportaron tener confianza en su OS en el momento de requerir atención médica.16 Sesenta y seis por ciento reportaron que la demora promedio en turnos para clínica médica, ginecología y pediatría fue de una semana, mientras que para la atención por especialistas, así como para internación programada, 68% reportan demoras de que van de una a dos semanas.
Innovaciones
En las últimas décadas se han implantado en Argentina diversas políticas y estrategias que parten del reconocimiento del creciente deterioro de la eficiencia operativa y la equidad distributiva tanto del sector público como del sector de las OS. A esta situación se sumaba la necesidad de optimizar los recursos disponibles para afrontar la problemática derivada de los cambios en el perfil epidemiológico.41,42
En la década de los noventa se llevó a cabo una reforma del sector salud que se implantó a través de diversos decretos presidenciales. El conjunto de medidas tenía como objetivos fundamentales el mejoramiento de la accesibilidad, eficiencia y calidad de la atención médica; el fortalecimiento de las acciones de promoción y protección siguiendo los criterios de focalización hacia los grupos vulnerables, y la redefinición del papel del estado en los procesos de federalización y descentralización. Además, dado que el financiamiento de los servicios ofrecidos tanto por la seguridad social como por el sector público se había basado en el subsidio a la oferta y la modalidad de pago era por unidad de servicios, la reforma se orientó también hacia la disminución del gasto y el aumento de la eficiencia a través de un esquema de subsidio de la demanda.
Por lo que respecta al sector público, se profundizó la descentralización administrativa de los hospitales nacionales hacia las jurisdicciones provinciales y municipales, tanto en su estructura administrativa como de prestaciones, un proceso iniciado en la década de los cincuenta. El MS se liberó de la administración directa de los servicios y, al no disponer de la facultad de transferir recursos financieros a las provincias, ganó disponibilidad presupuestaria para financiar programas prioritarios.
Otra medida fue la creación de los Hospitales Públicos de Autogestión, actualmente denominados Hospitales Públicos de Gestión Descentralizada, que los transformó en unidades autogestionadas eficientes que pueden generar recursos a través de la venta de los servicios tanto a personas con capacidad de pago como a las OS. De este modo, la atención médica gratuita quedó dirigida a los sectores de más bajos ingresos que no cuentan con cobertura de OS y/o de seguro privado.
En el subsector de OS se puso en marcha la estrategia de desregulación para instrumentar la libre elección de los afiliados y, con ello, abrir la competencia entre ellas a fin de promover una mejora en la provisión de los servicios y reducir la corrupción, un esquema competitivo al que más tarde se sumarían las EMP. Estas medidas también abrieron la posibilidad de que los hospitales públicos compitieran con los agentes del seguro, al reglamentar su participación en la captación de recursos financieros.
Con el fin de hacer efectiva la libre elección se incorporó la obligación de realizar un reempadronamiento de todos los beneficiarios y prestadores. Para asegurar la calidad en la prestación de los servicios por parte de los Agentes del Seguro de Salud (OS nacionales y EMP) se implementó el PMO como un conjunto de prestaciones mínimas a las cuales estaban obligados dichos agentes del seguro. Más allá de la obligación de las EMP de cumplir con el PMO, el sector privado quedó exento de otras regulaciones, dando lugar a una gran diversidad de modalidades de organización y contratación de servicios.
Cabe destacar que este conjunto de medidas de reforma sólo afectó a las OS de carácter nacional, ya que las OS provinciales se siguen rigiendo por los estatutos establecidos en cada una de sus 24 áreas de jurisdicción.
¿Qué impacto han tenido las innovaciones más recientes?
Las reformas llevadas a cabo en el sistema argentino de salud durante la década de los noventa continúan siendo objeto de debate. En general se piensa que reproducen la lógica segmentada del sistema, que se dirigieron sobre todo a la contención de costos y que poco reflejan la preocupación por mejorar la situación de los pobres o de los grupos con problemas de acceso a los beneficios del sistema.43-46
El crecimiento de la oferta de servicios curativos durante la década de 1970 había desembocado en una profunda crisis en los años ochenta que afectó la sustentabilidad financiera de la seguridad social y condujo a una saturación de la oferta de la estructura prestadora del sector privado en expansión. Las medidas de reforma sectorial intentaron fundamentalmente atender estas dificultades financieras, centrándose en la promoción de la competencia entre aseguradores y prestadores de servicios de salud, con algunos avances en la regulación del sistema.
Desde el punto de vista de la organización del sistema de atención, los cambios más importantes durante la década de las reformas se dieron en el sistema de OS, con modificaciones en su organización, financiamiento y en aspectos de la provisión de servicios. Entre estos cambios, los que han tenido mayor impacto son los referidos a la libertad de contratación entre las entidades financiadoras y los proveedores de servicios. El núcleo más importante de regulación está dado en el nivel de intermediación y se expresa en las orientaciones que regulan los contratos entre pagadores, intermediarios y proveedores directos. Además, como resultado de las reformas se han incorporado nuevos actores (aseguradores), nuevos intermediarios y formas de contratación que han modificado las relaciones de poder en el sistema.
¿Cuáles son los retos y las perspectivas del sistema de salud?
Argentina es el país de ingresos medios de América Latina con el mayor ingreso per cápita y el mayor gasto per cápita en salud. Esto, sin embargo, no se refleja en los principales indicadores de salud.11 Su esperanza de vida al nacer (76 años en 2008) es menor que la de Chile (78) y similar a la de México (76). Su tasa de mortalidad en menores de 5 años (15 por 1000 nacidos vivos) es muy superior a la de Chile (9) y similar a la de México (17) y Uruguay (16). Su razón de mortalidad materna por 100 000 nacidos vivos (77 por 100 000 nacidos vivos en 2005) es muy superior a la de Chile (16) y Uruguay (20), y superior a la de México (60). Esto nos habla de un desempeño deficiente de su sistema de salud.
El modelo argentino constituye un caso particular por su elevada fragmentación. La cobertura de la salud se encuentra distribuida entre el sector público, las OS y el sector privado, con una pobre coordinación entre subsectores, que ofrecen beneficios en salud muy heterogéneos. Es por ello que su principal desafío es diseñar medidas para incrementar el acceso igualitario a servicios integrales de salud reduciendo los enormes costos asociados a la atomización financiera, bajo la figura de un Estado garante del bienestar de la población.47
En este contexto se requiere que el Estado nacional cree las condiciones para que se debata la implantación de sistemas provinciales integrados o esquemas de aseguramiento social en salud por jurisdicción. Este debate se debe realizar pensando en el sistema de salud en su conjunto. Sin embargo, es necesario reconocer que no es posible imaginar un modelo nacional sin resolver primero los retos provinciales. Como señala Maceira, el modelo nacional de salud es una construcción a la que se debe converger.47 Para ello, es preciso encontrar elementos básicos a partir de los cuales cada provincia pueda operar sobre su realidad, para luego identificar ejes comunes y avanzar hacia una segunda instancia regional y nacional. El objetivo último debe ser la creación de un sistema de aseguramiento universal que garantice el acceso a un paquete de beneficios común y que reduzca considerablemente los gastos de bolsillo.
Declaración de conflicto de intereses: Los autores declararon no tener conflicto de intereses.
Referencias
1. Hurtado J. Argentina: síntesis del sistema de salud actual. [Consultado el 14 de junio de 2010]. Disponible en: http://copsalud.blogspot.com/2007/04/argentina-sintesis-del-sistema-de-salud.html. [ Links ]
2. Instituto Nacional de Estadística y Censos de la República. [Consultado el 14 de junio de 2010]. Disponible en: http://www.indec.mecon.ar. [ Links ]
3. Ministerio de Salud, Dirección de Estadística e Información en Salud. Estadísticas vitales. Información básica. Argentina 2005, 2006, 2007 y 2008. [Consultado el 14 de junio de 2010]. Disponible en: http://www.deis.gov.ar. [ Links ]
4. Ministerio de Salud, Dirección de Estadística e Información en Salud. Indicadores de salud seleccionados. Argentina 2000 a 2008. [Consultado el 14 de junio de 2010]. Disponible en: http://www.deis.gov.ar. [ Links ]
5. Ministerio de Salud. Boletín Indicadores Básicos, Argentina 2005, 2006, 2007 y 2008. [Consultado el 14 de junio de 2010]. Disponible en: http://www.deis.gov.ar. [ Links ]
6. Ministerio de Salud, Dirección de Estadística e Información en Salud. Agrupamiento de causas de mortalidad por división político territorial de residencia, edad y sexo. Argentina 2008. [Consultado el 14 de junio de 2010]. Disponible en: http://www.deis.gov.ar. [ Links ]
7. Instituto Nacional de Estadísticas y Censos de la República. Estimaciones y proyecciones nacionales de población 1950-015. Elaboración en base a los resultados del Censo Nacional de Población, Hogares y Viviendas 2001. [Consultado el 14 de junio de 2010]. Disponible en: http://www.indec.mecon.ar/default.htm. [ Links ]
8. Ministerio de Salud de la Nación. Boletín de Indicadores Básicos. Argentina 2009. [Consultado el 14 de junio de 2010]. Disponible en: http://www.deis.gov.ar/. [ Links ]
9. Instituto Nacional de Estadísticas y Censos de la República. Programa de Vigilancia de la Salud y Control de Enfermedades" VIGI+A e INDEC, Encuesta Nacional de Factores de Riesgo 2005. [Consultado el 14 de junio de 2010]. Disponible en: http://www.indec.mecon.ar/default.htm. [ Links ]
10. Ministerio de Salud de la Nación. Superintendencia de Servicios de Salud. [Consultado el 14 de junio de 2010]. Disponible en: http://www.msal.gov.ar/htm/site/default.asp. [ Links ]
11. World Health Organization. World health statistics 2010. Geneva: WHO, 2010. [ Links ]
12. WHO. National health accounts. Argentina. [Consultado el 7 de enero de 2011]. Disponible en: http://www.who.int/nha/country/arg/en. [ Links ]
13. Maceira D, Reynoso A. Gasto financieramente catastrófico y empobrecedor en salud en Argentina 1997-2005. México, DF: Fundación Mexicana para la Salud, 2010. [ Links ]
14. Arce H. Diagnóstico sintético y líneas de acción política sobre el sistema de salud argentino. Buenos Aires: Centro de Estudios de Estado y Sociedad. Serie Seminarios Salud y Política Pública, 2003. [ Links ]
15. Belmartino S, Bloch C. El sistema de servicios de salud en Argentina. En: González-Pérez GJ,Vega-López MG, Romero-Valle S, coord. Los sistemas de salud en Iberoamérica de cara al siglo XXI. Guadalajara, México: Universidad de Guadalajara, 2004:11-32. [ Links ]
16. Organización Panamericana de la Salud. Programa de Organización y Gestión de Sistemas y Servicios de Salud. Perfil del sistema de servicios de salud. República Argentina. Washington, DC: OPS, 2001. [ Links ]
17. Superintendencia de Servicios de Salud. Carta Compromiso. Buenos Aires. Argentina. [Consultado el 1° de julio de 2010] Disponible en: http://www.sssalud.gov.ar/institucion/archivos/carta_com.pdf. [ Links ]
18.Arce H. Evolución histórica del sector salud en Argentina. Rosario, Argentina: Cuadernos Médico Sociales, 1995. [ Links ]
19. Ministerio de Salud, Dirección Nacional de Prestaciones Médicas, Programa Federal de Salud. [Consultado el 5 de julio de 2010]. Disponible en: http://www.msal.gov.ar/htm/site/prog_profe-preguntas.asp. [ Links ]
20. Tobar F, Montiel L, Falbo R, Drake I. La red pública de atención primaria de la salud en Argentina: diagnóstico y desafíos. [Consultado el l8 de octubre de 2010]. Disponible en: http://www.federicotobar.com.ar/pdf/Gestionensalud/La-Red-Publica-de%20Atencion%20Primaria%20de%20Salud%20en%20Argentina.pdf. [ Links ]
21. Ministerio de Economía y Ministerio de Salud, Finanzas Públicas. Estimaciones del gasto en Salud. Argentina 1997 y proyecciones. [Consultado el l0 de septiembre de 2010]. Disponible en: http://www.mecon.gov.ar/secpro/dir_cn/gsalud.pdf. [ Links ]
22. Maceira D. Financiamiento y equidad en el sistema de salud argentino. Buenos Aires: CEDES, 2002. [ Links ]
23. Ministerio de Economía y Finanzas Públicas, Dirección de Análisis de Gasto Público y Programas Sociales. Gasto público consolidado 1980-2008. [Consultado el l0 de septiembre de 2010]. Disponible en: http://www.mecon.gov.ar/peconomica/basehome/series_gasto.html. [ Links ]
24. Ministerio de Economía y Finanzas Públicas, Dirección de Análisis de Gasto Público y Programas Sociales. Gasto público del gobierno nacional, 1980-2008. [Consultado el 10 de septiembre de 2010]. Disponible en: http://www.mecon.gov.ar/peconomica/basehome/series_gasto.html. [ Links ]
25. Abramzón M. Argentina: recursos humanos en salud en 2004. Buenos Aires: Organización Panamericana de la Salud, 2005. [ Links ]
26. Unión Industrial Argentina y Ministerio de Ciencia, Tecnología e Innovación Productiva [monografía en internet]. Debilidades y desafíos tecnológicos del sector productivo. Industria farmacéutica. [Consultado el 23 de septiembre de 2010]. Disponible en: http://www.uia.org.ar/fla/debilidades2008/index.html. [ Links ]
27. Ministerio de Salud, Comisión Nacional de Programas de Investigación Sanitaria. Resultados comparados de las investigaciones realizadas en el marco del Estudio Colaborativo Multicéntrico. Utilización del nombre genérico de medicamentos. [Consultado el 14 de junio de 2010]. Disponible en: http://remediar.gov.ar.pampa.avnam.net/files/UNG.pdf. [ Links ]
28. Ministerio de Salud. Programa Remediar + REDES. 2010. Disponible en: http://www.remediar.gov.ar. Consultado el 13 de septiembre de 2010. [ Links ]
29. Ministerio de Salud, Dirección de Estadística e Información en Salud. [Consultado el 13 de septiembre de 2010]. Disponible en: http://www.deis.gov.ar/quienes_funcion.htm. [ Links ]
30. Ministerio de Ciencia, Tecnología e Innovación Productiva. [Consultado el 23 de septiembre de 2010]. Disponible en: http://www.mincyt.gov.ar/. [ Links ]
31. Ministerio de Ciencia, Tecnología e Innovación Productiva. Relevamiento anual de las actividades de ciencia y tecnología, 2007. [Consultado el 23 de septiembre de 2010]. Disponible en: http://www.mincyt.gov.ar/index.php!contenido=indicadores/banco_indicadores/encuesta. [ Links ]
32. Ministerio de Salud. [Consultado el 23 de septiembre de 2010]. Disponible en: http://www.msal.gov.ar/htm/site/instit_des_func.asp. [ Links ]
33. Ministerio de Salud, Consejo Federal de Salud. [Consultado el 23 de septiembre de 2010]. Disponible en: http://www.msal.gov.ar/htm/site/cofesa-index.asp. [ Links ]
34. Ministerio de Educación, Comisión Nacional de Evaluación y Acreditación Universitaria. [Consultado el 23 de septiembre de 2010]. Disponible en: http://www.coneau.edu.ar/index.php!item=4&apps=64. [ Links ]
35. Ministerio de Salud, Dirección Nacional de Calidad de los Servicios de Salud. Programa Nacional de Garantía de Calidad de la Atención Médica. [Consultado el 23 de septiembre de 2010]. Disponible en: http://www.msal.gov.ar/pngcam/institucional.htm. [ Links ]
36. Ministerio de Salud, Administración Nacional de Medicamentos, Alimentos y Tecnología Médica. [Consultado el 24 de septiembre de 2010]. Disponible en: http://www.anmat.gov.ar/webanmat/institucional/institucional.asp. [ Links ]
37. Ministerio de Salud [sitio de internet] Administración Nacional de Laboratorios e Institutos de Salud. [Consultado el 24 de septiembre de 2010]. Disponible en: http://www.anlis.gov.ar/institucional/objetivos. [ Links ]
38. Secretaría de Ambiente y Desarrollo Sustentable de la Nación. [Consultado el 24 de septiembre de 2010]. Disponible en: http://www.ambiente.gov.ar/. [ Links ]
39. Ministerio de Agricultura, Ganadería y Pesca. [sitio de internet] Buenos Aires. Argentina. [Consultado 2010 sept 24]. Disponible en: http://www.minagri.gob.ar/site/index.php [ Links ]
40. Consejo Nacional de Coordinación de Políticas Sociales. [Consultado el 24 de septiembre de 2010]. Disponible en: http://www.siempro.gov.ar/archivos/evaluaciones_realizadas_1996_2007.pdf. [ Links ]
41. Ministerio de Salud. [sitio de internet] Unidad de Investigación Estratégica en Salud. [Consultado el 24 de septiembre de 2010]. Disponible en: http://www.paho.org/Spanish/DPM/SHD/HP/8-pres-arg-sm.pdf. [ Links ]
42. Acuña C, Chudnovsky M. El sistema de salud en Argentina. [Consultado el 8 de octubre de 2010]. Disponible en: http://estatico.buenosaires.gov.ar/areas/salud/dircap/mat/matbiblio/salud.pdf. [ Links ]
43. Danani C. Los procesos que esconde la reforma de la seguridad social en Argentina. El caso de las Obras Sociales. Buenos Aires: Instituto de Investigaciones Gino Germani, Facultad de Ciencias Sociales, Universidad de Buenos Aires, s/f. [ Links ]
44. Maceira D. Tendencias en reformas de salud en naciones de ingreso medio. Aportes para el caso argentino. Buenos Aires: Cedes, 2008. [ Links ]
45. Cogna M, coordinador. Las reformas en el sector salud en la Argentina y Chile. Buenos Aires. CEDES, Banco Interamericano de Desarrollo, 2004. [ Links ]
46. Almeida C. Reforma de sistemas de servicios de salud y equidad en América Latina y el Caribe: algunas lecciones de los años 80 y 90. Cad Saude Publica 2002;18(4):905-925. [ Links ]
47. Belmartino S. Una década de reforma de la atención médica en Argentina. Salud Colectiva 2005;21:155-171. [ Links ]
48. Maceira D. Desafíos del sistema de salud en la Argentina. [Consultado el 10 de noviembre de 2010]. Disponible en: http://www.mercado.com.ar/nota.php?id=363905. [ Links ]
 Solicitud de sobretiros:
Solicitud de sobretiros:
Mariana Belló.
Universidad del Caribe.
Av. Itzamná, int 1, casa 15, Manzana 44,
Supermanzana 326, Fraccionamiento Villa Maya, Cancún, Quintana Roo
Correo electrónico: mbello@observatorio.ucaribe.edu.mx
Fecha de aceptado: 5 de enero de 2011















