Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.49 supl.1 Cuernavaca ene. 2007
ARTÍCULO
Definición de prioridades para las intervenciones de salud en el Sistema de Protección Social en Salud de México
Priority setting for health interventions in Mexico's System of Social Protection in Health
Eduardo González-Pier, PhDI; Cristina Gutiérrez-Delgado, PhDI; Gretchen Stevens, MScII, III; Mariana Barraza-Lloréns, MScI; Raúl Porras-Condey, MScI; Natalie Carvalho, MPHII; Kristen Loncich, BScII; Rodrigo H Dias, BAII; Sandeep Kulkarni, BAII; Anna Casey, BAII; Yuki Murakami, MScII; Majid Ezzati, PhDII, III; Joshua A Salomon, PhDII, III
ISecretaría de Salud, México
IIIniciativa Harvard para la Salud Global, Cambridge, MA, EUA
IIIEscuela de Salud Pública de la Universidad de Harvard, Boston, MA, EUA
RESUMEN
La definición explícita de prioridades en intervenciones de salud representa una oportunidad para México de equilibrar la presión y la complejidad de una transición epidemiológica avanzada, con políticas basadas en evidencias generadas por la inquietud de cómo optimizar el uso de los recursos escasos para mejorar la salud de la población. La experiencia mexicana en la definición de prioridades describe cómo los enfoques analíticos estandarizados en la toma de decisiones, principalmente los de análisis de la carga de la enfermedad y de costo-efectividad, se combinan con otros criterios –tales como dar respuesta a las expectativas legítimas no médicas de los pacientes y asegurar un financiamiento justo para los hogares–, para diseñar e implementar un grupo de tres paquetes diferenciados de intervenciones de salud. Éste es un proceso clave dentro de un conjunto más amplio de elementos de reforma dirigidos a extender el aseguramiento en salud, especialmente a los pobres. Las implicaciones más relevantes en el ámbito de políticas públicas incluyen lecciones sobre el uso de las herramientas analíticas disponibles y probadas para definir prioridades nacionales de salud; la utilidad de resultados que definan prioridades para guiar el desarrollo de capacidades a largo plazo; la importancia de favorecer un enfoque para institucionalizar el análisis ex-ante de costo-efectividad; y la necesidad del fortalecimiento de la capacidad técnica local como un elemento esencial para equilibrar los argumentos sobre maximización de la salud con criterios no relacionados con la salud en el marco de un ejercicio sistemático y transparente.
Palabras clave: prioridades en salud; análisis de costo-efectividad; México
ABSTRACT
Explicit priority setting presents Mexico with the opportunity to match the pressure and complexity of an advancing epidemiological transition with evidence-based policies driven by a fundamental concern for how to make the best use of scarce resources to improve population health. The Mexican priority-setting experience describes how standardised analytical approaches to decision making, mainly burden of disease and cost-effectiveness analyses, combine with other criteria –eg, being responsive to the legitimate non-health expectations of patients and ensuring fair financing across households– to design and implement a set of three differentiated health intervention packages. This process is a key element of a wider set of reform components aimed at extending health insurance, especially to the poor. The most relevant policy implications include lessons on the use of available and proven analytical tools to set national health priorities, the usefulness of priority-setting results to guide long-term capacity development, the importance of favouring an institutionalised approach to cost-effectiveness analysis, and the need for local technical capacity strengthening as an essential step to balance health-maximising arguments and other non-health criteria in a transparent and systematic process.
Key words: health priorities; cost-effectiveness analysis; Mexico
Las condiciones de salud en México han mejorado en forma drástica en los últimos 50 años. Entre 1955 y 2005 la esperanza de vida al nacer aumentó 45% para alcanzar una edad de 75.4 años, y las tasas de mortalidad infantil descendieron 83%.1,2 No obstante, el constante aumento en el nivel promedio de salud de la población se ha acompañado de desigualdades persistentes en diferentes segmentos de la misma.3 Por ejemplo, la mortalidad infantil en el próspero estado de Nuevo León es la mitad de la observada en el estado menos desarrollado de Chiapas. De manera similar, aunque la transición epidemiológica se encuentra en un estado avanzado en todo el país, la mortalidad por enfermedades transmisibles en el decil de la población con menores ingresos es dos veces mayor que la mortalidad en el decil más alto.
La transición epidemiológica en México presenta nuevos desafíos a un sistema de salud que tradicionalmente ha priorizado los programas dirigidos a enfermedades transmisibles y a la salud reproductiva. A pesar de un crónico subfinanciamiento, se han obtenido logros sustanciales en esta agenda tradicional a través de una atención especial a las intervenciones de salud comunitaria, que han demostrado ser altamente costo-efectivas. Por ejemplo, el programa nacional de vacunación, con tasas de cobertura consistentemente superiores a 95%, ha reducido la mortalidad por enfermedades prevenibles por vacunación y la terapia de rehidratación oral ha reducido la mortalidad por diarrea de 14% de todas las muertes en 1950 a menos de 1% en la actualidad.3,4 Por otro lado, las enfermedades no transmisibles emergentes se han incorporado con menor prontitud a la lista de intervenciones prioritarias cubiertas por los prestadores públicos de servicios que atienden a la población no asegurada. Como resultado, las demandas no satisfechas han sido cubiertas por el sector privado, por lo general no regulado, generando que más de la mitad del gasto total en salud sea pagado mediante gasto de bolsillo.5-7
Con el paso de los años se ha incrementado la presión para que el sistema público de atención médica asegure el acceso a atención primaria y a servicios de hospitalización de alta calidad. Así, en 2003, una importante reforma en salud creó el Sistema de Protección Social en Salud (SPSS), que generó nuevas reglas de financiamiento tanto para intervenciones de salud pública, como para la atención médica, esta última financiada a través un componente de aseguramiento denominado Seguro Popular (cuadro I).8,9 En términos reales, el gasto público para los no asegurados ha aumentado 61% entre 2001 y 2006. Tan sólo a través del Seguro Popular la asignación promedio de recursos públicos por familia para la atención médica se incrementará en términos reales de 268 dólares americanos en 2001 –antes que el programa fuera probado como piloto–, a 677 dólares americanos en 2010, cuando se espera alcanzar la cobertura total.6
Para que este nuevo esquema de financiamiento se traduzca en servicios que respondan mejor a los desafíos emergentes de las enfermedades crónicas y las lesiones, la reforma ha exigido evidencia rigurosa sobre la magnitud de los distintos problemas de salud, así como de los costos y los beneficios de las diferentes intervenciones de salud. Más aún, las decisiones para incluir nuevas intervenciones a través de un proceso más democrático y participativo han requerido de un ejercicio de definición de prioridades que no sólo se base en evidencias, sino que también sea equitativo, transparente y producto del debate.
Este trabajo es parte de una serie de artículos sobre la reforma mexicana de salud; en él se describe la experiencia mexicana en la definición de prioridades y numera una serie de lecciones con relevancia potencial para otros países. Primero, se presenta la interacción del avance de la transición epidemiológica y un conjunto de políticas asociadas con la formulación de paquetes. En segundo lugar, se resumen los insumos analíticos y los principales hallazgos. Finalmente, se presentan las lecciones clave derivadas de la experiencia de la implantación del SPSS.
La transición epidemiológica en México
Siguiendo el modelo general de la transición epidemiológica, el patrón de causas de muerte en México ha evolucionado con rapidez en las últimas décadas (figura 1).12 En 1955 las enfermedades transmisibles fueron responsables de 70% de todas las muertes en el país, pero hoy en día sólo contribuyen con 12%. Durante este mismo intervalo, la proporción de muertes causadas por enfermedades no transmisibles se ha elevado de 23 a 75% del total de muertes.
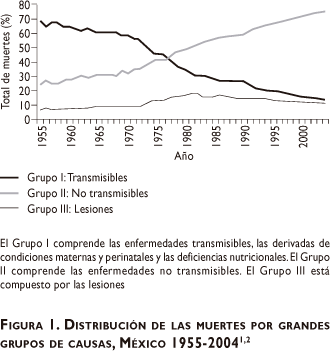
Las cifras nacionales esconden cierto grado de variación en la magnitud de la transición epidemiológica en las distintas subpoblaciones en México. Por ejemplo, la fracción de muertes atribuibles a enfermedades transmisibles es 2.2 veces más alta en el estado de Chiapas (uno de los más pobres en el país) que en el estado de Sinaloa (uno de los más prósperos). De igual manera, si se comparan los patrones de causa de muerte entre municipios agrupados por niveles de marginación, mediante el uso de un índice construido a partir de siete indicadores sociodemográficos (descrito en otros trabajos), se encuentra que la contribución de las enfermedades transmisibles es 1.9 veces superior en el decil de población más pobre que en el decil más rico.10 Pero, a pesar de esta variación, el desplazamiento de enfermedades transmisibles hacia las no transmisibles en los estratos socioeconómicos más bajos, se encuentra rezagado con respecto a la tendencia nacional tan sólo en 10 años, lo que indica una transición epidemiológica relativamente uniforme aun en los grupos más desprotegidos. El análisis de las causas específicas de muerte proporciona evidencia adicional sobre esta avanzada transición epidemiológica, ya que las enfermedades isquémicas del corazón, las enfermedades cerebro-vasculares y la diabetes se encuentran entre las cinco principales causas de muerte en todos los estados.2,3
Definición de prioridades para las intervenciones de salud en México, 1993-2000
La historia de la definición de prioridades para las intervenciones de salud en México ofrece un ejemplo de cómo las presiones internas y externas se han combinado para crear un contexto político único para la reforma de salud (figura 2). El concepto de diseñar un paquete esencial de intervenciones de atención médica sustentado en la carga de la enfermedad y en consideraciones de costo-efectividad fue introducido por el Banco Mundial en 1993 en el Informe de Desarrollo Mundial.13 Al siguiente año, la Fundación Mexicana para la Salud adoptó el mismo enfoque en el informe Economía y Salud, el cual propuso reformas específicas incluyendo un proceso explícito para la definición de prioridades, y recomendó un conjunto de intervenciones básicas para ser consideradas en un paquete de atención médica esencial.14 La definición e introducción de un paquete significó un cambio con respecto a políticas previas –las cuales se enfocaron en gran medida en estrategias ad hoc por el lado de la oferta para extender el acceso a la atención médica–, hacia un proceso de asignación de recursos más equitativo y racional que permitiera dirigir esfuerzos por el lado de la oferta con el objeto de incrementar la cobertura en áreas marginadas en medio de una crisis económica.
Tomando en cuenta estos precedentes, la propuesta para definir un paquete explícito de intervenciones fue retomada en 1996 cuando surgió el Programa de Ampliación de Cobertura (PAC) como consecuencia de las renegociaciones de la deuda con el Banco Mundial después de la crisis económica de 1995. En ese momento la Secretaría de Salud decidió retomar el proceso de descentralización de los servicios de salud a los estados que había iniciado en 1987, pero que había sido detenido poco después por razones políticas. Las nuevas transferencias condicionadas, asociadas a la entrega del paquete de servicios básicos del PAC, proporcionaron a la Secretaría los incentivos para fortalecer la rectoría en los servicios de salud estatales descentralizados. Al cubrir 34 intervenciones de atención médica en 13 categorías diferentes de servicios a la comunidad y cuidado médico preventivo a la persona, el PAC fue adoptado como el componente de salud de Progresa, el programa de combate a la pobreza, hoy llamado Oportunidades, que cubre actualmente a cinco millones de familias. El PAC maduró como un programa administrado centralmente, pero en 2001 se hizo evidente que las 34 intervenciones cubiertas proveían una protección insuficiente a su población objetivo, crónicamente desprotegida y predominantemente rural y pobre.15
Definición de prioridades para las intervenciones de salud en México, 2001-2006
Con el inicio de una nueva administración en 2001, tres premisas de política fundamentales guiaron el proceso de definición de prioridades. Primero, se dispondría de mayores recursos a través de un cambio en el esquema de financiamiento, al sustituir la asignación sustentada en la oferta por una asignación de recursos por familia afiliada, ajustada por las necesidades de salud. Segundo, las intervenciones de salud pública y servicios a la comunidad –las cuales han probado ser altamente efectivas a través de los años– debían ser protegidas de una administración deficiente o un subfinanciamiento como resultado de un proceso de reforma centrado en mejorar el acceso a los servicios de atención médica. Tercero, las asignaciones previamente definidas en función de la oferta y los programas sustentados en la provisión de paquetes de intervenciones ya existentes (particularmente el PAC) debían ser compatibles con la nueva estructura financiera y organizacional.
De esta manera, se diseñó un conjunto definido de manera explícita de paquetes de cobertura como la base para el acuerdo de obligaciones y responsabilidades entre el gobierno federal, los estados y las familias afiliadas. Esto ofreció al gobierno federal el vehículo para dirigir nuevos recursos a las necesidades de salud más apremiantes, en particular aquellas relacionadas con enfermedades emergentes no transmisibles, y para comparar el desempeño de los estados. Para los estados, esto permitió una asignación equitativa de recursos federales y la posibilidad de dirigir estos fondos a la construcción de nuevas instalaciones. Finalmente, las familias afiliadas obtuvieron la posibilidad de demandar la cobertura de servicios explícitos y así hacer responsables a los prestadores de servicios estatales de la atención médica prometida.
El SPSS respondió a la complejidad intrínseca de la transición epidemiológica, y a la necesidad de acuerdos de financiamiento diferenciados y de criterios para la definición de prioridades de intervenciones de salud, con la introducción gradual de tres paquetes distintos: i) un conjunto de intervenciones de salud pública y de servicios a la comunidad financiados a nivel federal y seleccionados principalmente con base en consideraciones de carga de la enfermedad, equidad y costo-efectividad; ii) un paquete de intervenciones de baja y media complejidad administrado por los estados, basado también en consideraciones de costo-efectividad, pero sobre todo en la necesidad de incrementar y regular el acceso a la atención primaria y hospitalaria para las nuevas familias afiliadas, y iii) un paquete de intervenciones de atención médica de alta complejidad administrado centralmente y sustentado en la necesidad de diversificar el riesgo entre los estados. En este caso, las restricciones de capacidad y las presiones sociales desempeñaron un papel importante en el proceso de definición de prioridades. La figura 2 describe la evolución de estos tres paquetes, incluyendo alcance, costos per cápita y algunos aspectos relevantes de política.
Las intervenciones incluidas en los servicios de salud pública y a la comunidad son principalmente aquellas trasladadas del programa ampliado de vacunación (PAV) y del paquete de servicios a la comunidad implementado durante la primera fase de definición de prioridades. Estas intervenciones –por ejemplo, aquellas que tenían el objetivo de expandir los programas nacionales de vacunación, reducir la desnutrición crónica y deshidratación por diarrea, y la provisión de agua potable– han dominado tradicionalmente el diseño de paquetes de servicios costo-efectivos en congruencia con la recomendaciones internacionales.16-18 No obstante, el SPSS innovó al crear un fondo separado para financiar estas intervenciones, las cuales se realizan primordialmente en el ámbito local, pero requieren de un financiamiento y una administración a nivel central para garantizar el cumplimiento de estándares y objetivos de cobertura nacional. El paquete de servicios a la comunidad incluyendo el PAV se ha expandido de 10 intervenciones con un costo per cápita de 0.40 dólares americanos en 2001, a 71 intervenciones a un costo anual estimado per cápita de 13 dólares americanos.6
Las brechas más importantes en la cobertura de servicios fueron identificadas dentro de un conjunto de intervenciones de básica y mediana complejidad, y así este paquete recibió el mayor financiamiento. Previo a la reforma, la evidencia sobre el gasto de bolsillo indicaba una mayor incidencia tanto de gastos catastróficos en salud (definidos como un porcentaje neto del consumo en alimentos, usualmente 30% del ingreso disponible de los hogares) como de gasto empobrecedor en salud (definido como el gasto que empuja el ingreso del hogar debajo de un umbral, usualmente medido en términos de la línea de pobreza) en la población más pobre y no asegurados. Adicionalmente, la evidencia mostró una mayor concentración del gasto de bolsillo en rubros relativamente de bajo costo tales como cuidados ambulatorios y medicinas entre las familias del quintil más pobre. Por ejemplo, mientras que la participación del gasto de bolsillo dedicado a medicinas y cuidados ambulatorios representó 75% del gasto de bolsillo en salud en la población del quintil más pobre, la misma participación en el quintil de mayores ingresos tan sólo representó 34%.7 En respuesta a este problema, el diseño del paquete de servicios esenciales para el SP ha tomado en cuenta tanto consideraciones de costo-efectividad como el objetivo de reducir el gasto de bolsillo en atención médica para la población objetivo del programa.
Conforme se dispusieron y transfirieron nuevos fondos a los estados, de acuerdo con los objetivos de afiliación, el paquete se ha ampliado de las iniciales 34 intervenciones incluidas en el PAC, a 78 durante el programa piloto del SP. Actualmente el programa incluye 249 intervenciones, cubriendo la mayoría de las causas de consulta en atención primaria y casi 95% de todas las causas de ingreso hospitalario, con un costo per cápita de 154 dólares americanos por año.19
La atención de alta especialidad ha probado ser el conjunto de intervenciones más complejo y ambicioso de definir, financiar y proveer. Inicialmente este paquete fue definido por la nueva ley de manera amplia, como una lista de grandes categorías de enfermedad (cánceres, enfermedades cardiovasculares, enfermedades cerebro-vasculares, lesiones severas, VIH/SIDA) y grandes grupos de procedimientos (rehabilitación física de largo plazo, trasplantes, diálisis y cuidados intensivos neonatales) que generan gastos catastróficos entre la población. Sin embargo, pronto se presentaron algunas restricciones institucionales y de organización. Primero, su implantación requirió sistemas de información que pudieran permitir la agrupación de diagnósticos y procedimientos que facilitaran el reembolso a los proveedores a través de un fondo administrado centralmente. Segundo, la propuesta de inclusión de nuevas intervenciones basadas en la evidencia de costo-efectividad debía ser armonizada con consideraciones éticas y políticas que incluían presiones de grupos de apoyo a pacientes y de intereses de la industria. Finalmente, la oferta respondió lentamente, especialmente en áreas desprotegidas donde la disponibilidad de especialistas era el principal obstáculo. No obstante, el Fondo de Protección contra Gastos Catastróficos (FPGC), administrado centralmente, hoy en día cubre 17 intervenciones incluyendo tratamientos de 11 cánceres de niños, tratamiento de cáncer cervicouterino, manejo de la sepsis neonatal e insuficiencia respiratoria, cuidados de recién nacidos prematuros, terapia antirretroviral para VIH/SIDA y cirugía de cataratas, a un costo promedio per cápita de 3.5 dólares americanos.
Evidencia para la definición de prioridades en México
Conforme ha avanzado el diseño y la implantación de los tres paquetes de intervención ofrecidos por el SPSS, los esfuerzos sistemáticos para construir la evidencia para la priorización de intervenciones de salud se han concentrado en dos grandes conjuntos de insumos analíticos para la toma de decisión. Por un lado, han sido desarrolladas estimaciones de la carga de enfermedad para evaluar la magnitud de diferentes problemas de salud. Por otro lado, los análisis de costo-efectividad han sido utilizados para ponderar los beneficios potenciales a nivel poblacional de las diferentes intervenciones contra sus costos económicos. El cuadro II resume varias de las fuentes clave de información y los recursos técnicos usados para construir este análisis.
Carga de la enfermedad, lesiones y factores de riesgo
Se llevó a cabo un análisis de la carga de la enfermedad a nivel nacional y una valoración comparativa de riesgos en México siguiendo enfoques estandarizados usados internacionalmente.17 Los métodos se resumen en el apéndice.20 Los cuadros III y IV muestran las principales causas de mortalidad y los años de vida saludable perdidos, definidos en términos de categorías de enfermedad y lesión o en términos de factores de riesgo. Estos resultados confirman el avance epidemiológico y la transición ocurrida en México: ocho de las 12 principales causas de muerte (cuadro III), que conjuntamente representan más de las tres cuartas partes de las muertes totales, son enfermedades no transmisibles (las restantes cuatro causas son: lesiones por accidentes de tránsito, violencia, infecciones respiratorias bajas, asfixia al nacer y traumatismo al nacer). Las principales causas de muerte son bastante similares entre hombres y mujeres, aunque las lesiones tienen mayor peso entre los hombres y los cánceres de mama y cervicouterino entre las mujeres.
Los cálculos para la carga de la enfermedad basados en años de vida ajustados por discapacidad reflejan los años de vida saludable perdidos.17 Las mediciones de la carga ponderan las muertes a diferentes edades mediante los años de vida perdidos comparados con una referencia estándar (y así asignan una mayor ponderación a la mortalidad infantil). No obstante, las enfermedades no transmisibles y las lesiones, más que las enfermedades infecciosas y que otras enfermedades de la niñez, constituyen las principales causas de años de vida ajustados por discapacidad en México. Las mediciones de la carga de la enfermedad también extienden las mediciones de mortalidad al contabilizar los resultados no fatales en unidades que pueden ser combinadas con medidas de muerte prematura. Las condiciones neuropsiquiátricas como la depresión y el alcoholismo causan pocas muertes directas, pero dan como resultado la pérdida de salud a través de la morbilidad y así se clasifican entre las principales causas de carga de la enfermedad, especialmente entre las mujeres.
La mortalidad y la carga de la enfermedad por factores de riesgo (cuadro IV), con el potencial de intervenciones preventivas, enfatiza aún más el avance en la transición epidemiológica en México. El alcoholismo, el sobrepeso y la obesidad, el elevado nivel de glucosa en la sangre y la presión sanguínea son las principales causas globales de mortalidad y de carga de la enfermedad. El bajo consumo de frutas y vegetales y el tabaquismo también tienen efectos importantes en la mortalidad para ambos sexos, mientras que las relaciones sexuales sin protección son un importante factor de pérdida de años de vida saludable para las mujeres.
Las enfermedades específicas, las lesiones y los factores de riesgo que constituyen las principales causas de carga de la enfermedad en México indican que las intervenciones a analizar –y en última instancia, a incluir–, pueden ser obtenidas de un menú de intervenciones farmacológicas y de conducta saludable, tanto a nivel personal como poblacional, que son transversales a los tres paquetes de intervenciones del SPSS, tal como lo demuestra el caso de la diabetes mellitus tipo 2 y el nivel elevado de glucosa en la sangre (cuadro V).
Costo-efectividad de las intervenciones para la salud
Aunque la necesidad de la evaluación económica como insumo para la planeación política de la salud en un escenario de restricciones presupuestales ha sido reconocida ampliamente, hoy en día el uso de la información del costo-efectividad de diferentes intervenciones para la definición de prioridades se mantiene limitado en la mayoría de los países en desarrollo. Esto se debe a que aún existen impedimentos técnicos importantes. Por un lado, existe una preocupación válida de que la decisión de extrapolar estimaciones internacionales pueda guiar incorrectamente la asignación de recursos en el ámbito nacional. Por otro lado, utilizar un análisis de costo-efectividad específico para un país requiere información amplia y confiable y una capacidad analítica a nivel local de la que no siempre se dispone.
Los recientes avances en análisis de costo-efectividad en el ámbito internacional, más notablemente en el proyecto WHO-Choice de la OMS y la última actualización del Proyecto de Control de Enfermedades Prioritarias (DCP2 por sus siglas en inglés), han producido resultados regionales sobre costo-efectividad para un grupo de intervenciones que pueden servir de guía para la toma de decisiones a nivel nacional. Asimismo, han provisto herramientas técnicas para la contextualización de los resultados en todo el país.16-18 Conforme se ha desarrollado el diseño de paquetes de intervenciones en el SPSS, se han conducido nuevos análisis de costo-efectividad para algunas intervenciones, y se ha puesto un importante énfasis en el desarrollo de la capacidad técnica local para llevarlos a cabo.
Estos nuevos análisis de costo-efectividad se realizaron en dos fases. Una primera fase utilizó guías internacionales sobre los métodos de análisis de costo-efectividad para producir modelos para enfermedades específicas y estimaciones para las siguientes intervenciones: vacuna del neumococo, vacuna de la influenza, vacuna del rotavirus, detección de cáncer de mama, detección de cáncer cervicouterino, tratamiento de cánceres de niños (incluidos 11 cánceres diferentes), diálisis y trasplante renal, trasplante de córnea y cuidados intensivos neonatales. El desarrollo de un software para modelar enfermedades estandarizadas y plantillas de costeo por parte del proyecto WHO-Choice permite una segunda fase de análisis usando herramientas técnicas estandarizadas que se aplicaron a diferentes intervenciones. Las herramientas de WHO-Choice se utilizaron para analizar intervenciones relacionadas con depresión, prevención y tratamiento de enfermedades cardiovasculares, alcoholismo, cirugía de cataratas, así como monitoreo y tratamiento de cáncer de mama. Actualmente, dichas herramientas se utilizan en el análisis de intervenciones como la diabetes, el tratamiento del cáncer cervicouterino, insuficiencia renal crónica terminal, recién nacidos prematuros, accidentes de tráfico, enfermedades prevenibles por vacunación, enfermedad pulmonar obstructiva crónica y asma.
A pesar de que nuevos estudios de costo-efectividad específicos para el caso mexicano sólo se han completado para un subconjunto de intervenciones que se considera incluir en los paquetes del SPSS, el análisis realizado resalta ciertos puntos clave que a continuación se resumen para algunos casos.
El no disponer de datos completos requiere con frecuencia de la extrapolación de varios supuestos sobre insumos para la evaluación económica provenientes de otros países o regiones. En México, la disponibilidad de información epidemiológica y económica local ha ayudado a descubrir las limitaciones de dichas extrapolaciones, y a desarrollar estimaciones nacionales de costo-efectividad para intervenciones seleccionadas. Por ejemplo, basándose en datos de morbilidad y mortalidad de la influenza en México, obtenidos de estadísticas vitales y de registros hospitalarios, se observa que el costo-efectividad de la vacunación anual contra la gripe para los infantes y niños parece mucho menos atractiva para México que lo que indican análisis de otros países. Se ha estimado que el costo por año de vida saludable ganado a través de la vacunación anual contra la gripe en niños de 6 a 23 meses es más de tres veces el producto interno bruto (PIB) per cápita –el límite que se usa con frecuencia como parámetro de un beneficio razonable por la inversión en aplicaciones de costo-efectividad internacionales–. En contraste, estudios previos han encontrado que esta intervención tiene una razón de costo-efectividad muy por debajo del PIB per cápita, o que incluso reduce costos.21,22
Ciertas características epidemiológicas del cáncer de mama en México también tienen importantes implicaciones para el análisis de eficiencia económica de diferentes estrategias de intervención. El análisis de tasas de mortalidad por edad revela que 22% de las muertes por cáncer de mama entre las mujeres mexicanas ocurre antes de los 45 años, en contraste con el 8% presentado en Estados Unidos,23 resultado consistente con informes previos sobre la existencia de un patrón de incidencia a edades más jóvenes del cáncer de mama en México.24 De este modo, a pesar de que las tasas globales de incidencia en México son menores a las de Estados Unidos, se ha encontrado que la política agresiva de monitoreo en mujeres menores de 50 años puesta en marcha en México para la detección temprana de cáncer de mama presenta una razón de costo-efectividad entre una y tres veces el PIB per cápita; en Estados Unidos, el monitoreo de cáncer de mama en mujeres menores de 50 años excede la referencia típica para el costo-efectividad.25
El análisis costo-efectividad de un grupo de intervenciones de los tres paquetes ofrece resultados que en algunos casos contradicen la opinión generalizada sobre el beneficio de la inversión para un grupo de categorías de intervenciones. Por ejemplo, mientras que es ampliamente reconocido que las vacunas se encuentran entre las inversiones más efectivas en salud, la llegada de vacunas más costosas como la del neumococo –y más recientes como la vacuna contra el virus del papiloma humano– ponen en duda la aplicabilidad general de esta afirmación. Se ha encontrado, por ejemplo, que el costo-efectividad de la vacuna del rotavirus, de la vacuna del neumococo 7-valente conjugada (VN) para niños, así como la vacunación de la influenza para infantes y niños (discutida anteriormente) tienen cocientes de costo-efectividad menores al PIB per cápita, de una a tres veces el PIB per cápita y más de tres veces el PIB per cápita respectivamente, por año de vida saludable ganado. Así, intervenciones específicas dentro del mismo grupo extienden el rango de evaluación del beneficio de la inversión de lo muy costo-efectivo hasta lo no costo-efectivo. Por otro lado, varias intervenciones de baja y media complejidad, incluso algunas pertenecientes al paquete de alta complejidad, tienen cocientes de costo-efectividad que las colocan entre las más atractivas, incluyendo cirugía de cataratas, tratamientos con antidepresivos y ciertas estrategias para la prevención secundaria de pacientes con enfermedades isquémicas del corazón, ya que todas muestran un costo menor a la mitad del PIB per cápita por año de vida saludable ganado.
Consideraciones no relacionadas con salud para la definición de prioridades
La asignación eficiente de recursos resultante del análisis de costo-efectividad, es sólo una de las consideraciones críticas en el proceso de definición de prioridades. El marco de desempeño del sistema de salud desarrollado por la OMS recalca la importancia de atender otros retos intrínsecos más allá de la generación de una mejor salud de la población.27 Estos desafíos incluyen ser sensibles a las expectativas legítimas no médicas de los pacientes y asegurar el financiamiento justo entre las familias. El sistema de salud, a su vez, debe buscar reducir inequidades tanto en la distribución de las ganancias de salud como los niveles de atención entre diferentes grupos poblacionales. Más allá de estos retos intrínsecos del sistema de salud –los cuales son susceptibles de medición como fuentes adicionales de evidencia en la definición de prioridades–, otra categoría de consideraciones incluye una gama de preocupaciones no técnicas, como las presiones políticas que deben ser atendidas en cualquier esfuerzo por implementar una reforma en una sociedad democrática.28
La relevancia de consideraciones particulares no médicas puede variar a través de los paquetes. Por ejemplo, son especialmente pertinentes las consideraciones de equidad en el proceso de selección de intervenciones de salud pública y servicios a la comunidad, mientras que la reducción del gasto de bolsillo regresivo es un objetivo particularmente importante en el empaquetamiento de intervenciones de salud a la persona. Sin embargo, hay dos consideraciones adicionales relacionadas con todas las intervenciones: el impacto presupuestal y las limitantes para su implantación. Para resolver la primera, se realizan proyecciones bajo varios escenarios de cobertura. Cuando las proyecciones indican suficiencia presupuestaria entonces una intervención es considerada como candidata fuerte para ser incluida en el paquete; de no ser así, se considera como alternativa la cobertura gradual de la población.
Las limitantes de implantación son analizadas en la etapa final del proceso de decisión para incluir intervenciones. Las restricciones de capacidad relacionadas con la provisión de la atención médica son resueltas mediante la aplicación de un proceso de acreditación acelerado de las unidades proveedoras de servicios. El objetivo de la acreditación acelerada es permitir la provisión condicionada de servicios en las unidades de salud por un año, durante el cual se realizan las mejoras necesarias mientras se solicita la acreditación normal. La acreditación, tanto normal como acelerada, implica que habrá un retraso en el inicio de operaciones mientras todas las unidades cumplen con los estándares requeridos. La escasez de especialistas en ciertas áreas está siendo resuelta a través de certificaciones condicionadas al personal médico en el corto plazo, y mediante cambios en el programa nacional de residencia en el largo plazo. Para algunas intervenciones donde la certificación condicionada no es posible o la escasez de instalaciones médicas implica un fuerte compromiso financiero de inversión de capital en el mediano y largo plazos se puede posponer la inclusión de la intervención indefinidamente.8
Dentro de los ejemplos de intervenciones que no han sido incluidas en los paquetes por motivos presupuestales a pesar de presentar un cociente de costo-efectividad aceptable se encuentran la vacuna del rotavirus, el tratamiento para la retinopatía diabética y los trasplantes renales. Adicionalmente, el monitoreo de cáncer de mama y el trasplante de córnea no están incluidos actualmente en los paquetes de baja y media complejidad, respectivamente, debido a restricciones en la ampliación de la oferta. Los tratamientos para las etapas tempranas y terminales de cáncer de mama y diálisis de riñón no se incluyen en el paquete de alta complejidad debido a restricciones tanto presupuestales como de implementación.
En casos donde una inclusión gradual es justificada tanto por insuficiencia de presupuesto como por una lenta capacidad de respuesta en el corto plazo, es frecuente que se presenten consideraciones de equidad. Las restricciones de capacidad tienden a sesgar la implementación inicial a favor de las comunidades urbanas de mayor ingreso, como es el caso de las enfermedades no transmisibles. En contraste, la implementación inicial de varias intervenciones dirigidas a la comunidad (como los programas de vacunación contra el neumococo y la influenza) es menos probable que estén sujetas a restricciones de capacidad y por lo tanto, puede realizarse en áreas marginadas más rápidamente.
Los argumentos para la reciente inclusión del tratamiento de leucemia linfoblástica aguda (LLA) en niños ilustra varios de estos puntos (cuadro VI). El tratamiento para la LLA fue la primera intervención incluida en el paquete de alta especialidad, ya que es una de las mayores fuentes de gasto catastrófico y empobrecedor entre las familias afectadas, así como porque la ampliación del financiamiento podría mejorar significativamente los resultados del tratamiento al reducir el abandono o interrupción del mismo. Asimismo, la decisión de cubrir el tratamiento de la LLA ha coadyuvado a promover y ejemplificar el concepto de protección financiera que condujo el proceso de reforma del SPSS.
Debido a que la definición de prioridades implica sopesar diferentes objetivos del sistema de salud, y dado que estos objetivos deben a su vez reflejar los valores de la sociedad, ha sido esencial migrar hacia un proceso de toma de decisiones más racional y explícito.31-34 Los esfuerzos más recientes para institucionalizar un proceso que sea equitativo, transparente y sujeto e evaluación han resultado ser útiles para manejar los quejas (y las presiones menos legítimas) de los grupos de interés, incluyendo pero no limitado a los profesionales de salud pública, activistas contra la pobreza, clínicos, investigadores, sindicatos, las ONG y la industria.
El desarrollo de un proceso justo que incluya múltiples objetivos ha sido inicialmente dirigido a intervenciones de enfermedad financiadas por el FPGC, donde se han presentado las preocupaciones no médicas más complejas. Esto ha permitido la identificación de dos grupos de consideraciones generales. El primero incluye criterios analíticos susceptibles de cuantificación, como es el caso del análisis de costo-efectividad, disponibilidad de presupuesto y restricciones de instrumentación. El segundo incluye preocupaciones no cuantificables que deben ser manejadas a través del logro de consensos (cuando es posible) entre los diferentes actores. Estos procesos incluyen una evaluación ética sobre equidad entre grupos de población y una discusión de la aceptabilidad social de las intervenciones, incluyendo inquietudes sobre la capacidad de responder a expectativas de los pacientes.
Aunque los grupos que contribuyen en el proceso de toma de decisiones han interactuado informalmente como un panel de asesores en los últimos seis meses bajo la dirección del Consejo General de Salud, el cuerpo legal responsable de esta toma de decisiones, se está formulando un marco formal que incluya todos los detalles operativos del proceso de definición de prioridades. Se espera que este proceso incluya una fase inicial donde se demostrarán las consideraciones técnicas de una lista de intervenciones candidatas a ser incluidas luego de realizarse debates en el seno de los grupos de ética y aceptabilidad social. Este proceso ayudará a definir el orden de inclusión hasta el año 2010 de las 64 intervenciones identificadas como parte de las grandes categorías a cubrir por el FPGC para ese año.
Lecciones globales
Los países en general, pero en particular las economías en desarrollo, comparten rasgos comunes que hacen particularmente útil el intercambio de experiencias en la definición de prioridades de salud. Una parte importante del mundo en desarrollo enfrenta una transición epidemiológica, como es el caso de México; asimismo, la preocupación sobre la distribución de las ganancias en salud es relevante en el ámbito mundial. Adicionalmente, las reformas en materia de atención médica y otros esfuerzos de fortalecimiento del sistema de salud enfrentan una dura competencia por parte de otros programas sociales valiosos, por los recursos públicos. El ejercicio de definir prioridades de manera explícita presenta la rara oportunidad de vincular un problema social en particular –la presión y la complejidad de las necesidades de salud de la población– con políticas basadas en evidencias, adaptadas a las circunstancias particulares e impulsadas por la inquietud fundamental de cómo optimizar el uso de recursos escasos destinados a mejorar la salud de la población. La utilización de la evaluación económica como evidencia para la toma de decisiones sobre las prioridades en materia de salud en nuestro país es tema del debate actual en un creciente cúmulo de literatura.34-38 Las implicaciones de política global más relevantes derivadas de la definición de prioridades en México pueden ser resumidas de la siguiente manera:
| 1. | Cuando la complejidad y el rápido incremento de las necesidades de salud de la población rebasan al sistema de salud, el uso de herramientas analíticas disponibles y probadas es instrumental para fijar prioridades nacionales de salud y construir consensos en torno a un plan efectivo de expansión del acceso a la atención médica. |
| Ante perfiles de salud complejos y restricciones financieras, el uso explícito de paquetes ofrece varias ventajas. Pueden ayudar a obtener el financiamiento para un conjunto de intervenciones referidas a enfermedades prioritarias dentro de un marco más amplio de política dirigido a incrementar la cobertura de los servicios de salud comunitarios y personales para poblaciones objetivo específicas. Debe considerarse cuidadosamente la continuidad de la atención entre los paquetes diseñados para programas administrados centralmente (asociados con la agenda inconclusa del combate a las enfermedades transmisibles) y los paquetes para regular el acceso (por ejemplo, a los servicios hospitalarios). No obstante, en un contexto de prestación descentralizada de servicios, los paquetes de intervenciones basados en la evidencia también ofrecen la posibilidad de reconciliar los enfoques horizontal y vertical en la prestación de servicios de salud, como se explica en uno de los artículos que acompañan esta serie, en relación con las intervenciones dirigidas a la supervivencia infantil.4,8 Finalmente, la solidez analítica para determinar prioridades ayuda a proteger el financiamiento de intervenciones altamente costo-efectivas de salud pública y de servicios a la comunidad (las cuales no generan una demanda espontánea de servicios) contra las fuertes presiones de grupos que abogan por servicios clínicos hospitalarios. | |
| 2. | La definición racional de prioridades también puede guiar cambios organizacionales de largo plazo en áreas estratégicas tales como el desarrollo de capacidades. |
| El análisis de costo-efectividad y la definición de prioridades en general ponen de relieve valiosas oportunidades para fortalecer a los sistemas de salud. Las restricciones de capacidad y las cuestiones organizacionales, en particular la disponibilidad de recursos humanos y físicos, pueden limitar los planes de expansión de cobertura para intervenciones costo-efectivas. La evidencia y el consenso en cuanto a las intervenciones que deberían ser proporcionadas por el sistema de salud pueden ejercer una firme presión para que se identifiquen las restricciones a su implementación, para lograr una mayor coordinación entre agencias del gobierno y para asignar recursos a nuevos servicios. En suma, pueden ayudar a lograr los cambios necesarios que de otra manera hubieran sido demasiado lentos y difíciles de promover. Del mismo modo, la formulación explícita de paquetes ayuda a mejorar la compatibilidad de instrumentos para regular la provisión que tradicionalmente no estaban coordinados. Éstos incluyen planes maestros para nueva infraestructura, lineamientos y protocolos para nuevas intervenciones, procedimientos de certificación y acreditación para los programas que buscan asegurar la calidad, y listas de formularios para productos farmacéuticos, equipamiento y otros suministros terapéuticos. | |
| 3. | Los resultados del análisis de costo-efectividad pueden ser aplicados exitosamente en diferentes etapas del diseño de paquetes de intervenciones, sin embargo, es deseable adoptar un enfoque sistemático. |
| En el contexto de un ejercicio explícito de definición de prioridades, la información sobre costo-efectividad puede ser usada para dos propósitos diferentes. El primero es buscar oportunidades perdidas en términos de intervenciones que pudieran generar beneficios razonables por la inversión realizada, pero que actualmente no están incluidas en el paquete. El segundo es proveer la evidencia necesaria para contrarrestar las presiones políticas para añadir intervenciones que generan beneficios relativamente bajos en relación con su costo. La relevancia de las restricciones de tiempo varía entre dos tipos de situaciones. En el primer caso, el análisis costo-efectividad puede llevarse a cabo sin las presiones rígidas de tiempo, mientras que en la segunda situación, la información tiene que producirse lo suficientemente rápido para guiar las decisiones inminentes que con frecuencia surgen de otros grupos de interés. Dada esta dinámica, por lo general es difícil completar los análisis de costo-efectividad lo suficientemente rápido para responder a las presiones que se enfrentan para añadir intervenciones específicas. La excepción es un escenario en donde exista el requerimiento institucionalizado de demostrar el resultado de costo-efectividad antes de agregar cualquier nueva intervención. | |
| 4. | El fortalecimiento de capacidades nacionales para la definición de prioridades es esencial para permitir un equilibrio apropiado como parte de un ejercicio transparente y sistemático de combinar argumentos de maximización de la salud y otros criterios no relacionados con la salud. |
| Mientras que las herramientas para la definición de prioridades basada en criterios de maximización de la salud, como es el caso de la carga de enfermedad y el análisis de costo-efectividad, están cada vez más disponibles y pueden ser adaptadas a escenarios específicos, muchos otros criterios no relacionados con la salud no sólo son específicos para cada país, sino que también son más difíciles de cuantificar para incluirlos en la toma sistemática de decisiones. Dividir las intervenciones de salud en diferentes categorías ha ayudado a simplificar el proceso de toma de decisiones al enfatizar los criterios más relevantes para la definición de prioridades para cada paquete. Las decisiones relacionadas con intervenciones dirigidas a la comunidad, y aquellas intervenciones médicas de baja complejidad, están basadas en análisis de costo-efectividad y en el análisis de carga de enfermedad, y por lo tanto, suelen estar en línea con las recomendaciones internacionales. En contraste, conforme la complejidad de la intervención aumenta, las consideraciones no relacionadas con salud tienden a ganar relevancia. Cuando estas inquietudes se hacen comunes, la necesidad de un proceso más institucionalizado de toma de decisiones sustentado en la experiencia local se vuelve evidente. El principal reto es convertir el ejercicio de definición de prioridades en una práctica socialmente aceptada para definir de forma más legítima los límites del derecho legal a la protección de la salud. Ningún marco de toma de decisiones puede efectivamente garantizar que eso se realice. Sin embargo, comenzar pronto y promover una amplia participación de la sociedad para tomar decisiones ex-ante, más que para validar decisiones ex-post, podría ser el mejor camino para hacerlo bien. |
Finalmente, vale la pena mencionar que la definición de prioridades debe ser vista y entendida solamente como un componente, si bien importante, en el ciclo de la toma de decisiones racionales de política en materia de salud. En este ciclo de políticas que incluye planeación, formulación, implementación, monitoreo y evaluación, las metodologías concomitantes de política se complementan y refuerzan entre sí y son más vigorosas cuando se usan en un contexto más amplio. Así, la definición de prioridades puede ser considerada como una herramienta de política intermedia la cual se vincula hacia arriba con las metodologías de planeación para medir el estado de salud de la población y los factores de riesgo que lo afectan. Hacia abajo, esta herramienta se relaciona con los instrumentos de evaluación y con los análisis de incidencia de beneficios midiendo su impacto en la prestación de intervenciones prioritarias.39 Cerrar el ciclo de políticas es particularmente útil para el uso óptimo de la definición de prioridades en tanto esta gama de metodologías interrelacionadas permite evaluar si las intervenciones cubiertas alcanzan a su población objetivo y ajustar la reevaluación y el refinamiento del contenido de los paquetes conforme los nuevos datos y evidencias estén disponibles.
Agradecimientos
Se agradece la visión y liderazgo por parte del doctor Julio Frenk Mora, quien apoyó este trabajo desde sus inicios. Agradecemos también los útiles comentarios de Héctor Peña-Baca, Octavio Gómez Dantés, Norman Daniels, Dov Chernichovsky, Jaime Sepúlveda, Felicia Knaul, Rafael Lozano, Colin Mathers, Stephen Lim, Dan Chisholm, Jeremy Lauer, Chris Murray, Dennis Feehan, Emmanuela Gakidou, Ken Hill, Michael Lisman, Kevin Thomas, Jane Kim, Steven Sweet, Jeremy Barofsky, Chloe Bryson-Cahn, Sue Goldie, Jochen Profit, Jennifer Yeh, Anila Gopalakrishnan, Jeremy Goldhaber-Fiebert, Melanie Bertram, Diana Lee, Mónica Ortegón, Simón Barquera, Guilherme Borges, Eric Monterrubio Flores, Jürgen Rehm, Juan Rivera Dommarco, Leonora Rojas Bracho, Jorge Villatoro, Miriam Zuk and Tessa Tan-Torres. Adicionalmente, estamos agradecidos por los comentarios puntuales de los dos revisores, quienes examinaron la versión previa de este documento. Eduardo González Pier agradece el apoyo financiero del Consejo Nacional de Ciencia y Tecnología.
Referencias
1. Instituto Nacional de Estadística, Geografía e Informática (INEGI). Indicadores Sociodemográficos de México 1930-2000. México, DF: INEGI Disponible en: www.inegi.gob.mx. [consultado en: 17 de agosto de 2006]. [ Links ]
2. Secretaría de Salud. Boletín de Información Estadística 2004. México: Secretaría de Salud. Disponible en: www.salud.gob.mx. [consultado el 17 de agosto de 2006]. [ Links ]
3. Secretaría de Salud. Salud: México 2004: Información para la rendición de cuentas. México, DF: Secretaría de Salud, 2004. [ Links ]
4. Sepúlveda J, Bustreo F, Tapia R, Rivera J, Lozano R, Olaiz G, et al. Aumento de la sobrevida en menores de cinco años en México: la estrategia diagonal. Salud Publica Mex 2007;49 supl 1:S110-S125. [ Links ]
5. Secretaría de Salud. Programa Nacional de Salud 2001-2006. La democratización de la salud en México. Hacia un sistema universal de salud. México, DF: Secretaría de Salud, 2001. [ Links ]
6. Secretaría de Salud. Sistema de Protección Social en Salud. Elementos conceptuales, financieros y operativos. México, DF: Secretaría de Salud, 2005. [ Links ]
7. Knaul FM, Arreola-Ornelas H, Mendez-Carniado O, Bryson-Cahn C, Barofsky J, Maguire R, et al. Las evidencias benefician al sistema de salud: reforma para remediar el gasto catastrófico y empobrecedor en salud en México. Salud Publica Mex 2007;49 supl 1:S70-S87. [ Links ]
8. Frenk J, González-Pier E, Gómez-Dantés O, Lezana MA, Knaul FM. Reforma integral para mejorar el desempeño del sistema de salud en México. Salud Publica Mex 2007;49 suppl 1:S21-S34. [ Links ]
9. Frenk J. Tender puentes: lecciones globales desde México sobre políticas de salud basadas en evidencias. Salud Publica Mex 2007;49 supl 1:S14-S22. [ Links ]
10. Gakidou E, Lozano R, González-Pier E, Abbot-Klafter J, Barofsky JT, Bryson-Cahn C, et al. Evaluación del impacto de la Reforma Mexicana de Salud 2001-2006: un informe inicial. Salud Publica Mex 2007;49 supl 1:S88-S109. [ Links ]
11. Organization for Economic Cooperation and Development (OECD). OECD reviews of health systems: Mexico. París: OECD Publishing, 2005. [ Links ]
12. Omran AR. The epidemiologic transition: A theory of the epidemiology of population change. Milbank Mem Fund Q 1971;49:509-538. [ Links ]
13. World Bank. World Development Report 1993: Investing in Health. New York: Oxford University Press, 1993. [ Links ]
14. Frenk J, Ruelas E, Bobadilla JL, Zurita B, Lozano R, González MA, et al. Economía y Salud. Propuestas para el avance de la salud en México. México, DF: Fundación Mexicana para la Salud, 1994. [ Links ]
15. Secretaría de Salud. El Programa de Ampliación de Cobertura 1996-2000, México, DF: Secretaría de Salud, 2000. [ Links ]
16. Jamison D, Mosley W. Disease Control Priorities in Developing Countries. Disease Control Priorities Project, Washington, DC: World Bank, 1993. [ Links ]
17. López A, Mathers C, Ezzati M, Jamison DT, Murray CJL, et al., eds. Global Burden of Disease and Risk Factors. Disease Control Priorities Project. New York: Oxford University Press, 2006. [ Links ]
18. Jamison D, Breman J, Measham A et al. Disease Control Priorities in Developing Countries. Second edition. Disease Control Priorities Project. Washington, DC: Oxford University Press, 2006. [ Links ]
19. Comisión Nacional de Protección Social en Salud. Catálogo Universal de Servicios Esenciales. México, DF: Secretaría de Salud, 2006. [ Links ]
20. González-Pier E, Gutiérrez-Delgado C, Stevens G, Barraza-Lloréns M, Porras-Condey R, Carvalho N, et al. Apéndice de: Definición de prioridades para las intervencionees de salud en el Sistema de Protección Social en Salud de México. Disponible en: http://www.globalhealth.harvard.edu/MexicoLancet.html [ Links ]
21. Cohen GM, Nettleman MD. Economic impact of influenza vaccination in preschool children. Pediatrics 2000;106(5):973-976. [ Links ]
22. Luce BR, Zangwill KM, Palmer CS, Mendelman PM, Yan L, Wolff MC. Cost-effectiveness analysis of an intranasal influenza vaccine for the prevention of influenza in healthy children. Pediatrics 2001;108:e24. [ Links ]
23. Ries LAG, Eisner MP, Kosary CL, Hankey BF, Miller BA, Clegg L, et al. SEER Cancer Statistics Review, 1973-1999. Bethesda, MD: National Cancer Institute, 2002. [ Links ]
24. Rodriguez-Cuevas S, Macías CG, Franceschi D, Labastida S. Breast carcinoma presents a decade earlier in Mexican women than in women in the United States or European countries. Cancer 2001;15:91-94. [ Links ]
25. Salzmann P, Kerlikowske K, Phillips K. Cost-effectiveness of extending screening mammography guidelines to include women 40 to 49 years of age. Ann Intern Med 1997;127(11):955-965. [ Links ]
26. Secretaría de Salud. Encuesta Nacional de Salud y Nutrición 2005. México: Secretaría de Salud. Disponible en: www.insp.mx. [consultado el 16 de agosto de 2006]. [ Links ]
27. World Health Organization. The World Health Report 2000. Ginebra: WHO, 2000. [ Links ]
28. National Institute for Health and Clinical Excellence. Disponible en: www.nice.org.uk. [consultado el 11 de septiembre de 2006]. [ Links ]
29. Gutiérrez C, Campos A, González E. Cost of Acute Lymphoblastic Leukemia treatment for pediatric patients in Mexico. Transactions of the International Congress of Actuaries 2006. Disponible en: http://papers.ica2006.com. [consultado el 18 de agosto de 2006]. [ Links ]
30. Consejo Nacional para la Prevención y el Tratamiento del Cáncer en la Infancia y la Adolescencia. Minutas. México: Secretaría de Salud. 2005. [ Links ]
31. Daniels N, Sabin J. Setting limits fairly. New York: Oxford University Press, 2002. [ Links ]
32. Anand S, Peter F, Sen A. Public health, ethics and equity. Oxford: Oxford University Press, 2006. [ Links ]
33. Daniels N. Towards ethical review of health system transformations. Am J Public Health 2006;96:3. [ Links ]
34. Baltussen R, Niessen L. Priority setting of health interventions: The need for multi-criteria decision analysis. Cost Eff Resour Alloc 2006;4:14. [ Links ]
35. Baltussen R, Stolk E, Chisholm D, Aikins M. Towards a multi-criteria approach for priority setting: an application to Ghana. Health Econ 2006;15(7):689-696. [ Links ]
36. Baltussen R. Priority setting of public spending in developing countries: Do not try to do everything for everybody. Health Policy 2006;78(2-3):149-156. [ Links ]
37. Robinson R. Limits to rationality: economics, economists and priority setting. Health Policy 1999;49(1-2):13-26. [ Links ]
38. Mitton CR. Priority setting for decision makers: using health economics in practice. Eur J Health Econ 2002;3(4):240-243. [ Links ]
39. Lozano R, Soliz P, Gakidou E, Abbott-Klafter J, Feehan D, Vidal C et al. Evaluación comparativa del desempeño de los sistemas estatales de salud usando cobertura efectiva. Salud Publica Mex 2007;49 supl 1:S53-S69. [ Links ]
Traducción publicada con permiso. La versión original en inglés se encuentra en: Lancet 2006;368:1608-1618. Disponible en: http://www.thelancet.com.
Solicitud de sobretiros: Eduardo González Pier. Titular de la Unidad de Análisis Económico, Secretaría de Salud, México. Paseo de la Reforma 450, PH, Col. Juárez. 06600, México, DF, México. Correo electrónico: egpier@salud.gob.mx














