INTRODUCCIÓN
La Organización Mundial de la Salud (OMS) recomienda que el bebé sea alimentado con leche materna de forma exclusiva desde la primera hora de su nacimiento y hasta los 6 meses de edad, momento en el que se inicia la alimentación complementaria adecuada y segura, continuando con la lactancia materna hasta los 24 meses o más tiempo si ambos, madre e hijo, así lo desean.
La lactancia materna es primordial para el cumplimiento de los derechos a la salud de los niños y las niñas para alcanzar un crecimiento y desarrollo óptimos, ya que ofrece beneficios inigualables en la salud física y emocional de los lactantes y sus madres que perdurarán a lo largo de sus vidas.
Los múltiples beneficios de la lactancia materna la sitúan como una estrategia central no solo en la salud materno-infantil, sino en la salud pública global, al contribuir de manera importante en la salud planetaria minimizando el daño al medio ambiente, reduciendo la contaminación ambiental, los gases de efecto invernadero y la huella de carbono. La leche materna es el alimento fundamental para el inicio de un sistema alimentario saludable y sostenible.
EPIDEMIOLOGÍA DE LA LACTANCIA MATERNA EN MÉXICO
La OMS ha propuesto que para el 20251 al menos el 50% de los lactantes sean amamantados de forma exclusiva durante los primeros 6 meses de vida. México se encuentra lejos de este objetivo: según la Encuesta Nacional de Salud y Nutrición2, solo el 28.4% de las mujeres lactan de forma exclusiva durante los 6 primeros meses de vida. Esto es preocupante, porque a pesar de que el 95% de las mujeres alguna vez amamantaron, menos de una tercera parte sigue amamantando de forma exclusiva a los 6 meses. Estos datos sitúan a México como uno de los países de América Latina con prevalencias más bajas de lactancia materna3.
Otro de los indicadores importantes sobre lactancia materna recomendados por la OMS es el inicio temprano del amamantamiento, esto es iniciar la lactancia materna en la primera hora de vida, “la hora de oro”. Según la Encuesta Nacional de Salud y Nutrición (ENSANUT) del 20182, menos de la mitad (47.7%) de los lactantes en México empieza a mamar durante la primera hora de vida, a pesar de que la OMS lo recomendó desde hace más de 25 años.
A nivel internacional se ha comprobado que el aumento en la práctica de la lactancia materna puede impedir que cada año mueran aproximadamente 823,000 infantes y 20,000 muertes maternas (por cáncer de mamá)4. Aún con todas las evidencias a favor de la lactancia materna, parece que la práctica médica ha olvidado el hecho de que el ciclo reproductivo no termina con el embarazo, sino que incluye de manera vital el amamantamiento. Se ha caído en el error de suponer que los sucedáneos de leche materna pueden sustituirla sin acarrear consecuencias perjudiciales. Infinidad de evidencia científica confirma el hecho de que no amamantar tiene efectos adversos a corto y largo plazo en la salud de los niños, de las mujeres y del planeta.
Debe tomarse en cuenta que es raro que en la experiencia humana la dieta esté integrada por un solo alimento; sin embargo, este es el caso de los infantes, cuya dieta está constituida por un solo alimento, la leche, por lo que debe tenerse un cuidado extremo para asegurar que este alimento sea de la mayor calidad posible.
La leche materna no es solo el alimento nutricionalmente perfecto, elaborado por la naturaleza, adaptado a las necesidades cambiantes del bebé, sino también la medicina personalizada más específica que reciba, proporcionada en un momento en que la expresión genética está experimentando un ajuste que afectará toda la vida, por lo cual es una oportunidad única para producir una impronta en la salud que no se volverá a presentar.
Investigaciones en población mexicana5 han mostrado que las principales barreras para la lactancia son las políticas inadecuadas e insuficientes que no la protegen ni la promueven, las violaciones al Código Internacional de Sucedáneos de la Leche Materna, las deficientes licencias de maternidad y la poca protección a la lactancia en el trabajo, así como la insuficiente preparación del equipo de salud para dar consejería y acompañamiento durante la lactancia.
LA LECHE MATERNA: SALUD Y NUTRICIÓN A CORTO Y LARGO PLAZO
La leche humana es un fluido vivo, altamente complejo en su contenido, con más de 200 constituyentes, cuya descripción continúa en estudio. Los diversos beneficios asociados a la lactancia materna son resultado de la acción combinada de componentes nutricionales y bioactivos, que incluyen entre otros, células, agentes antiinfecciosos, antiinflamatorios, factores de crecimientos, pre y probióticos, que aseguran el crecimiento y desarrollo saludable del lactante. Desde una perspectiva evolutiva, la composición de la leche materna ha cambiado a través del tiempo, para adaptarse a las necesidades de cada etapa de los lactantes, con el propósito de proveer una nutrición balanceada, y protección en contra de patógenos infecciosos6,7.
La composición de la leche materna varía con la etapa de la lactancia, la hora del día, el momento de la tetada, la nutrición materna y por variaciones individuales, por lo que es la recomendación para todos los lactantes, independientemente que la dieta materna no sea la óptima8.
De acuerdo con la etapa de la lactancia, existen diferencias en la composición, entre el calostro, la leche transicional y la leche madura, lo cual se considera como un cambio gradual en relación con la etapa, más que clasificarlas como leches diferentes. El calostro, corresponde a la leche que se produce inicialmente, contiene mayor concentración de proteínas de suero, vitaminas A, E y los nutrimentos inorgánicos como K, Na y Zn, menor cantidad de caseína, de lactosa y grasa que la leche madura. Su principal acción se considera inmunológica, contiene alta concentración de compuestos bioactivos, como inmunoglobulina A secretora, lactoferrina, leucocitos y oligosacáridos. También contiene sustancias que actúan como promotoras del crecimiento, como son: factor de crecimiento epidérmico y factor estimulante de colonias6.
Aproximadamente entre los 7 y 10 días postparto el calostro va cambiando la proporción de sus componentes y se constituye en leche de transición. La concentración de inmunoglobulinas y el total de proteínas disminuye y aumenta el contenido de lactosa, grasa y el contenido calórico. Durante las siguientes semanas continúa transformándose y se considera madura a las 4 semanas6.
En cuanto a la biodisponibilidad, la interacción es importante, el balance de macro y micronutrimentos y otras sustancias, cada una en una proporción adecuada, favorecen los procesos de digestión y absorción8.
Macronutrimentos
Lípidos
Son la principal fuente de energía, de nutrimentos esenciales como los ácidos grasos polinsaturados, vitaminas liposolubles, lípidos complejos y compuestos bioactivos9. Actualmente se ha dado especial interés a la membrana de los glóbulos de grasa de la leche materna, formados con un núcleo central de lípidos, una membrana interna derivada del retículo endoplásmico de las células alveolares mamarias y una membrana externa derivada de las células plasmáticas de las células alveolares mamarias, que contienen altas cantidades de compuestos bioactivos, asociados a efectos positivos en el desarrollo neurocognitivo y en la función inmune6.
Proteínas
Se han encontrado más de 400 proteínas en la leche materna, de estas el 80-90% se producen por los lactocitos. Representan la tercera parte de los sólidos y permiten el crecimiento saludable, modulan la composición corporal y realizan diversas funciones bioactivas, como transportar y favorecer la absorción de nutrimentos, promover el desarrollo intestinal, intervenir en el sistema inmune y poseen actividad antimicrobiana6,9.
Nitrógeno no proteico
Presente como nucleótidos esenciales durante la vida temprana y con funciones clave en procesos celulares, mediadores metabólicos, maduración del tracto gastrointestinal, desarrollo de microbiota y función inmunitaria, forman parte de aminoácidos libres, moléculas bioactivas, péptidos, creatinina y urea6,9.
Carbohidratos
La lactosa es el principal disacárido de la leche humana y excede al contenido de otras especies, lo cual se ha interpretado como una necesidad nutricional para el cerebro y representa una fuente importante de galactosa, necesario en el desarrollo del sistema nervioso central. Los oligosacáridos, con estructuras diferentes y cuya composición en la leche humana puede variar de acuerdo con factores genéticos, por la expresión en los lactocitos de ciertas enzimas transferasas, modulan funciones inmunes a nivel de mucosas y sistémico. Funcionan como prebióticos, actuando como sustrato metabólico y favoreciendo el crecimiento de bacterias benéficas como bifidobacterias y bacteroides específicos6,9.
Micronutrimentos
La leche humana proporciona las recomendaciones estándar de la nutrición humana de vitaminas, minerales y oligoelementos. Sin embargo, algunos pueden variar de acuerdo con la dieta materna y sus reservas, entre ellos las vitaminas A, B1, B2, B6, B12, D y el yodo. En caso de que la dieta materna no sea la adecuada, se recomienda suplementación con multivitamínicos a la madre durante la lactancia. La vitamina K independientemente de la dieta, es extremadamente baja en la leche humana, motivo de su aplicación en el recién nacido10,11.
Componentes bioactivos
Son definidos como elementos que afectan procesos biológicos o sus sustratos y tienen impacto en la función corporal, provienen de diversas fuentes, algunos son producidos y secretados por el epitelio mamario, otros se extraen del suero materno y son llevados a través del epitelio mamario por transportadores dependientes de receptores11. Entre estos compuestos bioactivos se encuentran células vivas, factores de crecimiento y sustancias inmunoprotectoras, son resistentes a la acción de enzimas digestivas y biológicamente activas en la superficie de las mucosas. Capaces de inhibir procesos inflamatorios, aumentan la producción de anticuerpos específicos, acetilhidrolasa-PAF, antioxidantes, interleucinas 1, 6, 8 y 10, factor de crecimiento transformador-beta, inhibidor de la proteasa leucocitaria secretora, defensinas, factores que median el crecimiento y diferenciación de células B. Se han encontrado receptores de reconocimiento de patrones para microorganismos8. La leche humana es rica en microRNA que regulan la expresión de genes a nivel postranscripcional, modulando diversas funciones celulares, como el ciclo celular, proliferación, diferenciación, apoptosis y la respuesta inmune, con participación en la protección y desarrollo del lactante. Contiene hormonas que modulan el metabolismo y composición corporal, tales como insulina, leptina, adiponectina, ghrelina; así como, la presencia de células madre, cuya función aún se encuentra en investigación, pero con potenciales efectos benéficos en el desarrollo6.
La evidencia sobre el estudio de estos compuestos apoya el hecho de que la leche humana no es únicamente nutricional, sino que contiene diversos factores con cualidades medicinales, que favorecen de manera importante la sobrevida y salud del lactante10.
En relación con la microbiota, los lactantes alimentados con leche materna presentan mayores niveles de bifidobacterias y lactobacilos y menor nivel de patógenos potenciales al compararlo con lactantes alimentados con fórmulas infantiles11.
BENEFICIOS PARA EL BEBÉ
Beneficios a corto plazo para el lactante
Los beneficios que se obtienen a corto plazo son los que se observan durante el tiempo de recibir o dar lactancia materna, dentro de los más estudiados se encuentran los que impactan sobre el desarrollo del sistema gastrointestinal, en el sistema inmune y en la prevención de infecciones12.
Impacto sobre mortalidad
En países con bajos ingresos se ha encontrado que los lactantes alimentados de manera exclusiva con leche materna durante los primeros 6 meses, tienen 12% menos riesgo de morir comparado con lactantes no alimentados con leche materna. En niños de 6 a 23 meses en diversos estudios se ha reportado disminución hasta del 50% de mortalidad en los lactantes alimentados con cualquier modalidad de alimentación al seno materno4.
Impacto en prevención de enfermedades
Diversos autores han reportado disminución en enfermedades agudas en los lactantes por menor número de enfermedades infecciosas. Se ha reportado también disminución en infecciones que requieren hospitalización13.
Enfermedades gastrointestinales y respiratorias
Estudios individuales y revisiones sistemáticas han reportado menor incidencia de enfermedades diarreicas y disminución en el riesgo de hospitalización por diarrea hasta en un 72%. En infecciones respiratorias se reporta menor incidencia y disminución hasta de un 57% en el riesgo de hospitalización13,14.
Otitis media
Diversos estudios han demostrado menor incidencia de otitis media y otitis media recurrente en niños alimentados al seno materno, principalmente en los 2 primeros años de vida, confirmado por una revisión sistemática en la que reportan reducción de los eventos hasta en un 30-40%14. Un estudio reporta protección hasta los 4 años, a pesar de no continuar con lactancia materna15.
Otras infecciones
Marild S. y col.16, encontró un efecto protector de la lactancia materna contra infección de vías urinarias. Otros autores mencionan resultados similares en prematuros. Se ha demostrado protección para sepsis neonatal cuando se inicia lactancia materna tempranamente12.
Enfermedades no infecciosas
Se ha reportado protección contra el Síndrome de Muerte Súbita del lactante12. Un metaanálisis reportó reducción del riesgo hasta en un 50% en quienes recibieron lactancia materna por lo menos 2 meses17.
Beneficios a largo plazo
Se refieren a los que persisten más allá del período de lactancia materna. Entre los posibles factores que contribuyen a estos beneficios, se menciona la modulación del sistema inmune, el desarrollo de un tipo específico de microbiota tempranamente en la vida y la interacción madre-niño con disminución en el estrés12.
Enfermedades agudas
Se ha reportado disminución de otitis media, otitis recurrente, neumonía infecciones de faringe y senos paranasales12.
Enfermedades crónicas
Obesidad
Estudios individuales y metaanálisis demuestran que la lactancia materna se ha asociado con reducción en sobrepeso y obesidad hasta en un 13%18, con un 4% de reducción de prevalencia por cada mes adicional de alimentación al seno materno. La Comisión Europea para la vigilancia de la obesidad reporta los resultados del seguimiento de 100,583 niños de 22 países, encontrando mayor riesgo de obesidad en los que no recibieron lactancia materna o la recibieron por cortos periodos en comparación con los amamantados por lo menos 6 meses19.
Una de las ventajas que ofrece la lactancia materna es que el lactante toma lo que necesita y no más, al contrario de lo que sucede con la alimentación a través de biberón, en la cual la madre insiste al lactante que tome todo lo que ella prepara, lo que evita que el bebé reconozca y respete sus señales de hambre y saciedad, lo que perdura a lo largo de su vida8.
Diabetes mellitus
Existe evidencia limitada que el no recibir lactancia materna se asocia a mayor riesgo de presentar diabetes tipo 1, y evidencia moderada que, a mayor tiempo de lactancia materna, mayor protección20,21.
Maloclusión dental y caries
Se ha encontrado efecto protector para la mordida cruzada y maloclusión clase II en dentición primaria y mixta, con mayor protección a medida que aumenta el tiempo de lactancia materna, lo cual es secundario al correcto crecimiento de las estructuras orofaciales, favorecido por la actividad muscular que se requiere para la succión del seno materno12,22. La lactancia materna por 12 meses se ha asociado con efecto protector para caries23,24.
Leucemia y linfoma
Se ha reportado reducción del riesgo de presentar leucemia o linfoma en la niñez. Para otro tipo de cánceres menos comunes en la niñez, la evidencia es insuficiente12.
Enfermedades alérgicas
Existe evidencia limitada del efecto benéfico de la lactancia materna para asma atópico después de los 6 años y con eczema y rinitis alérgica en todos los grupos de edad. También se ha reportado disminución de la presencia de sibilancias en niños pequeños alimentados al seno materno, posiblemente relacionado a disminución de procesos infecciosos de vías aéreas12.
Un estudio reportó que la lactancia materna por más de 4 meses, en comparación con la menor a 4 meses o nunca haberla recibido, se asocia a disminución en el riesgo de sensibilización a las proteínas de leche de vaca hasta los 2 años25.
Neurodesarrollo
Algunos estudios han reportado mayor rendimiento en pruebas de inteligencia en niños y adolescentes con antecedentes de haber recibido lactancia materna, existiendo controversia por la posibilidad de la intervención de variables de confusión4.
Función visual y auditiva
Se ha encontrado que la función visual es mejor en niños de término y pretérmino con lactancia materna. Se ha reportado menor incidencia de retinopatía y su severidad en prematuros alimentados con leche humana. Los potenciales auditivos en prematuros alimentados con lactancia materna muestran madurez más temprana12.
Desórdenes por déficit de atención e hiperactividad
Algunos estudios mencionan menor prevalencia de trastornos por déficit de atención e hiperactividad en preescolares con antecedentes de haber sido alimentados al seno materno26,27.
BENEFICIOS PARA LA MADRE
Al igual que para el lactante el proporcionar alimentación al seno materno ofrece beneficios a la madre a corto y largo plazo, los cuales se han relacionado con el complejo mecanismo hormonal que opera en la regulación para la producción y respuesta a la succión del lactante28.
Beneficios a corto plazo
Retardo en la ovulación
Se menciona por un considerable número de autores, que la lactancia materna se asocia a mayor tiempo de amenorrea y retorno de la ovulación. Se ha reportado amenorrea en 23% más en mujeres que practican lactancia materna exclusiva por 6 meses29. El tiempo de retorno a la ovulación depende de la frecuencia de la lactancia materna, por lo que la presencia de amenorrea no debe considerarse como un método anticonceptivo28.
Peso postparto
La mayor parte de los estudios y revisiones sistemáticas, concuerdan que la evidencia de la asociación entre lactancia materna y cambios en el peso postparto es inconsistente y no concluyente, posiblemente secundario a diferencias en el tiempo de las mediciones y diversas variables confusoras4,28,30.
Depresión postparto
Algunos estudios han reportado asociación entre lactancia materna y disminución en la depresión postparto, aún cuando la mayoría de los autores consideran que la asociación no es clara y que la direccionalidad es dudosa4,28,30.
Beneficios a largo plazo
Cáncer de mama
Se ha reportado evidencia robusta de la asociación entre lactancia materna y cáncer de mama, un estudio que incluyó análisis individual de alrededor de 50,000 pacientes procedentes de 47 estudios, concluye que por cada 12 meses de duración de lactancia materna se redujo en 4.3% la incidencia de cáncer invasivo de mama. El análisis realizado por Victoria C y col. reporta disminución de 7% en cáncer de mama al comparar lactancia materna prolongada con aquella de corta duración4. Otras publicaciones que analizan los resultados de numerosos estudios demuestran resultados similares30.
Cáncer de ovario
Estudios individuales y metaanálisis han reportado reducción en el riesgo de cáncer de ovario hasta de un 30%. Al estudiar la asociación con el tiempo de lactancia, a mayor duración, la disminución en riesgo fue del 18 al 30%, de acuerdo con el ajuste de diversas variables4,30.
Diabetes mellitus tipo 2
Diversos autores reportan que la lactancia materna está asociada a mejor tolerancia a la glucosa y sensibilidad a la insulina, así como en disminución en el riesgo de desarrollar diabetes tipo 2 en etapas posteriores de la vida. Un estudio con control de diversas variables reporta que, a mayor duración, mayor fuerza de asociación con disminución entre 25 a 47%4,28,30.
Enfermedad cardiovascular
La lactancia materna ofrece un efecto cardioprotector a largo plazo, al contribuir al retorno del estado metabólico previo al embarazo. Además, una disminución en el riesgo de hipertensión arterial, con mayor fuerza de asociación a mayor tiempo acumulado de lactancia materna, especialmente acumulada por más de 24 meses28.
MITOS SOBRE LA LACTANCIA MATERNA
El proceso de lactancia parecería algo tan natural que algunas mujeres embarazadas, sus familias y los profesionales de la salud, suelen no darle importancia. En los programas de estudio de las profesiones relacionadas con la salud, los temas de lactancia materna apenas se nombran31,32.
Como se mencionó anteriormente existen barreras para una lactancia exitosa, estas pueden agruparse en 2 aspectos:
Información y conductas deficientes o erróneas. Como la gran promoción de sucedáneos de la leche materna, la publicidad engañosa, el conflicto de intereses de los médicos con las farmacéuticas33, las malas prácticas hospitalarias que aún persisten a pesar de las Normas Oficiales Mexicanas sobre este tema35,36; administrar sucedáneos precozmente cuando no es estrictamente necesario, incumplimiento de permisos laborales para extracción o amamantamiento; desconocimiento de las necesidades alimenticias del bebé, de los beneficios de la lactancia materna y riesgos del uso de sucedáneos2,34.
Apoyo y acompañamiento. Influencia de los factores socioculturales, pobre información del personal de salud durante el embarazo, nacimiento y parto, programas de lactancia materna con poco seguimiento, el no sentirse acompañada o apoyada en la lactancia por parte del personal de salud y familiares, y el recibir comentarios y críticas de la sociedad al amamantar; pues no es lo mismo saber que se tiene el apoyo de la familia y la sociedad a tener que hacerlo a pesar de ellos, lo cual disminuye la confianza y capacidad para amamantar, esta es una de las principales causas de abandono de la lactancia.
Estudios reportan los problemas que las madres encuentran para tener una lactancia exitosa37,38 y entre ellos se encuentran los mitos y las creencias. Se escucha con frecuencia “si amamantas se caen los pechos”, “las fórmulas pueden sustituir a la leche”, “que si llora el niño es porque no tienes suficiente leche”, “si te enfermas y tomas medicamentos no puedes amamantar”, “algunos alimentos le hacen daño al bebé” o “es necesario tomar ciertos alimentos para tener más leche”. En la tabla 1 se encuentran algunos de estos mitos o creencias, señalando si son falsos o ciertos y una breve explicación.
Tabla 1 Mitos sobre la lactancia
| Relacionadas con la madre | ||
|---|---|---|
| Cambios en su cuerpo | Mitos | |
| Los pechos se caen | Falso. los pechos se caen por gravedad y la pérdida de elasticidad, no por amamantar | |
| Aumento de peso | Falso. Si la madre tiene una dieta adecuada no aumenta de peso; puede pasar cuando se ingiere más alimentos ricos en carbohidratos, como atoles | |
| Alimentación durante la lactancia | Comer más para producir más leche | Falso. Debe seguir una dieta adecuada y variada, nunca por debajo de 1,800 calorías, además agregar más líquido (agua) |
| Tomar más leche para producir más leche | Falso. El tomar más leche no produce más leche, se debe de tomar más líquidos (agua) | |
| Consumir cerveza aumenta su cantidad y calidad | Falso. No es recomendable, el alcohol puede pasar a la leche | |
| Restringir cierto tipo de alimentos para evitar gases y cólicos al bebé | Una dieta completa y balanceada, además tener todos los alimentos favorece variaciones en el sabor de la leche, lo que promueve que el bebé posteriormente acepte mejor los alimentos. Si hay antecedentes de alergias en los padres, se requiere valoración específica | |
| El consumo de alcohol y café alteran la composición de la leche | Cierto. El alcohol, café, chocolates alteran su composición y pueden alterar el sueño del bebé, si el consumo es excesivo | |
| Creencias sobre la lactancia | Amamantar duele y es normal | Falso. Es importante tener una adecuada técnica para amamantar, un agarre correcto. |
| Los pezones dolorosos y con grietas es porque no se prepararon para la LM | Falso. Es inadecuado hacer masajes, lavarlos con paños o “zacates”. El dolor siempre indica que algo esta mal y hay que revisarlo | |
| Los pezones duelen y se agrietan por tener al bebé en el pecho por periodos prolongados | Falso. El pezón y la areola tienen protección especial dada por las glándulas de Montgomery que secretan un tipo de grasa con efecto bactericida y lubricante, además la leche que queda al final de la tetada también los protege, por lo cual no deben lavarse | |
| Los pezones deben lavarse antes y después de amamantar | ||
| Se debe dar al bebé cada tres horas, 10 minutos de cada pecho | Falso. El bebé debe comer cuando lo requiera, una vez instalada la lactancia vaciar totalmente el pecho. Para favorecer el consumo de todos los nutrimentos de la leche materna | |
| La primera leche, debe tirarse porque no sirve | Falso. La madre produce calostro que es muy valioso y el primer alimento para el bebé, específico para las necesidades con nutrimentos diseñados para poder ser absorbidos por el intestino del bebé | |
| Si me enojo o me asusto se me va la leche y no se puede volver a amamantar | Falso: Pasado un corto tiempo después de un enojo o susto, al disminuir la adrenalina la oxitocina retoma su función, favorece el reflejo de eyección, promueve la tranquilidad y apego a la madre | |
| Si estoy enferma no puedo amamantar, por los medicamentos | Falso: es importante recordar que la leche provee de anticuerpos que la madre produce, por lo cual es necesario que siga amamantando. Son muy pocas las enfermedades que impiden el amamantamiento. Los medicamentos que reciba la mamá deben ser prescritos por un médico. En la página e-lactancia.org puede encontrarse información al respecto | |
| No se puede amamantar durante el embarazo, puede provocar partos prematuros | Falso: el amamantar durante el embarazo, no produce niveles elevados de oxitocina, no se desencadena trabajo de parto. Solo en caso de amenaza de aborto, debe suspenderse | |
| Relacionadas a las características de la leche | ||
| Composición de la leche | Después de los 12 meses la leche es pura agua | Falso. Continúa aportando además de líquido, anticuerpos, nutrimentos, hormonas que requiere el bebé |
| En los primeros 6 meses la leche no tiene suficiente hierro para las necesidades del bebé | Falso. Durante los primeros 6 meses, la lactancia debe ser exclusiva ya que tiene todos los elementos en cantidad suficiente para el bebé | |
| La composición de la fórmula y la leche materna son iguales, incluso algunas fórmulas son superiores | Falso. La leche materna tiene componentes inmulógicos, hormonas, enzimas antígenos, factores de crecimiento, neuropéptidos entre otros que no están presentes en las fórmulas | |
| Color y textura de la leche | La leche inicial debe desecharse esta aguada | Falso. La leche al inicio de la tetada tiene otra consistencia por el tipo de nutrimentos y líquido, generalmente al final se encuentra la grasa lo que en apariencia la hace más amarilla y espesa |
| Comportamiento de la madre que cambia la composición | La madre no debe ponerse al sol porque la leche se calienta | Falso. La leche se mantiene a la temperatura corporal, ya que se está produciendo continuamente y se guarda dentro de los alvéolos. En caso de que la madre este en un clima cálido, tendrá más sed |
| La madre debe taparse para que no se enfríe la leche | ||
| Relacionadas con el bebé | ||
| Rechazo del pecho | Si llora cuando lo pones al pecho es que no le gusta la leche | Falso. La leche es el alimento diseñado para el bebé, el llanto puede ser porque no se tiene una buena técnica, generando poca salida de leche, molestia, hambre e inclusive deshidratación, otra causa puede ser la confusión de succión porque le dieron con biberón su primer alimento |
| Cada vez que pongo el bebé al pecho se aleja y llora | ||
Modificada de Vargas-Zarate.
*LM: lactancia materna; RN: recién nacido.
ACCIONES QUE FAVORECEN UNA LACTANCIA EXITOSA
Para una lactancia exitosa, además de tener buena información, y apoyo de la familia, hay programas efectivos del sistema de salud, específicos como: Salud materna y perinatal, Centro Nacional de Equidad y Género y Salud Reproductiva39. En 1992, la OMS y la UNICEF comenzaron la iniciativa de los “Hospitales Amigos del Niño” con la idea de favorecer la lactancia, desarrollaron 10 pasos que mencionamos a continuación40,41.
Paso 1. Tener políticas por escrito donde se informe a todo el personal que labora en el hospital y al público la importancia de la lactancia y evitar la comercialización y el uso de alimentos o suplementos que se utilicen como reemplazo total o parcial de la lactancia materna, entre ellos, los biberones y chupones, ya que estos pueden entorpecer el proceso de amamantamiento y generar confusión en los lactantes.
-
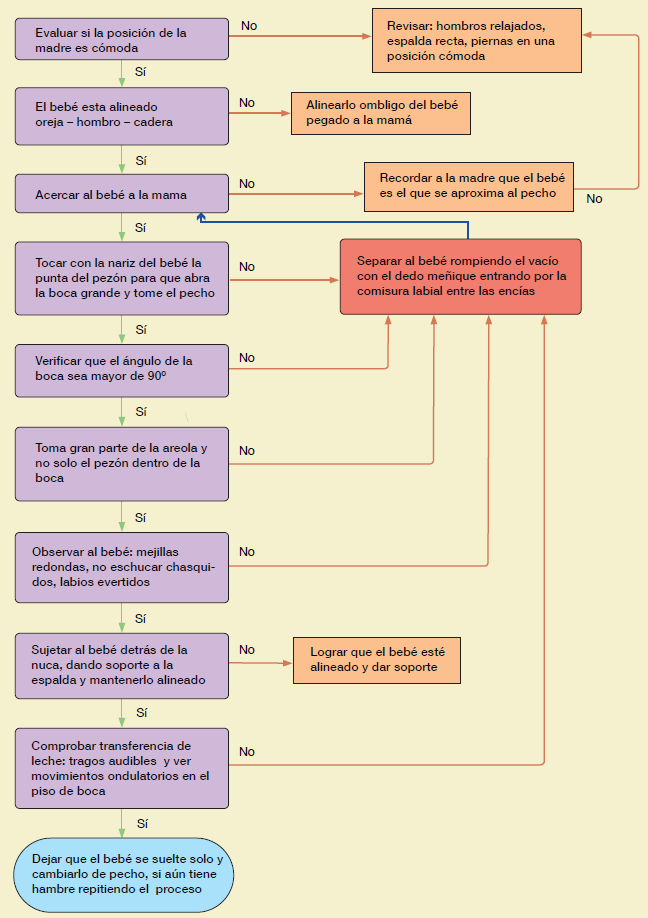
Paso 2. Capacitar a todo el personal de salud y a quien esté en contacto con las mujeres y sus familias, para que tengan los conocimientos, habilidades y las competencias para apoyar, fomentar y proteger la lactancia materna. Apoyar a las madres a reconocer la técnica adecuada (figura 1), que consiste en: a) Acoplamiento y posicionamiento adecuados, b) Succión nutritiva y deglución (figura 2), c) Producción y salida de leche, d) Frecuencia de alimentación/señales de alimentación, e) Extracción manual de leche materna y uso de sacaleches en caso de estar indicado, f) Cómo evaluar los datos de bienestar en el lactante. G) Reconocer las razones para contactar al profesional de la salud.
Paso 3. Informar a todas las mujeres embarazadas acerca de los beneficios que ofrece la lactancia y la forma de cómo ponerla en práctica. Así, podrán contar con la información necesaria para decidir y con el apoyo para poder lograrlo.
Paso 4. Ayudar a las madres a iniciar la lactancia durante la media hora siguiente al nacimiento. Una de las acciones más importantes que favorecen la lactancia es el contacto piel con piel (independientemente de la vía de nacimiento: vaginal o cesárea) durante la primera ahora de vida. A este momento se le llama la hora de oro. No solo tiene impacto en la lactancia, también en el control de la temperatura, la regulación de la respiración, la colonización por una microbiota adecuada, el apego y el maternaje entre otros. El bebé que se pega al pecho de su madre en ese momento tiene más posibilidades de continuar con la lactancia.
Paso 5. Mostrar a las madres cómo amamantar a su bebé y a cómo mantener la lactancia, incluso si han de separarse. Se sabe que contar con el apoyo y atención personalizada de los profesionales calificados en lactancia materna, permite tener una la técnica correcta y resolver dificultades, sobre todo en mujeres primigestas, lo que puede ser la diferencia para el éxito en el amamantamiento40,41.
Paso 6. Se recomienda dar a los recién nacidos únicamente leche materna, ningún otro alimento o bebida, a no ser que esté médicamente indicado. Se debe apoyar para que el bebé sea amamantado directamente de su madre. En caso de requerir suplemento con leche extraída de la madre, leche de banco de leche o incluso fórmula, deberá de darse con técnica de vasito, para evitar la confusión de succión40,41.
Paso 7. Facilitar el alojamiento conjunto. Es decir, las madres deben permanecer a lado de sus bebés durante el día y la noche. Evitar la separación permite a las mujeres amamantar con éxito, de manera constante y perceptiva a los datos de hambre del bebé, permite que la madre llegue a conocerlo mejor y pueda identificar sus necesidades40,41.
Paso 8. Fomentar la lactancia materna a demanda. Se debe de enseñar a reconocer las señales de hambre y saciedad, entre ellos: aumento del estado de alerta, hacer ruidos con la boca o reflejo de búsqueda. Para poder tener una alimentación responsiva (o a libre demanda), se debe sugerir que no se impongan tiempos y recordar que los bebés deben ser amamantados de día y de noche40,41.
Paso 9. Evitar dar a los niños tetinas, biberones y/o chupetes. Las madres deberán ser informadas de los riesgos de dar suplementos de la leche humana y sobre todo usar biberones o tetinas que puedan afectar cómo toman del pecho de su madre, podrán utilizar métodos alternativos de alimentación como vasito, jeringas o cucharas y explicándoles a los cuidadores las técnicas adecuadas de higiene para evitar enfermedades40,41.
Paso 10. Fomentar el establecimiento de grupos de apoyo a la lactancia y procurar que las madres se pongan en contacto con ellos a su salida del hospital o clínica. Los grupos de apoyo han demostrado que son muy útiles para acompañar a las mujeres en esta etapa en caso necesario para resolver problemas que pudieran presentarse de manera oportuna40,41.
De acuerdo con el Protocolo Clínico de la Academy of Breastfeeding Medice (ABM)#741 se demuestra que las mujeres atendidas en hospitales donde se implementan 6 de los 10 pasos analizados, tiene una probabilidad de hasta 6 veces mayor de cumplir sus metas de lactancia en comparación con mujeres que son atendidas en lugares donde estos pasos no se realizan. El grado de adherencia a estos pasos también impacta en la duración y exclusividad de la lactancia a los 2 meses. El personal debe apoyar activamente la lactancia como el método preferido para proveer la nutrición a los lactantes. Los problemas más frecuentes que se presentan durante la lactancia y las alternativas de solución se mencionan en la tabla 2 42-46.
Tabla 2 Problemas más frecuentes durante la lactancia materna42-46
| Síntomas | Causa | Manejo |
|---|---|---|
| Congestión o ingurgitación mamaria | ||
| Dolor y grietas en pezones | ||
|
|
|
| Dolor por mordida del pezón | ||
| Dolor del pezón | ||
| Percepción materna de leche insuficiente | ||
|
|
|
| Llanto excesivo | ||
| Rechazo al pecho materno | ||
| Mastitis | ||
|
||
| Prescripción de medicamentos a la madre | ||
|
||
HACIA UNA CULTURA DE LA LACTANCIA MATERNA
La decisión de una madre por amamantar a su bebé no solo se limita a una elección individual, también intervienen de manera importante los contextos socioculturales en que se desenvuelve cotidianamente. En la actual sociedad, la lactancia materna se ha configurado erróneamente como una práctica exclusiva de las mujeres, que debe realizarse en el ámbito de lo privado y bajo ciertas condiciones, disminuyendo con ello el número de bebés que son alimentados con leche materna47.
La madre que da pecho en público
Aunque no a todas las madres les agrada lactar en espacios públicos, ya sea por incomodidad o por no pasar frío, la mayoría no lo hace debido a las miradas y críticas de terceras personas. La sociedad debe dejar de señalar a las madres que amamantan en público como alguien que no tiene pudor, cambiando la percepción con respecto a los senos como componentes de erotismo y sexualidad. Empezar a normalizar el hecho de que la lactancia materna es una acción natural, así como una necesidad básica y un derecho humano a la alimentación en el lactante48.
La inclusión del padre
Por construcción sociocultural, los padres siempre se han visto excluidos de la lactancia materna y crianza de sus hijos e hijas porque se cree que afecta su masculinidad. La cultura patriarcal no permite a los padres asumir su responsabilidad y derecho a participar, dañando la relación afectiva que debería forjarse entre la madre-bebé-padre. El padre al estar presente en el momento del amamantamiento puede: aporta tranquilidad y confianza a la madre y al bebé, respetar y orientar las decisiones de la madre especialmente en sus miedos e inseguridades, participar en los quehaceres de la casa y la atención al bebé; dejando a un lado que, desde la construcción social de la masculinidad, el trabajo doméstico no le corresponde48.
Apoyo de instituciones
A pesar de que en los últimos años la lactancia materna ha sido promovida, apoyada y defendida por distintas organizaciones públicas y privadas, se requieren de más esfuerzos para aceptarla como una práctica social. El rol que desempeñan las madres en la sociedad ha cambiado, especialmente porque han incursionado en el ámbito laboral, por lo que es indispensable implementar políticas públicas que favorezcan la lactancia materna durante el trabajo, como, por ejemplo: descansos remunerados para amamantar, establecer espacios dignos para la extracción de leche o amamantamiento, entre otros49.
Para restablecer la cultura de la lactancia materna es necesario dar ejemplo a las futuras generaciones, construir una sociedad libre de prejuicios, donde todos podamos ser partícipes, promotores y protectores de esta práctica, para construir una sociedad más saludable, debido a sus múltiples beneficios.
CONCLUSIÓN
Lograr que las madres estén informadas sobre los beneficios de la lactancia materna, la técnica de amamantamiento, así como mejorar las habilidades de consejería y acompañamiento del equipo de salud y aumentar el apoyo social a la lactancia materna son componentes críticos para el éxito de la lactancia materna y lograr los objetivos del 2025 planteados por la OMS. Sin dejar a un lado las políticas en materia de sucedáneos de leche materna, de las licencias de maternidad, así como de los espacios y tiempos en los centros de trabajo.
La promoción, protección y apoyo a la lactancia materna es una de las estrategias más costo-efectivas en materia de salud pública. El apoyo a la lactancia materna es una responsabilidad social que compromete de manera especial a los profesionales de la salud, para construir un entorno propicio y favorable para que las mujeres deseen y puedan amamantar.
Por lo que hacemos eco del lema que dice: La leche materna hace que el mundo sea más sano, más inteligente y equitativo4.











 nueva página del texto (beta)
nueva página del texto (beta)