Introducción
El primer reporte de un paciente con alergia alimentaria fue hecho en China hace más de 4000 años.1 En los escritos de Hipócrates se refería a “humores hostiles” en algunos hombres que sufrían al consumir queso. Tito Lucrecio Caro (98-55 a. C.) escribió en uno de sus poemas: “Para lo que algunos es comida, para otros es veneno”, sugiriendo fuertemente que desde hace más de 2000 años ya se conocían las reacciones adversas de los alimentos.1
La alergia alimentaria es frecuente que se presente en pacientes con atopia; esta última definida como una predisposición genética a desarrollar una respuesta inmune mediadas por inmunoglobulina (Ig) E.2 La marcha atópica se refiere a la historia natural de la progresión de las enfermedades alérgicas que usualmente inician en etapas tempranas de la vida, estas incluyen la rinitis alérgica, dermatitis atópica, asma y la alergia alimentaria; estas pueden ocurrir de forma aislada o en una progresión característica, empezando con dermatitis atópica como primera manifestación de atopia, alergia alimentaria, posteriormente asma y finalizando con rinitis alérgica.2,3
Actualmente se ha introducido un nuevo concepto, el de danza atópica, esto debido a que las enfermedades alérgicas se ven influenciadas por factores genéticos y ambientales, lo que crea numerosas interacciones dejando de lado una progresión lineal de estas enfermedades.2
Epidemiología
La prevalencia de la alergia alimentaria se ha incrementado en las últimas tres décadas, afecta más a los países industrializados; además es más frecuente en la edad pediátrica, afecta a un 8 % de la población. Los alimentos más frecuentemente involucrados son la leche, el huevo, la soya, el cacahuate, el pescado, el trigo, los mariscos y los frutos secos.4 La prevalencia exacta de la alergia alimentaria es difícil de conocer debido a las múltiples variaciones en la dieta que pueden haber en diferentes regiones, así como los diferentes tipos de manifestaciones clínicas en cada grupo de edad. La mayoría de los estudios de prevalencia se centran en cuestionarios sobre lo reportado por los padres, por lo que los datos no pueden ser de todo confiables.5,6
En el caso de la alergia a la proteína de la leche de vaca, una cohorte europea reportó una prevalencia de 0.59 % corroborada por reto oral, y con variaciones entre países de 0 a 1.3 %.7 En Japón, la prevalencia reportada es de 0.21 % en recién nacidos y de 0.35 % en prematuros.8
En México, un estudio basado en encuestas se encontró que el 100 % de los pacientes que tenían sospecha de alergia alimentaria presentó atopia, no se encontró diferencia en relación con el género, y se encontró diferencia en relación con el género y existió una distribución bimodal en la edad, con picos a los dos y 35 años. El 75 % de los pacientes tenían antecedente de alergia respiratoria y las manifestaciones clínicas más frecuentes fueron: cutáneas (57 %), rinitis alérgica (41 %), gastrointestinales (34.2 %) y anafilaxia (5 %).9 Otros de los estudios realizados en México en el cual se estimó la prevalencia de alergia alimentaria en población pediátrica, se basó en cuestionarios hechos a los padres de familia, se realizó en escuelas de cinco zonas de una ciudad del norte de México, se reportaron enfermedades alérgicas en el 17.1 % y más del 40 % de las reacciones adversas a alimentos se reportaron como alergia alimentaria. En el caso de la alergia alimentaria inmediata, el 54 % de los casos eran mujeres y en el 75.7 % de los que reportaban alergia alimentaria inmediata esta había sido diagnosticada por un médico; en cuanto a los grupos de edad, la prevalencia fue mayor en el grupo de nueve a 13 años.10
La prevalencia de alergia alimentaria autodiagnosticada puede ser hasta seis veces mayor que la alergia alimentaria confirmada por reto oral y la prevalencia es mayor en niños que adultos.11
Por último, una cohorte australiana de población pediátrica reportó una prevalencia de alergia alimentaria del 11 % al año de edad y de 3.8 % a los cuatro años de edad. Así mismo, a la edad de cuatro años, la alergia al cacahuate fue de 1.9 %, al huevo 1.2 % y ajonjolí de 0.4 %, en todos los casos el diagnóstico se realizó por reto oral.12
Factores de riesgo y la historia natural de la enfermedad
En cuanto a la prevención de la alergia alimentaria, se ha establecido que la introducción temprana de ciertos alimentos disminuye el riesgo de esta. Esto se ha demostrado en el caso del cacahuate, donde una introducción temprana del alimento ha demostrado una baja prevalencia de alergia al mismo en una edad más avanzada, con incremento en los niveles de IgG4, inmunoglobulina que se ha relacionado con la tolerancia inmunológica e inmunomodulación.13 Sin embargo, otros estudios no han demostrado una eficacia en la introducción temprana de seis de los alimentos más prevalentes en la alergia alimentaria.14
Las guías para la prevención de la alergia al cacahuate de los Estados Unidos de América recomiendan que los lactantes con dermatitis atópica grave, alergia al huevo, o ambas, se les introduzca tempranamente alimentos que contengan cacahuate en los primeros cuatro a seis meses de edad para reducir el riesgo de alergia al cacahuate, y que esto sea después de la introducción de otros alimentos sólidos. Igualmente se recomienda que en estos pacientes se les evalúe con una IgE específica sérica o pruebas cutáneas antes de la introducción del cacahuate, si el valor de la IgE es menor a 0.35 kU/L se le puede iniciar la alimentación con cacahuate y si los valores son mayores a dicha cifra se deberá referir a un especialista.15
Se deben tomar en cuenta los efectos protectores de la lactancia materna, está demostrado que una lactancia materna exclusiva por al menos tres a cuatro meses, disminuye la incidencia acumulada de dermatitis atópica;16 sin embargo, en el caso de la alergia alimentaria, no se ha podido demostrar un beneficio en la prevención de esta.
La Academia Americana de Pediatría afirman que no hay un beneficio en el retraso de la introducción de alimentos más allá de los cuatro a seis meses de edad, más aún, emitió recomendaciones sobre la introducción temprana de las proteínas del cacahuate y huevo a partir de los 4 meses de edad, en sujetos de alto riesgo.17
En cuanto a la hipótesis de la higiene, se establece que la poca interacción con microorganismos patógenos en etapas tempranas pudiera tener un impacto en la mayor prevalencia de enfermedades alérgicas.18 Una de las explicaciones a esta hipótesis, es la interacción de la microbiota. Se ha evidenciado que ciertas poblaciones de bacterias están presentes en sujetos con poca prevalencia de enfermedades alérgicas, como los sujetos que viven en granjas, donde se han encontrado mayor cantidad de Clostridium spp. y Mycobacterium spp.19,20
En contraste, se han encontrado mayor proporción de la familia de Streptococcaceae y Staphylococcus en los hogares urbanos. Se ha evidenciado que este efecto protector de las granjas se puede transferir, ya que la composición de la microbiota intradomiciliaria similar a la de las granjas, en hogares urbanos, pueden tener un efecto protector, y más específicamente en el desarrollo de asma.21
En cuanto a la exposición dual a los alérgenos, se puede llevar a cabo una tolerancia oral cuando se expone tempranamente a un alimento, esto gracias a la participación de las células dendríticas CD103+ localizadas en el epitelio intestinal, y a los macrófagos CX3CR1+, que cooperan activamente y promueven la generaciónambas células cooperan activamente, y así promueven la generación de citocinas reguladoras y linfocitos T reguladores específicos hacia esos antígenos y por lo tanto, promover la tolerancia oral.22,23 En contraste, una exposición temprana a través de una barrera cutánea alterada, llevará a una sensibilización hacia ese alérgeno alimentario.24
En una revisión sistemática encontró evidencia a favor de la suplementación con ácidos grasos omega 3 y la disminución en la sensibilización al huevo, además, en pacientes con alto riesgo de alergia alimentaria y que no reciben seno materno se puede considerar la alimentación con fórmula extensamente hidrolizada. Los autores no encontraron evidencia sobre el beneficio de la eliminación de alimentos durante el embarazo y el uso de probióticos.25
En cuanto a la parte genética de la alergia alimentaria, Liu et al. realizaron un análisis que incluyó a más de 800 gemelos monocigóticos y dicigóticos; reportaron una mayor tasa de concordancia en cuanto a sensibilización a alérgenos entre los gemelos monocigóticos, lo que sugiere una participación que hay factores genéticos implicados en la sensibilización, y que al encontrar también un porcentaje de discordancia de sensibilización, esto también sugiere una participación de factores ambientales.26 En contraste a los hallazgos anteriores, una cohorte de 1120 pacientes pediátricos reportó que el 33.4 % de los hermanos de pacientes con alergia alimentaria no tenían síntomas con ningún alimento, ni sensibilización a un alérgeno alimentario, el 53 % tenían una IgE específica hacia algún alimento o prueba epicutánea positiva pero sin síntomas, y solo el 13.6 % de los hermanos estaba sensibilizado y clínicamente reactivo.27
En cuanto a la epigénetica y la alergia alimentaria, se han encontrado alteraciones en la proliferación de algunos linfocitos T vírgenes, cambios en los niveles de metilación del ADN durante la activación de estos linfocitos T, lo cual podría contribuir a una falta de resolución de la alergia alimentaria en edades más avanzadas.28
Berni Canani et al. encontraron patrones de metilación de ADN diferentes en pacientes con alergia a la proteína de la leche de vaca mediada por IgE en comparación con pacientes sanos; encontraron una disminución en la metilación de los genes de la IL-4 e IL-5, mayor metilación de los genes de la IL-10 e IFN-gamma, lo cual se correlacionó con los niveles séricos de estas citocinas.29
También se ha demostrado una disminución en la metilación del gen FoxP3 de los linfocitos T reguladores en los pacientes alérgicos al cacahuate, lo que promueve la tolerancia inmunológica de estos pacientes tratados con inmunoterapia oral.30
Estos hallazgos son similares a los encontrados con otros alimentos, como el caso de los pacientes con alergia a la proteína de la leche de vaca, en quienes se evidenció un baja desmetilación del gen FoxP3.31 Estos cambios epigenéticos también se han observado en los mastocitos, donde una inhibición de la enzima histona deacetilasa atenuó la respuesta efectora en un modelo animal sensibilizado a un alérgeno alimentario.32
Estos cambios epigenéticos antes descritos se han observado posterior al tratamiento con inmunoterapia oral hacia ciertos alimentos, donde las regiones promotoras de los genes relacionados con TH2 se encuentran metiladas y las regiones promotoras de TH1 se encuentra menos metiladas.33
Hong et al. encontraron dos loci específicos que confieren una susceptibilidad para la alergia al cacahuate, las regiones HLA-DQ y HLA-DR donde demostraron diferentes patrones de metilación del ADN.34
De la misma forma, se han asociado diversos polimorfismos en algunos genes y el incremento del riesgo de padecer alergia alimentaria, sin embargo, los estudios son escasos; solo en pocos grupos poblacionales, algunos de los polimorfismos encontrados son en el CD14,35 IL-13,36 y el IL-10.37
Como se puede observar, la evidencia de los cambios epigenéticos y su relación con la alergia alimentaria van en aumento, por lo que en un futuro se tendrá más evidencia sobre cómo se podrían hacer intervenciones más tempranas para su prevención o tratamiento.
En cuanto a los antecedentes de ciertos grupos poblacionales y por supuesto esto con relación con la genética, los resultados de varios estudios de cohorte aún no son concluyentes. Una investigación realizaa en Estados Unidos mostró un riesgo incrementado de alergia alimentaria en pacientes afroamericanos no hispanos (razón de momios [RM] = 3.06, intervalo de confianzan de 95 % [IC 95 %] = 2.14-4.36).38 Otro estudio corroboró estos hallazgos en cuanto a la sensibilización a alérgenos alimentarios en afroamericanos (RM = 2.22, IC 95 % = 1.20-4.11) y ancestros africanos (RM = 1.07, IC 95 % = 1.02-1.13).39
En cuanto al sexo, en el caso de la alergia al cacahuate un estudio reportó que la relación hombre:mujer es de 5:1 en la población pediátrica.40
Respecto a la relación con la dermatitis atópica, hay evidencia que estos pacientes tienen un riesgo mayor de sensibilización a múltiples alimentos debido a los defectos en la barrera cutánea. Una revisión sistemática concluyó que hay una asociación significativa entre alergia alimentaria, sensibilización a los alimentos y una dermatitis atópica grave y crónica.41
En cuanto a la obesidad como factor de riesgo, al ser un estado proinflamatorio, se cree que pudiera tener una relación con la atopia. Un estudio demostró que la obesidad se asocia más con atopia en niños y un aumento en la sensibilización a alimentos (RM = 1.59, IC 95 % = 1.28-1.98).42
Se ha investigado la participación de la vitamina D como factor de prevención en la alergia alimentaria, esta hipótesis ha derivado de la asociación entre la luz solar, la época del año de nacimiento y la latitud, ya que estos factores tienen un impacto en la vitamina D.43
Un estudio hecho en Australia demostró una diferencia estadísticamente significativa entre los pacientes con alergia alimentaria que nacieron en la época de otoño/invierno, comparados con los que nacieron en primavera/verano (57 % versus 43 %), y más específicamente en el grupo de edad de cero a cuatro años que tenían alergia al cacahuate y al huevo. Si bien no fueron estadísticamente significativas, también encontraron diferencias en la alergia la proteína de la leche de vaca y alergia a las nueces.44
En otro estudio hecho en ese mismo país y que apoya los hallazgos antes mencionados, encontró que los pacientes pediátricos con deficiencia de vitamina D y que eran hijos de madres y padres nacidos en Australia, tenían tres veces más riesgo de tener alergia al huevo (RM = 3.79, IC 95 % = 1.19-12.08) y 11 veces más riesgo de padecer alergia al cacahuate (RM = 11.51, IC 95 % = 2.01-65.79).45
La participación de la vitamina D en el sistema inmunológico y en la alergia alimentaria ha sido ampliamente estudiada, sobre todo en la parte de la tolerancia inmunológica. Se ha demostrado la capacidad de regular y disminuir la respuesta efectora en modelos animales previamente sensibilizados a un alérgeno a los que se les transfirieron células dendríticas de la piel que fueron expuestas a luz ultra-violeta.46
Yamazaki et al. demostraron que la radiación ultravioleta inducía la expansión de células T reguladoras en el 50-60 % en las células T CD4+ de la piel irradiada.47
También se ha demostrado que la suplementación materna con vitamina D podría disminuir el riesgo de alergia alimentaria en el primer año de vida.48
En cuanto al pronóstico y tiempo de resolución de la alergia alimentaria, se debe enfatizar que esto puede variar entre cada paciente y dependiendo el alimento. El cacahuate y los frutos secos, estos tienen una poca probabilidad de resolución, por lo que es de importancia hacérselos saber al paciente y a los familiares. En general, a todos los pacientes se recomienda un seguimiento anual con IgE específica o pruebas cutáneas, dependiendo los resultados y según lo establecido con los valores predictivos positivos y negativos según la edad, se valorará realizar un reto oral o no.49
En el caso de la leche, un estudio reportó la resolución de la alergia a la proteína de la leche de vaca mediante retos orales, el 5 % la superó a los cuatro años, el 21 % a los 8 años, el 37 % a los 12 años y el 55 % a los 16 años, cuando se utilizó el criterio de una IgE sérica < 3 kU/L y sin una reacción adversa en los últimos 12 meses, la tasa de resolución fue de 19 % a los cuatro años, 42 % a los ocho años, 64 % a los 12 años y 79 % a los 16 años; los pacientes que tuvieron una alergia persistente tenían valores de IgE específica sérica más altos a comparación de los que tuvieron tolerancia posterior (promedio de 19 kU/L versus 1.8 kU/L).50 Wood et al. encontraron que el 52.6 % de los pacientes tuvo resolución de la alergia a la proteína de la leche de vaca; la edad media de tiempo de edad de 63 meses, y en los 5 años posteriores, el 20.6 % de los pacientes que no habían resuelto su alergia toleraban al menos un producto horneado.51
Se realizó una revisión sistemática que evaluó la evidencia actual sobre si el consumo de leche y huevos horneados promueven la tolerancia de dichos alimentos en pacientes alérgicos. La conclusión de los autores es que hay muy pocos estudios al respecto, estos tienen debilidades metodológicas y de diseño, no integraron grupos de comparación adecuados, y lo único de lo que nos hablan es que los pacientes que toleran los productos horneados tienen más probabilidad de tolerar posteriormente los no horneados.52
En el caso del huevo, una cohorte realizada en población pediátrica reportó una resolución de alergia al huevo mediada por IgE del 45 % a los dos años de edad, 66 % a los 4 años de edad y 71 % a los 6 años de edad; el valor de IgE específica de 6.2 kU/L fue el que obtuvo la mayor sensibilidad y especificidad para los que no tuvieron tolerancia.53
En el caso del cacahuate, una cohorte reportó una resolución del 22 % en población pediátrica en los primeros 4 años de vida, los pacientes que no tuvieron resolución de la alergia tenían más probabilidad de cosensibilizaciones y de ser alérgicos al sésamo, sensibilización a la nuez en el primer y cuarto año de vida y sensibilización al ácaro en el cuarto año de vida.54
Clasificación
Las reacciones adversas a alimentos se pueden dividir en 4 grupos: la intolerancia alimentaria, alergia alimentaria mediada por IgE, alergia alimentaria no mediada por IgE y la de componente mixto.11
En los Cuadros 1 y 2 se puede ver la clasificación, manifestaciones clínicas y características epidemiológicas más importantes de la alergia alimentaria.
Cuadro 1. Clasificación de alergia alimentaria mediada por IgE y sus características principales
| Fisiopatogenia | Síndrome | Manifestaciones clínicas y de laboratorio | Características principales |
| Síndrome de alergia oral (síndrome de polen-fruta, urticaria orofaríngea de contacto, síndrome polen- alergia alimentaria). | Prurito y edema leve de la cavidad oral. Sin presencia de síntomas sistémicos. |
Reacción cruzada entre alérgenos de pólenes, frutas (más
frecuentemente rosáceas) y vegetales. No hay síntomas si el alimento sufre un proceso de cocción, debido a que los alérgenos causantes no son termoestables. Más frecuente en adolescentes y adultos. |
|
| Urticaria aguda con o sin angioedema | Habones en cualquier parte del cuerpo acompañados o no de angioedema y desencadenados por la ingesta o el contacto directo con el alérgeno alimentario. | La lesión cutánea desaparece en las primeras 24 horas sin dejar
secuelas. Mas frecuente en niños que adultos. Segunda causa de urticaria aguda en escolares. |
|
| Rinoconjuntivitis | Síntomas desencadenados por inhalación de proteínas | Más frecuente en lactantes y niños que en adultos. Más frecuente en adultos que trabajan en el procesamiento de alimentos. |
|
| Asma ocupacional | Disnea, opresión torácica, sibilancias, tos seca. | Adultos que trabajan en el procesamiento de alimentos (pescados, carne de res) | |
| Anafilaxia | Reacción de hipersensibilidad sistémica, de progresión rápida, con síntomas cutáneos, respiratorios, gastrointestinales o cardiovasculares y que puede ser fatal. | Puede ocurrir a cualquier edad, los alimentos son la primera causa en la edad pediátrica. | |
| Anafilaxia inducida por ejercicio dependiente de alimento | Reacción de hipersensibilidad sistémica desencadenada por ejercicio en los primeros 30 minutos de la ingesta del alimento. | Más frecuente al final de la adolescencia y principios de la
edad adulta. Más de 100 alimentos descritos. |
|
| Síntomas gastrointestinales aislados | Náusea, vómito, dolor abdominal, diarrea. | Ocurre en las primeras 2 horas de la ingesta del alimento. |
IgE = inmunoglobulina E; IL = interleucina.
Cuadro 2. Clasificación de alergia alimentaria no mediada por IgE, de componente mixto y sus características principales
| Fisiopatogenia | Síndrome | Manifestaciones clínicas y de laboratorio | Características principales |
| No mediada por IgE | |||
| Síndrome de enterocolitis inducida por proteínas alimentarias . | Vómito recurrente y abundante, diarrea grave con o sin sangre,
palidez, hipotensión, edema. Hipoalbuminemia. |
Depende de la edad de la exposición del alimento.
Generalmente en el primer año de vida. Más frecuente en pacientes que alimentados con fórmula a comparación de los que son alimentados con seno materno exclusivo |
|
| Proctocolitis alérgica inducida por proteínas alimentarias | Hematoquezia. Diarrea con moco es menos frecuente. Anemia. Buen estado general. |
Primeros 12 meses de edad. Es la manifestación de alergia alimentaria no mediada por IgE más frecuente en lactantes alimentados con seno materno. Diagnóstico de exclusión |
|
| Enteropatía inducida por proteínas alimentarias | Vómito intermitente, diarrea usualmente sin sangre, falla de medro | Antes de los 2 años | |
| Constipación | Defecación dolorosa e infrecuente | Evidencia inconclusa sobre el porcentaje de pacientes con
alergia a la proteína de la leche de vaca que tienen como única
manifestación la constipación. Más frecuente en pacientes con atopia y que no están alimentados con seno materno |
|
| Enfermedad por reflujo gastroesofágico | Paso del contenido gástrico al esófago con o sin regurgitación o vómito y que genera síntomas (irritabilidad) o complicaciones (falla de medro, pérdida de peso, neumonía por aspiración, descontrol de asma | Evidencia inconclusa sobre el porcentaje de pacientes con
alergia a la proteína de la leche de vaca que tienen como única
manifestación la constipación. Más frecuente en pacientes con atopia y que no están alimentados con seno materno |
|
| Dermatitis por contacto alérgica | Placas eccematosas, con excoriaciones, pápulas y máculas pruriginosas. Liquenificación como síntoma crónico | Más frecuente en pacientes adultos que trabajan en la industria alimentaria. | |
| Asma ocupacional | Disnea, opresión torácica, sibilancias, tos seca | Adultos que trabajan en el procesamiento de alimentos (pescados, carne de res) | |
| Mixta | |||
| Esofagitis eosinofílica | Dificultad para la deglución, vómito, reflujo gastroesofágico, impactación del alimento | Niños preescolares, adultos menores de 50 años. | |
| Gastroenteritis eosinofílica | Esteatorrea, dolor abdominal. Eosinofilia periférica en la mayoría de los pacientes. Hipoalbuminemia y anemia. |
Pacientes con atopia personal y familiar. | |
Fisiopatología
Tolerancia inmunológica a los alérgenos alimentarios
En el tracto grastronintestinal hay una homeostasis entre tolerancia y respuesta inmunológica efectora hacia alérgenos alimentarios. Esta hosmeotasis puede interrumpirse o modificarse cuando hay alguna alteración en la barrera intestinal que ocasiona una inapropiada sensibilización hacia algunos alérgenos.55
La sensibilización a los alimentos puede ocurrir a través del tracto gastrointestinal, la piel, y menos frecuente el tracto respiratorio; la inducción de la tolerancia ocurre por linfocitos T reguladores específicos para antígenos alimentarios y estos a su vez están influenciados por el microbioma del sujeto.5
El tracto gastrointestinal es la más grande interfaz entre el ambiente y el cuerpo, está expuesto a microorganismos desde la etapa fetal y en un sujeto puede haber hasta 100 trillones de microorganismos residiendo en su intestino.56
Es importante tener en cuenta que uno de los mecanismos importantes para la tolerancia oral es la inducción de los linfocitos T reguladores; se ha demostrado que estos son esenciales, ya que se rompe la tolerancia hacia los antígenos en caso de no estar presentes los linfocitos T CD4 Foxp3+.57
Hay diversas maneras en las que la microbiota intestinal promueve la tolerancia hacia los alérgenos alimentarios. Uno de los mecanismos propuestos es la activación de los receptores tipo Toll (TLR) y más concretamente el TLR4.16 Los TLR detectan el lipopolisacárido de las bacterias de la microbiota intestinal, estudios han comprobado que a ratones a los que se les depletó de la expresión de TLR4 tuvieron una capacidad ineficiente de convertir linfocitos T CD4+ vírgenes en linfocitos T CD4+ Foxp3+ reguladores.58
Los ácidos grasos de cadena corta forman una parte importante en esta tolerancia oral, estos ácidos grasos son ácidos carboxílicos con colas alifáticas de 1 a 6 carbonos. Los tres ácidos grasos de cadena corta más abundantes y que son producidos por la microbiota intestinal por la fermentación anaeróbica de la fibra de la dieta son el acetato, el propionato y el butirato. Los principales sustratos de esta fibra son el almidón y la inulina, presentes en los tubérculos, avena, trigo, celulosa, goma guar y pectina.59
Los ácidos grasos de cadena corta se unen a receptores acoplados a proteína G, promoviendo la transcripción de genes que inducen la producción de citocinas antiinflamatorias y además genes que inducen la producción de proteínas de las uniones estrechas de las células epiteliales.59 Se ha demostrado que los ácidos grasos de cadena corta inducen la proliferación de los linfocitos T CD4+ reguladores y de células dendríticas CD103+ productoras de ácido retinoico;60 los macrófagos y las células dendríticas expresan un tipo de receptor de proteína G, el Gpr109a, en el cual se ha demostrado que se une el butirato, al unirse a dicho receptor se induce la producción de linfocitos T CD4+ reguladores productores de interleucina 10; incluso, en experimentos con ratones se ha demostrado que los que no cuentan con este receptor hay un aumento en la diferenciación de los linfocitos T vírgenes hacia linfocitos Th17.61,62 Los ácidos grasos de cadena corta inducen igualmente la liberación de prostaglandina E2 y la expresión de la IL-10 a través de receptores de proteína G sensibles a toxina pertussis, inhibiendo así las respuestas inflamatorias en los monocitos.63
Las bacterias que participan más en la producción de estos ácidos grasos de cadena corta son las Bifidobacterium spp. y Ruminococcus bromii, las cuales degradan los polisacáridos creando productos intermedios; las mayores productoras de butirato son las Faecalibacterium prausnitzii, Eubacterium rectale, Roseburia faecis, Roseburia intestinalis, Eubacterium halii y Anaerostipes hadrus.64 Las células plasmáticas del intestino producen IgA dependiente o independientemente del linfocito T y esto involucra la participación y cooperación de células epiteliales, células dendríticas y células linfoides innatas. La microbiota intestinal promueve la acumulación de células que expresan IgA, así como el nivel de IgA que hay en el lumen intestinal.65 La importancia de la IgA intestinal es evitar la adherencia bacteriana y, por lo tanto la infección y destrucción de las células epiteliales del intestino.
Otras dos interleucinas claves en la tolerancia oral son la IL-18 y la IL-22, estas dos interleucinas participan en el mantenimiento de la barrera epitelial y además propician una actividad antimicrobiana, y por lo tanto disminuyen el número de infecciones gastrointestinales que pudiera propiciar a una ruptura de la tolerancia oral.66 La producción de IL-18 se lleva a cabo gracias a la activación de los TLR y de los receptores tipo NOD, la activación de estos receptores de reconocimiento de patógeno llevan a la producción de péptidos antimicrobianos, y mayor producción de moco.66 La microbiota intestinal promueve la producción de IL-22 por las células linfoides innatas tipo 3 que conlleva a la expresión de ciertas enzimas que producen flucosilación de las proteínas de superficie de las células epiteliales que son importantes en contra de la infección por patógenos entéricos.66 Se ha demostrado que ninguna otra célula del sistema inmune expresa más el gen IL-22 que las células linfoides innatas tipo 3. La fucosilación de las células epiteliales promueve un crecimiento de las especies bacteroides y además evita la invasión bacteriana al epitelio intestinal.67 Esta es una parte de los mecanismos que se han descrito para la tolerancia oral hacia los alérgenos alimentarios, por lo que la pérdida de varías de estas vías dará lugar a la sensibiliazión y posteriormente a una respuesta inmunológica que se traducirá en manifestaciones clínicas (Figura 1).
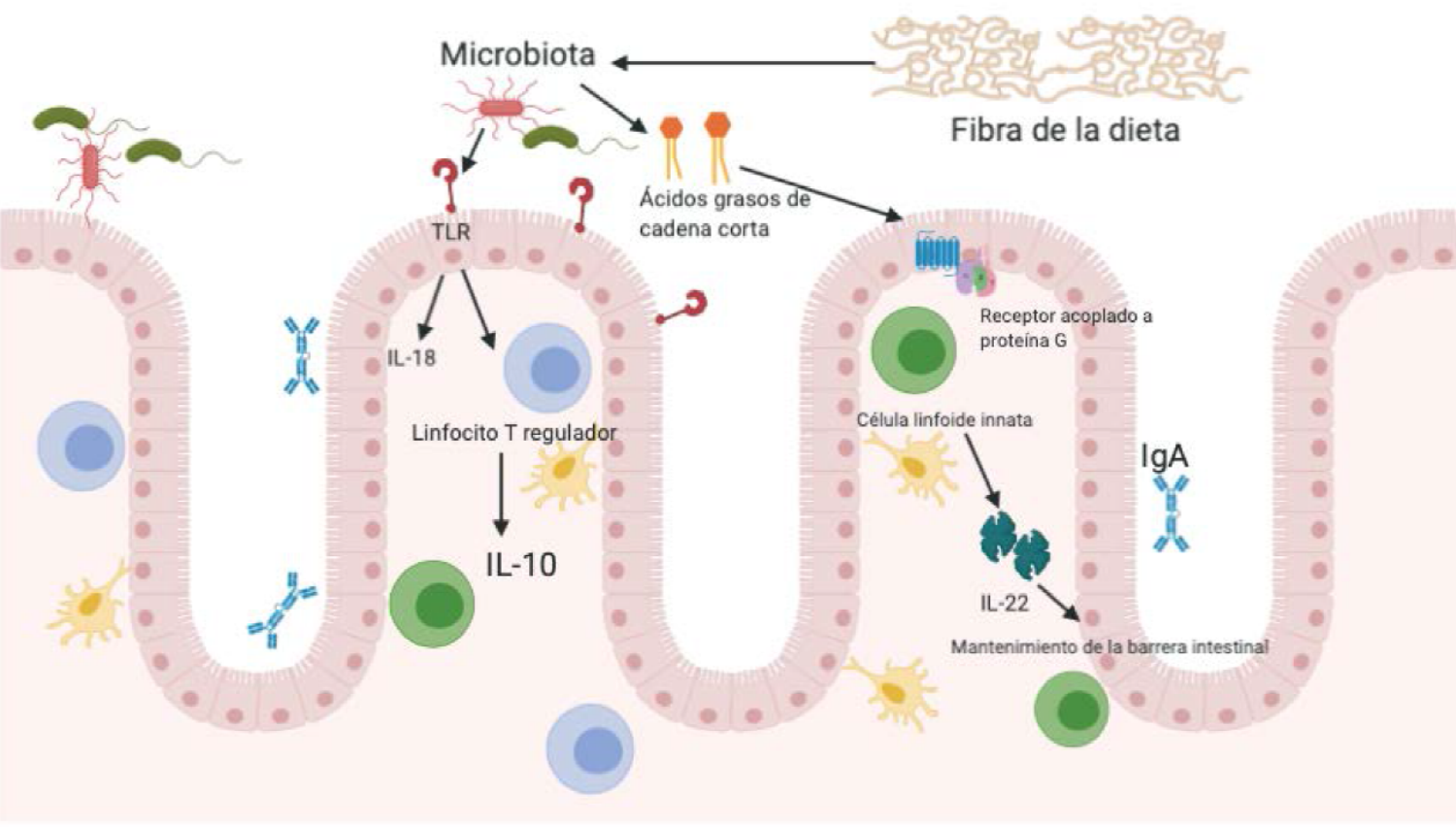
Figura 1. Tolerancia inmunológica hacia alérgenos alimentarios. Se explican las vías mejor descritas de la tolerancia inmunológica a nivel gastrointestinal. La microbiota intestinal a través de la activación de los TLR4 por el lipopolisacárido promueve el aumento de los linfocitos T CD4 Foxp3+. Gracias a la fibra de la dieta la microbiota intestinal produce ácidos grasos de cadena corta, acetato, propionato y butirato. Los ácidos grasos de cadena corta se unen a receptores acoplados a proteína G promoviendo la transcripción de genes que inducen la producción de citocinas antiinflamatorias. Las células plasmáticas del intestino producen IgA junto con la cooperación de células epiteliales, células dendríticas y células linfoides innatas. La IgA evita la adhesión de microorganismos patógenos a las células epiteliales. La IL-18 y la IL-22, estas dos interleucinas participan en el mantenimiento de la barrera epitelial y además propician actividad antimicrobiana. La microbiota intestinal promueve la producción de IL-22 por las células linfoides innatas tipo 3 que conlleva a la expresión de ciertas enzimas que producen flucosilación de las proteínas de superficie de las células epiteliales.
Sensibilización y respuesta efectora
Las proteínas y los péptidos que resistieron la desnaturalización y la digestión en el intestino pueden atravesar la barrera epitelial por difusión paracelular, transcitosis, endocitosis o siendo procesados por algunas células dendríticas.68 Posteriormente, las células dendríticas u otras células presentadoras de antígeno pueden capturarlo, procesarlo y presentarlo; en caso de que no hubiera señales coestimuladoras, se produciría tolerancia.23,68
En pacientes que padecen alergia alimentaria, la inducción de linfocitos T reguladores se reemplaza por la creación de linfocitos Th2 específicos que promueven el cambio de isotipo a IgE y la expansión de células efectoras.55 Este cambio se lleva gracias a la producción de IL-33 que a su vez induce la expresión de OX40 la cual promueve la respuesta Th2; la IL-33 promueve la expansión de las células linfoides innatas tipo 2 que producen grandes cantidades de IL-4, esta última suprime la generación de linfocitos T reguladores, productores de factor de crecimiento transformante beta, una citocina reguladora que al unirse a su receptor promueve la transcripción de genes reguladores.5,68
Otras de las citocinas que se producen al haber un daño en la barrera epitelial del intestino, son la IL-25 y la linfopoyetina tímica estromal, las cuáles propiciarán igualmente una inflamación tipo 2.68 La IL-9 tiene una crucial participación al ser un factor de crecimiento para mastocitos, estas últimas son las células efectoras en la alergia alimentaria que es mediada por IgE, liberando los mediadores característicos como los son la triptasa, histamina, carboxipeptidasa, leucotrienos y prostaglandinas, por lo tanto amplificando la respuesta Th2.5
En el caso de la alergia alimentaria no mediada por IgE, los mecanismos que participan no están del todo claros. En el caso de la enteropatía secundaria a proteínas, hay evidencia que apoya la participación de linfocitos T CD8+ específicos, igualmente la presencia incrementada de interferón (INF) gamma se asocia con daño de las vellosidades intestinales, por lo tanto una activación de los linfocitos T provocaría una liberación de citocinas proinflamatorias como INF-gamma y factor de necrosis tumoral (TNF) alfa provocando daño epitelial y una aumento de la permeabilidad.69 En el caso del síndrome de enterocolitis inducida por proteínas alimentarias, uno de las manifestaciones más graves de la alergia alimentaria, se ha evidenciado una falta de respuesta humoral y un aumento de la triptasa y de la IL-8, por lo que se sugiere una participación de mastocitos y neutrófilos, y también participación de otras células de la inmunidad innata, como monocitos, células natural killler y eosinófilos70,71 (Figura 2).
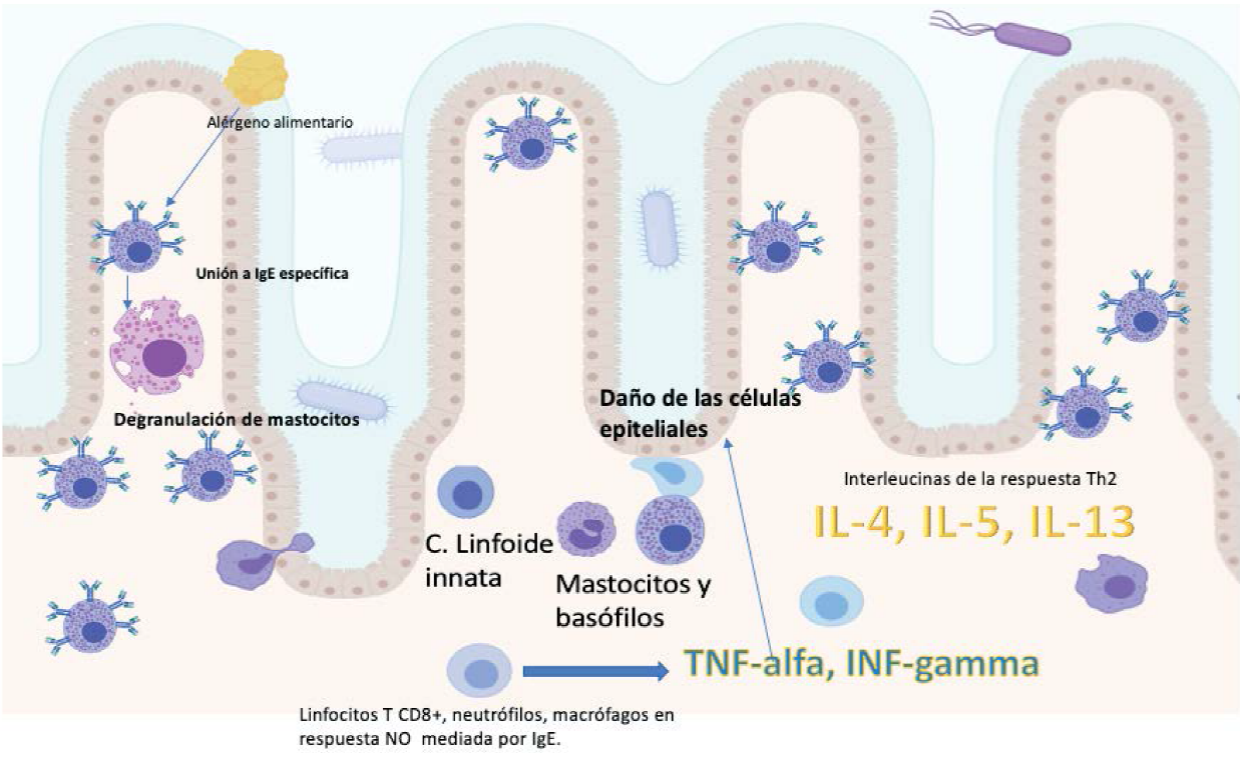
Figura 2. Fase efectora de la respuesta inmunológica hacia un alérgeno alimentario. Las proteínas y los péptidos que resistieron la desnaturalización y la digestión, pueden atravesar la barrera epitelial por difusión paracelular, transcitosis, endocitosis o siendo procesados por algunas células dendríticas. La inducción de linfocitos T reguladores se reemplaza por la creación de linfocitos Th2 específicos que promueven el cambio de isotipo para la producción de IgE específica y la expansión de células efectoras. Este cambio se lleva gracias a la producción de IL-33 que a su vez induce la expresión de OX40 la cual promueve la respuesta Th2. La IL-33 promueve la expansión de las células linfoides innatas tipo 2 que producen grandes cantidades de IL-4. La IL-9 es un factor de crecimiento para mastocitos, estos últimos actúan liberando triptasa, histamina, carboxipeptidasa, leucotrienos y prostaglandinas, amplificando la respuesta Th2. En la alergia alimentaria no mediada por IgE hay participación de linfocitos T CD8+ específicos, incrementó de INF-gamma y TNF-alfa, con daño de las vellosidades intestinales, y con aumento de la permeabilidad de la barrera intestinal.
Manifestaciones clínicas
La alergia alimentaria comprende un gran espectro de síntomas que pueden involucrar la piel, el sistema gastrointestinal y el respiratorio, y en casos graves pudiera afectar el sistema cardiovascular.
Las manifestaciones clínicas dependerán del tipo de alergia alimentaria, los mecanismos inmunológicos y el tipo de alimento que se consuma. Los síntomas se pueden dividir en inmediatos o tardíos, los inmediatos se presentan en las primeras dos horas de la ingesta del alimento y los tardíos posterior a la segunda hora y hasta 72 horas después.
Las manifestaciones clínicas más frecuentes son las siguientes:
Cutáneas: urticaria generalizada, angioedema, urticaria aguda de contacto, eritema y una erupción morbiliforme.72
Gastrointestinales: vómito, cólico abdominal, dolor abdominal, diarrea, constipación, enfermedad por reflujo gastroesofágico y síndrome de alergia oral.72
Respiratorias: rinorrea, estornudos, tos, broncoespasmo y como manifestación no inmediata está el síndrome de Heiner, una hemosiderosis pulmonar inducida por alimentos.72
Los síntomas antes mencionados pueden ser desencadenados por contacto, inhalación o ingestión del alimento.
En la alergia alimentaria no mediada por IgE, los síntomas gastrointestinales son los que predominan, vómito recurrente, diarrea con o sin sangre, distensión abdominal, dolor abdominal, constipación y enfermedad por reflujo gastroesofágico.69
En el caso del síndrome de enterocolitis inducida por proteínas alimentarias (SEIPA) agudo, las manifestaciones clínicas y la gravedad dependerán de la frecuencia de la ingesta y la dosis del alimento, estas ocurren si el alimento se ingiere intermitentemente o posterior a un período de eliminación, en estos casos el vómito podrá iniciar en las primeras cuatro horas; diarrea acompañada de moco y, en ocasiones, de sangre y se observa entre cinco y 10 horas de la ingesta y puede durar hasta 24 h.73 En el caso del SEIPA crónico, este suele presentarse en los primeros meses de vida, con diarrea acuosa, falla de medro y vómito intermitente, los principales desencadenantes son la soya y la proteína de la leche de vaca.73
La proctocolitis alérgica inducida por proteínas alimentarias es una condición transitoria que se desarrolla en el primer año, la manifestación clínica cardinal son las evacuaciones con sangre rutilante, a diferencia de los otros síndromes, los pacientes tienen buena apariencia y no tienen síntomas crónicos, ocasionalmente se pueden presentar cólicos e hiperperistaltismo; en una menor proporción de los pacientes puede haber vómito intermitente y disquecia.74
Otras de las manifestaciones clínicas son las que se presentan en trabajadores de la industria alimentaria. Estos pacientes pueden sensibilizarse hacia las proteínas alimentarias por vía inhalatoria, siendo de las primeras causas de asma y rinitis ocupacional, produciendo manifestaciones como rinorrea, tos, broncoespasmo, disnea y menos frecuente urticaria y anafilaxia al momento de la inhalación, o de la ingesta de las proteínas alimentarias causantes.75
Diagnóstico
El médico debe obtener una historia clínica minuciosa y complementarla con la exploración física exhaustiva. Un diagnóstico erróneo puede llevar a dietas de eliminación innecesarias con consecuencias en las condiciones del paciente. El diagnóstico se basa en la historia clínica y las pruebas de gabinete, a continuación, se mencionarán las más utilizadas.
Pruebas cutáneas
Las pruebas cutáneas poseen una alta sensibilidad y un valor predictivo negativo cercano al 90 %, mientras que la especificidad es del 50 %.76 Un resultado positivo en las pruebas cutáneas es una roncha ≥ 3mm sobre el control negativo posterior a 15 m de haberla realizado. Sin embargo, esto solo establece que el paciente está sensibilizado hacia ese alimento y no que se trata necesariamente de una alergia alimentaria.74 El tamaño de la roncha se relaciona con la probabilidad de presentar un diagnóstico confirmatorio al realizar el reto oral, sin embargo no se relaciona con la gravedad de la reacción.77
IgE sérica específica
Es una de las herramientas más utilizadas. Al igual que las pruebas cutáneas, a mayor concentración de IgE se incrementa la probabilidad de un diagnóstico confirmatorio al realizar el reto oral. 1,4,5,11,76
Prick to prick (punción con alimento fresco)
Esta prueba consiste en puncionar el alimento fresco y posteriormente la piel del paciente, la razón de este método diagnóstico es que no existen extractos comerciales para todos los alimentos, por lo que a veces se opta por este tipo de prueba sobre todo en el caso de las frutas y vegetales, ya que algunas proteínas lábiles no están presentes en los extractos comerciales.78
Pruebas de parche
Las pruebas de parche se pueden utilizar en los pacientes que refieren síntomas no inmediatos, en los que no se ha documentado una IgE específica, ya sea por pruebas cutáneas o séricas y donde además, a pesar de tener una buena historia clínica y un diario de síntomas, se sospecha de varios alimentos o no se tiene claro cuál es el alérgeno causal. Sin embargo, algunas guías no recomiendan su realización al no estar estandarizados.69
Se ha establecido en varios estudios que los niveles de IgE sérica y tamaño de roncha en pruebas cutáneas pudieran predecir la posibilidad de un diagnóstico confirmatorio de alergia alimentaria al momento de realizar el reto oral; hay que mencionar que no existen niveles para todos los alimentos, y que hasta el momento no hay evidencia contundente sobre la correlación entre los resultados de las pruebas cutáneas y las IgE específicas séricas y la probabilidad de tener un resultado positivo en un reto oral4 (Cuadro 3).
Diagnóstico resuelto por componentes
El diagnóstico resuelto por componentes es un método que ayuda a conocer más específicamente la reactividad cruzada entre alérgenos, ya que nos permite conocer hacía que proteínas del alimento hay una IgE específica. Así mismo nos puede ofrecer un pronóstico en los pacientes.79,80
En el caso del cacahuate, se ha demostrado que una IgE específica hacia la proteína Ara h 2 puede ser indicativo de una reacción grave;81 mientras que una IgE específica hacia Ara h 8 sería indicativo de un síndrome de alergia oral.82 En el caso del huevo y la soya, una reactividad a la proteína Gal d 1 y a las proteínas Gly m 5, Gly m 6 y Gly m 8 respectivamente, se relacionan con manifestaciones clínicas de gravedad.83-85
Diagnóstico en alergia alimentaria no mediada por IgE
En la alergia alimentaria no mediada por IgE, donde además predominan los síntomas gastrointestinales, el diagnóstico depende de obtener una historia clínica detallada, con un diario de síntomas, exploración física y posteriormente se deberá evaluar una respuesta a una dieta de eliminación o un reto oral.69
En cuanto a los exámenes de laboratorio , los niveles de IgE específica y las pruebas cutáneas son negativas en la alergia alimentaria no mediada por IgE; sin embargo, entre 4 a 30 % de los pacientes a los que se le diagnosticó síndrome de enterocolitis inducido por proteínas tendrán valores positivos de IgE específica para el alimento causante a lo largo de la enfermedad.69
Las pruebas de parche no se recomiendan de rutina debido a los resultados contradictorios que han presentado en varios ensayos clínicos, así como las IgG1 e IgG4 específicas.69
En cuanto a la dieta de eliminación: una prueba con dieta de eliminación es parte del diagnóstico de los diversos síndromes de alergia alimentaria no mediada por IgE.4 La dieta de eliminación resulta en mejoría de la diarrea y vómito a las pocas horas en un evento agudo y en días en pacientes con síndromes crónicos, igualmente la ausencia de sangrado en heces se puede encontrar a los pocos días de la dieta de eliminación en el caso de la proctocolitis alérgica inducida por proteínas alimentarias.86
Es de especial interés dos síndromes que se pueden relacionar con la alergia alimentaria no mediada por IgE, la enfermedad por reflujo gastroesofágico (ERGE) y la constipación.
Se desconoce el porcentaje exacto en el que los pacientes con alergia alimentaria no mediada por IgE presentan ERGE como única manifestación clínica. 87 Se puede recomendar una prueba terapéutica de dos a cuatro semanas con dieta de eliminación si las medidas iniciales para el reflujo gastroesofágico no fueron satisfactorias.87,88 En el caso de la constipación, la evidencia sobre el porcentaje en el que esta se puede asociar con la alergia a la proteína de la leche de vaca es muy variable, sin embargo si se debe considerar una prueba terapéutica en la dieta materna en el caso de los alimentados al seno materno exclusivo o un cambio de fórmula a extensamente hidrolizada para realizar el diagnóstico.87,89
Retos orales
Son el estándar de oro para realizar el diagnóstico de alergia alimentaria.4,11,78 Se pueden realizar en cualquier grupo de edad y en los casos de que el paciente tenga antecedente de una reacción anafiláctica se deberá valorar el riesgo beneficio de realizarlo.
Los retos orales que suelen realizarse rutinariamente son de dos tipos:
-
Doble ciego placebo controlado, en el que una tercera persona prepara el alimento o el placebo.
Ni el médico que llevará a cabo el procedimiento ni el paciente o familiar conocen si se les está ofreciendo el placebo o el alimento a evaluar.
Reto abierto, en el que el médico y el paciente o familiar conocen el alimento que se ofrece.
La realización de retos está contraindicada relativamente en pacientes emberazadas, asma no controlada, paciente en tratamiento con betabloqueadores, rinitis alergica exacerbada, infección aguda, mastocitosis, dermatitis atópica exacerbada y urticaria crónica.90
Los retos orales se deben realizar bajo supervisión médica, se debe realizar en ayuno o con un desayuno ligero, durante el reto el paciente no puede ingerir otro alimento y consiste en dar el alimento iniciando con pequeñas cantidades e incrementarlas cada 20-30 minutos hasta completar una dosis acumulada de una porción usual del alimento en cuestión.90 La dosis acumulada debe ofrecerse al día siguiente para completar el reto para disminuir la prevalencia de falsos negativos.90
Es importante mencionar que si bien el reto oral es el estándar de oro para el diagnóstico, no hay un protocolo establecido que haya mostrado superioridad a los demás. Uno de los protocolos más utilizados es la del consenso PRACTALL, en el que se recomienda que los intervalos sean de 15-20 m, y una dosis de proteína de al menos 2 g para evitar falsos- negativos; un esquema general recomendado serían dosis de 3 mg, 10 mg, 30 mg, 100 mg, 300 mg, 1000 mg y 3000 mg con intervalos de 20 m entre tomas.91
Los síntomas que se pueden presentar al momento de tener un reto positivo pueden variar en intensidad. Los síntomas presentes durante un reto oral se han reportado como leves en un 20 %, moderados en el 55 % y graves en un 25 % de los pacientes.92 Es importante tener en cuenta los factores que pudieran predisponer a un desenlace fatal y disponer de in protocolo de atención para los pacientes a quiens se les realizará un reto oral, que deberá llevarse a cabo por profesionales de la salud capacitados para reconocer y manejar las posibles reacciones adversas que pudieran ocurrir. Esta es la recomendación de diversas asocaciones a partir del reporte de un desenlace fatal en un niño de tres años a quien se le realizó un reto con leche horneada.93
Recientemente el grupo de trabajo norteamericano unificó las recoendaciones mencionadas en documentos actualizados,94 en el que sugiere las situaciones en las cuales pudiera ser útil un reto oral:
Cuando el familiar, paciente y médico valoraron el riesgo beneficio, los resultados de laboratorio y se encuentran de acuerdo para introducir un alimento a la dieta.
Cuando la IgE específica sérica o las pruebas cutáneas no son consistentes con la historia clínica.
Para determinar si un alimento asociado con enfermedades crónicas como la esofagitis eosinofílica o la dermatitis atópica, se asocian con reacciones inmediatas.
Para expandir el tipo de alimento que consume una persona con dieta de restricción múltiple.
Para evaluar la tolerancia a alimentos que pudieran tener reactividad cruzada
Para evaluar el efecto del procesamiento de la comida y la tolerancia de esta.
En pacientes de alto riesgo, por ejemplo, quienes tienen antecedente de anafilaxia, síndrome de enterocolitis inducida por proteínas alimentarias, asma grave, acceso intravenoso difícil y que anticipadamente el médico sepa que requiere medicamentos intravenosos en caso de resucitación o anafilaxia (glucagon), se recomienda ampliamente que el reto oral se realice con un acceso intravenoso.95
En caso de que el paciente presente algún síntoma se tendrán que verificar los signos vitales incluyendo la saturación de oxígeno, exploración cutánea y auscultación de campos pulmonares, el reto se deberá detener en caso de encontrar algún signo objetivo, y en caso de que el paciente presente síntomas subjetivos como comezón de labios, orofaringe o piel se deberá tener un tiempo de observación antes de pasar a la siguiente toma.95
En el caso de pacientes mexicanos se han publicado pocos estudios sobre retos orales como diagnóstico confirmatorio de alergia alimentaria,96-98 Al ser el estándar de oro para el diagnóstico, es necesario reportar la experiencia y la prevalencia real de la alergia alimentaria en países como el nuestro.
Efecto del calentamiento en la alergenicidad de las proteínas
En 50 a 75 % de los casos de alergia a la proteína de la leche de vaca y alergia al huevo, los pacientes los toleran cuando se consumen horneados.11 Las proteínas sufren cambios conformacionales al someterse al calor, esto depende de la duración, las características de la proteína, las condiciones ambientales y la temperatura; estas pueden perder su estructura terciaria, sufrir desdoblamiento, a mayor temperatura perder la estructura secundaria, formar nuevas interacciones moleculares y producir rearreglos de sus puentes disulfuro.103 Todos estos cambios conformacionales ocasionarán que se rompan epítopes que se unen a las IgE específicas y por lo tanto la alergenicidad de la proteína disminuirá.103
El cambio en la microestructura de la comida o también conocida como matriz alimentaria, ocasiona que el alérgeno ya no sea reconocido o en su defecto no sea inmunogénico, esto ocurre con ciertos alimentos como lo es el huevo y la leche, pero en algunos alimentos, el procesamiento puede aumentar su alergenicidad debido a la formación de neoepítopes.104 El efecto de la matriz comprende la interacción de proteínas con otras proteínas, ácidos grasos o con polisacáridos en alimentos procesados; un ejemplo de esto, es la unión del ovomucoide cuando se prepara con harina de trigo y se hornea por 10 m a 180 °C, el ovomucoide se polimeriza y crea complejos con el trigo volviéndolo insoluble.104
Diagnósticos diferenciales
Los diagnósticos diferenciales de alergia alimentaria los podemos dividir en aquellos que simulan una alergia alimentaria mediada por IgE y una no mediada por IgE.
En la alergia alimentaria mediada por IgE resaltan la rinitis gustatoria, intoxicación por escombroides, síndrome auriculotemporal (Frey), gastroenteritis aguda y urticaria aguda secundaria a infección viral.11,76
De la no mediada por IgE, resaltan la intolerancia a la lactosa, enfermedad inflamatoria intestinal, enteropatía perdedora de proteínas, enfermedad por reflujo gastroesofágico, enfermedad celíaca y algunas inmunodeficiencias como la enfermedad granulomatosa crónica.4
Tratamiento
Por muchos años el tratamiento de la alergia alimentaria ha sido la intervención nutricional, es decir eliminar el alimento causante. El médico debe tener en cuenta las implicaciones nutricionales y psicológicas que conlleva la restricción de uno o varios alimentos.
La dieta de eliminación es parte de los criterios diagnósticos de los síndromes no mediados por IgE, ya que al llevarla a cabo se observaría una mejoría de los síntomas, los ejemplos más claros son el SEIPA, la proctocolitis alérgica inducida por proteínas (PAIP) y la enteropatía inducida por proteínas.86
En el caso del SEIPA, el tratamiento consiste en la eliminación del alimento y la rehidratación oral o intravenosa según la condición del paciente; con estas medidas, el SEIPA agudo resuelve en las primeras horas, mientras que el crónico puede tardar hasta dos semanas.69,86 En el caso de los pacientes con PAIP y alimentados con seno materno, la eliminación del alimento sospechoso en la dieta materna lleva a la resolución del sangrado rectal en 78 a 96 horas; la alimentación al seno materno puede continuar sin problema siempre y cuando la madre siga la dieta de eliminación. En los pacientes en quienes la madre ya eliminó alimentos de su dieta y aún siguen presentando sangrado rectal, o los síntomas son graves, se puede retirar el seno materno y utilizar una fórmula extensamente hidrolizada o fórmula aminoacídica.69,86
En el caso de la alergia alimentaria mediada por IgE, la manifestación más grave es la anafilaxia. En algunos países está disponible un auto inyector de adrenalina el cual está disponible en dos dosis, de 0.15 mg y 0.30 mg; el de 0.30 mg se utiliza en mayores de 30 kg, la Academia Americana de Pediatría recomienda que se utilice en niños mayores de 25 kg.79 Es muy importante que los pacientes que hayan presentado anafilaxia sean derivados a un alergólogo y se les prescriba un autoinyector de adrenalina, o en su defecto, de no tenerlo disponible, un ámpula de adrenalina y las instrucciones precisas de cómo administrarla y los pasos a seguir posterior a usarla.
La inmunoterapia oral puede incrementar la cantidad de alimento que el paciente puede tolerar y reducir el riesgo de reacciones alérgicas graves; la inmunoterapia no está estandarizada y se recomienda en pacientes que no pueden llevar a cabo dieta de eliminación y que tienen importante afectación en la calidad de vida.105 Por lo tanto, los esquemas actuales de inmunoterapia oral se basan en la desensibilización en pacientes con alergia alimentaria mediada por IgE. La desensibilización se define como un incremento temporal del umbral de reactividad, el mantenimiento de este estado requiere un consumo continuo de la proteína alergénica para prevenir la reaparición de la reactividad.106
El principal objetivo de esta terapia será, por lo tanto, que un paciente pueda consumir cierta cantidad alimento sin presentar síntomas, y a esto se le conocerá como tolerancia o falta de respuesta sostenida.105 Todos estos términos implican que el alérgeno alimentario puede ser ingerido sin la aparición de síntomas alérgicos a pesar de un período de ausencia de exposición. El período de tiempo requerido para establecer la verdadera efectividad posterior a la interrupción aún no está definido.105 La vía de administración que más se ha utilizado en esta inmunoterapia es la oral, donde el paciente ingiere el alérgeno o lo mantiene unos segundos por debajo de la lengua, o sea sublingualmente.
Una revisión sistemática que evaluó la efectividad de la inmunoterapia oral para alimentos concluyó que presenta beneficios para los pacientes sobre todo cuando se utiliza para cacahuate, leche y huevo.107 Recientemente un compuesto mostró eficacia en pacientes mayores de 4 años, por lo que la Food and Drug Administration de Estados Unidos aprobó el uso de la inmunoterapia oral para cacahuate en pacientes mayores de cuatro años y hasta los 17 años.108
Vacunas y alergia alimentaria
Es importante conocer todos los componentes que tenga una vacuna, ya que estas pueden contener además de los antígenos microbianos, adyuvantes, estabilizadores y preservativos.
La gelatina es un estabilizador de origen porcino o bovino, y se ha reportado como alérgeno causal en anafilaxia posterior a la aplicación de la vacuna triple viral (sarampión, rubéola y parotiditis), varicela e influenza.109
Se pueden encontrar residuos de ovoalbúmina de huevo de gallina en las vacunas de influenza, encefalitis por garrapatas, triple viral, fiebre amarilla y algunas vacunas contra rabia.109 Se ha documentado anafilaxia por alfagal en un paciente alérgico a la carne roja, posterior a la aplicación de la vacuna de herpes zóster.109 También se han encontrado residuos de proteína de leche de vaca en la vacuna de polio Sabin.110
Es frecuente encontrar la duda sobre si los pacientes con alergia al huevo, se les debe aplicar la vacuna de virus vivos atenuados de influenza. Se realizó un estudio multicéntrico en el Reino Unido donde se incluyeron 282 pacientes alérgicos al huevo, incluso el 41 % había presentado anafilaxia con el huevo, se les aplicó la vacuna de virus vivos atenuados de influenza y ninguno presentó ninguna reacción sistémica.111 Otra revisión corroboró dicha seguridad de la vacuna de influenza, en pacientes alérgicos al huevo;112,113 por lo que actualmente la European Academy of Allergy and Clinical Immunology y la American Academy of Allergy, Asthma and Immunology concluyen que no hay ninguna contraindicación para la aplicación de la vacuna de influenza en pacientes con alergia al huevo.











 nueva página del texto (beta)
nueva página del texto (beta)



