Introducción
Las luxaciones subastragalinas, típicas de traumatismos de alta energía, son lesiones muy poco frecuentes (suponen menos de 1% del total de las luxaciones).1 Se clasifican en función de la desviación del pie en relación con el astrágalo en medial, lateral, anterior o posterior. La luxación medial supone 80% del total y la lateral 17%, presentando ésta un peor pronóstico por su asociación a diversas lesiones óseas, ligamentosas y de tejidos blandos.
Se trata de una emergencia ortopédica con frecuencia infradiagnosticada, ya que en la radiografía simple puede pasar desapercibida. Por tanto, la tomografía axial computarizada (TAC) es la prueba de elección no sólo para categorizarla, sino para detectar signos de interposición de partes blandas o las fracturas asociadas, que están presentes en 40 a 70% de las luxaciones laterales en función de las series.
El tratamiento consiste en la reducción urgente, ya sea cerrada o abierta. Las luxaciones laterales en ocasiones requieren una reducción abierta debido a la interposición de tejidos blandos (el flexor largo del hallux, la cápsula articular, el tendón del tibial posterior o incluso el paquete neurovascular tibial posterior) o fragmentos óseos y en esos casos se recomienda tratar en el mismo acto quirúrgico las fracturas y lesiones tendoligamentosas asociadas, en la medida de lo posible.2 Es fundamental prestar atención a los signos cutáneos o radiológicos que sugieran interposición de partes blandas, ya que los intentos infructuosos de reducción cerrada pueden agravar la situación en estos casos.
Una demora en la reducción supone, en 90% de los casos, la aparición de severas complicaciones, como la conversión a una luxación abierta como resultado de la presión en la piel de los relieves óseos, la necrosis avascular del astrágalo o incluso un posible compromiso neurovascular. La incidencia de infecciones y necrosis avascular es superior a 30% en pacientes con luxaciones laterales complicadas por fracturas asociadas, sobre todo si existe exposición ósea o lesión significativa de partes blandas.3
El objetivo final del tratamiento es reducir el riesgo de compromiso de los tejidos blandos y de las estructuras neurovasculares, minimizando la rigidez y el dolor. No obstante, pese a un diagnóstico precoz y un tratamiento óptimo, el resultado de las luxaciones laterales suele ser poco satisfactorio.4 A continuación, se presenta el caso y manejo clínico de una paciente de 45 años que sufrió una luxación lateral subastragalina en el pie derecho con fracturas asociadas por un traumatismo de alta energía.
Presentación de caso
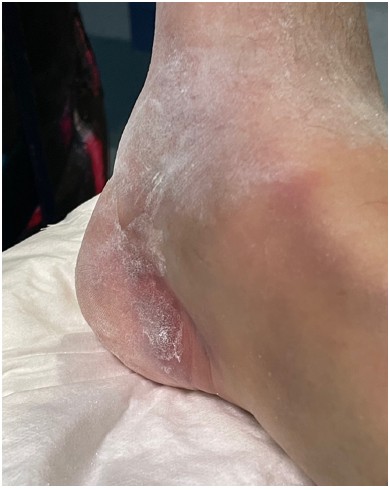
Mujer de 46 años, sin antecedentes de interés, atendida en el Servicio de Urgencias por dolor intenso en el pie derecho tras haber sufrido una caída desde tres metros de altura con el pie en flexión plantar y eversión forzada. El primer examen reveló una severa deformidad en retropié, palpándose la cabeza del astrágalo a nivel medial. El pulso pedio era palpable, pero no se apreciaba pulso tibial posterior y la paciente refería parestesias en zona plantar medial del pie. Asimismo, llamaba la atención la existencia de un pliegue surco-cutáneo medial bajo la cabeza del astrágalo (Figura 1).
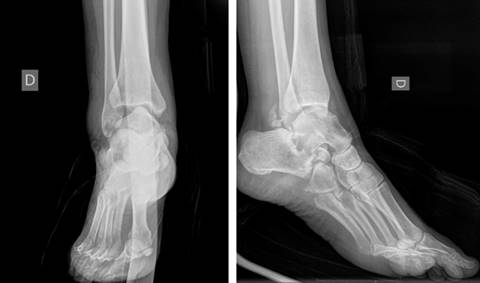
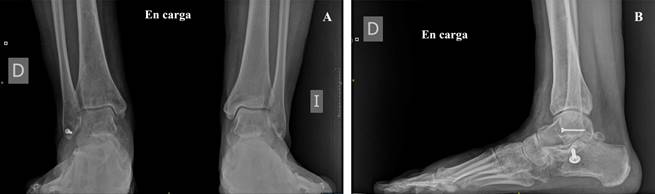
Las radiografías de tobillo y pie mostraron una subluxación tibioastragalina junto a una luxación subastragalina lateral (Figura 2). Se decidió completar el estudio con una TAC (Figura 3), que demostró una fractura del sustentaculum tali y un arrancamiento en el canto posterior del maléolo peroneo (fleck sign) sugestiva de afectación del canal retromaleolar (Figura 4).

Figura 3: Corte coronal (A) y axial (B) de la tomografía axial computarizada. Luxación lateral subastragalina junto a fractura del sustentaculum tali.
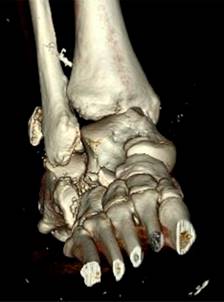
Figura 4: Reconstrucción 3D de la tomografía axial computarizada en la que se aprecia el «fleck sign» en el canto posterior del peroné.
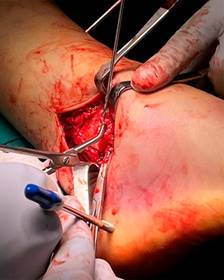
Se decidió intervención quirúrgica urgente. Ante la alta sospecha de interposición de partes blandas por el pliegue cutáneo existente, se realizó un abordaje paralelo a la planta del pie entre el maléolo medial y la cabeza del astrágalo (Figura 5), apreciándose una interposición de paquete neurovascular tibial posterior alrededor del cuello del astrágalo (Figura 6). El nervio tibial posterior mostraba signos de contusión, mientras que la arteria y vena se encontraron íntegras, pero con signos de sufrimiento.
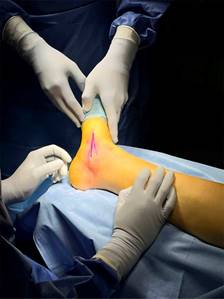
Figura 5: Incisión quirúrgica medial entre cabeza del astrágalo y maléolo medial, paralela a la planta del pie.
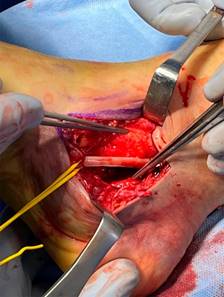
Figura 6: Imagen intraoperatoria en la que se muestra la interposición del paquete neurovascular tibial posterior alrededor del cuello del astrágalo.
Mediante maniobras suaves se retiró el paquete neurovascular tibial posterior y se logró una adecuada reducción y congruencia articular. Asimismo, se realizó la fijación del sustentaculum tali con un tornillo canulado de 5 mm de diámetro de rosca parcial con arandela, dado que se trataba de un fragmento de grandes dimensiones.
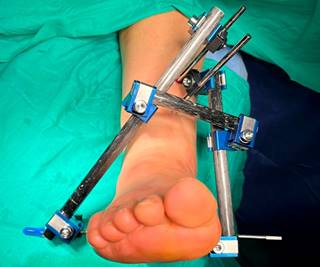
Posteriormente se efectuó un abordaje retromaleolar lateral para acceder al fragmento posterior del peroné. Al revisar el canal retromaleolar, se apreció una rotura del retináculo de los peroneos con una sección completa y gran contusión del tendón peroneo lateral largo. Se realizó tenodesis del muñón proximal del tendón al peroneo lateral corto, se reparó el retináculo de los peroneos y se osteosintetizó el fragmento óseo con un tornillo de 2.7 mm de diámetro (Figura 7). Para finalizar, se colocó un fijador externo puenteando las articulaciones tibioastragalina y subastragalina, consiguiéndose un retropié neutro y un pie plantígrado y estable (Figura 8).
En el postoperatorio la paciente presentó buena coloración distal, pero persistía la anestesia completa de la planta del pie excepto en los dedos tercero, cuarto y quinto, compatible con neuropatía tibial posterior. Las radiografías postquirúrgicas y la TAC de control postquirúrgico (Figura 9) mostraron una correcta alineación de las articulaciones tibioastragalina y subastragalina, con congruencia de la faceta posterior. Por tanto, no se consideró necesario realizar nuevos gestos quirúrgicos.
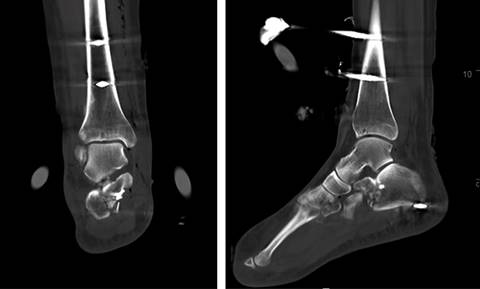
Figura 9: Cortes coronal y sagital de la tomografía axial computarizada postquirúrgica. Se aprecia adecuada reducción de las articulaciones tibioastragalina y subastragalina.
A las ocho semanas se retiró el fijador externo y se autorizó la carga progresiva y la movilización activa del pie y tobillo, con buena tolerancia. A los cinco meses la paciente ya había recuperado la sensibilidad en el arco plantar y el borde medial del primer dedo y únicamente persistía la hipoestesia en la almohadilla plantar en los territorios de inervación de los nervios plantar lateral y medial. A los seis meses de la lesión, la movilidad era completa (Figura 10) y únicamente presentaba cierta tumefacción y dolor retromaleolar. Las radiografías en carga mostraron una adecuada congruencia tibioastragalina y subastragalina (Figura 11) y la puntuación según la escala American Orthopaedic Foot and Ankle Society (AOFAS®) fue de 70 a los ocho meses, resultado que se considera muy satisfactorio dada la severidad de las lesiones iniciales.
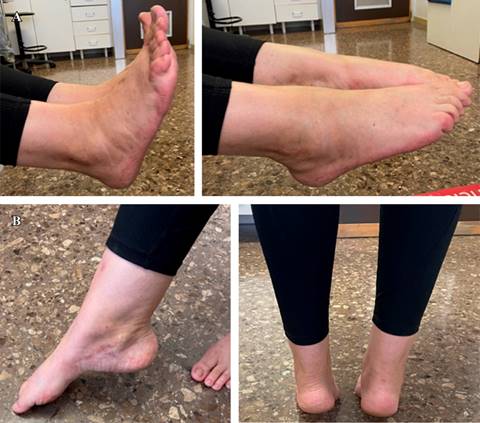
Figura 10: Imágenes a los seis meses desde la intervención. Se observa buena movilidad de la articulación tibioastragalina y subastragalina.
Discusión
La luxación subastragalina lateral se produce mediante un mecanismo de eversión, en el que la apófisis anterior del calcáneo actúa de punto de apoyo para la esquina anterolateral del astrágalo. El astrágalo se desplaza a través de la cápsula talonavicular y posteriormente se luxan a lateral el calcáneo y el escafoides. La cabeza del astrágalo, por tanto, es prominente a nivel medial.
Se trata de una lesión muy poco frecuente. Se requiere un mecanismo de muy alta energía para producirla, lo que explica la alta incidencia de fracturas y lesiones de partes blandas asociadas, que ensombrecen el pronóstico. Merchan y colaboradores5 encontraron fracturas en 72 a 100% de las luxaciones subastragalinas laterales, mientras que Lugani y asociados6 reportaron que 41.8% de estas luxaciones eran abiertas.
Es fundamental, en la exploración inicial del paciente, detectar signos de sufrimiento cutáneo, así como la presencia de posibles déficits neurovasculares o signos indirectos de interposición de partes blandas, como la aparición de un pliegue surcocutáneo medial, presente en nuestro caso.
Con respecto a las pruebas de imagen, en la radiografía simple en proyecciones anteroposterior y perfil, la presencia de una subluxación de astrágalo en la mortaja tibioperonea (presente en nuestro caso) en el contexto de una caída de altura nos debe poner en alerta ante la posibilidad de que exista una luxación lateral subastragalina.7
La utilidad de la tomografía computarizada previa a la reducción es objeto de controversia en la actualidad. En las luxaciones subastragalinas mediales, la literatura sugiere que, dada la baja tasa de interposición de partes blandas, la TAC ha de realizarse únicamente post-reducción para identificar fracturas ocultas. No obstante, Bibbo y su equipo8 reportaron que en 100% de sus pacientes diagnosticados de luxación subastragalina, la TAC mostró otras lesiones ocultas o una gravedad de la lesión significativamente mayor. Además, dicha información adicional aportada por la TAC supuso un cambio en el plan de acción en 44% de los casos. Por otro lado, la TAC puede mostrar signos indirectos de interposición de partes blandas que imposibilitarán la reducción cerrada, como la existencia de un espacio vacío entre la cabeza del astrágalo y el escafoides, altamente sugestiva de interposición del tendón del tibial posterior.
Por tanto, dada la alta tasa de irreductibilidad de las luxaciones laterales (en alguna series supera incluso 50%), nuestra recomendación es la de realizar una TAC previo a la reducción, pese a que pueda demorar ligeramente el tratamiento urgente, para detectar posibles signos indirectos de interposición de tejidos blandos que eviten intentos estériles de reducción cerrada e identificar la existencia de otras lesiones que, en el caso de precisar una reducción abierta, podrán ser reparadas en el mismo acto quirúrgico.
El tratamiento ha de ir orientado a lograr una adecuada congruencia subastragalina y de las articulaciones vecinas, tratando las lesiones asociadas en el menor número de actos quirúrgicos posibles. Se ha demostrado que un reposicionamiento precoz del astrágalo es el factor que influye de forma más directa en reducir el riesgo de necrosis avascular. La reducción abierta es necesaria en alrededor de 50% de las luxaciones laterales por interposición en el cuello del astrágalo del tendón del tibial posterior, del tendón del flexor largo de los dedos, del paquete neurovascular tibial posterior (como ocurrió en nuestro caso) o del tendón del flexor largo del hallux. En este último caso, es típico notar la flexión del primer dedo como un signo indirecto de estiramiento del tendón del flexor largo del hallux.9
Con respecto a las fracturas asociadas, predominan las del cuerpo, cuello o cabeza del astrágalo, la del sustentaculum tali (presente en nuestro caso) o las fracturas de la apófisis lateral del astrágalo. El arrancamiento del borde lateral de la zona posterior del maléolo peroneo, denominado «fleck sign», es muy infrecuente en las luxaciones laterales, ya que predomina en traumatismos con varo e inversión forzados. La aparición de esta avulsión es patognomónica de afectación del canal retromaleolar y obliga, como en nuestro caso, a realizar una revisión quirúrgica para osteosintetizar el fragmento, si es lo suficientemente grande, y tratar la lesión asociada del retináculo o de los tendones peroneos. La lesión de los tendones peroneos en cualquiera de sus formas pasa, a menudo, desapercibida, por lo que se necesita una exploración física minuciosa del canal retromaleolar y una interpretación sutil de las pruebas de imagen para su detección.
Las complicaciones en este tipo de luxaciones son variadas: a corto plazo destacan la infección superficial (en hasta 30% de las luxaciones laterales3), la necrosis de la piel (incidencia de entre 5%10 y 10%11) o el compromiso neurovascular (hasta 15% del total). Respecto a las tardías, la artrosis subastragalina y la rigidez están presentes en más de 89% de los pacientes;12 la tasa de inestabilidad subastragalina residual oscila entre 0 y 55% de los casos,13 mientras que la de necrosis avascular del astrágalo varía entre 5 y 29% en función de que permanezca intacta o no la arteria pedia dorsal.14
La literatura sólo recoge un caso de luxación lateral subastragalina con atrapamiento del paquete neurovascular tibial posterior.15 En él, los autores inciden en la importancia de interpretar los signos sutiles de interposición de partes blandas para ahorrar intentos fallidos de reducción cerrada que puedan agravar la gravedad de la lesión neurovascular.
Por otro lado, Nepple y colaboradores16 reflejaron una serie de tres pacientes con patrones lesionales similares al reportado en nuestro caso, destacando que, en uno de los pacientes, en el que no se realizó tomografía computarizada a su llegada a urgencias, pasó inadvertida una fractura compleja del calcáneo cuyo tratamiento en fase de secuela desembocó en una triple artrodesis con problemas cutáneos y un resultado devastador.
La duración de la inmovilización postquirúrgica sigue siendo un tema de debate. En el caso de luxaciones puras, la tendencia es a autorizar una movilización precoz, demorando la carga alrededor de cuatro semanas. No obstante, dado que un porcentaje importante de las luxaciones laterales subastragalinas tienen lesiones óseas o de partes blandas asociadas, el tiempo de inmovilización y de descarga dependerán de la severidad de éstas. En el caso a estudio, la colocación del fijador externo para corregir la oblicuidad de la articulación tibioastragalina fue el principal motivo por el que se demoró ocho semanas el inicio de la movilización y la carga. Se recomienda, por tanto, individualizar el protocolo postquirúrgico en función de las lesiones asociadas.
Conclusiones
La luxación subastragalina lateral es una lesión rara, de mal pronóstico y difícil de tratar. La exploración física es crucial para detectar signos de interposición de partes blandas o déficits neurovasculares. Se recomienda la realización de una TAC previo a la reducción para detectar fracturas asociadas o signos indirectos de irreductibilidad que puedan modificar el protocolo de actuación.
En muchos casos, se requiere realizar una reducción abierta por la interposición de partes blandas o fragmentos óseos. Se trata de lesiones con mal pronóstico, que puede ser incluso infausto si se demora la reducción o se pasan por alto alguna de las fracturas o lesiones ligamentosas asociadas.











 nueva página del texto (beta)
nueva página del texto (beta)