Introducción
Descrito por primera vez en 1895 por el neurólogo polaco Adolf Wallenberg,1,2 el síndrome de Wallenberg, también conocido como síndrome medular lateral, síndrome de la arteria cerebelosa posteroinferior o PICA (por su significado en inglés: posterior inferior cerebellar artery), infarto medular lateral o infarto medular dorsolateral,2-4 es causado por el infarto de la porción lateral y posterior al núcleo olivar inferior del bulbo raquídeo (médula oblongada) justo en el territorio irrigado por la PICA.2
Aproximadamente, 83% de los casos de eventos vasculares cerebrales en los Estados Unidos de América son de etiología isquémica; de éstos, sólo 20% ocurren en el territorio vertebro-basilar.2
Las causas más comunes y descritas del síndrome de Wallenberg son, en orden de frecuencia: la oclusión aterotrombótica de la arteria vertebral (AV), de la PICA o de las arterias medulares; cardioembolismo y disección vertebral.2,5 Sin embargo, existen otras causas menos comunes, pero bien descritas, del síndrome de Wallenberg como lo son: uso de drogas emergentes conocidas como legal highs o “subidones legales”,6 consumo de cocaína,7 sarcoidosis,8 granulomatosis con poliangitis (granulomatosis de Wegener),3 arteritis de células gigantes,9 picadura por escorpión,10 esclerosis múltiple, secundario a tumores primarios y secundarios del sistema nervioso central e incluso por aneurismas de la PICA sin ruptura.11
Anatomía del bulbo raquídeo12,13
El bulbo raquídeo suele estudiarse en dos porciones, una abierta y otra cerrada; ambas separadas por el óbex, quedando cefálica a éste la porción abierta que contiene diversas estructuras, tanto de sustancia blanca como gris (Figura 1).
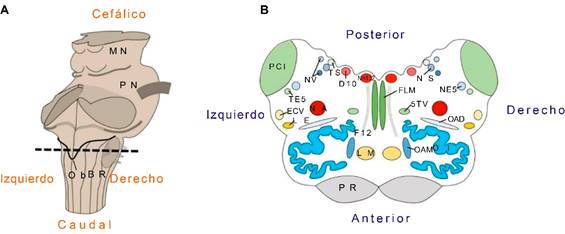
Figura 1: A) Vista posterolateral derecha del tallo cerebral: la línea punteada marca el nivel de corte de la Figura B . Ob, óbex; MN, mesencéfalo; PN, puente; BR, bulbo raquídeo. B) Anatomía interna del bulbo raquídeo en la porción abierta. Corte transversal a nivel intermedio de la oliva: núcleos motores (en tonos rojos): NA, núcleo ambiguo; N12, núcleo del hipogloso; D10, núcleo dorsal del nervio vago. Núcleos sensitivos (en tonos azules): NE5, núcleo espinal del trigémino; OAD, núcleo olivar accesorio dorsal; OAM, núcleo olivar accesorio medial; OI, núcleo olivar inferior; NS, núcleo solitario; NV, núcleos vestibulares (inferior y medial). Tractos ascendentes (tonos amarillos): LM, lemnisco medio; ECV, tracto espino-cerebeloso ventral; LE, lemnisco espinal. Tractos descendentes (en gris): PR, tracto piramidal. Otros tractos o fibras (tonos verdes): FLM, fascículo longitudinal medial; PCI, pedúnculo cerebeloso inferior; TE5, tracto espinal del trigémino; TS, tracto solitario; 5TV, tracto trigémino-talámico ventral; F12, fibras del nervio hipogloso.
Núcleos
Dentro de los núcleos que contiene el bulbo raquídeo en su porción abierta, se encuentran los siguientes:
Núcleo ambiguo (NA): este núcleo contiene las células encargadas de inervar a los músculos del paladar blando, faringe, laringe y esófago superior a través de los nervios craneales glosofaríngeo, vago y accesorio. Asimismo, contiene neuronas parasimpáticas que controlan la frecuencia cardiaca a través del nervio vago.
Núcleo del hipogloso (N12): formado por las neuronas motoras que van a constituir el nervio hipogloso, de movimiento a la lengua; las fibras neuronales provenientes de este núcleo salen por el surco preolivar, entre la pirámide y la oliva, para formar el nervio craneal XII.
Núcleo dorsal del nervio vago (D10): es el núcleo parasimpático más grande del tallo cerebral y está compuesto por neuronas motoras, cuyas fibras preganglionares formarán parte del nervio vago al salir por el surco retroolivar justo por detrás de la oliva. Su función incluye la regulación motora glandular y del músculo liso en vísceras de tórax y abdomen.
Núcleo espinal del trigémino (NE5): las neuronas localizadas en este núcleo reciben aferencias ipsilaterales de los nervios trigémino, facial, glosofaríngeo y vago a través del tracto espinal del trigémino. Sus fibras ascienden a través del tracto trigémino-talámico ventral, mismo que se decusa en su trayecto hacia el tálamo contralateral. Su función es la transmisión de sensaciones generales de la cabeza: tacto, dolor y temperatura.
Núcleos olivares: incluyen a los núcleos olivar inferior (OI), olivar accesorio medial (OAM) y olivar accesorio dorsal (OAD) y forman parte de los llamados núcleos precerebelosos. Estos núcleos reciben información del tracto espino-olivar proveniente del asta posterior contralateral de todos los segmentos medulares; asimismo, recibe información del núcleo rojo (a través del tracto tegmental dorsal) y corteza cerebral ipsilaterales. Sus fibras continúan hacia el cerebelo a través del pedúnculo cerebeloso inferior. Este complejo nuclear ayuda en la coordinación de patrones de movimiento aprendidos.
Núcleo solitario (NS): recibe información a través del tracto solitario, proveniente de los ganglios inferior del hipogloso, vago y ganglio geniculado del nervio facial. La porción caudal de este núcleo participa en los reflejos viscerales relacionados con los nervios glosofaríngeo y vago (reflejos nauseoso y vagales); mientras que la porción cefálica recibe información del gusto proveniente de los nervios facial y glosofaríngeo.
Núcleos vestibulares (NV) inferior y medial: estos núcleos contienen neuronas que reciben aferencias a través del nervio vestíbulo-coclear. Algunas de sus fibras entran al cerebelo a través del pedúnculo cerebeloso inferior, otras descienden a través del tracto vestíbulo-espinal y otras más (provenientes en su mayoría del núcleo vestibular medial) forman parte del fascículo longitudinal medial.
Sustancia blanca
En la porción abierta del bulbo raquídeo atraviesan las siguientes vías:
Lemnisco medio (LM): formado por las fibras ascendentes de los núcleos grácil y cuneiforme posterior a su decusación. Estas fibras terminan en la porción lateral del núcleo ventral-posterior del tálamo. Transmite información propioceptiva consciente.
Tracto espino-cerebeloso ventral (ECV): fibras ascendentes que, tras decusarse en su origen, pasan por la porción anterior del cordón lateral en la médula espinal, pasan a través del bulbo raquídeo y, a nivel del mesencéfalo, estas fibras ingresan al cerebelo a través del pedúnculo cerebeloso superior. Transmite información propioceptiva inconsciente principalmente de miembros inferiores.
Lemnisco espinal (LE): es el conjunto de los tractos espinotalámico y espinotectal. Contiene información termoalgésica contralateral del tronco y extremidades proveniente de la médula espinal y que concluye en el núcleo ventral-posterior del tálamo.
Tracto piramidal (PR): se trata de la vía corticoespinal cuando desciende a través de la pirámide en el bulbo raquídeo. Contiene información motora y está formado por las fibras descendentes de la neurona motora superior antes de su decusación.
Fascículo longitudinal medial (FLM): contiene fibras ipsi y contralaterales provenientes de los núcleos vestibulares para terminar en los núcleos abducens, troclear y oculomotor. La información que transmite permite la coordinación de los movimientos oculares.
Pedúnculo cerebeloso inferior (PCI): contiene aferencias cerebelosas provenientes de la médula espinal (a través del tracto espinocerebeloso dorsal), de los núcleos olivares y de los núcleos vestibulares.
Tracto espinal del trigémino (TE5): formado por fibras ipsilaterales de los nervios trigémino, facial, glosofaríngeo y vago que terminan en el núcleo espinal del trigémino. Transmite sensaciones generales de tacto, dolor y temperatura de la cabeza.
Tracto solitario (TS): está formado por fibras de los ganglios inferior del hipogloso, vago y ganglio geniculado del nervio facial que terminan en el núcleo solitario. Transmite información del gusto y aferencias de reflejos relacionados con los nervios glosofaríngeo y vago.
Tracto trigémino-talámico ventral (5TV): contiene fibras ascendentes provenientes del núcleo espinal del trigémino que se decusan para terminar en el tálamo contralateral. Transmite sensaciones generales de tacto, dolor y temperatura de la cabeza.
Fibras del nervio hipogloso (F12): axones provenientes de las neuronas ubicadas en el N 12, al salir por el surco preolivar forman al nervio hipogloso, encargado de la movilización de la lengua.
Anatomía de la PICA
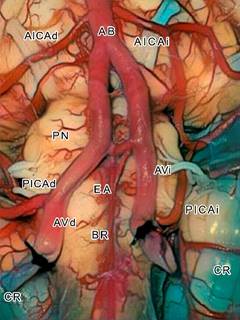
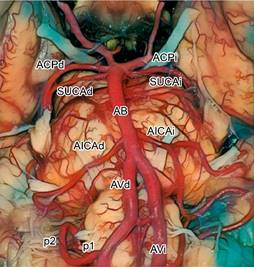
La PICA es la rama más distal y prominente de la AV (Figura 2), tiene su origen en el segmento intracraneal de la AV, en más de 40% de casos en el segmento bulbar lateral y casi 33% se origina en el segmento prebulbar de la AV (Figura 3), se visualiza segmento p1 y p2 de la PICA).12,14-16 En algunos casos, la PICA se presenta como rama terminal de la AV.17 En 5 a 20% de los casos, la PICA tiene un origen extradural.18
Se encuentra presente en 94-96% de casos; se origina como arteria única en 90-97% de los casos y duplicada en 3-6%.15,19
La PICA se divide, de acuerdo con lo propuesto por Lister, Rodríguez-Hernández y Rhoton Jr., en cinco segmentos denominados con la letra “p” y los números de uno a cinco. El segmento p1, denominado segmento bulbar anterior, se encuentra en la porción anterior del bulbo raquídeo; el segmento p2, o segmento bulbar lateral, discurre en la parte lateral del bulbo raquídeo hasta el surco retroolivar, justo en el origen de los nervios glosofaríngeo, vago y accesorio ( Figura 4, se visualiza segmento p3 y p4 de la PICA).
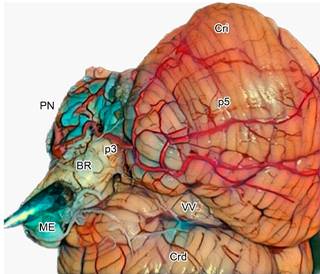
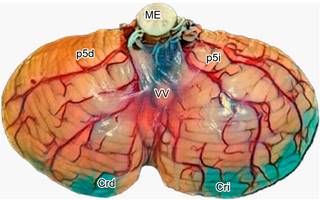
Figura 4: Segmentos p3 y p4 de la arteria cerebelosa posteroinferior (PICA). Vista inferolateral izquierda del cerebelo. Nota: el segmento telovelo-bulbar de la PICA (p4) no se observa ya que se encuentra en la profundidad del surco formado entre el cerebelo y el bulbo raquídeo.
El segmento p3, llamado segmento tonsilobulbar, se relaciona con la mitad caudal de la amígdala cerebelosa; la porción p4, o segmento telovelotonsilar, se encuentra en la hendidura entre la tela coroidea y el velo medular inferior rostralmente y caudalmente el polo superior de la amígdala cerebelosa; finalmente, el segmento p5, denominado segmento cortical, se encuentra en la superficie cortical de los hemisferios cerebelosos ( Figura 5, se visualiza segmento p5 de la PICA).19,20
Sus territorios de irrigación incluyen la porción posterior e inferior de los hemisferios cerebelosos, vermis inferior, los núcleos centrales del cerebelo y plexos coroideos del cuarto ventrículo. Da origen a ramas bulbares que irrigan la porción dorsolateral del bulbo raquídeo.12,19,21
Manifestaciones clínicas
Las manifestaciones clínicas clásicas del síndrome de Wallenberg se deben a la isquemia de las estructuras irrigadas por la PICA (Figura 6) e implican a los NV, PCI, NE5, TE5, tracto espinotalámico, NA y fibras simpáticas preganglionares descendentes.12,13
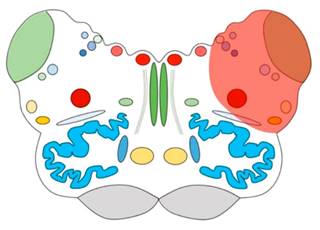
Figura 6: Territorio de isquemia en el síndrome de Wallenberg. Se marca con sombra roja el territorio de irrigación de la arteria cerebelosa posteroinferior izquierda.
Frecuentemente, en el síndrome de Wallenberg, además de la lesión directa del área medular lateral, más de 60% de casos presentan infarto de otras áreas adicionales en el tallo cerebral.22
Estas manifestaciones incluyen: vértigo, nistagmus, diplopía, síndrome de Horner, rubicundez facial ipsilateral, disfonía, disfagia, disartria, pérdida ipsilateral del reflejo nauseoso, ataxia ipsilateral, disgeusia ipsilateral, dolor y parestesia facial ipsilateral, pérdida o diminución ipsilateral del reflejo corneal, hipoalgesia y termoanestesia de tronco y extremidades contralaterales, hipoalgesia y termoanestesia facial ipsilateral.2,12,13,23-25
Además de los hallazgos clásicos que pueden o no presentarse en su totalidad, el síndrome de Wallenberg se ha descrito como causa de epicrania fugax,26 distonía cervicobraquial,27 hipoventilación central,28 queratopatía neurotrófica y punteada,4,23 manía29 y disfunción autonómica cardiovascular (con hipotensión ortostática).30
Correlación anatomo-clínica de las manifestaciones neurológicas
Vértigo y nistagmus: se presentan tanto por lesión directa de los NV (principalmente el inferior) que se encuentran en el territorio de irrigación de la PICA como por las vías vestibulares, especialmente aquellas que comunican con la corteza vestibular parietoinsular.2,12,13,23,31 El vértigo suele ser de características centrales en dirección a la mirada. Ambas manifestaciones clínicas pueden acompañarse de singulto, náusea y vómito secundarios.2
Diplopía: por lesión pontina colateral y del FLM, estructuras involucradas en el movimiento ocular conjugado.23
Síndrome de Horner, rubicundez y anhidrosis facial ipsilateral: la enoftalmia, inyección conjuntival y miosis característica del también llamado síndrome de Claude Bernard-Horner, así como la rubicundez y anhidrosis facial se producen por la lesión de las fibras simpáticas preganglionares descendentes que atraviesan el bulbo raquídeo.2,12,13,21,23
Disfonía, disfagia, disartria y pérdida ipsilateral del reflejo nauseoso: estas manifestaciones resultan de la lesión del NA, y algunas fibras que dan origen a los nervios glosofaríngeo y vago. La disfagia suele presentarse de forma severa en el 40% de los casos, aunque hasta el 100% de pacientes presenta algún grado de disfagia, y suele ser de corta duración, desapareciendo casi en su totalidad en un periodo de 4-10 semanas. Específicamente, la disfagia se presenta por la lesión de un generador central de patrones que controla centralmente el proceso de deglución.2,12,13,24,25
Ataxia ipsilateral: se presenta con tendencia a la lateralización ipsilateral y es consecuencia de la lesión cerebelosa directa por la oclusión de la PICA, por lesión de las fibras espinocerebelosas y por lesión de las fibras del PCI.2,12,13
Disgeusia ipsilateral: se presenta por la lesión del TS y del NS.2
Dolor y parestesia facial ipsilateral y pérdida o diminución ipsilateral del reflejo corneal: el TE5 y NE5 se ven afectados en el síndrome de Wallenberg, lo que explica el dolor y las parestesias ipsilaterales. Además, estas estructuras participan como la vía aferente del reflejo corneal, necesario para el parpadeo durante el estímulo sensitivo corneal; dicha afectación explica la aparición de queratitis relacionada en algunos casos.2,4,12,13,23
Hipoalgesia y termoanestesia de tronco y extremidades contralaterales: se presenta como resultado de la lesión del tracto espino-talámico que asciende a través del LE.2,12,13,23
Hipoalgesia y termoanestesia facial ipsilateral: por lesión del TE5 y NE5.2,12,13,23
Conclusión
El síndrome de Wallenberg se caracteriza por un espectro clínico diverso y complejo tal como vértigo (lesión de NV), ataxia ipsilateral (lesión de PCI), hipoalgesia y termoanestesia de cara ipsilateral (lesión de NE5) y contralateral del cuerpo (lesión de TE5) disfonía, disfagia y disartria (lesión de NA), entre otras; esto debido a la relación topográfica microscópica de estructuras bulbares laterales que irriga la arteria cerebelosa posteroinferior. Conocer las bases neuroanatómicas y neurofisiológicas de la región bulbar lateral es fundamental para el diagnóstico, abordaje y terapéutica adecuada de las patologías que afecten dicha área anatómica.











 nueva página del texto (beta)
nueva página del texto (beta)