Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Gaceta mexicana de oncología
versión On-line ISSN 2565-005Xversión impresa ISSN 1665-9201
Gac. mex. oncol. vol.18 no.3 Ciudad de México jul./sep. 2019 Epub 13-Jun-2022
https://doi.org/10.24875/j.gamo.m19000180
Artículos especiales
Consenso Mexicano sobre diagnóstico y tratamiento del cáncer mamario. Octava revisión. Colima 2019
1Instituto Estatal de Cancerología, Colima, Col., México
2Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México, México
3Instituto Nacional de Cancerología, SS Ciudad de México, México
4Instituto Nacional de Cancerología, Ciudad de México, México
5Instituto de Enfermedades de la Mama, FUCAM, Ciudad de México, México
6Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México, México
7Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán, Ciudad de México, México
8Hospital Clínico Valencia, España
9Centro Médico ABC, Ciudad de México, Mex
10Instituto Nacional de Cancerología, Ciudad de México
11Médica Sur, Ciudad de México, Méx
12Centro Médico de Occidente, IMSS Guadalajara, Jal., México
13Centro Médico Nacional 20 de noviembre, ISSSTE, Ciudad de México, Mex
14Anderson Cancer Center Houston, TX, EUA
El cáncer de mama es la neoplasia más común en mujeres a nivel mundial, al igual que en nuestro país. Sin embargo, en México, existen diferencias que son importantes de identificar e individualizar para mejorar los desenlaces de las mujeres que padecen esta enfermedad, por lo que el objetivo de esta 8ª revisión del consenso es el de proveer una guía nacional actualizada, basada en la mejor evidencia científica, ajustada a la heterogeneidad de nuestro sistema de salud y a las necesidades y coberturas terapéuticas existentes. Se reconoce mundialmente que el tratamiento del cáncer de mama es multimodal y requiere de un grupo multidisciplinario que ayude a tomar las mejores decisiones terapéuticas, por lo que las conclusiones de este consenso proveen de la mejor evidencia para guiar los tratamientos quirúrgico, con radioterapia y sistémico, basados en las características de la paciente, del tumor y del sistema de salud. Finalmente en esta edición se hace un especial hincapié en la necesidad de realizar un diagnóstico preciso tempranamente e iniciar el tratamiento indicado de manera rápida, ya que se ha comprobado que el retraso en el mismo afecta negativamente la tasa de sobrevida.
Palabras clave Consenso de Colima; Consenso cáncer mamario; Guías cáncer mamario; México
Breast cancer is the most common neoplasm in women worldwide, as well as in our country. However, in Mexico there are differences that are important to identify and individualize in order to improve the outcomes of women suffering from this disease. Thus, the purpose of this 8th consensus review is to provide a national updated guideline, based on the best scientific evidence, and adjusted to the heterogeneity of our health system and to the existing needs and therapeutic coverage. Worldwide, breast cancer treatment is acknowledged as being multimodal, and therefore it requires a multidisciplinary group to help make the best therapeutic decisions. Hence, the conclusions of this consensus provide the best evidence to guide surgical, radiotherapy and systemic treatment, based on patient, tumor and the health system characteristics. Finally, in this edition, special emphasis is made on the need to establish an early and accurate diagnosis and to start the indicated therapy as soon as possible, since the delay in treatment implementation has been shown to negatively affect the survival rate.
Key words Colima consensus; Breast cancer consensus; Breast cancer guidelines; Mexico
Recibido: 30 de Abril de 2019; Aprobado: 12 de Junio de 2019
I. Introducción a la octava revisión
El primer Consenso Nacional sobre Diagnóstico y Tratamiento del Cáncer Mamario se llevó a cabo en 1994, hace 25 años, en Colima; sus conclusiones se difundieron ampliamente1 y han sido útiles como guía para oncólogos y otros médicos de especialidades afines. Desde entonces se han realizado reuniones periódicas de revisión en las que se actualizaron los conocimientos y la información disponibles, y se ampliaron las participaciones de otras subespecialidades y disciplinas relacionadas con el diagnóstico y tratamiento de esta enfermedad. Las conclusiones fueron publicadas en revistas especializadas2-8 y están disponibles por vía electrónica en la página del Consenso (www.consensocancermamario.com) y en las de otras instituciones y sociedades de oncología.
Debido a que dichas publicaciones han tenido gran difusión y a que se han actualizado de manera constante, prácticamente todos los oncólogos del país están al tanto de las conclusiones del Consenso y las utilizan como una herramienta de apoyo para la toma de decisiones en su práctica oncológica diaria. Forman parte, además, de las guías de varias instituciones oncológicas nacionales y de la documentación en la cual se basa la Norma Oficial Mexicana en la materia.9
En esta ocasión nos reunimos en Colima de nuevo, en enero de 2019, con el fin de revisar los avances recientes en el campo de la prevención, el diagnóstico y el tratamiento del cáncer mamario. Fueron convocados cerca de 105 médicos reconocidos a nivel nacional de todas las instituciones y especialidades relacionadas con esta enfermedad, quienes en grupos de trabajo analizaron la información actualizada de cada área con objeto de presentarla al pleno para su aprobación. Esta vez se abundó en el tema del impacto negativo en la sobrevida derivado del retraso en el diagnóstico y el inicio del tratamiento y la responsabilidad que como sistema de salud tenemos en esta problemática.
Por otra parte, en esta ocasión en que celebramos nuestro 25 aniversario y la 9a reunión de consenso, quisimos honrar a varios Invitados Especiales por su apoyo todos estos años, desde la primera vez en aquel septiembre de 1994.
Esperamos que las conclusiones de esta octava revisión que se presentan a continuación continúen sirviendo como guía a la comunidad médica en general y a los oncólogos en particular, con el fin de que ofrezcan a los pacientes con esta enfermedad un diagnóstico preciso y un tratamiento óptimo y actualizado.
REFERENCIAS
1. Primer Consenso Nacional sobre Tratamiento del Cáncer Mamario. Rev Inst. Nal Cancerol (Méx) 1995;41(3):136-145. [ Links ]
2. Primera Revisión del Consenso Nacional sobre Tratamiento del Cáncer Mamario. Rev Ginecol Obst Méx 2002;70:349-358. [ Links ]
3. Segunda Revisión del Consenso Nacional sobre el Diagnóstico y Tratamiento del Cáncer Mamario. GAMO 2006;5(Supl. 2). [ Links ]
4. Tercera Revisión del Consenso Nacional sobre el Diagnóstico y Tratamiento del Cáncer Mamario. GAMO 2008;7(Supl. 6). [ Links ]
5. Cuarta Revisión del Consenso Nacional sobre el Diagnóstico y Tratamiento del Cáncer Mamario. GAMO 2011;10(Supl. 6). [ Links ]
6. Consenso Mexicano sobre Diagnóstico y Tratamiento del Cáncer Mamario. Quinta Revisión. GAMO 2013:12(Supl. 3). [ Links ]
7. Consenso Mexicano sobre Diagnóstico y Tratamiento del Cáncer Mamario. Sexta Revisión. GAMO 2015:14(Supl. 2). [ Links ]
8. Consenso Mexicano sobre Diagnóstico y Tratamiento del Cáncer Mamario. Séptima Revisión. GAMO 2017:(Supl. 1):5-73. [ Links ]
9. Norma Oficial Mexicana NOM-041-SSA-2-2011 para la Prevención, Diagnóstico, Tratamiento, Control y Vigilancia Epidemiológica del Cáncer de Mama, México, Secretaría de Salud 2003:6-7. [ Links ]
II. Epidemiología del cáncer mamario en México
El cáncer de mama es el tumor maligno más frecuente en las mujeres en todo el mundo y la primera causa de muerte por cáncer. Se estiman alrededor de 1.7 millones de casos nuevos cada año y fallecen 522,000 mujeres por esa enfermedad. Se presentan 45% de los casos en países de bajos o de medianos recursos (765,000) y 55% del total de muertes por cáncer de mama ocurren en esos países (287,100). La tasa de mortalidad global es de 13.2 x 100,000, con rango de 8.8 en Asia hasta 19.7 en Europa occidental.10 En América Latina desde el año 2000 la Organización Mundial de la Salud reportó que la principal tendencia era el incremento del cáncer de mama. En 2008 la Organización Panamericana Sanitaria (OPS) informó que se diagnosticaron en esta área 320,000 casos y se estimó para 2030 un incremento de 60%.2,3
En México, el cáncer de mama ha tenido un incremento constante tanto en su incidencia como mortalidad en las últimas tres décadas. Acorde al reporte del Departamento de Epidemiología de la Secretaría de Salud la incidencia se incrementó entre 2000 y 2013 llegando de 10.76 casos por 100,000 habitantes a 26.1 por cada 100,000 mujeres mayores de 25 años, estimando 23,873 nuevos casos en 2013.13 Es evidente el incremento, pero obviamente debió existir un subregistro que explique una diferencia tan sustancial (Fig. 1). En ello han influido muchos factores como el envejecimiento poblacional, la occidentalización del estilo de vida, la educación e información deficientes relativas a la enfermedad, la carencia de un programa nacional de detección oportuna, la dilación en la atención en las instituciones públicas, la insuficiencia de recursos humanos, materiales y técnicos para el tratamiento y la carencia de unidades mamarias especializadas.

Figura 1 Tendencia de la mortalidad y números de casos por cáncer de mama en México, 1955-2007 y proyección 2008-2020.*Tasa cruda por 100,000 mujeres de 25 años y más.Fuente: Bases de Datos OMS, INEGI, SSA. 1955-2007.
En México ha habido un incremento constante en la expectancia de vida desde la década de 1970, llegando a tener una media de edad de 77 años las mujeres y 75 años los hombres. Esto ha ocasionado un envejecimiento poblacional, incorporando cada año un número importante de mujeres a la edad de riesgo (> 40 años), esperando que para 2020 haya alrededor de 30 millones de mujeres en ese grupo5 (Fig. 2). No obstante que el cáncer de mama en México se diagnostique a una media de edad de 52.14 años, una década inferior a la población de América del Norte y Europa occidental,6,7 la incidencia aumenta proporcionalmente al incremento en la edad, lo que nos hace prever que solamente por el envejecimiento de la población, habrá también un aumento sustancial en el número de casos de cáncer de mama en los próximos años.

Figura 2 Pirámide de población 1970-2030.Fuente: CONAPO. 1er Congreso Internacional sobre Medicina y Salud Hacia una cobertura Universal en Salud. UNAM-OPS; 2009. 464 p. Disponible en: http://cvsp.cucs.udg.mx/drupal6/documentos/dic09/1ercongresomedicina.pdf
El impacto económico de la enfermedad no sólo está dado por el alto costo de los procedimientos diagnósticos y los tratamientos, sino porque afecta a las mujeres en etapas productivas de la vida. El Instituto Nacional de Salud Pública calculó que cada mujer que muere por cáncer de mama equivale a 21 años de Vida Saludable Perdida (AVISAP), lo que representa un costo económico tremendo para el país, sin tomar en cuenta el impacto familiar y social de la falta de una madre con hijos habitualmente adolescentes o jóvenes.17
Existen diferencias importantes en la incidencia y mortalidad de la enfermedad entre los estados del norte y centro de la República Mexicana y los estados del sureste, con mayor porcentaje de población indígena. Esto es debido entre otras razones, al cambio del estilo de vida de la población, que ha adoptado el modelo occidental donde las mujeres en general tienen un nivel de escolaridad más alto y trabajan fuera del hogar, con mayor ingesta también de grasas animales, tabaco y alcohol, sedentarismo y sobrepeso, retraso en el inicio de la reproducción, con primer embarazo tardío (> de 30 años) y ausencia de lactancias, y uso de agentes hormonales en la menopausia. Esto ocasiona que el cáncer de mama incremente su incidencia en las zonas donde las mujeres tengan esas características, mientras que los estados menos desarrollados, donde las mujeres siguen con los trabajos habituales de casa, donde no tienen recursos para comer grasas animales y trabajan físicamente en el campo, tienen hijos a temprana edad y los amamantan por periodos prolongados, la enfermedad es menos frecuente, pero, paradójicamente, cuando se presenta, la baja educación, la carencia de recursos económicos y de cobertura de servicios de salud, ocasiona que la mortalidad sea más elevada en ese grupo de mujeres (Fig. 3).

Figura 3 Cáncer de mama. Mortalidad e índice de marginalización en mujeres de 25 años o mayores, por Estado Federativo. México 2004-2012.Fuente: Ventura-Alfaro CE. Salud Pública de México. 2016;58(2):194.
El cáncer de mama en su mayoría es esporádico (90%) y sólo alrededor de 10% tiene mutaciones genéticas hereditarias. El riesgo se incrementa proporcionalmente con la edad de las mujeres a partir de los 40 años y los factores de mayor impacto son el antecedente directo de cáncer de mama en la madre, hermana o hija, la presencia de mutaciones en los genes BRCA 1 y BRCA 2, el antecedente de haber presentado en biopsia de tejido mamario alguna lesión con atipias citológicas (hiperplasia ductal o lobulillar atípicas), haber recibido radioterapia al tórax en la infancia o adolescencia o tener un periodo de exposición hormonal prolongado (menarquía temprana y menopausia tardía). Recientemente se ha incluido a la alta densidad mamaria (tipo C o D) en la mastografía como otro factor de riesgo y que no tiene traducción clínica a la palpación. La mayoría de estos factores no son modificables e incrementan al doble o triple el riesgo de desarrollar cáncer de mama. El resto son inherentes al estilo de vida (paridad tardía o nuliparidad, ausencia de lactancias, obesidad, sedentarismo, ingesta prolongada de hormonales, alcohol o tabaco) y son modificables. Dado que la mayoría de los cánceres son esporádicos, la única manera de disminuir el riesgo es cambiando el estilo de vida, lo cual requiere educación, información y convencimiento para que haya corresponsabilidad de las propias mujeres.
A partir del 2007, el Seguro Popular incorporó al cáncer de mama al programa de Gastos Catastróficos, lo que garantiza el acceso gratuito al tratamiento integral de esa enfermedad a los pacientes no derechohabientes de seguridad social. No obstante, en nuestro país se diagnostica la enfermedad en etapas localmente avanzadas (IIb-III) en 55.9% y 10.5% en etapas metastásicas (IV) (Fig. 4) concluyendo que, si bien el acceso universal al tratamiento es eficiente, todavía no hemos logrado mejorar la detección temprana. A ese respecto recientemente el IMSS ha creado varios centros de Diagnóstico de Cáncer de Mama y la Secretaría de Salud ha implementado unidades denominadas DEDICAM en varios Estados de la República, sin conocer aún el impacto de las mismas. Debemos orientar el mayor esfuerzo a tratar de detectar el cáncer de mama en la etapa más temprana de la enfermedad.8-10
REFERENCIAS
1. Globocan 2004. International Agency for Research on Cancer. Breast Cancer estimated incidence, mortality and prevalence worldwide in 2012. [ Links ]
2. Organización Panamericana Sanitaria/Organización Mundial de la Salud. Situación de la salud en las Américas. Indicadores básicos 2014. Washington D.C. 2014. [ Links ]
3. Colditz G, Baer H & Tamimi R. Breast Cancer. In: Schottenfeld D & Fraumeni JK. Chapter 51. Cancer Epidemiology and prevention. 3nt edition. New York, Oxford Press. 2006. 995 p. [ Links ]
4. Secretaría de Salud, Dirección General de Epidemiología. Anuarios de morbilidad 2015. Available at: http//www.epidemiologia.salud.gob.mx/anuario/html/anuarios.html [ Links ]
5. Consejo Nacional de Población. Documento Metodológico: Proyecciones de la población de México 2010-2050. Consejo Nacional de Población, 2012. [ Links ]
6. Rodríguez-Cuevas S, Macías CG, Franceschi D, Labastida S. Breast carcinoma presents a decade earlier in Mexican women than in the United States or European countries. Cancer 2001;91(4):863-868. [ Links ]
7. Consenso Mexicano sobre Diagnóstico y Tratamiento del Cáncer Mamario 2017, Séptima revisión. México. Elsevier Masson Doyma. 2017. [ Links ]
8. Lozano R, Naghavi M, Foreman K, et al. Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010. A systematic analysis for the Global Burden of Disease Study 2010. Lancet 2012;380(9859):2095-2128. [ Links ]
9. Unger-Saldaña K, Miranda A, Zarco-Espinosa G, et al. Health System delay and its effects on clinical stage of breast cancer: Multicenter study. Cancer 2015;121(3):2198-2206. [ Links ]
10. Maffuz-Aziz A, Labastida-Almendaro S, Sherwell-Cabello S. y cols. Supervivencia de pacientes con cáncer de mama. Análisis por factores pronóstico, clínicos y patológicos. Gineco Obstet Mex 2016;84(8):498-506. [ Links ]
III. Información, educación y factores de riesgo
La incidencia de cáncer de mama varía alrededor del mundo existiendo diversos factores de riesgo que deben ser abordados desde la prevención y promoción de la salud.20 Los objetivos mundiales del desarrollo sostenible propuestos por la Organización Mundial de la Salud (OMS) apuntan a garantizar una vida sana mediante la promoción del bienestar para todas las personas de todas las edades, con igualdad de género.21 En el tema específico de cáncer de mama se ha establecido que las intervenciones comunitarias dirigidas a personas adultas pueden impactar sobre la detección temprana y la prevención primaria.22
Las actividades de prevención incluyen comunicación educativa para que reconozca los factores de riesgo y promoción de estilos de vida sanos, ya que la falta de actividad física y la obesidad modifican la posibilidad de desarrollar de forma esporádica cáncer de mama. Recomendamos que la educación sobre el cáncer de mama se dirija a sensibilizar a las mujeres para conocer las características normales de sus mamas, buscar atención médica oportuna si descubren alguna anormalidad y acudir periódicamente al médico para revisiones clínicas y radiológicas (ver sección de Tamizaje).4,5
Adicionalmente, para fomentar la prevención primaria y la detección oportuna es fundamental la inclusión de líderes comunitarios (gobernantes, maestros) en los programas, así como la capacitación de los médicos de primer contacto. Las intervenciones educativas pueden implementarse en diferentes contextos comunitarios, incluyendo los lugares de trabajo, las clínicas de atención primaria y las escuelas.5,6 Asimismo, se sugiere incluir la materia de oncología en los programas de las facultades de medicina y capacitar a médicos en formación sobre la detección oportuna del cáncer de mama.
Las desigualdades en el acceso a la atención médica para el cáncer de mama se reflejan en las estadísticas de años de vida perdidos por muerte prematura y pérdida en la calidad de vida por discapacidad, por lo que se deben implementar acciones específicas y sistematizadas para la identificación de factores de riesgo, la detección, el diagnóstico temprano y la referencia oportuna.26
Los factores de riesgo conocidos para el desarrollo del cáncer de mama son los siguientes:3,7,8
-
Biológicos
– Sexo femenino.
– Edad (a mayor edad, mayor riesgo).
– Historia personal o familiar de cáncer de mama (en familiares de primer grado).
– Antecedentes de hiperplasia ductal atípica, imagen radial o estrellada y carcinoma lobulillar in situ.
– Vida menstrual mayor de 40 años (menarquia antes de los 12 años y menopausia después de los 52 años).
– Densidad mamaria.
– Ser portador/a de mutaciones en genes de susceptibilidad a cáncer de mama.
-
Iatrógenos
-
Reproductivos
-
Relacionados con el estilo de vida9-11
El factor de riesgo más importante relacionado con el estilo de vida es la obesidad y, dado que en México esta condición está presente en un porcentaje muy elevado de la población, esto representa un serio problema de salud pública con alto impacto en la sociedad. Las mujeres obesas postmenopáusicas poseen un riesgo mayor de padecer cáncer de mama en comparación con las no obesas, lo cual parece deberse a niveles altos de estrógenos circulantes. Adicionalmente, las supervivientes de cáncer de mama que desarrollan obesidad tienen un mayor riesgo de recurrencia o de segundos primarios.12-15
Una circunferencia de cintura mayor de 80 centímetros se asocia a un aumento del riesgo de cáncer de mama; por otro lado, una edad de menarquia temprana asociada a estados de obesidad mórbida, es otro de los factores de importancia en la génesis de esta patología. La atención de la paciente con obesidad debe incluir modificaciones dietéticas, promoción de actividad física, componentes de cambio de comportamiento y seguimiento a largo plazo.34
Las recomendaciones generales de actividad física de los Centros de Control de Enfermedades de Estados Unidos (www.cdc.gov./healthyweight physical activity/index.html) se describen a continuación:
– 150 minutos semanales de ejercicio aeróbico de intensidad moderada (caminata o ciclismo).
– 75 minutos por semana de actividad aeróbica de intensidad vigo-rosa (correr, trotar, saltar, nadar).
La motivación es fundamental para lograr una adecuada adherencia al tratamiento y para mantener sus efectos a largo plazo. La inclusión de actividades físicas en la comunidad ayuda a prevenir las enfermedades crónicas en general, y tales actividades son protectoras para cáncer de mama, por lo que su importancia debe difundirse por los medios masivos (incluyendo las redes sociales) a toda la población, con particular énfasis en poblaciones de alto riesgo.
REFERENCIAS
1. Globocan 2018. International Agency for Research on Cancer. http://gco.iarc.fr [ Links ]
2. United Nations. Sustainable Development Goals. https://www.un.org/sustainabledevelopment/. [ Links ]
3. Ramos AK, Correa A, Trinidad N. Perspectives on Breast Health Education and Services Among Recent Hispanic Immigrant Women in the Midwest: a Qualitative Study in Lancaster County, Nebraska. J Cancer Educ 2016;31(4):666-672. [ Links ]
4. Curbow B, Bowie J, Garza MA, et al. Community-based cancer screening programs in older populations: Making progress but can we do better? Prev Med 2004;38(6):676-693. [ Links ]
5. UICC. Prevention: Breast Cancer Risk Factors and Prevention. The Breast Health Global Initiative. 2017. [ Links ]
6. Soto-Perez-de-Celis E, Smith DD, Rojo-Castillo MP, Hurria A, et al. Implementation of a School-Based Educational Program to Increase Breast Cancer Awareness and Promote Intergenerational Transmission of Knowledge in a Rural Mexican Community. Oncologist. 2017;22(10):1249-1256. [ Links ]
7. Norma Oficial Mexicana NOM-041-SSA2-2011 para la Prevención, Diagnóstico, Tratamiento, Control y Vigilancia Epidemiológica del Cáncer de Mama, México, Secretaría de Salud. [ Links ]
8. Guía de práctica clínica, prevención y diagnóstico oportuno de cáncer de mama en el primer nivel de atención. Evidencias y recomendaciones. Centro Nacional de Excelencia Tecnológica en Salud (CENETEC). [ Links ]
9. Stegenga H, Haines A, Jones K, et al. Identification assessment and management of overweight and obesity: summary of updated NICE guidance. BMJ 2014;349:g6608. [ Links ]
10. Aguilar-Cordero MJ, Gonzhález-Jiménez E, García-López AP, et al. [Obesity and its implication in breast cancer] [Article in Spanish]. Nutr Hosp 2011;26(4):899-903. [ Links ]
11. Arnold M, Pandeya N, Byrnes G, et al. Global burden of cancer attributable to high body-mass index in 2012: a population-based study. Lancet Oncol 2015;16(1):36-46. [ Links ]
12. Blair CK, Robien K, Inoue-Choi M, et al. Physical inactivity and risk of poor quality of life among elderly cancer survivors compared to women without cancer. The Iowa Women´s Health Study. J Cancer Surviv. 2016;10(1):103-11.2 Published online 2015 May 26. [ Links ]
13. Ortiz-Rodríguez SP, Torres-Mejía G, Mainero-Ratchelous F, et al. Actividad física y riesgo de cáncer de mama en mujeres mexicanas. Salud Publ Mex 2008;50(2):126-135. [ Links ]
14. Casla-Barrio S, Sampedro-Molinuelo J, López Díaz de Durana A, et al. Cáncer de mama y ejercicio físico. Estudio piloto. Rev Andal Med Deporte 2012;5(4):134-139. [ Links ]
15. Elme A, Utraiainen M, Kellokumpu-Lehtinen P, et al. Obesity and physical inactivity are related to impaired physical health of breast cancer survivors. Anticancer Res 2013;33(4):1595-602. [ Links ]
IV. Prevención primaria del cáncer mamario
Terapia reductora de riesgo
Los criterios aplicados en los estudios para considerar a mujeres en alto riesgo como candidatas a quimioprevención incluyen:35
Edad > 60 años.
Edad de 35 a 59 años con riesgo en el modelo de Gail de cáncer de mama ≥ 1.66% en 5 años.
Edad ≥ 35 años con antecedentes de carcinoma lobulillar o ductal in situ, hiperplasia atípica ductal o lobulillar.
Portadoras de mutaciones BRCA-1, BRCA-2 sin mastectomía profiláctica.36
Intervención farmacológica:
En mujeres en alto riesgo1,2 se recomienda el empleo de los siguientes agentes:
a) Tamoxifeno a dosis de 20 mg por día en pre y postmenopáusicas o raloxifeno a dosis de 60 mg por día en postmenopáusicas por un tiempo de 5 años, con base en los estudios P-1 (NSABP), RUTH 4, MORE 4, CORE, STAR 2, IBIS-I. Su uso mostró reducción del riesgo de carcinoma ductal invasor y fueron aprobados para este fin.1,3-10 No hay estudios aleatorizados para pacientes menores de 35 años.
-
b) Inhibidores de aromatasa (IA) en pacientes postmen- opáusicas:
Exemestano (estudio MAP-33) y anastrozol (IBIS-II6) mostraron reducción del riesgo de cáncer de mama invasor.11,12 Estos agentes aún no han sido aprobados por agencias regulatorias para esta indicación. Para decidir el uso de medicamentos reductores de riesgo deben tomarse en cuenta otros factores que pudieran contraindicarlos; en el caso de tamoxifeno, la historia de eventos tromboembólicos o de hiperplasia atípica de endometrio, y para el de un inhibidor de aromatasa, osteopenia importante u osteoporosis.
Intervención quirúrgica: Ver el apartado de Mastectomía reductora de riesgo (MRR).
REFERENCIAS
1. Fisher B, Costantino JP, Wickerham DL, et al. Tamoxifen for the prevention of breast cancer: current status of the National Surgical Adjuvant Breast and Bowel Project P-1 study. J Natl Cancer Inst 2005;97(22):1652- 1962. [ Links ]
2. King MC, Wieand S, Hale K, et al. Tamoxifen and breast cancer incidence among women with inherited mutations in BRCA1 and BRCA2. National Surgical Adjuvant Breast and Bowel Project (NSABP-P1) Breast Cancer Prevention Trial. JAMA 2001;286(18):2251-2256. [ Links ]
3. Familial breast cancer: classification, care and managing breast cancer related risks in people with a family history of breast cancer. Clinical Guideline Published: 25 June 2013. NICE. Disponible en: https://www. nice.org.uk/guidance/cg164. [ Links ]
4. Visvanathan K, Hurley P, Bantug E, et al. Use of pharmacologic intervention for breast cancer risk reduction: American Society of Clinical Oncology Clinical Practice Guideline. J Clin Oncol 2013;31(23):2942-2962. [ Links ]
5. Invasive Breast Cancer 2017, NCCN Clinical Practice Guidelines in Oncology. https://jnccn.org/abstract/journals/jnccn/15/4/article-p433.pdf [ Links ]
6. Nelson HD, Smith B, Griffin J, et al. Use of medications to reduce risk for primary breast cancer: A systematic review for the U.S. Preventive Services Task Force. Ann Intern Med 2013;158(8):604-614. [ Links ]
7. Barrett-Connor E, Mosca L, Collins P, et al. Effects of raloxifene of cardiovascular events and breast cancer in postmenopausal women. N Eng J Med 2006;355:125-137. [ Links ]
8. Ettinger B, Black DM, Mitlak BH, et al. Reduction of vertebral fracture risk in postmenopausal women with osteoporosis treated with raloxifene. Results from a 3-year randomized clinical trial. JAMA 1999;282(7):637-645. [ Links ]
9. Martino S, Cauley JA, Barrett-Connor E, Powles TJ, et al. Continuing outcomes relevant to Evista: breast cancer incidence in postmenopausal osteoporotic women in a randomized trial of raloxifene. J Natl Cancer Inst 2004;96(23):1751-1761. [ Links ]
10. Vogel VG, Costantino JP, Wickerham DL, et al. Update of the National Surgical Adjuvant Breast and Bowel Project Study of Tamoxifen and Raloxifene (STAR) P-2 Trial: Preventing Breast Cancer. Cancer Prev Res 2010;3(6):696-706. [ Links ]
11. Goss PE, Ingle JN, Alés-Martínez JE, et al. Exemestane for breast-cancer prevention in postmenopausal women. N Engl J Med 2011;364(25):2381-2391. [ Links ]
12. Cuzick J, Sestak I, Forbes JF, et al. Anastrozole for prevention of breast cancer in high-risk postmenopausal women (IBIS-II): an international, double blind, randomized placebo-controlled trial. Lancet 2014;383(9922):1041-1048. [ Links ]
V. Diagnóstico temprano. Evaluación de la mama por imagen
Estudios de tamizaje
Recomendaciones generales
– Autoexamen mamario mensual a partir de los 18 años (7 días después de terminada la menstruación).
– Examen clínico mamario anual a partir de los 25 años.
– Mastografía anual de tamizaje en mujer asintomática a partir de los 40 años.47
– El ultrasonido (US) mamario es el estudio de elección inicial en mujeres menores de 35 años con patología mamaria.
– Actualmente el uso de la mastografía de detección unida a US en mu jeres con mama densa mejora la detección de lesiones tempranas de 61.5% a 83.5%.
Estudios de imagen
El uso de los estudios de imagen como la mastografía, el US, la resonancia magnética (RM) y más recientemente los moleculares permiten detectar, caracterizar, evaluar la extensión de la enfermedad y dar seguimiento a las lesiones mamarias.
El estudio histopatológico es el estándar de oro en el diagnóstico; las biopsias percutáneas con aguja de corte y sistemas de corte aspiración con guía por rayos X o por US son los métodos de elección en lesiones no palpables con sospecha de malignidad y en fecha más reciente también son aceptadas para las palpables; en casos donde las lesiones sólo son visibles mediante RM o estudios moleculares, se efectuarán por estos métodos.
1. Mastografía
La mastografía es el único método de imagen que disminuye la mortalidad por cáncer de mama en un 21%; en países con ingresos altos, se ha observado que el tamizaje organizado, de base poblacional, reduce la mortalidad en cifras superiores al 30%.48
La mastografía presenta una sensibilidad diagnóstica de 77% a 95% y especificidad del 94% a 97% siendo dependientes de la densidad mamaria.49
Aunque estos datos son significativos, la decisión de iniciar y/o mantener un programa de cáncer de mama requiere una evaluación de la relación costoefectividad del tamizaje; la mastografía favorece el diagnóstico temprano y el uso de terapias efectivas contra el cáncer mamario, mejora la supervivencia global de las pacientes y reduce el impacto económico por años de vida perdidos.
Es importante considerar que la mastografía de tamizaje puede ocasionar sobrediagnóstico y tratamientos innecesarios (20%), ansiedad en las mujeres y cáncer inducido por radiación (uno en mil mujeres tamizadas).50
A la fecha contamos con diferentes técnicas de adquisición en mastografía:
– Adquisición convencional. El mastógrafo es análogo y la adquisición de las imágenes se realiza con el sistema pantalla-película, lo que requiere además un equipo dedicado de revelado automático.
– Adquisición digital. A través de detectores integrados al propio mastógrafo (digital) o detectores externos (digitalizada, CR); la impresión del estudio se realiza con un equipo láser de alta resolución.
Mastografía digital
Emplea detector digital. La adquisición, el procesamiento y la visualización de la imagen se manejan de forma independiente, lo cual representa una mayor ventaja en relación con el sistema análogo; asimismo, se reduce el porcentaje de repeticiones debido al constante control de calidad de la imagen, lo cual reditúa en una mayor productividad y menor dosis de radiación ionizante.
La mastografía digital, desde el punto de vista clínico, incrementa la detección del cáncer de mama en pacientes con mamas densas, las cuales son un factor de riesgo reconocido para cáncer de mama.51
La mastografía digital tiene capacidad para aplicaciones avanzadas tales como:
-
– Telemastografía. Es una herramienta que permite el envío de las imágenes para interpretación o consulta a distancia.
Su principal ventaja radica en atender regiones remotas. La telemastografía reduce costos, tiempo, espacios, pero siempre y cuando se establezcan estándares de interoperabilidad.
– CAD: Sistema de detección asistida por computadora. Se creó como un segundo lector para ayudar a la interpretación al señalar regiones con microcalcificaciones agrupadas y masas. En general, aumenta la sensibilidad, pero disminuye la especificidad.52
Mastografía con tomosíntesis o tridimensional (3D). Se obtienen múltiples imágenes desde diferentes ángulos, mejora la detección del cáncer de mama en un 27% y disminuye el número de rellamado en programas de tamizaje en 17.2%.
La mastografía sintetizada consiste en obtener imágenes tridimensionales y a partir de ellas las bidimensionales, lo que reduce la dosis de radiación hasta en un 39%; resalta áreas de distorsión de la arquitectura, masas y microcalcificaciones.53
Sin importar el tipo de técnica mastográfica empleada, debe existir un programa de garantía de calidad que involucra el área física, el equipamiento, el personal, la interpretación de estudios por médicos radiólogos certificados, así como la referencia de las pacientes.
La mastografía deberá ser interpretada y la conclusión emitida en sistema BIRADS (Tabla 1).
Tabla 1 Sistema Birads.
| Categoría | Recomendaciones | |
|---|---|---|
| 0 | Insuficiente para diagnóstico. Existe 13% de posibilidad de malignidad. | Se requiere evaluación con imágenes mastográficas adicionales u otros estudios (US y RM), así como la comparación con estudios previos. |
| 1 | Negativo Ningún hallazgo que reportar. | Mastografía anual en mujeres a partir de los 40 años. |
| 2 | Hallazgos benignos. | Mastografía anual en mujeres a partir de los 40 años. |
| 3 | Hallazgos probablemente benignos. Menos de 2% de probabilidad de malignidad. | Requiere seguimiento por imagen, unilateral del lado con hallazgos dudosos a los 6 meses y posteriormente anual bilateral por 2 años, esta categoría sólo se recomienda en mastografía diagnóstica. |
| 4 | Hallazgos de sospecha de malignidad. Se subdivide en:
4a - Baja sospecha de malignidad. 4b - Sospecha intermedia de malignidad. 4c - Hallazgos moderados de sospecha de malignidad, pero no clásicos. |
4 (> 2 - < 95%) 4a (> 2 - ≤ 10%) 4b (> 10 - ≤ 50%) 4c (> 50% - ≤ 95%) |
| 5 | Clásicamente maligno. | Requiere biopsia. VPP>95% |
| 6 | Con diagnóstico histológico de malignidad. | En espera de tratamiento definitivo o valoración de respuesta a tratamiento. |
Fuente: American College of Radiology, Mammography, 5th ed., 2013.
Mastografía diagnóstica54
– Se efectúa en caso de una mastografía de detección anormal y en las siguientes situaciones:
– Mama densa.
– Lesiones mamarias detectadas con otra modalidad de imagen y en las que clínicamente se requiera este estudio.
– Masa o tumor palpable.
– Secreción sanguinolenta por el pezón.
– Cambios en la piel del pezón o la areola.
– Dolor focal persistente.
– Seguimiento de BIRADS.49
Indicaciones especiales de mastografía
– Mujer joven con sospecha clínica de cáncer mamario, independientemente de su edad.
– Con historia de cáncer familiar en edades tempranas, se indicará la mastografía anual a partir de los 30 años o 10 años antes de la edad del familiar más joven con cáncer (no antes de los 25 años). Deberá considerarse la RM contrastada anual alternado con la mastografía.
– Antecedentes de biopsia mamaria con reporte histológico de lesiones de alto riesgo.55
2. Ultrasonido mamario (US)
Valiosa herramienta complementaria de la mastografía diagnóstica. Se requieren equipos de alta resolución, además de experiencia y conocimiento de la anatomía y la patología de la glándula mamaria y su evaluación por US; debe realizarse con transductor lineal de alta frecuencia, banda ancha y zona focal variable (ideal entre 10 y 18 MHz).56
El US dirigido es complemento de la mastografía diagnóstica por su utilidad para diferenciar nódulos quísticos de sólidos y de éstos, los benignos de los malignos, el estatus de la vascularidad y elasticidad de un tumor; es de utilidad en la etapificación inicial del cáncer mamario, ya que evalúa multifocalidad, multicentricidad, extensión o componente intraductal, estado ganglionar tanto de axila como región supra e infra clavicular y paraesternal, lo que puede condicionar modificaciones en el tratamiento hasta en un 28%.57
El US de tamizaje está indicado en pacientes con mama densa y mastografía negativa. Numerosos estudios han comprobado que en estos casos el US demuestra adicionalmente de dos a cinco carcinomas ocultos por 1,000 mujeres.56 Usualmente estos tumores ocultos en las mastografías y detectados en US son invasivos y con ganglios negativos.
El US de tamizaje debe considerarse también en pacientes con alto riesgo para cáncer de mama que no toleran o no es posible realizar la RM.11,12
Indicaciones clínicas del ultrasonido mamario
– Evaluación de anormalidades palpables y aquellas detectadas en mastografía y RM.
– Evaluación de implantes mamarios.
– Guía de procedimientos intervencionistas.
– Planeación del tratamiento de radioterapia.
– Evaluación de ganglios axilares.
La modalidad de visión extendida del US mamario es útil para medir lesiones de gran tamaño y valorar multifocalidad.
En mujeres con tejido mamario denso, el US de tamizaje puede detectar carcinomas mastográficamente ocultos (1.9 a 4.2 cánceres adicionales por cada 1000 mujeres examinadas).13,14 La densidad mamaria es un factor importante en la detección y diagnóstico del carcinoma mamario, ya que disminuye su sensibilidad; además representa un aumento significativo del riesgo para desarrollar dicha patología (4.7 veces mayor que en las mujeres con mamas grasas).
Algunas lesiones detectadas en RM son mastográficamente ocultas, pero pueden encontrarse mediante US dirigido (segunda revisión intencionada).
El papel del radiólogo en la etapificación del cáncer de mama es demostrar antes de un procedimiento quirúrgico, la presencia de metástasis axilares con un valor predictivo positivo que sea lo suficientemente alto para permitir al cirujano decidir cuándo realizar disección axilar.60 La presencia de metástasis axilares y el tamaño del tumor primario son dos factores pronósticos para evaluar a los pacientes con cáncer de mama invasor y determinan el uso de quimioterapia sistémica y radioterapia. A las pacientes con ganglios negativos T1 y T2 se les efectúa ganglio centinela.61 El US es la herramienta básica para evaluar ganglios axilares; tiene una sensibilidad moderada, pero puede ser sumamente específico, en especial cuando los criterios morfológicos están afectados.
Hallazgos como la pérdida del hilio graso y vascularidad fuera del hilio son criterios más importantes que el tamaño del ganglio para identificar metástasis. El engrosamiento cortical focal o difuso se considera el signo más temprano para identificarlas, pero es un criterio difícil de aplicar y con un valor predictivo bajo porque no es específico. Se puede evaluar de forma subjetiva o específica midiendo el espesor de la corteza, la cual debe ser menor de 2 a 3 mm.
Los ganglios linfáticos con morfología sospechosa por imagen se someten a biopsia por aspiración con aguja fina (BAAF) o biopsia con aguja de corte para evitar riesgo anestésico, tiempo quirúrgico y mayor costo. En el diagnóstico, la BAAF ha reportado una sensibilidad de 25% a 87%; la biopsia con aguja de corte, de 90% a 94%.62
3. Resonancia magnética (RM)
Este método no utiliza radiación ionizante y proporciona información no sólo morfológica sino también funcional a través de la inyección endovenosa de una sustancia paramagnética (gadolinio),63 es necesario contar con un resonador de por lo menos 1.5 tesla y antena dedicada a la glándula mamaria.
Para la obtención de las imágenes se manejan múltiples secuencias y curva de perfusión (dinámico).
La curva tipo IA es de lento ascenso y representa patología benigna en 100% de los casos; la curva IB es una variante de la anterior en la que 94% de las lesiones son benignas. La curva II o en meseta es de tipo indeterminado y se relaciona con malignidad en más de la mitad de los casos (64%). La curva tipo III tiene rápido ascenso y lavado inmediato, y está presente en la mayoría de los cánceres mamarios (87%).64
La RM tiene mayor número de falsos negativos en tumores menores de 3 mm, así como en el carcinoma in situ de bajo grado y en el lobulillar, por lo que para un diagnóstico certero es fundamental la integración de las características morfológicas y funcionales aunadas a los hallazgos de la mastografía y el US.
La conclusión y las recomendaciones deben efectuarse con el sistema BIRADS. La especificidad de este método se incrementa con la técnica de espectroscopia (biopsia virtual), que permite la cuantificación de colina, marcador tisular de proliferación celular que brinda información bioquímica del tejido. Otra técnica es la difusión, la cual se basa en el movimiento de las moléculas de agua en los tejidos y es útil en la diferenciación de lesiones benignas y malignas.
Indicaciones de la resonancia magnética contrastada
– Etapificación en cáncer mamario.
– Valoración de márgenes después de escisión de tumor primario, recurrencia local, respuesta al tratamiento, búsqueda de primario oculto con metástasis axilares, embarazo y sospecha de cáncer mamario, tamizaje en paciente con alto riesgo y mama densa, alternando con mastografía y US; se recomienda protocolo abreviado que disminuye costos y tiempo de adquisición, con un alto valor predictivo positivo.
– Guía de biopsias en caso de lesiones visibles sólo a través de este método y no corroboradas en la segunda revisión intencionada por US.
– No se recomienda el uso preoperatorio de la RM de mama para evaluar la extensión de la enfermedad porque no ha demostrado mejorar la su-pervivencia global o disminuir las tasas de rescisión, ni reducir los costos.
– La RM no contrastada está indicada en la valoración de la integridad de los implantes mamarios, particularmente con sospecha de ruptura intracapsular u otras complicaciones.
4. Tomografía por emisión de positrones (PET)
Imagen diagnóstica que combina tomografía computarizada (TC) con medicina nuclear y permite de forma simultánea un estudio no sólo morfológico sino también molecular (metabólico) con la localización precisa de una lesión metastásica, previa inyección endovenosa de un radiotrazador, por lo general 18-Fluorodesoxiglucosa (FDG).
La PET/TC es una alternativa en la detección de recurrencia loco-regional y metástasis a distancia, la evaluación de respuesta a la terapia y el seguimiento.
REFERENCIAS
1. Oeffinger KC, Fontham ETH, Etzioni R, et al. Breast Cancer Screening for Women at Average Risk: 2015 Guideline Update From the American Cancer Society. JAMA 2015;314(15):1599-1614. doi:10.1001/jama.2015. 12783 [ Links ]
2. Keating NL, Pace LE. Breast Cancer Screening in 2018: Time for Shared Decision Making. JAMA 2018;319(17):1814-1815. doi:10.1001/jama.2018.3388 [ Links ]
3. Buchberger W, Geiger-Gritsch S, Knapp R, et al. Combined screening with mammography and ultrasound in a population-based screening program. Eur J Radiol 2018;101:24-29. doi:10.1016/j.ejrad.2018.01.022 [ Links ]
4. Witten M, Parker CC. Screening Mammography: Recommendations and Controversies. Surg Clin North Am. 2018;98(4):667-675. doi:10.1016/j.suc.2018.03.003 [ Links ]
5. Engmann NJ, Scott ChG, Matthew R, et al. Abstract 3226: Overweight and obese women with high volumetric breast density at high breast cancer risk. Cancer Res 2018;78(13 Suppl):3226 LP-3226. doi: 10.1158/1538-7445.AM2018-3226. [ Links ]
6. Lehman CD, Wellman RD, Buist DSM, et al. Diagnostic Accuracy of Digital Screening Mammography With and Without Computer-Aided Detection. JAMA Intern Med. 2015;175(11):1828-1837. doi:10.1001/jamainternmed.2015.5231. [ Links ]
7. Skaane P, Bandos AI, Niklason LT, et al. Digital Mammography versus Digital Mammography Plus Tomosynthesis in Breast Cancer Screening: The Oslo Tomosynthesis Screening Trial. Radiology 2019;291(1):23-30. doi:10.1148/radiol.2019182394. [ Links ]
8. Bevers TB, Helvie M, Bonaccio E, et al. Breast Cancer Screening and Diagnosis, Version 3.2018, NCCN Clinical Practice Guidelines in Oncology. J Natl Compr Canc Netw 2018;16(11):1362-1389. doi:10.6004/jnccn.2018.0083. [ Links ]
9. Sung JS, Stamler S, Brooks J, et al. Breast Cancers Detected at Screening MR Imaging and Mammography in Patients at High Risk: Method of Detection Reflects Tumor Histopathologic Results. Radiology 2016;280(3):716-722. doi:10.1148/radiol.2016151419. [ Links ]
10. Stafford RJ, Whitman GJ. Ultrasound Physics and Technology in Breast Imaging. 2011;6(3):299-312. doi:10.1016/j.cult.2011.02.001. [ Links ]
11. Geisel J, Raghu M, Hooley R. The Role of Ultrasound in Breast Cancer Screening: The Case for and Against Ultrasound. Semin Ultrasound CT MR. 2018;39(1):25-34. doi:10.1053/j.sult.2017.09.006. [ Links ]
12. Barr RG, Nakashima K, Amy D, et al. WFUMB guidelines and recommendations for clinical use of ultrasound elastography: Part 2: breast. Ultrasound Med Biol. 2015;41(5):1148-1160. doi:10.1016/j. ultrasmedbio.2015.03.008. [ Links ]
13. Brem RF, Lenihan MJ, Lieberman J, et al. Screening Breast Ultrasound: Past, Present, and Future. AJR Am J Roentgenol. 2015;204(2):234-240. doi:10.2214/AJR.13.12072. [ Links ]
14. Thigpen D, Kappler A, Brem R. The Role of Ultrasound in Screening Dense Breasts-A Review of the Literature and Practical Solutions for Implementation. Diagnostics (Basel). 2018;8(1):20. doi:10.3390/diagnostics8010020. [ Links ]
15. Rosen PP, Hoda Syed A, Brogi E, et al. Pathological examination of breast and lymph node specimens. In: Rosen's Breast Pathology. 3rd. Philadelphia: Lippincott, Williams & Wilkins; 2009:1077-1089. [ Links ]
16. Vidya R, Iqbal FM, Bickley B. Pre-operative axillary staging: should core biopsy be preferred to fine needle aspiration cytology? Ecancermedicalscience. 2017;11:724. [ Links ]
17. Mann RM, Balleyguier C, Baltzer PA, et al. Breast MRI?: EUSOBI recommendations for women' s information. Eur Radiol. 2015;25(12):3669-3678. doi:10.1007/s00330-015-3807-z. [ Links ]
18. Jansen SA, Shimauchi A, Zak L, et al. Kinetic curves of malignant lesions are not consistent across MRI systems: need for improved standardization of breast dynamic contrast-enhanced MRI acquisition. Am J Roentgenol 2009;193(3):832-839. [ Links ]
VI. Lesión sospechosa no palpable65
Hasta hace algunos años, la biopsia escisional, previo marcaje con aguja percutánea, era la única herramienta de diagnóstico en lesiones clínicamente no palpables. Actualmente, la biopsia con aguja de corte se ha convertido en una herramienta de evaluación diagnóstica en lesiones no palpables de la mama que evita biopsias escisionales en los casos benignos, abate costos y reduce riesgos para la paciente, con mínimos cambios del tejido mamario que puedan alterar el seguimiento en mastografías posteriores.66
En los casos de neoplasias malignas permite al cirujano planear en conjunto con la paciente las alternativas terapéuticas. Debe elegirse el método guía en el cual la lesión se visualice mejor (microcalcificaciones mediante mastografía con sistema de estereotaxia y recientemente con tomosíntesis, de gran utilidad en distorsiones de la arquitectura; las masa o nódulo principalmente mediante guía por US y menos frecuente en los casos en que las lesiones de sospecha sean únicamente visualizadas en RM o mastografía por emisión de positrones (PEM). La biopsia guiada por imagen aumenta la precisión diagnóstica, incluidos los casos de tumor palpable.
Indicación de biopsia:67 Lesiones de sospecha categorizadas como BIRADS 4 y 5
Tumor o masa.
Microcalcificaciones.
Asimetría en la densidad mamaria.
Neodensidad o cambios en una lesión ya existente detectada en el seguimiento mastográfico.
Distorsión arquitectónica. Signo radiológico mejor caracterizado mediante tomosíntesis y que se presenta en la mayoría de los casos de cáncer invasor.
A. Biopsia por aspiración (citología)
Se realiza con un muestreo percutáneo de lesiones sospechosas con aguja fina de calibre 22 a 25 para diagnóstico citológico; es de bajo costo además de una sensibilidad y especificidad adecuadas, teniendo como limitante la necesidad de contar con la experiencia tanto del radiólogo que la realiza como del citólogo que la interpreta. Actualmente el uso de la citología, principalmente en evaluación de ganglios axilares con cambios en su morfología, contribuye a la toma de decisiones de manejo multidisciplinario de las pacientes.
La sensibilidad de BAAF para las metástasis de los ganglios axilares varía según la sospecha previa al procedimiento:
– 11% para los ganglios morfológicamente normales (corteza uniforme 3 mm).
– 44% en ganglios indeterminados (corteza uniforme >3 mm o <3 con engrosamiento focal).
– 93% para ganglios sospechosos (engrosamiento focal y corteza > 3 mm y/o pérdida de hilio graso).
– La sensibilidad global oscila de 25% hasta 86.4%, especificidad de 81% a 100%, índice de falsos negativos (FN) de 3.7% hasta 19% y falsos positivos de 0.68%. Valor predictivo positivo (VPP) de 64% a 100% y valor predictivo negativo (VPN) de 59% a 80%.66
– El marcaje de los ganglios reportados citológicamente metastásicos proporciona una mejor evaluación de la respuesta patológica posterior a la quimioterapia neoadyuvante, para determinar si existe enfermedad residual.
B. Biopsia con aguja de corte (histológica)
Es el método ideal de diagnóstico de lesiones no palpables; se realiza bajo anestesia local siendo un procedimiento bien tolerado, ambulatorio y con mínimas complicaciones.
En las lesiones categorizadas BIRADS 4 y 5, sean nódulos o microcalcificaciones, existe la alternativa de biopsia guiada por US o estereotaxia con sistemas de corte asistido por vacío; este último es indispensable en microcalcificaciones. Es necesario siempre colocar un clip metálico en el sitio de la biopsia.
La corroboración de la extracción de las microcalcificaciones se lleva a cabo con la radiografía de los fragmentos, antes del estudio histopatológico.
Se requiere biopsia quirúrgica con fines diagnósticos y terapéuticos cuando en el resultado histopatológico de la biopsia con aguja de corte y/o sistema de corte aspiración no exista correlación entre imagen y patología o el estudio histopatológico considere la escisión.
Es necesario efectuar un control radiológico de la mama intervenida en un lapso de 6 meses.
En todos los casos, la correlación entre la imagen y los resultados de patología debe ser la pauta para el tratamiento; los grupos multidisciplinarios de manejo del cáncer mamario deberán tener un método de trabajo sistemático que permita la correlación del clínico, el radiólogo y el patólogo.65
En la tabla 1 se describen los criterios para la elección del tipo de biopsia.
Tabla 1
| Tipo de biopsia | Tipo de lesión | Calibre de aguja |
|---|---|---|
| BAAF | Quistes, ganglios axilares. No se recomienda en tumor primario de mama. | 22-25 G |
| Aguja de corte | Lesiones sólidas. | 11 y 14 G son las más utilizadas |
| Corte aspiración automático, Mammotome Vacora, Surus, Encore, etc. | La principal aplicación es en biopsia de calcificaciones. | 8 a 14 G mínimo 8 muestras, dicho número dependerá del tipo y tamaño de la lesión |
| Biopsia quirúrgica | Lesiones que no pueden ser biopsiadas de manera percutánea (limitación técnica), presencia de lesiones múltiples, biopsias previas con aguja de corte no concordantes |
REFERENCIAS
1. Norma Oficial Mexicana NOM-041-SSA2-2011 para la prevención, diagnóstico, tratamiento, control y vigilancia epidemiológica del cáncer de mama, Secretaría de Salud, México. [ Links ]
2. Bruening W, Fontanarosa J, Tipton K, et al. Systematic review: comparative effectiveness of core-needle and open surgical biopsy to diagnose breast lesions. Ann Intern Med 2010;152(4):238-246. [ Links ]
3. Lowes S, Leaver A, Cox K, et al. Evolving imaging techniques for staging axillary lymph nodes in breast cancer. Clin Radiol. 2018;73(4):396-409. doi:10.1016/j.crad.2018.01.003. [ Links ]
VII. Estudio histopatológico
1. Recomendaciones para trabajo y reporte de espécimen de cirugía conservadora
-
Indicaciones de transoperatorio:
-
Manejo del espécimen:
a) El espécimen debe ser referido con estudio radiológico.
b) Bordes referidos (6) con sedas, cuentas o entintado (idealmente teñidas por el cirujano).
c) La pieza quirúrgica debe recibirse intacta (sin ningún tipo de manipulación o corte).
d) El espécimen debe ser seccionado únicamente por el médico patólogo.
e) Cortes perpendiculares de los bordes quirúrgicos (se considera borde quirúrgico negativo para carcinoma ductal in situ cuando éste dista ≥ 2 mm).68 Si es menor a esta medida deberá especificarse en el reporte.
f) Cortes seriados del espécimen con grosor de 3 a 5 mm.
g) Incluir los cortes en forma seriada y ordenada. Si la pieza cuenta con arpón, referir el número de cápsulas donde se encuentra la lesión marcada.
h) Se recomienda incluir la totalidad del tejido marcado con el arpón y 1 cm en su periferia, además de representativos del tejido restante.
i) Indicar la relación de cortes en la descripción macroscópica.
2. Recomendaciones para el reporte histopatológico del carcinoma mamario infiltrante
Este Consenso recomienda el protocolo de la AJCC 2018 (octava edición) para el examen de especímenes de pacientes con cáncer de mama.69 A continuación se mencionan los parámetros del diagnóstico que consideramos imprescindibles en el reporte histopatológico:
Tipo de espécimen y localización anatómica.
-
Parámetros macroscópicos:
a) Peso y tamaño del espécimen.
b) Tamaño del tumor en sus tres dimensiones.
c) Tipo de bordes: infiltrantes y no infiltrantes.
d) Distancia del tumor con los bordes y el lecho quirúrgico (los bordes deben ser referidos por el cirujano de preferencia con tintas de colores).70
-
Parámetros microscópicos:
-
a) Tipo histológico: el diagnóstico del tipo histológico debe apegarse a los criterios de la 4a edición de la Clasificación de los Tumores de la Mama según la OMS.71
En caso de observar diferentes patrones, especificar el porcentaje de cada uno de ellos.
-
b) Grado histológico: todas las variantes deberán graduarse con el esque-ma de Scarff-Bloom-Richardson (SBR) descrito a continuación:
-
– Formación de túbulos:
-
– Grado nuclear:
Calificación de 1: núcleo pequeño, uniforme, cromatina densa.
Calificación de 2: núcleo con moderada variación en tamaño y forma; puede observarse nucléolo poco aparente.
Calificación de 3: núcleo con marcado incremento en tamaño, forma y contornos irregulares, 2 o más nucléolos prominentes, cromatina gruesa.
-
– Número de mitosis*:
Calificación de 1: ≤ 12 mitosis en 10 CGA.
Calificación de 2: 13 a 24 mitosis en 10 CGA.
-
Calificación de 3: ≥ 25 mitosis en 10 CGA.
*El parámetro de mitosis aquí referido está dado para un diámetro de campo de 0.65 a 40X en 10 campos, para otro diámetro consultar tabla de conversión de objetivo en referencia.71
-
– Se deberán reportar por separado los tres parámetros mencionados y el puntaje final para determinar el grado histológico, el cual será como sigue:
-
-
Ante la presencia de carcinoma canalicular in situ o neoplasia intralobulillar, mencionar el tipo y porcentaje.
Permeación linfovascular valorada en el tejido peritumoral.
Infiltración a piel, pezón y areola (dermis papilar, reticular, ulcerada), y músculo.
La evaluación del infiltrado linfocítico tumoral (TILs) se realizará siguiendo las recomendaciones del International TILs Working Group 2014.5,6 Los porcentajes se reportan en tres grupos: 1% a 19% bajo, 20% a 49% intermedio y ≥ 50% alto. Este parámetro es obligatorio reportarlo en el carcinoma triple negativo y grupo HER-2 neu debido a que se considera actualmente un fuerte factor pronóstico y predictivo.74
Reportar la presencia de microcalcificaciones y entidad a la que están asociadas en biopsias con aguja de corte, biopsias por estereotaxia y productos de cirugías conservadoras.
Otras entidades asociadas (hiperplasia, células columnares, adenosis microglandular, etc.).
-
Disección axilar:
3. Recomendaciones para el reporte de especímenes post-tratamiento
Se recomienda reportar los especímenes posttratamiento con el índice de carga tumoral residual (RCB),75 que ha demostrado ser un buen predictor de supervivencia libre de enfermedad. Para determinar se requiere la siguiente información:
Tamaño del tumor residual (dos dimensiones en mm).
Densidad celular del carcinoma invasor.
Número de ganglios linfáticos positivos.
Diámetro (mm) de la metástasis mayor en ganglios linfáticos.
La información se integra a una fórmula matemática en línea (www.mdanderson.org/breastcancer_RCB) para calcular un valor numérico que determina cuatro categorías (Tabla 1). También se pueden utilizar los criterios de la AJCC octava edición 2018 que considera la RPC (respuesta patológica completa) como la ausencia de carcinoma invasor en glándula mamaria y ganglios linfáticos; la presencia de carcinoma in situ después del tratamiento no se toma en cuenta para la RPC.
Tabla 1 Clases de respuesta al tratamiento según índice RCB (Residual Cancer Burden) M.D. Anderson Center.
| Clase | Respuesta |
|---|---|
| RCB 0 | Respuesta patológica completa (no carcinoma invasor ni metástasis a ganglios linfáticos) |
| RCB 1 | Respuesta parcial, enfermedad residual mínima |
| RCB 2 | Respuesta parcial, enfermedad residual moderada |
| RCB 3 | Quimiorresistente, respuesta mínima o ausencia de respuesta |
Para realizar una evaluación completa y guiar el muestreo de los especímenes posttratamiento, el patólogo debe tener la siguiente información:
Tamaño del tumor clínico o por imagen previo al tratamiento, multifocalidad o multicentricidad, localización, signos clínicos de carcinoma inflamatorio, relación con la piel y la pared torácica, resultados de la biopsia previa, incluidos los marcadores de inmunohistoquímica (IHQ), así como la evaluación clínica y radiológica secundaria al tratamiento. En caso de RPC o enfermedad mínima se debe correlacionar con la biopsia previa.
Se recomienda al radiólogo y al cirujano colocar un clip metálico antes del tratamiento con el fin de asegurar la identificación del lecho tumoral.
4. Reporte histopatológico de lesiones precursoras de alto grado y carcinoma mamario in situ
-
Recomendaciones para el reporte histopatológico de carcinoma papilar
intraquístico y neoplasias papilares relacionadas.76
a) Los criterios de diagnóstico se establecen en la tabla 2.
Tabla 2 Recomendaciones para el reporte histopatológico de neoplasias papilares.
CK 5/6 RE p63, AML o calponina Carcinoma papilar encapsulado O Intraquístico Negativa Positivo intenso Ausentes en la periferia y al centro del tumor Carcinoma papilar sólido
– In situ
– InvasorNegativa Positivo intenso Ausentes en la periferia y en el centro del tumor Papiloma intraductal
– Atípico (área de atipia ≤ 3 mm, foco ≥ 3 mm se considera papiloma asociado a CDIS)
– Con CDIS
– Con CLISPositiva (patrón en mosaico) Negativa en áreas de carcinoma Positivo débil y focal Presente en la periferia y en el centro de la lesión Negativo en áreas de carcinoma b) Cuando existan focos de invasión en el carcinoma papilar intraquístico se debe reportar únicamente el tamaño del componente infiltrante para fines de etapificación.
c) Está contraindicado emitir diagnósticos definitivos de neoplasias papilares en transoperatorio, biopsia con aguja de corte y biopsia por aspiración.
-
El carcinoma lobulillar in situ se puede asociar con carcinoma tubular y lesiones de células columnares (tríada de Rosen).77
-
Carcinoma triple negativo y asociación con adenosis microglandular.
La adenosis microglandular (AMG) se considera una proliferación ductal benigna, pero en 27% de los casos existe un riesgo significativo para el desarrollo de carcinoma invasor o in situ de tipo basal (triple negativo). Por lo anterior, la detección y el diagnóstico de certeza de AMG son importantes e incluyen el siguiente panel de IHQ: S-100 positivo, RE negativo y p63 negativo.11,12
-
Recomendaciones para el reporte de carcinoma ductal in situ.13-15
-
a) Correlación anatomo-radiológica.
-
b) Tamaño del tumor:
-
c) Grado
-
d) Márgenes quirúrgicos:
– Especificar la distancia entre el foco más próximo de carcinoma ductal in situ (CDIS) y el margen entintado. En caso de ser positivos, reportar si son focales o difusos (se considera borde quirúrgico negativo para carcinoma ductal in situ cuando éste dista > 2 mm).68
-
e) Microcalcificaciones:
-
f) Otros parámetros:
Determinación de receptores hormonales con reporte que debe incluir porcentaje de células neoplásicas positivas. En el consenso no se consideró relevante la determinación de HER-2 neu para carcinoma ductal in situ; sin embargo, se puede realizar con fines de investigación.
-
g) Carcinoma microinvasor
El término carcinoma microinvasor se refiere a la presencia de CDIS en el cual existe ruptura de la membrana basal en uno o varios focos de hasta 1 mm.
-
5. Recomendaciones para el reporte histopatológico del ganglio centinela
La evaluación del ganglio centinela (GC) incluye:
-
Procedimiento en el transoperatorio:16,17
Diez cortes definitivos en parafina, seriados, con intervalo de 200 micras85 e IHQ (citoqueratinas AE1/AE3) en el corte número 5, sólo en casos seleccionados o con carcinoma lobulillar.
-
Informe histopatológico:
a) Ganglio negativo a metástasis por hematoxilina-eosina (H-E) y por IHQ.
b) Ganglio positivo con macrometástasis (metástasis mayores de 2 mm).
c) Ganglio positivo con micrometástasis de 0.2 mm hasta 2 mm de dimensión mayor. Consignar si fueron detectadas por H-E o IHQ. En caso de ser varios focos metastásicos tomar en cuenta el de mayor tamaño.
d) Ganglio positivo con células tumorales aisladas (células solas o pequeños nidos no mayores de 0.2 mm). Consignar si fueron detectadas por H-E o IHQ.86
e) Informar ruptura capsular y el tamaño de la extensión al tejido adiposo.86
f) Se consideran centinela hasta seis ganglios disecados.
6. Recomendaciones para el reporte de biopsia por aspiración con aguja fina (BAAF) de tumor mamario
El Consenso no recomienda tomar decisiones terapéuticas basadas en el diagnóstico citopatológico del tumor primario.
7. Recomendaciones para el reporte de BAAF de ganglio axilar con posible metástasis
8. Recomendaciones para reporte de factores pronóstico-predictivos por inmunohistoquímica
Los receptores hormonales (de estrógenos y progesterona) y la sobreexpresión de la oncoproteína HER-2 y el Ki67 son factores pronósticos y predictivos indispensables en cáncer de mama, por lo que estos marcadores deben realizarse en todas las pacientes con este diagnóstico.20,21
-
Manejo del tejido:
a) Se debe utilizar como fijador el formol amortiguado a 10% (Fig. 2).
b) El tejido debe colocarse lo más rápido posible en el fijador; máximo 15 minutos después de obtenerlo.
c) El tejido debe estar seccionado en cortes de 2 a 5 mm de espesor para la inclusión y en el caso de biopsia tru-cut se recomienda incluir dos cilindros por cápsula debido a la reconocida heterogeneidad del cáncer de mama.
d) La relación entre el volumen de la muestra y el fijador debe ser de 20 a 1.
e) Se recomienda la fijación mínima de 6 horas y máxima de 48 horas; para evitar la fijación prolongada es deseable que antes de alcanzar las 48 horas se cambie a solución amortiguadora.
f) No se recomienda acelerar la técnica de procesamiento histológico mediante calor (estufa, horno de microondas, etc.).
g) Está indicado determinar receptores hormonales, HER-2 neu y KI-67 en el tumor primario, el tumor residual y las metástasis.
-
Criterios de interpretación
-
a) Los siguientes lineamientos disminuyen la probabilidad de interpretaciones equivocadas:89
Se deben emplear clonas de anticuerpos validadas:
Clonas para receptores de estrógeno: 1D5, 6F11, SP1, 1D5+ER.2.123.
Clonas para receptores de progesterona: 1A6, 1294, 312.
-
Clonas para HER-2: 4D5, CB11, A085.25.
– Siempre se deben revisar controles positivos y negativos. No debe haber tinción inespecífica en el control ni en el caso problema (por ejemplo, tejido sano positivo para HER-2 neu).
– Cotejar control interno positivo y negativo
– Interpretar cada tinción sólo en muestras que tengan más del 60% de tejido bien conservado.
-
b) Los receptores de estrógeno (RE) y progesterona (RP) son positivos cuando se expresan como tinción nuclear.
Se sugieren los sistemas H-score y Allred23,24 especificando porcentaje de células positivas.
-
– Sistema H-score:
% de células positivas × 3 (tinción nuclear intensa), más
% de células positivas × 2 (tinción nuclear moderada), más
-
% de células positivas × 1 (tinción nuclear débil).
El resultado es el índice H-score que va de 0 a 300.
-
Sistema Allred:
Área positiva con más intensidad de la tinción calculada de la siguiente manera:
Área positiva:
– 0: Sin células positivas.
– 1: < 1% de células positivas.
– 2: 1% a 10% de células positivas.
– 3: 11% a 33% de células positivas.
– 4: 34% a 66% de células positivas.
– 5: 67% o más de células positivas.
-
-
Intensidad de la tinción: 1 = débil, 2 = moderada y 3 = intensa. El resultado es el índice Allred que va de 0 a 8.
– Actualmente es válido sólo reportar el porcentaje de células positivas tanto para receptores de estrógeno como para progesterona. Se consideran positivos tanto RE como RP con un porcentaje de 1% de células neoplásicas positivas.92
-
c) Sobreexpresión de HER-2:26,27
– Positivo (3+): tinción de membrana intensa y uniforme en >10% de células neoplásicas.
– Indeterminado (2+): tinción de membrana completa y débil en > 10% de células neoplásicas.
-
– Negativo (0-1+): no se identifica tinción o ésta es débil e incompleta en al menos 10% de las células neoplásicas.
En HER-2 la clasificación sólo aplica para carcinoma invasor, no para carcinoma in situ. Los casos que presenten positividad de HER-2 en conductos y lobulillos normales no son valorables y deben repetirse.
-
d) Recomendaciones para reportar Ki67:28-30
-
– Preanalítico:
-
– Analítico:
-
– Interpretación:
En la vista panorámica del tumor se deben elegir cuando menos tres campos de gran aumento (400×) que representen el espectro de tinción de todo el tumor. La evaluación se realiza en cuando menos 500 células neoplásicas y lo más recomendable son 1,000 células.
En estudios para valorar el pronóstico se recomienda evaluar el borde invasivo del tumor.
En estudios de farmacocinética que comparan biopsias tru-cut y escisiones amplias se recomienda evaluar todo el tumor.
Hot spot se define como el área donde la tinción es particularmente más alta en relación con otras áreas adyacentes. Si hay varios hot spots se debe elegir el de rango más alto.
-
– Es recomendable utilizar dos métodos:
-
– Reporte
-
-
-
Formato de reporte
a) El reporte de IHQ debe vincularse al reporte principal de patología para asegurar que los resultados se incorporen al diagnóstico final.
b) Para garantizar que los resultados sean reproducibles, el reporte debe incluir la clona y marca del anticuerpo, el estatus (positivo o negativo), así como los criterios y sistema utilizados.
-
Control de calidad rutinario
a) El control de calidad de rutina es esencial para el éxito de la reacción de IHQ.
b) Se deben incluir controles positivo y negativo en la misma laminilla donde se analice el tejido problema. Si estos controles están en una laminilla separada, debe asegurarse que sean sometidos a procedimientos simultáneos e idénticos a la muestra problema.
c) Los controles deben ser fijados y procesados de manera idéntica al tejido estudiado y sometidos al mismo protocolo de recuperación antigénica e inmunotinción.
d) Para obtener una tinción adecuada, es necesario el uso de controles que tengan tres niveles de tinción (negativa, débil/moderada, intensa).
e) Los cortes histológicos para realizar la inmunohistoquímica deben estar en un cuarto a temperatura ambiente por un periodo no mayor de 14 días; después los resultados son cuestionables.98
-
Control de calidad externo.98
9. Recomendaciones para biología molecular
Amplificación de HER-2
En la actualidad existen diferentes técnicas para identificar la amplificación del gen HER-2; la hibridación in situ fluorescente (FISH) se considera el estándar de oro. Otras variantes de la técnica son la hibridación in situ cromogénica (CISH) y la hibridación in situ con plata (SISH), técnicas que pueden ser sencillas (basándose solamente en la detección de HER-2) o duales (basándose en la relación de HER-2 y el centrómero del cromosoma 17).99
a) Se debe buscar la amplificación de HER-2 en los casos que resulten indeterminados (positivo 2+) por IHQ.
-
b) Se pueden emplear las técnicas de CISH o SISH siempre y cuando se haya realizado un proceso de validación de las mismas en paralelo con la técnica de FISH y se haya demostrado una concordancia de al menos 95% entre la FISH y otra metodología.
-
Criterios de interpretación de las reacciones de hibridación para HER-2:
-
a) Los siguientes lineamientos disminuyen la probabilidad de errores en la interpretación:
– En el corte del tumor con H-E se debe seleccionar la zona de carcinoma invasor; el estudio no se realizará en áreas de carcinoma in situ.
– Inicialmente se evalúa el control, si no es adecuado, debe repetirse la prueba.
– Debe hacerse una evaluación global del caso y contar un mínimo de 20 células neoplásicas para SISH o CISH y 40 para FISH en por lo menos dos campos diferentes de carcinoma invasor. En caso de haber áreas con y sin amplificación han de contarse por separado. Se debe informar como amplificado con una nota que especifique que hay zonas sin amplificacion.26,27
-
-
Puntos de corte para FISH y SISH dual:
-
Puntos de corte para CISH sencilla:
-
Nota: Se recomienda usar preferentemente sistemas duales.
En las siguientes situaciones poco habituales se recomienda:88
a) Si el HER-2 es negativo en la biopsia tru-cut, NO es necesario repetirlo, pero podría realizarse en el producto de resección cuando se observe alguno de los siguientes criterios: 1) tumor de alto grado, 2) escaso componente de carcinoma invasor en la biopsia inicial.
b) Si el HER-2 es 2+, se realiza una nueva interpretación por un observador ciego de al menos 20 células de las áreas HER-2 2+, si el conteo de señales es < 4 del HER-2 y el radio HER-2/Cr ≥ 2.0 el HER-2 es considerado negativo.
c) Si el conteo de señales es > 4 pero < 6 del HER-2 y el radio HER-2/Cr < 2.0 el HER-2 es considerado negativo.
d) Si el radio HER-2/Cr 17 es <2.0 con un conteo de señales ≥ 6.0 para HER-2, es considerado positivo.
Clasificación molecular del carcinoma mamario y su aproximación con inmunohistoquímica
El trabajo de medicina traslacional sobre los cuatro fenotipos moleculares del cáncer de mama (luminal, con sobrexpresión de HER-2, fenotipo basal y el similar a mama normal) definidos inicialmente mediante genómica100 ha permitido aproximarse a esta clasificación mediante metodologías más accesibles como la IHQ, empleando marcadores rutinarios como RE, RP y HER-2.34-37 En población mexicana, la frecuencia promedio de subgrupos definidos por estos marcadores es la siguiente: receptores hormonales positivos 60%, HER-2 positivos 20.4% y triples negativos 23.1%.38,39 En la tabla 3 se muestran los subtipos moleculares de cáncer de mama y su aproximación por IHQ según este Consenso.40-42
Tabla 3 Subtipos moleculares de cáncer de mama y su aproximación por IHQ según este consenso.
| Subtipo de acuerdo al Consenso de Colima 2015 | Aproximación por inmunohistoquímica |
|---|---|
| Luminal A | RE +, RP > 20%, Ki67 < 20% GH* 1 o 2, y HER-2 – |
| Luminal B | RE +, RP < 20%, Ki67 > 20% GH* 3 y HER-2+o – |
| HER-2 | HER-2 +, RE y RP – |
| Triple negative | RE –, RP – y HER-2 – |
*GH grado histológico
Cáncer de mama triple negativo
El cáncer de mama triple negativo (CMTN) y el fenotipo basal, no deben considerarse sinónimos ya que sólo 49% a 71% de los CMTN son fenotipo basal y 77% de los fenotipo basal son triples negativos.43,44 Los CMTN se han subclasificado por expresión génica de diferentes maneras: a) HER-2 neu enriquecido, fenotipo basal y bajos en claudina,106 b) basal 1, basal 2 (BL1 y BL2), mesenquimal (M) y tipo mesenquimal células madres (MSL), inmunomodulador (IM) y tipo luminal asociado a andrógenos (LAR).45,46
Se recomienda el siguiente panel de IHQ para CMTN a fin de favorecer la identificación de biomarcadores y subgrupos de pacientes:
a) Citoqueratinas basales (ck5/6, ck14 y ck17).
b) EGFR.
c) P53.
d) Receptores de andrógenos.
e) PDL-1 (sólo en tumores metastásicos triple negativo).
Clasificación de los tumores triple negativos
Tipos especiales
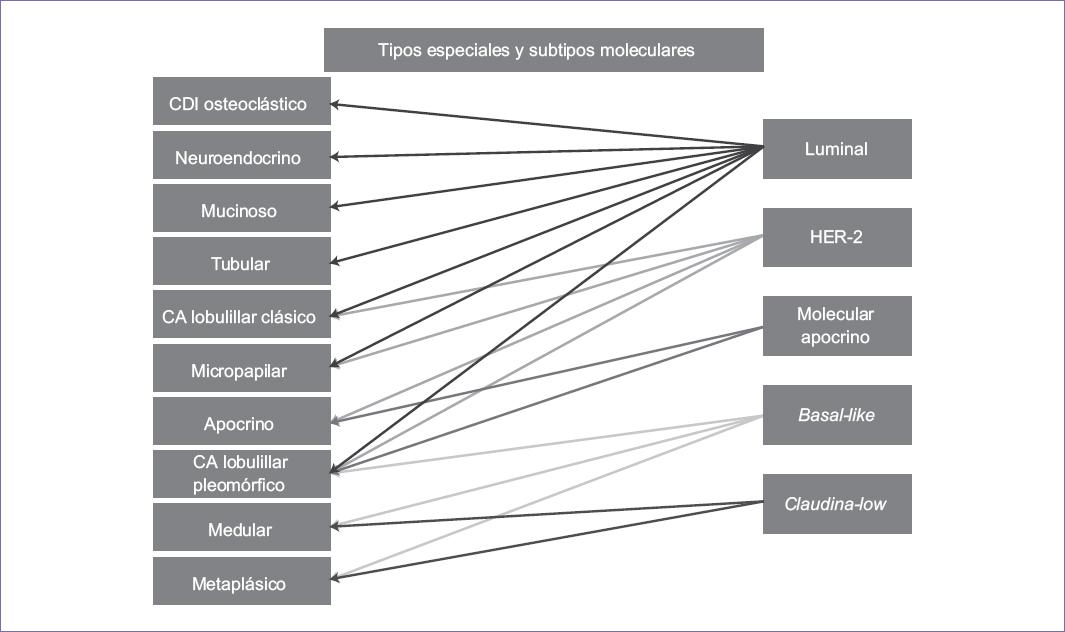
Grupo de carcinomas con características morfológicas, conducta biológica y evolución clínica diferente al carcinoma ductal infiltrante SPE que además representan 25% de todos los carcinomas de mama.47,48 En la figura 3 y la tabla 4 se muestran los tipos especiales en correlación con el subtipo molecular. En el carcinoma secretor y el carcinoma adenoideo quístico se han identificado alteraciones genéticas características y actualmente es requisito demostrarlas para tener un diagnóstico de certeza en estas entidades.
Tabla 4 Características de los subtipos moleculares y asignación de los tipos histológicos especiales de cáncer de mama.
| Subtipo molecular | ER, PR, HER-2 | Marcador adicional | Micro arreglos de proliferación | Tipo histológico especial |
|---|---|---|---|---|
| Fenotipo basal | ER – PR – HER-2 – |
CK5/6+EGFR + | Alto | Adenoideo quístico Células acinares Medular Metaplásico Lobular pleomorfo Secretor |
| HER/ER- | ER – PR – HER-2 + |
CK5/6 +/– EGFR +/– |
Alto | Apocrino Lobulillar Micropapilar Lobulillar pleomórfico |
| Similar A mama normal | ER –/+ PR desconocido HER – |
CK5/6 EGFR + |
Bajo | Medular Metaplásico |
| Luminal | ER + (–) PR +/– HER – (+) |
Bajo/alto | Apocrino Carcinoma ductal osteoclástico Lobulillar Micropapilar Mucinoso Neuroendocrino Lobulillar pleomorfo Tubular |
|
| Molecular apocrino | ER – PR – HER0 +/– |
AR+CK5/6 +/– EGFR +/– |
Alto | Apocrino Lobulillar pleomorfo |
| Bajo caudina | ER – PR – HER-2 – |
CLDN bajo/– CDH1 bajo/– CK5/6 +/– EGFR +/– |
Alto | Metaplásico Medular (?) |
| Relacionado-interferón | ER –/+ PR desconocido HER-2– |
STAT1 | Alto | Medular (?) |
AR: Receptor de andrógenos; CDH1: E-caderina; CLDN: Claudina; CK: Citoqueratina; EGFR: Receptor del factor epidérmico; ER: Receptor de estrógeno; PR: Receptor de progesterona; STAT1: Trasductor de señal y activador de transcripción 1; –: Negativo; +: Positivo; +/–: Positivo ocasional; –/+: Raramente positivo.
a) El carcinoma secretor debe tener la t(12;15)(p13;q25) con el gen de fusión ETV6-NTRK3.111
b) El carcinoma adenoideo-quístico debe tener la t(6;9)(q22-23;p23-24) con el gen de fusión MYB-NFIB.
En los casos de carcinoma lobulillar de difícil diagnóstico utilizar ecadherina, B catenina y p120.116
Participación del patólogo en los estudios de firmas genómicas
En la actualidad la realización de las firmas genómicas se hace de forma centralizada en laboratorios especializados. Es de suma importancia la participación del patólogo en la selección adecuada del material requerido para el estudio, por lo que se recomienda observar los siguientes puntos:
a) Emplear únicamente muestras que en su proceso hayan sido fijadas en formol al 10% amortiguado.
b) Anexar diagnóstico completo y adecuado incluyendo marcadores de inmunohistoquímica de acuerdo a la firma que se realizará.
c) Mammaprint pide al menos 3 mm de carcinoma invasor. Oncotype pide 5 mm hasta 10 mm de carcinoma invasor. Endopredict requiere laminillas o bloques que contengan más del 30% de tumor.
d) Evitar seleccionar bloques que contengan áreas extensas de necrosis o hemorragia.
e) Seleccionar bloques con menos de 5 años de antigüedad.
REFERENCIAS
1. Morrow M, Van Zee KJ, Solin LJ, et al. Society of Surgical Oncology-American Society for Radiation Oncology, American Society of Clinical Oncology Consensus Guideline of margins of breast-conserving with whole breast irradiation in ductal carcinoma in situ. J Clin Oncol 2016;34:4040-4046. [ Links ]
2. Amin MB, Edge SB, Greene FL, et al. AJCC Cancer Staging Manual. 8th ed. New York. Springer. 2017. 1032 p. [ Links ]
3. Guidi A, Tworek J, Mais D, Souers R, Blond B, Brown R. Breast Specimen Processing and Reporting With an Emphasis on Margin Evaluation. Arch Pathol Lab Med 2018;142:496-506. [ Links ]
4. Lakhani SR, Ellis IO, Schnitt SJ, Tan PH, van de Vijver MJ. WHO Classification of Tumours of the Breast, IARC, Lyon. 2012. 240 p. [ Links ]
5. Salgado R, Denkert C, Demaria S, et al. The evaluation of tumor infiltranting lymphocytes (TILS) in breast cancer: Recommendations by an InternationalTILS Working Group. Ann Oncol 2015;26:259-227. [ Links ]
6. Dieci MV, Radosevic-Robin N, Fineberg S, et al. Update on tumor-infiiltrating lymphocytes (TILs) in breast cancer, including recommendations to assess TILs in residual disease after neoadjuvant therapy and in carcinoma in situ: a report of the International Immuno-Oncology. Semin Cancer Biol 2018;(52):16-25. [ Links ]
7. Yang X, Rao J, Yang W, Shui R. Evaluation of the Predictive and Prognostic Values of Stromal Tumor-Infiltrating Lymphocytes in HER-2-Positive Breast Cancers treated with neoadjuvant chemotherapy. Targeted Oncology 2018;13:757-767. [ Links ]
8. Symmans WF, Peintinger F, Hatzis C, et al. Measurement of residual breast cancer burden to predict survival after neoadjuvant chemotherapy. J Clin Oncol 2007;25:4414-4422. [ Links ]
9. Ueng SH, Mezzeti H, Tavassoli FA. Papillary neoplasms of the breast. Arch Pathol Lab Med 2009;133:893-907. [ Links ]
10. Rosen PP. Columnar cell hyperplasia is associated with lobular carcinoma in situ and tubular carcinoma. Am J Surg Pathol 1999;23:1561. [ Links ]
11. Tarek MA, Abdel-Fatah, Powe AG. High Frequency of Coexistence of Columnar Cell Lesions, Lobular Neoplasia and Low Grade Ductal Carcinoma in situ With Invasive Tubular Carcinoma and Invasive Lobular Carcinoma. Am J Surg Pathol 2007;31:417-426. [ Links ]
12. Zhong F, Rui Bi, Yu B, Cheng Y. Carcinoma arising in microglandular adenosis of the breast: triple negative phenotype with variable morphology. Int J Clin Exp Pathol 2014;7(9):6149-6156. [ Links ]
13. Salarieh, Sneige N. Breast carcinoma arising in microglandular adenosis. A review of literature. Arch Pathol Lab Med 2007;131:1397-1399. [ Links ]
14. Lester SC, Bose S, Chen Y-Y, et al. Protocol for the examination of specimens from patients with ductal carcinoma in situ (DCIS) of the breast. AJCC/UICC TNM 7th Ed. December 2013. [ Links ]
15. Dadmanesh F, Fan X, Dastane A, et al. Comparative analysis of size estimation by mapping and counting number of blocks with ductal carcinoma in situ in breast excision specimens. Arch Pathol Lab Med 2009;133:26-30. [ Links ]
16. Motomura K, Nagumo S, Komoike Y, et al. Intraoperative imprint cytology for the diagnosis of sentinel node metastases in breast cancer. Breast Cancer 2007;14:350-353. [ Links ]
17. Pérez-Sánchez VM, Vela-Chávez TA, Villarreal-Colin P. Intraoperative touch imprint cytology of sentinel lymph nodes in breast cancer: experience at a tertiary care center in Mexico. Med Oncol 2010;27:233-236. [ Links ]
18. Cserni G. Pathological evaluation of sentinel lymph nodes. Surg Oncol Clin N Am 2007;16:17-34. [ Links ]
19. Reintgen M, Kerivan L, et al. Breast lymphatic mapping and sentinel lymph node biopsy. Clin Breast Cancer 2016:3;155-165. [ Links ]
20. Hammond ME, Hayes DF, Dowsett M, et al. American Society of Clinical Oncology/College of American Pathologists guideline recommendations for immunohistochemical testing of estrogen and progesterone receptors in breast cancer. Arch Pathol Lab Med 2010;134:907-922. [ Links ]
21. Wolff AC, Hammond ME, Allison KH, et al. Human Epidermal Growth Factor Receptor 2 Testing in Breast Cancer: American Society of Clinical Oncology/College of American Pathologists Clinical Practice Guideline Focused Update. J Clin Oncol 2018;36:2105-2122. [ Links ]
22. Gown AM. Current issues in ER and HER-2 testing by IHC in breast cancer. Mod Pathol 2008;21:S8-S15. [ Links ]
23. McCarty KS, Jr., Miller L, et al. Estrogen receptor analyses. Correlation of biochemical and immunohistochemical methods using monoclonal antireceptor antibodies. Arch Pathol Lab Med 1985;109:716-721. [ Links ]
24. Allred DC, Harvey JM, Berardo M, et al. Prognostic and predictive factors in breast cancer by immunohistochemical analysis. Mod Pathol 1998;11:155-168. [ Links ]
25. Kos S, Dabbs DJ. Biomarker assessment and molecular testing for prognostication in breast cancer. Histopathology 2016;68:70-85. [ Links ]
26. Wolff AC, Hammond EH, Hicks DG, et al. Recommendations for Human Epidermal Growth Factor Receptor 2 Testing in Breast Cancer American Society of Clinical Oncology/College of American Pathologists. Clinical Practice Guideline Update. Arch Pathol Lab Med. 2014;138:241-256. [ Links ]
27. Wolff AC, Hammond EH, Hicks DG, et al. Recommendations for Human Epidermal Growth Factor Receptor 2 Testing in Breast Cancer American Society of Clinical Oncology/College of American Pathologists. Clinical Practice Guideline Update. J Clin Oncol 2013;31(31):397-341. [ Links ]
28. Dowsett M, Nielsen T. Assessment of Ki67 in Breast Cancer: Recommendations from the International Ki67 in Breast Cancer Working Group. J Natl Cancer Inst 2011;103:1656-1664. [ Links ]
29. Penault-Llorca F, Radosevic-Robin N. Ki67 assessment in breast cancer: an update. Pathology 2016. DOI: http://dx.doi.org/10.1016/j.pathol.2016.11.006 [ Links ]
30. Jang MH, Kim HJ, et al A Comparison of Ki 67 counting methods in luminal Breast Cancer: The average method vs. The Hot Spot Method. PLoS One 2017;12(2). [ Links ]
31. Brown R. Quality management in immunohistochemistry. En: Quality management in anatomic pathology: promoting patient safety through systems improvement and error reduction. The College of American Pathologists 2005;93-110. [ Links ]
32. Arnould L, Roger P, Mac Grogan G, et al. Accuracy of HER-2 status determination on breast core-needle biopsies (immunohistochemistry, FISH,CISH and SISH vs FISH). Mod Pathol 2012;25:675-682. [ Links ]
33. Perou CM, Sorlie T, Eisen MB, et al. Molecular portraits of human breast tumors. Nature 2000;406:747-752. [ Links ]
34. Rakha EA, El-Sayed ME, Reis-Filho JS, Ellis IO. Expression profiling technology: its contribution to our understanding of breast cancer. Histopathology 2008;52:67-81. [ Links ]
35. MarchioC, Reis-Filho JS. Molecular diagnosis in breast cancer. Diagnostic Histopathology 2008;14:202-213. [ Links ]
36. Geyer FC, Marchio C, Reiss-Filho JS. The role of molecular analysis in breast cancer. Pathology 2009;41:77-88. [ Links ]
37. Barghava R, Striebel J, Beriwal S, et al. Prevalence, morphologic features and proliferation index of breast carcinoma molecular classes using inmunohistochemical surrogate markers. Int J Clin Exp Pathol 2009;2:444-455. [ Links ]
38. Lara-Medina F, Pérez-Sánchez V, Saavedra-Pérez D, et al. Triple-Negative Breast Cancer in Hispanic Patients. High Prevalence, Poor Prognosis, and Association With Menopausal Status, Body Mass Index and Parity. Cancer 2011;117:3658-3669. [ Links ]
39. Robles-Castillo J, Ruvalcaba-Limón E, Maffuz-Aziz A, Rodríguez-Cuevas S. Cáncer de mama en mujeres mexicanas menores de 40 años. Ginecol Obstet Mex 2011;79(8):482-488. [ Links ]
40. Goldhirsch A, Winer EP, et al. Personalizing the treatment of women with early breast cancer: highlights of the St Gallen International Expert Consensus of the primary therapy of early breast cancer 2013. Ann Oncol 2013; 24(9):2206-2223. [ Links ]
41. Coates AS, Winer EP, et al. Personalizing the treatment of women with early breast cancer: highlights of the St Gallen International Expert Consensus of the primary therapy of early breast cancer 2015. Ann Oncol 2015; 26(8):1533-1546. [ Links ]
42. Senkus E, Kyriades S. Primary breast cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow up. Ann Oncol 2015;26(suppl 5):8-30. [ Links ]
43. Bertucci F, Finetti P, Cervera N, et al. How basal are triple negative breast cancers? Int J Cancer 2008;123:36-40. [ Links ]
44. Nielsen TO, Hse FD, Jensen K, et al. Inmunohistochemical and clinical characterization of the basal-like subtype of invasive breast carcinoma. Clin Can Res 2004;10:5367-5374. [ Links ]
45. Perou CM. Molecular stratification of triple-negative breast cancers. Oncologist 2011;16(suppl 1):61-70. [ Links ]
46. Lehmann BD, Bauer JA, Chen X, et al. Identification of human triple-negative breast cancer subtypes and preclinical models for selection of targeted therapies. J Clin Invest 2011;121:2750-2767. [ Links ]
47. Weigelt B, Geyer FC, Reis-Filho JS. Histological types of breast cancer: How special are they? Mol Oncol 2010;4:192-208. [ Links ]
48. Cadoo KA, McArdle O, O'Shea A-M, et al. Management of Unusual Histological Types of Breast Cancer. The Oncologist 2012;17:1135-1145. [ Links ]
49. Christgen M, Steinemann D. Lobular Breast Cancer. Clinical, molecular and morphological characteristics. Pathology - Research and Practice 2016;2012: 583-597. [ Links ]
VIII. Estadificación del cáncer de mama TNM117
El sistema de estadificación del cáncer de mama de la American Joint Comittee on Cancer (AJCC) brinda información pronóstica importante. El comportamiento del cáncer de mama se ha comprendido tanto por la etapa clínica, como por la identificación y validación de marcadores biológicos pronósticos que son determinantes para el tratamiento.
Los cambios en la 8va. edición de la AJCC contienen la eliminación del carcinoma lobulillar in situ, debido a que no corresponde a una lesión maligna y sólo es un marcador de riesgo. Por otra parte, además, se incluyen marcadores biológicos para determinar ahora un Estadio Anatómico y Patológico Pronóstico.
Con base en los parámetros clásicos de tumor (T), estado ganglionar (N) y metástasis (M), es posible determinar el estadio clínico y el patológico anatómico como en la clasificación previa; en ésta 8va. edición se adiciona a lo anterior el grado tumoral, los receptores de estrógenos y de progesterona, el HER-2 neu y, de tener accesibilidad, el score de recurrencia calculado con Oncotype Dx, para establecer con toda esta información una etapa anatómica y patológica pronóstica.
Para el cálculo de dichas etapas, el presente consenso recomienda el uso de plataformas electrónicas como:
TNMBreast&hl=en_US
Las cuales pueden ser descargadas en teléfonos inteligentes y otros equipos electrónicos para su consulta.
Tratamiento del cáncer mamario y manejo interdisciplinario
El cáncer de mama es una enfermedad cuyo tratamiento está en constante evolución, lo que ha mejorado el pronóstico de las pacientes y obligando hoy en día a hablar de la medicina personalizada, estableciendo escenarios donde todas las ramas de la oncología con sus distintos enfoques, confluyan para obtener el mejor resultado posible.
En México el sistema de salud es heterogéneo y en muchos centros no se cuenta con los recursos necesarios para un tratamiento de vanguardia. Por lo anterior debe motivarse la implementación de equipos multidisciplinarios en todas las instituciones públicas o privadas, de manera de optimizar recursos y obtener los mejores resultados terapéuticos, tomando como base a los factores de la enfermedad, de la paciente, del tratamiento y de la institución.
La cirugía conservadora de mama debe ofrecerse como primera alternativa en pacientes candidatas ya que, además de ser oncológicamente adecuada, mejora su calidad de vida. Por otra parte, la utilización de la técnica de ganglio centinela tiene la ventaja de disminuir tanto el tiempo de uso de quirófano como de la estancia hospitalaria y ha demostrado ser costo efectivo comparado con la disección axilar. Sin embargo, deberá prevalecer el sentido común y recordar que la mastectomía y estadiaje quirúrgico axilar con linfadenectomía siguen siendo medidas oncológicamente correctas y deben ser ofrecidas cuando no haya facilidades para una rápida y oportuna referencia a un centro oncológico.
Tanto los cirujanos, como los oncólogos médicos, los radiooncólogos, patólogos, radiólogos y otros especialistas presentes en esta reunión de consenso, coincidieron hacer hincapié en la necesidad de contar con grupos interdisciplinarios en la toma de decisiones, que garanticen el mejor tratamiento individualizado en cada paciente con cáncer mamario.
Por otra parte, en nuestro país hay evidencia de que los retrasos en el tratamiento de las pacientes con cáncer de mama son frecuentes y se asocian con presentaciones en estadios clínicos más avanzados. Se ha observado que dichos retrasos se inician incluso desde el momento de la sospecha de malignidad, por lo que como responsables de servicios de salud y como equipo multidisciplinario, es nuestra obligación garantizar que todas las pacientes reciban un manejo óptimo y administrado de manera temprana.
REFERENCIAS
1. Giuliano A, Connolly JL, Edge SB, et al. Breast cancer-major changes in the American Joint Committee on Cancer eighth edition cancer staging manual. CA Cancer J Clin 2017 Mar 14. doi: 10.3322/caac.21393. [ Links ]
IX. Carcinoma in situ
A. Carcinoma ductal in situ (CDIS)
Es un grupo heterogéneo de neoplasias caracterizado por la presencia de células epiteliales malignas que crecen dentro de los conductos mamarios, sin rebasar la membrana basal, y se identifican por microscopia de luz. Adopta diferentes patrones arquitectónicos de crecimiento intraductal y presenta características citológicas y de necrosis variables; generalmente es unifocal. Se conoce también con el nombre de carcinoma intraductal.
Estos carcinomas se sospechan inicialmente por la existencia de un hallazgo mastográfico anormal (microcalcificaciones, masa o un área densa asimétrica) o por la existencia de un tumor palpable o secreción por el pezón; una forma de presentación poco frecuente puede ser la enfermedad de Paget (afección por CDIS confinada exclusivamente al complejo areolapezón).
El diagnóstico histológico y la determinación de la extensión (tamaño) son indispensables para la selección de la terapéutica adecuada. Es importante recalcar que, en ocasiones, el carcinoma intraductal, crece dentro de los ductos de manera discontinua y que la extensión a menudo es mayor que la visualizada en la mastografía o calculada por la clínica.
Recomendación de tratamiento local y regional
En la actualidad, la resección quirúrgica del CDIS es el tratamiento de elección. Las opciones de tratamiento incluyen la cirugía conservadora, la mastectomía total con o sin reconstrucción inmediata y la cirugía oncoplástica de la mama, en caso de sospecha clínica de invasión, es conveniente adicionar biopsia de ganglio centinela.
En cirugía conservadora, la radiografía de la pieza operatoria es un método útil para verificar la escisión completa de la lesión. Siempre deberá orientarse la pieza operatoria resecada para conocer con precisión cada uno de los márgenes quirúrgicos (superior, inferior, interno, externo, superficial y profundo), con referencia de al menos tres de los márgenes con sedas, grapas metálicas o preferentemente mediante la tinción de la pieza por parte del cirujano. En cirugía conservadora es importante la colocación de una marca radioopaca en el lecho quirúrgico para orientar al radiooncólogo. El margen final patológico en la escisión se considera cercano cuando es < 2 mm y óptimo cuando es ≥ 2 mm.118 En caso de lecho quirúrgico con fascia, se considera óptimo al reportarse como negativo.
Recomendaciones para re-escisión (cirugía conservadora o cirugía oncoplástica de la mama):
*La cirugía adicional de rutina, puede no estar justificada en pacientes con márgenes <2 mm que recibirán radioterapia adyuvante.
En los casos tratados con cirugía conservadora, que requieran radioterapia, ésta será administrada a la mama solamente, omitiendo zonas linfoportadoras. El beneficio de la radioterapia no es de la misma magnitud en todas las pacientes, por lo que deberán ser informadas de los riesgos y resultados.2-4
Recomendaciones para mastectomía total:
– Enfermedad multicéntrica.
– Relación mama-tumor desfavorable.
– Imposibilidad de conseguir márgenes negativos (sin tumor en tinta).
– Deseo de la paciente.
– Imposibilidad para administrar radioterapia.
El estado de los márgenes quirúrgicos y el alto grado pueden incrementar el riesgo de recurrencia después de la mastectomía.
Las pacientes en las que se identifique microinvasión o invasión en el estudio histológico definitivo, se tratarán de acuerdo con los lineamientos de carcinoma invasor.
En los centros especializados, un equipo multidisciplinario podrá valorar en situaciones especiales para proponer la mastectomía profiláctica bilateral, la cual ha demostrado ser segura y eficaz al reducir la posibilidad de un cáncer en el futuro en mujeres asintomáticas con alto riesgo.122
En los casos tratados con cirugía conservadora, la radioterapia se administrará a la mama solamente, a dosis de 40 o 50 Gy. El beneficio de la radioterapia en el control local es significativo y se incrementa de acuerdo con los factores de riesgo como grado nuclear, márgenes, edad y tamaño. No está indicada la radioterapia a zonas ganglionares.6-8
Ganglio centinela en carcinoma in situ
En general no se recomienda disección axilar o ganglio centinela; sin embargo, en aquellas pacientes que requerirán mastectomía total para su manejo, o en las que se tenga sospecha de invasión, podrá considerarse la localización y estudio histológico del ganglio centinela y actuar en consecuencia de su resultado; esto evitará disecciones ganglionares linfáticas innecesarias en el futuro en caso de encontrarse microinvasión o invasión en la pieza quirúrgica. Cuando se considere realizar biopsia de ganglio centinela, y el procedimiento resulte fallido, no se recomienda la disección radical de axila. En la figura 1 se resume el algoritmo de tratamiento quirúrgico para el carcinoma ductal in situ.

Figura 1 Algoritmo de manejo quirúrgico del carcinoma ductal in situ.*En sospecha clínica de invasión.**Debe cumplir TODAS.CDIS: Carcinoma ductal in situ; BGC: Biopsia de ganglio centinela; Rt: Radio-terapia; HT: Hormonoterapia.
Tratamiento adyuvante con tamoxifeno e inhibidores de aromatasa
Se recomienda terapia reductora de riesgo con tamoxifeno por 5 años, en pacientes con cirugía conservadora de mama y receptores hormonales positivos. En mujeres postmenopáusicas puede considerarse tratamiento con inhibidor de aromatasa por 5 años.9,10
En caso de mastectomía ver apartado de quimiopre- vención.
Seguimiento
La evaluación de la glándula mamaria en casos de CDIS tratados con cirugía conservadora, deberá incluir una mastografía 6 meses posteriores al término de tratamiento local. Después se efectuará una mastografía +/- ultrasonido anual.
B. Carcinoma lobulillar in situ (CLIS)
Es una lesión poco frecuente y su diagnóstico histológico y diferencial con la hiperplasia atípica, requiere la intervención de patólogos expertos. En general no se relaciona con masa palpable o cambios mastográficos específicos. Esta lesión se considera como un marcador de riesgo y no un cáncer que evolucione hacia la forma invasora de manera directa. Alrededor de 10% a 15% de las pacientes presentará durante su vida un carcinoma invasor en cualquiera de las mamas, generalmente de tipo ductal infiltrante. El riesgo de aparición de cáncer de mama invasor se aproxima a 0.5% por año de seguimiento (acumulable) y cuando se vincula con carga genética de primer grado el riesgo aumenta a 1% por año.
La variedad clásica no requiere manejo quirúrgico. Existe evidencia que sostiene, que la presencia de variantes agresivas, como el subtipo pleomórfico o la asociación con necrosis o células en anillo de sello, tienen mayor potencial de desarrollar carcinoma invasor que la variante clásica, por lo que el tratamiento de elección en esos casos, es la escisión completa de la lesión con márgenes negativos.128
Todas las pacientes con CLIS deberán incluirse en un programa de seguimiento y vigilancia estrechos, además de asesoramiento en relación con quimioprevención o mastectomía bilateral profiláctica (Fig. 2).
REFERENCIAS
1. Morrow M, Van Zee KJ, Solin LJ, et al. Society of Surgical Oncology-American Society for Radiation Oncology-American Society of Clinical Oncology Consensus Guideline on Margins for Breast-Conserving Surgery with Whole Breast Irradiation in Ductal Carcinoma In Situ. Ann Surg Oncol 2016;23(12):3801-3810. [ Links ]
2. Skandarajah AR, Mann B. Selective use whole breast radiotherapy after breast conserving surgery for invasive breast cancer and DCIS. Surgeon 2013;11(5):278-285. [ Links ]
3. Cutuli B, et al. Radiotherapy in DCIS, an underestimated benefit? Radiother Oncol 2014;112:1-8. [ Links ]
4. Allred D, Bryant J, Land S, et al. Estrogen receptor expression as a predictive marker of the effectiveness of tamoxifen in the treatment of DCIS: findings from NSABP protocol B-24. Breast Cancer Res Treat 2002;76(suppl 1):S36[A30]. [ Links ]
5. Doke Kaleigh, Butler Shirley, Mitchel Melissa P. Current Therapeutic Approaches to DCIS. Journal of Mammary Gland Biology and Neoplasia 2018. https://doi.org/10.1007/s10911-018-945-1 [ Links ]
6. Hong YK, McMasters KM, Egger ME, Ajkay N. Ductal carcinoma in situ, current trends, controversies and review of the literature. Am J Surg 2018;216:998-1003. [ Links ]
7. McCormick B: Is it time to personalize local treatment options for women with "good risk" DCIS? Breast J 2018;(3):231-232. [ Links ]
8. Karlsson P. Postoperative radiotherapy after DCIS: Useful for whom? The Breast 2017;34:43-46. [ Links ]
9. Allred D, Bryant J, Land S, et al. Estrogen receptor expression as a predictive marker of the effectiveness of tamoxifen in the treatment of DCIS: findings from NSABP protocol B-24. Breast Cancer Res Treat 2002;76(suppl 1):S36[A30]. [ Links ]
10. Goss PE, Ingle JN, Alés-Martínez JE, et al. Exemestane for breast-cancer prevention in postmenopausal women. N Engl J Med 2011;364:2381-2391. [ Links ]
11. NCCN Guidelines. Version 3.2018. [ Links ]
X. Manejo quirúrgico primario en cáncer de mama
El manejo quirúrgico primario está indicado para aquellas pacientes con cáncer de mama temprano y/o histologías y perfiles biológicos favorables. Éste puede ser con cirugía conservadora o mastectomía total, independientemente del manejo quirúrgico de la axila. Debe ser seguido de las terapias adyuvantes según esté indicado.
A. Cirugía conservadora
La cirugía conservadora de mama se define como escisión completa del tumor primario con margen quirúrgico negativo, debe complementarse con radioterapia adyuvante, y es el tratamiento estándar en etapas tempranas.129
En diversos estudios la cirugía conservadora y radioterapia adyuvante, han demostrado resultados similares en cuanto a recurrencia loco-regional y sobrevida global en comparación con la cirugía radical.2-5
Criterios de selección e indicaciones:
– En quienes se obtenga un resultado estético adecuado (relación mama-tumor favorable).
– Deseo de la paciente.
Contraindicaciones:
– Carcinoma inflamatorio.
– Imposibilidad de recibir radioterapia adyuvante.
– Imposibilidad de obtener márgenes negativos (multicentricidad).
La evaluación de los pacientes debe ser realizada por un equipo multidisciplinario y el procedimiento llevado a cabo por un cirujano con experiencia en cirugía conservadora.
La pieza quirúrgica debe ser siempre orientada y marcada para el reconocimiento del patólogo. El cirujano tiene la obligación de obtener márgenes quirúrgicos libres de tumor; la presencia de células tumorales en el borde quirúrgico obliga a la re-excisión o mastectomía. El lecho quirúrgico debe ser marcado con clips radioopacos para la localización futura (radioterapia y vigilancia).
Las técnicas oncoplásticas actuales nos permiten una mayor movilización de tejidos para obtener un mejor resultado estético sin afectar el resultado oncológico.
B. Mastectomía
Existen varios tipos de mastectomía:
– Simple o total.
– Radical, radical modificada.
– Preservadora de piel.
– Preservadora de complejo areola-pezón.
Es importante que las pacientes sean informadas de las técnicas y de las posibilidades de reconstrucción, además de los tiempos en los que se pueden realizar (ver apartado de Reconstrucción).
Las indicaciones son:
REFERENCIAS
1. Veronesi U. "Comparing radical mastectomy with quadrantectomy, axillary dissection, and radiotherapy in patients with small cancers of the breast", N Engl J Med 1981;2:305(1):6-11. [ Links ]
2. Veronesi U. "Conservative treatment of early breast cancer. Long-term results of 1232 cases treated with quadrantectomy, axillary dissection, and radiotherapy", Ann Surg 1990;211(3):250-259. [ Links ]
3. Clarke M, Collins R, Darby S, et al. Effects of radiotherapy and of differences in the extent of surgery for early breast cancer on local recurrence and 15-year survival: an overview of the randomized trials. Lancet 2005;366(9503):2087-2106. [ Links ]
4. Anderson SJ, Wapnir I, Dignam JJ, et al. Prognosis after ipsilateral breast tumor recurrence and loco-regional recurrences in patients treated by breast-conserving therapy in five National Surgical Adjuvant Breast and Bowel Project protocols of node-negative breast cancer. J Clin Oncol 2009;27(15):2466-2473. [ Links ]
5. Houssami N, Macaskill P, Marinovich ML, et al. Meta-analysis of the impact of surgical margins on local recurrence in women with early-stage invasive breast cancer treated with breast-conserving therapy. Eur J Cancer 2010;46(18):3219-3232. [ Links ]
6. Halsted WS. The Results of Operations for the Cure of Cancer of the Breast Performed at the Johns Hopkins Hospital from June, 1889, to January, 1894. Ann Surg 1894;20(5):497-555. [ Links ]
7. Fisher B, Montague E, Redmond C, Deutsch M, Brown GR, Zauber A, et al. Findings from NSABP Protocol No. B-04-comparison of radical mastectomy with alternative treatments for primary breast cancer. I. Radiation compliance and its relation to treatment outcome. Cancer 1980;46(1):1-13. [ Links ]
8. Chiesa F, Sacchini VS. Risk-reducing mastectomy. Minerva Ginecol. 2016;68(5):544-547. [ Links ]
9. Gonzalez EG, Rancati AO. Skin-sparing mastectomy. Gland Surg. 2015;4(6):541-553. [ Links ]
C. Cirugía oncoplástica
La cirugía oncoplástica es una modalidad de abordaje del tratamiento conservador, que permite efectuar escisión proporcionalmente más amplia del tumor sin comprometer la imagen natural de la glándula mamaria y mejorar el resultado estético. Se basa en la integración de técnicas de cirugía plástica para la inmediata remodelación de la mama, después de la resección completa del tumor con márgenes negativos.138
Existen tres factores a considerar en la selección de la técnica quirúrgica:
Clough y colaboradores proponen clasificar las técnicas oncoplásticas en dos grupos:
a) Cuando el volumen del tejido a escindir es menor al 20%. Estás técnicas las puede efectuar un cirujano oncólogo sin entrenamiento específico en cirugía oncoplástica.
b) Cuando se prevé escindir de 20% a 50% del volumen mamario y se requiere resecar el exceso de piel para remodelar la mama. Estas técnicas se basan en las de mamoplastía y requieren entrenamiento específico en cirugía oncoplástica, ya que además debe efectuarse la simetrización de la mama contralateral de forma simultánea o diferida.
Estos procedimientos oncoplásticos han permitido ampliar las indicaciones del tratamiento conservador de la mama.2-6 Los resultados óptimos se obtienen con la buena selección de las pacientes candidatas en el contexto de equipos multidisciplinarios que incluyan oncólogos quirúrgicos acreditados en cirugía oncoplástica.7-9
En cirugía oncoplástica cobra mayor relevancia el establecimiento del margen adecuado en el transoperatorio, ya que con la gran movilización del tejido que se realiza, puede ser difícil localizar el sitio exacto para la ampliación en caso de márgenes positivos, por lo que recomendamos apoyarse de métodos para asegurar dicho margen (entintado de margen, ultrasonido y rayos X transoperatorios, etc.). El lecho tumoral debe marcarse con grapas después de la resección y antes de la reconstrucción para permitir al radiooncólogo mayor precisión en la identificación del área que deberá recibir dosis adicional.8-10
REFERENCIAS
1. Clough KB, Kaufman GJ, Nos C, et al. Improving breast cancer surgery: A classification and quadrant per quadrant atlas for oncoplastic surgery. Ann Surg Oncol 2010;17:1375-1391. [ Links ]
2. Giacalone PL, Roger P, Dubon O et al. Comparative study of the accuracy of breast reconstruction in oncoplastic surgery and quadrantectomy in breast cancer. Ann Surg Oncol 2007;14(2):605-614. [ Links ]
3. Rietjens M, Urban CA, Petit JY, et al. Long-term oncologic results of breast conservative treatment with oncoplastic surgery. Breast 2007;16(4):387-395. [ Links ]
4. Acea B. Técnicas oncoplásticas en el tratamiento quirúrgico del cáncer de mama, 2ª edición. Elsevier Masson, 2009. [ Links ]
5. Staub G, Fitoussi A, Falcou MC, Salmon RJ. Breast cancer surgery: use of mammoplasty. Results. Series of 298 cases. Ann Chir Plast Esthet 2007;53(2):124-134. [ Links ]
6. Sherwell-Cabello S, Maffuz-Aziz A, Villegas-Carlos F, et. al. Factibilidad y resultado estético de la cirugía oncoplástica en el tratamiento de cáncer de mama. Cir Cir 2015;83(3):199-205. [ Links ]
7. Andree C, Farhadi J, Goosens D, et al. A position statement on optimizing the role of oncoplastic breast surgery. Eplasty 2012;12:e40. [ Links ]
8. Eaton BR, Losken A, Okwan-Duodu D, et al. Local recurrence patterns in breast cancer patients treated with oncoplastic reduction mammoplasty and radiotherapy. Ann Surg Oncol 2014;21:93-99. [ Links ]
9. Pezner RD, Tan MC, Clancy SL, et al. Radiation therapy for breast cancer patients who undergo oncoplastic surgery. Am J Clin Oncol 2013;36:535-539. [ Links ]
10. Shah C, Al Hilli Z, Schwarz G: Oncoplastic surgery in breast cáncer. Don't forget the boost. An Surg Oncol 2018;25:2509-2511. [ Links ]
En cáncer invasor, la evaluación axilar es parte fundamental de su manejo; el objetivo es la información pronóstica que brinda el estado ganglionar. La exploración clínica y por imagen orientarán la toma de decisiones.
Ganglio centinela
En axila clínicamente negativa (cN0), la biopsia de ganglio centinela (BGC) es el estándar en la estadificación quirúrgica, con el objetivo de conocer el estado histopatológico, lo anterior basado en los estudios aleatorizados que han demostrado la seguridad oncológica del procedimiento, y una menor morbilidad (linfedema, dolor y alteraciones sensoriales del miembro torácico y del hombro) respecto a los efectos de la disección radical de axila.1-4
La recomendación del procedimiento del ganglio centinela (GC), incluye primordialmente la experiencia del cirujano, quien deberá demostrar dominio de la técnica de mapeo. En lo que respecta a la identificación del GC, ésta es independiente del sitio de aplicación del colorante o radioisótopo (peritumoral vs periareolar). A pesar de que se han demostrado tasas de localización altas con una sola técnica independientemente de cuál se realice, la recomendación es hacerla con ambas (colorante y radioisótopo), cuando se disponga con departamento de medicina nuclear. De no contar con las condiciones necesarias (equipo quirúrgico, sustancias, patólogo) se recomienda la referencia de pacientes a centros especializados en el procedimiento.5,6
Omisión de la disección radical de axila ante GC positivo
Estudios prospectivos como el ACOSOG Z0011,154 NSABP-32,151 IBCSG 23-01155 y AMAROS,156 respaldan la recomendación de omitir la disección radical de axila en casos seleccionados, así como el uso de radioterapia, para un adecuado control regional en algunos casos con ganglios positivos y con menor morbilidad comparado con la disección axilar.
Es posible omitir la disección radical de axila en:
– Pacientes con T1-T2, con GC positivo para microme- tástasis.
– Pacientes con tumores T1-T2, tratados con cirugía conservadora y GC; si el resultado es de 1 o 2 GC positivos para macrometástasis y que serán llevadas a tratamiento adyuvante con radioterapia y tratamiento sistémico.
– Pacientes llevadas a tratamiento sistémico neoadyuvante con quimioterapia, que ante la sospecha de afección ganglionar (N+) por méto-dos clínicos, se recomienda la colocación de marcador radioopaco pre-tratamiento, siempre y cuando se considere afección N1 ( <4 ganglios de afección inicial) y que en la evaluación clínica y de imagen posterior cursen con datos de respuesta. Lo anterior basados en la seguridad del procedimiento según los resultados del estudio ALLIANCE y protocolos como el TAD (target axillary dissection). La condición indispensable es la utilización de doble técnica de mapeo, obteniendo al menos tres ganglios centinelas, si no se marcaron inicialmente o la disección de los ganglios marcados.10-12
Disección radical de axila
– Es indicada a pacientes con manejo quirúrgico primario (cirugía conservadora o mastectomía total), en quienes se ha corroborado la afección ganglionar mediante una biopsia, recordando que la extensión quirúrgica es a niveles I y II, reservando la disección del nivel III sólo cuando se encuentre con afección clínica macroscópica del mismo durante el procedimiento.
– Se recomienda en cualquiera de los casos la evaluación de un mínimo de 10 ganglios para una adecuada estadificación.
– Pacientes llevadas a mastectomía total con GC y estudio transoperatorio positivo para macrometástasis, deberán ser llevadas a disección axilar complementaria.
– Indicada en pacientes con presencia de 3 o más ganglios centinelas o ganglios involucrados, durante la cirugía.
REFERENCIAS
1. Kim T, Giuliano AE, Lyam GH. Lymphatic mapping and sentinel lymph node biopsy in early stage breast carcinoma: a meta-analysis. Cancer 2006;106:4-16. [ Links ]
2. Mansel RE, Fallowfield L, Kissin M, et al. Randomized multicenter trial of sentinel node biopsy versus standard axillary treatment in operable breast cancer: the ALMANAC trial. J Natl Cancer Inst 2006;98:599-609. [ Links ]
3. Veronesi U, Viale G, Paganelli G, Zurrida S, Luini A, Galimberti V. Sentinel lymph node biopsy in breast cancer: ten-year results of a randomized controlled study. Ann Surg 2010;251(4):595-600. [ Links ]
4. Krag DN, Anderson SJ, Julian TB, et al. Sentinel-lymph node resection compared with convencional axillary-lymph node dissection in clinically node-negative patients with breast cancer: overall survival findings from the NSABP B-32 randomized phase 3 trial. Lancet Oncol 2010;11:927-933. [ Links ]
5. Kargozaran H, Shah M, Li Y, et al. Concordance of peritumoral technetium 99m colloid and subareolar blue dye injection in breast cancer sentinel lymph node biopsy. J Surg Res 2007;143:126-129. [ Links ]
6. DuPont E, Cox C, Shivers S, et al. Learning curves and breast cancer lymphatic mapping: institucional volumen index. J Surg Res 2001;97:92-96. [ Links ]
7. Giuliano AE, McCall L, Beitsch P, Whitowrth PW, Blumenkranz P, Leitch M. Loco-regional recurrence after sentinel lymph node dissection with or without axillary dissection in patients with sentinel lymph node metastases: The American College of Surgeons Oncology Group Z0011 randomized trial. Ann Surg 2010;252:426-433. [ Links ]
8. Galimberti V, cole BF, Zurrida S, Viale G, Luini A, Veronesi P. International Breast Cancer Study Group Trial 23-01 investigators. Axillary dissection versus no axillary dissection in patients with sentinel-node micometastases (IBCSG 23-01): a phase 3 randomized controlled trial. Lancet Oncol 2013;14(4):297-305 [ Links ]
9. Donker M, van Tienhoven G, Straver ME, Meijnen P, van de Velde CJH. Radiotherapy or surgery of the axilla after a positive sentinel node in breast cancer (EORTC 10981-22023 AMAROS): a randomized, multicentre, open-label, phase 3 non-inferiority trial, Lancet Oncol 2014;15(12):1303-1310. [ Links ]
10. Boileau JF, Poirier B, Basik M, Holloway CM, Gaboury L, Sideris L, Meterissian S. Sentinel node biopsy after neoadjuvant chemotherapy in biopsy-proven node-positive breast cancer: The SN FNAC study. J Clin Oncol 2015;33(3):258-264. [ Links ]
11. Boughey JC, Suman VJ, Mitterndorf EA, Ahrendt GM, Wilke LG, Taback B. Sentinel lymph node surgery after neoadjuvant chemotherapy in patients with node-positive breast cancer: the ACOZOG Z1071 (Alliance) clinical Trial. JAMA 2013;310(14):1455-1461. [ Links ]
12. Kuehn T, Bauerfeind I, Fehm T, Fleige B, Hausschild M, Helms G. Sentinel-lymph-node biopsy in patients with breast cancer before and after neoadjuvant chemotherapy (SENTINA): a prospective, multicenter cohort study. Lancet Oncol 2013;14(7):609-618. [ Links ]
E. Reconstrucción mamaria
Introducción
La decisión de realizar una mastectomía parcial o total depende de retos reconstructivos y consideraciones oncológicas. Ciertamente, la etapa del cáncer y la capacidad de obtener bordes negativos en los márgenes tumorales, son factores determinantes. De igual forma lo son la relación mamatumor y la localización del tumor. La decisión de realizar una mastectomía parcial o total por parte del cirujano oncólogo, marcará el inicio del plan reconstructivo. La planeación conjunta para determinar la resección, expectativas de manejo posteriores y el momento reconstructivo, es un buen comienzo para ofrecer el tratamiento personalizado más adecuado para cada situación y cada paciente.
Abordaje reconstructivo para defectos parciales
En general, la reparación de defectos de mastectomía parcial es más adecuado para pacientes con mamas grandes.160 El suficiente volumen de tejido mamario restante después de la extirpación del tumor, permite la reorganización del tejido mamario para moldearlo.161 Las pacientes con ptosis también son buenas candidatas para mastectomía parcial debido a que la mayoría las técnicas emplean una mastopexia o reducción mamaria que reposiciona el complejo pezón-areola más alto en el montículo de mama, devolviendo así la apariencia juvenil de la mama al momento que se retira el tumor.162
Las pacientes de mamas grandes con estadios avanzados de cáncer de mama que desean reconstrucción también pueden beneficiarse de mastectomía parcial.163 La quimioterapia neoadyuvante puede reducir el tamaño de grandes tumores y permitir a las pacientes que responden favorablemente ser buenas candidatas para la conservación de la mama y así realizar mastectomía parcial seguido de radioterapia.5,11
Momento de la reconstrucción de defectos parciales
Esperar para reconstruir el defecto de una mastectomía parcial después de la radioterapia, a menudo conduce a una deformidad por contractura o hundimiento para la cual se requiere un colgajo para reemplazar la piel y/o el volumen de la mama. Sin embargo, cuando se realiza una reconstrucción antes de la radioterapia, esto permite el uso del tejido local restante para reorganizarlo, lo que logra un resultado más natural porque se mantiene la textura e incluso el color de la mama.
La reconstrucción antes de la radioterapia permite el uso de técnicas con tejido local (oncoplástica) sin la necesidad de aumentar las tasas de complicaciones asociadas con el uso de estas mismas técnicas en mamas ya radiadas. La reconstrucción inmediata en el momento de la mastectomía parcial se emplea mejor en pacientes con enfermedad localizada cuando se dispone de una evaluación confiable del margen tumoral intraoperatorio.
Técnicas reconstructivas para defectos parciales
Las técnicas de reconstrucción a menudo están influenciadas por el momento de la reconstrucción y la asociación a radioterapia.170 La reconstrucción tardía en una mama completamente radiada frecuentemente requiere la transferencia de un colgajo que en ocasiones incluya una porción de piel. El injerto de grasa autóloga, junto con la liberación percutánea con agujas de las bandas cicatriciales, es un método común para la reparación tardía; sin embargo, generalmente se requieren múltiples eventos quirúrgicos. Las opciones de reconstrucción posterior a radioterapia parcial de mama son diferentes; con la radioterapia parcial, el tejido mamario restante no se ha irradiado y se puede usar para reparar el defecto con menor tasa de complicaciones.
Aunque existen muchos métodos locales de reposición de tejidos, la mayoría de las técnicas de remodelación de la mama, implican la separación de la piel de la glándula subyacente para permitir la plicatura del parénquima mamario restante. En ocasiones se requiere de una segunda etapa reconstructiva, que consiste en un injerto autólogo de grasa para reemplazar la pérdida de volumen difusa que puede ocurrir como resultado de la radioterapia. Los defectos de cuadrantes inferiores y externos a menudo requieren reparación con trasposición de colgajos como el de la arteria toracodorsal o el colgajo miocutáneo dorsal ancho con isla de piel si es necesario. Es importante favorecer la simetría de la mama contralateral en el mismo tiempo quirúrgico cuando sea posible. La preservación del complejo areola pezón en escenarios de reducción sigue los mismos principios que en las reconstrucciones no oncológicas.
Abordaje reconstructivo tras mastectomía total
El momento de la reconstrucción es lo más importante en el proceso de toma de decisiones. Si obviamos las características particulares de la paciente como edad, morbilidad asociada, índice de masa corporal, entre otras; en el caso que se requiera radioterapia o si la paciente tiene un riesgo de requerirla, retrasar la reconstrucción definitiva (implante o tejido autólogo) y colocar un expansor tisular anatómico para preservar la piel de la mama para una reconstrucción tardía (posterior a radioterapia) suele ser la mejor opción. Si no se requiere radioterapia, la reconstrucción inmediata es apropiada y permite mejores resultados estéticos, ya sea con expansor/implante o con tejido autólogo (colgajo libre o pediculado).
Por otra parte, si se realiza una reconstrucción mamaria en el momento de la mastectomía y después de la operación se descubre que el paciente tiene afectación de los ganglios linfáticos, la radioterapia puede afectar negativamente el resultado estético y la mama reconstruida puede presentar dificultades técnicas asociadas con el suministro de radiación a los ganglios mamarios internos, ya sea una dosis pulmonar aumentada o dosis de radiación inadecuadas a estos ganglios.165 Para estas situaciones existe la opción de realizar reconstrucción diferida-inmediata o tardía-inmediata que consiste en colocar en un primer tiempo un expansor tisular retromuscular y reservar para el segundo tiempo un implante definitivo o bien una opción de tejido autólogo. Con la reconstrucción diferida-inmediata, los pacientes que no requieren radioterapia pueden lograr resultados estéticos similares a los realizados con la reconstrucción inmediata, y los pacientes que requieren radioterapia pueden evitar los problemas estéticos asociados con el suministro de radiación después de una reconstrucción inmediata de la mama.
No obstante, la evidencia internacional reciente (nivel 3), señala que, si una paciente es candidata a reconstrucción con tejido autólogo en condiciones de salud favorables, esta sea llevada a reconstrucción inmediata, aunque sea requerida la radioterapia post mastectomía. Esto sustentado en el hecho de que no hay diferencias que impacten en la satisfacción de las pacientes en términos de forma y textura del colgajo, así como no hay diferencias en porcentaje de necrosis grasa. La fibrosis en el colgajo no fue un factor relevante para la forma de la mama o insatisfacción en las pacientes.
Finalmente se realiza el método reconstructivo con la mejor opción disponible; es decir, tejido autólogo, implante o combinación de ambos. Es importante mencionar que la expansión debe interrumpirse previo a la planeación de la radioterapia. Si se considera que la piel está en mal estado o presenta demasiada hipotrofia, es conveniente disminuir el volumen del expansor previo a la radioterapia. La reconstrucción final se realiza después de 12 meses de finalizada ésta, a fin de disminuir la tasa de complicaciones asociadas a morbilidad en el sitio quirúrgico.
Proceso completo de reconstrucción mamaria
Independientemente de los múltiples escenarios que pueden presentarse en pacientes con cáncer de mama, salvo excepcionales casos, la reconstrucción total se logra en 2 tiempos quirúrgicos, a los cuales puede adicionarse un 3er procedimiento local para refinamientos. Al respecto presentamos las diversas opciones disponibles.
Reconstrucción con expansor/implante
Este tipo de reconstrucción implica la colocación de un expansor retro muscular en el primer tiempo quirúrgico, infiltraciones para expansión en consultorio y al lograr el volumen deseado la eventual colocación de un implante definitivo. El proceso puede completarse en un periodo de 10 a 18 semanas.
Reconstrucción con expansor + matriz dérmica/implante o implante + injerto o inyección grasa
Se utiliza una matriz dérmica acelular para cubrir el polo inferior del expansor y el músculo pectoral mayor cubrirá el polo superior. Una tendencia reciente es proporcionar una cobertura completa del expansor con matriz dérmica acelular para reducir potencialmente la aparición de contractura capsular. Usando esta técnica, todo el expansor queda cubierto con una gran lámina de matriz dérmica acelular y el músculo pectoral mayor queda debajo, reduciendo así el dolor postoperatorio. Este método es conocido como reconstrucción prepectoral. El segundo tiempo reconstructivo implica la colocación del implante definitivo con o sin el uso de injerto graso para el contorno mamario. La matriz dérmica favorece el grosor de los colgajos cutáneos para que estos sean un recipiente adecuado para el injerto graso.3,7
Reconstrucción directa (un solo tiempo quirúrgico)
La seguridad de la mastectomía con preservación del pezón condujo a un mayor uso de este recurso. Este proceso es más recomendado en escenarios de mastectomía reductora de riesgo y para aquellas con cáncer de mama en estadio temprano.3,8
Conservando el complejo areola pezón se mantiene la forma tridimensional y permite un bolsillo adecuado para la inserción de un implante definitivo o un colgajo libre.
La mastectomía con preservación del pezón junto con matriz dérmica acelular, puede resultar más fácilmente en simetría con relación a la mama contralateral no tratada.
Reconstrucción con colgajos
Colgajos pediculados
El músculo latissimus dorsi y el colgajo perforante de la arteria toracodorsal siguen desempeñando funciones importantes en la reconstrucción post mastectomía. Estos colgajos son buenas opciones para las pacientes obesas, para los cuales no siempre es seguro realizar una reconstrucción con implantes, especialmente cuando no se requieren grandes volúmenes. Estos colgajos también son adecuados para pacientes que se han sometido a radioterapia y que tienen defectos parciales, ya que el suministro de sangre adicional proporcionado a la mama reconstruida puede ayudar a mejorar la calidad del tejido mediante la transferencia de elementos celulares no irradiados al sitio irradiado.
Colgajo libre abdominal
En la práctica clínica se realiza la reconstrucción mamaria con colgajo libre del tejido abdominal bajo, mejor conocido como colgajo DIEP por sus siglas en inglés (Deep Inferior Epigastric Perforator). Para los pacientes que recibieron radioterapia y en quienes no se preservó la piel, se utiliza este colgajo para reconstrucción tardía, agregando y sustituyendo la piel necesaria. El colgajo DIEP también se puede procurar simultáneamente con la mastectomía, lo que permite realizar reconstrucciones inmediatas, especialmente en pacientes en quienes no se espera emplear radioterapia.
La variante pediculada de reconstrucción con tejido abdominal, mejor conocida como colgajo TRAM se considera obsoleta y debe evitarse por su morbilidad en sitio donador y resultados no perdurables. Esta última opción reconstructiva se reserva para centros en donde no se disponga de infraestructura y personal calificado en microcirugía.
Colgajo libre no abdominal
Al respecto las opciones son múltiples. La decisión sobre el sitio donador de tejido dependerá de las características físicas de cada paciente, así como de la disponibilidad de vasos receptores. Algunas opciones para esta alternativa incluyen al colgajo libre de gracilis TUG (oblicuo, transverso, vertical), colgajo de perforante de arteria glútea superior o inferior (SGAP, IGAP), colgajo libre de perforante de arteria profunda femoral (PAP), colgajo de perforante de arteria lumbar (LAP), entre otros. La técnica y éxito de estas opciones también está ligada a la adecuada selección y planeación.9,10
REFERENCIAS
1. Kronowitz SJ, Kuerer HM, Buchholz TA, Valero V, Hunt KK. A management algorithm and practical oncoplastic surgical techniques for repairing partial mastectomy defects. Plast Reconstr Surg 2008;122:1631-1647. [ Links ]
2. Losken A, Hamdi M. Partial breast reconstruction: Current perspectives. Plast Reconstr Surg 2009;124:722-736. [ Links ]
3. Spear SL, Rottman SJ, Seiboth LA, Hannan CM. Breast reconstruction using a staged niple sparing mastectomy following mastopexy or reduction. Plast Reconstr Surg 2012;129:572-581. [ Links ]
4. Losken A, Styblo TM, Carlson GW, Jones GE, Amerson BJ. Management algorithm and outcome evaluation of partial mastectomy defects treated using reduction or mastopexy techniques. Ann Plast Surg 2007;59:235-242. [ Links ]
5. Akay CL, Meric-Bernstam F, Hunt KK, et al. Evaluation of the MD Anderson Prognostic Index for local-regional recurrence after breast conserving therapy in patients receiving neoadjuvant chemotherapy. Ann Surg Oncol 2012;19:901-907. [ Links ]
6. Kronowitz SJ. Delayed-immediate breast reconstruction: Technical and timing considerations. Plast Reconstr Surg 2010;125:463-474. [ Links ]
7. Khouri RK, Eisenmann-Klein M, Cardoso E, et al. Brava® and autologous fat transfer is a safe and effective breast augmentation alternative: Results of a 6-year, 81-patient, prospective multicenter study. Plast Reconstr Surg 2012;129:1173-1187. [ Links ]
8. de Alcantara Filho P, Capko D, Barry JM, Morrow M, Pusic A, Sacchini VS. Nipple-sparing mastectomy for breast cancer and risk-reducing surgery: The Memorial Sloan- Kettering Cancer Center experience. Ann Surg Oncol 2011;18:3117-3122. [ Links ]
9. Kronowitz SJ. Redesigned gluteal artery perforator flap for breast reconstruction. Plast Reconstr Surg 2008;121:728-734. [ Links ]
10. Parra L, Marcelli S. Immediate Breast Reconstruction with Abdominal Free Flap and Adjuvant Radiotherapy: Evaluation of Quality of Life and Outcomes. Plast Reconstr Surg 2017;140: 681. [ Links ]
11. Ho AY, Hu ZI; Mehrara BJ, Wilkins EG: Radiotherapy in the setting of breast reconstruction: types, techniques and timing. Lancet Oncol 2017;18: e742-e753. [ Links ]
F. Mastectomía reductora de riesgo (MRR)
La MRR es una opción de intervención en mujeres de alto riesgo para desarrollar cáncer de mama.171 Su práctica se ha visto incrementada en los últimos años.172 La decisión de realizarla es muy personal, y se ve influenciada por una variedad de factores que incluyen, el riesgo de cáncer de mama percibido por la misma paciente, la ansiedad que le genera el tamizaje, los procedimientos diagnósticos, y las expectativas que tiene de los resultados cosméticos de la cirugía.173
El cirujano oncólogo puede ayudar en el proceso de la toma de decisión, proporcionando una estimación precisa, sobre el riesgo para cáncer de mama individual, tomando en cuenta factores genéticos y no genéticos (Tabla 1).
Tabla 1 Factores de riesgo y su riesgo relative.
| Factor de riesgo | Riesgo relativo |
|---|---|
| Factores de riesgo genético | |
| Ser mujer | 114 |
| Edad | 4-158 |
| Mutación en el gen de alta penetrancia (BRCA1, BRCA2, p53, STK11) | 26-36 |
| Mutación en el gen de penetrancia moderada (PTEN, p16, PALB2, CDHI, NFI, CHEK2, ATM, BRIP1) | 2.0-2.7 |
| Antecedentes de cáncer de mama en madre, hija o hermana | 1.55-1.8 |
| Factores no genéticos | |
| Radiación del manto (tratamiento del linfoma) | 5.6 |
| Acini/lobulillo en tejido mamario benigno | |
| 11 a 20 | 2.8 |
| 21-40 | 3.23 |
| C 41 | 11.85 |
| Densidad mamográfica | |
| 25% a 50% (densidades dispersas) | 2.4 |
| 20% a 75% (heterogéneamente densa) | 3.4 |
| 75% (denso) | 5.3 |
| Carcinoma lobulillar in situ en una biopsia de mama | 5.4 |
| Hiperplasia atípica en una biopsia de mama | 5 |
| Aumento de la densidad mineral ósea | 2.0-2.5 |
| Edad al primer nacimiento (35 años) | 1.31-1.93 |
| Obesidad (índice de masa corporal 30 kg/m) | 1.2-1.8 |
| Cualquier enfermedad benigna de la mama | 1.47 |
| Alto nivel de insulina circulante | 1.46 |
| Cinco años de terapia de reemplazo hormonal combina-da (por ejemplo, estrógeno y progestina) | 1.26-1.76 |
| Nuliparidad (no nacimientos vivos) | 1.26-1.55 |
| El consumo de alcohol más de aproximadamente 1 bebida/día | 1.31 |
Tomado de KK Hunt, et al. SSO, Ann Surg Oncol 2017;24:375-397.
Existen herramientas para calcular el riesgo a cinco años y de por vida. Están disponibles diversos modelos matemáticos para calcular el riesgo, entre los más utilizados son el modelo Claus, el modelo Gail, el TyrerCuzik, etc., sin embargo, actualmente no existe ninguno que incluya todos los factores de riesgo.174
Las pruebas genéticas para las personas que son portadoras de la mutación en los genes BRCA cuentan con información disponible sobre el tipo de mutación y el riesgo de por vida de desarrollar cáncer de mama.
No existe un valor de riesgo único por encima del cual la MRR esté claramente indicada, y es importante que el cirujano y el equipo multidisciplinario, le explique a la paciente no sólo la evaluación del riesgo, sino también todas las estrategias de intervención disponibles para facilitar un proceso compartido, en la toma de decisiones175 (ver capítulo de prevención primaria). La asesoría debe incluir una discusión sobre el grado de protección, las opciones de reconstrucción y los riesgos. Además, los antecedentes familiares y el riesgo residual de cáncer de mama con la edad y la esperanza de vida deben considerarse durante el asesoramiento.171
Con respecto al impacto de la MRR sobre el riesgo de cáncer de mama, estudios retrospectivos y prospectivos, han demostrado una reducción significativa en la incidencia esperada de nuevos casos después de la MRR, en aproximadamente un 90% en portadoras de mutación de los genes BRCA, y en un 95% cuando se acompaña de una salpingoooforectomía bilateral reductora de riesgo (SORR).171
Los estudios han demostrado esta protección cercana al 95%, cuando es utilizada una técnica quirúrgica meticulosa, para remover la mayor cantidad del tejido mamario, ya que cuando se desarrolla cáncer después de MRR se atribuye a una inadecuada técnica quirúrgica.176
Los datos disponibles también confieren una ventaja de supervivencia, a las mujeres de mayor riesgo que se someten al procedimiento a una edad relativamente temprana. Son necesarios grandes estudios con seguimientos a largo plazo, para demostrar el real beneficio en la sobrevida global, por lo que las pacientes deben saber que la evidencia confiere el mayor beneficio de la MRR en las portadoras de mutaciones de los genes BRCA, a una edad temprana (menores de 40 años), y sobre todo cuando se acompaña de SORR (a partir de los 35 años).
Algunas consideraciones para seleccionar pacientes para MRR son:
– Mujeres con una mutación genética de alto riesgo.
– Antecedente de cáncer de mama familiar.
– RT torácica previa a <30 años de edad.
– Carcinoma lobulillar in situ.
Técnica quirúrgica
Una vez que se ha decidido realizar la MRR existen estas opciones quirúrgicas: Mastectomía total (simple) o mastectomía preservadora de piel, que deben incluir la cola axilar y la fascia del pectoral; también estudios recientes han demostrado la seguridad oncológica de la mastectomía preservadora de complejo areolapezón, que brinda resultados estéticos más favorables. En ninguna está indicada la biopsia de ganglio centinela.175 En la mastectomía preservadora de piel y complejo areola pezón pueden ocurrir complicaciones como necrosis parcial o total del pezón y pérdida de la sensibilidad de éste, por lo que la paciente debe ser informada de ello antes del procedimiento quirúrgico.
Pacientes con menor riesgo de necrosis del complejo areola-pezón:
Mastectomía reductora de riesgo contralateral (MRRC)
El impacto de la MRRC en mujeres con cáncer de mama, es más difícil de evaluar ya que los datos disponibles son en gran parte de estudios retrospectivos. Una revisión de Cochrane sobre la eficacia de este procedimiento concluye que la MRRC reduce el riesgo de cáncer de mama contralateral de 90% a 100%; sin embargo, no parece tener impacto en la sobrevida global.177 Está claro que el uso de la terapia endocrina y de la quimioterapia sistémica tienen un impacto en la disminución de la incidencia del desarrollo de cáncer de mama contralateral, y estos factores deben considerarse completamente en el proceso de toma de decisiones que rodea a la MRRC y su real protección.175
La práctica de este procedimiento va en aumento muchas ocasiones a solicitud de las mismas pacientes, debido a que suelen percibir que el riesgo de desarrollar cáncer contralateral es mayor de lo real y que la MRRC se asocia a mayor sobrevida.
En pacientes que no tienen riesgo elevado de cáncer de mama contralateral, una discusión del riesgo asociado con el procedimiento y de la falta de un beneficio de sobrevida con la MRRC y una recomendación contra el procedimiento (cuando no otorga beneficio) por parte del cirujano son efectivas para reducir su uso.178
La MRRC es una opción para mujeres portadoras de mutaciones de BRCA con cáncer de mama en etapas tempranas que serán sometidas a mastectomía total.179
A pesar de todo el conocimiento y las herramientas disponibles para los pacientes y los médicos, no existe una fórmula para predecir si la paciente logrará disminuir su grado de ansiedad, por lo tanto, cada decisión debe ser individualizada.
A medida que avanzamos hacia un enfoque de atención cada vez más personalizado y centrado en el paciente, debemos considerar cuidadosamente el respetar las preferencias de los pacientes y su autonomía.180
REFERENCIAS
1. Genetic/Familial High-Risk Assessment: Breast and Ovarian, .2019, NCCN Clinical Practice Guidelines in Oncology. [ Links ]
2. Breast Cancer Risk Reduction, 1.2019, NCCN Clinical Practice Guidelines in Oncology. [ Links ]
3. Meiser B, Butow P, Friedlander M, et al. Intention to undergo prophylactic bilateral mastectomy in women at increased risk of developing hereditary breast cancer. J Clin Oncol 2000;18(11):2250-2257. DOI: 10.1200/JCO.2000.18.11.2250 [ Links ]
4. Institute NC. Breast cancer risk prediction models. http://epi.grants.cancer.gov/cancer_risk_prediction/breast.html. [ Links ]
5. KK. Hunt et al. SSO Breast Disease Working Group Statement on Prophylactic, Ann Surg Oncol 2017;24:375-397. DOI 10.1245/s10434-016-5688-z [ Links ]
6. Breast cancer after prophylactic bilateral mastectomy in women with a BRCA1 or BRCA2 mutation. N Engl J Med 2001;345(3):159-164. DOI: 10.1056/NEJM200107193450301 [ Links ]
7. Lostumbo L, Carbine NE, Wallace J. Prophylactic mastectomy for the prevention of breast cancer. Cochrane Database Syst Rev 2010;(11):CD002748. DOI: 10.1002/14651858.CD002748.pub3 [ Links ]
8. Ramya Ramaswami. Contralateral Prophylactic Mastectomy. N Engl J Med 2017;377;13. [ Links ]
9. Breast Cancer Guidelines 2018, ESMO Clinical Practice Guidelines. [ Links ]
10. Amor Pan JR, et al. Bioética y Oncología Una puerta abierta a la oportunidad. edición 2017. Sociedad Oncológica de Galicia. [ Links ]
XI. Tratamiento sistémico adyuvante
Con el objeto de determinar la terapia adyuvante óptima, el oncólogo clínico deberá contar con una información completa de las características biológicas del tumor. En particular, la expresión o no de los receptores hormonales y el HER-2 neu (potenciales blancos terapéuticos) tienen importancia trascendental para brindar el mejor tratamiento individualizado.
Definición, indicaciones y objetivos
Se le llama adyuvancia a todo tratamiento antineoplásico administrado después de un manejo quirúrgico; sus objetivos son prolongar el periodo libre de enfermedad, reducir las recurrencias locales y sistémicas, y aumentar la supervivencia global.1-3 El tratamiento sistémico adyuvante (hormonoterapia ± quimioterapia ± trastuzumab) deberá ser valorado y administrado por un oncólogo médico debido al grado de actualización necesario y a las complicaciones y toxicidades que pueden relacionarse con el mismo.
Pacientes con ganglios positivos. A causa del alto riesgo de recaída en este grupo, todas las pacientes con ganglios positivos deberán recibir tratamiento sistémico adyuvante (quimioterapia ± hormonoterapia ± trastuzumab) sin importar el número de ganglios afectados.
Pacientes con ganglios negativos. Se recomienda la administración de tratamiento adyuvante sistémico (quimioterapia ± hormonoterapia ± trastuzumab) cuando exista alguna de las siguientes condiciones:4,5
– Tumor > 1 cm (más de 3 cm para histologías favorables como cáncer tubular y mucinoso) con receptores hormonales positivos y HER negativo (hormonoterapia ± quimioterapia).
– Tumor triple negativo > 5 mm (quimioterapia).
– Tumor > 5 mm con sobreexpresión del oncogén HER-2 neu (quimioterapia + trastuzumab ± hormonoterapia).
– Firma genómica de alto riesgo de recurrencia en los casos en que esté disponible (quimioterapia + hormonoterapia).
Considerar también tratamiento sistémico (quimioterapia ± hormonoterapia ± trastuzumab) si alguna de las siguientes características está presente:
– Tumor de alto grado.
– Presencia de invasión linfovascular.
– Oncotype DX con puntuación >25 o menores de 50 años con puntuación de 16 a 25.186
– Edad < de 35 años.
Elección del tratamiento sistémico adyuvante
La terapia sistémica deberá iniciarse tan pronto como sea posible, de preferencia antes de 6 semanas de realizado el tratamiento quirúrgico. No se recomienda la utilización simultánea de radioterapia y quimioterapia debido al incremento de la toxicidad. Cuando ambas están indicadas, se iniciará con quimioterapia y al término de ésta se aplicará la radioterapia. Tampoco se sugiere la quimioterapia y la hormonoterapia de forma conjunta; esta última debe comenzar hasta el término de la primera.
Momento óptimo para iniciar la quimioterapia adyuvante
En años recientes, se ha descrito el impacto que tiene el inicio temprano del tratamiento en términos de disminución del tiempo de recurrencia. Diferentes estudios han demostrado que el tiempo para iniciar quimioterapia adyuvante después de la cirugía definitiva debe ser menor a 60 días; a mayor tiempo de inicio de tratamiento, mayor la probabilidad de recurrencia y muerte HR 1.20 y 1.36 respectivamente.187 Cabe señalar que, en diversos estudios, los retrasos en la administración de quimioterapia adyuvante son más frecuentes en pacientes de mayor edad, con más comorbilidades y con desventajas sociodemográficas.187
Por otra parte, se ha demostrado que los tumores triple negativo y HER-2 positivo, son los subtipos en los que el retraso en el inicio del tratamiento adyuvante cobra mayor importancia, HR 1.54 y 3.09, respectivamente.7 Recientemente se dieron a conocer los resultados del análisis de cohorte de pacientes con tumores triple negativo, en donde se describe que el inicio de quimioterapia adyuvante debe ser menor a 30 días, pues está asociado a mejor SLE y SG y que por el contrario, el iniciar la quimioterapia después de transcurrido este tiempo, está asociado con 10% menor SG a 10 años.188
A. Tratamiento adyuvante con quimioterapia
Lineamientos generales
– La quimioterapia deberá ser indicada y debidamente vigilada por un oncólogo médico, en un área adecuada y con el auxilio de personal de enfermería especializado en oncología y aplicación de medicamentos antineoplásicos. Es necesario contar con los antieméticos necesarios para disminuir la toxicidad digestiva, así como con factores estimulantes de colonias para prevenir o tratar la neutropenia.
– Se recomienda el empleo de esquemas basados en antraciclinas debido al modesto beneficio en supervivencia libre de enfermedad y supervivencia global al compararlos con esquemas de primera generación como el CMF.1-3 Asimismo, la administración de taxanos ha demostrado beneficio clínico moderado independientemente de la expresión de receptores hormonales, el número de ganglios axilares afectados o la función ovárica.3,9,10
– En las pacientes con tumores triple negativos se recomienda utilizar los mismos esquemas ya mencionados, dado que hasta el momento no hay evidencia suficiente para indicar otros regímenes o medica-mentos.
La mayor evidencia de beneficio con quimioterapia adyuvante en pacientes
HER-2 negativos se obtiene con los esquemas de tercera generación:
Los esquemas de quimioterapia de dosis densas con AC bisemanal seguido de paclitaxel semanal más filgrastim logran una reducción de 26% en el riesgo de recurrencia y de 31% en la posibilidad de muerte.196
Con respecto a la secuencia de aplicación entre antraciclinas y taxanos, un metaanálisis publicado apoya el uso de taxanos seguido de antraciclinas como una opción razonable en la práctica clínica diaria. Los resultados obtenidos en respuestas patológicas en algunos ensayos clínicos fase III también apoyan dicha sugerencia.
La inclusión en adyuvancia de otros medicamentos como la gemcitabina, las sales platinadas o la capecitabina a los esquemas con antraciclinas y taxanos no se recomienda, ya que los estudios en neoadyuvancia no han demostrado beneficio clínico.
REFERENCIAS
1. Early Breast Cancer Trialists' Collaborative Group (EBCTCG). Effects of chemotherapy and hormonal therapy for early breast cancer on recurrence and 15-year survival: an overview of the randomized trials. Lancet 2005;365:1687-1717. [ Links ]
2. Early Breast Cancer Trialists' Collaborative Group (EBCTCG), Peto R, Davies C, et al. Comparisons between different polychemotherapy regimens for early breast cancer: meta-analyses of long-term outcome among 100,000 women in 123 randomized trials. Lancet 2012;379:432-44. [ Links ]
3. Invasive Breast Cancer 2017, NCCN Clinical Practise Guidelines in Oncology. [ Links ]
4. Aebi S, Davidson T, Gruber G, et al. Primary breast cancer: ESMO clinical practice guidelines for diagnosis, treatment and follow-up. Ann Oncol 2011;22(suppl 6):vi12-24. [ Links ]
5. Goldhirsch A, Wood WC, Coates AS, et al. Strategies for subtypes-dealing with the diversity of breast cancer: highlights of the St. Gallen International Expert Consensus on the Primary Therapy of Early Breast Cancer 2011. Ann Oncol 2011;22:1736-1747. [ Links ]
6. Sparano J, Gray R, Della F et al. Adjuvant Chemotherapy guided by a 21 Gene expression assay in breast cancer. N Engl J Med. 2018 jul 12; 379(2):111-121. [ Links ]
7. Chavez-MacGregor M, Clarke CA, Lichtensztajn DY, Giordano SH. Delayed Initiation of Adjuvant Chemotherapy among Patients with Breast Cancer. JAMA Oncol 2016;2(3):322-329. [ Links ]
8. Morante Z, Ruiz R, de la Cruz G, Namuche F, Mantilla R, Lumján MG, et al. Impact of the delayed initiation of adjuvant chemotherapy in the outcomes of triple negative breast cancer. San Antonio Breast Cancer Symposium 2018. [ Links ]
9. Ferguson T, Wilcken N, Vagg R, et al. Taxanes for adjuvant treatment of early breast cancer. Cochrane Database Syst Rev 2007;4:CD004421. [ Links ]
10. De Laurentiis M, Cancello G, D'Agostino D, et al. Taxane-based combinations as adjuvant chemotherapy of early breast cancer: a meta-analysis of randomized trials. J Clin Oncol 2008;26:44-53. [ Links ]
11. Sparano JA, Zhao F, Martino S, et al. Long-Term Follow-Up of the E1199 Phase III Trial Evaluating the Role of Taxane and Schedule in Operable Breast Cancer. J Clin Oncol 2015;33(21):2353-2360. [ Links ]
12. Sparano JA, Wang M, Martino S, et al. Weekly paclitaxel in the adjuvant treatment of breast cancer. N Engl J Med 2008;358:1663-1671. [ Links ]
13. Von Minckwitz G, Raab G, Caputo A et al. Doxorubicin with cyclophosphamide followed by docetaxel every 21 days compared with doxorubicin and docetaxel every 14 days as preoperative treatment in operable breast cancer: the GEPARDUO study of the German Breast Group. J Clin Oncol. 2005;23(12):2676-2685. [ Links ]
14. Martin M, Pienkowski T, Mackey J, et al. Adjuvant docetaxel for node-positive breast cancer. N Engl J Med 2005;352:2302-2313. [ Links ]
15. Jones S, Holmes FA, O'Shaughnessy J, et al. Docetaxel with cyclophosphamide is associated with an overall survival benefit compared with doxorubicin and cyclophosphamide: 7-year follow-up of US Oncology Research Trial 9735. J Clin Oncol 2009;27:1177-1183. [ Links ]
16. Citron ML, Berry DA, Cirrincione C, et al. Randomized trial of dose-dense versus conventionally scheduled and sequential versus concurrent combination chemotherapy as postoperative adjuvant treatment of node-positive primary breast cancer: first report of Intergroup Trial C9741/Cancer and Leukemia Group B Trial 9741. J Clin Oncol 2003;21:1431-1439. [ Links ]
17. Martin M, Rodriguez-Lescure A, Ruiz A, et al. Randomized phase 3 trial of fluorouracil, epirubicin, and cyclophosphamide alone or followed by paclitaxel for early breast cancer. J Natl Cancer Inst 2008;100:805-814. [ Links ]
18. Roche H, Fumoleau P, Spielmann M, et al. Sequential adjuvant epirubicin-based and docetaxel chemotherapy for node-positive breast cancer patients: the FNCLCC PACS 01 Trial. J Clin Oncol 2006;24:5664-5671. [ Links ]
19. Citron ML, Berry DA, Cirrincione C, et al. Randomized trial of dose-dense versus conventionally scheduled and sequential versus concurrent combination chemotherapy as postoperative adjuvant treatment of node-positive primary breast cancer: first report of Intergroup Trial C9741/Cancer and Leukemia Group B Trial 9741. J Clin Oncol 2003;21:1431-1439. [ Links ]
B. Tratamiento adyuvante con hormonoterapia
Carcinoma in situ
a) Se recomienda tamoxifeno (20 mg/día) por 5 años como terapia reductora de riesgo de recaída en pacientes con cirugía conservadora de mama y receptores hormonales positivos.1-3 Para mujeres postmenopáusicas puede considerarse tratamiento con inhibidor de aromatasa por 5 años.4,5
b) En caso de mastectomía ver apartado de quimiopre- vención.
Carcinoma invasor
Premenopáusicas* al diagnóstico
– Para pacientes premenopáusicas o perimenopáusicas con receptores hormonales positivos o desconocidos con bajo riesgo (tumores menores a 2 cm, bajo grado, y ganglios negativos), se recomienda tamoxifeno 20 mg/día por una duración de 5 años.202
– Respecto a la terapia hormonal más ablación ovárica, (basado en los resultados de los estudios SOFT y TEXT),6,7 esta debe considerarse en mujeres premenopaúsicas con algún factor de alto riesgo (menores de 35 años, tumores mayores de 2 cm, ganglios positivos y grado histológico 3). Se recomienda exemestane u otro IAs más ablación ovárica, o tamoxifeno más ablación ovárica.
– Se aconseja iniciar con ablación médica para valorar la tolerancia y los efectos adversos antes de recomendar un método ablativo permanente.
Postmenopáusicas* al diagnóstico
Se recomiendan inhibidores de aromatasa por 5 años o terapia secuencial, tamoxifeno por dos a tres años y continuar con un inhibidor de aromatasa por 2 a 3 años o viceversa.8,9
– En caso de intolerancia, contraindicación o falta de acceso a inhibidores de aromatasa, puede indicarse tamoxifeno.
Hormonoterapia adyuvante extendida
*Los resultados de los estudios de tamoxifeno ATLAS,209 ATTOM,210 seis de IAs12-17 y la guía de ASCO 2018, justifican la hormonoterapia adyuvante extendida hasta por 10 años, en pacientes con ganglios positivos. En el caso de la paciente premenopáusica, el tamoxifeno ha incrementado la tasa de sobrevida global y en el de la mujer postmenopáusicas, un IA se asocia significativamente con menor riesgo de recurrencia del cáncer de mama y cáncer de mama contralateral en comparación con el placebo.12-17
*De acuerdo con los resultados del estudio MA17, para las mujeres premenopáusicas quienes al término de los 5 años de adyuvancia sean postmenopáusicas, se pueden considerar continuar con IAs por 5 años más.217
*Antes de considerar prescribir terapia extendida, es importante valorar la expectativa de vida, la presencia de factores clínicopatológicos de alto riesgo (ganglios positivos, tamaño mayor de 5 cm.), la tolerancia previa al tratamiento y las comorbilidades de cada paciente.19,20
Definición de menopausia: Pacientes con ooforectomía bilateral, edad ≥ 60 años, edad ≤ 60 años y amenorrea por 12 o más meses en ausencia de quimioterapia, tamoxifeno, toremifeno o supresión ovárica y niveles de hormona folículo estimulante (FSH) y estradiol en rangos de postmenopausia. En caso de estar bajo tratamiento con tamoxifeno y edad ≤ 60 años, son necesarios niveles de FSH y estradiol sérico en valores de postmenopausia. En mujeres que al inicio de la quimioterapia sean premenopáusicas, la amenorrea no es indicador del estado de menopausia, por lo que se aconseja efectuar mediciones séricas de estos niveles hormonales previos a la indicación de inhibidores de aromatasa.218
REFERENCIAS
1. Cuzick J, et al. Effect of tamoxifen and radiotherapy in women with locally excised ductal carcinoma in situ: long-term results from the UK/ANZ DCIS trial. Lancet Oncol 2011;12:21-29 [ Links ]
2. Wapnir IL, et al. Long term-outcomes of invasive ipsilateral breast tumor recurrences after lumpectomy in NSABP B-27 and B-24 randomized clinical trials for DCIS. J Natl Cancer Inst 2011;103:478-488. [ Links ]
3. Fisher B, et al. Tamoxifen for the prevention of breast cancer: current status of the National Surgical Adjuvant Breast and Bowel Project P-1 study. J Natl Cancer Inst 2005;97:1652-1662. [ Links ]
4. Margolese RG, et al. Anastrazole versus tamoxifen in postmenopausal women in ductal carcinoma in situ undergoing lumpectomy plus radiotherapy (NSAB B-35): a randomized, double-blind, phase 3 clinical trial. Lancet 2016;387:845. [ Links ]
5. Forbes J, et al. Anastrazole versus tamoxifen for the prevention of loco-regional and contralateral breast cancer in postmenopausal women with locally excised ductal carcinoma in situ (IBIS-II DCIS): a double-blind, randomized controlled trial. Lancet 206:387:866-873. [ Links ]
6. Pagani O, et al. Adjuvant Exemestane with Ovarian Suppression in Premenopausal Breast Cancer. NEJM 2014;371:107-118. [ Links ]
7. Francis PA, et al.; SOFT Investigators; International Breast Cancer Study Group. Adjuvant ovarian suppression in premenopausal breast cancer. Suppression of Ovarian Function With Either Tamoxifen or Exemestane Compared With Tamoxifen Alone in Treating Premenopausal Women With Hormone-Responsive Breast Cancer (SOFT). N Engl J Med. 2015 Jan 29;372(5):436-446. doi: 10.1056/NEJMoa1412379. Epub 2014 Dec 11. [ Links ]
8. Tjan-Henjnen VC, et al. First results from the multicenter phase III DATA study comparing 3 versus 6 years of anastrazole after 2-3 years of tamoxifen in postmenopausal women with hormone receptor-positive early breast cancer. SABCS 2016; S1-03. [ Links ]
9. Mamounsas EP, et al. A ramdomized, double-blinded, placebo-controlled clinical trial to evaluate extended adjuvant endocrine therapy (5 years of letrozole) in postmenopausal women with hormone-receptor positive breast cancer who have completed previous adjuvant endocrine therapy: initial results of NRG oncology/NSABP- B42. SABCS 2016: S1-05. [ Links ]
10. Davies C, et al. Adjuvant Tamoxifen: Longer Against Shorter (ATLAS) Collaborative Group. Long-term effects of continuing adjuvant tamoxifen to 10 years versus stopping at 5 years after diagnosis of oestrogen receptor-positive breast cancer: ATLAS, a randomized trial.Lancet. 2013 Mar 9;381(9869):805-16. Erratum in: Lancet. 2013 Mar 9;381(9869):804. Lancet. 2017 May 13;389(10082):1884. [ Links ]
11. Francis PA, Pagani O, Fleming GF, et al.; SOFT and TEXT Investigators and the International Breast Cancer Study Group. Tailoring Adjuvant Endocrine Therapy for Premenopausal Breast Cancer. N Engl J Med. 2018 Jul 12;379(2):122-137. doi: 10.1056/NEJMoa1803164. Epub 2018 Jun 4. [ Links ]
12. Goss PE, Ingle JN, Pritchard KI, et al: Extending aromatase-inhibitor adjuvant therapy to 10 years. N Engl J Med 2016;375:209-219. [ Links ]
13. Blok EJ KJ, Kroep JR, Meershoek-Klein Kranenbarg E, et al: Optimal duration of extended adjuvant endocrine therapy for early breast cancer: Results of the IDEAL trial (BOOG 2006-05). J Natl Cancer Inst. doi: 10.1093/jnci/djx134 [epub on January 1, 2018] [ Links ]
14. Tjan-Heijnen VCG, van Hellemond IEG, Peer PGM, et al: Extended adjuvant aromatase inhibition after sequential endocrine therapy (DATA): A randomized, phase 3 trial. Lancet Oncol 2017;18:1502-1511. [ Links ]
15. Colleoni M, Luo W, KarlssonP, etal: Extended adjuvant intermittent letrozole versus continuous letrozole in postmenopausal women with breast cancer (SOLE): A multicentre, open-label, randomized, phase 3 trial. Lancet Oncol 2018;19:127-138. [ Links ]
16. Mamounas E, Bandos H, Lembersky B, et al: A randomized, double-blinded, placebo-controlled clinical trial of extended adjuvant endocrine therapy (tx) with letrozole (L) in postmenopausal women with hormone-receptor (+) breast cancer (BC) who have completed previous adjuvant tx with an aromatase inhibitor (AI): Results from NRG Oncology/NSABP B-42. Cancer Res 77, 2017 (suppl; abstr S1-05). [ Links ]
17. Gnant M SG, Greil R, et al: A prospective randomized multi-center phase-III trial of additional 2 versus additional 5 years of anastrozole after initial 5 years of adjuvant endocrine therapy: Results from 3,484 postmenopausal women in the ABCSG 16 trial. San Antonio Breast Cancer Symposium San Antonio, TX 2017. [ Links ]
18. Goss PE, et al. Extending Aromatase-Inhibitor Adjuvant Therapy to 10 Years. N Engl J Med 2016;375:209-219. [ Links ]
19. Invasive Breast Cancer.Versión 2019.1.NCCN Clinical Practice Guidelines in Oncology. [ Links ]
20. Burstein HJ, Lacchetti C, Anderson H, Buchholz TA, Davidson NE, Gelmon KA. Adjuvant Endocrine Therapy for Women With Hormone Receptor-Positive Breast Cancer: ASCO Clinical Practice Guideline Focused Update. J Clin Oncol 2018 Nov 19:JCO1801160. doi: 10.1200/JCO.18.01160. [Epub ahead of print]. [ Links ]
C. Tratamiento adyuvante con terapias blanco (trastuzumab/pertuzu-mab)
En pacientes con tumores que presentan sobreexpresión de HER-2 neu +++ por IHQ o FISH +, el uso del anticuerpo monoclonal trastuzumab en combinación con la quimioterapia adyuvante ha permitido la obtención de beneficio tanto en la sobrevida libre de recaída (HR 0.62) como en la supervivencia global (HR 0.66).1-3
Se recomienda iniciar la adyuvancia de trastuzumab junto con la quimioterapia con taxanos posterior al uso de antraciclinas, debido a que ésta secuencia ha demostrado ser útil y segura.223 No se aconseja la administración simultánea de trastuzumab con antraciclinas dado que se incrementa la cardiotoxicidad.
Se debe considerar el esquema TCH (docetaxel, carboplatino y trastuzumab) por seis ciclos sin empleo de antraciclinas en pacientes con alto riesgo de enfermedad cardiovascular (antecedentes de disfunción cardiaca, edad mayor, hipertensión, obesidad o uso previo de antraciclinas).5,6
Actualmente se aconseja que la duración del tratamiento adyuvante con trastuzumab sea de 1 año ya que aplicaciones por menos o más tiempo no han demostrado hasta el momento mejores resultados.6-9
En casos seleccionados con ganglios negativos y tumores pequeños (menores de 3 cm), el esquema con paclitaxel semanal + trastuzumab por 12 semanas seguido de trastuzumab cada 3 semanas hasta completar 1 año puede ser una opción.229
Las pacientes que reciban trastuzumab deberán ser valoradas cuidadosamente debido al riesgo de cardiotoxicidad, en especial aquéllas con antecedente personal de enfermedad cardiaca o alto riesgo. Deberá evaluarse la fracción de eyección (FE) del ventrículo izquierdo antes de comenzar este agente, cada 12 semanas y al finalizar el tratamiento. Todas las pacientes que reciban este medicamento deberán ser vigiladas mediante ecocardiografía o gammagrama nuclear para detectar de forma temprana una disminución de la función ventricular (Tabla 1).
Tabla 1 Conducta a seguir para la vigilancia cardiológica y ajuste de dosis del fármaco.
| Baja absoluta en FEVI | |||
|---|---|---|---|
| < 10% | 10-15% | > 15% | |
| FEVI normal | Continuar | Continuar | Suspender* |
| 1% a 5% por debajo del LN de la FEVI | Continuar | Suspender* | Suspender* |
| > 5% por debajo del LN de la FEVI | Suspender* | Suspender* | Suspender* |
LN: Límite normal; FEVI: Fracción de eyección del ventrículo izquierdo.
*Repetir FEVI en 4 semanas.
En la actualidad puede considerarse también la utilización de doble bloqueo anti HER-2 adyuvante (trastuzumab + pertuzumab) pero sólo en pacientes con ganglios positivos.230
REFERENCIAS
1. Zardavas D, Tryfonidis K, Goulioti T, Piccart M. Targeted adjuvant therapy in breast cancer. Exp Rev Anticancer Ther 2016;16(12):1263-1275. [ Links ]
2. Dahabreh IJ, Linardou H, Siannis F, et al. Trastuzumab in the adjuvant treatment of early-stage breast cancer: a systematic review and meta-analysis of randomized controlled trials. Oncologist 2008;13:620- 630. [ Links ]
3. Gianni L, Dafni U, Gelber RD, et al. Treatment with trastuzumab for 1 year after adjuvant chemotherapy in patients with HER-2-positive early breast cancer: a 4-year follow-up of a randomized controlled trial. Lancet Oncol 2011;12:236-244. [ Links ]
4. Pérez EA, Romond E, Suman VJ, et al. Trastuzumab plus adjuvant chemotherapy for human epidermal growth factor receptor 2-positive breast cancer: planned joint analysis of overall survival (OS) from NSABP B-31 and NCCTG N9831. J Clin Oncol 2014;32(33):3744-3752. [ Links ]
5. Lambertini M, Pondé NF, Solinas C; de Azambuja E. Adjuvant trastuzumab: a 10-year overview of its benefit. Exp Rev Anticancer Ther 2017;17(1):61-74. doi: 10.1080/14737140.2017.1264876. [ Links ]
6. Slamon DJ, Eiermann W, Robert NJ, et al. Ten year follow-up of the BCIRG-006 trial comparing doxorubicin plus cyclophosphamide followed by docetaxel (ACT) with doxorubicin plus cyclophosphamide followed by docetaxel and trastuzumab (ACTH) with docetaxel,carboplatin and trastuzumab (TCH) in HER-2+ early breast cancer patients. San Antonio Breast Cancer Sympoisum 2015; abstract S5-04. [ Links ]
7. Perez EA, Suman VJ, Davidson NE, et al. Sequential versus concurrent trastuzumab in adjuvant chemotherapy for breast cancer. J Clin Oncol 2011;29:4491-4497. [ Links ]
8. Jackisch C, Piccart MJ, Gelber RD, et al. HERA trial: 10 years follow up of trastuzumab after adjuvant chemotherapy in HER-2 positive early breast cancer - Final analysis. San Antonio Breast Cancer Sympoisum 2015; abstract PD5-01. [ Links ]
9. Pivot X, Romieu G, Debled M. et al 6 months versus 12 months of adjuvant trastuzumab for patients with HER-2-positive early breast cancer (PHARE): a randomized phase 3 trial. Lancet Oncol 2013;14(8):741-748. [ Links ]
10. Tolaney SM, Barry WT, Dang CT, et al. Adjuvant paclitaxel and trastuzumab for nodenegative, HER-2-positive breast cancer. N Engl J Med 2015;372(2):134-141. [ Links ]
11. Gunter von Minckwitz., Marion Procter, Evandro de Azambuja et al. Adjuvant Pertuzumab and Trastuzumab in Early HER-2-Positive Breast Cancer. N Engl J Med 2017;377(2):122-131. [ Links ]
Perfiles genómicos y terapia adyuvante sistémica
Las pruebas de perfiles genómicas se pueden utilizan como apoyo para conocer pronóstico y/o en la toma de decisiones para administrar terapia adyuvante sistémica en pacientes con tumores RE/RP positivos, HER-2 negativo. No deben utilizarse en pacientes con tumores triples negativos o HER-2 positivos. Las recomendaciones para el uso de las cuatro firmas moleculares disponibles en México (Oncotype DX, MammaPrint, Endopredict y PAM50) son las siguientes:
Oncotype DX: Prueba de 21 genes con valor pronóstico y predictivo, con una amplia validación en el que se genera un puntaje de recurrencia de acuerdo a la expresión de cada uno de los genes. Se recomienda en tumores RH positivos, HER-2 negativo, de 1.1 a 5 cm (o de 0.5 a 1 cm y alguna característica desfavorable: moderada o pobremente diferenciado o invasión linfovascular) y ganglios linfáticos axilares negativos. En caso de puntuación de recurrencia < 26 se recomienda sólo terapia endócrina; de 26 a 30 terapia endócrina +/-quimioterapia adyuvante; y > 31 terapia endócrina + quimioterapia adyuvante. En mujeres < 50 años con puntuación de 16 a 25 considerar agregar quimioterapia adyuvante por beneficio en recurrencia a distancia.1,2
MammaPrint: Prueba de 70 genes que tiene utilidad pronóstica en la que se genera un resultado como bajo o alto riesgo genómico. Se recomienda en pacientes con tumores con receptores hormonales (RH) positivos, HER-2 negativo, menores de 5 cm, ganglios linfáticos axilares negativos y riesgo clínico alto (> 3 cm; > 2 cm moderadamente o pobremente diferenciados; > 1 cm pobremente diferenciados). En las pacientes con resultado de bajo riesgo genómico se recomienda terapia endócrina sin quimioterapia. Puede utilizarse en pacientes con receptores hormonales positivos, de 1 a 3 ganglios positivos y riesgo clínico alto (> 2 cm; o moderadamente/pobremente diferenciados). En pacientes con ganglios positivos y bajo riesgo genómico el beneficio de quimioterapia adyuvante en sobrevida libre de metástasis es limitado.233
EndoPredict: Prueba de 12 genes que se puede utilizar en pacientes con tumores RH positivos, HER-2 negativo T1 o T2 y ganglios negativos. Los pacientes con baja puntuación de riesgo ( <3.3287) tienen un pronóstico similar a T1aT1b N0 M0, con una recurrencia a distancia de 4% a 10 años. Los pacientes con 12 ganglios positivos y baja puntuación de riesgo tienen una posibilidad de recurrencia a distancia de 5.6% a 10 años.234
PAM50 (Prosigna): Se puede utilizar en pacientes con tumores RH positivos, HER-2 negativo, T1 o T2, ganglios negativos. Los pacientes con baja puntuación (040) de recurrencia tienen pronóstico similar a T1aT1b N0 M0. En pacientes con 13 ganglios positivos y baja puntación de recurrencia tienen un riesgo de recurrencia a distancia menor de 3.5% a 10 años si son tratados únicamente con terapia endócrina.234
REFERENCIAS
1. Sparano JA, Gray RJ, Makower DF, et al. Adjuvant Chemotherapy Guided by a 21- Gene Expression Assay in Breast Cancer. NEJM 2018;379:111-121. [ Links ]
2. Geyer CE, Tang G, Mamounas EP et al. 21'Gene assay as predictor of chemotherapy benefit in HER-2'negative breast cancer. Npj Breast Cancer 2018;4:37. [ Links ]
3. Cardoso F, van`t Veer LJ, Bogaerts J, et al. 70-Gene Signature as an Aid to Treatment Decisions in Early-Stage Breast Cancer. NEJM 2016;375:717-729. [ Links ]
4. Sestak I, Buus R, Cuzick J, e tal. Comparison of the performance of 6 prognostic signatures for estrogen receptor-positive breast cancer: A secondary analysis of a randomized clinical trial. JAMA Oncology 2018;4:545-553. [ Links ]
Toxicidad a mediano y largo plazos derivada del tratamiento médico del cáncer mamario
El diagnóstico temprano y la implementación de los nuevos avances terapéuticos han mejorado el pronóstico de las pacientes con cáncer de mama temprano e incrementado de forma importante el número de sobrevivientes. Es por ello que conocer las toxicidades derivadas del tratamiento médico y estar familiarizado con el manejo recomendado de las mismas resulta fundamental dado el gran impacto que producen en la calidad de vida de las enfermas.235
A. Cardiotoxicidad
Antraciclinas
La cardiotoxicidad relacionada con el uso de adriamicina o epirubicina se presenta como una disfunción sistólica asintomática, con disminución de la fracción de eyección (FE) de hasta más de 15% cuando se usan dosis acumuladas de doxorrubicina mayores de 240 mg/m2. El riesgo de desarrollar cardiotoxicidad con epirubicina es de 1% con dosis acumuladas de 550 mg/m2 y de 1.5% con dosis acumuladas de 700 mg/m2; el riesgo se incrementa de manera importante con dosis más altas, por lo que dosis mayores de 900 mg/m2 no se recomiendan. Un porcentaje menor de pacientes puede presentar insuficiencia cardiaca, la cual aumenta con la dosis acumulada y por lo general no es reversible.236
Los factores de riesgo asociados son:
– Edad mayor de 65 años.
– Historia de hipertensión o comorbilidades cardiacas.
– Dosis acumuladas altas (1% de riesgo con dosis de 240 mg/m2, 5% con 400 mg/m2 e incremento dramático del riesgo a partir de 550 mg/m2 de adriamicina).
– Historia de radiación a mediastino.
– Combinación con trastuzumab. Recomendaciones:
– Realizar ecocardiograma o técnica de adquisición sincronizada múltiple
(MUGA) basal en pacientes mayores de 50 años o en mujeres jóvenes con comorbilidades cardiacas.
– No exceder dosis (el riesgo es bajo con AC x 4, FAC x 4, EC x 4 o FEC x 4).
– Monitorización clínica de síntomas y en su caso referencia oportuna a cardiología.
Trastuzumab
La cardiotoxicidad por trastuzumab es generalmente reversible y se asocia con el daño causado por el bloqueo antiHER-2 a nivel de los miocitos cardiacos. La incidencia de falla cardiaca es de 1.5% a 5%, pero la de disminución asintomática de la FE es de 4% a 20%. Los factores de riesgo son poco claros; sin embargo, se sabe que pacientes de edad avanzada, con FE basal de 50% a 54%, comorbilidades cardiacas y uso de medicamentos antihipertensivos, tienen mayor riesgo.3,4 El riesgo de cardiotoxicidad puede ser mayor en aquellas que son tratadas con antraciclinas secuenciales. El manejo con betabloqueadores e inhibidores de la enzima convertidora de angiotensina mejora la fracción de eyección y en muchos casos puede normalizarse la función cardiaca. En pacientes seleccionadas es posible reiniciar el tratamiento con trastuzumab, pero esto sólo debe hacerse en quienes son manejadas de manera conjunta con un cardiólogo.
Recomendaciones
– Ecocardiograma o MUGA antes del inicio del tratamiento y cada 3 me-ses hasta finalizarlo (meses 0, 3, 6, 9 y 12).
– Si hay disminución de la FE, suspender el trastuzumab y tratar falla cardiaca.
– Bajo la estrecha supervisión de cardiología es posible reiniciar el tratamiento si la FE mejora.
B. Leucemia y síndrome mielodisplásico
La leucemia mielocítica aguda y el síndrome mielodisplásico se han relacionado con el uso de agentes alquilantes y se presentan entre 5 y 7 años después del tratamiento.239 También se ha reportado incremento del riesgo de neoplasias hematológicas secundarias con la administración de inhibidores de la topoisomerasa II, incluidas antraciclinas, y suelen presentarse 3 a 5 años después de su empleo. El riesgo asociado con el uso de taxanos no está bien caracterizado dado la relativamente reciente introducción de este tipo de fármacos.
Posterior a la terapia antineoplásica la tasa acumulada a 5 años es de 0.24%, pero se eleva a 0.48% a los 10 años después de finalizado el tratamiento. En comparación con pacientes tratadas únicamente con cirugía, las que reciben quimioterapia tienen un riesgo 6.8 veces mayor y el riesgo se incrementa 7.6 veces si son tratadas con quimioterapia y radioterapia. Sin embargo, es importante recordar que el número absoluto de pacientes que desarrollan una neoplasia hematológica secundaria es pequeño, con una tasa de 0.46/100 añospersona en pacientes tratadas con quimioterapia.240
C. Neuropatía
La neuropatía es una complicación muy frecuente en pacientes que reciben tratamiento con taxanos. La incidencia es de 13% a 27% y varía según el tipo y la frecuencia del taxano utilizado.241 En casos severos, esta complicación puede llegar a ser incapacitante y permanente. Los factores vinculados con esta toxicidad son: edad avanzada, raza, obesidad, diabetes mellitus e historia de abuso de alcohol. A la fecha no existe un método preventivo eficaz y las opciones terapéuticas tienen beneficio limitado.8,9
Tratamiento
– Duloxetina.
– Gabapentina, pregabalina: beneficio limitado en estudios clínicos; su efecto aparece a dosis altas y después de semanas a meses de tratamiento. Su administración es limitada por la somnolencia y cansancio que ocasionan.
– Opioides en casos severos.
– Antidepresivos: nortriptilina, venlafaxina y fluoxetina han mostrado efectos en el manejo de la neuropatía diabética y la neuralgia posherpética. No hay datos en pacientes con neuropatía asociada con el uso de taxanos.
– Acupuntura.
– Terapia de relajación.
– Terapia ocupacional.
– Neuroestimulación eléctrica.
– Masaje.
D. Fatiga
Se denomina así a la sensación persistente de cansancio asociada de manera no proporcional con actividades físicas. Se presenta hasta en 80% de las pacientes tratadas con quimioterapia y persiste por 6 a 12 meses después de la finalización de la misma en 30% de los casos. Desafortunadamente las estrategias terapéuticas son limitadas, con mejoras en los síntomas que ocurren de manera lenta. Por otra parte, la evidencia ha demostrado que incrementar la actividad física es la estrategia más eficaz para mejorar la fatiga.244
Recomendaciones
– Evaluar la presencia de fatiga a intervalos frecuentes.
– Si la fatiga es moderada-severa, descartar otras causas (recurrencia de la enfermedad, alteraciones vigilia-sueño, depresión, ansiedad, dolor, anormalidades nutricionales, hipotiroidismo, deficiencia de vitamina D, etc.) y tratar de manera correspondiente.
Intervenciones
– Incremento de la actividad física (150 min de ejercicio aeróbico moderado a la semana y dos a tres sesiones de entrenamiento de fuerza).
– Para pacientes que no se encuentren en condición de ejercitarse, se recomienda caminar o, mínimamente, terapia física.
– Intervenciones cognitivas y psicosociales: técnicas de relajación, grupos de apoyo, etc.
– Intervenciones mentecuerpo: yoga, acupuntura, masaje.
– Intervenciones farmacológicas: este tipo de estrategias deben considerarse sólo cuando todas las alternativas previamente mencionadas han sido evaluadas. Se puede usar modafanil o metilfenidato; estudios aleatorizados han mostrado poca eficacia en pacientes con cáncer de mama, pero puede haber mejoría en casos de fatiga severa. La evidencia sugiere que la mejoría en los síntomas es frecuente cuando se emplea modafanil durante el tratamiento, con eficacia limitada en pacientes que han concluido la terapia.11,12
E. Disfunción cognitiva
Las causas de esta compleja toxicidad que se presenta a mediano y largo plazos son hasta el momento poco claras. La incidencia de daño cognitivo secundario a quimioterapia es de 20% a 30%. Existen reportes que señalan que 17% a 75% de las mujeres sufren cambios cognitivos a causa del tratamiento instituido y probablemente también por el impacto del diagnóstico. En la actualidad no existen intervenciones comprobadas para la prevención o el manejo de las alteraciones cognitivas relacionadas con el diagnóstico y el tratamiento del cáncer mamario; tampoco las guías internacionales proponen lineamientos específicos.247 En pacientes con deterioro cognitivo persistente, la evaluación neurocognitiva resulta fundamental.
F. Síntomas menopáusicos inducidos por tratamiento médico
La prevalencia de los síntomas climatéricos inducidos por la quimioterapia y el tratamiento hormonal (bochornos y sudoraciones nocturnas, resequedad vaginal y atrofia, incontinencia, dispareunia, insomnio, irritabilidad, artralgias, fatiga) varía de acuerdo con la edad, el tipo de tratamiento y el número de ciclos de quimioterapia administrados. Estos síntomas llegan a presentarse en más de 40% de las pacientes.
Ya que la terapia hormonal de reemplazo está contraindicada (ver capítulo de Terapia Hormonal de Reemplazo, THR), se han utilizado múltiples medicamentos como manejo farmacológico con resultados por lo general no satisfactorios.
Recomendaciones248
– Ejercicio físico.
– Respiración pausada.
– Relajación muscular, meditación, yoga.
– Terapia conductual cognitiva.
– Combinación de intervenciones conductuales.
– Hipnosis.
– Acupuntura.
– Venlafaxina.
G. Insuficiencia ovárica por quimioterapia
Todas las pacientes en edad fértil deben recibir asesoría acerca de la probable pérdida de la función ovárica y ser referidas a un especialista en oncofertilidad si es posible. Existen importantes avances en este campo: ya hay clínicas en esta área que proponen criopreservación o bien protocolos de estimulación o de protección ovárica con buen margen de seguridad. Se tiene evidencia de que la goserelina administrada de manera simultánea con la quimioterapia en pacientes con tumores con receptores hormonales negativos ayuda a preservar la función ovárica. Una revisión más detallada de este tema se puede encontrar en la sección sobre el cáncer de mama en mujeres jóvenes.
En sobrevivientes con cáncer de mama, evidencia limitada sugiere que el embarazo posterior a un tratamiento no incrementa las tasas de recurrencia y no compromete la salud del producto. Se recomienda que las pacientes que deseen embarazarse lo hagan de 2 a 3 años después del término de la quimioterapia. Todas deberán recibir asesoría estrecha de su oncólogo y su ginecólogo.249
REFERENCIAS
1. From Cancer patient to cancer survivor, IOM (Institute of Medicine) Report 2006 ISBN 0-309-09595-6. [ Links ]
2. Pinder MC, Duan Z, Goodwin J, et al. Congestive heart failure in older women treated with adjuvant anthracyline chemotherapy for breast cancer. J Clin Oncol 2007;25:3808-3815. [ Links ]
3. Romond EH, Jeong JH, Rastogi P, et al. Seven-year follow-up assessment of cardiac function in NSABP B-31, a randomized trial comparing doxorubicin and cyclophosphamide followed by paclitaxel (ACP) with ACP plus trastuzumab as adjuvant therapy for patients with node-positive, human epidermal growth factor receptor 2-positive breast cancer. J Clin Oncol 2012;30(31):3792-3799. [ Links ]
4. Chavez-Macgregor M, Zhang N, Buchholz TA, et al. Trastuzumab-related cardiotoxicity among older patients with breast cancer. J Clin Oncol 2013;31(33):4222-4228. [ Links ]
5. Patt DA, Duan Z, Fang S, et al. Acute myeloid leukemia after adjuvant breast cancer therapy in older women: understanding the risk. J Clin Oncol 2007;25(25):3871-3876. [ Links ]
6. Wolff AC, Blackford AL, Visvanathan K, et al. Risk of marrow neoplasms after adjuvant breast cancer therapy: the national comprehensive cancer network experience. J Clin Oncol 2015;33(4):340-348. [ Links ]
7. Schneider B, Zhao F, Wang M, et al. Neuropathy is not associated with clinical outcomes in patients receiving adjuvant taxane-containing therapy for operable breast cancer. J Clin Oncol 2012;30(25):3051-3057. [ Links ]
8. Smith EM, Pang H, Cirrincione C, et al. Effect of duloxetine on pain, function and QoL among patients with painful chemotherapy-induced neuropathy. JAMA 2013;309(13):1359-1367. [ Links ]
9. Hershman DL, Lacchetti C, Dworkin RH, et al. Prevention and management of chemotherapy-induced peripheral neuropathy-ASCO clinical practice guideline. J Clin Oncol 2014;32(18):1941-1967. [ Links ]
10. Bower JE, Bak K, Breitbart W, et al. Screening, assessment and management of fatigue in adult survivors of cancer: An ASCO practice guideline adaptation. J Clin Oncol 2014;32(17):1840-1850. [ Links ]
11. NCCN Clinical Practice Guidelines in Oncology. Cancer-related fatigue version2.2017- April 2017, National Comprehensive Cancer Network (https://www.nccn.org/professionals/physician_gls/pdf/fatigue.pdf.) [ Links ]
12. Pachman DR, Barton DL, Swetz KM, Loprinzi C. Troublesome symptoms in cancer survivors: fatigue, insomnia, neuropathy, and pain. J Clin Oncol 2012;30:30:3687-3696. [ Links ]
13. Azim HA, Azanbuja E, Colozza M, et al. Long-term toxic effects of adjuvant chemotherapy in breast cancer. Ann Oncol 2011;22(9):1939-1947. [ Links ]
14. Mann E, Smith MJ, Hellier J, et al. Cognitive behavioural treatment for women who have menopausal symptoms after breast cancer treatment (MENOS 1): a randomized controlled trial. Lancet Oncol 2012;13:309-318. [ Links ]
15. Azim HA, Kroman HA, Paesmans A, et al. Prognostic impact of pregnancy after breast cancer according to estrogen receptor status: A multicenter retrospective study. J Clin Oncol 2013;31(1):73-79. [ Links ]
XII. Radioterapia postoperatoria
A. Radioterapia posoperatoria en el manejo conservador (T1, T2, N0)
Las pacientes tratadas con cirugía conservadora deberán recibir radioterapia externa a la mama. La dosis será de 40,05 a 42.5 Gy en hipofraccionamiento o 50 Gy en fraccionamiento convencional. La dosis adicional (boost) será de 10 a 16 Gy.
Se insiste en que el cirujano deje referencias radioopacas en los márgenes quirúrgicos para facilitar una mayor precisión en la administración de la dosis adicional.250
Hipofraccionamiento
El hipofraccionamiento (dosis mayor por fracción, menor número de fracciones y menor tiempo total de tratamiento) se realiza con una planeación 3D. Se recomienda que la cobertura del 95% del volumen del PTV reciba el 95% de la dosis y no mayor del 105% de la dosis de prescripción.
El hipofraccionamiento tiene las mismas tasas de control local que el fraccionamiento convencional sin impactar en el resultado cosmético.
Hipofraccionamiento en etapas tempranas
La radioterapia hipofraccionada puede utilizarse en mujeres con carcinoma ductal in situ (CDIS) o carcinoma invasor que hayan sido tratadas con cirugia conservadora. Puede usarse el esquema de 40 Gy en 15 fracciones o 42,5 Gy en 16 fracciones. La decisión de administrar este fraccionamiento debe ser a juicio del radiooncólogo, tomando en cuenta que el grado tumoral, la edad, el tamaño de la mama y la administración de terapia sistémica no contraindican su utilización.251
Aunque existen estudios con resultados favorables, el uso de radioterapia hipofraccionada no es un estándar en pacientes mastectomizadas. Puede considerarse en pacientes de edad avanzada, con comorbilidades o con dificultades para el traslado diario al tratamiento. Se requieren más estudios que permitan recomendar su utilización en estas etapas.252
Radioterapia acelerada parcial de la mama
Otra alternativa de tratamiento conservador en la etapa T-12 ( < 3 cm) N0 M0 es la radioterapia acelerada parcial de la mama. Las indicaciones recomendadas son: pacientes postmenopáusicas, sin mutación BRCA 1 y 2, tamaño tumoral T < 2 cm, margen quirúrgico negativo, receptores hormonales positivos, sin multicentricidad ni multifocalidad, ganglios linfáticos negativos.
Existen diversas modalidades de radioterapia para este abordaje: braquiterapia, radioterapia intraoperatoria y radioterapia de intensidad modulada (IMRT). Los resultados en términos de recurrencia local con seguimiento a 5 años en estudios aleatorizados demuestran no inferioridad, sin diferencias en toxicidad. Las pacientes cardiópatas con cáncer de mama izquierda que cumplan los criterios mencionados obtienen mayor beneficio porque la dosis al corazón es menor.4,5
Tiempo para administrar la radioterapia
El inicio de la radioterapia después de cirugía conservadora sin quimioterapia adyuvante debe ser en las primeras 8 semanas, después de quimioterapia neoadyuvante y cirugía, en 30 días y luego de cirugía y quimioterapia adyuvante en el primer mes (no retrasar más de 7 meses a partir de cirugía).6-8
B. Indicaciones de radioterapia postoperatoria a cadenas ganglionares
Axilo-supraclavicular: Las pacientes deberán recibir radioterapia a todos los niveles axilares en el caso de invasión a más de tres ganglios o ruptura capsular.9,10
– El Consenso Mexicano recomienda radioterapia ganglionar con uno a tres ganglios axilares positivos después de disección axilar óptima en pacientes menores de 40 años o con extensión extracapsular.
– Otras indicaciones incluyen la presencia de dos o más de los siguientes factores: premenopáusicas, receptores hormonales negativos, invasión linfovascular, tumores de alto grado (SBR III) y T inicial ≥ 2 cm, componente intraductal extenso.11,12
– Un ganglio centinela positivo sin disección axilar.
-
– Irradiación axilar puede ser considerada como el tratamiento estándar para pacientes con criterios de elegibilidad de AMAROS:262
Cadena mamaria interna: Las indicaciones absolutas son ganglios positivos en CMI por clínica, imagen y cáncer inflamatorio. Otras indicaciones incluyen tumores centrales o internos con N1 o N2 independientemente del sitio del tumor.263
Debe evaluarse la toxicidad cardiaca potencial en cada paciente en función de los factores de riesgo de recurrencia ya conocidos.
C. Radioterapia a la pared torácica posterior a mastectomía
El volumen blanco incluye la pared torácica, la cicatriz de mastectomía y se consideran los orificios de drenaje.
La pared torácica se irradia en caso de que exista una o varias de las siguientes condiciones:
– Lesión primaria >5 cm (T3).
– Invasión a la piel o la fascia del pectoral (T4).
– Margen quirúrgico positivo.
– N2.
Las áreas ganglionares recibirán radioterapia considerando los factores previamente mencionados.15,16
D. Radioterapia asociada a quimioterapia, terapias blanco y hormonoterapia
El uso de la radioterapia concomitante a la quimioterapia no se recomienda. No hay información que contraindique la administración concomitante de radioterapia con terapias blanco. El empleo concomitante de hormonoterapia con radioterapia no ha demostrado incremento estadísticamente significativo de la toxicidad pulmonar, cardiaca o dérmica.
REFERENCIAS
1. Kirova YM. Radiation therapy (RT) after breast-conserving surgery (BCS) in 2015- the year of radiation therapy advances. Eur J Surg Oncol 2016;42(4):437-440. [ Links ]
2. Smith B, Bellon J, Blñitzblau R. et al. Radiation therapy for the whole breast: Executive summary of an American Society of radiation Oncology (ASTRO) evidsence based guideline. Prac Rad Oncol 2018;8:145-152 [ Links ]
3. Gutman D, Vengalla S, Jain V, Garay F, et al. Trends and patterns of utilization of hypofractionated post mastectomy radiotherapy: a national cáncer database analysis. Clin Breat Cancer 2018;18:e899-e908. [ Links ]
4. Kirby AM. Updated ASTRO guidelines on accelerated partial breast irradiation (APBI): to whom can we offer APBIoutside a clinical trial? Br J Radiol 2018;91(1085):20170565. [ Links ]
5. Maffuz-Aziz A, Huerta-Bahena J, Domínguez-Reyes CA, Tenorio-Torres JA, Sherwell-Cabello S, LópezHernández S, et al. Intraoperative Radiotherapy with the Use of Low Energy X-Rays for the Treatment of Early Breast Cancer. Clin Oncol 2018;3:1465. [ Links ]
6. Flores-Balcázar CH, Flores-Luna L, Villarreal-Garza C, Mota-García A, Bargalló-Rocha E. Impact of Delayed Adjuvant Radiotherapy in the Survival of Women with Breast Cancer. Cureus. 2018 Jul 30;10(7):e3071. doi: 10.7759/cureus.3071. [ Links ]
7. Zhang WW, Wu SG, Sun JY, Li FY, He ZY. Long-term survival effect of the interval between mastectomy and radiotherapy in locally advanced breast cancer. Cancer Manag Res 2018;10:2047-2054. [ Links ]
8. Bleicher RJ. Timing and Delays in Breast Cancer Evaluation and Treatment. Ann Surg Oncol 2018; 25(10):2829-2838. [ Links ]
9. Belkacemi Y, Truong PT, Khan AJ, Geara F, Taghian AG, Moran MS. Adjuvant nodal radiotherapy in the era of sentinel node biopsy staging of breast cancer: A review of published guidelines and prospective trials and their implications on clinical practice. Crit Rev Oncol Hematol 2017; 112:171-178. [ Links ]
10. Mann J, Wu X, Christos P, Nagar H. The State of Surgical Axillary Management and Adjuvant Radiotherapy for Early Stage Invasive Breast Cancer in the Modern Era. Clin Breast Cancer 2018;18(4):477-493. [ Links ]
11. Yan M, Abdi MA, Falkson C. Axillary Management in Breast Cancer Patients: A Comprehensive Review of the Key Trials. Clin Breast Cancer 2018;18(6):1251-1259. [ Links ]
12. Gerber N, Port E, Chadha M. The evolving and multidisciplinary considerations in nodal radiation in breast cancer. Semin Radiat Oncol 2019;29:150-157. [ Links ]
13. Moossdorff M, Nakhlis F, Hu J, Barry WT, Losk K, Haskett C, Smidt ML, King TA. The Potential Impact of AMAROS on the Management of the Axilla in Patients with Clinical T1-2N0 Breast Cancer Undergoing Primary Total Mastectomy. Ann Surg Oncol 2018;25(9):2612-2619. doi: 10.1245/s10434-018-6519-1. [ Links ]
14. NCCN Clinical Practical Guidelines in Oncology Breast Cancer. Version 4. 2018. [ Links ]
15. Recht A, Comen EA, Fine RE, et al. Postmastectomy Radiotherapy: An American Society of Clinical Oncology, American Society for Radiation Oncology, and Society of Surgical Oncology Focused Guideline Update. Ann Surg Oncol 2017;24:38-51. [ Links ]
16. McGee SF, Mazzarello S, Caudrelier JM, Lima MAG, Hutton B, Sienkiewicz M, Stober C, Fernandes R, Ibrahim MFK, Vandermeer L, Hilton J, Shorr R, Fergusson D, Clemons M. Optimal sequence of adjuvant endocrine and radiation therapy in early-stage breast cancer - A systematic review. Cancer Treat Rev 2018; 69:132-142. [ Links ]
XIII. Tratamiento neoadyuvante del cáncer mamario en etapas II y III incluyendo el localmente avanzado
El término neoadyuvancia se refiere al tratamiento sistémico inicial o primario que se administra antes de uno radical (cirugía o radioterapia). Este grupo comprende los carcinomas mamarios en estadio III. No obstante, para fines de tratamiento se agregan ciertos casos en etapas II A/B, T-23 N0 M0, y T-12 N1 M0.266
El estudio inicial de estas pacientes deberá incluir una biopsia del tumor primario con aguja de corte o una quirúrgica abierta, abarcando un segmento de piel cuando se considere útil. Se requiere un estudio histológico completo que incluya receptores hormonales y HER-2 neu,266 además de una evaluación clínica y de imagen del tumor primario y de los sitios potencialmente metastásicos más comunes mediante una telerradiografía o TAC de tórax, ultrasonido o TAC de abdomen, así como un rastreo óseo (este último para pacientes con etapas III). Un PETCT puede ser también una alternativa para el estadiaje.
La propuesta terapéutica la definirá el grupo médico multidisciplinario y se basará en las características de cada paciente (edad, estado menstrual, enfermedades concomitantes, preferencias, etc.), el estado clínico de la enfermedad y las variables histológicas e inmunohistoquímicas del tumor primario. En los casos en que la enfermedad sea técnicamente resecable y una cirugía conservadora de mama no sea factible o deseada por la paciente o se considere que la efectividad de la quimioterapia neoadyuvante será escasa (p. ej., tumores bien diferenciados, histología mucinosa o tubular, receptores hormonales positivos con títulos altos, HER-2 negativo) o su toxicidad muy alta y riesgosa, se recomienda la cirugía como procedimiento inicial.266
Tratamiento neoadyuvante en pacientes con estadios operables e inoperables
Si bien en un principio la neoadyuvancia se empleó en estadios localmente avanzados, en el presente esta modalidad de tratamiento se utiliza también en pacientes con tumores considerados inicialmente operables, mayores de 2 cm y/o con ganglios positivos, especialmente los subtipos HER-2 positivo o triple negativo.
Las ventajas del tratamiento neoadyuvante son:
Incrementar las posibilidades de cirugía conservadora.
Conocer si se obtuvo respuesta patológica completa (RPC: ypT0/is, ypN0) al tratamiento267 ya que este desenlace se asocia con mejor pronóstico.
Permite individualizar el tratamiento adyuvante basado en la respuesta inicial a la quimioterapia.
Si la paciente inicia con quimioterapia neoadyuvante se recomienda marcaje con clip radioopaco del sitio del tumor primario para una adecuada valoración quirúrgica.268
Por otra parte, es importante conocer que la posibilidad de obtener una RPC posterior a una terapia neoadyuvante óptima varía de acuerdo con el subgrupo: hormonosensible/HER-2 negativo 7%, triple negativo 30% y HER-2 positivo 32% a 67%.269
Quimioterapia neoadyuvante
Se considera que el estándar de quimioterapia neoadyuvante es de tres a cuatro ciclos con antraciclinas seguidos por tres a cuatro ciclos de taxanos o bien un esquema sin antraciclinas por 6 ciclos (taxanos+platinos) antes de la cirugía, ya que se asocian con mayores posibilidades de RPC.270
La adición de carboplatino al esquema de antraciclinas y taxanos en las mujeres con tumores triple negativos mejora la tasa de RPC, por lo que se considera una opción en este subgrupo de pacientes, especialmente si son portadoras de mutación BRCA; sin embargo, este esquema se ha relacionado con mayor toxicidad hematológica y no hematológica.6,7 La adición de otros fármacos como gemcitabina, capecitabina y nabpaclitaxel no está indicada.8-11
Terapias blanco en la neoadyuvancia (HER-2 neu positivo)
La adición de trastuzumab a la quimioterapia neoadyuvante en enfermedad HER-2 neu positiva aumenta la RPC, con rangos de 32% a 67%. Por lo tanto, en este grupo de pacientes se recomienda la administración concomitante de trastuzumab neoadyuvante con taxanos,12-14 pero no con antraciclinas.15-17 Por otra parte, el doble bloqueo anti HER-2 (trastuzumab/pertuzumab) si está disponible, es considerado actualmente el tratamiento de elección, ya que está asociado con un incremento en la tasa de RPC y se ha demostrado que las pacientes respondedoras tienen mejor supervivencia libre enfermedad.16,17
No se recomienda la terapia con doble bloqueo HER-2 con lapatinib,283 neratinib284 o TDM1.285
El bevacizumab no tiene una indicación actual en el tratamiento neoadyuvante.286
Hormonoterapia neoadyuvante
La hormonoterapia neoadyuvante está recomendada en mujeres postmenopáusicas con receptores hormonales positivos y etapas IIIII o en pacientes en quienes la toxicidad de la quimioterapia no sea aceptable o que padecen múltiples comorbilidades. El objetivo es incrementar la posibilidad de resección del tumor y/o de cirugía conservadora.
Se recomienda el empleo de un IA.22,23 Tras iniciar la hormonoterapia, si se obtiene respuesta objetiva, se recomienda continuarla por al menos 46 meses,289 seguido del tratamiento quirúrgico local. Se valorará continuar con hormonoterapia o quimioterapia adyuvante conforme a la respuesta patológica y las condiciones de la paciente.
Evaluación de respuesta durante el tratamiento neoadyuvante
Después de cada ciclo de quimioterapia deberá valorarse la respuesta clínica y tras la administración de tres a cuatro ciclos, se recomienda evaluar la respuesta tanto clínica como radiológica (mediante RMN, ultrasonido o mastografía). Si existe respuesta objetiva se continuará el tratamiento neoadyuvante hasta completarlo. De lo contrario, si no hay respuesta o se observan datos de progresión, puede considerarse cambio de esquema de quimioterapia (taxanos « antraciclinas) por dos a cuatro ciclos más y posteriormente, de acuerdo a la respuesta, valorar cirugía y/o radioterapia.
REFERENCIAS
1. Loibl S, Denkert C, von Minckwitz. Neoadjuvant treatment of breast cancer Clinical and research perspective. Breast 2015;24(Suppl 2):S73-S77. [ Links ]
2. Von Minckwitz G, Unth M, Blohmer JU, et al. Definition and impact of pathologic complete response on prognosis after neoadjuvant chemotherapy in various intrinsic breast cancer subtypes. J Clin Oncol 2012;30:1796-1804. [ Links ]
3. Donker M, Straver ME, Rutgers EJ, et al. Radioguided occult lesion localization (ROLL) in breast-conserving surgery after neoadjuvant chemotherapy. EJSO 2012;38(12):1218-1224. [ Links ]
4. Von Minckwitz G, Untch M, Nuesch E, et al. Impact of treatment characteristics on response of different breast cancer phenotypes: pooled analysis of the German neoadjuvant chemotherapy trials. Breast Cancer Res Treat 2011;125:145-156. [ Links ]
5. Kaufmann M, von Minckwitz G, Mamounas EP, et al. Recommendations from an international consensus conference on the current status and future of neoadjuvant systemic therapy in breast cancer. Ann Surg Oncol 2012;19:1508-1516. [ Links ]
6. Sikov WM, Berry DA, Perou C, et al. Impact of the addition of carboplatin and or bevacizumab to neoadjuvant once-per-week paclitaxel followed by dose-dense doxorrubicin and cyclophosphamide on pathologic complete response rates in stage II to III triple negative breast cancer: CALBG 4063 (Alliance). J Clin Oncol 2015;33:13-21. [ Links ]
7. Von Minckwitz G, Schneeweiss A, Loibl S, et al. Neoadjuvant carboplatin with triple negative and HER-2-positive early breast cancer (GeparSixto GBG66): A randomized phase 2 trial. Lancet Oncol 2014;15:747-756. [ Links ]
8. Earl HM, Valler AI, Hiller L, et al. Effects of the addition of gemcitabine and paclitaxel-first sequencing in neoadjuvant sequential epirubicin, cyclophosphamide and paclitaxel for women with high risk early breast cancer (Neo-tAnGo): an open label 2x2 factorial randomized phase 3 trial. Lancet Oncol 2014;15:201-212. [ Links ]
9. Steger GG, Greil R, Lang A, et al. Epirubicin and docetaxel with or without capecitabine as neoadjuvant treatment for early breast cancer: final results of a randomized phase III study (ABCSG-24). Ann Oncol 2014;25:366-371. [ Links ]
10. Untch M, Jackish C, Schneeweiss A, et al. Nab-paclitaxel versus solvent-based paclitaxel in neoadjuvant chemotherapy for early breast cancer (GeparSepto-GBG 69) a randomized, phase 3 trial. Lancet Oncol 2016;17:345-356. [ Links ]
11. ETNA (Evaluating Treatment with Neoadjuvant Abraxane) randomized phase III study comparing neoadjuvant nab-paclitaxel (nab-P) versus paclitaxel (P) both followed anthracycline regimens in women with HER-2- negative high risk breast cancer: A MICHELANGELO study. J Clin Oncol 2016;34(suppl; abstr 502). [ Links ]
12. Gianni L, Eiermann W, Semiglazov V, et al. Neoadjuvant and adjuvant trastuzumab in patients with HER-2-positive locally advanced breast cancer (NOAH): follow-up of a randomized controlled superiority trial with a parallel HER-2-negative cohort. Lancet Oncol 2014;15:640-647. [ Links ]
13. Untch M, Fasching PA, Konecny GE, et al. Pathologic complete response after neoadjuvant chemotherapy plus trastuzumab predicts favorable survival in human epidermal growth factor receptor 2-everexpressing breast cancer: results from the TECHNO trial of the AGO and GBG. Study groups. J Clin Oncol 2011:29:3351-3357. [ Links ]
14. Buzdar AU, Ibrahim NK, Francis D, et al. Significantly higher pathologic complete remission rate after neoadjuvant therapy with trastuzumab, paclitaxel and epirubicin chemotherapy: results of a randomized trial in human epidermal growth factor receptor 2-positive operable breast cancer. J Clin Oncol 2005;23:3676-3685. [ Links ]
15. Buzdar AU, Suman VJ, Meric-Bernstam F, et al. Fluorouracil, epirubicin, and cyclophosphamide (FEC-75) followed by paclitaxel plus trastuzumab versus pacitaxel plus trastuzumab followed by FEC-75 plus trastuzumab as neoadjuvant treatment for patients with HER-2-positive breast cancer (Z1041): a randomized, controlled, phase 3 trial. Lancet Oncol 2013;14:1317-1325. [ Links ]
16. Gianni L, Pienkowski T, Im YH, et al. 5-year analysis of neoadjuvant pertuzumab and trastuzumab in patients with locally advanced, inflammatory, or early-stage HER-2-positive breast cancer (NeoSphere): a multicenter, open-label, phase 2 randomized trial. Lancet Oncol 2016;17:791-800. [ Links ]
17. Schneeweiss A, Chia S, Hickish T, et al. Pertuzumab plus trastuzumab in combination with standard neoadjuvant anthracycline-containing and anthracycline-free chemotherapy regimens in patients with HER-2-positive early breast cancer: a randomized phase II cardiac safety study (TRYPHAENA). Ann Oncol 2013;24:2278-2284. [ Links ]
18. Robidoux A, Tang G, Rastogi P, et al. Lapatinib as component of neoadjuvant therapy for HER-2-positive operable breast cancer (NSABP protocol B-41): an open-lebel, randomized trial. Lancet Oncol 2013;14:1183-1192. [ Links ]
19. Hanusch C, Schneeweiss A, Loibl S, et al. Dual blockade with AFatinib and trastuzumab as NEoadjuvant treatment for patients with locally advanced of operable breast cancer receiving taxane-anthracycline containing chemotherapy-DAFNE (GBG-70). Clin Cancer Res 2015;21:2924-2931. [ Links ]
20. Hurvitz SA, Martin M, Symmans WF, et al. Pathologic complete response (pCR) rates after neoadjuvant trastuzumab emtansine (TDM-1 [K]) + pertuzumab (P) vs docetaxel + carboplatin + trastuzumab + P (TCHP) treatment in patients with HER-2-positive (HER-2+) early breast cancer (EBC) (KRISTINE). J Clin Oncol 2016;34(15 suppl):500-500. [ Links ]
21. Bear DH, Tang G, Rastogi P, et al. Bevacizumab added to neoadjuvant chemotherapy for breast cancer. N Engl J Med 2012;366:310-320. [ Links ]
22. Cataliotti L, Buzdar AU, Noguchi S, et al. Comparison of anastrazol versus tamoxifen as preoperative therapy in postmenopausal women with hormone-receptor positive breast cancer: the pre-operative "Arimidex" compared to tamoxifen (PROACT) trial. Cancer 2006;106:2095-2103. [ Links ]
23. Eiermann W, Paepke S, Appfelstaedth J, et al. Preoperative treatment of postmenopausal breast cancer patients with letrozole: a randomized double-blind multicenter study. Ann Oncol 2001;12:1527-1532. [ Links ]
24. Allevi G, Strina C, Andreis D, et al. Increased pathological complete response rate after a long-term neoadjuvant letrozole treatment in postmenopausal estrogen and/or progesterone receptor-positive breast cancer. Br. J Cancer 2013;108:1587-1592. [ Links ]
Tratamiento posterior a neoadyuvancia
1) Tratamiento quirúrgico
La cirugía continúa siendo un pilar esencial en el tratamiento del cáncer de mama; la necesidad de una cirugía radical ha disminuido con la implementación del ganglio centinela y la cirugía conservadora como sustitutos de la disección axilar y la mastectomía total.
Por otra parte, la extensión de la enfermedad se puede reducir potencialmente con el uso de quimioterapia neoadyuvante. En el pasado esta estrategia se reservaba para pacientes con enfermedad localmente avanzada con el objetivo de convertir tumores irresecables en resecables. Sin embargo, con el paso de los años, es una práctica cada vez más utilizada ya que ha aumentado la tasa de cirugías conservadoras y permitido conocer la respuesta patológica al manejo sistémico primario, lo cual representa un factor pronóstico.290
El uso de la quimioterapia previo a la cirugía, se recomienda principalmente para enfermedad localmente avanzada o en tumores con histologías y perfiles de inmunohistoquímica desfavorables. Es por lo tanto muy conveniente contar con un equipo multidisciplinario para definir la mejor estrategia terapéutica (Tabla 1).291
Tabla 1 Información a discutir con el grupo multidisciplinario en pacientes candidatas a tratamiento neoadyuvante.
| Información de la paciente y evaluación de enfermedad | Propuesta | Manejo y tratamiento | ||||||
|---|---|---|---|---|---|---|---|---|
| Factores de las pacientes | ImagenZ | Biopsia con aguja de corte | Indicación definitiva para QTady | Consideraciones adicionales | Objetivo de QT neo | Manejo quirúrgico y axilar | Lista de cotejo | Temas excepcionales |
| Edad | Mastografía (tamaño) | Tipo, grado, IHQ | Definición de criterios de evaluación (Ej.: respuesta patológica completa) | Disminuir tumor | Planeación actual de cirugía de mama | Estadificación | Discutir los temas poco comunes | |
| Historia clínica (comorbilidades) | USG mamario | Biopsia axillar (BAAF) | Protocolo para pruebas y resultados a tiempo | Disminuir carga tumoral en axila | ¿Cambiará QT neo el plan quirúrgico? (si: ofrecer alternativas QX) | Colocación de marca radioopaca por USG | ||
| Uso de medicamentos | USG axilar | Otros (razones de planeación y logística, BRCA) | Planeación actual de cirugía axilar | Revisión del plan quirúrgico | ||||
| Deseo de la paciente | Ganglio centinela posterior a QT neo o DRA Planeación actual de RT | Planeación de imagines para evaluar respuesta | ||||||
Si bien la quimioterapia neoadyuvante confiere enormes ventajas, es necesario conocer también otras consideraciones para definir la terapéutica óptima en cada paciente (Tabla 2).
Tabla 2 Otras consideraciones en la terapia neoadyuvante.
| Beneficios | Consideraciones | |
|---|---|---|
| Impacto en Cirugía/Radioterapia | Disminución del tamaño tumoral, con lo que se favorece realizar cirugías conservadoras en paciente inicialmente no candidatas, mejorando los resultados cosméticos. | Incremento en la recurrencia loco-regional en pacientes que no van a cirugía después de la neoadyuvancia y al parecer en pacientes con cirugía conservadora |
| Desescalar el tratamiento quirúrgico de la axila, permitiendo hacer mapeo linfático y biopsia de ganglio centinela en casos seleccionados con buena respuesta axillar. | Posibilidad de que no se complete tratamiento locoregional al tener respuestas clínicas completas.291 | |
| Provee tiempo para el resultado de pruebas genéticas (BRCA1,2 y otros), que pudiera influir en el plan quirúrgico. | Puede haber progresión tumoral (raro con un apropiado monitoreo de la respuesta*). | |
| Información y monitoreo de la enfermedad | Provee información pronóstica individualizada postratamiento para decisiones terapéuticas (p.ej. respuesta patológica completa, RCB cantidad de tumor residual). | Pérdida de información del estadiaje inicial |
| Permite el monitoreo de la respuesta de manera temprana, permitiendo decidir cambio de tratamiento si es necesario. | Posibilidad de sobre tratamiento, si la información está basada en información incompleta (por ejemplo, el tamaño de la lesión puede sobre-estimarse debido a la asociación de carcinoma in situ visto por imagen. |
*La progresión tumoral durante la quimioterapia neoadyuvante es un evento poco frecuente (3 a 5%).
Es requisito indispensable antes de iniciar tratamiento neoadyuvante, contar con el diagnóstico histológico y con la identificación del subtipo tumoral, así como con los estudios de imagen necesarios. Al momento de obtener tejido con aguja de corte para realizar el diagnóstico, debe colocarse una marca permanente en el centro de la lesión para poder identificar el sitio del tumor posterior a la neoadyuvancia, en caso que se produzca una respuesta clínica y/o radiológica completa. Se tiene mayor respuesta patológica y clínica en tumores con subtipos biológicos triples negativos y HER-2 positivos. Aunque la respuesta es menor en pacientes con perfiles hormonales positivos, el beneficio de la neoadyuvancia puede lograr disminuir el tamaño tumoral favoreciendo con ello una cirugía conservadora.
Antes de iniciar el tratamiento sistémico primario, la paciente debe ser valorada por el grupo multidisciplinario. Al igual que al momento de establecer un plan inicial, es importante que tras la quimioterapia neoadyuvante se cuente con la colaboración de un equipo integral (radiólogo, cirujano, oncólogo médico, radiooncólogo y patólogo) nuevamente para establecer el plan adecuado. Es importante determinar previo a la neoadyuvancia, el número de lesiones, localización, distancia a la piel y pared torácica, así como extensión hacia el pezón.
Si bien el mejor estudio de imagen para evaluar la respuesta es la resonancia magnética de la mama (RMN), no es indispensable y además frecuentemente no se cuenta con disponibilidad. En caso de tener acceso a este método se recomienda realizarlo antes de iniciar el tratamiento sistémico. Por otra parte, es importante hacer notar que la RMN tiende a sobreestimar el tamaño de la lesión residual, por lo que podría haber una mayor tasa de mastectomías tras quimioterapia neoadyuvante.
Los requisitos para poder realizar cirugía conservadora después de tratamiento sistémico son los mismos que en el caso de tratamiento quirúrgico primario.
En caso de que el tumor no sea palpable, deberá localizarse previo a la cirugía con técnicas de imagen o medicina nuclear.
El marcaje del tumor con clip es práctica estándar de manejo. Tras una respuesta clínica o radiológica completa, el área con el clip se debe de resecar con una porción de tejido circundante, sin necesidad de ampliar al área donde se localizaba la lesión inicialmente. Deberá de realizarse estudio de imagen del tejido resecado para confirmar la presencia de lesión residual y/o del marcaje pre-tratamiento.3-8
En caso de no reunirse los requisitos para cirugía conservadora, se procederá a realizar mastectomía total. El manejo de la axila es independiente del manejo de la mama y se explica en otro apartado.
2) Tratamiento sistémico adyuvante
En pacientes con receptores hormonales positivos se indicará hormo-noterapia (ver capítulo de terapia endocrina adyuvante).
En tumores HER-2 neu positivos, que tengan respuesta patológica completa se continuará el trastuzumab/pertuzumab o trastuzumab sólo hasta completar 1 año.
En los tumores triple negativo que no alcancen respuesta patológica completa, es decir que hayan tenido enfermedad residual en mama y/o axila, se recomienda la administración de capecitabina por 6 meses (8 ciclos).298
Los tumores HER-2 neu positivos, que no alcancen respuesta patológi-ca completa, se recomienda el uso de TDM-1 trisemanal por 14 dosis.299 En caso de no tener disponible el fármaco, se sugiere continuar con trastuzumab.
En lo que respecta a la radioterapia, se recomienda que todas las pacientes con enfermedad localmente avanzada la reciban.
Cáncer de mama inflamatorio
El cáncer de mama inflamatorio debe tratarse con quimioterapia neoadyuvante (más trastuzumab con HER-2 neu positivo). Con base en la respuesta al tratamiento sistémico, deberá evaluarse manejo loco-regional con mastectomía radical modificada y radioterapia posoperatoria. Si la respuesta a la quimioterapia neoadyuvante es escasa y el tumor no es resecable, podrá valorarse administrar radioterapia y luego efectuar cirugía radical.322
REFERENCIAS
1. Boughey JC, Peintinger F, Meric-Bernstam F, Perry AC, Hunt KK, Babiera GV et al. Impact of preoperative versus postoperative chemotherapy on the extent and number of surgical procedures in patients treated in randomized clinical trials for breast cancer. Ann Surg 2006;244:464-470. [ Links ]
2. Cain H, Macpherson IR, Beresford M, Pinder SE, Pong J, Dixon JM. Neoadjuvant Therapy in Early Breast Cancer: Treatment Considerations and Common Debates in Practice. Clinical Oncology 2017;29:642-652. [ Links ]
3. Moran MS, Schnitt SJ, Giuliano AE, et al. Society of Surgical Oncology-American Society for Radiation Oncology consensus guideline on margins for breast-conserving surgery with whole- breast irradiation in stages I and II invasive breast cancer. Ann Surg Oncol 2014;21:704-716. [ Links ]
4. American Society of Breast Surgeons Consensus Statements. Use of magnetic resonance imaging in breast oncology. https://www.breastsurgeons.org/statements/index.php. Accessed 20 May 2015. [ Links ]
5. Morrow M, Katz SJ. The challenge of developing quality measures for breast cancer surgery. JAMA 2012;307:509-510. [ Links ]
6. Schwartz T, Degnim AC, Landercasper J. Should re-excision lumpectomy rates be a quality measure in breast-conserving surgery? Ann Surg Oncol. 2013;20:3180-183. [ Links ]
7. Medina-Franco H, Abarca-Perez L, García-Alvarez MN, Ulloa-Gomez JL, Romero-Trejo C, Sepúlveda-Méndez J. Radioguided occult lesion localization (ROLL) vs. wire-guided lumpectomy (WL) for non-palpable breast lesions: A randomized prospective evaluation. J Surg Oncol 2008;97:108-111. [ Links ]
8. Masuda N, Lee SJ, Ohtani S, Im YH, Lee ES, Yokota I, et al. Adjuvant capecitabine for breast cancer after preoperative chemotherapy. N Engl J Med 2017;376:2147-2159 doi: 10.1056/NEJMoa1612645. [ Links ]
9. Von Minckwitz G, Huang CS, Mano MS, Loibl S, Mamounas EP, Untch M, Wolmark N, Rastogi P, et al. Trastuzumab emtansine for residual invasive HER-2-positive breast cancer. N Engl J Med 2019;380:617-628 doi: 10.1056/NEJMoa1814017. Epub 2018 Dec 5. [ Links ]
10. Semiglazov V, Eiermann W, Zambetti M, et al. Surgery following neoadjuvant therapy in patients with HER-2 positive locally advanced or inflammatory breast cancer participating in the neoadjuvant herceptin (NOAH) study. Eur J Surg Oncol 2011;37:856-863. [ Links ]
3) Aspectos de radioterapia
Por lo general la radioterapia en enfermedad localmente avanzada se utiliza de forma posoperatoria y se siguen las recomendaciones mencionadas para pared torácica y ganglios linfáticos.1,2
Las indicaciones incluyen:
– Tumores iniciales T3 o T4.
– Márgenes quirúrgicos positivos.
– Mas de 3 ganglios axilares positivos (N2).
– Cirugía conservadora posquimioterapia neoadyuvante.
Independientemente de la respuesta a quimioterapia neoadyuvante, se tratará de acuerdo a la etapa clínica inicial. La dosis recomendada de radioterapia a la pared torácica y las zonas linfoportadoras es de 50 Gy. En caso de margen positivo se recomienda administrar dosis adicional a la pared costal.
Enfermedad inflamatoria
La radioterapia loco-regional se recomienda como parte del tratamiento para todas las pacientes con enfermedad inflamatoria a dosis mayores de 50 Gy.3,4
Toxicidad por radioterapia
Deben respetarse la dosis de tolerancia de los órganos en riesgo de acuerdo con las restricciones internacionales establecidas por el análisis cuantitativo de los efectos clínicos en tejidos normales (QUANTEC) o en concordancia con los protocolos de la RTOG que limitan la dosis recibida por determinado volumen de cada órgano en particular.1,2
Toxicidad aguda
La mayoría de las pacientes desarrollará radioepitelitis a partir de la tercera semana de tratamiento. No hay terapia específica para prevenirla o evitarla.
De 10% a 15% de las pacientes presentará radioepitelitis húmeda en pliegues cutáneos, la cual no es causa de suspensión de tratamiento.302
Toxicidad subaguda y crónica
Toxicidad pulmonar
Un infiltrado radiográfico y una fibrosis intersticial localizada son comunes cuando se irradia el campo supraclavicular, sin repercusión clínica. La neumonitis subaguda se presenta en menos de 3% manifestada por tos que cede con antiinflamatorios.
Cuando los síntomas son severos, el tratamiento consiste en cursos cortos de esteroide.303
El volumen de pulmón irradiado es un factor predictivo para el desarrollo de neumonitis (Tabla 3).
Tabla 3
| Pulmón | Convencional tangenciales | Convencional Tangenciales + N | Hipofraccionamiento tangenciales |
|---|---|---|---|
| Volumen | V 20/20% | V 20/20% | V 16 < 15% |
| V10 > 35% | V10 > 35% | V8 < 35% | |
| V5 < 50% | V5 < 50% | V4 < 50% |
Toxicidad cardiaca
La complicación aguda es la pericarditis; a nivel coronario la toxicidad tiene un periodo de latencia de 10 años o más. La muerte de origen cardiaco en pacientes radiadas se documentó antes de 1980 con el uso de técnicas 2D antiguas.
La toxicidad cardiaca es proporcional a la dosis de radiación recibida de forma incidental por el corazón. Los efectos agudos son habitualmente subclínicos identificados por alteraciones ecocardiográficas.308
La dosis total al corazón es un factor de riesgo importante para cardiopatía isquémica y muerte relacionada a eventos cardiacos, así como la dosis a las arterias coronarias se relaciona con estenosis.
El uso de radioterapia en posición prona o con control de la respiración disminuye la dosis al corazón,309 es necesario usar la mejor técnica disponible para evitar el corazón. La restricción de dosis dependerá del esquema de tratamiento (Tabla 4).
Tabla 4
| Corazón | Fraccionamiento convencional | Hipofraccionamiento |
|---|---|---|
| Dosis media | <4 Gy *( < 5 Gy) | >3.2 Gy *( < 4 Gy) |
| tto. Tangenciales | V20 < 5% *(V25 < 5%) | V16 < 5% *(V20 < 5%) |
| Inclusión ganglionar | V15 < 30% *(V10 < 30%) V25 < 5% |
*Variante acceptable.
NSABP-51. RTOG 1005.
Segundos primarios
El riesgo absoluto es relativamente bajo (1.13 RR); el aumento de la supervivencia de las pacientes obliga a mejorar las técnicas de radiación para evitar los tejidos sanos.7,8
REFERENCIAS
1. Francis DM, Witt JS, Anderson BM. Indications for and efficacy of postmastectomy radiotherapy for patients with a favorable response to neoadjuvant chemotherapy. Cancer 2018;3:332-334. Dec 3. Doi: 10.1002/cncr.31785. [ Links ]
2. Rakovitch E, Paszat L. The effect of postmastectomy radiotherapy on patient-reported outcomes. Lancet Oncol 2018;pii: S1470-2045;(18):30586-2. [ Links ]
3. Orecchia R. Radiation therapy for inflammatory breast cancer. Eur J Surg Oncol 2018;44(8):1148-1150. [ Links ]
4. Ueno NT, Espinosa Fernandez JR, Cristofanilli M, et al. International Consensus on the Clinical Management of Inflammatory Breast Cancer from the Morgan Welch Inflammatory Breast Cancer Research Program 10th Anniversary Conference. J Cancer 2018;9(8):1437-1447. [ Links ]
XIV. Tratamiento del cáncer de mama metastásico/recurrente
Introducción
El cáncer de mama metastásico es una enfermedad heterogénea, hasta el momento incurable, con manifestaciones clínicas variables y cuyo tratamiento depende del sitio y el número de las metástasis, las características de la paciente, el inmunofenotipo tumoral y la sensibilidad o la resistencia a los tratamientos médicos oncológicos previos.304
Esta etapa de la enfermedad no es curable; sin embargo, en coincidencia con la introducción de novedosos y más eficaces tratamientos sistémicos incluyendo terapias de soporte tempranas, en las dos últimas décadas se ha observado una mejoría en la supervivencia.2-4
Las metas del tratamiento en el cáncer mamario metastásico son:
– Prolongar el intervalo libre de progresión y la supervivencia global.
– Paliar los síntomas relacionados con la enfermedad.
– Mantener una adecuada calidad de vida con buen estado funcional.
Los factores clínico-patológicos más importantes para decidir la mejor estrategia terapéutica son:1,5
– Edad.
– Estado funcional.
– Síntomas relacionados con la enfermedad.
– Enfermedades concomitantes.
– Intervalo libre de enfermedad.
– Número y localización de metástasis.
– Tratamiento previo y respuesta al mismo.
– Receptores hormonales y HER-2 neu.
– Preferencias de la paciente.
En pacientes con etapas I a III y que posteriormente presentan recurrencia tumoral se recomienda realizar una biopsia de un sitio metastásico para confirmar el diagnóstico y determinar el estado de receptores hormonales y HER-2, ya que se ha demostrado que alrededor de 30% de los casos cambia su inmunofenotipo. Lo anterior significa que en una proporción importante de pacientes deberá modificarse el tratamiento evitando terapias insuficientes o excesivas. No se recomienda realizar otros biomarcadores.1,6-8
Tratamiento de acuerdo con el subtipo de cáncer de mama
REFERENCIAS
1. Cardoso F, Senkus E, Costa A, Papadopoulus E, et al. 4th ESO-ESMO International Consensus Guidelines for Advanced Breast Cancer (ABC 4) Ann Oncol (2018). doi: 10.10932. Published on line 19 July 2018. [ Links ]
2. Chia SK, Speers CH, D'yachkova Y, et al. The impact of new chemotherapeutic and hormone agents on survival in a population-based cohort of women with metastatic breast cancer. Cancer 2007;110:973-979. [ Links ]
3. Kobayashi K, Ito Y, Matsumara M, et al. Impact of Immunohistological subtypes on the long term prognosis of patients with metastatic breast cancer. Surg today 2016;46(7):821-826. [ Links ]
4. Frets T, Tesch H, Rauh J, et al. Palliative systemic therapy and overall survival of 1395 patients with advanced breast cancer - results from the prospective German TMK cohort study. Breast 2017;34:122-130. [ Links ]
5. Partridge A, Bryan R, Carey L, Come S, et al. Chemotherapy and targeted therapy for woman with human epidermal growth factor receptor 2- negative (or unknow) advanced breast cancer: American Society of Clinical Oncology Clinical Practice Guideline. J Clin Oncol 2014;32(29):3307-3329. [ Links ]
6. Amir E, Miller N, Geddie W, et al. Do the results of metastatic breast cancer biopsies affect patient survival outcomes? Results from a large prospective trial. Cancer Res 2010; abstract PD10-05. [ Links ]
7. Macfarlane, Seal M, Speers C, Masoudi H, Aparicio S, et al. Molecular alterations between the primary breast cancer and subsequent loco-regional/metastatic tumor. Oncologist 2012;17:172-178. [ Links ]
8. Van Poznak C, Somerfield M, Bast R, et al. Use of biomarkers to guide decisions on systemic therapy for women with metastatic breast cancer: American Society of Clinical Oncology clinical practice guidelines. J Clin Oncol 2015;33(24):2695-2704. [ Links ]
A. Cáncer de mama metastásico/recurrente con receptores hormo-nales positivos y HER-2 neu negativo
En general, el tratamiento de elección en este subgrupo es la hormonoterapia dependiendo del estado menstrual. Sin embargo, en las pacientes con síntomas importantes y/o metástasis viscerales de progresión rápida (crisis visceral*), la quimioterapia de combinación debe ser la primera opción porque produce mayores porcentajes de respuesta y paliación.
Tratamiento hormonal en pacientes premenopáusicas
Debido a los beneficios de los tratamientos hormonales para las pacientes postmenopáusicas, se recomienda la ablación ovárica médica o quirúrgica en pacientes premenopáusicas y recibir tratamiento como las postmenopáusicas. El tamoxifeno es una opción de tratamiento.1-3
Tratamiento hormonal en pacientes postmenopáusicas
Primera línea
El tratamiento recomendado es inhibidor de ciclina (palbociclib o ribociclib) + terapia endocrina (IA o fulvestrant).4,5 Un inhibidor de aromatasa es otra opción en aquellas pacientes para las que no se tenga disponibilidad de inhibidor de ciclina.317 En las que recibieron un inhibidor de aromatasa en la adyuvancia, esposible usarlo nuevamente en enfermedad metastásica siempre y cuando el intervalo libre de enfermedad sea mayor de 1 año.
Otra posibilidad adicional de primera línea es el fulvestrant, principalmente en pacientes con ausencia de metástasis viscerales.318
Segunda línea
Si las pacientes ya recibieron un IA no esteroideo (anastrozol/letrozol) o presentan progresión durante el tratamiento adyuvante con IA, son varias las opciones de tratamiento.
En las pacientes con respuesta o claro beneficio clínico inicial con hormonoterapia y que progresan con una primera línea, deberá intentarse una segunda, tercera e incluso cuarta líneas hormonales dependiendo del fármaco utilizado previamente, dado que a menudo se obtiene de nuevo respuesta tumoral,325 lo que significa la posibilidad de supervivencia libre de quimioterapia con mejor calidad de vida. En caso de resistencia comprobada al manejo hormonal deberá cambiarse a quimioterapia.
Para las pacientes con receptores positivos que hayan recibido quimioterapia hasta el máximo beneficio, se sugiere continuar con hormonoterapia de mantenimiento y el fármaco elegido se administrará hasta la progresión.
REFERENCIAS
1. Osborne CK. Tamoxifen in the treatment of breast cancer. N Engl J Med 1998;339:1609-1618. [ Links ]
2. Boccardo F, Rubagotti A, Perrota A, et al. Ovarian ablation versus goserelin with or without tamoxifen in pre-perimenopausal patients with advanced breast cancer: results of multicentric Italian study. Ann Oncol 1994;5:337-342. [ Links ]
3. Klijn J, Blamey RW, Boccardo F, et al. Combined tamoxifen and luteinizing hormone releasing hormone (LHRH) agonist alone in premenopausal advanced breast cancer: a meta-analysis of four randomized trials. J Clin Oncol 2001;19:343-353. [ Links ]
4. Finn RS, Martin M, Rugo HS, et al. Palbociclib and letrozole in advanced breast cancer. N Engl J Med 2016;375:1925-1936. [ Links ]
5. Hortobagy GN, Stemmer SM, Campone M, et al. Ribociclib as First-Line Therapy for HR-Positive, Advanced Breast Cancer. N Engl J Med 2016;375:1738-1748. [ Links ]
6. Mauri D, Pavlidis N, Polyzos NP, Ioannidis JP. Survival with aromatase inhibitors and activators versus standard hormonal therapy in advanced breast cancer: metaanalysis. J Natl Cancer Inst 2006;98:1285-1291. [ Links ]
7. Robertson J, Bondarenko I, Trishkina E, et al. Fulvestrant 500 mg versus anastrozole 1 mg for hormone receptor-positive advanced breast cancer (FALCON): an international, randomized, double-blind phase 3 trial. Lancet 2016;388:2997-3005. [ Links ]
8. Lonning PE, Bajetta E, Murray R, et al. Activity of exemestane in metastatic breast cancer after failure of nonsteroidal aromatase inhibitors: a phase II trial. J Clin Oncol 2000;18:2234-2244. [ Links ]
9. Chia S, Gradishar W, Mauriac L, et al. Double-blind, randomized placebo-controlled trial of fulvestrant compared with exemestane after prior nonsteroidal aromatase inhibitor therapy in postmenopausal women with hormone receptor-positive, advanced breast cancer: results from EFECT. J Clin Oncol 2008;26:1664-1670. [ Links ]
10. Di Leo A, Jerusalem G, Petruzelka L, et al. Final analysis of overall survival forthe phase III CONFIRM trial: fulvestrant 500 mg versus 250 mg. Cancer Res 2012;72:S1-4. [ Links ]
11. Piccart M, Baselga J, Noguchi S, et al. Final progression-free survival analysis of BOLERO-2: a phase III trial of everolimus for postmenopausal women with advanced breast cancer [SABCS abstract P6-04-02]. Cancer Res 2012;72(suppl 3). [ Links ]
12. Baselga J, Campone M, Piccart M, et al. Everolimus in postmenopausal hormonoreceptor-positive advanced breast cancer. N Engl J Med 2012;366:520-529. [ Links ]
13. Cristofanilli M, Turner NC, Bondarenko I, et al. Fulvestrant plus palbociclib versus fulvestrant plus placebo for treatment of hormone-receptor-positive, HER-2-negative metastatic breast cancer that progressed on previous endocrine therapy (PALOMA-3): final analysis of the multicentre, double-blind, phase 3 randomized controlled trial. Lancet Oncol 2016;17(4):425-439. [ Links ]
14. Howell A, Dodwell DJ, Anderson H, Redford J. Response after withdrawal of tamoxifen and progestogens in advanced breast cancer. Ann Oncol 1992;3:611-617. [ Links ]
B. Cáncer de mama metastásico/recurrente con receptores hormo-nales positivos y HER-2 neu positivo
El tratamiento recomendado en este grupo de pacientes es quimioterapia asociada a terapia antiHER-2 (ver apartado de cáncer de mama HER-2 positivo y receptores hormonales negativos).1,2
En este fenotipo de pacientes (RH+/HER-2 positivo) una vez instalado el tratamiento con quimioterapia más terapia antiHER-2, que tienen respuesta máxima y presentan una toxicidad limitante de dosis, es posible suspender la quimioterapia y continuar un tratamiento de mantenimiento con el bloqueo antiHER-2 en combinación con terapia endocrina (monodroga).3,4
En pacientes postmenopáusicas no candidatas a quimioterapia, con alta expresión de RH, con un periodo libre de enfermedad largo (en caso de recurrencia), ausencia de enfermedad visceral, podría utilizarse el anti HER (lapatinib otrastuzumab) en combinación con inhibidor de aromatasa no esteroideo,3,4 o el bloqueo dual antiHER-2 (pertuzumab/trastuzumab) y terapia endocrina (si se cuenta con acceso); otra alternativa con menor SLP es un inhibidor de aromatasa asociado a lapatinib y trastuzumab.5,6
REFERENCIAS
1. Clinical Practice Guidelines in Oncology (NCCN guidelines). Breast Cancer version 1.2019. Disponible en: www.nccn.org. [ Links ]
2. Cardoso F, Senkus E, Costa A, Papadopoulus E et al. 4th ESO-ESMO International Consensus Guidelines for Advanced Breast Cancer (ABC 4) Ann Oncol (2018) doi: 10.10932. Published on line 19 July 2018. [ Links ]
3. Johnston S, Pergram M, Press M, et al. Lapatinib combined with letrozole vs. letrozole alone for front line postmenopausal hormone receptor positive (HR+) metastatic breast cancer (MBC). J Clin Oncol 2009;27:5538-5546. [ Links ]
4. Kaufman B, Mackey JR, Clemens M, et al. Trastuzumab Plus Anastrozole Versus Anastrozole Alone for the Treatment of Postmenopausal Women With Human Epidermal Growth Factor Receptor 2-Positive, Hormone Receptor-Positive Metastatic Breast Cancer: Results From the Randomized Phase III TAnDEM Study. J Clin Oncol 2009;27:5529-5537. [ Links ]
5. Arpino G, Ferrero JM, de la Haba-Rodriguez J, Easton V, Schuhmacher C, Restuccia E, et al. Abstract S3-04: primary analysis of PERTAIN: a randomized, two-arm, open-label, multicenter phase II trial assessing the efficacy and safety of pertuzumab given in combination with trastuzumab plus an aromatase inhibitor in first-line patients with HER-2-positive and hormone receptor-positive metastatic or locally advanced breast cancer. Cancer Res 2017;77:S3-04-S3-04. http://dx.doi. org/10.1158/1538-7445.SABCS16-S3-04. [ Links ]
6. Johnston SRD, Hegg R, Im S-A, Park IH, Burdaeva O, Kurteva G, et al. Phase III, Randomized Study of Dual Human Epidermal Growth Factor Receptor 2 (HER-2) Blockade With Lapatinib Plus Trastuzumab in Combination With an Aromatase Inhibitor in Postmenopausal Women With HER-2-Positive, Hormone Receptor- Positive Metastatic Breast Cancer: ALTERNATIVE. J Clin Oncol Off J Am Soc Clin Oncol 2017:JCO2017747824. doi: 10.1200/JCO.2017.74.7824. [ Links ]
C. Cáncer de mama metastásico/recurrente con receptores hormo-nales negativos y HER-2 neu positivo
Para decidir el manejo paliativo es importante estratificar a los pacientes con base a la exposición previa a terapias antiHER-2 y el tiempo transcurrido entre la última dosis y la recurrencia o progresión de la enfermedad.332
Primera línea
El tratamiento estándar para pacientes en etapa IV de Novo o expuestos a terapia antiHER-2 durante la neo/adyuvancia y con más de 12 meses de SLE, es docetaxel o paclitaxel en combinación con un doble bloqueo antiHER-2 basado en trastuzumab y pertuzumab, ya que ha demostrado claramente un beneficio en la supervivencia global, la supervivencia libre de progresión y la tasa de respuestas.2,3
En pacientes que no pueden recibir pertuzumab debe considerarse la combinación de trastuzumab más taxano como una alternativa.335
La vinorelbina combinada con trastuzumab puede también ser una opción.336 Si un paciente expuesto a terapia antiHER-2 durante la neo/adyuvancia presenta progresión de la enfermedad durante el tratamiento o en un periodo menor a 6 meses de finalizada su última dosis, es recomendable utilizar TDM1.337
Segunda línea y posteriores
Hasta el momento no existe suficiente evidencia para utilizar pertuzumab más allá de la progresión a la primera línea de tratamiento ya que los resultados del estudio PHEREXA no documentaron un incremento en la SLP.338
En pacientes previamente tratadas con un esquema basado en trastuzumab y con progresión de la enfermedad, el tratamiento indicado es TDM1; pese a que la información es escasa también puede ser una opción en la progresión a trastuzumab/pertuzumab.337
En pacientes que no pueden recibir TDM1, debe considerarse la opción de continuar con trastuzumab en combinación con un agente de quimioterapia o lapatinib/capecitabina. Los esquemas mencionados previamente y el doble bloqueo con trastuzumab/lapatinib pueden ser utilizados en tercera línea y subsecuentes.8-10
En todas las pacientes se recomienda mantener el bloqueo con terapia anti-HER-2 durante todas las fases del tratamiento antineoplásico, excepto en los casos en que este contraindicado, ya que está demostrado su impacto en el control de la enfermedad.9-12
REFERENCIAS
1. Giordano SH, Temin S, Kirshner JJ, Chandarlapaty S, Crews JR, Davidson NE, et al. Systemic therapy for patients with advanced human epidermal growth factor receptor 2-positive breast cancer: American society of clinical oncology clinical practice guideline. J Clin Oncol 2014;32:2078-2099. http://dx.doi.org/10.1200/JCO.2013.54.0948. [ Links ]
2. Swain SM, Kim SB, Cortés J, Ro J, Semiglazov V, Campone M, Ciruelos E, Ferrero JM, Schneeweiss A, Knott A, Clark E, Ross G, Benyunes MC, Baselga J. Pertuzumab, trastuzumab, and docetaxel for HER-2-positive metastatic breast cancer (CLEOPATRA study): overall survival results from a randomized, double-blind, placebo-controlled, phase 3 study. Lancet Oncol 2013;14(6):461-471. [ Links ]
3. Baselga J, Cortés J, Kim SB, et al. Pertuzumab plus trastuzumab plus docetaxel for metastatic breast cancer. N Engl J Med 2012;366:109-119. [ Links ]
4. Marty M, Cognetti F, Maraninchi D, et al. Randomized phase II trial of the efficacy and safety of trastuzumab combined with docetaxel in patients with human epidermal growth factor receptor 2-positive metastatic breast cancer administered as first-line treatment: the M77001 study group. J Clin Oncol 2005;23:4265-4274. [ Links ]
5. Andersson M, Lidbrink E, Bjerre K, et al. Phase III randomized study comparing docetaxel plus trastuzumab with vinorelbine plus trastuzumab as first-line therapy of metastatic or locally advanced human epidermal growth factor receptor 2-positive breast cancer. The HERNATA Study. J Clin Oncol 2011;29:264-271. [ Links ]
6. Verma S, Miles D, Gianni L, et al. Trastuzumab emtansine for HER-2-positive advanced breast cancer. N Engl J Med 2012;367(19):1783-1791. [ Links ]
7. Urruticoechea A, Rizwanullah M, Im S-A, Ruiz ACS, Lang I, Tomasello G, et al. Randomized phase III trial of trastuzumab plus capecitabine with or without pertuzumab in patients with human epidermal growth factor receptor 2-positive metastatic breast cancer who experienced disease progression during or after trastuzumab-based therapy. J Clin Oncol 2017;35:3030-3038. http://dx.doi.org/10. 1200/JCO.2016.70.6267. [ Links ]
8. Geyer CE, Forster J, Lindquist D, et al. Lapatinib plus capecitabine for HER-2-positive advanced breast cancer. N Engl J Med 2006;355:2733-2743. [ Links ]
9. Blackwell KL, Burstein HJ, Storniolo AM, et al. Randomized study of Lapatinib alone or in combination with trastuzumab in women with ErbB2-positive, trastuzumab-refractory metastatic breast cancer. J Clin Oncol 2010;28:1124-1130. [ Links ]
10. von Minckwitz G, du Bois A, Schmidt M, et al. Trastuzumab beyond progression in human epidermal growth factor receptor 2-positive advanced breast cancer: a German breast group 26/breast international group 03-05 study. J Clin Oncol 2009;27:1999-2006. [ Links ]
11. Clinical Practice Guidelines in Oncology (NCCN guidelines). Breast Cancer version 1.2017. Disponible en: www.nccn.org. Acceso el 01/02/2017. [ Links ]
12. Cardoso F, Senkus E, Costa A, Papadopoulus E et al. 4th ESO-ESMO International Consensus Guidelines for Advanced Breast Cancer (ABC 4) Ann Oncol (2018) doi: 10.10932. Published on line 19 July 2018. [ Links ]
D. Cáncer de mama metastásico/recurrente triple negativo o con receptores hormonales positivos HER-2 negativo no candidatas a hormonoterapia (BRCA positivo/negativo)
La elección del tratamiento debe tomar en cuenta el tratamiento previo en adyuvancia (Tabla 1) y el intervalo libre de recurrencia. En pacientes con un intervalo mayor de 1 año es posible evaluar la reinducción de fármacos, considerando la tolerancia y la dosis acumulada en todos los casos. Para pacientes con tumores triple negativos el tratamiento estándar es la quimioterapia, sin que sea posible recomendar en la actualidad un esquema o secuencia específicos.1-3
Tabla 1 Cáncer de mama metastásico triple negativo o con receptores hormonales positivos, HER-2 neu negativo no candidato a hormonoterapia.8-19
| No recibió | Adyuvancia | |||
|---|---|---|---|---|
| Con Taxano + antraciclina | Con Taxano | Con Antraciclina | ||
| Esquema basado en: | - Capecitabina - Eribulina - Gemcitabina - Vinorelbina |
Esquema basado en: | Taxano ± - Capecitabina - Gemcitabina |
|
| 1ª línea | - Antraciclina - Taxano* |
- Sales platinadas*** | - Antraciclina | |
| 2a línea | De acuerdo con el tratamiento utilizado previamente | |||
| 3ª línea | De acuerdo con el tratamiento utilizado previamente | |||
*Se incluye docetaxel, paclitaxel y nab-pacitaxel. El nab-paclitaxel está indicado en pacientes con falla a una línea previa de quimioterapia en el contexto de enfermedad metastásica o contraindicación a paclitaxel. En caso de elegir paclitaxel se recomienda de forma semanal.
**Sólo en tumores triple negativos.
***Sólo en tumores triple negativos.
En pacientes previamente tratados con mutación germinal de BRCA se puede considerar el uso de olaparib.347
Quimioterapia de primera línea: ¿en combinación o secuencial?
No se recomienda poliquimioterapia de forma estándar. Se prefiere el tratamiento con fármacos como monodroga y de forma secuencial debido a su mejor tolerancia y menor impacto en la calidad de vida. El uso de poliquimioterapia puede ser considerado en paciente con buen estado funcional en las que se busca una rápida respuesta o paliación de síntomas y/o crisis visceral344* y/o en los casos en que se considere que la expectativa de vida sólo permite una oportunidad de tratamiento.1,2,5,6
La piedra angular de la quimioterapia de primera línea se basa en antraciclinas y taxanos. En pacientes previamente expuestas, las opciones de tratamiento incluyen capecitabina, gemcitabina, vinorelbina, o eribulina (Tabla 1).
En caso de que se elija una combinación se recomienda un taxano (paclitaxel o docetaxel) más capecitabina o gemcitabina. Ambos esquemas se han asociado con mayores tasas de respuestas e intervalo libre de progresión versus taxano como monodroga.7-12 La eficacia de ambos esquemas es similar y la elección dependerá de las características de cada paciente y los recursos disponibles.
La elección del tratamiento depende de las características de las pacientes, la tolerancia y respuesta a tratamientos previos, así como de la disponibilidad.1-2 Los puntos de interés a tomar en cuenta incluyen lo siguiente:
Los mejores resultados con paclitaxel se obtienen cuando se administra de forma semanal.13,14
Nab-paclitaxel está indicado en pacientes con falla a un esquema previo de quimioterapia en el contexto de enfermedad metastásica o en pacientes con contraindicación a paclitaxel.358
La eribulina es el único fármaco que ha demostrado impacto en supervivencia global en pacientes previamente tratados con taxanos/antraciclinas en población con tumores triple negativo.16-18
Sales de platino
Existen estudios que muestran la efectividad del platino y sus derivados en tumores triple negativos.20,21 El estudio TNT, un ensayo fase III, evaluó el uso de docetaxel versus carboplatino y mostró no superioridad de la sal platinada en población triple negativa no seleccionada (BRCA mutación germinal versus mutado); sin embargo, en la población con mutación germinal BRCA presente se observó una superioridad en la supervivencia libre de progresión a favor de carboplatino.365 Aunque las sales de platino no se recomiendan como terapia de primera línea en población no seleccionada, puede representar una opción en población con mutación germinal de BRCA.19-21
Bevacizumab
El uso de bevacizumab más un agente de quimioterapia incrementa el control de la enfermedad y la supervivencia libre de progresión pero no impacta en la supervivencia global como terapia de primera línea en cáncer de mama metastásico.22-27 Para fines de este Consenso se considera una opción de tratamiento utilizar bevacizumab más taxano en pacientes con tumores triple negativo o en aquéllas con receptores hormonales positivos que cursan con una evolución clínicamente agresiva y se consideran candidatas a quimioterapia de primera línea.
Olaparib
En pacientes con cáncer de mama y mutación germinal de BRCA previamente tratada con no más de 2 líneas de tratamiento, olaparib demostró impacto en la supervivencia libre de progresión por lo que puede ser considerada una opción de tratamiento.347
Duración del tratamiento
La duración del tratamiento no se ha definido por completo. Varios estudios han demostrado que continuar la quimioterapia puede incrementar el intervalo libre de progresión, pero sin prolongar la supervivencia.28,29
En la práctica clínica se recomienda continuar la quimioterapia hasta la progresión o toxicidad, dependiendo del fármaco aplicado (intravenoso frente a oral), las dosis máximas acumuladas y el impacto en la calidad de vida de las pacientes.
REFERENCIAS
1. Clinical Practice Guidelines in Oncology (NCCN guidelines). Breast Cancer version 3.2018. Disponible en: www.nccn.org. Acceso el 12/01/2019. [ Links ]
2. Cardoso F, Costa A, Senkus E, Aapro M, et al. 3rd ESO-ESMO International Consensus Guidelines for Advanced Breast Cancer (ABC 3). Ann Oncol 2017;28:16-33. [ Links ]
3. Partridge Ann, Rumble B, Carey L, Come S, et al. Chemotherapy and targeted therapy for women with human epidermal growth factor receptor 2-negative (or unknown) advanced breast cancer: American Society of Clinical Oncology clinical practice guideline. J Clin Oncol 2014;32:1-23. [ Links ]
4. Robson M, Im SA, Senkus E, Xu B, Domchek SM, Masuda N, Delaloge S, Li W, Tung N, Armstrong A, Wu W, Goessl C, Runswick S, Conte P. Olaparib for Metastatic Breast Cancer in Patients with a Germline BRCA Mutation. N Engl J Med 2017 Aug 10;377(6):523-533. [ Links ]
5. Carrick S, Parker S, Wilcken N, et al. Single agent versus combination chemotherapy for metastatic breast cancer. Cochrane Database Syst Rev 2005;2:CD003372. [ Links ]
6. Conte PF, Guarneri V, Bruzzi P, et al. Concomitant versus sequential administration of epirubicin and paclitaxel as first-line therapy in metastatic breast carcinoma: results for the Gruppo Oncologico Nord Ovest randomized trial. Cancer 2004;101:704-712. [ Links ]
7. O´Shaughnessy J, Miles D, Vukelja S, et al. Superior survival with capecitabine plus docetaxel combination therapy in anthracycline-pretreated patients with advanced breast cancer: phase III trial results. J Clin Oncol 2002;12:2812-2823. [ Links ]
8. Albain KS, Nag SM, Calderillo-Ruiz G, et al. Gemcitabine plus paclitaxel versus paclitaxel monotherapy in patients with metastatic breast cancer and prior anthracycline treatment. J Clin Oncol 2008;26:3950-3957. [ Links ]
9. Blum JL, Dees EC, Chacko A, et al. Phase II trial of capecitabine and weekly paclitaxel as first-line therapy for metastatic breast cancer. J Clin Oncol 2006;24:4384-4390. [ Links ]
10. Chan S, Romieu G, Huober J, et al. Phase III study of gemcitabine plus docetaxel compared with capecitabine plus docetaxel for anthracycline-pretreated patients with metastatic breast cancer. J Clin Oncol 2009;27:1753-1760. [ Links ]
11. Soto C, Torrecillas L, Reyes S, et al. Capecitabine (X) and taxanes in patients with anthracycline-pretreated metastatic breast cancer: sequential vs. combined therapy results from a MOSG randomized phase III trial. J Clin Oncol 2006;24:570. [ Links ]
12. Fumoleau P, Largillier R, Clippe C, et al. Multicentre, phase II study evaluating capecitabine monotherapy in patients with anthracycline and taxane-pretreated metastatic breast cancer. Eur J Cancer 2004;40:536-542. [ Links ]
13. Seidman AD, Berry D, Cirrincione C, Harris L, Muss H, Marcom PK, Gipson G, Burstein H, Lake D, Shapiro CL, Ungaro P, Norton L, Winer E, Hudis C. Randomized phase III trial of weekly compared with every-3-weeks paclitaxel for metastatic breast cancer, with trastuzumab for all HER-2 over expressors and random assignment to trastuzumab or not in HER-2 non over expressors: final results of Cancer and Leukemia Group B protocol 9840. J Clin Oncol 2008 Apr 1;26(10):1642-1649. [ Links ]
14. Mauri D, Kamposioras K, Tsali L, et al. Overall survival benefit for weekly vs. three-weekly taxanes regimens in advanced breast cancer: A meta-analysis. Cancer Treat Rev 2010;36:69. [ Links ]
15. Gradishar WJ, Tjulandin S, Davidson N, Shaw H, Desai N, Bhar P, Hawkins M, O'Shaughnessy J. Phase III trial of nanoparticle albumin-bound paclitaxel compared with polyethylated castor oil-based paclitaxel in women with breast cancer. J Clin Oncol 2005 Nov 1;23(31):7794-7803. [ Links ]
16. Kaufman PA, Awada A, Twelves C, et al. A phase III, open-label, randomized, multicenter study of eribulin mesylate versus capecitabine in patients with locally advanced or metastatic breast cancer previously treated with anthracyclines and taxanes. Cancer Res 2012;72:S6-6. [ Links ]
17. Cortes J, O'Shaughnessy J, Loesch D, et al. Eribulin monotherapy versus treatment of physician's choice in patients with metastatic breast cancer (EMBRACE): a phase 3 open-label randomized study. Lancet 2011;377:914-923. [ Links ]
18. Kaufman P, Awada A, Twelves C, et al, A phase III, open label randomized multicenter study of eribulin mesylate versus capecitabine in patients with locally advanced or metastatic breast cancer previously treated with anthracyclines and taxanes. J Clin Oncol 2015;52:4892. [ Links ]
19. Carrick S, Ghersi D, Wilcken N, Simes J. Platinum containing regimens for metastatic breast cancer. Cochrane Database Syst Rev 2004. [ Links ]
20. Tutt A, Ellis P, Kilbum L, et al. TNT: a randomized phase III trial of carboplatin compared to docetaxel for patients with metastatic or recurrent locally advanced triple-negative or BRCA1/2 breast cancer. Cancer Res 2015;75:9. [ Links ]
21. Tutt A, Tovey H, Cheang MCU, Kernaghan S, Kilburn L, Gazinska P, Owen J, Abraham J, Barrett S, Barrett-Lee P, Brown R, et al. Carboplatin in BRCA1/2-mutated and triple-negative breast cancer BRCAness subgroups: the TNT Trial. Send to Nat Med. 2018 May;24(5):628-637. [ Links ]
22. Miller K, Wang M, Gralow J, et al. Paclitaxel plus bevacizumab versus paclitaxel alone for metastatic breast cancer. N Engl J Med 2007;357:2666-2676. [ Links ]
23. Miles D, Chan A, Dirix L, et al. Phase III study of bevacizumab plus docetaxel compared with placebo plus docetaxel for the first-line treatment of human epidermal growth factor receptor 2-negative metastatic breast cancer. J Clin Oncol 2010;28:3239-3247. [ Links ]
24. Robert NJ, Diéras V, Glaspy J, et al. RIBBON-1: randomized, double-blind, placebo-controlled, phase III trial of chemotherapy with or without bevacizumab for first-line treatment of human epidermal growth factor receptor 2-negative, locally recurrent or metastatic breast cancer. J Clin Oncol 2011;29:1252-1260. [ Links ]
25. O'Shaughnessy J, Miles D, Gray R, et al. A meta-analysis of overall survival data from three randomized trials of bevacizumab (BV) and first-line chemotherapy as treatment for patients with metastatic breast cancer (MBC). Asco Meeting Abstracts 2010:1005. [ Links ]
26. Miles DW, Diéras V, Cortes J, et al. First-line bevacizumab in combination with chemotherapy for HER-2 negative metastatic breast cancer: pooled and subgroup analysis of data from 2447 patients. Ann Oncol 2013;24:2773-2780. [ Links ]
27. Rugo HS, Barry WT, Moreno-Aspitia A, Lyss AP, Cirrincione C, Leung E, Mayer EL, Naughton M, Toppmeyer D, Carey LA, Perez EA, Hudis C, Winer EP. Randomized Phase III Trial of Paclitaxel Once Per Week Compared With Nanoparticle Albumin-Bound Nab-Paclitaxel Once Per Week or Ixabepilone With Bevacizumab As First-Line Chemotherapy for Locally Recurrent or Metastatic Breast Cancer: CALGB 40502/NCCTG N063H (Alliance). J Clin Oncol 2015 Jul 20;33(21):2361-2369. [ Links ]
28. Gennari A, Sormani M, Bruzi P, et al. A meta-analysis of chemotherapy duration in metastatic breast cancer. Asco Meeting Abstracts 2008:1067. [ Links ]
29. Gennari A, Stocker M, Puntoni M, et al. Duration of chemotherapy for metastatic breast cancer: a systematic review and meta-analysis of randomized clinical trials. J Clin Oncol 2011;29:2144-2149. [ Links ]
*Crisis visceral: disfunción orgánica grave representada por síntomas y signos, estudios de laboratorio y enfermedad rápidamente progresiva. La crisis visceral no se refiere exclusivamente a la presencia de metástasis viscerales, sino que implica compromiso visceral significativo que obliga a una terapia eficaz y de acción rápida, en particular si otra opción de tratamiento después de una ulterior progresión no es potencialmente posible.
Papel de la cirugía en enfermedad metastásica
El tratamiento estándar del cáncer de mama en estadio IV tradicionalmente se enfoca hacia un terreno paliativo, en el cual se incluye quimioterapia, radioterapia, terapia hormonal y terapia blanco, dejando el papel de la cirugía solo para prevención o tratamiento de síntomas locales.373 Sin embargo, en los últimos 20 años, diferentes centros en todo el mundo han publicado series de pacientes con cáncer de mama metastásico, que experimentaron resección en varios sitios (hígado, cerebro, pulmón), reportando resultados favorables,374 principalmente en aquellas con metástasis al momento del diagnóstico.375
A. Resección de enfermedad metastásica
Metástasis hepáticas
Algunas pacientes diagnosticadas con cáncer de mama metastásico lo presentan a nivel hepático y en una tercera parte de ellas éste es el único sitio de enfermedad a distancia. Se ha reportado que la tasa de supervivencia a 5 años después de la resección quirúrgica de las metástasis hepáticas, combinado a la terapia sistémica, oscila entre 40% y 61%. Las técnicas quirúrgicas actuales permiten que la resección tenga una mortalidad posoperatoria inferior a 6% y una morbilidad entre 0.8% y 5.4% en centros de referencia.376 Otra opción válida es utilizar ablación de las metástasis con radiofrecuencia o con termoterapia intersticial inducida con láser, con lo que se reporta supervivencia media de 30 a 60 meses y supervivencia a 5 años de 27% a 41%.377
En relación con factores pronósticos, la mayoría de los estudios enfatiza la importancia de la resección R0, ya que el margen positivo es un factor adverso para la supervivencia.4,5 Otros factores predictores adversos para la supervivencia han sido el tamaño de las lesiones (<4, >5 cm), el estatus de los receptores hormonales (negativos), pobre respuesta a la quimioterapia, la invasión vascular, el número de metástasis y el intervalo libre de enfermedad < 1 año después de la resección primaria de cáncer de mama.378
Un estudio reciente comparativo reportó una supervivencia de 75% y 54% a 3 y 5 años respectivamente, con resección hepática combinada a tratamiento sistémico, comparado con tratamiento sistémico solo, de 18% y 10%, con una media de seguimiento de 80 meses.379
Con base en lo anterior, deben considerase para resección o ablación de metástasis hepáticas por cáncer de mama, principalmente a pacientes con receptores hormonales positivos, intervalo libre de enfermedad > 1 año con una buena respuesta a manejo sistémico y metástasis única u oligometástasis, en la que sea posible la resección R0.
Metástasis pulmonares
La enfermedad metastásica es frecuentemente generalizada y en pocas ocasiones esta sólo localizada en un área como el pulmón. En una serie de 13,502 pacientes con cáncer de mama en la Clínica Mayo, se encontraron apenas 60 (0.4%) con metástasis pulmonares aisladas, de los cuales 40 fueron llevados a resección.380
La resección quirúrgica completa de metástasis pulmonares puede realizarse con morbilidad y mortalidad bajas, ya sea realizada por toracotomía o por cirugía toracoscópica video asistida (VATS). Varios estudios retrospectivos han observado que 15% a 25% de las pacientes con metástasis por cáncer de mama las presentan en pulmón o el espacio pleural. La supervivencia a 5 años alcanza entre 27% y 54%.381
Un hallazgo común en la mayoría de los estudios que evalúan el papel de la resección de las metástasis pulmonares es que el intervalo libre de enfermedad, entre el manejo inicial del primario y la aparición de metástasis pulmonares, impacta muy significativamente en la supervivencia. El intervalo libre de enfermedad de más de 36 meses a la recurrencia, ha logrado supervivencias a 5 años de hasta el 75% en lesiones únicas llevadas a resección y tratamiento sistémico.382
Otros factores asociados con mejoría de la supervivencia han sido los receptores hormonales positivos, positividad para HER-2 neu y metástasis solitarias. Como en el caso de las metástasis hepáticas, las pacientes con lesiones únicas e intervalo libre de enfermedad prolongado, deben considerarse candidatas a metastasectomía pulmonar.
Metástasis cerebrales
El cáncer de mama representa la segunda causa de lesiones metastásicas en el cerebro y generalmente están asociadas a tumores con receptores hormonales negativos, HER-2 positivo, pacientes premenopáusicas y con enfermedad metastásica en pulmón y/o hígado.383 Las pacientes que no reciben ningún tipo de tratamiento tienen un pronóstico de sobrevida de 1 a 2 meses, la cual se incrementa hasta 6 meses en las que reciben radioterapia y cuando está indicada la cirugía puede incluso llegar hasta 16 meses.384 Las indicaciones de la cirugía son limitadas, siendo una opción razonable en lesiones únicas, tamaño menor a 5 cm, ausencia de metástasis extracraneales y sobre todo pacientes con adecuado estado funcional. Sólo existen 3 estudios fase III que han evaluado el beneficio de cirugía seguida de radioterapia a holocráneo y sólo en 2 de ellos se pudo demostrar un beneficio (mediana de sobrevida 10 vs 46 meses), mientras que en el tercero no se observó ninguna diferencia.13-15 Un estudio reporta que la mejora en la sobrevida añadido por la cirugía y la radioterapia se observa durante los primeros 6 meses y que posteriormente depende del tratamiento sistémico adicional.388
Otros sitios metastásicos
Este grupo es menos estudiado y en general no ha mostrado beneficio en la supervivencia. Un ejemplo es el de las metástasis óseas; según varios reportes, en esas pacientes la resección quirúrgica no ha mostrado mejoría en el pronóstico,389 siendo la radioterapia la modalidad paliativa de elección. Por otra parte, algunos estudios han reportado que la resección de metástasis en esternón o caja torácica se asocia con incremento de la supervivencia.390 Menos estudiadas aún por su baja frecuencia son las metástasis adrenales, ováricas y gastrointestinales; en estos casos no se recomienda la resección salvo en situaciones de paliación de síntomas.
B. Resección del tumor primario en enfermedad metastásica
Este es un escenario clínico donde las controversias son aún mayores, ya que las recomendaciones se basan en estudios retrospectivos donde algunos de ellos muestran beneficio en supervivencia global, sin embargo deben ser tomados con cautela dado el sesgo de selección de los mismos, basados principalmente en la baja carga tumoral, ausencia de metástasis viscerales y edad más joven, entre otros factores.19-24 Otros estudios sin embargo, también retrospectivos, no han mostrado beneficio derivado de la resección del tumor primario en este contexto.25-27
Los estudios prospectivos en este escenario son pocos y los resultados también controversiales. Entre ellos el estudio turco (Protocolo MF0701), que a 40 meses de seguimiento, es el único que ha mostrado beneficio en supervivencia, disminuyendo el riego de muerte en un 34%; sobre todo, en pacientes menores de 55 años, con receptores de estrógenos y progesterona positivos; HER-2 neu negativo y metástasis óseas solitarias.400 Sin embargo, otros estudios, como el realizado en la India, no mostró beneficio en la supervivencia global en ningún subgrupo de pacientes etapa clínica IV con resección del tumor primario posterior a recibir tratamiento sistémico.401 De igual forma, el estudio prospectivo fase III (ABCSG20 POSYTIVE) realizado en Australia402 y el estudio TBCRC 013 realizado en los Estados Unidos,403 tampoco demostraron beneficios en supervivencia global a 37.5 y 54 meses de seguimiento respectivamente.
Los datos disponibles aun no son concluyentes por lo que la resección del tumor primario en pacientes con etapa clínica IV al momento del diagnóstico no debe ser considerada como una opción de tratamiento para todas las pacientes. Sin embargo, parece ser una alternativa razonable que puede ser discutida con pacientes seleccionadas, con características clínicas favorables: buen estado general, menores de 55 años, enfermedad con receptores hormonales positivos, HER-2 neu negativo, volumen tumoral limitado y metástasis óseas solitarias.
C. Resección paliativa del tumor primario en enfermedad metastásica
En este escenario clínico no hay controversia: la cirugía está indicada en pacientes con tumor fungante, ulcerado o hemorragia del mismo, si éste es resecable con baja morbilidad y con la finalidad de mejorar la calidad de vida sin esperar impacto en supervivencia. En caso de tumores primarios no resecables se puede considerar radioterapia paliativa.404
REFERENCIAS
1. Santa-Maria CA, Gradishar Wj. Changing treatment paradigms in metastatic breast cancer: lesson learned. JAMA oncol 2015;1:528-534. [ Links ]
2. Bacalba?a N, Alexandrescu S T, Popescu I. A role for hepatic surgery in patients with liver metastatic breast cancer: review of literature. Hepat Oncol 2015;6(19):159-170. [ Links ]
3. Güth U, et al. Primary and secondary distant metastatic breast cancer: Two sides of the same coin. The Breast 2014;23:26-32. [ Links ]
4. Pockaj BA, Wasif N, Dueck AC, Wigle DA, Boughey JC, Degnim AC, et al. Metastasectomy and surgical resection of the primary tumor in patients with stage IV breast cancer. Time for a second look? Ann Surg Oncol 2010;17:2419-2426. [ Links ]
5. Kobayashi T, Ichiba T, Sakuyama T, et al. Possible clinical cure of metastatic breast cancer: lessons from 30-year experience with oligometastatic breast cancer patients and literature review. Breast Cancer 2012;19:218-237. [ Links ]
6. Golse N, Adam R. Liver Metastases from Breast Cancer: What Role for Surgery? Indications and Results. Clin Breast Cancer 2017;17(4):256-265. [ Links ]
7. Ruiz A, et al; Surgical resection versus systemic therapy for breast cancer liver metastases: Results of a European case matched comparison, European Journal of Cancer 2018;(95):1-10. [ Links ]
8. Mc Donald ML, Deschamps C, Ilstrup DM, et al; Pulmonary resection for metastatic breast cancer; Ann Thorac Surg 1994;58(6):1599-1602. [ Links ]
9. Yoshimoto M, Tada K, Nishimura S, Makita M, Iwase T, Kasumi F, et al. Favourable long-term results after surgical removal of lung metastases of breast cancer. Breast Cancer Res Treat 2008;110:485-491. [ Links ]
10. Kycler W, Lasky P. Surgical approach to pulmonary metastases from breast cancer. The Breast Journal 2012;18(1):52-57. [ Links ]
11. Bendell JC, Domchek SM, Burstein HJ, et al. Central nervous system metastases in women who receive trastuzumab based therapy for metastatic breast carcinoma. Cancer 2003;97:2972-2977. [ Links ]
12. Takahashi H, Isogawa M. Management of breast cancer brain metastases; Chin Clin Oncol 2018;7(3):30. [ Links ]
13. Patchell RA, Tibbs PA, Walsh JW, et al. A randomized trial of surgery in the treatment of single metastases to the brain. N Engl J Med 1990;322:494-500. [ Links ]
14. Vecht CJ, Haaxma-Reiche H, Noordijk EM, et al. Treatment of single brain metastasis: radiotherapy alone or combined with neurosurgery? Ann Neurol 1993;33:583-590. [ Links ]
15. Mintz AH, Kestle J, Rathbone MP, et al. A randomized trial to assess the efficacy of surgery in addition to radiotherapy in patients with a single cerebral metastasis. Cancer 1996;78:1470-1476. [ Links ]
16. VKY Ho, JMM Gijtenbeek. Survival of breast cancer patients with synchronous or metachronous central nervous system metastases. Eur J Cancer 2015;51(17):2508-2516. [ Links ]
17. Suryanarayana Deo SV, Jha D. Role of loco-regional surgery in metastatic breast cancer. J Cancer Res Ther 2013;9:181-186. [ Links ]
18. Khan SA. Early surgery or standard palliative therapy in treating patients with stage IV breast cancer. National Institute of Cancer website. November 2010. www.cancer.gov/clinicaltrials. [ Links ]
19. Khan S, Stewart A, Morrow M. Does aggressive local therapy improve survival in metastatic breast cancer? Surgery 2002;132(4):620-627. [ Links ]
20. Gnerlich J, Beers C. Surgical removal of the primary tumor increases overall survival in patients with metastatic breast cancer: analysis of the 1988-2003 SEER data. Ann Surg 2007;14(8):2187-2194. [ Links ]
21. Rapiti E, Verkooijen H. Complete excision of primary breast tumor improves survival of patients with metastatic breast cancer at diagnosis. J Clin 2006;24(18):2743-2749. [ Links ]
22. Cady B, Nathan N, Michaelson J. Matched pair analyses of stage IV breast cancer with or without resection of primary breast site. Ann Surg 2008;15(12):3384-3395. [ Links ]
23. Ruiterkamp J, Ernst M. Surgical resection of the primary tumour is associated with improved survival in patients with distant metastatic breast cancer at diagnosis. J Surg 2009;35(11):1146-1151. [ Links ]
24. Nguyen D, Truong P, Alexander C, Waalter C. Can Loco-regional Treatment of the Primary Tumor Improve Outcomes for Women With Stage IV Breast Cancer at Diagnosis?? Int Jour, Radiat Oncol Biol 2012;84(1): 39-45. [ Links ]
25. Babiera G V, Rao R, Feng L, Meric-bernstam F, Kuerer HM, Singletary SE, et al. Effect of Primary Tumor Extirpation in Breast Cancer Patients Who Present With Stage IV Disease and an Intact Primary Tumor. Ann Surg Oncol 2006;13(6):776-782. [ Links ]
26. Dominici L, Najita J, Hughes M, Niland J, Marcom P. Surgery of the primary tumor does not improve surgical in stage IV breast cancer. Breast Cancer Res Treat 2012;129(2):459-465. [ Links ]
27. Medina-Franco H, Suarez-Bobadilla YL. Role of surgery in metastatic breast cancer. Rev Invest Clin 2012;64:81-88. [ Links ]
28. Atilla Soran, Vahit Ozmen, Serdar Ozbas, Hasan Karanlik, et al. Randomized Trial Comparing Resection of Primary Tumor with No Surgery in Stage IV Breast Cancer at Presentation: Protocol MF07-01 Ann Surg Oncol 2018. Doi: org/10.1245/s10434-018-6494-6. [ Links ]
29. Rajendra Badwe, et al. Loco-regional treatment versus no treatment of the primary tumour in metastatic breast cancer: an open-label randomized controlled trial. www.thelacet.com/oncology 2015;(16)1380-1388. [ Links ]
30. Florian Fitzal, et al. Impact of Breast Surgery in Primary Metastasized Breast Cancer Outcomes of the Prospective Randomized Phase III ABCSG-28 POSYTIVE Trial Ann Surg 2018. Doi:10.1097/SLA.0000000000002771. [ Links ]
31. Tari A. King, et al. A prospective nalysis of surgery and survival in stage IV breast cancer (TBCR 013) J Clinic Oncol 2017(Suppl. 1006). [ Links ]
32. Bergenfeldt M, Jensen BV, Skjoldbye B, et al. Liver resection and local ablation of breast cancer liver metastases - A systematic review. Eur J Surg Oncol 2011;37:549-557. [ Links ]
Papel de la radioterapia en enfermedad metastásica
En el contexto de la enfermedad oligometastásica, la elección y tratamiento de los pacientes deberá realizarse por un equipo multidisciplinario para determinar el manejo óptimo en cada caso.405
El tratamiento de la enfermedad metastásica distingue tres grupos de acuerdo con diferentes características: el primero que incluye a pacientes con buenas condiciones generales, tumor primario controlado y enfermedad confinada a tres o menos sitios, otro grupo con mal estado funcional o diseminación metastásica extensa y un tercer grupo, el que requiere control local por sangrado, infección o dolor.
En pacientes con primario controlado y enfermedad oligometastásica, está justificado el uso de recursos ablativos como radiocirugía o radioterapia estereotáctica extracraneal (SBRT por sus siglas en inglés), La SBRT es una técnica de alta precisión que administra una a 8 fracciones con finalidad ablativa y precisión submilimétrica minimizando el riesgo a los órganos sanos.
En tanto las pacientes con deterioro clínico o diseminación metastásica múltiple requieren el alivio de síntomas como dolor, sangrado o afección cutánea mediante esquemas cortos de radioterapia paliativa.
Metástasis óseas
Los esquemas de radioterapia paliativa incluyen 37.5 Gy en 15 sesiones, 30 Gy en 10 sesiones, 20 Gy en 5 sesiones o una dosis única de 8 Gy. La efectividad en el control del dolor entre los esquemas se ha demostrado equivalente; sin embargo, mientras más corto sea el curso de radioterapia mayores son las tasas de retratamiento, por lo que debe considerarse la expectativa de vida para la mejor elección.406
Metástasis cerebrales
Las modalidades de radioterapia comprenden: irradiación a encéfalo total, radiocirugía estereotáctica (SRS) o ambas. La radioterapia a encéfalo total se utiliza en lesiones cerebrales metastásicas múltiples, primario no controlado o mal estado funcional. La radiocirugía estereotáctica generalmente se recomienda para pacientes con GPA (graded prognostic assessment) favorable o intermedio con lesiones <4 cm, siendo limitante el volumen de tejido cerebral sano. La cirugía se reserva para lesiones voluminosas, únicas y sintomáticas.407
La carcinomatosis meníngea es una entidad aparte y se trata con fines paliativos.
SBRT en enfermedad oligometastásica
La enfermedad oligometastásica representa una diseminación metastásica limitada que es potencialmente curable con tratamiento local y que por lo general se describe como con ≤ 5 sitios metastásicos.4-6
A. SBRT en metástasis hepáticas
La radioterapia estereotáctica está indicada en pacientes con metástasis hepáticas que no son candidatas a manejo quirúrgico o que rechazan la cirugía. Las condiciones para esta técnica son: mujeres con adecuado funcionamiento hepático, estado funcional ECOG 01, con enfermedad extrahepática ausente o estable, ≤ 3 lesiones, de ≤ 3 cm y volumen hepático sano > 1,000 cm3.
El grupo limítrofe incluye: paciente con cuatro lesiones, con diámetro entre 4 y 6 cm, funcionamiento hepático moderado y volumen hepático sano de > de 1000 cm3.7,8
B. SBRT en metástasis pulmonares
La SBRT en metástasis pulmonares da un control local a 1, 3 y 5 años de 80%, 58% y 46%, respectivamente. Se asocia con mayor sobrevida en lesiones pequeñas con volumen < 11 cc; una dosis biológica equivalente (BED) ≥ 100 Gy resulta en mejor control local.10 Las complicaciones son bajas y pueden incluir astenia, adinamia, tos, neumonitis y fractura costal.413
C. SBRT en columna
Las indicaciones deben incluir: KPS > 60, con enfermedad metastásica demostrada, lesión única o múltiple (≤ 2 vértebras consecutivas o hasta tres sitios no contiguos), sin datos de compresión medular ni fractura patológica, enfermedad oligometastásica, tumor residual o recurrente posterior a cirugía y con un intervalo mayor de 6 meses en casos de reirradiación.414
Otras lesiones metastásicas
La radioterapia paliativa se usa también en caso de invasión a piel, tejidos blandos y otros sitios menos frecuentes como lesiones oculares.
Radioterapia asociada a inmunoterapia
Los estudios clínicos sobre uso combinado de inmunoterapia y radioterapia en cáncer de mama se centran principalmente en los subgrupos de pacientes con tumores oligometastásicos y/o triples negativos, ya que son los subtipos con mayor expresión de marcadores inflamatorios e inmunológicos. Los resultados preliminares y de casos clínicos muestran buenos resultados en términos de eficacia y seguridad en tratamientos combinados con radiocirugía intracraneal (SRS) y/o extracraneal (SBRT/SABR) con anti CTLA-4 (Tremelimumab) o antiPD1/PDL1 (Pembrolizumab, Durvalumab, Nivolumab). El uso de inmunoterapia dentro de fraccionamiento estándar neoadyuvante aún está en investigación y resultados preliminares parecen reportar mayores tasas de radiodermitis, sin incremento de neumonitis.11-13
REFERENCIAS
1. Trovo M, Furlan C, Polesel J, Fiorica F, Arcangeli S, et al. Radical radiation therapy for oligometastatic breast cancer: Results of a prospective phase II trial. Radiother Oncol 2018;126(1):177-180. Doi: 10.1016/j. radonc.2017.08.032. [ Links ]
2. Shiloh R, Krishnan M. Radiation for Treatment of Painful Bone Metastases. Hematol Oncol Clin North Am 2018;32(3):459-468. Doi: 10.1016/j.hoc.2018.01.008. Epub 2018 Mar 17. [ Links ]
3. Raghunath A, Desai K, Ahluwalia MS. Current Treatment Options for Breast Cancer Brain Metastases. Curr Treat Options Oncol 2019;20(3):19. Doi: 10.1007/s11864-019-0618-5. Review. [ Links ]
4. Al-Hallaq HA, Chmura S, Salama JK, Winter KA, Robinson CG, et al. Rationale of technical requirements for NRG-BR001: The first NCI-sponsored trial of SBRT for the treatment of multiple metastases. Pract Radiat Oncol 2016;6(6):e291-e298. Doi: 10.1016/j.prro.2016.05.004. [ Links ]
5. Franceschini D, De Rose F, Franzese C. Predictive factors for response and survival in a cohort of oligometastatic patients treated with Stereotactic Body Radiation Therapy. Int J Radiat Oncol Biol Phys 2019. https://doi.org/10.1016/j.ijrobp.2018.12.049. [ Links ]
6. Desai NB, Laine AM, Timmerman RD. Stereotactic ablative body radiotherapy (SAbR) for oligometastatic cancer Br J Radiol 2017;90(1070):20160500. [ Links ]
7. Onal C, Guler OC, Yildirim BA. Treatment outcomes of breast cancer liver metastasis treated with stereotactic body radiotherapy. Breast. 2018;29;42:150-156. [ Links ]
8. Possanzini M, Greco C. Stereotactic radiotherapy in metastatic breast cancer. Breast 2018;41:57-66. [ Links ]
9. Alongi F, Mazzola R, Figlia V, Guckenberger M. Stereotactic body radiotherapy for lung oligometastases: Literature review according to PICO criteria. Tumori 2018;104(3):148-156. doi: 10.117. [ Links ]
10. Tseng C, Eppinga W, Charest-Morin R, Soliman H, Myrehaug, SSpine Stereotactic Body Radiotherapy: Indications, Outcomes, and Points of Caution. Global Spine J 2017;7(2):179-197. [ Links ]
11. Ye JC, Formenti SC. Integration of radiation and immunotherapy in breast cancer - Treatment implications. The Breast 2018;38:66-74. [ Links ]
12. Tallet AV, Dhermain F, Le Rhun E, Noël G, Kirova YM. Combined irradiation and targeted therapy or immune checkpoint blockade in brain metastases: toxicities and efficacy. Ann Oncol 2017;28(12):2962-2976. [ Links ]
13. La Rocca. Radiotherapy with the anti-programmed cell death ligand-1 immune checkpoint blocker avelumab: acute toxicities in triple-negative breast cancer. Med Oncol 2019:36(4). [ Links ]
Bifosfonatos e inhibidores del ligando del receptor activador del NF-KB (RANKL) en metástasis óseas, adyuvancia y con inhibidores de aromatasa
Tanto los bifosfonatos como los inhibidores del ligando del receptor activador del NFKB (RANKL), permiten mejorar los resultados en el manejo de las metástasis óseas,418 la hipercalcemia maligna y la salud ósea al reducir la osteopenia u osteoporosis secundarias al tratamiento sistémico.2,3
Metástasis óseas
- Los pacientes con evidencia radiográfica de metástasis óseas deben recibir tratamiento ya sea con denosumab (120 mg subcutáneo cada 4 semanas),421 o con ácido zoledrónico (4 mg por vía intravenosa en 15 minutos) cada 3 a 4 semanas.5,7
- La duración total del tratamiento con bifosfonatos debe ser hasta de 2 años. El ácido zoledrónico puede aplicarse cada 3 a 4 semanas o cada 3 meses desde un inicio.425 Después de 1 año de tratamiento y en caso de enfermedad estable, se recomienda la administración de ácido zoledró-nico cada 12 semanas durante el segundo año426 y después reconsiderar su uso según la actividad de las metástasis óseas. No se conoce la duración óptima del tratamiento con denosumab.
Terapia adyuvante
Considerar la terapia adyuvante con bifosfonatos durante al menos dos años en pacientes postmenopáusicas (natural o inducida) que están recibiendo terapia sistémica adyuvante.427 No se recomienda la terapia adyuvante con denosumab.428
Pérdida ósea relacionada con los inhibidores de aromatasa (IA)
Las pacientes que inician con un IA deben someterse a una densitometría mineral ósea (DMO) de cadera y columna,11-14 así como a evaluación de los factores de riesgo para fractura siguiendo las conductas señaladas en la figura 1.
Se recomienda ácido zoledrónico 4 mg IV cada 6 meses durante los 5 años de terapia con IA o denosumab 60 mg SC cada 6 meses por 2 años.
La determinación de biomarcadores de recambio óseo no es de uso rutinario en pacientes que reciben IA.13,14
Recomendaciones con el uso bifosfonatos e inhibidores de RANKL13-15
- Valoración oral previa a su administración.
- Examen de la cavidad oral cada 6 a 12 meses.
- Evitar las cirugías dentales durante el tratamiento.
- No se recomiendan en pacientes con infecciones orales preexistentes o con mala higiene bucal.
- El ácido zoledrónico está contraindicado en pacientes con depuración de creatinina < 30 ml/min.
- El denosumab debe usarse con precaución en pacientes con depuración de creatinina < 40 ml/min.
- La paciente debe recibir suplemento con calcio (1200 mg) y vitamina D (1000 mg) diariamente.432
- Realizar densidad mineral ósea de control cada 1 a 2 años.
REFERENCIAS
1. Angelucci A, Alesse E. Molecular Pathology of Cancer. Metastasis: Suggestions for Future Therapy. In: Biotargets of Cancer in Current Clinical Practice. Springer 2012:469-515. [ Links ]
2. Kremer R, Gagnon B, Meguerditchian AN, et al. Effect of oral bisphosphonates for osteoporosis on development of skeletal metastases in women with breast cancer: results from a pharmaco-epidemiological study. J Natl Cancer Inst 2014;106(11). [ Links ]
3. Hadji P, Aapro MS, Body JJ, et al. Management of aromatase inhibitor-associated bone loss in postmenopausal women with breast cancer: practical guidance for prevention and treatment. Ann Oncol 2011;22(12):2546-2555. [ Links ]
4. Wong MH, Stockler MR, Pavlakis N. Bisphosphonates and other bone agents for breast cancer. Cochrane Database Syst Rev 2012;2. [ Links ]
5. Lluch A, Cueva J, Ruiz-Borrego M, Ponce J, Pérez-Fidalgo JA. Zoledronic acid in the treatment of metastatic breast cancer. Anticancer Drugs 2014;25(1):1-7. [ Links ]
6. Stopeck AT, Lipton A, Body JJ, et al. Denosumab compared with zoledronic acid for the treatment of bone metastases in patients with advanced breast cancer: a randomized, double-blind study. J Clin Oncol 2010;28:5132-5139. [ Links ]
7. Barrett-Lee P, Casbard A, Abraham J, et al. Oral ibandronic acid versus intravenous zoledronic acid in treatment of bone metastases from breast cancer: a randomized, open label, non-inferiority phase 3 trial. Lancet Oncol 2014;15(1):114-122. [ Links ]
8. Amadori D, Aglietta M, Alessi B, et al. Efficacy and safety of weekly versus 4-weekly zoledronic acid for prolonged treatment of patients with bone metastases from breast cancer (ZOOM): a phase 3, open-label, randomized, non-inferiority trial. Lancet Oncol 2013;14(7):663-670. [ Links ]
9. Hortobagyi N. Efficacy and safety of continued zoledronic acid every 4 weeks versus every 12 weeks in women with bone metastases from breast cancer: Results of the OPTIMIZE-2 trial. J Clin Oncol 2014;32(15). [ Links ]
10. Early Breast Cancer Trialists' Collaborative Group (EBCTCG Adjuvant bisphosphonate treatment in early breast cancer: meta-analyses of individual patient data from randomized trials). Lancet 2015;386:1353-1361. [ Links ]
11. Gnant M, et al. Adjuvant denosumab in breast cancer (ABCSG-18): a multicentre, randomized, double-blind, placebo-controlled trial. Lancet 2015;386:433-443. [ Links ]
12. Cummings S. Denosumab for prevention of fractures in postmenopausal women with osteoporosis. N Engl J Med 2009;361:756-765. [ Links ]
13. Gnant M. Role of bisphosphonates in postmenopausal women with breast cancer. Cancer Treat Rev 2014;40(3):476-484. Doi: 10.1016/j.ctrv.2013.07.003. [ Links ]
14. Ben-Aharon I, Vidal L, Rizel S, et al. Bisphosphonates in the adjuvant setting of breast cancer therapy - effect on survival: a systematic review and meta-analysis. PLoS One 2013;8(8):e70044. [ Links ]
15. Lintermans A, Van Asten K, Wildiers H, et al. A prospective assessment of musculoskeletal toxicity and loss of grip strength in breast cancer patients receiving adjuvant aromatase inhibitors and tamoxifen, and relation with BMI. Breast Cancer Res Treat 2014;146(1):109-116. [ Links ]
XV. Cáncer de mama en mujeres jóvenes
La definición de paciente joven con cáncer de mama para este Consenso se considera a aquella con edad igual o menor de 40 años. Esta delimitación se basa en las diferencias observadas con respecto a los factores de riesgo, las características tumorales y los desenlaces clínicos, así como en los intereses particulares para este grupo de edad: fertilidad, autoimagen, percepción de la calidad de vida y objetivos personales. Los efectos secundarios del tratamiento a largo plazo son particularmente importantes en pacientes jóvenes debido a su potencial de tener una sobrevida larga.
Los siguientes son conceptos relacionados con el diagnóstico y tratamiento recomendado para este grupo de pacientes:
- La edad joven no debe ser por sí sola una razón para prescribir terapia más agresiva que las recomendaciones generales.1,2
-
- Es altamente recomendable el tratamiento multidisciplinario, así como la planeación del tratamiento individual en los siguientes aspectos:
Apoyo psicosocial personalizado.
Consejería genética.
Referencia para preservación de reserva ovárica y fertilidad.
Abordaje de alteraciones sexuales y de imagen corporal.
Promoción para la incorporación a grupos de apoyo.
Entrega de material educativo (material de apoyo: www.jovenyfuerte.com.mx).
- El diagnóstico, los estudios de imagen y el estadiaje en mujeres jóvenes deben seguir los algoritmos estándares consistentes con aquellos para mujeres mayores (ver sección pertinente). Puede darse consideración adicional al US y la RM de mama en mujeres jóvenes, en particular en pacientes con tejido mamario extremadamente denso o con predisposición genética.
- Las recomendaciones para el tratamiento quirúrgico de las mujeres jóvenes con cáncer de mama temprano - aunque debe individualizarse - no deben de diferir de las indicadas para pacientes mayores. Aunque la edad joven es un factor de riesgo independiente para recurrencia local,435 el tratamiento con cirugía conservadora de mama y radioterapia no afecta la sobrevida total cuando se compara con el tratamiento quirúrgico con mastectomía y puede considerarse una opción para este grupo de pacientes.4-6
- En caso de tratamiento con cirugía conservadora y después de finalizar la radioterapia adyuvante, se recomienda ofrecer un boost de 16 Gy al lecho tumoral a todas las jóvenes pacientes, dado que el riesgo de recurrencia loco-regional a 5 años disminuye de modo significativo (de 20 a 10%).7,8
- Las indicaciones para quimioterapia y radioterapia adyuvante son las mismas que en otras pacientes. A pesar de que no se ha estudiado de forma dirigida el empleo de firmas genómicas en pacientes jóvenes, existe evidencia creciente sobre su uso en mujeres premenopáusicas, lo que puede apoyar su empleo para predecir el beneficio adicional de quimioterapia adyuvante en pacientes con cáncer de mama hormonosensible de 40 años o menores.433
- Las pacientes con cáncer de mama hormonosensible deben recibir terapia endocrina adyuvante por lo menos 5 años (ver sección pertinente). Si se utiliza un análogo GnRH en este grupo etario, debe administrarse mensualmente (no cada 3 meses) para optimizar la supresión y eficacia ovárica.441 En aquellas pacientes en tratamiento con inhibidores de aromatasa, se debe verificar de forma periódica que la supresión ovárica sea adecuada con la medición de niveles de estradiol.442 En los casos de supresión inadecuada, es necesario discutir estrategias alternativas (ooforectomía o continuar con tamoxifeno solo).
- En pacientes premenopáusicas con doble bloqueo hormonal, se debe considerar la adición de ácido zoledrónico a la combinación de GnRH más inhibidor de aromatasa.443
- Las recomendaciones para el manejo del cáncer de mama avanzado no difieren de las de otro grupo etario (ver secciones pertinentes).
- En el caso de pacientes jóvenes con cáncer de mama metastásico hormonosensible, HER-2 negativo, se recomienda el uso de supresión o ablación ovárica adecuada y emplear las mismas líneas de tratamiento con agentes endócrinos o terapias dirigidas como en mujeres postmenopáusicas (inhibidores de aromatasa, fulvestrant, inhibidores de ciclinas, everolimus) (ver sección pertinente).444
- A toda mujer joven con edad de 40 años o menor y cáncer de mama debe ofrecérsele consejería genética, independientemente del subtipo de cáncer de mama (ver sección pertinente).1,2 El estatus de mutaciones debería ser parte del algoritmo de la toma individualizada de decisiones de las pacientes. Se deben discutir las diferentes opciones de tratamiento con una cantidad suficiente de tiempo y con apoyo psicológico dadas las implicaciones y secuelas que pueden producir a largo plazo.433 A las mujeres que no recibieron la consejería al momento del diagnóstico de cáncer mamario, se les deberá ofrecer durante el seguimiento para abordar los temas de monitoreo y estrategias de reducción de riesgo de tumores primarios adicionales en la paciente y sus familiares.
- Debe recomendarse a las mujeres jóvenes que reciban asesoramiento especializado en fertilidad y anticoncepción antes de tomar cualquier decisión de tratamiento.
- Se puede considerar la administración concomitante de análogos GnRH de forma mensual con quimioterapia en pacientes premenopáusicas con cáncer de mama interesadas en preservar la función ovárica y/o la fertilidad.13,14 Su empleo en pacientes con receptores hormonales positivos y negativos no confiere riesgo de recurrencia.447 El uso de análogos de GnRH no reemplaza el uso de métodos de preservación, por lo que se debe continuar ofreciéndolos en caso de que la paciente busque preservar fertilidad, y se debe hacer la referencia con el especialista en biología de la reproducción para su evaluación y manejo.445
- Las pacientes deben ser informadas de la posibilidad de embarazo aún durante la terapia endócrina a pesar de presentar amenorrea y se debe informar de la necesidad de un anticonceptivo no hormonal adecuado.
-
- El uso de anticonceptivos hormonales exógenos generalmente está contraindicado en mujeres jóvenes sobrevivientes y deben considerarse estra-tegias alternas:
Si la paciente tiene fertilidad satisfecha: buscar opciones definitivas (oclusión tubárica bilateral o vasectomía).
Si la paciente aún no tiene fertilidad satisfecha: DIU (T de cobre). El uso de DIU con levonorgestrel es controvertido.
Otra opción para pacientes con fertilidad no satisfecha: preservativo (considerar fallas relacionadas con el empleo incorrecto).
Interrogar sobre uso de anticonceptivos hormonales y recomendar suspensión.
- Se recomienda realizar una prueba de embarazo antes del inicio del tratamiento sistémico con quimioterapia y/u hormonoterapia.
- No se ha demostrado detrimento en el pronóstico de pacientes con embarazos subsecuentes al diagnóstico de cáncer de mama.16,17 Los médicos deben discutir caso por caso esta posibilidad con las interesadas en buscar un embarazo y no desalentar su deseo de maternidad.1,13,18
- El tiempo de la búsqueda del embarazo debe ser personalizado tomando en cuenta la edad y la reserva ovárica de la paciente, los tratamientos anti-neoplásicos previos y el tiempo de su finalización, así como el riesgo individual de recaída.450 En general, se recomienda buscar el embarazo 2 a 3 años después del término de la quimioterapia en pacientes con tumores hormononegativos.451 Para pacientes con cáncer de mama hormonosensible, está activo el estudio POSITIVE que permite suspender de forma temporal el tratamiento antihormonal por 2 años.452
- Todas las mujeres jóvenes deben ser informadas y aconsejadas sobre los riesgos y síntomas relacionados de la amenorrea y menopausia prematura resultantes del tratamiento sistémico antes de iniciarlo (quimioterapia o terapia endocrina).
- La menopausia prematura y/o la amenorrea relacionadas con el tratamiento aumentan el riesgo de disminución de la densidad ósea en pacientes premenopáusicas, por lo que se recomienda monitorearla y tratar en consecuencia (ver sección pertinente).
- Las mujeres jóvenes con cáncer de mama tienen un mayor riesgo de estrés psicológico. Todas las pacientes con malestar o necesidades psicológicas deben ser evaluadas con regularidad. La atención psicológica debe estar disponible e integrada en los tratamientos de rutina y de seguimiento del cáncer. Las parejas y los familiares de las pacientes deben involucrarse tempranamente y se deben proponer de manera oportuna las intervenciones psicosociales de pareja en caso de que se requieran.433
REFERENCIAS
1. Paluch-Shimon S, Pagani O, Partridge AH, et al. ESO-ESMO 3rd international consensus guidelines for breast cancer in young women (BCY3). Breast 2017;35:203-217. [ Links ]
2. Cardoso F, Loibl S, Pagani O, et al. The European Society of Breast Cancer Specialists recommendations for the management of young women with breast cancer. Eur J Cancer 2012;48(18):3355-3377. [ Links ]
3. Botteri E, Bagnardi V, Rotmensz N, et al. Analysis of local and regional recurrences in breast cancer after conservative surgery. Ann Oncol 2010;21(4):723-728. [ Links ]
4. Vila J, Gandini S, Gentilini O. Overall survival according to type of surgery in young (</=40 years) early breast cancer patients: A systematic meta-analysis comparing breast-conserving surgery versus mastectomy. Breast 2015;24(3):175-181. [ Links ]
5. Maishman T, Cutress RI, Hernandez A, et al. Local Recurrence and Breast Oncological Surgery in Young Women With Breast Cancer: The POSH Observational Cohort Study. Ann Surg. 2016. [ Links ]
6. Frandsen J, Ly D, Cannon G, et al. In the Modern Treatment Era, Is Breast Conservation Equivalent to Mastectomy in Women Younger Than 40 Years of Age? A Multi-Institution Study. Int J Radiat Oncol Biol Phys 2015;93(5):1096-1103. [ Links ]
7. Antonini N, Jones H, Horiot JC, et al. Effect of age and radiation dose on local control after breast conserving treatment: EORTC trial 22881-10882. Radiother Oncol 2007;82(3):265-271. [ Links ]
8. Poortmans PM, Collette L, Bartelink H, et al. The addition of a boost dose on the primary tumour bed after lumpectomy in breast conserving treatment for breast cancer. A summary of the results of EORTC 22881-10882 "boost versus no boost" trial. Cancer Radiother 2008;12(6-7):565-570. [ Links ]
9. Francis PA, Pagani O, Fleming GF, et al. Tailoring Adjuvant Endocrine Therapy for Premenopausal Breast Cancer. N Engl J Med 2018;379(2):122-137. [ Links ]
10. Bellet M, Gray KP, Francis PA, et al. Twelve-Month Estrogen Levels in Premenopausal Women With Hormone Receptor-Positive Breast Cancer Receiving Adjuvant Triptorelin Plus Exemestane or Tamoxifen in the Suppression of Ovarian Function Trial (SOFT): The SOFT-EST Substudy. J Clin Oncol 2016;34(14):1584-1593. [ Links ]
11. Perrone F, Arenare L, Piccirillo MC, et al. LBA14_PRThe HOBOE-2 multicenter randomized phase III trial in premenopausal patients with hormone-receptor positive early breast cancer comparing triptorelin plus either tamoxifen or letrozole or letrozole + zoledronic acid. Annals of Oncology 2018;29(suppl_8). [ Links ]
12. Cardoso F, Senkus E, Costa A, et al. 4th ESO-ESMO International Consensus Guidelines for Advanced Breast Cancer (ABC 4)dagger. Ann Oncol 2018;29(8):1634-1657. [ Links ]
13. Oktay K, Harvey BE, Partridge AH, et al. Fertility Preservation in Patients With Cancer: ASCO Clinical Practice Guideline Update. J Clin Oncol 2018;36(19):1994-2001. [ Links ]
14. Lambertini M, Moore HCF, Leonard RCF, et al. Gonadotropin-Releasing Hormone Agonists During Chemotherapy for Preservation of Ovarian Function and Fertility in Premenopausal Patients With Early Breast Cancer: A Systematic Review and Meta-Analysis of Individual Patient-Level Data. J Clin Oncol 2018;36(19):1981-1990. [ Links ]
15. Lambertini M, Ceppi M, Poggio F, et al. Ovarian suppression using luteinizing hormone-releasing hormone agonists during chemotherapy to preserve ovarian function and fertility of breast cancer patients: a meta-analysis of randomized studies. Ann Oncol 2015;26(12):2408-2419. [ Links ]
16. Hartman EK, Eslick GD. The prognosis of women diagnosed with breast cancer before, during and after pregnancy: a meta-analysis. Breast Cancer Res Treat 2016;160(2):347-360. [ Links ]
17. Lambertini M, Kroman N, Ameye L, et al. Long-term Safety of Pregnancy Following Breast Cancer According to Estrogen Receptor Status. J Natl Cancer Inst 2018;110(4):426-429. [ Links ]
18. Lambertini M, Del Mastro L, Pescio MC, et al. Cancer and fertility preservation: international recommendations from an expert meeting. BMC Med. 2016;14:1. [ Links ]
19. Mueller BA, Simon MS, Deapen D, Kamineni A, Malone KE, Daling JR. Childbearing and survival after breast carcinoma in young women. Cancer 2003;98(6):1131-1140. [ Links ]
20. Pagani O, Ruggeri M, Manunta S, et al. Pregnancy after breast cancer: Are young patients willing to participate in clinical studies? Breast 2015;24(3):201-207. [ Links ]
XVI. Tratamiento en pacientes de edad avanzada
Este Consenso considera una edad ≥65 años para definir a una persona adulta mayor.453 En estas pacientes, la edad cronológica no necesariamente refleja la edad fisiológica y por tanto no debe dictar el tratamiento.454 La valoración geriátrica permite reconocer problemas no encontrados normalmente, identifica pacientes vulnerables/frágiles, y conduce a cambios en el manejo planeado hasta en 50% de los casos. Adicionalmente, permite calcular la expectativa de vida y predecir toxicidades y riesgo de hospitalización, lo que puede mejorar la toma de decisiones terapéuticas y generar intervenciones encaminadas a prevenir complicaciones y a aminorar el impacto negativo del tratamiento sobre la calidad de vida.2,3
Recomendaciones para valoración geriátrica
Utilizar la herramienta de tamizaje geriátrico G8 (Tabla 1) en todas las mujeres ≥65 años al iniciar tratamiento. Las pacientes con G8 >14 puntos no requieren valoraciones adicionales.3-5
Tabla 1 Cuestionario G8 de tamizaje geriátrico.
| Ítems | Respuestas posibles (puntos) | |
|---|---|---|
| A | ¿Ha disminuido la ingesta de alimentos en los últimos tres meses debido a la pérdida de apetito, problemas digestivos o dificultades para masticar o tragar? | 0 = ha comido mucho menos 1 = ha comido menos 2 = ha comido igual |
| B | Pérdida de peso involuntaria en los últimos 3 meses | 0 = pérdida de peso > 3 kg 1 = no lo sabe 2 = pérdida de peso entre 1 y 3 kg 3 = sin pérdida de peso |
| C | Movilidad | 0 = en cama o silla de ruedas 1 = capaz de levantarse de la cama/silla, pero no sale a la calle 2 = sale a la calle |
| D | Problemas neuropsicológicos | 0 = demencia o depresión graves 1 = demencia leve 2 = sin problemas psicológicos |
| E | Índice de masa corporal (IMC) (peso en kg/estatura en m2) | 0 = IMC < 19 1 = IMC entre 19 y < 21 2 = IMC entre 21 y < 23 3 = IMC ≥ 23 |
| F | ¿Toma más de tres medicamentos por día? | 0 = si 1 = no |
| G | En comparación con otras personas de su edad, ¿cómo considera el paciente su estado de salud? | 0 = no tan bueno 0.5 = no sabe 1 = igual de bueno 2 = mejor |
| H | Edad | 0 = >85 años 1 = 80-85 años 2 = <80 años |
Puntaje total (0-17)
En pacientes con G8 ≤14 puntos se recomienda la referencia a un médico con experiencia en geriatría para una valoración geriátrica, que incluirá los dominios de la tabla 2.3,5
Tabla 2 Valoración geriátrica en cáncer de mama.455
| Dominio | Herramientas sugeridas* |
|---|---|
| Funcionalidad | Actividades básicas de Katz (bañarse, vestirse, ir al baño, traslados, comer, continencia). Actividades instrumentadas de Lawton (teléfono, transporte público, finanzas, compras, preparar comidas, cuidado de la casa, lavado de ropa, tomar sus propios medicamentos). |
| Comorbilidad | Índice de Charlson |
| Depresión | PHQ-2 |
| Cognición | Mini-Cog |
| Nutrición | Pérdida de peso no intencional > 10% |
| Caídas | ≥ 1 caída en los últimos seis meses |
*Las herramientas pueden obtenerse en http://consensocancermamario.com/
De acuerdo con la valoración geriátrica, las pacientes pueden clasificarse en tres grupos, que podrán utilizarse para decisiones terapéuticas458 (Fig. 1).
Se recomienda implementar intervenciones multidisciplinarias destinadas a tratar los déficits encontrados en la valoración geriátrica de forma concurrente al trata- miento.3,7
Cálculo de expectativa de vida
Recomendamos utilizar el índice de Suemoto (validado en México y disponible en https://eprognosis.ucsf.edu/suemoto.php) para calcular la expectativa de vida a 10 años. En la opción ¿Su paciente tiene cáncer? se deberá seleccionar NO para obtener la mortalidad por riesgos competitivos. Esto ayudará a sopesar el riesgobeneficio de las intervenciones terapéuticas y a individualizar el tratamiento.3,8
Toxicidad de la Quimioterapia
Recomendamos el uso de la calculadora de toxicidad del Cancer and Aging Research Group (CARG) disponible en http://www.mycarg.org/Chemo_Toxicity_Calculator.461 Dicha calculadora no debe usarse para determinar que pacientes pueden o no recibir tratamiento, sino para identificar pacientes con mayor riesgo de toxicidades graves con el objetivo de instaurar medidas preventivas y de seguimiento estrecho. Otra alternativa es la calculadora CRASH, disponible en www.moffitt.org/eforms/crashscoreform.462
Recomendaciones específicas de tratamiento
Cirugía
En adultos mayores, la edad no es un factor que determine el tipo de tratamiento quirúrgico. Sin embargo, es importante evaluar el riesgo quirúrgico con base en la comorbilidad asociada, ya que se ha observado que ésta limita la oportunidad de dicho tratamiento y puede conducir a deterioro funcional.463
Radioterapia
En pacientes adultas mayores elegibles para radioterapia, se recomienda decidir el tratamiento basándose en la valoración geriátrica y discutir su relación riesgobeneficio.
En pacientes con etapa 0/I de buen pronóstico (Grado 1, ganglios negativos, RH+) tratadas con terapia hormonal, la RT adyuvante después de cirugía conservadora impacta en el control locoregional, aunque no parece haber beneficio en supervivencia global ni en supervivencia libre de recurrencia a distancia.12,13 Por lo anterior, no administrar RT puede ser una opción aceptable en dichas pacientes, aceptando una tasa de recurrencia local del 10% a 10 años.
Tratamiento sistémico
El beneficio de la QT y/o HT adyuvante debe determinarse utilizando herramientas clínicas y genómicas convencionales y sopesarse contra la expectativa de vida y el riesgo de toxicidad. No existen esquemas adyuvantes específicos para adultos mayores y los modificados (como capecitabina monodroga) son menos eficaces, por lo que recomendamos esquemas convencionales.466 En mujeres mayores candidatas a QT, los esquemas sin antraciclinas (como TC) conllevan menor riesgo de hospitalización y pueden ser preferidos, sobre todo en RH+.467 El tratamiento endócrino primario puede usarse en pacientes frágiles con tumores RH+ no candidatas a cirugía.468
En enfermedad metastásica, se recomiendan los mismos tratamientos que en pacientes más jóvenes. Recomendamos utilizar la valoración geriátrica para determinar si las pacientes son candidatas a QT.3,5
REFERENCIAS
1. World Health Organization. World report on ageing and health. 2015. http://apps.who.int/iris/bitstream/handle/10665/186463/9789240694811_eng.pdf;jsessionid=AE9C814194CD2896734F44934CA1E886? sequence=1. Accessed Online October 30, 2018. [ Links ]
2. Soto-Perez-de-Celis E, Li D, Yuan Y, Lau YM, Hurria A. Functional versus chronological age: geriatric assessments to guide decision making in older patients with cancer. Lancet Oncol 2018;19(6):e305-e316. [ Links ]
3. Mohile SG, Dale W, Somerfield MR, et al. Practical Assessment and Management of Vulnerabilities in Older Patients Receiving Chemotherapy: ASCO Guideline for Geriatric Oncology. J Clin Oncol 2018;36(22):2326-2347. [ Links ]
4. Kenis C, Decoster L, Van Puyvelde K, et al. Performance of two geriatric screening tools in older patients with cancer. J Clin Oncol. 2014;32(1):19-26. [ Links ]
5. Loh KP, Soto-Perez-de-Celis E, Hsu T, et al. What Every Oncologist Should Know About Geriatric Assessment for Older Patients With Cancer: Young International Society of Geriatric Oncology Position Paper. J Oncol Pract 2018;14(2):85-94. [ Links ]
6. Ferrat E, Paillaud E, Caillet P, et al. Performance of Four Frailty Classifications in Older Patients With Cancer: Prospective Elderly Cancer Patients Cohort Study. J Clin Oncol 2017;35(7):766-777. [ Links ]
7. Mohile SG, Velarde C, Hurria A, et al. Geriatric Assessment-Guided Care Processes for Older Adults: A Delphi Consensus of Geriatric Oncology Experts. J Natl Compr Canc Netw 2015;13(9):1120-1130. [ Links ]
8. Suemoto CK, Ueda P, Beltrán-Sánchez H, et al. Development and Validation of a 10-Year Mortality Prediction Model: Meta-Analysis of Individual Participant Data From Five Cohorts of Older Adults in Developed and Developing Countries. J Gerontol A Biol Sci Med Sci 2017;72(3):410-416. [ Links ]
9. Hurria A, Togawa K, Mohile SG, et al. Predicting chemotherapy toxicity in older adults with cancer: a prospective multicenter study. J Clin Oncol 2011;29(25):3457-3465. [ Links ]
10. Extermann M, Boler I, Reich RR, et al. Predicting the risk of chemotherapy toxicity in older patients: the Chemotherapy Risk Assessment Scale for High-Age Patients (CRASH) score. Cancer 2012;118(13):3377-3386. [ Links ]
11. Tang V, Zhao S, Boscardin J, et al. Functional Status and Survival After Breast Cancer Surgery in Nursing Home Residents. JAMA Surg. 2018. [ Links ]
12. Hughes KS, Schnaper LA, Bellon JR, et al. Lumpectomy plus tamoxifen with or without irradiation in women age 70 years or older with early breast cancer: long-term follow-up of CALGB 9343. J Clin Oncol 2013;31(19):2382-2387. [ Links ]
13. Kunkler IH, Williams LJ, Jack WJ, Cameron DA, Dixon JM, investigators PI. Breast-conserving surgery with or without irradiation in women aged 65 years or older with early breast cancer (PRIME II): a randomised controlled trial. Lancet Oncol 2015;16(3):266-273. [ Links ]
14. Muss HB, Woolf S, Berry D, et al. Adjuvant chemotherapy in older and younger women with lymph node-positive breast cancer. JAMA 2005;293(9):1073-1081. [ Links ]
15. Barcenas CH, Niu J, Zhang N, et al. Risk of hospitalization according to chemotherapy regimen in early-stage breast cancer. J Clin Oncol 2014;32(19):2010-2017. [ Links ]
16. Hind D, Wyld L, Beverley CB, Reed MW. Surgery versus primary endocrine therapy for operable primary breast cancer in elderly women (70 years plus). Cochrane Database Syst Rev 2006(1):CD004272. [ Links ]
XVII. Cáncer de mama en el hombre
El cáncer mamario en el hombre representa menos de 1% del total de los casos de cáncer de mama.469 Los principales factores de riesgo son mutación del gen BRCA 2, síndrome de Klinefelter, criptorquidia, radioterapia previa en tórax y uso de estrógenos exógenos.2,3
El tipo histológico predominante es el ductal invasor, presente en alrededor del 90% de los casos. La gran mayoría tiene receptores hormonales positivos (90% a 95%), mientras que HER-2 neu es positivo sólo en 11% de los tumores. El tratamiento del cáncer mamario en el hombre ha sido prácticamente extrapolado de los datos disponibles del cáncer mamario en la mujer y se trata etapa por etapa de manera semejante, tomando en cuenta la edad y el estado general de salud del paciente, así como las características patológicas del tumor, incluida la expresión de receptores hormonales y HER-2 neu.
El tratamiento local recomendado es la mastectomía radical modificada con ganglio centinela o disección axilar de acuerdo con el estadio clínico. La cirugía conservadora de la mama no está indicada. Las recomendaciones de radio terapia incluyen: tamaño tumoral grande, extensión a piel, areola o músculo pectoral mayor, compromiso ganglionar, localización retroareolar y compromiso de los márgenes quirúrgicos.472
El manejo sistémico adyuvante sigue los mismos lineamientos que en la mujer. Se recomienda tamoxifeno por 5 años como estándar en pacientes con tumores con receptores hormonales positivos. El uso de tamoxifeno por 10 años también sigue los mismos lineamientos que en la mujer. Los inhibidores de aromatasa no están indicados. No se recomienda el empleo de plataformas genómicas para decisión de tratamiento adyuvante como Oncotype, Mamaprint o Endopredict, ya que no existe información suficiente para evaluar su utilidad. Por otra parte, a pesar de que no hay evidencia del beneficio de trastuzumab adyuvante en hombres con cáncer de mama HER-2 neu positivo, debe considerarse su empleo según las indicaciones establecidas.472
En cuanto al cáncer de mama localmente avanzado, muchos pacientes se diagnostican en esa etapa y deben tratarse siguiendo los lineamientos propuestos para la mujer.
En la enfermedad metastásica con receptores hormonales positivos el tamoxifeno es el tratamiento de elección, excepto en los casos de tumores en rápido crecimiento o con metástasis viscerales, en los que es necesario buscar una pronta respuesta objetiva con terapia citotóxica. Se debe considerar el manejo con inhibidores de aromatasa + agonista LHRH, así como la utilización de inhibidores de CDK4/6 o everolimus + doble bloqueo hormonal con las mismas indicaciones que en la mujer.473
Finalmente, en pacientes con receptores negativos u hormonorrefractarios, la quimioterapia con esquemas y dosis iguales que los utilizados en la mujer es el tratamiento de elección. Los pacientes con tumor HER-2 neu positivo deberán ser valorados para agregar trastuzumab y pertuzumab a su manejo sistémico con base en los mismos lineamientos que para la mujer.474
REFERENCIAS
1. Registro Histopatológico de Neoplasias Malignas. Secretaría de Salud, México, 2008. [ Links ]
2. Giordano SH. A review of the diagnosis and management of male breast cancer. Oncologist 2005;10:471-479. [ Links ]
3. Fentiman IS, Fourquet A, Hortobagyi GN. Male breast cancer. Lancet 2006;367:595-604. [ Links ]
4. Sousa B1, Moser E, Cardoso F. An update on male breast cancer and future directions for research and treatment. Eur J Pharmacol 2013;717(1-3):71-83. doi: 10.1016/j.ejphar.2013.03.037. Epub 2013 Mar 30. [ Links ]
5. Cardoso F, Senkus E, et al. 4th ESO-ESMO International Consensus Guidelines for Advanced Breast Cancer (ABC 4). Ann Oncol 2018;29:1634-1657. [ Links ]
6. Lanitis S, Rice AJ, Vaughan A, et al. Diagnosis and management of male breast cancer. World J Surg 2008;32:2471-2476. [ Links ]
XVIII. Cáncer de mama asociado al embarazo y la lactancia
Lineamientos generales
- Se define como cáncer asociado al embarazo aquel que se diagnostica durante el periodo de gestación y hasta el primer año posterior a la terminación del embarazo.475
- Los cambios fisiológicos de la glándula mamaria durante la gestación y la lactancia dificultan y retrasan el diagnóstico.476
- El tratamiento de la mujer embarazada con cáncer de mama debe ser multidisciplinario, incluir al grupo oncológico, ginecoobstetra especialista en medicina maternofetal, pediatría y psicología.1,3
- Se recomienda enviar a estas pacientes a centros especializados en el área y debe considerarse incluirlas en grupos de trabajo multicéntricos.
- La vigilancia fetal debe realizarse cada 3-4 semanas o en su caso previo a cada ciclo de quimioterapia.
Diagnóstico
- El estudio de imagen inicial recomendado es el ultrasonido mamario.478
- La mastografía deberá solicitarse para valorar extensión de la enfermedad, presencia de microcalcificaciones, descartar multicentricidad y para evaluar la mama contralateral. Debe realizarse con protección abdominal. La dosis que recibe el útero es menor a 0.03 Gy.2,5
- Para corroborar el diagnóstico debe realizarse biopsia por aguja de corte con anestesia local; es importante comunicar el estado de gra-videz de la paciente al servicio de patología que manejará los especí-menes.
Los estudios de extensión sugeridos son:5,6
- Radiografía de tórax con protección abdominal.
- Ultrasonido hepático.
- Resonancia magnética de columna toracolumbar sin medio de contraste en caso de sospecha de enfermedad ósea.
- Con información limitada, se ha propuesto resonancia de cuerpo entero durante el segundo y tercer trimestre como una opción a otros estudios de extensión.481
Debe evitarse:
Cirugía
- La cirugía es un procedimiento seguro durante cualquier trimestre del embarazo.
- La decisión del tipo de cirugía debe realizarse acorde a las características tumorales, etapa clínica y trimestre del embarazo.
- En etapas I y II, la mastectomía no ha demostrado ofrecer mayor sobrevida en comparación con la cirugía conservadora.483
- La cirugía conservadora de mama está indicada en el segundo y tercer trimestres de la gestación seguida de radioterapia al finalizar el embarazo.
- El tratamiento axilar estándar es la disección de niveles I y II. En cuanto a la realización de ganglio centinela, el radiocoloide tecnecio 99 (99mTc) aparenta ser seguro en cualquier trimestre del embarazo; sin embargo, debido a la poca información científica hasta ahora, se recomienda utilizarlo en el tercer trimestre de la gestación. La dosis recomendada es de 18.5- 37 MBq (0.5 - 1.0 mCi) con una vida media de 6 horas; con esta dosis, la exposición del útero a la radiación es menor a 5 mGy.5,10
- Debe evitarse el uso de colorantes como azul patente o azul de metileno.
- Debido a los cambios fisiológicos propios del embarazo que generan mayor congestión y volumen mamario y a la poca experiencia publicada,485 los integrantes de este consenso no recomiendan la reconstrucción mamaria inmediata durante el embarazo.
Radioterapia
El tratamiento con radioterapia está contraindicado durante todo el embarazo debido a su teratogenicidad y la inducción de neoplasias malignas, así como alteraciones hematológicas.486
Tratamiento sistémico
Quimioterapia
- La quimioterapia se recomienda a partir del segundo trimestre de la gestación.487
- Los esquemas basados en antraciclinas y taxanos son los recomendados. La experiencia en cohortes retrospectivas no ha mostrado incrementar el daño en los fetos.14,15 Se prefiere paclitaxel semanal que docetaxel.
- La exposición a quimioterapia in útero a partir del segundo trimestre no afecta el desarrollo cognitivo, cardiaco y físico de los niños.490 La exposición a antraciclinas y su efecto a largo plazo no parece causar efectos en el desarrollo. Respecto a los taxanos no se cuenta con suficiente información.17,18
- Debe evitarse la administración de quimioterapia después de la semana 35 de gestación a fin de evitar complicaciones obstétricas.19,20
- Se recomienda iniciar quimioterapia a dosis estándares y posterior al primer ciclo hacer las modificaciones pertinentes.
Terapias biológicas
Terapia endocrina
- Está contraindicado el uso de tamoxifeno u otra terapia endocrina durante el embarazo.475
Antieméticos y terapias de soporte
- Los antieméticos y los factores estimulantes de colonias deben utilizarse de acuerdo con las recomendaciones de manejo habitual.
- El uso de bifosfonatos no se recomienda.
Terminación del embarazo
- El tiempo en que debe interrumpirse el embarazo y la vía de terminación de la gestación debe obedecer a indicación obstétrica.
- En caso de recibir quimioterapia, esta no debe aplicarse 3 semanas antes de la fecha probable de parto o después de la semana 35, para evitar NADIR.
- La interrupción del embarazo durante el primer trimestre solo debe considerase en etapas avanzadas que requieran tratamiento sistémico, por el alto riesgo teratogénico. Esta decisión debe ser tomada por la pa-ciente en conjunto con el grupo multidisciplinario.498
Lactancia
- La lactancia debe evitarse si la paciente está recibiendo terapia sistémica, terapias biológicas o radioterapia.487
Pronóstico
Otros aspectos
REFERENCIAS
1. McCormick A, Peterson E. Cancer in pregnancy. Obstet Gynecol Clin North Am 2018;45(2)187-200. [ Links ]
2. Shachar SS, Gallagher K, McGuire K, Zagar TM, Faso A, Muss HB, Sweeting R, Anders CK. Multidisciplinary management of breast cancer during pregnancy. Oncologist. 2017;22(3):324-334. [ Links ]
3. Amant F, Han SN, Gziri MM, Vandenbroucke T, Verheecke M, Van Calsteren K. Management of cancer in pregnancy. Best Pract Res Clin Obstet Gynaecol 2015;29(5):741-753. [ Links ]
4. Robbins J, Jeffries D, Roubidoux M, Helvie M. Accuracy of diagnostic mammography and breast ultrasound during pregnancy and lactation. AJR Am J Roentgenol 2011;196(3):716-722. [ Links ]
5. Committee Opinion No. 723: Guidelines for Diagnostic Imaging During Pregnancy and Lactation. Committee on Obstetric Practice. Obstet Gynecol. 2017;130(4):e210-e216. [ Links ]
6. ACR-SPR practice parameter for imaging pregnant or potentially pregnant adolescents and women with ionizing radiation. Revised 2018 (Resolution 39). Fecha de consulta 5 diciembre 2018: https://www.acr. org/-/media/ACR/Files/Practice-Parameters/Pregnant-Pts.pdf [ Links ]
7. Peccatori FA, Codacci-Pisanelli G, Del Grande M, Scarfone G, Zugni F, Petralia G. Whole body MRI for systemic staging of breast cancer in pregnant women. Breast 2017;35:177-181. [ Links ]
8. Nguyen CP, Goodman LH. Fetal risk in diagnostic radiology. Semin Ultrasound CT MR 2012;33(1):4-10. [ Links ]
9. Cordeiro CN, Gemignani ML. Breast Cancer in Pregnancy: Avoiding Fetal Harm When Maternal Treatment Is Necessary. Breast J 2017;23(2):200-205. [ Links ]
10. Gropper AB, Calvillo KZ, Dominici L, Troyan S, Rhei E, Economy KE, Tung NM, Schapira L, Meisel JL, Partridge AH, Mayer EL. Sentinel lymph node biopsy in pregnant women with breast cancer. Ann Surg Oncol 2014;21(8):2506-2511. [ Links ]
11. Lohsiriwat V, Peccatori FA, Martella S, Azim HA Jr, Sarno MA, Galimberti V. Immediate breast reconstruction with expander in pregnant breast cancer patients. Breast 2013;22(5):657-660. 12. Martin DD. Review of radiation therapy in the pregnant cancer patient. Clin Obstet Gynecol 2011;54:591-601. [ Links ]
10. Gropper AB, Calvillo KZ, Dominici L, Troyan S, Rhei E, Economy KE, Tung NM, Schapira L, Meisel JL, Partridge AH, Mayer EL. Sentinel lymph node biopsy in pregnant women with breast cancer. Ann Surg Oncol 2014;21(8):2506-2511. [ Links ]
13. van Hasselt JG, van Calsteren K, Heyns L, Han S, Mhallem Gziri M, Schellens JH, Beijnen JH, Huitema AD, Amant F. Optimizing anticancer drug treatment in pregnant cancer patients: pharmacokinetic analysis of gestation-induced changes for doxorubicin, epirubicin, docetaxel and paclitaxel. Ann Oncol 2014;25(10):2059-2065. [ Links ]
14. Shachar SS, Gallagher K, McGuire K, Zagar TM, Faso A, Muss HB, Sweeting R, Anders CK. Multidisciplinary Management of Breast Cancer During Pregnancy. The Oncologist 2017;22:324-334. [ Links ]
15. Yu HH, Cheung PS, Leung RC, Leung TN, Kwan WH. Current management of pregnancy-associated breast cancer. Hong Kong Med J 2017;23(4):387-394. [ Links ]
16. Amant F, Vandenbroucke T, Verheecke M, Fumagalli M, Halaska MJ, Boere I, Han S. International Network on Cancer, Infertility, and Pregnancy (INCIP). Pediatric Outcome after Maternal Cancer Diagnosed during Pregnancy. N Engl J Med 2015;373(19):1824-1834. [ Links ]
17. Murthy RK, Theriault RL, Barnett CM, Hodge S, Ramirez MM, Milbourne A. Outcomes of children exposed in utero to chemotherapy for breast cancer. Breast Cancer Res 2014;16(6):500. [ Links ]
18. Cardonick E, Bhat A, Gilmandyar D, Somer R. Maternal and fetal outcomes of taxane chemotherapy in breast and ovarian cancer during pregnancy: case series and review of the literature. Ann Oncol 2012;23(12):3016-3023. [ Links ]
19. McGrath SE, Ring A. Chemotherapy for breast cancer in pregnancy: evidence and guidance for oncologists. Ther Adv Med Oncol 2011;3(2):73-83. [ Links ]
20. Padmagirison R, Gajjar K, Spencer C. Management of breast cancer during pregnancy. Obstet Gynecol 2010;12:186-192. [ Links ]
21. Lambertini M, Peccatori FA, Azim HA Jr. Targeted agents for cancer treatment during pregnancy. Cancer Treat Rev. 2015;41(4):301-309. [ Links ]
22. Zagouri F, Sergentanis TN, Chrysikos D, Papadimitriou CA, Dimopoulos MA, Bartsch R. Trastuzumab administration during pregnancy: a systematic review and meta-analysis. Breast Cancer Res Treat. 2013;137(2):349-357. [ Links ]
23. Sekar R, Stone PR. Trastuzumab use for metastatic breast cancer in pregnancy. Obstet Gynecol 2007;110:507-510. [ Links ]
24. Yu HH, Cheung PS, Leung RC, Leung TN, Kwan WH. Current management of pregnancy-associated breast cancer. Hong Kong Med J 2017;23(4):387-394. [ Links ]
25. Azim HA, Santoro L, Russell-Edu W, Pentheroudakis G, Pavlidis N, Peccatori FA. Prognosis of pregnancy-associated breast cancer: A meta-analysis of 30 studies. Cancer Treat Rev 2012;38(7):834-842. [ Links ]
26. Amant F, von Minckwitz G, Han NS, Bontenbal M, et al. Prognosis of women with primary breast cancer diagnosed during pregnancy: results from an international collaborative study. J Clin Oncol 2013;31(20):2532-2539. [ Links ]
27. Bell RJ, Fradkin P, Parathithasan N, Robinson PJ, Schwarz M, Davis SR. Pregnancy-associated breast cancer and pregnancy following treatment for breast cancer, in a cohort of women from Victoria, Australia, with a first diagnosis of invasive breast cancer. Breast 2013;22:980-985. [ Links ]
XIX. Tumor phyllodes y otras histologías poco frecuentes en cáncer de mama
Tumor phyllodes
El tumor phyllodes (TP) de la mama, es una neoplasia fibroepitelial que representa el 1% de los tumores en esa localización.502 Las pacientes portadoras de síndrome de Li-Fraumeni, con mutación de TP53 tienen mayor riesgo de desarrollar TP.503
La edad para su presentación es muy variable con promedio a los 40 años.504 Generalmente son tumores de gran tamaño y rápido crecimiento; en ocasiones pueden ulcerar la piel o invadir la pared torácica. Pacientes asintomáticas o con TP menores de 3 cm, son poco frecuentes y la multifocalidad y/o bilateralidad son más raras.4,5
Diagnóstico
En estudios de imagen los TP asemejan a los fibroadenomas. En el ultrasonido se identifican lesiones redondeadas u ovales bien definidas y circunscritas o lobuladas, de contenido heterogéneo o mixto y con septos internos sin reforzamiento. La presencia de márgenes mal definidos con alto índice de resistencia, sombra acústica posterior y marcada hipoecogenicidad sugieren TP borderline o maligno.6,7 En la mastografía el tumor puede tener márgenes oscurecidos o calcificaciones gruesas.509 En resonancia magnética el nódulo corresponde como una señal hipointensa en T1 y señal hiper/isointensa en T2.
La biopsia con aguja de corte es el método diagnóstico recomendado, sin embargo, es necesario el estudio completo de la pieza quirúrgica para clasificarlo, ya que el tumor frecuentemente es heterogéneo. No se recomienda la biopsia con aspiración con aguja fina (BAAF) por la baja eficacia diagnóstica.510 A diferencia de los fibroadenomas, los TP cuentan con mayor celularidad estromal y actividad mitótica.
Ante la sospecha clínica de TP en paciente con tumor reportado como fibroadenoma en la biopsia, debe hacerse escisión para descartar TP. El estudio transoperatorio se recomienda para evaluar márgenes, no para descartar TP.
Clasificación
La clasificación aceptada por la Organización Mundial de la Salud (OMS), divide a los TP en benignos, borderline (limítrofe) o malignos,10,11 tomando en cuenta la hipercelularidad estromal, pleomorfismo celular, mitosis, márgenes, patrón estromal y elementos heterólogos (Tabla 1). El mismo tumor puede contener varias características a la vez. La frecuencia de los TP benignos es de 60% a 75%, borderline 13.6% a 45% y malignos de 9% a 50%. La frecuencia en la serie mexicana más numerosa de TP, es de 72.3%, 16.2% y 11.4%, respectivamente.504
Tabla 1 Clasificación de la OMS para tumor phyllodes (2012).
| Característica histológica | Benigno | Borderline | Maligno |
|---|---|---|---|
| Celularidad estromal | Leve | Moderada | Marcada |
| Atipia celular estromal | Leve | Moderada | Marcada |
| Mitosis (por 10 campos de alto poder) | < 5 | 5-9 | ≥ 10 |
| Sobrecrecimiento estromal | Ausente | Ausente o focal | Presente |
| Bordes del tumor | Bien definidos (empujantes) | Bien definidos (empujantes) focalmente infiltrantes | Infiltrantes |
Los diagnósticos diferenciales son fibroadenoma, hamartoma, adenoma, lipoma, papilomatosis juvenil, sarcoma, carcinoma y tumores metastásicos.
Tratamiento quirúrgico
El tratamiento quirúrgico es la piedra angular, ya sea mediante escisión amplia o mastectomía, con la premisa de obtener márgenes libres de tumor. En TP benigno se recomienda márgenes tridimensionales negativos >1mm, mientras que en borderline y malignos lo ideal es >1 cm, ya que es el principal factor pronóstico de recurrencia local.13-15
Los TP borderline y malignos tienen alto riesgo de recurrencia, por lo que la mastectomía es el tratamiento más recomendado. Las reintervenciones quirúrgicas para ampliar márgenes ocurren en 12.7% a 34%.3,16 Los procedimientos oncoplásticos pueden utilizarse para mejorar el resultado estético, reportándose hasta en 23% de las cirugías conservadoras.508 La reconstrucción mamaria inmediata puede realizarse, sin embargo no se recomienda ampliamente ante la posibilidad de radioterapia adyuvante.
La disección axilar no está indicada, ya que las metástasis ganglionares ocurren en <5%.8-17 Sólo se realizará linfadenectomía en pacientes donde clínicamente exista afección ganglionar.
Terapia adyuvante
Radioterapia postoperatoria
Hasta el momento no existen estudios prospectivos aleatorizados que apoyen su uso. La decisión de radioterapia adyuvante se basa en criterios histopatológicos, el estado de los márgenes y tamaño tumoral. Acorde a la escasa literatura publicada y a las recomendaciones de otras guías de tratamiento,14,18 en la tabla 2 se sintetizan las indicaciones para radioterapia en TP.
Tabla 2 Indicaciones de radioterapia en tumor phyllodes.
| Tumor phyllodes | Indicación para radioterapia |
|---|---|
| Benigno | Ninguna |
| Borderline | - Posterior a mastectomía cuando el margen es < 1 cm
sin posibilidad de re-escisión. - Tumor > 10 cm. - Tumor entre 5-10 cm con algunos de los siguientes factores: • Edad > 50 años • Alta actividad mitótica • Sobrecrecimiento estromal |
| Maligno | - Cirugía conservadora con tumor > 2 cm. - Posterior a mastectomía cuando el margen es < 1 cm sin posibilidad de re-escisión. - Tumor > 5 cm. - Ganglios positivos. - Involucro de la fascia o pared torácica |
| Recurrencias | Posterior a resección quirúrgica de la recurrencia (borderline o maligno) o en caso de ser irresecable |
Tratamiento sistémico adyuvante
Aunque el componente epitelial de los TP contiene receptores de estrógenos alfa en 28% a 48%, estrógenos beta 34.7% a 58%, progesterona en 75% a 95% y andrógenos en 4.5% a 14%, la hormonoterapia no ha demostrado beneficio.520
El uso de quimioterapia citotóxica con antraciclinas, ifosfamida, cisplatino y etopósido, tampoco ha demostrado beneficio en sobrevida libre de enfermedad o global.521
Factores pronósticos
No hay uniformidad en la literatura. En un reciente metaanálisis, se identificaron a la mitosis, celularidad estromal (moderada/severa), bordes infiltrantes, atipia estromal severa, sobrecrecimiento estromal severo y necrosis tumoral como factores de mal pronóstico para recurrencia local. En TP malignos además se identificó a la cirugía conservadora y márgenes positivos como factores adversos.522
Seguimiento
Además de la autoexploración, se recomienda seguimiento clínico semestral los primeros 2 años y posteriormente anual, con estudios complementarios como ultrasonido, mastografía y/o resonancia magnética anuales.509
Las recurrencias locales se reportan de 3.6% a 18% para TP benignos, 13% a 29% para borderline y de 18% a 42% para malignos,522 mientras que las recurrencias a distancia ocurren en 0%, 2% y 14%, respectivamente, siendo pulmón el sitio más frecuente.
En presencia de recurrencia, se recomienda realizar tele de tórax c/s tomografía tórax contrastada. El tratamiento de las recurrencias locales consiste en resección amplia de la lesión asegurando márgenes libres de tumor. El uso de radioterapia a pared torácica posterior a resección de la recurrencia continúa siendo controversial. En pacientes con recurrencia a nivel de pulmón, el tratamiento será en base a las recomendaciones para manejo de sarcomas.515
REFERENCIAS
1. Tse GMK, Tan PH, Lui PCW, Putti TC. Spindle cell lesions of the breast- the pathologic differential diagnosis. Breast Cancer Res Treat 2008;109:199-207. [ Links ]
2. Birch JM, Alston RD, McNally RJ, Evans DG, Kelsey AM, Harris M, Eden OB, Varley JM. Relative frequency and morphology of cancers in carriers of germline TP53 mutations. Oncogene 2001;20(34):4621-4628. [ Links ]
3. Ruvalcaba-Limón E, Jiménez-López J, Bautista-Piña V, Ramírez-Bollas J, Morales-Vásquez F, Domínguez-Reyes C. Phyllodes Tumor of the Breast: 307 Treated Cases, the Largest Mexican Experience at a Single Breast Disease Institution. Iranian J Pathology 2016;11(4):399-408. [ Links ]
4. Ruvalcaba-Limón E, Bautista-Piña V, Villegas-Carlos F, Espejo-Fonseca R, Moguel-Molina NI, Tenorio-Torres JA. Phyllodes tumor of the breast. Not all are self-detected. J Xiangya Med 2017;2:49. [ Links ]
5. Park HL, Kwon SH, Chang SY, Huh JY, Kim JY, Shim JY, et al. Long-term follow-up result of benign phyllodes tumor of the breast diagnosed and excised by ultrasound-guided vacuum-assisted breast biopsy. Breast Cancer 2012;15(2):224-229. [ Links ]
6. McCarthy E, Kavanagh J, O'Donoghue Y, McCormack E, D'Arcy C, O'Keeffe SA. Phyllodes tumours of the breast: radiological presentation, management and follow-up. Br J Radiol 2014;87:20140239. [ Links ]
7. Youn I, Choi SH, Moon HJ, Kim MJ, Kim EK. Phyllodes tumors of the breast: ultrasonographic findings and diagnostic performance of ultrasound-guided core needle biopsy. Ultrasound Med Biol 2013;39(6):987-992. doi: 10.1016/j.ultrasmedbio.2013.01.004. [ Links ]
8. Mishra SP, Tiwary SK, Mishra M, Khanna AK. Phyllodes Tumor of Breast: A Review Article. ISRN Surgery 2013;Article ID 361469:10. [ Links ]
9. Lee AH, Hodi Z, Ellis IO, Elston CW. Histological features useful in the distinction of phyllodes tumour and fibroadenoma on needle core biopsy of the breast. Histopathology 2007;51:336. [ Links ]
10. WHO: Histological typing of breast tumors. Tumori 1982;68:181-198. [ Links ]
11. Lakhani SR EI, Schnitt SJ, Tan PH, van der Vijver MJ, editors: WHO Classification of Tumours of the Breast. Lyon, France: IARC; 2012;22-23. [ Links ]
12. Tavassoli FA, Devilee P. Pathology and genetics of tumours of the breast and female genital organs. In: World Health Organization Classification of Tumours. Lyon, France: IARC Press; 2003;99-103. [ Links ]
13. Yom CK, Han W, Kim SW, Park SY, Park IA, Noh DY.Reappraisal of Conventional Risk Stratification for Local Recurrence Based on Clinical Outcomes in 285 Resected Phyllodes Tumors of the Breast. Ann Surg Oncol 2015;22:2912-2918. [ Links ]
14. NCCN National Comprehensive Cancer Network, Clinical Practice Guidelines in Oncology. Breast Cancer. Version 4.2017 - February 9, 2018. [ Links ]
15. Grau AM, Chakravarthy AB, Chugh R. Phyllodes tumors of the breast. Uptodate 2017. https://www. uptodate.com/contents/phyllodes-tumors-of-the-breast (consultado 1 marzo 2018).View in Chinese [ Links ]
16. Kapiris I, Nasiri N, A'Hern R, Healy V, Gui GP. Outcome and predictive factors of local recurrence and distant metastases following primary surgical treatment of high-grade malignant phyllodes tumours of the breast. Eur J Surg Oncol 2001;27(8):723-730. [ Links ]
17. Belkacemi Y, Bousquet G, Marsiglia H, et al. Phyllodes tumor of the breast. Int J Radiat Oncol Biol Phys 2008;70:492-500. [ Links ]
18. Zeng S, Zhang X, Yang D, Wang X, Ren G. Effects of adjuvant radiotherapy on borderline and malignant phyllodes tumors: A systematic review and meta-analysis. Mol Clin Oncol 2015;3(3):663-671. [ Links ]
19. Kim YH, Kim GE, Lee JS, Lee JH, Nam JH, Choi C, Park MH, Yoon JH. Hormone receptors expression in phyllodes tumors of the breast. Anal Quant Cytol Histol 2012;34(1):41-48. [ Links ]
20. Morales-Vásquez F, Gonzalez-Angulo AM, Broglio K, et al. Adjuvant chemotherapy with doxorubicin and dacarbazine has no effect in recurrence-free survival of malignant phyllodes tumors of the breast. Breast J 2007;13:551. [ Links ]
21. Lu Y, Chen Y, Zhu L, Cartwright P, Song E, Jacobs L, Chen K. Local Recurrence of Benign, Borderline, and Malignant Phyllodes Tumors of the Breast: A Systematic Review and Meta-analysis. Ann Surg Oncol. 2019. doi: 10.1245/s10434-018-07134-5. [ Links ]
Histologías poco frecuentes en cáncer de mama
Estas histologías se documentan en menos del 5% de los casos, alguna de ellas con frecuencias tan bajas como 0.1%.1,2 Debido a la rareza de estos tumores la información obtenida de la literatura no es concluyente en algunas terapéuticas, debiendo tomar más en cuenta la biología tumoral.3,4 En la mayoría de estas entidades el tratamiento quirúrgico es la piedra angular, siguiendo los lineamientos ya conocidos para realizar mastectomía o cirugía conservadora, acorde a las características clínicas y etapa. Las recomendaciones para estadificación axilar son las mismas que para carcinoma ductal invasor. El uso de quimioterapia es controversial en la mayoría de las estirpes de buen pronóstico, mientras que en las de mal pronóstico se recomienda ampliamente. En algunos casos se propone utilizar diferentes agentes citotóxicos habituales, como las sales platinadas. La hormonoterapia está indicada acorde al estatus de los receptores hormonales. Las indicaciones para radioterapia adyuvante son las mismas recomendadas para carcinoma ductal infiltrante. Se ha sugerido el uso de terapias blanco en estas raras neoplasias acorde a las características inmunohistoquímicas, sin embargo, la rareza y la falta de homogeneidad en el manejo oncológico, hacen que esta recomendación siga siendo limitada.
A continuación, se describen las principales características de estas histologías poco frecuentes, acorde al pronóstico (bueno, intermedio y malo).
Estirpes de buen pronóstico
| Receptores hormonales generalmente positivos | |||||
|---|---|---|---|---|---|
| Carcinoma Mucinoso Puros y mixtos5,6 | Carcinoma tubular1,2 | Carcinoma cribiforme1,2 | Carcinoma neuroendrócrino bien diferenciado7,8 | Carcinoma papilar (intraquístico y sólido)9-11 | |
| Frecuencia | 1% a 4% (puros) | < 2%. > 90% debe tener arquitectura tubular | %-0.6% | 0.5% | 0.7% |
| Edad de Presentación | 71 | 60 (27-92) | 54-63 | 60-70 | 60-70 |
| Grado | Generalmente grado I | Generalmente grado I | Generalmente grado I | Grado I-II | Grado I 40% a 47%, grado II 40% a 50% |
| Actividad proliferative | Baja | Baja | Baja | Baja | Baja |
| Receptores hormonales | Generalmente RE y RP positivos | Generalmente RE y RP positivos | RE y RP generalmente positivos | RE positivos en 95%. RP positivo en 80% | RE y RP positivos > 80% |
| HER-2 | Generalmente negative | Generalmente negative | Negativo | Negativo | Negativo |
| Afección ganglionar | Raro, < 12% | 4% a 17% | 10% | Variable, generalmente elevado | 3% a12% |
| Pronóstico | SV 5 años 94%. SV 10 años 89% SV 15 años 85% SV 20 años 81% |
PLE 5 años 94% SV 5 años 88% |
Puros tienen SV 5 años de 100% | Similar al carcinoma ductal invasor etapa por etapa | SV 5 años > 80%. Depende del grado y etapa. |
| Tratamiento quirúrgico | Recomendado | Recomendado | Recomendado | Recomendado | Recomendado |
| Quimioterapia | Poco beneficio | Poco beneficio | Controversial en variantes mixtas | Recomendado | Papel limitado |
| Hormonoterapia | Recomendado | Recomendado | Controversial en variantes mixtas | Recomendado | Recomendado |
| Radioterapia | Recomendado | Recomendado | Controversial en variantes mixtas | Recomendado | Recomendado |
RE: receptores de estrógeno; RP: receptores de progesterona; SV: sobrevida; PLE: periodo libre de enfermedad.
Estirpes de buen pronóstico
| Receptores hormonales generalmente negativos | |||
|---|---|---|---|
| Carcinoma medular1,2 | Carcinoma adenoideo quístico534 | Carcinoma secretor535 | |
| Frecuencia | < 2% | < 1%. Histología similar al de glándulas salivales | 0.1% a 0.2% |
| Edad de presentación | 45-52 | 58-66 | 25-40 |
| Grado | Alta | Bajo | Generalmente grado I y II |
| Actividad proliferativa | Alta | Baja | Baja. Ausencia de atipia nuclear, ausencia de alto índice mitótico. |
| Receptores hormonales | Generalmente negativos | RE positivo 0% a 46%, RP positivo 0% a 36% |
RE y RP generalmente negativos |
| HER-2 | Generalmente negativo | Generalmente negativo | Negativo |
| Afección ganglionar | 19% a 46% | 0% a 8% | 20% a 30% |
| Pronóstico | PLE 10 años 95% | Bueno. SV 5 años ~ 90% | Recurrencias reportadas 12-20 años después. |
| Tratamiento quirúrgico | Recomendado | Recomendado. Se prefiere mastectomía. Alto porcentaje de márgenes positivos en cirugías conservadoras (33% a 86%). Estadificación axilar cuestionable por alto potencial de metastatizar sin afección ganglionar previa. |
Recomendado |
| Quimioterapia | Beneficio incierto | Beneficio incierto | Beneficio incierto |
| Hormonoterapia | Recomendado | Beneficio incierto | - |
| Radioterapia | Recomendado | Si incrementa SV | Beneficio incierto. RT en cirugía conservadora |
Estirpes de pronóstico intermedio
| Carcinoma apócrino536 | |
|---|---|
| Frecuencia | 0.3% a 4% |
| Edad de presentación | 52-61 |
| Grado | Grado II: 50% a 56% |
| Actividad proliferativa | p53, 29%; bcl-2, 25%; índice MIB-1 29% |
| Receptores hormonales | Generalmente RE y RP negativos. Receptores androgénicos: generalmente positivos |
| HER-2 | Positivo en 33% a 54% |
| Afección ganglionar | 21% a 26% |
| Pronóstico | Mejor que carcinoma ductal invasor |
| Tratamiento quirúrgico | Recomendado |
| Quimioterapia | Recomendado |
| Hormonoterapia | Recomendado (inhibidor de aromatasa) |
| Terapias blanco | Poca evidencia con anti HER. Susceptible de terapias blanco |
| Radioterapia | Recomendado |
Estirpes de mal pronóstico
| Carcinoma metaplásico15-17 | Carcinoma metaplásico subtipo células escamosas15-17 | Carcinoma neuroendócrino de células pequeñas de alto grado7,8 | Carcinoma micropapilar invasor540 | |
|---|---|---|---|---|
| Frecuencia | 0.2% a 0.6% Se dividen en epiteliales puros y mixtos. | < 0.1%, Son tumores con carcinoma de tipo escamoso en > 90%. | < 1% | Puro: 0.9% a 2% |
| Edad de presentación | 46-61 | 54-64 | 60-70 | 52.5 |
| Grado | Frecuentemente grado III. | Generalmente grado III | Generalmente grado III | Grado II-III en 75% |
| Actividad proliferativa | Alta. Ki67 y p53 elevados | Alta. Ki67 elevado. Y Citoqueratinas 5 y 6 positivos, EGFR positivo en 85%, y p63 positivo en 70% | Alta | Alta |
| Receptores hormonales | RE y RP negativos en 70% a 100% | RE y RP negativos > 85% | RE y RP positivos en alto grado. RE y RP negativos en bajo grado | RE positivos 61% a 100% RP positivos 46% a 86% |
| HER-2 | Generalmente HER-2 negativo | Negativo | Positivo en 50% | |
| Afección ganglionar | < 30%. Alta capacidad para metastatizar | ~ 30% | 33% | 66% a 100% |
| Pronóstico | SV 5 años 63%. SV de 8 meses posterior a recurrencia. | SV 5 años 50% a 67% | Peor que carcinoma ductal invasor, etapa por etapa | Recurrencias locales 22% a 71% a 30 meses |
| Tratamiento quirúrgico | Recomendado. Generalmente mastectomía por ser tumores de gran tamaño | Recomendado. Generalmente mastectomía por ser tumores de gran tamaño | Recomendado acorde a etapa | Recomendado |
| Quimioterapia | Poco beneficio. Doxorubicina, ifosfamida | Los agentes convencionales para cáncer de mama no han demostrado tener diferencia en SV global ni en PLE. Tendencia a usar sales platinadas y taxanos. | Recomendado, con esquemas utilizados para el carcinoma de células pequeñas de pulmón | Recomendado |
| Hormonote-rapia | Recomendado | Recomendado | Recomendado | Recomendado |
| Terapias blanco | Potencial beneficio con inhibidores de la tirosín cinasa y de la vía PI3K-Akt y MAPK. | Se ha sugerido inhibidores de EGFR | En estudio antiangiogénicos e inhibidores mTOR | |
| Radioterapia | Poca evidencia en beneficio | Iniciar lo antes posible por el alto riesgo de recurrencia local, aunque la radiosensibilidad es cuestionable. | Recomendado | Recomendado |
REFERENCIAS
1. Tan PH, Tse GMK, Bay BH. Mucinous breast lesions: Diagnostic challenges. J Clin Pathol 2008;61:11-19. [ Links ]
2. Di Saverio S, Gutierrez J, Avisar E. A retrospective review with long term follow up of 11,400 cases of pure mucinous breast carcinoma. Breast Cancer Res Treat 2008;111:541-547. [ Links ]
3. Cadoo KA, McArdle O, O´Shea AM, Power CP, Hennessy BT. Management of unusual histological types of breast cancer. Oncologist 2012;17(9):1135-1145. [ Links ]
4. Dieci MV, Orvieto E, Dominici M, Conte P, Guarneri V. Rare breast cancer subtypes: histological, molecular, and clinical peculiarities. Oncologist 2014;19(8):805-813. [ Links ]
5. Dabbs David J. Breast Pathology. Elsevier 2012, Philadelphia, PA 19103-2899. ISBN: 978-1-4377-0604-8. [ Links ]
6. Lakhani SR, Ellis IO, Schnitt SJ, Tan PH, van de Vijver MJ. WHO Classification of Tumours of the breast. 4th edition. International Agency for Research on Cancer. Lyon 2012. [ Links ]
7. Rosen LE, Gattuso P. Neuroendocrine Tumors of the Breast. Arch Pathol Lab Med. 2017;141(11):1577-1581. doi: 10.5858/arpa.2016-0364-RS. [ Links ]
8. Inno A, Bogina G, Turazza M, Bortesi L, Duranti S, Massocco A, Zamboni G, Carbognin G, Alongi F, Salgarello M, Gori S. Neuroendocrine Carcinoma of the Breast: Current Evidence and Future Perspectives. The Oncologist 2016;21:28-32 [ Links ]
9. Grabowski J, Salzstein SL, Sadler GR, et al. Intracystic papillary carcinoma: A review of 917 cases. Cancer 2008;113:916-920. [ Links ]
10. Pal SK, Lau SK, Kruper L, et al. Papillary carcinoma of the breast: An overview. Breast Cancer Res Treat 2010;122:637-645. [ Links ]
11. Rakha EA, Gandhi N, Climent F, et al. Encapsulated papillary carcinoma of the breast: An invasive tumor with excellent prognosis. Am J Surg Pathol 2011;35:1093-1103. [ Links ]
12. Sarnaik AA, Meade T, King J, et al. Adenoid cystic carcinoma of the breast: A review of a single institution's experience. Breast J 2010;16:208-210 [ Links ]
13. Tixier H, Picard A, Guiu S, et al. Long-term recurrence of secretory breast carcinoma with metastatic sentinel lymph nodes. Arch Gynecol Obstet 2011;283(suppl 1):77-78. [ Links ]
14. Tanaka K, Imoto S, Wada N, et al. Invasive apocrine carcinoma of the breast: Clinicopathologic features of 57 patients. Breast J 2008;14:164-168. [ Links ]
15. Luini A, Aguilar M, Gatti G, et al. Metaplastic carcinoma of the breast, an unusual disease with worse prognosis: The experience of the European Institute of Oncology and review of the literature. Breast Cancer Res Treat 2007;101:349-353. [ Links ]
16. Pezzi CM, Patel-Parekh L, Cole K, et al. Characteristics and treatment of metaplastic breast cancer: Analysis of 892 cases from the National Cancer Data Base. Ann Surg Oncol 2007;14:166-173. [ Links ]
17. Jung SY, Kim HY, Nam BH, et al. Worse prognosis of metaplastic breast cancer patients than other patients with triple-negative breast cancer. Breast Cancer Res Treat 2010;120:627-637. [ Links ]
18. Zekioglu O, Erhan Y, Ciris M, et al. Invasive micropapillary carcinoma of the breast: High incidence of lymph node metastasis with extranodal extension and its immunohistochemical profile compared with invasive ductal carcinoma. Histopathology 2004;44:18-23. [ Links ]
XX. Seguimiento posterior al tratamiento con intención curativa y en enfermedad metastásica
Al concluir el tratamiento primario para el cáncer de mama, habitualmente con cirugía, quimioterapia y radioterapia, inicia la etapa de vigilancia y control denominada seguimiento. Los objetivos del seguimiento son: detectar recurrencias y cáncer de mama contralateral, evaluar y tratar complicaciones relacionadas con el tratamiento (ejemplo: osteoporosis, segundos primarios), motivar a la paciente a continuar terapia endocrina y tratar sus efectos secundarios.
En la tabla 1 se describen las recomendaciones aceptadas internacionalmente para el seguimiento de estas pacientes. Es importante destacar que la aparición de metástasis luego del tratamiento primario adecuado es ajena al accionar médico; además, anticipar el diagnóstico de la recaída no aumenta la supervivencia ni la calidad de vida.
Tabla 1 Recomendaciones para el seguimiento.
| Procedimiento | Frecuencia |
|---|---|
| Instrucción a la paciente sobre los síntomas y signos de recurrencia | Al término de su tratamiento radical |
| Examen físico | Primeros 2 años cada 3 a 4 meses. Tercero a quinto años cada 6 meses. A partir del quinto año, anual |
| Autoexploración mamaria | Mensual |
| Mamografía | Anual |
| Marcadores tumorales | No se recomiendan |
| TAC de tórax, abdomen, PET, centellografía ósea y enzimas hepáticas | Sólo si hay sintomatología específica |
| Escrutinio de otros tumores (cervicouterino, colorrectal, ovárico, endometrial, etc.) | Seguir guías de detección temprana |
| Instrucciones a la paciente sobre ejercicio, actividad
física y control de peso. Evaluar e impulsar la adherencia a la terapia endocrina y vigilar/tratar sus posibles eventos adversos Hacer énfasis en el uso de métodos anticon-ceptivos (de barrera o definitivo) |
En cada consulta |
Seguimiento en pacientes con enfermedad metastásica
El objetivo es detectar progresión de la enfermedad, evitar toxicidad o el uso de un tratamiento ineficaz, así como la optimización de recursos. La reevaluación de la paciente está también indicada si hay deterioro, incremento de síntomas o aparición de nuevos signos, independientemente del intervalo transcurrido desde el control previo (Tabla 2).
Tabla 2 Seguimiento en pacientes con enfermedad metastásica.
| Evaluación | Basal | Quimioterapia | Terapia endocrina |
|---|---|---|---|
| Evaluación de síntomas | si | antes de cada ciclo | cada 1-3 meses |
| Examen físico | si | antes de cada ciclo | cada 1-3 meses |
| BH +/-PFHs, QS | SI | antes de cada ciclo | cada 1-3 meses |
| TAC tórax-abdomen-pelvis | si | cada 2-4 ciclos | cada 2-6 meses |
| Gamagrafía ósea | si | cada 4 ciclos | cada 4-6 |
| PET-CT | opcional | opcional | meses opcional |
XXI. Terapia hormonal de reemplazo
Las mujeres mexicanas presentan síndrome climatérico alrededor de los 49 +/- 5 años, hasta el 80% de ellas presentarán sintomatología vasomotora e insomnio y un 40% depresión, atrofia genital, enfermedades cardiovasculares y disminución en la densidad ósea.541
En mujeres sin cáncer de mama frecuentemente se recomienda usar THR para controlar y disminuir los síntomas de moderados a severos, pero por otro lado se ha demostrado que su administración incrementa el riesgo de desarrollar cáncer de mama (1.66) y está directamente relacionado con la dosis y el tiempo de uso.542
La bibliografía actual al respecto de la THR en mujeres con cáncer de mama se basa en estudios observacionales en su mayoría, siendo las variables de THR imposibles de controlar en lo que se refiere a su vía de administración, ya sean tópicos, transvaginales, orales, estrógenos o estrógenos con progestágenos y por otro lado no incluyen datos como etapa clínica, estado de receptores hormonales y estado ganglionar.543 El protocolo HABITS, estudio controlado, doble ciego, fue detenido en el 2003 por el incremento en el riesgo de recurrencia y muerte por cáncer de mama en las pacientes expuestas a THR. Sin embargo, el estudio Stockholm, aleatorizado, con pacientes con cáncer de mama en etapas clínicas tempranas, el 50% de ellas con uso de tamoxifeno y solo el 16% de ellas con ganglios positivos, demostró que no hay diferencia significativa ni en el periodo libre de enfermedad ni en el riesgo de muerte por cáncer de mama; en este estudio también se encontró que el uso de THR a base de estrógenos demostró tener menor riesgo que la terapia combinada (estrógenos con progesterona).544
Aunque se ha utilizado tibolona como alternativa para el manejo de síntomas menopáusicos, su administración no se recomienda debido a un incremento del riesgo de recurrencia tanto locoregional como sistémica (HR 1.4) en mujeres con antecedente de cáncer de mama según los resultados del estudio LIBERATE.545
Estudios recientes han demostrado que la THR vaginal tópica con estrógenos en pacientes con atrofia vulvovaginal moderada a severa, no incrementa el riesgo de recurrencia en sobrevivientes de cáncer de mama, especialmente en mujeres usuarias de tamoxifeno, que se utilice por menos de 18 meses y en mujeres que no respondan al uso de lubricantes vaginales. Sin embargo, en cuanto al uso de hormonales orales o tópicos no transvaginales aún no se hace alguna recomendación por falta de evidencia.546
La terapia no hormonal para la atrofia urogenital, con estudios con poco volumen de pacientes, aleatorizados, controlados, pero con poco seguimiento, han demostrado que el láser CO2 parece aumentar la elasticidad, el flujo vaginal, el pH y la integridad del epitelio vaginal, así como mejoría de la hidratación. También hay nuevos lubricantes a base de aguas vaginales con acción prolongada que pueden usarse para mejorar la atrofia urogenital.
En lo que se refiere a los síntomas vasomotores, el uso de inhibidores selectivos de la recaptación de la serotonina como la desvenlafaxina a dosis de 75 mg al día por vía oral, han demostrado adecuada tolerancia y respuesta en pacientes no usuarias de tamoxifeno con acción dentro de las primeras 2 a 3 semanas, así como también la gabapentina a dosis de 300 mg cada 8 h por vía oral o clonidina a 0.1 mg/día, aunque esta última con mayor incidencia de náusea y resequedad de mucosas.547 La sertralina ha demostrado mejor efecto que placebos en sintomatología vasomotora únicamente en el 50% de los casos, con efectos secundarios como náusea, fatiga, diarrea y ansiedad. Compuestos como los fitoestrógenos, isoflavonas, lignanos, cumestanos, genisteína, vegetales, soya, tofú, linaza, camote o prácticas como acupuntura o meditación aún no han demostrado mejores respuestas que el placebo, por lo que no se recomiendan para tratamiento de síntomas climatéricos en pacientes con cáncer de mama.
Con base en todo lo anterior, el presente consenso considera que la utilización de THR está contraindicada en mujeres sobrevivientes de cáncer de mama.
REFERENCIAS
1. Legorreta D, Montano JA, et al. Committee AR. Age at Menopause, Motives for consultation and symptoms reported by 49-59 year old Mexican Women. Climateric: The Journal of the International Menopause Society 2013;16(4):417-425. [ Links ]
2. Collaborative Group on Hormonal Factors in Breast cancer, Breast cancer and hormone replacement therapy: collaborative reanalysis of data from 51 epidemiological studies of 52,705 women with breast cancer and 108,411 women without breast cancer. The Lancet. 1997;350. [ Links ]
3. Nananda F, et al. Research article. Menopausal hormone therapy after breast cancer: a meta-analysis and critical appraisal of the evidence. Available online http://breast-cancer-research.com/content/7/4/R535 [ Links ]
4. Von Schoutlz Eva, et al. Brief Communications Menopausal Hormone Therapy After Breast Cancer: The Stockholm Randomized Trial. Journal of the National Cancer Institute 2005;97:7. [ Links ]
5. Kenemans P, Bundred NJ, Foidart JM, et al. Safety and efficacy of tibolone in breast-cancer patients with vasomotor symptoms: a double-blind, randomized, non-inferiority trial (The livial Intervention Following Breast Cancer: Efficacy, Recurrence and Tolerability Endpoints, Liberate). Lancet Oncol 2009;10:135- 146. [ Links ]
6. Bregar Amy, et al. Hormone Therapy in survivors of gynecological and breast cancer. The Obstetrician and Gynecologist 12 July 2014. [ Links ]
7. Bruno Debora, et al, Management of Postmenopausal Symptoms in Breast Cancer Survivors Elsevier. Fahlealn M, Fornander T, Johansson H, et al. Hormone replace therapy after breast cancer: 10 year follow up of the Stockholm randomized trial. E J Cancer 2013;49:52-59. [ Links ]
XXII. Genética y cáncer mamario
Aproximadamente 20% de las pacientes con cáncer de mama tienen familiares de primero o segundo grado con antecedente de cáncer de mama, lo que se considera una presentación familiar. El 5% a 10% de los casos se asocian a un síndrome hereditario y 25% a 40% de estas pacientes son menores de 35 años de edad.1,2 Los genes relacionados con el cáncer hereditario de mama pueden dividirse en los que confieren alta susceptibilidad para el desarrollo de cáncer (mayor de 50%) (BRCA1, BRCA2, CDH1, NF1, PTEN, TP53 y STK11), moderada susceptibilidad (20% a 50%) (ATM, BRIP1, CHEK2, PALB2, RAD50 y NBS1) y baja susceptibilidad (menos de 20%) (FGFR2, LSP1, MAP3K1, TGFB1 y TOX3).3,4
La prevalencia de la mutación germinal de los genes BRCA1 y BRCA2 en la población general se ha calculado en 0.1% a 0.2% siendo responsables de 3% a 8% de todos los casos de cáncer de mama. Dichas mutaciones explican hasta 60% de las presentaciones hereditarias de cáncer de mama y causan el Síndrome de Cáncer de Mama y Ovario Hereditario (SCMOH).1,3,5 La persona portadora de mutaciones patogénicas en el gen BRCA1, tiene un riesgo acumulado a los 70 años de hasta 85% para desarrollar cáncer de mama y para los portadores de BRCA2 de hasta 80%. El riesgo a desarrollar cáncer de ovario, es de hasta 44% con mutación BRCA1 y de 27% con mutación BRCA2.6,7 Otros tumores asociados son: cáncer de páncreas y vía biliar, colon, gástrico, próstata, endometrio y piel (melanoma).
El SCMOH tiene un modelo de herencia autosómico dominante, por lo que los familiares de primer grado de las pacientes portadoras tienen un riesgo de 50% de heredarlo.551 Es esencial que el personal médico y paramédico identifique a pacientes con alto riesgo de padecer cáncer hereditario para su canalización con el equipo multidisciplinario que debe incluir a un genetista para una valoración integral. El tipo de cáncer y la edad al momento del diagnóstico en los familiares son claves para la integración de un síndrome de cáncer hereditario. En algunos casos, puede no haber antecedentes de cáncer en la familia, pero esto no excluye la posibilidad de que se trate de un síndrome de cáncer hereditario.
Está indicado realizar el estudio molecular a la población de riesgo alto (en la tabla 1 se enlistan las características que confieren el alto riesgo).6,7 Es importante que el paciente reciba asesoramiento genético antes de la realización del estudio molecular y al momento de la entrega del resultado. Una valoración incompleta o inadecuada está asociada con efectos adversos, entre los que se incluyen: efectos emocionales negativos, medidas quirúrgicas y de seguimiento incorrectas e interpretación errada de las pruebas, además de consecuencias económicas.
Tabla 1 Características clínicas de pacientes con sospecha de SCMOH.
| - Pacientes con cáncer de mama antes de los 40 años y por lo menos uno de los siguientes criterios: antecedentes heredofamiliares del mismo tipo de neoplasia o neoplasia relacionada (ovario, páncreas y vía biliar, colon, gástrico, próstata, endometrio y piel [melanoma]) en dos o más familiares de primero o segundo grado. |
| - Presencia de neoplasia multifocal o bilateral. |
| - Presencia de dos o más tumores primarios en la misma paciente. |
| - Cáncer de mama a edad temprana y cáncer de ovario/trompas de Falopio o carcinomatosis peritoneal en la misma rama familiar. |
| - Pertenecer a grupos con alto riesgo, como judíos Ashkenazi. Mujeres ≤ 60 años con tumores de mama triple negativo (mayor probabilidad de encontrar mutación en BRCA1) y que expresen citoqueratina 5/6. |
| - En varones: cáncer de próstata a edad temprana y Gleason ≥ 7; antecedente familiar de cáncer de mama y/o cáncer de mama en varones. |
| - Individuos que pertenezcan a familias con mutación conocida en genes de susceptibilidad. |
Los paneles multigenes para cáncer hereditario tienen un papel importante para el diagnóstico de estas pacientes; sin embargo, una de las limitaciones, es el desconocimiento del nivel de riesgo para muchos genes, falta de guías clínicas y alto porcentaje de variantes de significado clínico incierto (sin repercusión directa en el manejo clínico) y deben ser indicados por un genetista con experiencia en el tema, para una interpretación cuidadosa de los resultados y el consiguiente asesoramiento.6,8 Este estudio no es un tamizaje que pueda ofrecerse a la población general.
El fenotipo tumoral triple negativo se relaciona principalmente con mutaciones en BRCA1. Hasta 20% de las pacientes con este fenotipo tumoral son portadoras de mutaciones germinales y, por tanto, esta característica debe incluirse en los criterios diagnósticos, independientemente de la historia familiar (Tabla 1).9,10
Seguimiento de una paciente portadora de mutación de genes de alto riesgo para desarrollar cáncer de mama
Se recomienda iniciar con autoexploración mamaria mensual a partir de los 18 años; examen clínico anual o semestral, así como mastografía e IRM de mamas a partir de los 25 años. Sin embargo, la edad de inicio puede ser acorde con la edad más temprana de presentación en la familia.
Quimioprevención y otros procedimientos en pacientes portadoras de mutación de genes de alto riesgo para desarrollar cáncer de mama
La quimioprevención con tamoxifeno e IA, la mastectomía reductora de riesgo y la combinación de mastectomía/ooforectomíasalpingectomía,554 sólo deben ser considerados en un grupo de pacientes cuidadosamente seleccionadas por un equipo multidisciplinario, con base en el riesgo objetivo de desarrollar cáncer mamario, así como el deseo personal de la paciente después del asesoramiento genético (ver apartados de quimioprevención y mastectomía reductora de riesgo MRR).
REFERENCIAS
1. Graña B, Lastra E, Llort G, Brunet J, Isla D. SEOM Clinical guidelines for hereditary cancer. Clin Transl Oncol 2011;13:580-586. [ Links ]
2. Monteiro Santos EM, Edwards QT, Floria-Santos M, Rogatto SR, Waddington Achatz MI, MacDonald DJ. Integrations of genomics in cancer care. Journal of Nursing Scholarship 2013;45(1):43-45. [ Links ]
3. Ripperger T, Gadzicki D, Meindl A, Schlegelberger B. Breast cancer susceptibility: current knowledge and implications for genetic counseling. Eur J Hum Genet 2009;17:722-731. [ Links ]
4. Economopoulou P, Dimitriadis G, Psyrri A. Beyond BRCA: new hereditary breast cancer susceptibility genes. Cancer Treat Rev 2015;41:1-8. [ Links ]
5. Buys SS, Sandbach JF, Gammon A, Patel G, Kidd J, Brown KL, et al. A study of over 35,000 women with breast cancer tested with a 25-gene panel of hereditary cancer genes. Cancer. 2017 Jan 13. [ Links ]
6. National Comprehensive Cancer Network. Genetic/Familial High-Risk Assessment: Breast and Ovarian (version 3.2019).URL: https://www.nccn.org/professionals/physician_gls/pdf/genetics_ [ Links ]
7. Narod SA, Rodríguez AA. Genetic predisposition for breast cancer: BRCA1 and BRCA2 genes. Salud Pública Méx 2011;53:420-429. [ Links ]
8. Robson ME, Bradbury AR, Arun B, Domchek SM, Ford JM, Hampel HL, et al. American Society of Clinical Oncology Policy Statement Update: Genetic and Genomic Testing for Cancer Susceptibility. J Clin Oncol 2015;33(31):3660-3667. [ Links ]
9. Villarreal-Garza C, Weitzel JN, Llacuachaqui M, Sifuentes E, Magallanes-Hoyos MC, et al. The prevalence of BRCA1 and BRCA2 mutations among young Mexican women with triple-negative breast cancer. Breast Cancer Res Treat 2015;150:389-394. [ Links ]
10. Zugazagoitia J, Pérez-Segura P, Manzano A, et al. Limited family structure and triple-negative breast cancer (TNBC) subtype as predictors of BRCA mutations in a genetic counseling cohort of early-onset sporadic breast cancers. Breast Cancer Res Treat 2014;148:415-421. [ Links ]
XXIII. Aspectos psicooncológicos en cáncer mamario
Introducción
La psicooncología es una especialidad que se encarga de los aspectos psicológicos, sociales, culturales, antropológicos, éticoespirituales y de la sexualidad de los pacientes con cáncer. En este contexto el diagnóstico de cáncer mamario posee un significado amenazador para la paciente y se presenta como un riesgo prematuro de muerte. Este efecto dependerá de una variedad de factores como la edad, la situación socioeconómica, el afrontamiento ante la enfermedad y el apoyo social y emocional que tenga la paciente.
Problemas psicológicos
Dentro de los problemas psicológicos más prevalentes en pacientes con cáncer de mama está el distrés definido por la National Cancer Comprehensive Network (NCCN) como una experiencia emocional desagradable de naturaleza psicológica (cognitiva, conductual, emocional), social y/o espiritual, que interfiere con la capacidad para enfrentar el cáncer, sus síntomas físicos y/o su tratamiento.558
En este grupo de pacientes el distrés, depresión y ansiedad constituyen los problemas de salud mental más prevalentes, que se encuentran estrechamente vinculados entre sí. Estos problemas están asociados a dificultades de sueño, dolor y fatiga, principalmente en el subgrupo de pacientes con cáncer metastásico, además de afectaciones en la imagen corporal y en el bienestar psicosocial.559 Es fundamental el diagnóstico y tratamiento de estas patologías, así como el tipo de afrontamiento de la paciente ya que pueden influir en la duración de la estancia hospitalaria, el autocuidado, la adhesión terapéutica y la calidad de vida.
En pacientes jóvenes menores de 40 años, sometidas a intervenciones preventivas y mutilantes, se presentan afectaciones en la sexualidad y en la imagen corporal, problemas de relación de pareja, estigmatización y sensación de discriminación, depresión, ansiedad, y repercusiones en el cuidado de los hijos. Estos aspectos son extremadamente importantes requiriendo estrategias para un mejor afrontamiento y potenciar la autoestima, como el facilitarles la asistencia a grupos de apoyo o asociaciones para compartir experiencias comunes.3,4
Por otra parte, las sobrevivientes pueden presentar sintomatología ansiosa, menor función ejecutiva, alteraciones en la memoria de trabajo y problemas de concentración en comparación con las mujeres sin antecedentes de cáncer.
Se ha identificado que también los cuidadores(a)s primarios de este grupo de pacientes presentan afectaciones psicosociales como ansiedad, depresión y sobrecarga. Además, se ha reportado que el cáncer impacta significativamente en la relación de pareja.562 Las más afectadas son aquellas que tienen pocas habilidades de resolución de problemas, problemas conyugales previos al diagnóstico y que difieren en sus percepciones y expectativas respecto al cáncer.563
Evaluación
A continuación, se enumeran cuatro herramientas breves de detección que pueden ser utilizadas para identificar a las pacientes y parejas con necesidades de intervención psicosocial:
- Termómetro de Distrés (Holland, 1999) para identificar el nivel de malestar emocional validado para población mexicana por Almanza-Muñoz, Juárez y Pérez (2008).
- Escala Hospitalaria de Ansiedad y Depresión HADS (Zigmond y Snaith, 1983)564 para identificar sintomatología ansiosa y depresiva, validado para población mexicana por Galindo y colaboradores. (2015).
- Escala de evaluación de Desgaste de Zarit, (1980) para las parejas de las pacientes que llevan el rol de Cuidadores primarios; validado para población mexicana por Galindo y colaboradores. (2014).565
- Escala de Ajuste Diádico (DAS) (1976) evalúa la calidad de la relación de pareja; validado en población mexicana por Moral de la Rubia (2009).
Terapia psicológica
La terapia cognitivoconductual (TCC) es considerada como la alternativa terapéutica para población oncológica que presenta afectaciones psicológicas. El objetivo de esta terapia es modificar las cogniciones y conductas que complican los problemas de salud a través de técnicas basadas en la investigación científica, buscando corregir patrones de pensamiento y creencias irracionales asociadas con el aspecto físico, el atractivo y la valía, mejorando los recursos de afrontamiento y promoviendo la autorregulación emocional.
Los objetivos de la TCC en cáncer se dividen en dos grupos: 1) Abordaje de problemas psicológicos asociados al diagnóstico, tratamiento, periodo de seguimiento y 2) manejo de efectos secundarios del tratamiento oncológico como: náusea, vómito, dolor, insomnio, incontinencia y disfunción sexual.
Estas pacientes pueden beneficiarse de diferentes formas de intervención psicológica profesional, que pueden clasificarse de la manera siguiente:
- Intervenciones educativo-informativas (counselling).
- Intervenciones psicoterapéuticas individuales (conductuales, cognitivas, dinámicas).
- Intervenciones mediadas por procesos psicológicos en grupo.566
Las TCC modifican los patrones que contribuyen a los problemas; también pueden emplear principios del condicionamiento y el aprendizaje para modificar comportamientos problemáticos.
Existe suficiente evidencia de que los programas cognitivoconductuales son eficaces para mejorar el control de algunos síntomas, el estado afectivo relacionado con situaciones concretas y el afrontamiento a la enfermedad en sus diversas fases.567 Se recomienda realizar más estudios para incrementar la evidencia en población mexicana respecto a los efectos a largo plazo y en grupos de pacientes poco representados. Finalmente, en enfermas con cáncer avanzado y en cuidados paliativos la terapia de dignidad ha mostrado efectos positivos en el bienestar emocional (Tabla 1). (Alternativas de evaluación y tratamiento psicológico en pacientes con cáncer).
Tabla 1 Evaluación y tratamiento psicooncológico.
| Pacientes con cáncer de mama | |||
|---|---|---|---|
| Objetivo | Instrumento | Periodo de tratamiento | Alternativas terapéuticas |
| Evaluar el nivel de malestar emocional, necesidades, apoyo social y afrontamiento. | Termómetro de Distrés | - Diagnóstico - Inicio de tratamiento |
Información Psico-educación Validación emocional Técnicas de relajación. |
| Evaluar el nivel de síntomas de ansiedad y depresión. | Escala Hospitalaria de Ansiedad y Depresión HADS | - Periodo de tratamiento - Recurrencia de la enfermedad |
Terapia cognitive conductual, psiquiatría y/o neurología |
| Tratamiento paliativo | Terapia de dignidad | ||
| Parejas y cuidadores primarios informales de las pacientes | |||
| Objetivo | Instrumento | Periodo de tratamiento | Alternativas terapéuticas |
| Conocer el grado de ajuste (acuerdo) que consideran las parejas dentro de su relación. | Escala de Ajuste Diádico | - Diagnóstico - Inicio de tratamiento - Periodo de tratamiento |
Alternativas terapéuticas Información Psico-educación Terapia cognitive conductual. |
| Evaluar el nivel de sobrecarga asociado al cuidado de la paciente. | Escala de evaluación de Desgaste de Zarit | - Periodo de tratamiento - Tratamiento paliativo |
Terapia cognitive conductual. |
REFERENCIAS
1. Campbell-Enns HJ, et al. The psychosocial experiences of women with breast cancer across the lifespan: a systematic review. Psychooncology 2016 Sep 20. doi: 10.1002/pon.4281. [ Links ]
2. Brandao T, Schulz MS, Matos PM. Psychological adjustment after breast cancer: A systematic Review of longitudinal studies. Psychooncology 2016 Jul. 20. doi: 10.1002/pon.4230. [ Links ]
3. Cardoso F, et al. The European Society of Breast Cancer Specialists recommendations for the management of young women with breast cancer. Eur J Cancer 2012;18:3355-3377. [ Links ]
4. Champion L, et al. Comparison of younger and older breast cancer survivors and age-matched controls on specific and overall quality of life domains. Cancer 2014;120:2237-2246. [ Links ]
5. Vázquez OG, Castillo ER, Huertas LA, García AM, Ponce JLA, Manzanilla EO, Aguilar SA. Guía de práctica clínica para la atención psico-oncológica del cuidador primario informal de pacientes con cáncer. Psicooncología 2015;12(1):87-104. [ Links ]
6. Manne S, Kashy D, Siegel S, Myers S, Heckman C, Ryan D. Unsupportive partner behaviors, social cognitive and psychological outcomes in couple coping with early stage breast cancer. J Fam Psychol 2014;28(2):214-224. [ Links ]
7. Galindo O, Benjet C, Juárez F, Rojas E, Riveros A, Aguilar-Ponce JL, Álvarez MA, Alvarado S. Propiedades psicométricas de la Escala Hospitalaria de Ansiedad y Depresión (HADS) en una población de pacientes oncológicos mexicanos. Salud Ment 2015;38(4). [ Links ]
8. Galindo-Vázquez O, Benjet C, Cruz-Nieto MH, Rojas-Castillo E, Riveros-Rosas A, Meneses-García A, Aguilar-Ponce JL, Álvarez-Avitia MA, Alvarado-Aguilar S. Psychometric properties of the Zarit Burden Interview in Mexican caregivers of cancer patients. Psychooncology 2015;24(5):612-615. [ Links ]
9. Matthews H, Grunfeld EA, Turner A. The efficacy of interventions to improve psychosocial outcomes following surgical treatment for breast cancer: A Systematic review and meta-analysis. Psychooncology 2016 Jun 22. doi:1002/pon.4199. [ Links ]
10. Galindo-Vázquez O, Pérez-Barrientos H, Alvarado-Aguilar S, et al Efectos de la terapia cognitivo conductual en el paciente oncológico: una revisión. Rev. Gamo 2013;12(2):108-115. [ Links ]
XXIV. Rehabilitación física de la paciente con cáncer de mama
Los avances en los tratamientos y el incremento de la supervivencia de las pacientes con cáncer de mama demandan que los métodos de rehabilitación sean cada vez más efectivos para lograr una mejor calidad de vida.
Después del tratamiento quirúrgico se pueden presentar complicaciones como las siguientes:
- Infección de las heridas.
- Seromas.
- Hematomas.
- Plexopatía braquial.
- Capsulitis adhesiva de la articulación gleno-humeral.
- Espasmo muscular protector (pectoral mayor y menor principalmente)
- Alteraciones de la sensibilidad en el miembro afectado.
- Dolor neuropático.
- Linfedema.
Linfedema
De 13% a 27% de las pacientes con disección axilar presentarán linfedema;1,2 el riesgo se incrementa según sean la extensión de la disección axilar y la radioterapia. Por otra parte, el sobrepeso y la obesidad aumentan la posibilidad de padecerlo hasta en 80% de los casos y además limitan los resultados del tratamiento. En la actualidad, la rehabilitación indicada es poco conocida y por ello su incidencia es mayor de la que existiría si se realizara una adecuada prevención.570
El linfedema tiene como complicaciones:571
- Trastorno de la imagen corporal.
- Baja autoestima situacional y crónica.
- Riesgo de compromiso de la dignidad humana.
- Deterioro de la interacción social.
- Disfunción sexual.
- Trastorno de la identidad personal.
- Intolerancia a la actividad.
- Déficit de autocuidado.
Etapas del linfedema
Etapa 0
Etapa I: Reversible
- Aumento evidente de volumen.
- Por lo general la elevación del miembro reduce el edema (edema que no se ve favorecido con la administración de diurético, por la concentración de proteína en el líquido linfático) pero no detiene su progresión.
Etapa II: Espontáneamente irreversible
- Volumen del miembro aumentado significati- vamente.
- Presencia de fibrosis linfática (zonas de mayor estancamiento), lo que reduce la capacidad de transporte linfático
- La elevación del miembro ya no reduce el edema.
Etapa III: Elefantiasis linfoestática
- El miembro se hincha de manera exagerada.
- Presencia de fibrosis linfática
- Extremidades más propensas a infecciones.
- Incapacidad física.
Es muy importante hacer saber a la paciente que el linfedema es un riesgo real y probable, pero que se puede disminuir con la rehabilitación correcta desde el día de la cirugía y con los cuidados de prevención adecuados. La paciente debe empezar a mover el brazo desde el primer día posquirúrgico: flexión y extensión de hombro con el codo flexionado a 90 grados. No debe hacer movimientos de abducción de hombro por 7 días, ya que los capilares linfáticos en la axila tardan ese tiempo en restablecerse.
A partir del octavo día debe iniciar el movimiento del brazo con ejercicios pasivos (con ayuda de otra persona) de flexión, abducción y rotación de hombro. Una vez logrado el arco de movimiento completo habrá de comenzar un programa de ejercicios activos para mantener el sistema linfático permeable; en caso de contar con catéter puerto, los ejercicios se adaptarán para prevenir futuras lesiones.
Los cuidados preventivos en el brazo, el pecho y la espalda del lado de la cirugía para disminuir el riesgo de linfedema son:
- Evitar esfuerzos (cargar máximo 5 kg).
- Evitar heridas, quemaduras, picaduras de insectos.
- No dormir sobre el brazo afectado.
- No utilizar pulseras ni reloj.
- Mantener el peso ideal.
- No aplicar termoterapia, crioterapia, ni contrastes en el cuadrante ni extremidad afectada.
- No extraer sangre del brazo afectado ni toma de signos vitales.
- No realizar tratamientos de acupuntura en el cuadrante ni en el miembro afectado.
- Utilizar manga de compresión al viajar y hacer ejercicio.
- No usar diuréticos, salvo indicación médica muy necesaria (ej. linfedema combinado).
Si el brazo aumenta de volumen de manera repentina, cambia de color o su temperatura se eleva, acudir al médico; son signos de alarma para descartar o confirmar una trombosis venosa profunda (TVP). La manga de compresión preventiva debe usarse para hacer ejercicio, viajar y realizar las labores pesadas del hogar.
La manga preventiva debe ser especial para linfedema (compresión: 20 a 30 mmHg) e indicada por un especialista en el tema. El tratamiento para el linfedema es la terapia descongestionante compleja (TDC),5,6 la cual puede reducir el edema linfático y mantenerlo controlado.
Los cuatro componentes de la TDC son:
- El meticuloso cuidado de las uñas y la piel del cuadrante afectado.
- El drenaje linfático manual (DLM).
- La terapia compresiva con vendas de tracción corta o Circaid y prendas de compresión médica.
- Ejercicios miolinfoquinéticos.574
Esta terapia es suave, no invasiva y en la mayoría de los casos devuelve a la paciente el control sobre su linfedema y la reincorpora a una vida funcional.
Una paciente que ya tiene linfedema debe recibir tratamiento antes de usar una manga, ya que de lo contrario puede edematizar la mano y hacer pensar a la paciente y al médico que la manga no funciona.
El vendaje neuromuscular con la técnica adecuada y respetando la anatomía linfática se coloca con la intención de estimular el drenaje linfático (TDC); gracias a la elasticidad y adhesivo en S del vendaje, fisiológicamente estimula los receptores aferentes, ejerciendo un cambio de presión intersticial complementando favorablemente la intervención.575
La presoterapia secuencial (PTS) forma parte complementaria del drenaje linfático manual (DLM), consensada bajo una presión de trabajo entre 20 y 40 mmHg con una duración de 20 a 45 minutos promedio.
Es importante que todos los pacientes intervenidos por un tumor que puede provocar linfedema reciban la información relativa al riesgo de desarrollarlo y sean advertidos de las normas de prevención y cuidados. Pacientes que requieren rehabilitación física inmediata:575
1.Individuos que se hayan sometido a mastectomía, disección ganglionar y/o radioterapia.
2.Pacientes con dolor y/o neuropatías.
3.Con índice de masa corporal > 25 kg/m2.
Terapia descongestionante compleja y terapia física como tratamiento paliativo en pacientes con actividad tumoral y en etapa terminal
La intención de esta terapia en pacientes con enfermedad avanzada o en etapa terminal es mantener la autosuficiencia el mayor tiempo posible, preservando la movilidad y la fuerza muscular y disminuyendo notablemente el dolor. Si bien el linfedema no mejorará de modo considerable, es factible mantener un buen control del mismo.
Ejercicio Físico
El ejercicio físico también puede ayudar a controlar el linfedema y los síntomas músculo esqueléticos secundarios a los tratamientos farmacológicos. Métodos no farmacológicos como la actividad física, que incluyen una variedad de técnicas terapéuticas en conjunto con el uso de analgésicos, tienen como objetivo ayudar a la paciente a ganar o mantener su funcionalidad y restaurar el sentido del control sobre el dolor.576
De igual manera el ejercicio en el paciente con linfedema tiene un efecto positivo solo mientras se continúe estimulando la bomba muscular de manera contante, acompañado siempre de la terapia de compresión. Por lo tanto, el ejercicio se considera el método más efectivo para restaurar las funciones físicas y psicológicas en estas pacientes.
REFERENCIAS
1. 2003 consensus of the International Society of Lymphology. The diagnosis and treatment of peripheral lymphedema Executive Committee www.u.arizona.edu/%7Ewitte/ISL.htm [consulta el 19 de abril de 2011]. [ Links ]
2. Rockson SG. Diagnosis and management of lymphatic vascular disease. J Am Coll Cardiol 2008;52:799. [ Links ]
3. Merchant SJ, Chen SL. Prevention and Management of Lymphedema after Breast Cancer Treatment. Breast J 2015;21(3):276-284. [ Links ]
4. Heather Herdman T, et al. Diagnósticos enfermeros, definiciones y clasificación, NANDA International España: Elsevier. 2015. 533 p. [ Links ]
5. Foldi E, Foldi M, Weissleder H. Conservative treatment of lymphoedema of the limbs. Angiology 1985;36(3):171-180. [ Links ]
6. Casie Morris, Karen Y Wonders. Concise review on the safety of exercise on symptoms of lymphedema. World J Clin Oncol 2015;6(4):43-44. [ Links ]
7. Ciucci JJ. 5to Consenso Latinoamericano para el tratamiento del linfedema. Linfología. [ Links ]
8. Thomaz JP, Tamires dos Santos MD, Ferreira de Rezende L. Efeito do uso do taping na redução do volume do linfedema secundário ao câncer de mama: revisão da literatura. Jornal Vascular Brasileiro. 2018;2. [ Links ]
9. Brown JC, Winters-Stone K, Lee A, Schmitz KH. Cancer, Physical Activity, and Exercise. Compr Physiology 2012:2(4);2775-2809. [ Links ]
XXV. Integración de cuidados paliativos en el manejo de pacientes con cáncer de mama avanzado
El énfasis del tratamiento oncológico está dirigido al control del tumor y con frecuencia, el alivio de otros problemas que impactan en la calidad de vida son temas de interés secundario para el oncólogo.577 La definición propuesta por la International Association of Hospice and Palliative Care,578 los cuidados paliativos son la asistencia activa, holística, de personas de todas las edades con sufrimiento severo relacionado con la salud debido a una enfermedad grave, y especialmente de quienes están cerca del final de la vida. Su objetivo es mejorar la calidad de vida de los pacientes, sus familias y sus cuidadores. Incluyen prevención, identificación precoz, evaluación integral y control de problemas físicos, incluyendo dolor y otros síntomas angustiantes, sufrimiento psicológico, sufrimiento espiritual y necesidades sociales.578
En los últimos cinco años los cuidados paliativos han evolucionado de un servicio centrado en el manejo de pacientes al final de la vida a una disciplina altamente especializada enfocada a brindar cuidados de soporte a pacientes con enfermedades crónicas e incurables.579 De acuerdo con múltiples estudios, la integración temprana de los cuidados paliativos al manejo de los pacientes con cáncer puede mejorar la calidad de vida, el control sintomático, la satisfacción del paciente y la familia, la atención al final de la vida, la supervivencia y los costos.
La Sociedad Americana de Oncología Clínica (ASCO) en su guía de manejo establece que los pacientes con cáncer avanzado deben recibir la atención de cuidados paliativos de manera temprana simultáneamente con los tratamientos antineoplásicos (Tabla 1).580 Las diferentes estrategias para la integración son motivo de estudio actualmente; sin embargo es evidente que el oncólogo tiene un importante papel en la atención paliativa básica como parte de su práctica clínica. En el caso de los especialistas en cuidados paliativos, pueden ser consultados por problemas complejos en el manejo de pacientes en unidades designadas para este tipo de atención, donde además se realiza investigación y se tienen programas de enseñanza y capacitación.581
Tabla 1 Integración de los cuidados paliativos en la atención oncológica estándar: Actualización de la Guía de práctica clínica, (ASCO). Recomendación principal.
| Simultáneamente con el tratamiento antineoplásico. La referencia al servicio de cuidados paliativos puede ser complementado con el abordaje habitual por el oncólogo. Esta referencia debe incluir a los familiares del paciente. (Evidencia basada en: los beneficios son ma-yores que los riesgos; calidad de la evidencia, intermedia; solidez de la recomendación, fuerte). |
|
Los componentes esenciales de los servicios de
cuidados paliativos deben incluir
- Capacidad para establecer relaciones empáticas y comprometidas con pacientes y familiares. - Manejo de síntomas, distrés y deterioro funcional (por ejemplo, dolor, disnea, fatiga, insomnio, ansiedad, depresión, etc.). - Estrategias para evaluar y educar sobre el concepto de enfermedad y pronóstico. - Orientación para establecer metas de tratamiento. - Evaluación y soporte de los mecanismos y necesidades de afrontamiento. - Asistencia con toma de decisiones médicas. - Coordinación con otros especialistas. - Criterios de referencia y contrarreferencia. |
|
En los pacientes recientemente diagnosticados con
cáncer avanzado, el panel de expertos sugiere la incorporación
de los cuidados paliativos dentro de las primeras 8 semanas
después del diagnóstico
(Evidencia basada en: consenso informal; calidad de la evidencia, intermedia; solidez de la recomendación, moderada). |
|
Deben existir en los modelos ambulatorios de
oncología pro-gramas y recursos para proporcionar cuidados
paliativos de manera ambulatoria a pacientes muy sintomáticos o
con nece-sidades físicas o psicosociales no satisfechas
(Evidencia basada en: los beneficios son mayores que los riesgos; calidad de la evidencia, intermedia; solidez de la recomendación, moderada). |
Modificado de: www.asco.org/palliativecare-guideline and www.asco.org/guidelineswiki
Evaluación paliativa por el oncólogo
Es recomendable la evaluación sistemática y estructurada de los síntomas físicos, psicológicos, psiquiátricos, alteraciones cognitivas, concepto de enfermedad y pronóstico, necesidades de atención, preocupaciones existenciales, así como distrés emocional y económico. La autoevaluación de síntomas a través de las diferentes escalas disponibles es importante ya que los médicos tienden a subestimar su severidad, lo que impacta en la oportunidad de establecer un tratamiento que pueda contribuir a mejorar tanto el síntoma como la calidad de vida.
Es esencial en este modelo evaluar la complejidad sintomática del paciente en siete aspectos básicos.
- Aspectos físicos del cuidado (síntomas).
- Aspectos psicológicos y psiquiátricos.
- Aspectos sociales.
- Aspectos espirituales, religiosos y existenciales.
- Aspectos culturales de la atención.
- Cuidado del paciente que se aproxima al final de la vida.
- Aspectos éticos y jurídicos de la atención.
Esta evaluación de varios dominios no es común en las consultas oncológicas, ya que la evidencia demuestra que se enfocan principalmente en el tratamiento del cáncer, la respuesta a ellos y las complicaciones médicas, mientras se subvalúan los síntomas y las habilidades de afrontamiento, que de manera rutinaria realizan los servicios de cuidados paliativos.581
La discusión de la evaluación oncológicapaliativa integral debe incluir la revisión de riesgos y beneficios de la terapia anticáncer y pronóstico y asegurar que la paciente y su familia comprenden la incurabilidad de la enfermedad. En este contexto la opinión del oncólogo sobre el beneficio del envío a cuidados paliativos debe ser considerada (Fig. 1).582
Manejo de síntomas por el oncólogo
Los síntomas que presenta la paciente con cáncer de mama son variados y cambiantes durante el proceso de la enfermedad, pero se acentúan en la etapa avanzada y en la fase terminal. Dolor, depresión, ansiedad, fatiga, disnea, insomnio, nausea, y pérdida de peso son síntomas frecuentes que ocasionan cada vez mayor dependencia de las pacientes y contribuyen de manera importante a incrementar su sufrimiento. Otros síntomas asociados a compresión medular, metástasis cerebrales, linfedema y anemia, impactan negativamente la calidad de vida de los pacientes.6-8
Dolor
El dolor por cáncer es un síndrome caracterizado por una constelación de síntomas y signos y está presente hasta en el 70% de las pacientes con cáncer de mama avanzado debido a la progresión de la enfermedad.6-8 Es importante realizar una buena semiología para identificar las características del dolor y aspectos psicológicos y sociales que pudieran influir en su percepción, establecer metas realistas de tratamiento y la revaloración periódica de la paciente.
La figura 2 muestra algunas recomendaciones para el manejo del síntoma y enfatizamos la posibilidad de consultar a los especialistas en dolor y cuidados paliativos en casos complejos.583
Disnea
La disnea es un síntoma frecuente en pacientes con cáncer de mama metastásico a pulmón. La Asociación Americana de Tórax la define como la experiencia subjetiva de malestar respiratorio que consiste en sensaciones cualitativamente distintas que varían de intensidad. El tratamiento de causas subyacentes debe ser considerado siempre (anemia, insuficiencia cardiaca, asma, infección pulmonar, etc.). Los opioides (dosis bajas de morfina oral) son la droga de elección para la paliación del síntoma. En la figura 3, se describe el flujograma para su manejo.6-8
Anorexia
La anorexia y la pérdida de peso son frecuentes en pacientes con cáncer avanzado y contribuyen a la sensación de cansancio, siendo parte importante de las preocupaciones de la familia. El acetato de megestrol estimula el apetito e incremento de peso, pero no la calidad de vida ni en el incremento de la masa muscular, sin embargo, aumenta el riesgo de edema y fenómenos tromboembólicos. Los corticoesteroides mejoran el apetito, sin embargo, su uso prolongado ocasiona múltiples efectos secundarios.
Delirium
El delirium es la complicación neuropsiquiátrica más frecuente en las pacientes con cáncer de mama avanzado metastásico. Se caracteriza por una disfunción cerebral global de etiología indeterminada, caracterizada por fluctuaciones en el estado de alerta, atención, pensamiento, percepción, memoria, comportamiento psicomotor, emociones y el ciclo de sueñovigilia. La mayor parte de las veces su etiología es multifactorial, puede ser ocasionado por alteraciones directamente en SNC (metástasis) o por efecto indirecto de la enfermedad o tratamiento. El delirium puede ser hiperactivo o hipoactivo, este último es el más frecuente y es subdiagnosticado en pacientes con cáncer avanzado en cuidados paliativos. Existen diferentes instrumentos de tamizaje, para la Evaluación de Delirium, el más simple es el Método de Evaluación de Confusión (CAM).583
Criterios de envío a cuidados paliativos de pacientes ambulatorias
La interacción con los especialistas en cuidados paliativos enriquecerá la práctica de la oncología en síntomas de difícil control, en algunas situaciones al final de la vida y durante el duelo (Fig. 1).585
Conclusión
El enfoque sintomático paliativo además de mejorar la calidad de vida de las pacientes con cáncer de mama puede ayudarlas a ellas y a sus familias, a tener una visión realista de las metas de tratamiento a corto y largo plazo. También, puede ayudar al oncólogo a incorporar aspectos esenciales en la atención de sus pacientes y acompañarlas en las distintas etapas de la enfermedad. Los síntomas contenidos en esta sección no abarcan la totalidad de problemas presentes en las mujeres con cáncer de mama avanzado; sin embargo, dan una visión general del abordaje sintomático paliativo para oncólogos.
REFERENCIAS
1. Hui D, Bruera D. Integrating palliative care into the trajectory of cancer care. Nat Rev Clin Oncol 2016;13(3):159-171. Doi:10.1038/nrclinonc.2015.201. [ Links ]
2. AHPC. Global Consensus based palliative care definition. (2018). Houston, TX: The International Association for Hospice and Palliative Care. Retrieved from https://hospicecare.com/what-we-do/projects/consensus-based-definition-of-palliative-care/definition [ Links ]
3. Hui, Bruera. Models of integration of oncology and palliative care. Ann Palliat Med 2015;4(3):89-98. [ Links ]
4. Ferrell BR, Temel JS, Temin S, et al. Integration of palliative care into standard oncology care: American Society of Clinical Oncology clinical practice guideline update. J Clin Oncol 2017;35:96-112. [ Links ]
5. Burt M, Kamal AH. Practical Strategies for Optimizing and Integrating Palliative Care in Cancer. Current Oncology Reports 2018:20:97-103. Doi.org/10.1007/s11912-018-0742-64 [ Links ]
6. Cardoso F, Senkus E, Costa A, Papadopoulos E, Aapro M, André F, Harbeck N, et al. 4th ESO-ESMO International Consensus Guidelines of Advanced Breast Cancer (ABC 4) Section XII: Supportive and palliative care. Ann Oncol 2018;29:1634-1657. [ Links ]
7. Cherny NI, Paluch-Shimon S, Berner-Wygoda Y. Palliative Care: needs of advanced breast cancer patients. Breast Cancer (Dove Med Press). 2018;10:231-243. PMCID: PMC6284851 PMID: 30584354. Doi: 10.2147/BCTT.S160462 [ Links ]
8. Levy M, Smith T, Alvarez-Perez A, Back A, Baker JN, Beck AC. Palliative Care. Version 1.2016. Clinical Practice Guidelines in Oncology. J Natl Compr Canc Netw 2016;14(1):82-113. [ Links ]
9. Hui D, Mori M, Watanabe SH, Caraceni A, Strasser F, Saarto T, et al. Referral criteria for outpatient specialty palliative cancer care: an international consensus. Lancet Oncol 2016;16:e552-559. [ Links ]
Participantes en la Octava Revisión del Consenso
Coordinadores
Dr. Jesús Cárdenas Sánchez
Oncólogo médico
Centro Médico de Colima, Colima, Col.
Dra. Aura A. Erazo Valle-Solís
Oncóloga médica
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dra. Claudia Arce Salinas
Oncóloga médica
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Juan Enrique Bargalló Rocha
Cirujano oncólogo
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Verónica Bautista Piña
Patóloga
Instituto de Enfermedades de la Mama, FUCAM, Ciudad de México
Dra. Guadalupe Cervantes Sánchez
Oncóloga médica
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dra. Christian Haydeé Flores Balcázar
Radiooncóloga
Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán, SS, Ciudad de México
Dra. Ana Lluch Hernández
Oncóloga médica
Hospital Clínico, Valencia, España
Dr. Antonio Maffuz Aziz
Cirujano oncólogo
Centro Médico ABC, Ciudad de México
Dr. Víctor Manuel Pérez Sánchez
Patólogo
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Adela Poitevín Chacón
Radiooncóloga
Médica Sur, Ciudad de México
Dr. Efraín Salas González
Oncólogo médico
Centro Médico de Occidente, IMSS, Guadalajara, Jal.
Dra. Laura Torrecillas Torres
Oncóloga médica
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dr. Vicente Valero Castillo
Oncólogo médico
The University of Texas M. D. Anderson Cancer Center, Houston, TX, Estados Unidos
Participantes
Dra. Lesvia Oliva Aguilar Cortázar
Radióloga
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Aldo Antonio Alcaraz Wong
Patólogo
Centro Médico de Occidente, IMSS, Guadalajara, Jal.
Dr. Fernando Aldaco Sarvide
Oncólogo médico
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dr. Alejandro Alfaro Goldaracena
Cirujano oncólogo
Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán, SS, Ciudad de México
Dra. Silvia Allende Pérez
Paliativista
Instituto Nacional de Cancerología, SS, Ciudad de México
Lic. T. F. Isabelle Aloi-Timeus Salvato
Fisioterapeuta
Centro Médico ABC, Ciudad de México
Dr. Michael David Alvarado
Cirujano oncólogo
University of California Helen Diller Family Comprehensive Cancer Center, San Francisco. Ca. Estados Unidos
Psic. Onc. Salvador Alvarado Aguilar
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Isabel Alvarado Cabrero
Patóloga
Hospital de Oncología, CMN, Siglo XXI, IMSS, Ciudad de México
Dr. Alberto Alvarado Miranda
Oncólogo médico
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Adriana Alvarado Zermeño
Radiooncóloga
Centro Médico de Occidente, IMSS, Guadalajara, Jal.
Dra. Alethia Álvarez Cano
Cirujana oncóloga
Hospital Universitario Dr. José Eleuterio González, Monterrey, N.L.
Dra. Tania Pilar Alvarez Domínguez
Patóloga
Hospital General Naval de Alta Especialidad, Ciudad de México
Dra. Rosa María Álvarez Gómez
Genetista
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Gerardo David Amarante de León
Cirujano general y mastólogo
Hospital Zambrano Hellion, TEC Salud, Monterrey, N. L.
Dra. Eva Eulalia Arvizo Bencomo
Radiooncóloga
Centro Universitario Contra el Cáncer, UANL, Monterrey, N.L.
Dra. María Yisel Bautista Hernández
Radiooncóloga
Hospital General de México Eduardo Liceaga, SS, Ciudad de México
Dra. Marissa Bravo Cañón
Radióloga
Grupo CT Scanner de México, Ciudad de México
Dra. Paula Anel Cabrera Galeana
Oncóloga médica
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Servando Cardona Huerta
Cirujano oncólogo
Hospital Zambrano Hellion, Tec Salud, Monterrey, N.L.
Dra. Verónica Cedillo Compeán
Fisioterapeuta
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Yanín Chavarri Guerra
Oncóloga médica
Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán, SS, Ciudad de México
Dra. Mariana Chávez MacGregor
Oncóloga médica
The University of Texas M. D. Anderson Cancer Center, Houston, TX, Estados Unidos
Dra. Jessica Chávez Nogueda
Radiooncóloga
Hospital de Oncología, CMN, Siglo XXI, IMSS, Ciudad de México
Dra. María Teresa de Jesús Cervantes Díaz
Genetista
UMAE Hospital de Oncología, CMN, Siglo XXI, IMSS, Ciudad de México
Dra. Ana Olivia Cortés Flores
Cirujana oncóloga
Hospital San Javier, Guadalajara, Jal.
Dr. Jaime Corona Rivera
Cirujano oncólogo
Hospital Country 2000, Guadalajara, Jal.
Dra. Dolores de la Mata Moya
Radiooncóloga
Centro Médico ABC, Ciudad de México
Dr. Mario Escobar Gómez
Oncólogo médico
Hospital General de México Eduardo Liceaga, SS, Ciudad de México
Dr. Jesús Francisco Escrivá Machado
Cirujano plástico reconstructor
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Nereida Esparza Arias
Cirujana oncóloga
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Jonathan Figueroa Padilla
Cirujano plástico reconstructor
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Jesús Manuel Flores Castro
Radiooncólogo
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Diana Flores Díaz
Oncóloga Médica
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Sonia María Flores Moreno
Cirujana oncóloga
Hospital Regional de Alta Especialidad Materno Infantil, SS, Monterrey, N. L.
Dr. en Psic. Óscar Galindo Vázquez
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Georgina Garnica Jaliffe
Oncóloga médica
Hospital General de México Eduardo Liceaga, SS, Ciudad de México
Dra. Gabriela Sofía Gómez Macías
Patóloga
Centro de Cáncer de Mama, Hospital San José, Monterrey, N. L.
Dr. Juan Francisco González Guerrero
Oncólogo médico y radioterapeuta
Centro Universitario contra el Cáncer, UANL Monterrey, N. L.
Dra. Rocío Grajales Álvarez
Oncóloga médica
Hospital de Oncología, CMN, Siglo XXI, IMSS, Ciudad de México
Dra. Mercedes Hernández González
Patóloga
Hospital General de México Eduardo Liceaga, SS, Ciudad de México
MC. Luz del Carmen Hernández Hernández
Epidemióloga
Centro Nacional de Equidad y Género y Salud Reproductiva, SS, Ciudad de México
Dr. Sergio Carlos Hidalgo Bahena
Cirujano Oncólogo
Hospital Central Militar, Ciudad de México
Dr. Fernando U. Lara Medina
Oncólogo médico
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. María del Carmen Lara Tamburrino
Radióloga
Grupo CT Scanner de México, Ciudad de México
Lic. T.F. Mabelid Mabiani Céspedes
Fisioterapeuta
Fundación Salvati A.C., Ciudad de México
Dr. Gerardo Israel Magallanes Garza
Ginecólogo y mastólogo
Hospital Zambrano Hellion, Tec Salud, Monterrey, N.L.
Dr. Fernando Mainero Ratchelous
Cirujano oncólogo
Hospital de Ginecoobstetricia No.4, IMSS, Ciudad de México
Dra. Andrea Márquez Vegagil
Radióloga
Grupo CT Scanner de México, Ciudad de México
Dr. Heriberto Medina Franco
Cirujano oncólogo
Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán, SS, Ciudad de México
Dra. Nadia Millán Sánchez
Radióloga
Grupo CT Scanner de México, Ciudad de México
Dra. Edith Monreal Carrillo
Paliativista
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Flavia Morales Vázquez
Oncóloga médica
Instituto de Enfermedades de la Mama, FUCAM, Ciudad de México
Dra. Liliana Moreno Astudillo
Radióloga
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Sarina Navarro Santiesteban
Cirujana oncóloga
Hospital Ohoran, Mérida, Yuc.
Dra. Gabriela Núñez Guardado
Radiooncóloga
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dra. María Paulina Núñez Martínez
Genetista
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Martha Orozco Quiyono
Genetista
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dra. Cecilia Ortiz de Iturbide
Radióloga
Hospital Ángeles del Pedregal, Ciudad de México
Dra. Myrna Verónica Palma Garzón
Radióloga
Hospital Regional de Alta Especialidad, SS, Oaxaca, Oax.
Dra. Guadalupe Eugenia Paredes Rivera
Genetista
UMAE Hospital de Oncología, CMN, Siglo XXI, IMSS, Ciudad de México
Dra. Cecilia Magdalena Pavón Hernández
Radióloga
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Martha Patricia Pérez Badillo
Radióloga
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Perla Pérez Pérez
Oncóloga médica
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dr. Gregorio Quintero Beuló
Cirujano oncólogo
Hospital General de México Eduardo Liceaga, SS, Ciudad de México
Dra. María Teresa Ramírez Ugalde
Cirujana oncóloga
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Daniel Rivera Sánchez
Radiooncólogo
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Carlos D. Robles Vidal
Cirujano oncólogo
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Sergio Rodríguez Cuevas
Cirujano oncólogo
Academia Mexicana de Cirugía, Ciudad de México
Dra. Eva Ruvalcaba Limón
Ginecóloga oncóloga
Instituto de Enfermedades de la Mama, FUCAM, Ciudad de México
Mtra. en Psic. Edith Rojas Castillo
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. María Eugenia Salinas Nieves
Residente de Ginecología oncológica
Hospital General de México Eduardo Liceaga, SS, Ciudad de México
Dr. Benito Sánchez Llamas
Oncólogo médico
Centro Médico de Occidente, IMSS, Guadalajara, Jal.
Dra. Claudia Sandoval González
Radióloga
Grupo CT Scanner de México, Ciudad de México
Dra. Amelia Esperanza Sarricolea Puch
Radiooncóloga
Hospital de Especialidades Ignacio García Téllez, IMSS, Mérida, Yuc.
Dr. Rodrigo Serrano Ortiz
Cirujano oncólogo
Centro Oncológico Estatal, ISSEMyM, Toluca, Estado de México
Dr. Enrique Soto Pérez de Celis
Oncólogo Médico
Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán, SS, Ciudad de México
Dr. Gerónimo Tavares Macías
Patólogo
Centro Médico de Occidente, IMSS, Guadalajara, Jal.
Dr. Rafael Vázquez Romo
Cirujano oncólogo
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Azcary Vázquez Tinajero
Ginecólogo oncólogo
Hospital General de México Eduardo Liceaga, SS, Ciudad de México
Dr. Arturo Vega Saldaña
Ginecólogo
Centro Nacional de Equidad y Género y Salud Reproductiva, SS, Ciudad de México
Dra. Graciela Velázquez Delgado
Patóloga
Centro Estatal de Atención Oncológica, SS, Morelia, Mich.
Dra. Emma Verástegui Avilés
Paliativista
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Silvia Vidal Millán
Genetista
Instituto Nacional de Cancerología, SS, Ciudad de México
Dr. Ricardo Villalobos Valencia
Oncólogo Médico
Centro Médico La Raza, IMSS, Ciudad de México
Dra. Cynthia Villarreal Garza
Oncóloga médica
Centro de Cáncer de Mama, Hospital Zambrano Hellion, Tec Salud, Monterrey, N. L.
Dra. Yolanda Villaseñor Navarro
Radióloga
Instituto Nacional de Cancerología, SS, Ciudad de México
Dra. Michelle Aline Villavicencio Queijeiro
Radiooncóloga
Centro Médico Nacional 20 de Noviembre, ISSSTE, Ciudad de México
Dra. Talia Wegman Ostrosky
Genetista
Instituto Nacional de Cancerología, SS, Ciudad de México
Invitados y menciones especiales por el 25 aniversario
Dr. Juan Ramón Ayala Hernández†
Dr. Jesús Cárdenas Sánchez
Dra. Aura A. Erazo Valle
Dr. Jaime G. de la Garza Salazar
Dra. Raquel Gerson Cwillich
Dr. Ernesto Gómez González†
Dr. Juan Francisco González Guerrero
Dr. Gabriel N. Hortobagyi
Dr. Fernando Lara Medina
Dr. Fernando Mainero Ratchelous
Dra. María Teresa Ramírez Ugalde
Dr. Sergio Rodríguez Cuevas
Dr. Francisco Sandoval Guerrero†
Dr. Héctor Santiago Payán
Dr. Juan Alejandro Silva











 nueva página del texto (beta)
nueva página del texto (beta)