Introducción
El conocimiento sobre las alergias y el manejo específico que estas requieren en la población general e incluso en el gremio médico, especialmente a nivel de atención primaria, suele ser limitado. Un estudio en Brasil evaluó el conocimiento de 895 pediatras sobre la alergia alimentaria, enfocado principalmente en el diagnóstico. La investigación demostró que 97 % de los médicos realizaba el diagnóstico sin pruebas confirmatorias, adicionalmente, más de 50 % iniciaba medidas de restricción innecesarias que llevaban a que el paciente no pudiera consumir alimentos a los cuales no era alérgico.1 En esta revisión pretendemos, mediante la respuesta de algunas preguntas generales, brindar un conocimiento práctico para el manejo básico del paciente alérgico. Esta revisión puede ser útil para el público en general, pero esta principalmente dirigida al médico general, de urgencias y de familia, quienes suelen ser los primeros en atender a los pacientes antes de su evaluación por un especialista en alergología.
¿Qué es una alergia?
Decir “enfermedades alérgicas” es redundante. Alergia se define como “una reacción de hipersensibilidad mediada por mecanismos inmunológicos que lleva a signos y síntomas”.2 Por tanto, al decir alergia queda implícito que estamos frente a una enfermedad. Igualmente es bastante común que el término alergia se use de forma indistinta al de atopia, pero no son exactamente lo mismo. Atopia se define como “predisposición personal o familiar a producir inmunoglobulina E (IgE) específica ante un estímulo inocuo, generalmente una proteína”.2 Por tanto, mientras el término alergia hace referencia a enfermedad, atopia hace referencia a una predisposición que, si bien es un factor de riesgo para las alergias, no necesariamente implica estar enfermo. Aproximadamente 50 % de los pacientes atópicos no desarrolla una alergia y no todas las alergias necesariamente tienen un mecanismo IgE (aunque es el más frecuente), ya que los mecanismos de hipersensibilidad incluyen mediación IgG (tipo II), por complemento (tipo III) y celular (IV).
Otra definición importante es el concepto de “alérgeno”. Un alérgeno se define como un antígeno que causa alergia. La mayoría de los alérgenos son proteínas y generan una respuesta IgE, por eso en la mayoría de las ocasiones la atopia se asocia con alergia y se considera un factor de riesgo, sin embargo, en ocasiones el alérgeno puede ser reconocido por anticuerpos IgG y ser un carbohidrato o químico de bajo peso molecular que puede actuar como un hapteno y ser reconocido por linfocitos Th1.
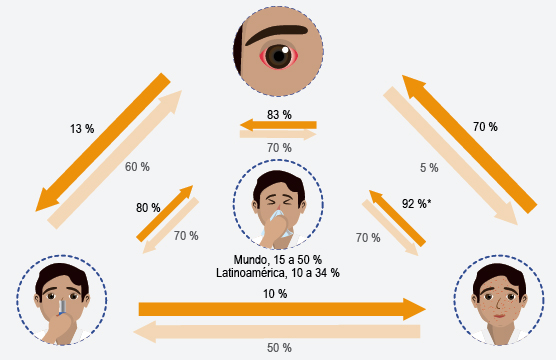
Las alergias pueden afectar cualquier sistema: respiratorio (rinitis, asma), cutáneo (urticaria, dermatitis), ocular (conjuntivitis, queratoconjuntivitis) o múltiples sistemas al mismo tiempo (anafilaxia, síndrome hipereosinofílico) (Cuadro 1). Cuando el mecanismo causal es mediado por IgE, varias de estas manifestaciones se pueden presentar al mismo tiempo (Figura 1).
Cuadro 1 Principales enfermedades alérgicas IgE mediadas
| Asma | Rinitis/conjuntivitis | Dermatitis | Alergia alimentaria | Anafilaxia | |
| Prevalencia | 5 a 25 % | 15 a 50 % | 1 a 10 %* | 0.5 a 7 % | 0.1 a 2 % |
| Frecuencia de atopia | 60 a 80 % | 70 a 90 % | 80 a 95 % | 80 a 90 % | 95 a 98 % |
| Sistema afectado | Bronquial | Nasal/ocular | Cutáneo | Cutáneo 80 %, Gastrointestinal 50 %, Respiratorio 30 a 70 % | Cutáneo y respiratorio 80 %; otros sistemas: cardiovascular, gastrointestinal, etcétera, 20 % |
| Principal comorbilidad** | Rinitis (70 a 80 %) | Rinitis/conjuntivitis (50 a 80 %) | Rinitis | Sin clara relación con otras alergias | Sin clara relación con otras alergias |
| Pronóstico de no atopia | 40 a 60 % la supera con el tiempo independientemente de la edad | 20 a 40 % la superan con el tiempo | 60 a 80 % la superan antes de la pubertad | Depende del alimento. Leche y huevo 50 a 70 % se superan antes de la pubertad | No se suele superar |
| Pronóstico de atopia | 20 a 40 % de los menores de 5 años lo superan | 10 a 20 % la superan en el tiempo | 60 a 80 % lo superan antes de la pubertad | Depende del alimento. Leche y huevo 50 a 70 % la superan antes de la pubertad | No se suele superar |
* La prevalencia de la dermatitis varía de acuerdo con la edad: 10 % en niños, 1 % en mayores de 20 años
** Múltiples comorbilidades, tanto alérgicas como no alérgicas; las IgE mediadas son más frecuentes. Datos tomados de Guía ARIA, Guía GINA, Guía SLaai Dermatitis22,23,35,49,50
¿Cuáles son sus mecanismos?
Como mencionamos, las alergias tienen múltiples causas y si bien es cierto que la IgE es el mecanismo prevalente, no es el único.3,4,5,6 Estos mecanismos se pueden resumir en la tradicional clasificación de Gel y Coombs7 (Figura 2) y son comentados a continuación. Aunque estos mecanismos participan en múltiples enfermedades, en las alergias son desencadenados generalmente por estímulos tolerados por las personas y provenientes del medio ambiente.
Hipersensibilidad tipo I
Hace referencia a la IgE y es el mecanismo más común de las alergias (80 %). Aunque fisiológicamente este mecanismo ocurre como respuesta a las proteínas de los parásitos, en las alergias sucede ante proteínas normalmente toleradas y que no son dañinas. La IgE es producida por los linfocitos B, luego es reconocida por el receptor FcεRI (el cual puede ser trimérico o tetramérico) o el FcεRII.8,9 La distribución en las células de los receptores FcεRI trimérico y FcεRII suele ser amplia, mientras que el receptor FcεRI tetramérico se encuentra solo en grandes cantidades en los basófilos y en los mastocitos. Debido a que su forma tetramérica le da mayor estabilidad, cuando un receptor FcεRI tetramérico reconoce una inmunoglobulina E y esta a su vez reconoce a un antígeno, si las condiciones del medio son adecuadas, esta unión puede producir la degranulación de mastocitos y basófilos, los cuales liberan al medio diferentes sustancias proinflamatorias, como histamina, triptasa, quemoquinas que atraen otras células efectoras y otras interleucinas que favorecen su proliferación. Por el contrario, cuando este reconocimiento ocurre por el receptor FcεRI trimérico o el receptor FcεRII, las señales suelen ser menos intensas y favorecen la liberación de mediadores antiinflamatorios en las células.
Actualmente no se sabe por qué en algunas personas se desencadena el proceso alérgico y en otras no, pero se cree que está ligado a la carga genética de cada individuo, especialmente entre los alelos que expresan las citocinas IL-10, IL-4, TGF-beta, IL-13, entre otras.10,11 Debido a que este mecanismo es el mismo, independientemente de la ruta de entrada del alérgeno, resulta fácil comprender por qué hay alta frecuencia de comorbilidades alérgicas en un mismo paciente: 80 % de los pacientes asmáticos tiene rinitis y 50 % de los pacientes con rinitis tienen conjuntivitis y viceversa. También estos conceptos ayudan a comprender por qué en los pacientes con anafilaxia IgE mediada suelen afectarse múltiples sistemas.
Hipersensibilidad tipo II
Hace referencia a la eliminación celular mediada por células efectoras dependientes de anticuerpos IgG e IgM. Básicamente algunas células presentarían en su membrana un autoantígeno o un antígeno foráneo que sería reconocido por IgG e IgM específica.12,13 Luego, son reconocidas por las células NK (natural killer) o por macrófagos y estas células efectoras eliminarían las células marcadas. En las alergias, este mecanismo no es frecuente pero ocurre ocasionalmente en las reacciones adversas a algunos medicamentos.
Hipersensibilidad tipo III
Ocurre por la formación de inmunocomplejos.14 Cuando existe un exceso de antígenos o anticuerpos, sucede la formación de pequeños complejos inmunes incapaces de fijar complemento y, por lo tanto, no son retirados de la circulación. Este mecanismo se ha propuesto como posible causa de la urticaria crónica espontánea, al menos en un grupo de pacientes y también se ha asociado en fenotipos de asma crónica.
Hipersensibilidad tipo IV
En esta forma de hipersensibilidad, linfocitos T CD8+ sensibilizados a un alérgeno causan lisis directa de células diana que expresan antígenos foráneos asociados con moléculas de MHC de clase I. Los linfocitos T CD8+ activados, células efectoras de esta reacción, se denominan linfocitos T citotóxicos.15,16 En la respuesta de hipersensibilidad tipo I, esta es mediada por IgE y en la respuesta tipo IV, por linfocitos T citotóxicos. En ambas es necesaria una exposición inicial en la que el organismo reconoce por primera vez el agente.
A diferencia de las reacciones IgE, en la hipersensibilidad tipo IV la reacción suele demorar algunos días en aparecer, lo que a veces dificulta la identificación del agente causal. Las enfermedades más comunes desencadenadas por la hipersensibilidad tipo IV son la dermatitis de contacto y las reacciones cutáneas severas por medicamentos, entre las que están incluidos el Stevens-Johnson y la necrólisis epidérmica17,18 y en las que pueden intervenir múltiples tipos celulares.17,19,20,21 Adicionalmente, otros tipos celulares pueden participar en la respuesta, como eosinófilos, mastocitos, etcétera, lo que depende del tipo de estímulo que induce la respuesta y tendrá como consecuencia manifestaciones clínicas diferentes, pero que, por motivos desconocidos, suelen afectar de forma común la piel, entre otros órganos.
¿Cómo diagnosticar una alergia?
Para diagnosticar cualquier proceso alérgico es necesaria una combinación de indagación clínica y pruebas diagnósticas. Existen múltiples guías internacionales que proponen criterios diagnósticos para asma, rinitis, dermatitis y conjuntivitis,22,23,24 pero para determinar si la etiología es alérgica es necesario evaluar la presencia de un mecanismo de hipersensibilidad subyacente. Recordemos que también existe el asma no alérgica, la rinitis no alérgica, etcétera.
Pruebas in vivo
Evaluación de atopia: La presencia o no de atopia se comprueba mediante la determinación de la presencia o no de IgE específica ante un estimulo que comúnmente no es perjudicial, como las esporas de hongos, epitelios de mascotas, entre otros. Esta evaluación se puede realizar mediante diferentes pruebas.
Prueba intraepidérmica: La prueba intraepidérmica o de escarificación permite determinar con alta sensibilidad la presencia de IgE en los pacientes.25,26 Usualmente se emplean extractos proteicos con los que el paciente tenga sospecha clínica o frecuente exposición por su ubicación geográfica. En los países del trópico, las fuentes más frecuentemente probadas por su estrecha relación con los síntomas clínicos son los ácaros, sin embargo, las proteínas de cualquier otra fuente biológica pueden actuar como fuente alergénica. Entre los alimentos más asociados con síntomas alérgicos están leche, huevo, maíz, trigo, maní, camarón y pescado. La selección de los alérgenos para utilizar en la prueba depende en gran parte de la sospecha clínica, la ubicación del paciente, las fuentes con las cuales entra en contacto, la actividad laboral y el tipo de síntomas.27,28 Si la prueba se hace teniendo en cuenta estos criterios de selección al elegir los extractos, el resultado es muy confiable, ya que la sensibilidad de la prueba es de 98 % y la especificidad de 80 %. Por ejemplo, en un paciente con sospecha clínica de que la exposición a proteínas de perro está contribuyendo a la exacerbación de los síntomas nasales, si el resultado de la prueba es negativo se puede estar casi seguro de que el paciente no es atópico para perro y, por tanto, no es alérgico IgE mediado a esta fuente. Si el resultado de la prueba es positivo se demostraría que el paciente es atópico a los perros y existe alta posibilidad de que esa fuente está asociada con los síntomas nasales. Sin embargo, debido a que no todos los atópicos desarrollan síntomas, no puede declararse que los perros son la causa de la rinitis del paciente, a menos que la historia clínica así lo sugiera. Por eso, un reto de la prueba es determinar cuál o cuáles sustancias positivas en un paciente realmente son clínicamente relevantes, para evitar hacer restricciones innecesarias. La prueba es sencilla técnicamente: se aplica una gota de cada extracto en la región volar del antebrazo del paciente o en la espalda y luego se hace un ligero raspado, sin penetrar la dermis, con lancetas con punta de 1 a 3 mm.25,26 Existen algunos reportes de anafilaxia durante esta prueba, por lo que se debe tener cuidado y disponibilidad de un carro de paro.
Prueba epidérmica: Consiste en la aplicación en la piel, generalmente en la espalda, de diferentes sustancias contenidas en pequeños pozos que son fijadas por un parche.29,30 Este procedimiento es usado para evaluar reacciones de hipersensibilidad celular, especialmente tipo IVb. Las sustancias utilizadas son generalmente medicamentos, alimentos o químicos de contacto frecuente, por ejemplo conservantes, tintes, utilizados en la confección de ropa, zapatos, etcétera. La sensibilidad y especificidad de esta prueba varía de acuerdo con la sustancia probada. Se estima que la prueba tiene una sensibilidad de 60 % y una especificidad de 80 %. Para los medicamentos y alimentos, estos valores tienen un rango muy amplio, dependiente del medicamento o alimento utilizado en la prueba (20 a 80 %).
Prueba intradérmica: Consiste en la aplicación subcutánea de la sustancia sospechosa.18,31 Por mucho tiempo fue utilizada ampliamente para evaluar la reacción IgE mediada a alimentos y aeroalérgenos (epitelios, esporas de hongos, etcétera), pero debido a la alta frecuencia de resultados falsos-positivos (hasta 50 %)25,26 actualmente es poco utilizada para estos alérgenos. Sin embargo, aún tiene gran valor para comprobar las reacciones de hipersensibilidad a algunos medicamentos, especialmente con dipirona, en los que su sensibilidad es de alrededor de 80 % y su especificidad de 90 % y donde muestra ser una prueba confiable y segura.
Pruebas de provocación: Es el estándar para el diagnóstico de alergias. Consiste en intentar reproducir los eventos que llevan a los síntomas del paciente mediante la exposición en el sistema afectado (respiratorio, cutáneo, vía oral), de la sustancia sospechosa.16,32,33 Si el paciente presenta los síntomas se considera una provocación positiva. Aunque la prueba no identifica el mecanismo subyacente, permite confirmar o descartar la sustancia sospechosa como causante o no del problema. Consideramos importante recordar que las alergias se definen como reacciones ante estímulos inocuos, por lo que no tiene sentido realizar pruebas de provocación con sustancias irritativas, ni tampoco se debe administrar las sustancias probadas en concentraciones o periodos de tiempo en que pueden resultar tóxicas. La prueba de provocación, aunque altamente confiable, debe ser realizada por personal experto y con equipo de reanimación, ya que puede desencadenar cuadros severos como anafilaxia.
Pruebas in vitro
Pruebas séricas: La demostración sérica de IgE específica es otra forma de evaluación de la presencia o no de atopia. Existen diferentes métodos para su realización, entre ellos, las técnicas de ELISA, RAST, inmunofluorescencia (sistema Phadia), RIDA, entre otros.34,35,36 Básicamente se realiza una reacción antígeno-anticuerpo donde se pone un antígeno conocido generalmente en una placa y posteriormente se incuba con el suero del paciente. La sensibilidad y especificidad de esta prueba es muy similar a la de la prueba cutánea25,26 y es una alternativa en los pacientes con dermografismo, dermatitis severa y que por algún motivo no pueden suspender los antihistamínicos, sin embargo, suele tomar más tiempo para la entrega de los resultados y, además, tiende a ser más costosa.
Otros exámenes
La IgE total y el recuento de eosinófilos pueden dar ciertos indicios sobre un proceso alérgico, especialmente IgE o Th2 mediado, pero no son pruebas específicas y no permiten identificar la sustancia que produce los síntomas, por lo que no deben ser solicitados de rutina.37 Sin embargo, si hay sospecha clínica de aspergilosis broncopulmonar alérgica, los valores de IgE total forman parte de los criterios diagnósticos y los niveles de eosinófilos son útiles para el diagnóstico diferencial de ciertas enfermedades respiratorias o cuando se quiere comprobar una eosinofília gastrointestinal. La triptasa sérica se debe solicitar cuando se sospecha mastocitosis o en pacientes con anafilaxia. El complemento, especialmente la fracción C4, se puede medir en los laboratorios y su deplesión se asocia con angioedema hereditario y angioedema adquirido. La biopsia suele solicitarse en las reacciones cutáneas graves con medicamentos y en dermatitis o urticaria refractaria. La citometría de flujo, la activación de basófilos y la medición de histamina en orina aún deben ser estandarizadas para su uso rutinario.
¿Cómo tratarlas?
Independientemente del tipo de alergia, el manejo se divide en tres pasos paralelos: evitación, inmunomodulación y farmacoterapia.
Evitación
En la medida de lo posible, el sujeto alérgico debe evitar las sustancias que exacerban los síntomas:38,39 si es alérgico a la leche debe evitar los productos que la contengan, si es alérgico a los gatos es recomendable evitar su contacto y retirarlos del hogar, si es alérgico a un medicamento debe evitarlo y todos los que química o estructuralmente se le parezcan. Sin embargo, la evitación tiende a ser más difícil de cumplir que de recomendar.40,41 Por ejemplo, si un veterinario es alérgico a los perros es muy complicado que deje de atenderlos, sin mencionar que la exposición indirecta provoca que remover la fuente tenga poco impacto. Al recomendar la evitación deben explicarse varias cosas al paciente:
Que debe evitar tanto la exposición directa en la casa, sitio de trabajo, como la ex posición indirecta (ejemplo, jugar con el perro del vecino).
Que la estabilidad de muchas proteínas dura varios meses, por lo que aún retirando la fuente, la mejoría de los síntomas no suele ser inmediata.
Que hay proteínas que tienen “reactividad cruzada”, por lo tanto, diferentes fuentes pueden compartir alérgenos similares y estas fuentes también deben ser evitadas.
Teniendo en cuenta que en Colombia se estima que una de cada tres casas tiene mascotas, recientemente realizamos un estudio donde evaluamos la atopia y alergia a mascotas en un grupo de sujetos con asma o rinitis. Encontramos 110 sujetos sensibilizados a mascotas y solo 78 tenían la mascota en la casa, lo que indicó que la sensibilización indirecta es importante.42 El estudio PIAMA mostró que algunas recomendaciones para reducir el número de ácaros podían ser efectivas en reducir la cantidad de alérgenos de ácaros en las casas (evitar barrer, forrar los tejidos con material poco poroso),38,41,43 sin embargo, no se observó relación clara entre la reducción de los alérgenos y la mejoría clínica. Lo anterior indica la dificultad del cumplimiento de la evitación.
En las reacciones con medicamentos, generalmente la evitación es más sencilla, pero se debe conocer la estructura química de cada medicamento.
Inmunomodulación
Cuando la evitación a una fuente no es posible o no es deseada (por ejemplo, se quiere conservar la mascota) es necesario inducir la tolerancia, que se puede dividir en dos procedimientos dependientes de la sustancia que se desea tolerar y el mecanismo de hipersensibilidad subyacente, inmunoterapia con alérgenos y desensibilización.
Inmunoterapia con alérgenos: Está dirigida exclusivamente a sustancias con hipersensibilidad IgE.44,45,46 Básicamente consiste en inducir la respuesta IgE exponiendo al paciente de una forma controlada a los alérgenos causantes de los síntomas, de esta forma ocurre degranulación de mastocitos similar a cuando se inicia el proceso alérgico, sin embargo, la administración inicial es a dosis muy bajas, por lo cual la liberación de mediadores proinflamatorios es en bajas cantidades y, por lo general, no induce una reacción sistémica. Con el tiempo se genera una respuesta reguladora con predominio de sustancias tipo IgG4, IL-10 y TGF-beta.
Desensibilización: Ha mostrado ser útil en todos los mecanismos de hipersensibilidad.47,48 Suele usarse principalmente en pacientes con alergia a medicamentos. Sigue los mismos principios que la inmunoterapia en cuanto al proceso de degranulación, sin embargo, los protocolos de inicio son de pocos días mientras que la inmunoterapia puede durar meses. Adicionalmente, en esta respuesta no se suele generar una memoria inmunológica y se basa casi eminentemente en mantener la degranulación de las células efectoras tipo mastocitos y basófilos, por lo que se debe continuar la administración de la sustancia para evitar repolarización de las membranas celulares, ya que si se suspende pueden reaparecer los síntomas ante una nueva exposición.
La efectividad y seguridad de estas dos modalidades terapéuticas dependen del alérgeno y el protocolo utilizado, pero en general superan 80 %.
Farmacoterapia
No profundizaremos en este apartado, pero existen referencias que pueden ser útiles respecto al asma (http://ginasthma.org), la rinitis,22 la dermatitis,23 la anafilaxia,49 la reacción con medicamentos o alimentaria,35,50 el angioedema hereditario4 y la urticaria.51
De acuerdo con esas fuentes, el manejo farmacológico de la rinitis está basado en el uso de esteroides nasales y antihistamínicos. Aunque el esteroide nasal se considera la piedra angular del tratamiento farmacológico, el uso de antihistamínicos puede ser útil incluso como monoterapia cuando el síntoma cardinal es el prurito. Para el asma, los esteroides inhalados son el tratamiento controlador de base, pero el uso de antileucotrienos o betaagonistas de acción larga puede considerarse de acuerdo con la gravedad de los síntomas y el perfil de seguridad. A diferencia de las alergias respiratorias y la conjuntivitis, los antihistamínicos oculares y la hidratación ocular son el tratamiento base y el uso de esteroides se deja solo en casos graves con resistencia al tratamiento convencional.
¿Cuál es su pronóstico?
El pronóstico de las alergias va ligado en parte con el tipo de alérgeno causal y el tratamiento ofrecido.
Aeroalérgenos
Aunque no hay datos epidemiológicos exactos, por lo general los pacientes alérgicos a mascotas, ácaros, granos de polen, entre otros, no tienen remisión espontánea de los síntomas y aunque la evitación de las sustancias puede disminuir o desaparecer los síntomas del paciente, estos reaparecen ante la reexposición, incluso con el tiempo los síntomas tienden a empeorar y lo que pudo iniciar como síntomas nasooculares puede transformarse en síntomas bronquiales.27,28 Sin embargo, se ha encontrado que 80 % de los pacientes con síntomas nasales que terminan la inmunoterapia presentan una mejoría importante: el riesgo de desarrollar asma se reduce casi 60 % y en 30 % desaparecen los síntomas de forma completa sin identificar recaídas al cabo de cinco años de seguimiento.44,52 Por lo tanto, la inmunoterapia en un grupo de pacientes puede significar la diferencia entre continuar o no con la enfermedad.
Alimentos
La alergia a alimentos tipo leche y huevo suele iniciar en etapas tempranas de la vida, en 80 % de los casos antes de los dos años de edad.50 En 40 a 80 % de los casos, los pacientes dejan de presentar síntomas ante nuevas exposiciones y pueden consumir leche o huevo nuevamente. Sin embargo, no está claro la razón de estas diferencias en la evolución clínica.
Medicamentos
Como mencionamos, los betalactámicos y los AINE son los grupos de medicamentos más frecuentemente causantes de reacciones de hipersensibilidad IgE (90 % de las reacciones con betalactámicos) como no IgE (90 % de las reacciones con AINE).53 Ambos tienen comportamientos disimiles: la mayor población alérgica a los betalactámicos son niños y alrededor de 80 % de los pacientes toleran el consumo del betalactámico implicado (generalmente amoxicilina) dos años luego de la reacción. Por el contrario, la mayoría los pacientes sensibilizados a un AINE son mayores y prácticamente en 100 % de los casos no se supera. ¿Por qué unos pacientes superan la alergia a betalactámicos y otros no? Tampoco se conoce el porqué de esta diferencia. El pronóstico de otras alergias, por ejemplo a los contactantes o a otros medicamentos, ha sido menos estudiado.











 nueva página del texto (beta)
nueva página del texto (beta)