Introducción
En la pandemia COVID-19 que se profundizó en el año 2020, nos enfrentamos a una condición clínica con un muy alto nivel de exigencia para lograr nuestras metas de analgesia y sedación en el paciente crítico. En la fase inicial del soporte respiratorio invasivo, cuando el paciente presenta gran respuesta inflamatoria, es necesario un nivel de sedación profunda acompañado muchas veces de relajación neuromuscular intermitente o continua que, a diferencia de otras patologías, esta nueva condición puede requerirla por más de una semana, lo que implica que los pacientes reciban dosis prolongadas, e incluso elevadas, de los agentes analgésicos y sedantes habituales.
El desabastecimiento de medicamentos es frecuente en la práctica clínica y puede asociarse a desenlaces adversos en la prestación de los servicios de salud con calidad, seguridad y oportunidad. Las principales razones para el desabastecimiento son: el uso indiscriminado de medicamentos, nuevas presentaciones que llevan a errores en su uso, ausencia de alternativas efectivas, incapacidad de importación o de producción local, el manejo para mitigar y tratar el desabastecimiento en mención, entre otras.
Ante el inminente desabastecimiento de medicamentos para sedoanalgesia y relajación neuromuscular la Asociación Colombiana de Medicina Crítica y Cuidado Intensivo (AMCI) y la Sociedad Colombiana de Anestesiología y Reanimación (SCARE) han desarrollado el presente documento que pretende:
Presentar las alternativas disponibles para estas indicaciones.
Presentar técnicas de ahorro y de posible rotación o alternancia de medicamentos.
Para efectos académicos, se presentan las alternativas de sedación y analgesia del paciente en cuidado crítico por COVID 19 en cuatro fases:
1.Fase de sedación profunda
Sedación profunda, control del dolor y relajación en pacientes COVID-19
La evidencia se ha decantado por un abordaje preventivo con monitoreo y control del dolor, una adecuada sedación e intervenciones multimodales para evaluar y prevenir el delirium. El manejo habitual en la fase inicial va encaminado a garantizar el acople paciente-ventilador con el menor impacto hemodinámico y funcional para el paciente.
¿Cuál es la estrategia de sedación profunda que puede ser implementada en pacientes con COVID-19 y requerimiento de ventilación mecánica?
El alivio del dolor y la ansiedad mediante la sedación, así como brindar analgesia en el paciente crítico, facilitando la ventilación mecánica, hacen parte de las estrategias prioritarias a implementar. Durante la pandemia COVID-19, un número sin precedentes de pacientes, con larga estancia y dependencia del ventilador, requieren sedación en UCI y otras áreas dentro de los hospitales.
La experiencia de la pandemia ha mostrado requerimientos de sedación y analgesia inusualmente altos.1 Es probable que tales requerimientos estén asociados con la edad, el estado de salud previo del paciente, un alto estímulo respiratorio y la respuesta inflamatoria relacionada con la enfermedad, así como las condiciones de aislamiento en que se encuentran los pacientes para reducir el contagio.1 En este grupo de pacientes existe la necesidad de administrar combinaciones de agentes (por ejemplo, propofol, ketamina, hidromorfona, dexmedetomidina y midazolam), lo que aumenta los riesgos potenciales de efectos secundarios (por ejemplo, prolongación del intervalo QT, hipertrigliceridemia, hipotensión y delirium) y requiere vigilancia del personal de la Unidad de Cuidados Intensivos (UCI) (Tabla 1 y Anexos 1 y 2).2
Tabla 1: Medicamentos para uso en pacientes COVID-19 con requerimiento de ventilación mecánica.
| Fase de sedación profunda | |
|---|---|
| Grupo farmacológico | Medicamento |
| Analgésicos | |
| Opioides | Fentanilo, remifentanilo, morfina |
| Fenilciclidinas | Ketamina |
| No opioide no AINES | Nefopam* |
| Sedantes | |
| Agentes endovenosos | Propofol, midazolam, tiopental, fenobarbital, lormetazepam‡ |
| Agentes inhalados | Isoflurane, sevoflurane, desflurane |
| Relajantes neuromusculares | |
| No despolarizantes | Cisatracurio, rocuronio, vecuronio, pancuronio, atracurio |
| Fase de transición | |
| Analgésicos | |
| Opioides | Hidromorfona, metadona, remifentanilo, morfina, oxicodona |
| Fenilciclidinas | Ketamina |
| No opioides no AINES | Nefopam |
| Sedantes | |
| Alfa-2 agonistas | Dexmedetomidina, clonidina |
| Benzodiacepinas | Lorazepam, lormetazepam |
| Reguladores del sueño | Melatonina |
| Moduladores del afecto | Ácido valpróico |
| Barbitúricos | Fenobarbital |
| Manejo de delirium | |
| Antipsicóticos típicos | Haloperidol |
| Antipsicóticos atípicos | Risperidona, olanzapina, quetiapina, aripiprazol, clozapina |
| Benzodiacepinas | Lorazepam |
| Coadyuvantes | Clonidina, dexmedetomidina, melatonina, ácido valproico, metadona |
| Manejo en agitación severa en paciente no intubado con delirium | |
| Alfa 2 agonistas | Dexmedetomidina, clonidina |
| Benzodiacepinas (GABA) | Diazepam, lorazepam, clonazepam |
| Opioides | Fentanilo |
| Alquilfenol (GABA) | Propofol |
* Uso como coadyuvante para disminuir dosis de agentes de opioides,
‡ Uso como coadyuvante en sedación profunda para disminuir dosis de otros agentes sedantes.
Metas de sedación en pacientes con síndrome de dificultad respiratoria aguda (SDRA) y COVID-19
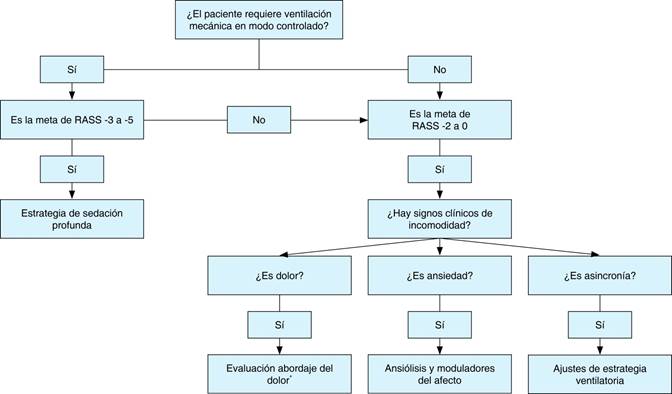
Con el fin de establecer metas de sedación de acuerdo con los requerimientos de atención en la UCI, se debe utilizar una estrategia que garantice el nivel de sedación adecuado y el alivio del dolor, que prevenga los retiros accidentales de sondas o catéteres, permita el acople paciente-ventilador, especialmente en los primeros momentos, al tiempo que evite la sedación excesiva. Las estrategias disponibles incluyen la ausencia de sedación, la interrupción diaria de la sedación y los algoritmos dirigidos que utilizan escalas validadas como la escala de sedación y agitación Richmond (RASS, por sus siglas en inglés).3 En principio, es importante garantizar una adecuada analgesia. Logrado lo anterior en la última década, se ha promovido la sedación cooperativa, la sedación consciente o la sedación superficial.4,5 Sin embargo, en las primeras etapas de la ventilación mecánica, especialmente en SDRA moderado a severo, se recomienda una sedación profunda y esto es válido en COVID-19.2
¿Cuál es la estrategia de relajación, que puede ser implementada en pacientes con COVID-19 y requerimiento de ventilación mecánica?
En pacientes con SDRA, se considera que los agentes bloqueadores neuromusculares (ABNM) ejercen efectos benéficos al disminuir la inflamación sistémica y pulmonar,6 modular el consumo de oxígeno y el gasto cardiaco, aumentar el reclutamiento alveolar, la presión venosa mixta de oxígeno y la presión parcial de oxígeno (PaO2) mediante la disminución de la contracción de músculos respiratorios, disminuyendo así el consumo de oxígeno.7,8
La infusión continua de cisatracurio9-13 durante un periodo de 48 horas además de la sedación, ha evidenciado una mejoría sostenida de la PaO2/FiO2, disminución de la presión meseta y mayor tendencia a número de días libres del ventilador al día 60 con menor tasa de mortalidad en la UCI al día 28.14 Algunas de las complicaciones inherentes a su uso están: miopatía, úlceras de presión, lesiones nerviosas y trombosis venosa profunda.15
Donde se encuentre disponible, una de las herramientas para ahorro de medicamentos es el uso del monitoreo de índice biespectral (BIS), para evaluar la profundidad de la sedación y garantizar así el uso de las menores dosis posibles.16 A continuación, presentamos la Tabla 1 de medicamentos para uso en pacientes COVID-19 con requerimiento de ventilación mecánica durante los primeros días después de la intubación.
Anestésicos inhalados y COVID-19
Los hospitales de todo el mundo están experimentando una escasez de medicamentos sedantes intravenosos esenciales. Los agentes anestésicos volátiles inhalados son un recurso abundante y una solución fácil de implementar para proporcionar sedación en la UCI, pueden proporcionar importantes beneficios pulmonares para los pacientes COVID-19 con SDRA, mejorando el intercambio de gases y reduciendo el tiempo en ventilación mecánica.17-19
La evidencia indica que los agentes inhalados como el isoflurano y el sevoflurano ofrecen más que solo sedación y pueden ser ventajosos para pacientes COVID-19 con SDRA. Estos beneficios incluyen efectos antiinflamatorios y una menor resistencia de las vías respiratorias a través de la broncodilatación dependiente de la dosis.18-21 Los agentes volátiles también dilatan los lechos vasculares pulmonares, aunque el efecto específico en el SDRA y en dosis bajas sigue siendo poco estudiado. La sedación inhalatoria se puede llevar a cabo usando una máquina de anestesia o un ventilador de UCI con un vaporizador en línea. Los efectos adversos incluyen hipotensión, taquicardia y muy rara vez hipertermia maligna en individuos genéticamente susceptibles.20 Los equipos capacitados pueden administrar de forma segura regímenes de anestesia inhalada con un buen perfil de sedación y grandes beneficios en el pulmón ventilado, mientras alivia la presión sobre los medicamentos sedantes esenciales.
Ketamina
Anestésico conocido como «disociativo», dado que puede llegar a producir: 1) hipnosis, a bajas concentraciones, seguido por sedación e inconsciencia a altas dosis, 2) analgesia intensa (o efecto nociceptivo), 3) aumento de la actividad simpática y 4) mantenimiento del tono de la vía aérea y la respiración. Todos estos efectos dependen del bloqueo de los receptores de NMDA (N-Metil-D-Aspartato).22 Recientemente, diversos estudios han demostrado el papel protector de la ketamina contra la lesión pulmonar a través de sus propiedades antiinflamatorias.23 La ketamina puede ser eficaz en la disminución de marcadores de lesión pulmonar aguda y SDRA atenuando la respuesta inflamatoria sistémica que se ha asociado a disfunción orgánica múltiple.24
2. Fase de transición: sedación y analgesia
La fase de transición de sedación profunda a sedación consciente en el paciente COVID-19 está caracterizada por agitación, ansiedad, respuesta simpática exagerada manifestado con hipertensión arterial y taquicardia, aumento del drive ventilatorio con volúmenes corriente y minuto excesivamente elevados, y alteración significativa de la interacción paciente ventilador (asincronía).1
¿Qué es la fase de transición y qué metas se buscan en esta fase?
La fase de transición en la sedación corresponde al momento en que se decide el paso de una sedación profunda a una sedación consciente, dado que el paciente cumple unos criterios clínicos para iniciar la disminución de soporte ventilatorio. El objetivo es lograr el alertamiento y la conciencia en un paciente que previamente se encontraba en una escala de la agitación y sedación Richmond (RASS) de -5 a -3, para llevarlo a un objetivo de 0.28 Usualmente, este proceso es paulatino y requiere un plan de retiro progresivo y acoplamiento a fármacos orales o endovenosos para evitar fenómenos como dolor, agitación, ansiedad, incomodidad y desacople ventilatorio.
El momento de inicio de esta fase generalmente está enmarcado en la mejoría ventilatoria,2 evidenciada porque se logran las metas de oxigenación, adecuada mecánica respiratoria y estabilidad sistémica establecida por buenos indicadores de perfusión tisular29 (Figura 1).
Metas durante la fase de transición:
Permitir la transición de RASS de -5 a 0 de manera controlada, paulatina y dinámica.
Retirar de manera progresiva los agentes sedantes y analgésicos de la sedación profunda.
Optimizar el uso de agentes coadyuvantes para reducir las dosis de sedantes y analgésicos empleados durante la sedación profunda.
Disminuir de manera progresiva el soporte ventilatorio.
Evitar la sobredosificación innecesaria de sedantes.
Reducir la aparición de síndrome de abstinencia.
¿Cuáles son las alternativas de medicamentos disponibles para el manejo de la sedación en la fase de transición?
En los últimos años, las recomendaciones de sedación en UCI han cambiado con el propósito de garantizar una fase de transición rápida y cómoda. La sedación libre de benzodiacepinas ha sido el estándar de manejo durante la última década dado sus beneficios al disminuir la duración de la ventilación mecánica, la estancia en UCI y la reducción de la incidencia de delirium. Durante la pandemia por COVID-19, ha sido necesario el uso de sedación profunda prolongada y en muchos casos retomar la sedación con benzodiacepinas junto con la estrategia de relajación neuromuscular, lo cual ha hecho que el proceso de transición a la sedación consciente sea complejo. Planteamos las siguientes estrategias de abordaje para la sedación en esta fase.30,31
Alfa-2 agonistas
Dexmedetomidina: es un agente aprobado para sedación en UCI, útil en metas de sedación consciente.32,33 Las ventajas ampliamente estudiadas de su uso son la disminución del tiempo en ventilación mecánica y de la estancia en UCI. Se ha evidenciado una reducción de al menos 8-12 horas del tiempo total de intubación y no se ha encontrado efecto sobre la tasa de mortalidad general.4,5
La dosis recomendada para uso en UCI es sin bolo inicial y en infusión continua de 0 a 1.5 μg/kg/h durante máximo siete días consecutivos si el paciente no presenta eventos adversos relacionados con su administración.34,35
El efecto adverso más comúnmente reportado es la presencia de bradicardia.36,37 La dexmedetomidina es uno de los fármacos de primera línea en la fase de transición, provee múltiples ventajas con muy pocas interacciones medicamentosas o efectos indeseables en el paciente crítico, ofrece un despertar más tranquilo para alcanzar las metas propuestas y proveer mejor acoplamiento paciente-ventilador.38-40
Clonidina: es un fármaco con propiedades analgésicas y sedantes con buen perfil de seguridad, que facilita su administración en la UCI. Sin embargo, la evidencia sobre su uso en este escenario es muy limitada.41 La clonidina generalmente se administra por vía oral a una dosis de 75 a 300 μg cada seis a ocho horas.42 Se ha asociado a reducción significativa de la dosis total de narcóticos y mayor evidencia de hipotensión.43
Lorazepam: es una benzodiazepina de acción intermedia con una menor acumulación periférica comparada con otros agentes de este grupo. Se considera uno de los fármacos apropiados para la sedación prolongada en el paciente ventilado y se utiliza como puente cuando tenemos pacientes con midazolam durante varios días o a dosis elevadas.44 Es muy útil para esta fase de transición, en comparación con el midazolam se asocia a menor aparición de agitación en la fase de retiro del medicamento por el efecto residual.45
El lorazepam se puede suministrar vía enteral o intravenosa. La dosis por vía enteral es de 1-2 mg cada 8 a 12 horas y por vía intravenosa en bolos 0.05 mg/kg, la cual deberá repetirse cada 2 a 4 horas a necesidad y según el target de sedación estipulado, o en infusión continua de 0.025 a 0.05 mg/kg/h.4,46 La sedación y la ansiólisis con lorazepam y midazolam en pacientes críticos son seguras y clínicamente efectivas.47 El lorazepam es una alternativa útil al midazolam para la sedación a largo plazo de pacientes en la UCI, proporciona un manejo más fácil del nivel de sedación, y ofrece un importante ahorro de costos.48
Melatonina: (N-acetil-5-metoxitriptamina) se relaciona con una variedad de funciones fisiológicas, tales como regulación del sueño y ciclo circadiano, inmunorregulación, actividad antioxidante y neuroprotección.49),(50 Adicionalmente, se describen efectos analgésicos de la melatonina, sin definirse claramente su mecanismo de acción.51 Algunos estudios reportan abolición del patrón de secreción de melatonina en pacientes críticos sedados, mientras que otros reportan una periodicidad circadiana conservada.52-56
El uso a corto plazo de la melatonina es seguro, incluso a dosis altas; mejora la calidad del sueño en pacientes en la UCI,57 reduce la cantidad total de sedación oral, mejora el control de dolor, con menor ansiedad y agitación.58 Los efectos adversos informados se limitan a mareos ocasionales, dolor de cabeza, náuseas y somnolencia, siendo este último un efecto deseado en estos casos. Se sugieren dosis de 3 a 6 mg/día vía oral suministrados en la noche.59-62
Ácido valpróico: tiene efecto anticonvulsivante y modulador del afecto al favorecer la liberación de ácido γ-aminobutírico (GABA) y la inhibición del ácido N-metil-D-aspártico (NMDA).63,64 Gagnon y su grupo describieron que su uso estuvo relacionado con una disminución significativa de la incidencia de agitación, reducción de la dosis de opioides y de dexmedetomidina (47 vs 24%, p = 0.004), el tiempo medio de uso antes de ver su efecto es en promedio de 2 a 4 días.65
Los efectos adversos más frecuentes son la trombocitopenia, hiperamonemia y leucopenia. El valproato inhibe también CYP2C9 y debe ser usado con precaución con los medicamentos que usen esta vía metabólica.42 La dosis promedio está entre 1-1.5 g/día dividido en dos o tres dosis al día (20 mg/kg).
Fenobarbital: medicamento barbitúrico con efectos sedantes que interactúa con los receptores GABA y antagoniza los receptores ácidos α-amino-3-hidroxi-5-metilo-4-isoxazolpropiónico (AMPA) de glutamato.42 Los estudios clínicos son escasos, aunque su uso es muy amplio. En el contexto del escenario crítico, ha mostrado facilitar la transición de infusión endovenosa de midazolam a vía enteral.66,67 Parece ser efectivo en agitación refractaria a agentes convencionales y se ha probado en escenarios de agitación profusa como la abstinencia alcohólica.68,69 La dosis recomendada es de 1-2 mg/kg día, vía enteral o parenteral fraccionado en dos dosis. Si es necesario, se puede hacer coadyuvancia con bolos endovenosos. Una vez lograda la meta de RASS sostenida se puede hacer el retiro en un lapso de cinco a seis días.67-69
¿Cuáles son las alternativas de medicamentos para el manejo de la analgesia en la fase de transición?
De acuerdo con la evidencia actual los pacientes críticos tienen una alta incidencia de dolor relacionado con las rutinas de cuidado y las diferentes intervenciones que requieren, por lo cual en la actualidad se recomienda la implementación de protocolos basados en la analgesia.70 Los opioides han sido los medicamentos de primera línea para el manejo del dolor en el paciente crítico, y entre ellos el fentanilo en infusión es el más utilizado.5
Las estrategias incluyen la adecuada titulación y rotación de opioides, el uso de medicamentos adjuntos para potenciar la analgesia (analgesia multimodal) o para revertir la hiperalgesia y la abstinencia, en este sentido se han propuesto diversos agentes analgésicos.71,72
Hidromorfona: opioide semisintético más potente que la morfina, y menos liposoluble que el fentanilo. Tiene un único metabolito inactivo que es excretado por la orina, por lo que en pacientes con compromiso renal severo se debe tener precaución por el riesgo de acumulación, ya que puede causar neuroexcitación.73 En comparación con la administración de fentanilo, la hidromorfona ha mostrado mayor número de días libres de delirium y coma, y un menor requerimiento de opioide.74,75
Se sugiere considerar el uso de hidromorfona en infusión como analgésico en la fase de transición en pacientes con requerimientos altos de fentanilo y en obesos, a una dosis de 1-3 mg/h (7 a 15 μg/kg/h), con el fin de disminuir la dosis de opioide requerida para analgesia adecuada y evitar su acumulación.73
Metadona: opioide sintético usado con frecuencia en el ámbito ambulatorio para manejo de cuadros de dolor crónico o tratamiento de adicción a opioides. Su perfil farmacológico la hacen una opción válida a la hora de retirar infusiones prolongadas de opioides en el paciente crítico.76 Un estudio de casos y controles con 20 pacientes, mostró que el retiro de la infusión de fentanilo fue más rápido en el grupo que recibió metadona (4.5 [3.9-5.8] vs 7.0 [4.9-11.5] días; p = 0.002). La prolongación del QTc o retardo en despertar fue similar en ambos grupos.77
Los pocos estudios preliminares y sus beneficios teóricos ubican a la metadona como un coadyuvante en el retiro de la infusión de fentanilo.76,78
Morfina: opioide que actúa en el receptor mu (μ) por excelencia. La principal vía del metabolismo es la conjugación hepática, los metabolitos de la morfina son normalmente inactivos, el metabolito activo de morfina-6-glucurónido ejerce importantes efectos clínicos opioides cuando se acumula en el plasma de pacientes con insuficiencia renal.
En pacientes críticamente enfermos debido a su nivel de acumulación en infusión continua, tienen riesgo de inestabilidad hemodinámica por la liberación teórica de histamina y la acumulación de metabolitos en pacientes con falla renal. La dosis sugerida es 0.5-1 mg/kg IV bolo inicial y mantenimiento de 0.5-10 mg/hora.
Remifentanilo: agonista puro del receptor opiode mu (μ), es muy similar al fentanilo. La diferencia es la adición de un grupo éster que le permite ser rápidamente metabolizado por esterasas tisulares y plasmáticas no específicas, lo que da lugar a su característica titulación rápida y paso ultrarrápido entre compartimentos; por lo que se utiliza en infusión continua. Su dosificación no necesita ser ajustada en pacientes con disfunción renal, ya que su metabolito principal (ácido de remifentanilo) es casi completamente inactivo. El remifentanilo se asocia con un mayor riesgo de hipotensión y bradicardia, y su uso en dosis altas (0.3 μg/kg/min o más) se ha asociado con la aparición posterior de hiperalgesia.
En pacientes críticamente enfermos, debido a su fácil titulabilidad y metabolismo rápido, su uso es de mayor utilidad en:79
Sedación consciente de pacientes que serán sometidos a procedimientos dolorosos.
Sedación durante hipotermia terapéutica junto con propofol después de paro cardiaco.
Pacientes con insuficiencia renal para disminuir el tiempo en ventilación mecánica y estancia en UCI.
Pacientes neurocríticos u otras situaciones clínicas que requieran tiempo de despertar cortos y permitir evaluación neurológica temprana.
Se recomienda para proporcionar analgesia en el dolor agudo, realizando los ajustes de las dosis de acuerdo con la etapa del proceso patológico y las necesidades específicas de los pacientes con SDRA grave.
En caso de desabastecimiento de otros agentes analgésicos opioides potentes.
La dosis sugerida es 0.5-1 μg/kg IV bolo inicial, el cual es opcional según estado hemodinámico y respiratorio del paciente, prefiriendo iniciarse con la dosis de mantenimiento de 0.05-0.15 μg/kg/min y titular según respuesta clínica.
Ketamina: tiene efecto analgésico y anestésico dependiendo de la dosis utilizada, y uno de sus metabolitos, la norketamina tiene 1/3 de su actividad.80 Un ensayo clínico controlado evaluó el efecto de infusión de ketamina en el consumo de morfina en pacientes críticos después de cirugía abdominal mayor, mostró un consumo significativamente menor de morfina en el grupo que recibió la infusión de ketamina (1-2 μg/kg/min).81 Otro estudio más reciente encontró una reducción significativa de la dosis de opioide y disminución en el requerimiento de vasopresor;82 en pacientes críticos puede predisponer a delirium, por lo que se debe evitar en pacientes con antecedentes de enfermedad mental.83,84
Se puede considerar la administración de ketamina en pacientes con cuadros de dolor severo y/o altos requerimientos de analgésicos opioides en infusión que no responden al tratamiento convencional. Para su administración se puede iniciar con un bolo de 0.1 a 0.5 mg/kg en un minuto, seguido de infusión entre 0.05 y 0.4 mg/kg/h.80
3. Fase de sedación consciente: sedación y analgesia
En la recuperación del paciente sucede el destete, retiro de dispositivos y la rehabilitación. Nos enfrentamos al reto de la agitación, ansiedad y delirium, de origen multifactorial, en ocasiones precipitados farmacológicamente.
¿Cómo definir la sedación consciente y cuándo está indicada?
Estado controlado de depresión de conciencia en un nivel mínimo, inducido farmacológicamente, que permite mantener una vía aérea permeable independiente y continua, respondiendo adecuadamente al estímulo físico o comando verbal.85,86 Disminuye los días en ventilación mecánica (VM),87,88 la estancia en UCI y hospitalaria,88-90 con menos frecuencia de traqueostomías y menos trastornos psicológicos.91 Reduce ansiedad y agitación, preservando la comodidad del paciente, modulando la respuesta fisiológica al estrés.92,93
¿Qué estrategias farmacológicas se recomiendan para sedación consciente en COVID-19?
El objetivo en esta etapa es controlar el dolor antes que inducir sedación. Muchos de los episodios de agitación ocurren por inadecuado control del dolor.94 En este escenario, los protocolos incluyen sedación basada en analgesia, interrupción diaria de sedantes y uso de fármacos que no afecten el centro respiratorio o se usen en dosis muy bajas como alfa 2 agonistas (dexmedetomidina, clonidina) opioides (fentanil y remifentanil) benzodiacepinas orales.95-98
¿Cómo optimizar el monitoreo de la sedación consciente?
A través del estado hemodinámico, y algunas escalas que miden las respuestas a estímulos auditivos y físicos a través de la observación. Deben ser fiables, validadas, fáciles de aplicar, recordar y utilizar con mínimo entrenamiento: escala de sedación agitación (SAS) y escala sedación agitación de Richmond (RASS), con objetivos en sedación consciente entre -2 y +1 y entre 3 y 4, respectivamente.3,87
¿Qué estrategias no farmacológicas podemos utilizar?
La falta de presencialidad familiar en este escenario genera más ansiedad y puede llevar a intervenciones farmacológicas adicionales. Se recomienda orientar al paciente y familiares sobre la enfermedad, facilitar llamadas, videoconferencias y usar dispositivos tecnológicos, que faciliten contacto visual.
4. Agitación y delirium: prevención y manejo
¿Cómo disminuir la aparición de delirium y sus secuelas cognitivas?
Hay guías sobre pacientes sin COVID que podrían aplicarse para estos pacientes,4,5,99 pero debido a la carga de trabajo, falta de recursos, uso de elementos de protección personal, aislamiento y temor al contagio del personal de salud, se puede dificultar la aplicación de éstas. Con mayor razón se requiere no descuidar la detección, prevención y su manejo, por lo cual se enfatiza la implementación de medidas no farmacológicas.
En conclusión, se recomienda conocer y aplicar las recomendaciones de las guías basadas en la evidencia en el paciente crítico, utilizando estrategias adaptadas a las condiciones de la pandemia.
¿Cuáles son las medidas farmacológicas para prevención y manejo del delirium?
Pese a que ninguna intervención farmacológica ha demostrado contundentemente evitar el delirium, lo primero es evitar la exposición a dosis altas de opioides (usando coadyuvantes) y a benzodiazepinas (prefiriendo usar no-benzodiazepinas. Se deben considerar las interacciones farmacológicas entre los medicamentos para manejo del delirium y los utilizados en el tratamiento del paciente con COVID-19 (Figura 2).

Figura 2: Interacciones farmacológicas entre medicamentos para el manejo del delirium y el manejo del COVID-19.
No hay un medicamento único que prevenga la aparición de delirium; sin embargo, según metaanálisis, puede utilizarse dexmedetomidina y haloperidol. En el manejo existen antipsicóticos atípicos, haloperidol y alfa-2 agonistas, que se administran de acuerdo con cada escenario. Se sugiere usar adyuvantes como melatonina, ketamina, valproato, metadona otros opioides, y benzodiacepinas como lorazepam. Tener en cuenta las interacciones farmacológicas (Tabla 2).
Tabla 2: Estrategias de prevención y tratamiento en paciente crítico con delirium hospitalizado por neumonía por SARS-CoV-2.
| Característica | Potenciales problemas durante la pandemia por COVID-19 | Soluciones potenciales | |
|---|---|---|---|
| A | A ssessment/treatment of pain (evaluación/tratamiento del dolor) | En pacientes intubados y profundamente sedados, la evaluación y manejo del dolor requieren el uso de escalas que pueden ser difíciles de aplicar en tiempos de pandemia, ya que requieren de mayor recurso humano, tanto para el registro como la aplicación | Incluir escalas de dolor; considerar la posición prona como desencadenante de molestias; uso profiláctico de analgésicos en procedimientos que producen dolor; manejo del dolor, identificar fuentes poco comunes de dolor; neuropatías periféricas por invasión viral de nervios periféricos y relacionados con las complicaciones del síndrome PICS |
| B | B oth SAT and SBT (realizar tanto pruebas de despertar o cierre de la sedación diaria como prueba de respiración espontánea diaria) | La interrupción de la sedación y prueba de respiración diarias son esenciales; muchos requieren sedación profunda, relajación, posición prona que dificulta la aplicación temprana de estas medidas. Evaluar riesgo-beneficio para conseguir extubaciones tempranas, lo cual podría disminuir la posibilidad de aerosolización continua del virus | Durante infusión de relajantes el uso de monitoreo podría disminuir las dosis y acortar el tiempo de uso; en lo posible, pensar en suspensión de sedación diaria y pruebas de respiración espontánea |
| C | C hoice of sedation (elección del sedante) | Puede ser necesaria sedación profunda, especialmente cuando se usan relajantes, PEEP alto o posición prona; no siempre están disponibles todos los medicamentos sedantes y es posible el desabastecimiento de algunos medicamentos | Evaluar escalas frecuentemente (RASS), ajustar sedación según ventilación, (RASS-4 para posición prono); tan pronto como sea posible, suspender sedantes potentes o usar aquellos que no deprimen el centro respiratorio, uso de antipsicóticos o agonistas alfa-2; evitar benzodiacepinas, las cuales están más asociadas a aparición de delirium |
| D | D elirium | El delirium hiperactivo y la agitación pueden ser fuente de infección cruzada. Generalmente pasan desapercibidos si no se realiza búsqueda activa de la enfermedad de manera rutinaria con un instrumento validado, por lo tanto, estos pacientes pueden no recibir un manejo adecuado de su patología | Uso frecuente de herramientas para detección (CAM-ICU, ICDSC); intervenciones no farmacológicas habituales: (1) orientar al paciente (2) apoyo para los sentidos (audífonos/anteojos); (3) ayudar en la falta del sabor/olfato. Si CAM-UCI o ICDSC es positivo, usar nemotecnia Dr. DRE para considerar los principales riesgos de delirium: D iseases o enfermedades, nuevas infecciones nosocomiales, insuficiencia cardiaca adquirida; D rug R emoval o eliminar drogas, suspenda medicamentos deliriogénicos innecesarios, desmonte de sedantes en pacientes sometidos a altas dosis y tiempo prolongado; E nvironment o medioambiente, maximizar sueño, mejorar orientación, minimizar privación sensorial |
| E | E arly morbility (morbilidad temprana) | La fisioterapia puede ser muy limitada debido a gran carga de trabajo y precauciones epidemiológicas; muchos pacientes requieren infusiones de relajantes | La fisioterapia debe ajustarse a la gran carga de trabajo y a precauciones epidemiológicas. Use fisioterapia pasiva durante infusión de relajantes neuromusculares |
| F | F amily presence (presencia de la familia) | La presencia familiar es limitada o nula durante la pandemia debido a la cuarentena y el distanciamiento social; un problema importante para las personas mayores y los cuidados al final de la vida | Orientar a pacientes y familia regularmente, conversaciones telefónicas y videoconferencias, dispositivos tecnológicos, auriculares y herramientas de telemedicina |
| Proporcionar contacto visual y vocal con la familia/cuidadores/amigos, especialmente para los pacientes moribundos a pesar del aislamiento, falta de tiempo y la carga de trabajo | |||
Adaptado de: Kotfis K, et al.119
¿Cuáles son las medidas de contención para manejar la agitación severa?
Evaluar si el paciente tiene una causa tratable de agitación como dolor, disnea, globo vesical, estreñimiento, desorientación, los cuales, con abordaje verbal y tras aplicar el manejo procedente, se pueden resolver.4,5,100
Ante la imposibilidad de contener la agitación verbalmente y en grave riesgo de autolesión, agresión al personal y contaminación por contacto y aerosoles, se sugiere obtener control con medicamentos de acción rápida como el propofol (o benzodiazepinas con el riesgo de aumentar el delirium) y proporcionar control duradero disminuyendo el riesgo de un nuevo episodio de agitación con medicamentos como la dexmedetomidina y los antipsicóticos.70,101,102 En los Anexos 1 y 2 se muestran los medicamentos que pueden ser usados para agitación severa en pacientes con delirium durante la pandemia.57,65,76,97,101,103-114.
Para el manejo de la agitación grave en pacientes con delirium, tener en cuenta también:
Es posible que se deban hacer combinaciones como agonistas alfa-2 con agentes antipsicóticos para el manejo de los síntomas.
En pacientes con síntomas severos se puede iniciar bajas dosis de medicamentos con disponibilidad de uso intravenoso como el haloperidol.
Benzodiazepinas tipo lorazepam pueden deprimir el centro respiratorio, tener precaución al aumentar las dosis.
El haloperidol puede administrarse por vía subcutánea en pacientes con cuidados paliativos.
Los antipsicóticos no deben usarse en pacientes con enfermedad de Parkinson.
El haloperidol debe usarse con precaución en forma concomitante con otros que prolonguen el QTc (antimicrobianos y antiarrítmicos).
Si los antipsicóticos están contraindicados, usar dosis bajas de lorazepam.
Aunque no tienen registro para delirium, puede ser necesario usar antipsicóticos atípicos
Las dosis son para pacientes en edad avanzada (se pueden necesitar dosis más altas para pacientes más jóvenes).
En conclusión, las medidas de contención del paciente agitado son: verbal, farmacológica y física. El manejo farmacológico debe lograr tanto un control inmediato como duradero de la agitación severa, lo cual se puede lograr con uno o diferentes medicamentos.
Este documento es el trabajo de intensivistas y anestesiólogos colombianos preocupados por la situación actual que enfrenta el mundo y que no es ajena a Latinoamérica, uniendo esfuerzos para responder a una problemática de desabastecimiento de sedantes y relajantes neuromusculares, reunimos la mejor evidencia encontrada para guiar el manejo de pacientes críticos aprovechando las características de los fármacos disponibles, el enfoque multimodal, la coadyuvancia y alternancia de cada uno de ellos.
Ante la creciente necesidad de lograr sedación y analgesia óptima, con el menor riesgo de delirium y otros efectos adversos, surgen estas propuestas en las fases en que se encuentra el paciente. Esperamos que oriente las decisiones frente al uso de estos fármacos de acuerdo a disponibilidad y genere un respaldo para quienes tienen la responsabilidad del cuidado de los pacientes.











 nova página do texto(beta)
nova página do texto(beta)