Introducción
La obesidad es una enfermedad universal de prevalencia progresivamente creciente que ha alcanzado alarmantes proporciones epidémicas, lo que la convierte en uno de los mayores problemas de salud pública de la sociedad moderna1,2. En México este problema es especialmente preocupante, ya que ocupa el segundo lugar mundial en obesidad3.
La Enfermedad por Reflujo Gastroesofágico (ERGE) se define como: “condición que se desarrolla cuando el reflujo del contenido gástrico causa síntomas molestos que afecten la calidad de vida y/o complicaciones”, su prevalencia mundial es de 8 a 33%, México está considerado como un país de alta prevalencia (19.6 a 40%), lo cual está relacionado íntimamente con la obesidad4-7. Los pacientes con obesidad clase I y clase II presentan síntomas de reflujo 1.94 y de 3.3 a 6.3 veces más, respectivamente. Además, los pacientes obesos tienen mayor riesgo de presentar esofagitis erosiva severa (C-D de Los Ángeles), hernia hiatal y esófago de Barrett8,9.
La fisiopatología de la ERGE es multifactorial y compleja debido a que entran en juego variables anatómicas y fisiológicas de los elementos que comprenden los mecanismos antirreflujo. La unión esofagogástrica (UEG) es una barrera antirreflujo compuesta de el EEI intrínseco y elementos del diafragma10. La distensión gástrica aguda provocada por el bolo alimenticio, relaja el EEI por medio de un arco reflejo fisiológico, favoreciendo el retorno de contenido gástrico hacia el esófago. En la población obesa esta condición se ve exacerbada por el aumento de la presión intraabdominal ocasionada por el exceso de grasa abdominal, lo que provoca una estimulación más intensa de los mecanorreceptores del estómago proximal. En sujetos con obesidad, los hallazgos observados mediante pHmetría/impedancia y manometría esofágica son: aumento de la tasa de relajaciones transitorias del esfínter esofágico inferior asociadas a reflujo ácido en periodo postprandial, EEI hipotónico e hipomotilidad esofágica, incluso en pacientes asintomáticos4,8,9,11-14.
El diagnóstico objetivo de reflujo es difícil, por lo que un panel de expertos inició un consenso multinacional el año 2014 para actualizar las indicaciones de las pruebas diagnósticas y definir los criterios clínicos para el diagnóstico, sus conclusiones fueron publicadas el año 2018 bajo el nombre de Consenso de Lyon: La evidencia concluyente para reflujo por endoscopía incluye a la esofagitis erosiva (C-D de la clasificación de Los Ángeles), esófago de Barrett de segmento largo o estenosis péptica y en pHmetría (con/sin impedancia), tiempo de exposición al ácido (TEA) >6%. Una endoscopía normal no excluye ERGE, pero provee evidencia adjunta refutando el diagnóstico en conjunto con un TEA <6% y <40 episodios de reflujo sin inhibidor de bomba de protones (IBP). Cuando la endoscopía y pHmetría no son concluyentes, la manometría de alta resolución puede aportar evidencia en apoyo del diagnóstico si se reporta un EEI hipotónico, hipomotilidad esofágica o ambos, ya que estos son los patrones de motilidad anormales más frecuentes en la ERGE. La disrupción estructural y motora de la integridad de la barrera de la UEG, aunada al aclaramiento incompleto del reflujo pueden contribuir a una carga anormalmente alta de reflujo10,15.
Cuando la terapéutica convencional para la obesidad (dieta, actividad física y medicamentos) falla en su propósito, se ofrecen alternativas invasivas1. El balón intragástrico (BIG) es un método endoscópico, temporal, seguro y eficaz para el tratamiento de la obesidad, su adopción es amplia en Brasil, México y Europa. En pacientes mexicanos logra una pérdida promedio de peso e IMC finales similares a los reportados en las series más grandes en la literatura (10.7 kg) y (4.5kg/m2) respectivamente. Su mecanismo de acción es condicionar distensión crónica y retardo en el vaciamiento gástrico14,16-19.
Las complicaciones serias asociadas al BIG se relacionan al método endoscópico en sí, a la sedación, a su contacto prolongado con la mucosa, y a su migración. En una revisión se identificó que las complicaciones que ponen en riesgo la vida pueden ocurrir tan temprano como 8 días y tan tarde como 7 meses posterior a la colocación. (17) Los efectos adversos y/o complicaciones, se dividen en menores y mayores, en orden de frecuencia, se presentan como complicaciones menores: dolor en 33.7%, náusea 29%, reflujo gastroesofágico 30%, erosiones 12%, extracción temprana 7.5% a 18.8% y úlcera en un 2%, como complicaciones mayores: migración en 1.4%, obstrucción 0.3%, perforación 0.1% y muerte en 0.08%. El dolor y la náusea se autolimitan generalmente antes de la segunda semana del procedimiento1,19,20. El año 2016 en EUA se colocaron 5744 dispositivos, de los cuales solo 1003 fueron aplicados en centros acreditados, por lo que se estima un subregistro de complicaciones17.
Algunos autores han relacionado el reflujo severo con la intolerancia al balón intragástrico. La última década se han realizado múltiples estudios, donde la prevalencia de pacientes que presentan reflujo gastroesofágico varía ampliamente, reportándose en estudios iniciales menos del 10%, incrementándose en los últimos 5 años, de 15% hasta casi 50%21-24. En una revisión realizada por la Sociedad Americana de Endoscopía Gastrointestinal (ASGE) la prevalencia reportada de reflujo es de 18.3% a 30%, sin embargo, estas cifras únicamente están basadas en la sintomatología.(19, 20) Evaluando hallazgos endoscópicos; Ming en 2013, reportó una prevalencia de 31.1% de esofagitis y Rossi en 2007 concluyó que a los 6 meses de portar el BIG, se presentaba un incremento de la incidencia de esofagitis erosiva, empeorando esta condición si ya está presente previo a la terapia con BIG25,26. En 2003, Hirsch estudió por medio de manometría y pHmetría convencionales los mecanismos por los cuales se incrementan los síntomas de reflujo y la distensión crónica causada por el BIG, observando que esto ocurre principalmente debido al incremento del porcentaje de relajaciones transitorias del EEI acompañadas de reflujo ácido, provocando un estado similar al postprandial, aunque en ayuno, esto se presentó hasta 10 semanas después de la colocación, también observó que existe adaptación a esta condición a 20 semanas posteriores, siendo este periodo cercano al retiro del balón, no quedando clara la razón por la que esto sucede14. Barrichello publicó el año 2019 un estudio retrospectivo en el que observó que un aumento del índice de Demeester correlaciona con pérdida de peso significativa, no así con el retraso en el vaciamiento gástrico, no se demostraron cambios significativos en la motilidad esofágica o en las presiones del esfínter superior e inferior posteriores a la colocación, sin lograr predecir los pacientes quienes pudieran ser intolerantes al balón intragástrico, concluyendo que sería muy relevante determinar el mecanismo de la pérdida de peso y los factores que disminuyen la tolerancia resultando en la extracción prematura27. En pacientes sometidos a cirugía bariátrica restrictiva como la manga gástrica, se ha observado que, a pesar de que no se altera la función del EII, si se altera la peristalsis esofágica tornándose inefectiva posterior a la cirugía, se incrementan los episodios de reflujo y aumenta del índice de Demeester, mientras que algunos pacientes pasan de ser asintomáticos a presentar síntomas, por lo que algunos grupos han sugerido que se debe investigar intencionadamente el reflujo con pHmetría/impedancia y manometría en pacientes que vayan a ingresar a un protocolo de tratamiento bariátrico4,5,15,26,28,29. Sin embargo, a pesar de que el BIG es ampliamente utilizado, hay poca evidencia acerca de las alteraciones que condiciona en la fisiología esofágica asociadas al reflujo medidas con instrumentos y criterios actuales, además se desconoce si estas guardan relación con la intolerancia al mismo. La búsqueda de estas alteraciones permitirá mejorar la protocolización, seguimiento e individualización del tratamiento de pacientes bariátricos, además de identificar potenciales factores que predigan su tolerabilidad con lo que se podría evitar someter al paciente a una experiencia desagradable y/o complicaciones.
Objetivo
Identificar las alteraciones en la fisiología esofágica asociadas a reflujo en pacientes con balón intragástrico mediante manometría de alta resolución y pHmetría con impedancia esofágica.
Material y métodos
Estudio observacional, prospectivo, longitudinal y descriptivo realizado durante marzo del 2018 hasta marzo del 2020 en el servicio de Endoscopía del Hospital Central Militar. Se reclutaron pacientes con IMC >30kg/m2 en protocolo de colocación de BIG bajo esquema de tratamiento bariátrico integral según la NOM-008-SSA3-2017(30).
Se les ofreció entrar en protocolo durante la consulta de evaluación para la colocación del balón intragástrico, así como realizarse pHmetría/impedancia y manometría esofágicas de manera voluntaria, enunciando sus beneficios y resolviendo sus dudas. A los pacientes se les explicó lo que conlleva la terapia con balón y en lo que consiste el protocolo de estudio, fueron enviados a evaluación por el servicio de psicología, dietología, clínica de obesidad y en caso de ser necesario valoración de riesgo cardiovascular, posteriormente fueron agendados para la manometría de alta resolución y pHmetría/impedancia ((equipo de manometría de alta resolución Mano Scan 360 Modelo A100 (Sierra Scientific/ Given Imaging, Medtronic, MN, EUA), equipo de pHmetría/impedancia, catéter Versaflex., Sensor único de pH con 8 anillos de impedancia (Given Imaging, Medtronic, MN, EUA), firmaron consentimiento informado para ingresar al protocolo de estudio y realización de dichos estudios. Para los estudios de fisiología se les indicó ayuno de 6 horas, suspender procinéticos, antiácidos, antihistamínicos e inhibidores de bomba de protones, previo a la realización del estudio se les cuestionó intencionadamente acerca de síntomas típicos y atípicos de reflujo y fueron documentados en el reporte del estudio, se realizó la manometría esofágica de alta resolución con protocolo estándar, se realizó la pHmetría/impedancia durante 24 horas, se citaron al día siguiente para retiro de catéter y entrega de hoja de síntomas. Los estudios fisiológicos fueron realizados e interpretados por el mismo personal experto en todos los casos. Se les otorgó fecha de programación e indicaciones de preparación para el procedimiento endoscópico, que incluye cumplir con dieta prebalón establecida por dietología y ayuno de 8 horas previos al procedimiento, así como cumplir con recomendaciones de anestesiología. Al realizarse el procedimiento endoscópico se captó al paciente bajo el protocolo del servicio de endoscopía del Hospital Central Militar verificando documentación y requisitos. El procedimiento endoscópico fue realizado bajo el mismo protocolo de forma ambulatoria por el personal médico del departamento de endoscopía, se realiza panendoscopia diagnóstica (Equipo de endoscopía EVIS Exera III CV/CLV-190, endoscopio GIF-H170 (Olympus, Tokio, Japón)), bajo sedación, si esta no resultó con algún hallazgo que contraindique la colocación del balón intragástrico (Sistema de Balón intragástrico Orbera (Apollo Endosurgery, TX, EUA)), este se introduce vía oral ligeramente distal a la unión esofagogástrica y es insuflado instilando 500cc de solución entintada con azul de metileno en todos los casos, verificando la integridad del mismo, se corrobora la adecuada colocación, el paciente pasa a sala de recuperación, al pasar los efectos de la anestesia, se le instruye al paciente acerca de la sintomatología que presentará, se indica analgésico en caso de ser necesario, antiemético en caso necesario e inhibidor de bomba de protones (omeprazol 20 mg cada 24 horas) sin suspender además de datos de alarma e indicaciones de rutina. Se le otorga cita de revisión en 1 mes, así como de pHmetría y manometría de control de 4 a 6 semanas. Acude a dietología para instrucciones de progresión de la vía oral. Cuando el paciente ya tolera dieta sólida (4 a 6 semanas) se le realizaron los estudios fisiológicos bajo el mismo protocolo inicial, suspendiendo por 5 días el inhibidor de bomba de protones. El paciente continúa en seguimiento por dietología, psicología, clínica de obesidad y endoscopía de manera mensual. Al cumplir 6 meses se programa para retiro del balón intragástrico, bajo protocolo habitual. El personal médico y de enfermería se encargó de realizar sus funciones habituales llevando el expediente en el área de Endoscopía de donde se obtuvieron directamente los datos para la hoja de recolección de datos en Excel (computadora personal, Microsoft Excel ver. 16), capturando edad, género, talla, peso y diagnóstico ponderal pre/durante/final, tiempo portando el BIG, así como variables obtenidas de los reportes de fisiología antes y después de la colocación del balón: Morfología de la unión esofagogástrica, longitud, longitud intraabdominal, tono, presión basal, presión residual, porcentaje de relajación del EEI, presencia de hernia hiatal, motilidad, integral distal contráctil, tiempo de exposición al ácido, número de episodios de reflujo, Demeester, síntomas y clasificación de Lyon.
El tipo de muestreo utilizado fue no probabilístico de casos consecutivos, se incluyeron el 100% de pacientes que cumplieron con los criterios de entrada.
Mediante la fórmula de cálculo de tamaño de muestra finita con base en el número de balones colocados en el servicio de Endoscopía del Hospital Central Militar por año, un nivel de confianza de 95%, probabilidad de 30% y error de 10% se obtuvo un tamaño de muestra de 27 pacientes.
Criterios de inclusión y exclusión
Inclusión
Protocolo multidisciplinario de colocación de BIG, obesidad >30kg/m2, mayores de 18 años, aceptar realizarse manometría/pH metría inicial y seguimiento
Exclusión
Cirugía gástrica previa, hernia hiatal >3cm, alteraciones anatómicas, pacientes anticoagulados o que ingieran antiinflamatorios no esteroideos de forma crónica, embarazadas y pacientes con trastornos alimenticios
Eliminación
Pacientes que pierdan el seguimiento, pacientes en quienes la panendoscopia diagnóstica se les contraindique la colocación, pacientes con trastorno motor en manometría inicial y quienes no acepten realizarse manometría o pH metría de seguimiento
Análisis estadístico
Las variables cuantitativas se expresaron en media/desviación estándar o mediana/rango intercuartílico y se compararon con la prueba de Wilcoxon para muestras relacionadas. Las variables cuantitativas se expresaron en frecuencia/porcentaje, se correlacionaron mediante la Rho de Spearman muestras independientes, se compararon 2 grupos con U de Mann Whitney y 3 grupos con la prueba de Kruskal Wallis. Un valor de p<0.05 fue considerado estadísticamente significativo. El análisis se realizó utilizando el software IBM SPSS ver. 24.
Resultados
Se reclutaron 20 pacientes, de los cuales fueron eliminados 2 por abandono al seguimiento, otro paciente presentó error en la medición en una de las manometrías y adicionalmente se retiró del estudio otra paciente, ya que debido sintomatología (pirosis y regurgitación) severa y persistente durante 4 semanas fue necesario retirarle el balón intragástrico. Finalmente 16 pacientes cumplieron con el protocolo competo por lo que son los que se incluyen en el análisis estadístico.
De los 16 pacientes, 9 corresponden al sexo femenino (56.3%), con medias para edad 39.18 años (±6.7 años), talla 1.65 m (±0.85 m), peso 94.34 Kg (±15.52Kg), IMC 34.2 Kg/m2 (±2.9 Kg/m2), tiempo de permanencia del balón 35.54 semanas (±8.6 semanas) (Cuadro 1).
Cuadro 1 Características demográficas basales
| Total (N = 16) | ||
|---|---|---|
| Sexo (Femenino), n (%) | 9 | (56.3) |
| Edad, años, media (± DE) | 39.38 | (6.76) |
| Talla (m), media (± DE) | 1.65 | (0.85) |
| Peso (Kg), media (± DE) | 94.34 | (15.52) |
| IMC (Kg/m2), media (± DE) | 34.2 | (2.93) |
| Tiempo portando BIG (semanas), mediana (RIQ) | 33.42 | (5.25) |
Manometría de alta resolución
El diagnóstico por manometría de alta resolución más frecuente previo a la colocación del balón, fue el de peristalsis inefectiva en 11 pacientes (68.8%) y se reportó peristalsis normal en 5 pacientes (31.3%). Con el balón in situ, solo 3 (18.8%) resultaron con peristalsis normal, 11 (68.8%) permanecieron con peristalsis inefectiva y dos pacientes más presentaron trastornos motores mayores, peristalsis ausente y obstrucción al tracto de salida (6.3%) (Fig. 1).
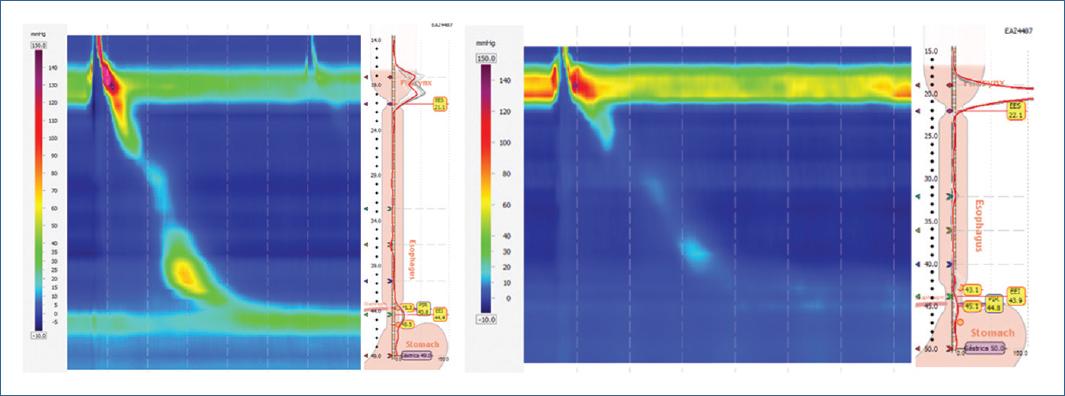
Figura 1 Trastornos motores mayores observados en pacientes con BIG. A la izquierda, paciente con obstrucción al tracto de salida. A la derecha, paciente con peristalsis ausente.
La fisiología del EEI no se modificó significativamente en comparación antes y durante la terapia con balón; presión basal 12.250±9.357 versus 10.488±8.386 mmHg (p=.114), presión intrabolo máxima 6.613±2.539 versus 8.563±6.563 mmHg (p=.244), presión residual 3.794±4.011 versus 3.744±5.274 mmHg (p=.897) respectivamente. Sin embargo, se reportó un EEI hipotónico de forma basal en 10 pacientes (62.5%) y una vez que el BIG fue colocado en 12 (75%).
Con la presencia del balón, longitud del esfínter esofágico inferior no se alteró (1.975±.438 versus 1.937±.497cm; p=.856) y aunque la longitud intraabdominal del EEI fue mas corta (1.056 ±.770 versus .656 ±.692 cm), la diferencia no fue significativa (p=.114).
A pesar de no existir cambios significativos en el EEI, la contractilidad del esófago tubular disminuyó significativamente con el balón intragástrico, pasando de una Integral Distal Contráctil (IDC) de 653.19±439.98 mmHg.cm.s antes de la colocación a 482.17±254.82 mmHg.cm.s una vez colocado (p=.030). (Cuadro 2)
Cuadro 2 Manometría de alta resolución
| Previo | Durante | Valor de p* | |
|---|---|---|---|
| Longitud EII (cm), media (± DE) | 1.975 (.438) | 1.937 (.497) | .856 |
| Longitud intraabdominal del EEI (cm), media (± DE) | 1.056 (.770) | .656 (.692) | .114 |
| Presión basal del EEI (mmHg), media (± DE) | 12.250 (9.357) | 10.488 (8.386) | .438 |
| Presión intrabolo máxima (mmHg), media (± DE) | 6.613 (2.539) | 8.563 (6.563) | .244 |
| Presión residual EEI (mmHg), media (± DE) | 3.794 (4.011) | 3.744 (5.274) | .897 |
| % de relajación del EII, media (± DE) | 50.50 (91.62) | 163.62 (406.75) | .918 |
| Integral Distal Contráctil (mmHg.cm.s), media (± DE) | 653.19 (439.98) | 482.17 (254.82) | .030 |
EEI: Esfínter esofágico inferior
*Prueba de Wilcoxon.
pHmetría/impedancia multicanal
Con el BIG se observó un incremento significativo en el número de episodios de reflujo antes y después de la colocación (49.50±36.3 vs 71.69±32.6; p=0.019), así como en el número de episodios de reflujo de cualquier composición, siendo significativa la diferencia para el contenido líquido y mixto (p=0.011 y p=0.015 respectivamente). Además se reportó un incremento en el tiempo de exposición al ácido (4.90±5.00 versus 5.16±4.47), el índice de Demeester (16.61±13.7 versus 21.28±16.7) y la presentación de síntomas (0.00±1.75 versus 1.5 ±2.75) una vez colocado el balón, sin embargo estos parámetros no lograron significancia estadística.(Cuadro 3)
Cuadro 3 pHmetría con impedancia
| Previo | Durante | Valor de p* | |
|---|---|---|---|
| Número de episodios de reflujo (n), media (± DE) | 49.50 (36.3) | 71.69 (32.6) | 0.019 |
| Tiempo de exposición al ácido (%), media (± DE) | 4.90 (5.00) | 5.16 (4.47) | 0.796 |
| Demeester (%95), media (± DE) | 16.61 (13.7) | 21.28 (16.7) | 0.196 |
| Contenido de reflujo líquido (n), media (± DE) | 20.06 (16.7) | 32.94 (17.1) | 0.011 |
| Contenido de reflujo mixto (n), media (± DE) | 7.88 (4.59) | 15.38 (9.74) | 0.015 |
| Contenido de reflujo gaseoso (n), media (± DE) | 28.38 (16.9) | 33.88 (23.0) | 0.133 |
| Síntomas (n), mediana (RIQ) | 0.00 (1.75) | 1.5 (2.75) | 0.054 |
*Prueba de Wilcoxon.
Antes de la colocación del balón, el TEA se clasificó como normal (<4%) en 7 pacientes (43.8%), limítrofe en 4 (25%) y anormal (>6%) en 5 (31.3%). Después de ser colocado, en 8 pacientes (50%) el TEA resultó normal, en 3 (18.8%) limítrofe y anormal en 5 (31.3%). Al tomar en cuenta la clasificación de Lyon; antes de colocarse el BIG, se clasificaron a 6 pacientes (37.5%) con evidencia en contra de reflujo, a 5 (31.6%) como limítrofes y a concluyentes para reflujo a 5 (31.5%) pacientes. Una vez colocado el BIG, se clasificaron con evidencia en contra de reflujo a 4 pacientes (25%), a 7 (43.8%) como limítrofes y a 5 (31.5%) pacientes como concluyentes para reflujo.
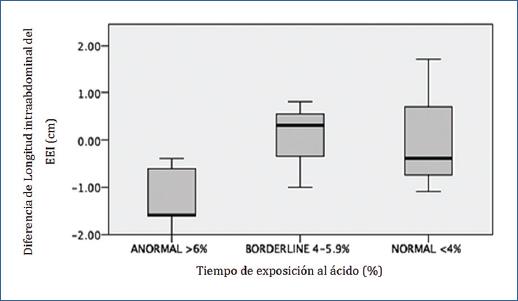
De forma interesante, se encontró una correlación inversa entre la longitud intraabdominal del EEI y la anormalidad en el tiempo de exposición al ácido (r=.-504, p=0.046), así como con el índice de Demeester (r=.-585, p=0.017), posterior a la colocación del balón.
En la comparación entre dos grupos se observó que para el género masculino hubo significativamente mayor número de episodios de reflujo (p=0.016) y tiempo de exposición al ácido después de la colocación del BIG (p=0.016).
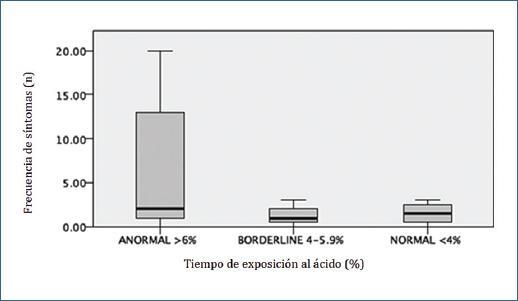
Con la comparación de tres grupos se documentó una tendencia a la anormalidad TEA (>6%) posterior a la colocación ante una disminución en la longitud intraabdominal del esfínter esofágico inferior (p=0.096) y a una mayor frecuencia de presentación de síntomas (p=0.671) con el BIG in situ, sin embargo estas comparaciones no tuvieron diferencia significativa. (Figuras. 2 y 3)
Discusión
El balón intragástrico es la alternativa endoscópica más utilizada para el tratamiento de la obesidad, sin embargo su mecanismo de acción restrictivo comparte mecanismos de promotores del reflujo con la enfermedad que trata, incrementa la presión intragástrica y las relajaciones transitorias del esfínter esofágico inferior. Este estudio demuestra que al igual que en el paciente obeso, después de la colocación del BIG se observa un incremento significativo en el número de episodios de reflujo, disminuye la contractilidad esofágica observándose una prevalencia elevada de motilidad esofágica inefectiva, sin alterar las presiones del esfínter esofágico inferior8,9,11,14. Este último hallazgo va de acuerdo al estudio realizado por el grupo de Barrichello27 en el cual no observaron cambio en la presión del EEI en pacientes portando el BIG, otro hallazgo similar fue el incremento del índice de Demeester, que en ambos estudios no resultó ser estadísticamente significativo, sin embargo en su estudio no reportaron cambios en la motilidad esofágica, solamente se señala a un paciente con esófago hipercontráctil (Jackhammer) y otro con motilidad esofágica inefectiva, ambos desde la manometría basal, es decir, antes de la colocación del BIG. De forma contraria, en más de la mitad este grupo de pacientes se reportó motilidad esofágica inefectiva aunado a dos pacientes que presentaron trastornos motores mayores, con una disminución significativa en el IDC.
Estos hallazgos se podrían comparar con los de un estudio similar en pacientes postoperados de manga gástrica, donde del Genio, et al. 31 observaron un incremento de 10 a 46% del porcentaje medio de ondas peristálticas inefectivas (p<0.0001), sin observar cambios significativos en las presiones y la longitud del EEI, este último hallazgo contrasta con un trabajo realizado por Greilsamer, et al.32 donde se reporta un acortamiento significativo de la longitud del esfínter esofágico inferior de 4.3 a 3.6 cm (p=0.00032) y lo proponen como uno de los mecanismos de génesis de reflujo de novo en estos pacientes. Uno de los hallazgos más interesantes del presente estudio es la tendencia al cambio paradójico del TEA y el índice de Demeester ante la longitud intraabdominal del esfínter esofágico inferior después de la colocación del BIG, ya que en los pacientes en quienes se observa un acortamiento, el TEA y Demeester tienden a ser anormales, al contrario, en quienes incrementa su longitud, el Demeester y el TEA tienden a disminuir.
Conclusiones
La prevalencia de trastornos motores esofágicos en pacientes con BIG alcanza el 81.4%. Además por primera vez se observaron trastornos mayores de la motilidad esofágica asociados a la terapia con balón. Este estudio confirma que la terapia con balón intragástrico condiciona un incremento significativo del número de episodios de reflujo, especialmente de su contenido líquido y mixto, además incrementa el tiempo de exposición al ácido en usuarios del género masculino. Es posible que las alteraciones motoras esofágicas observadas condicionen a un aclaramiento esofágico alterado y que el incremento en el número de episodios de reflujo sea resultado de la distensión crónica ocasionada por el balón intragástrico in situ.
En pacientes portando el BIG se encontró una correlación inversa significativa entre la longitud intraabdominal del EEI y la anormalidad en el TEA, así como entre la longitud intraabdominal del EEI y el índice de Demeester, sin embargo, la mayor frecuencia de síntomas no mostró significancia estadística en comparación al aumento del tiempo de exposición al ácido, un mayor número de muestra podría incrementar la fuerza de esta relación.
La fortaleza de este estudio es su naturaleza prospectiva, así como la identificación de las variables fisiológicas asociadas a reflujo mediante los estudios de elección y criterios actuales. Una de las grandes limitantes de este estudio el tamaño de muestra, un mayor número podría ponderar adecuadamente la significancia clínica de estos resultados, además sería ideal lograr obtener una tercera medición de manometría y pHmetría una vez retirado el balón, para valorar la reversibilidad de los hallazgos.
Abreviaturas
BIG: Balón intragástrico, CD: Cruras diafragmáticas/componente diafragmático, EEI: Esfínter esofágico inferior, ER: Episodios de reflujo, ERGE: Enfermedad por reflujo gastroesofágico, EHS: Esófago Hipersensible. ERTEEI: Episodio de Relajación Transitoria del Esfínter Esofágico Inferior, IMC: Índice de masa corporal, TEA: Tiempo de exposición al ácido, UEG: Unión esofagogástrica. IDC: integral distal contráctil. HCM: Hospital Central Militar.











 nova página do texto(beta)
nova página do texto(beta)