Introducción
La relación funcional entre inflamación y cáncer siempre ha existido. El hecho de que los tumores a menudo crezcan en sitios de inflamación crónica llevó a Rudolf Virchow, en 1863, a proponer un vínculo entre el sistema inmunitario y el cáncer1,2. Al principio, puede parecer contradictorio que el sistema inmunitario y la función plaquetaria puedan promover el desarrollo de células tumorales en sitios de inflamación crónica y, por otro lado, contribuir a la eliminación de este3.
Los principales mediadores celulares de la respuesta inmunitaria antitumoral son las células T CD8 + y los linfocitos Th 1 CD4 + activados. Los primeros están a cargo de la eliminación de células tumorales a través de la producción de moléculas inductoras de apoptosis o gránulos citotóxicos (p. ej., granzimas, perforina y granulisina), mientras que los segundos fomentan la producción de citocinas antitumorales, como el interferón gamma4. Por otro lado, los mecanismos que dirigen la génesis tumoral por inflamación son tan diversos como un daño en el ADN por mediadores inflamatorios (radicales libres de oxígeno y metaloproteinasas de matriz extracelular), así como por citocinas, tales como las interleucinas 1B y 8, que promueven el riesgo neoplásico. Del mismo modo, una vez que ha surgido un tumor, las células malignas en crecimiento promueven la neoangiogénesis, la adquisición de nuevas mutaciones, la disrupción de la matriz extracelular, la migración de células tumorales y, finalmente, las metástasis; de este modo, el cáncer puede regular la producción de plaquetas circulantes5,6.
La biología plaquetaria es esencial para la hemostasia, la integridad vascular, la angiogénesis, la inflamación, la inmunidad innata, la curación de heridas y la biología del cáncer; además, las plaquetas son las primeras células en activarse durante el proceso de hemostasia7,8. El crecimiento de masas tumorales depende de la generación de nuevos vasos sanguíneos, lo que se conoce como angiogénesis tumoral9,10. Esta se produce durante el crecimiento del tumor, que requiere mayor aporte de oxígeno, y por la activación de oncogenes Ras y Raf11,12, los cuales estimulan la liberación de factores proangiogénicos, como el factor de crecimiento endotelial vascular, el factor de crecimiento endotelial derivado de plaquetas y las angiopoyetinas 1 y 213-15. De hecho, existen estudios en los que se ha evidenciado la presencia de un receptor específico, llamado receptor alfa para el factor de crecimiento endotelial derivado de plaquetas, el cual, si es expresado por células tumorales de cáncer papilar de tiroides, confiere mayor agresividad asociada con metástasis ganglionares que en aquellos pacientes que no lo expresan de manera constitutiva16.
Los recubrimientos de plaquetas también protegen a las células tumorales circulantes de las fuerzas de cizallamiento de alto flujo en la pared vascular, además de evadir el sistema inmunitario y la citotoxicidad mediada por el factor de necrosis tumoral alfa17-19. Una variedad de parámetros de la biometría hemática preoperatoria, tales como el recuento de plaquetas, el tamaño de la plaqueta evaluado por el volumen plaquetario medio, la relación neutrófilos-linfocitos y la relación plaquetas-linfocitos, se han asociado en muchos tipos de cáncer con características clínicas, patológicas y de supervivencia; sin embargo, es poco conocido el papel de estos índices en el cáncer papilar de tiroides20-23.
El cáncer papilar de tiroides es la neoplasia endocrina más frecuente y en general presenta una buena respuesta al tratamiento24,25. La extensión quirúrgica y la adyuvancia para este tipo de neoplasia maligna se han definido en función de factores pronósticos bien conocidos y que establecen el riesgo de recurrencia y de mortalidad a largo plazo, tales como la edad avanzada, el sexo, el tamaño del tumor, la invasión a la cápsula tiroidea y a tejidos extratiroideos, la invasión linfovascular o la extirpación incompleta del tumor; algunos de ellos son de mayor relevancia que otros26,27. Por ello, existen pacientes que presentan una evolución menos favorable, con recurrencias a largo plazo, aun siendo considerados inicialmente como pacientes de bajo riesgo28. Así pues, es muy necesario poder conocer de manera temprana qué pacientes podrán tener una evolución desfavorable pese a pertenecer a un grupo de bajo riesgo clínico.
Observamos entonces que tumores de la misma estirpe histológica presentan diferente comportamiento biológico, tal vez por genes que evadan mejor la respuesta inmunitaria o porque tengan mecanismos de metástasis más efectivos, y que por el momento no se conocen claramente29, pero que finalmente les confieren mayor agresividad. Sin embargo, específicamente en el carcinoma papilar de tiroides, esto aún no puede detectarse en periodos tempranos del tratamiento.
El volumen plaquetario medio (VPM) y el ancho de distribución plaquetaria son índices tempranos en la activación plaquetaria30,31. Su valor, junto con el índice plaquetas-linfocitos (IPL) ha sido relevante al comparar patología tiroidea maligna contra benigna32. Por lo tanto, si el VPM y el IPL tuvieran una relación con estos mecanismos que confieren mayor agresividad tumoral, generarían la posibilidad de plantear la terapéutica correcta a pacientes clasificados en bajo riesgo, evitando tratamientos incompletos, y por tanto estas características plaquetarias y de linfocitos pudieran representar una herramienta adicional, accesible y de fácil aplicabilidad.
El objetivo del presente trabajo fue evaluar si el VPM y el IPL son diferentes en pacientes que presentan un cáncer papilar de tiroides según la asignación de grupo de riesgo inicial o etapificación.
Método
Estudio retrospectivo, observacional, analítico y transversal, en 107 pacientes tratados por cáncer papilar de tiroides en la clínica de tiroides del servicio de cirugía general del Hospital General de México en el período del 1 de noviembre de 2017 al 28 de febrero de 2020.
Las variables a evaluar fueron el VPM preoperatorio, el conteo absoluto de linfocitos preoperatorio y el conteo absoluto de plaquetas preoperatorio, todos ellos reportados de manera sistemática en una biometría hemática y obtenidos con método MAPPS por impedancia y visión óptica, usando como anticoagulante ácido etilendiaminotetraacético.
El IPL se calculó obteniendo el cociente entre el conteo absoluto de plaquetas y el conteo absoluto de linfocitos.
Con el fin de corroborar la clasificación en grupos de riesgo de los pacientes, se realizó una búsqueda en el sistema electrónico del hospital de los dictados quirúrgicos de todos los pacientes para recabar hallazgos transoperatorios, y del mismo modo se recabaron los resultados de los estudios histopatológicos. A todos los pacientes se les clasificó por estadios de acuerdo con el sistema TNM (Tumour, Node, Metastasis) del American Joint Committee on Cancer (etapas I, II, III y IV), y por gravedad según el sistema MACIS (Metastases, Age, Completeness of resection, Invasion, Size) (muy bajo riesgo < 6, bajo riesgo 6-6.99, riesgo intermedio 7-7.99 y riesgo alto > 8).
Se realizó la comparación intergrupal de acuerdo con las clasificaciones MACIS y TNM, y se tomó como análisis estadístico la prueba de ANOVA de 4 × 1 de una vía, complementando con pruebas post hoc con el estadístico de Tukey en caso de haber alguna diferencia entre grupos y tamaño del efecto. Se consideró un bajo tamaño del efecto cuando f ≤ 0.24, mediano si f = 0.25-0.39 y grande si f ≥ 0.40. Se analizaron interacciones de focalidad y edad con VPM e IPL mediante ANOVA factorial con p < 0.05 para que se considerara estadísticamente significativa. Se realizaron gráficos de dispersión de variables mostrando promedios e intervalos de confianza, y se consideraron los tamaños del efecto (bajo con η² = 0.01-0.05, mediano con η² = 0.06-0.13 y grande con η² ≥ 0.14). Para realizar los cálculos estadísticos se utilizó el software SPSS 25.0 para Windows.
Resultados
De los 107 pacientes con diagnóstico de cáncer papilar de tiroides, 90 eran mujeres (84.11%) y 17 eran hombres (15.88%). La edad promedio general fue de 48.45 años; para las mujeres, 48.27 años (24-85 años) y para los hombres 50.05 años (26-76 años).
La media general del VPM fue de 8.76 fl (8.57-8.96) y la del IPL fue de 138.77 (126.8-150.74).
De acuerdo con la puntuación MACIS, se obtuvieron cuatro grupos:
- Grupo 1: compuesto por 64 pacientes, 10 de ellos hombres y 54 mujeres, con una media de VPM de 8.64 y de IPL de 145.
- Grupo 2: compuesto por 20 pacientes, 3 de ellos hombres y 17 mujeres, con una media de VPM de 8.72 y de IPL de 137.55.
- Grupo 3: compuesto por 13 pacientes, 4 de ellos hombres y 9 mujeres, con una media de VPM de 9.16 y de IPL de 131.63.
- Grupo 4: compuesto por 10 pacientes, todos ellos mujeres, con una media de VPM de 9.13 y de IPL de 110.35.
Se realizó la comparación de los cuatro grupos usando dos variables, el VPM y el IPL, mediante el análisis estadístico ANOVA 4 × 1 de una vía como prueba paramétrica. No hubo diferencias estadísticamente significativas entre los grupos de gravedad del cáncer y el VPM de acuerdo con la puntuación MACIS, presentando un tamaño del efecto bajo (F(3,103) = 1.456, p = 0.231, f = 0.203). Tampoco hubo diferencias estadísticamente significativas al comparar estos grupos y el IPL, también con un tamaño del efecto bajo (F(3,103) = 0.963, p = 0.413, f = 0.164) (Tabla 1).
Tabla 1 Comparación del volumen plaquetario medio y el índice plaquetas-linfocitos por grupos de acuerdo con la puntuación MACIS
| Muy bajo riesgo (< 6) | Riesgo bajo (6-6.99) | Riesgo intermedio (7-7.99) | Riesgo alto (> 8) | p | f | |
|---|---|---|---|---|---|---|
| VPM | ||||||
| Media (DE) | 8.64 (0.84) | 8.72 (1.08) | 9.16 (1.03) | 9.13 (1.56) | 0.23 | 0.20 |
| IPL | ||||||
| Media (DE) | 145.0443 (68.93) | 137.5544 (56.08) | 131.6349 (55.89) | 110.3584 (25.23) | 0.41 | 0.16 |
DE: desviación estándar; IPL: índice plaquetas-linfocitos; VPM: volumen plaquetario medio.
De acuerdo con el estadio TNM se obtuvieron cuatro grupos: 80 pacientes en estadio I, 14 pacientes mayores de 55 años en estadio II, 5 pacientes en estadio III y 8 pacientes en estadio IV. Se realizó prueba de ANOVA y no hubo diferencias estadísticamente significativas entre los grupos de gravedad del cáncer y el VPM de acuerdo con el sistema por estadios TNM (F(3,103) = 0.119, p = 0.949, f = 0.006). Del mismo modo, no hubo diferencias estadísticamente significativas entre la gravedad del cáncer y el IPL (F(3,103) = 1.940, p = 0.128, f = 0.103). Ambos análisis presentaron un tamaño del efecto bajo (Tabla 2).
Tabla 2 Comparación de grupos según la clasificación TNM
| n (total = 107) | VPM (fl) | IPL (miles/µl) | |
|---|---|---|---|
| Estadio I, media (DE) | n = 80 | 8.73 (0.876) | 143.50 (62.62) |
| Estadio II, media (DE) | n = 14 | 8.87 (1.48) | 146.52 (70.67) |
| Estadio III, media (DE) | n = 5 | 8.90 (1.12) | 89 (29.43) |
| Estadio IV, media (DE) | n = 8 | 8.82 (1.25) | 108.97 (43.59) |
DE: desviación estándar; IPL: índice plaquetas-linfocitos; VPM: volumen plaquetario medio. p = 0.94 para VPM y p = 0.12 para grupos de IPL.
Como tercer aspecto, usando ANOVA factorial se analizó la interacción de focalidad y edad (tomando como referencia la edad menor o mayor de 55 años de acuerdo con la clasificación TNM en su octava edición) con el VPM, obteniendo F = 0.891, p = 0.348 y η² = 0.009, por lo que no fue estadísticamente significativo. Por otro lado, también se buscó el efecto de estas dos variables con el IPL, obteniendo F = 1.816, p = 0.181 y η² = 0.017, sin ser estadísticamente significativo. Por último, se buscó la interacción de la puntuación MACIS y la edad con el VPM, encontrando F = 0.82, p = 0.48 y η² = 0.024, así como estas dos variables con el IPL, encontrando F = 1.13, p = 0.34 y η² = 0.033; todos ellos sin mostrar interacción estadísticamente significativa y con bajos tamaños del efecto.
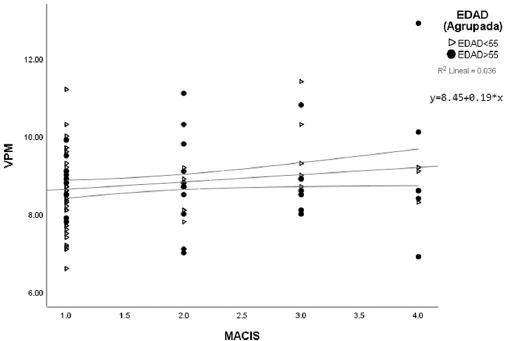
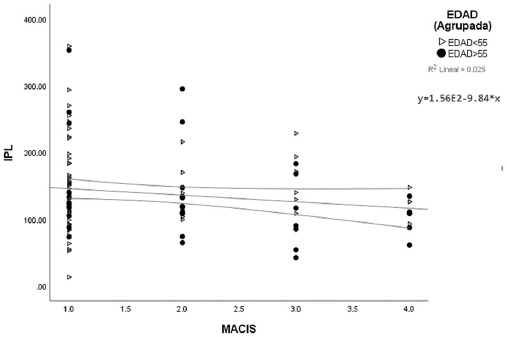
Se usaron gráficas de dispersión de datos para la puntuación MACIS con VPM e IPL considerando dos grupos de edad, usando como punto de corte 55 años. Las gráficas mostraron los valores del promedio y los intervalos de confianza. En la figura 1 puede verse que, a menor categoría del MACIS, los valores de VPM tienden a estar más agrupados u homogéneos en comparación a cuando el cáncer se encuentra con una categoría MACIS más alta, con dispersiones más amplias. Se observa también que existe una línea de tendencia positiva con un modelo de regresión y = 8.45 + 0.19*x, r2 = 0.036 para VPM, lo que implica que a mayor categoría del MACIS mayor puntuación del VPM. Por su parte, para el IPL la línea de tendencia es negativa con un modelo de regresión de y = 1.56e2-9.84*x, r2 = 0.025. También se puede ver que la distribución de los valores de IPL tienden a estar menos dispersos a medida en que aumenta la categoría del MACIS, de tal manera que a mayor categoría del MACIS menor valor del IPL (Figs. 1 y 2).
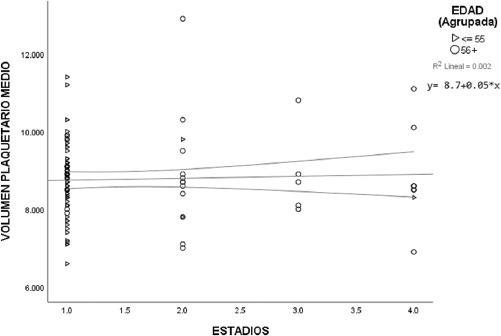
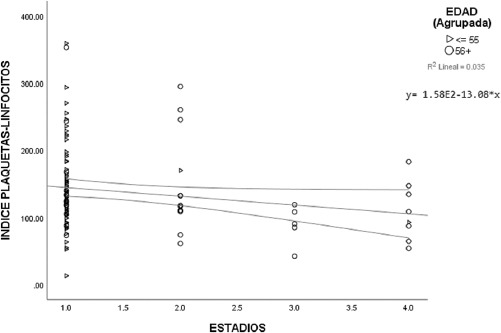
Igualmente se usaron gráficas de dispersión de datos para la puntuación TNM con el VPM y el IPL considerando dos grupos de edad, usando como punto de corte 55 años. Las gráficas mostraron los valores del promedio y los intervalos de confianza. En la figura 3 se observa que, a menor categoría del TNM, los valores de VPM tienden a estar más agrupados u homogéneos en comparación a cuando el cáncer se encuentra con una categoría TNM más alta, con dispersiones más amplias. Se observa también que existe una línea de tendencia lineal con un modelo de regresión y = 8.0.7+0.05*x, r2 = 0.002 para VPM; por su parte, para el IPL la línea de tendencia es negativa con un modelo de regresión de y = 1.58e2-13.08*x, r2 = 0.035, de tal forma que a mayor categoría del TNM menor valor del IPL (Fig. 4).
Algo a destacar es que en todos los gráficos se puede ver que los pacientes menores de 55 años suelen ubicarse en las categorías menores del MACIS tanto para el VPM como para el IPL, y del mismo modo para el TNM.
De acuerdo con lo mostrado en las figuras 1 a 4, para los niveles de MACIS y TNM en sus últimas categorías aparentemente se pierde la linealidad, por lo que se decidió realizar una transformación de dichas variables a dummy y se dejaron dos categorías: riesgo bajo y riesgo alto. Posteriormente se realizó una comparación de las variables VPM e IPL con estos nuevos niveles, cuyos resultados se muestran en la tabla 3.
Tabla 3 Variables dummy para las clasificaciones MACIS y TNM
| MACIS | Bajo Media (DE) | Alto Media (DE) | p | d |
|---|---|---|---|---|
| VPM | 0.86 (0.89) | 9.14 (1.25) | 0.040 | 0.49 |
| IPL | 143.26 (65.85) | 122.38 (45.61) | 0.157 | 0.33 |
| TNM | Etapas I y II Media (DE) | Etapas III y IV Media (DE) | ||
| VPM | 8.72 (0.87) | 8.9 (1.32) | 0.419 | 0.18 |
| IPL | 143.83 (62.3) | 123 (61.51) | 0.140 | 0.33 |
DE: desviación estándar; IPL: índice plaquetas-linfocitos; VPM: volumen plaquetario medio.
Como se puede observar, se presentaron diferencias estadísticamente significativas para la variable de MACIS, pues los que estaban en categoría alto presentaban mayores VPM que los que estaban en la categoría inferior; sin embargo, en estos resultados el tamaño del efecto fue bajo. Por su parte, para el TNM no hubo diferencias.
Discusión
Actualmente existe la llamada «vigilancia activa» para los pacientes con microcarcinoma papilar de tiroides y clasificados en grupos de bajo riesgo33,34. Como todo en medicina, esta vigilancia activa tampoco es perfecta y a lo largo del tiempo algunos pacientes deberán ser tratados de manera convencional. Hasta ahora, la respuesta a por qué unos pacientes con clasificación de bajo riesgo finalmente evolucionan con persistencia o recurrencia de la enfermedad no está claramente dilucidada, ni siquiera con los factores genéticos identificados de agresividad35,36. Por ello, mientras se dilucida e identifica con claridad la causa de este comportamiento agresivo, es deseable disponer de herramientas diagnósticas que sean de fácil accesibilidad para una correcta toma de decisión terapéutica37,38.
El VPM se ha investigado en muchos tipos de cáncer y se ha demostrado que sus valores son significativamente mayores en los pacientes con cánceres de endometrio, de ovario, colorrectal y gástrico, en comparación con controles sanos. Sin embargo, en el cáncer de tiroides los estudios son poco concluyentes. Baldane et al.39 informaron unos valores de VPM significativamente más altos en comparación con bocios benignos y con sujetos sanos, y una disminución significativa tras la extirpación del tumor39, mientras que en un estudio realizado por Dincel y Bayraktar40 no se pudo encontrar tal diferencia. Ambos estudios incluyeron un pequeño número de pacientes y no descartaron la influencia de la comorbilidad y el uso de medicamentos. En otro estudio se encontró que los índices de células sanguíneas, específicamente el IPL y el VPM, pueden proporcionar información sobre la multifocalidad tumoral, la extensión extratiroidea y la presencia de un tumor T3, y pueden usarse como un medio para excluir estas características41. En nuestro estudio se buscó la interacción de la edad con la focalidad del tumor, sin encontrar tal asociación. Del mismo modo, tampoco se encontró relación del VPM y el IPL para detectar estadios más avanzados de acuerdo con las clasificaciones MACIS y TNM. Para ambos análisis, tanto los valores de p como el tamaño del efecto no mostraron diferencias ni interacción, ya que este último fue siempre bajo. Hay que recordar que bajos tamaños del efecto indican, en este caso, que los niveles del MACIS y del TNM no pueden explicar las diferencias o la interacción que haya en las variables dependientes de VPM e IPL.
En un estudio realizado por Yu et al.42 no se encontró una correlación significativa entre el VPM y el ancho de distribución plaquetaria con la clasificación TNM, las metástasis a ganglios linfáticos y las metástasis a distancia en grupos de pacientes con cáncer papilar y medular de tiroides, pero sí se halló utilidad en el cáncer folicular en etapas T3 y T4, observándose un VPM más bajo cuando había metástasis a ganglios linfáticos. Dicho efecto no se observa en pacientes en etapas T1 y T2, lo que sugiere que las plaquetas pueden ejercer un efecto diferente según los diferentes subtipos de cáncer de tiroides. Esto nos hace pensar que nuestro estudio fue de cáncer papilar, sin incluir pacientes con cáncer folicular, medular o anaplásico. Se decidió estudiar este grupo de población debido a que, por frecuencia, es la estirpe que más predomina en todo el mundo y es más prevalente en nuestra población mexicana; sin embargo, valdría la pena determinar si estos marcadores plaquetarios muestran utilidad en otros subtipos de cáncer de tiroides, que fue algo no analizado en nuestro estudio y que podría valer la pena no descartar su utilidad clínica.
Nuestro estudio, dado su diseño, presenta algunas limitaciones. La naturaleza observacional, al ser transversal, afecta las conclusiones de causalidad y resulta imposible excluir confusores no medidos, como por ejemplo que no se consideró la comorbilidad de los pacientes que podría alterar el conteo de los índices plaquetarios (diabetes, hipertensión, obesidad, antecedente de cardiopatías o tabaquismo), así como el uso de determinados medicamentos. Dentro de las fortalezas de nuestro estudio, el número de pacientes de la muestra no es tan bajo como en otros estudios, y el hecho de que sea en un único centro contribuye a un proceso más uniforme en la obtención de la información, principalmente en la medición de los índices plaquetarios preoperatorios, evitando sesgos en la obtención de información de datos si se hubiesen obtenido de laboratorios u hospitales externos. Tal vez este trabajo sea una ventana que no debemos cerrar, sobre todo por la heterogeneidad en cuanto a resultados sobre el tema y que aún no se dilucidan por completo los mecanismos por los cuales el cáncer papilar de tiroides evade mejor o no la respuesta inmunitaria y su grado de invasión y recidiva.
Un hallazgo incidental del estudio fue que, al tratar de resolver el problema de linealidad en MACIS y TNM, y pasar de cuatro categorías (muy bajo, bajo, intermedio y alto) a dos (bajo riesgo y alto riesgo), se encontraron diferencias estadísticamente significativas en VPM para el MACIS, aunque el tamaño del efecto fue bajo, mientras que en el TNM, que de cuatro categorías se llevaron a dos de acuerdo a la ausencia o la presencia de invasión linfovascular, no hubo diferencias estadísticamente significativas.
Conclusiones
En nuestro estudio, el VPM y el IPL no mostraron una relación para distinguir entre estadios iniciales y estadios avanzados del cáncer papilar de tiroides, y tampoco se encontró relación alguna entre invasión localmente avanzada o multifocalidad, motivo por el cual no podrían predecir un comportamiento más agresivo del cáncer clasificado inicialmente en un estadio más temprano, pese al razonamiento lógico de la fisiopatología tumoral. Este trabajo solo debe ser parte del inicio de la búsqueda continua para obtener nuevos marcadores que nos ayuden en la toma de decisiones para el manejo de los pacientes con cáncer papilar de tiroides; identificando estos en el preoperatorio, podríamos entender mejor el comportamiento biológico del tumor.











 nova página do texto(beta)
nova página do texto(beta)