Introducción
La ruptura del anillo fibroso con la consecuente salida del núcleo pulposo por fuera de los límites del espacio intervertebral se denomina hernia de disco.1 No todas las hernias de disco son sintomáticas, siendo éstas en su mayoría de curso benigno, un mínimo porcentaje requieren algún tipo de tratamiento invasivo, con liberaciones meningo radiculares y discectomías en sus diferentes opciones, sean éstas convencionales o abiertas o miniinvasivas tubulares o endoscópicas.
A lo largo del tiempo se han implementado métodos de imágenes, como la resonancia magnética, para determinar la selección quirúrgica de pacientes con hernia de disco sintomática, pero algunos autores dejan en claro que las resonancias magnéticas anormales pueden ocurrir en pacientes por lo demás asintomáticos, por lo tanto, la correlación clínica es siempre esencial antes de indicar la cirugía.2,3
En un sentido práctico, la cirugía pareciera estar mejor indicada en casos sintomáticos, refractarios a tratamiento conservador durante un prudente período o con déficits neurológicos progresivos donde la hernia de disco es lo suficientemente importante, de modo que su remoción aliviaría un nivel suficiente de compresión de la raíz nerviosa, el estiramiento o ambos, traduciéndose en un resultado postoperatorio exitoso.
Existen diversos sistemas de clasificación de las hernias de disco como el de Wiltse y colaboradores o el sistema de clasificación de la Universidad Estatal de Míchigan (MSU, por sus siglas en inglés).4,5
Si bien se ha demostrado que el sistema de la MSU es un método viable de medición, la presentación clínica de los pacientes no depende solamente de la anatomía de la hernia discal, sino de otros factores que además pueden causar su sintomatología como la degeneración discal, los cambios de intensidad en la médula ósea, la hipertrofia del ligamento amarillo, la hipertrofia facetaria o la inestabilidad segmentaria asociada. Cabe aclarar que esta clasificación puede estar limitada a los casos donde los márgenes facetarios aparecen bien definidos en la RM. Cuando éstos comienzan a distorsionarse por la formación de osteofitos y/o la hipertrofia del ligamento amarillo, los criterios propuestos pueden no ser válidos. En esta instancia el compromiso del canal está basado no sólo en la hernia discal, sino en otros elementos representativos de estenosis espinal.
El propósito de este trabajo fue validar la confiabilidad interobservador e intraobservador de la clasificación de la MSU entre los cirujanos de columna de nuestro servicio y conocer los factores de riesgo asociados a los pacientes sometidos a discectomía lumbar en nuestra institución.
Material y métodos
Se llevó a cabo un estudio observacional, retrospectivo, descriptivo y transversal, donde se seleccionaron 50 pacientes con imágenes de resonancia magnética (RM) en corte axial de T2 de nuestra base de datos, correspondiente al nivel de «hernia discal máxima» de pacientes diagnosticados con hernia de disco lumbar, con síntomas de dolor refractario a tratamiento conservador (medicación analgésica-antiinflamatoria en combinación con medicación antineurítica y fisioterapia) por al menos 12 semanas o bloqueos radiculares con los que mejoraron transitoriamente, pero el dolor recidivó y fueron tratados de manera quirúrgica en el período comprendido entre Enero de 2015 y Junio de 2021. Se excluyeron los pacientes que no tenían registro digital de resonancia magnética al momento de la recopilación de datos (resonancias realizadas fuera de nuestra institución) y los pacientes con indicación de artrodesis lumbar por inestabilidad, ya sea por vía anterior o posterior. Estas imágenes se distribuyeron entre tres especialistas en ortopedia y traumatología, subespecializados en cirugía de columna de nuestra institución con al menos cuatro años de experiencia. Los tres cirujanos de columna obtuvieron una clasificación específica para cada imagen basada en la clasificación de la MSU, se dio de plazo máximo para clasificarlas hasta 10 días desde el día de la recepción. Luego de un intervalo de siete días uno de los cirujanos volvió a reclasificar las imágenes, que previamente fueron cambiadas en orden aleatoria.
Se recolectaron datos demográficos de los pacientes así como la encuesta de dolor, según la escala visual analógica (VAS, por sus siglas en inglés) de la Organización Mundial de la Salud (OMS), previo al procedimiento quirúrgico y luego a las 24 horas del mismo (clasificados según su respuesta de cero a tres como leve, de cuatro a siete moderado y de ocho a 10 severo) desde nuestra base de datos de historias clínicas.
Sistema de clasificación
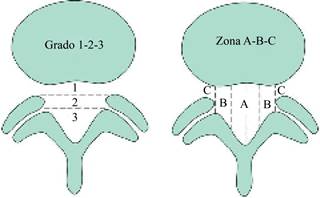
La clasificación de la MSU tiene en cuenta tanto el tamaño de la hernia de disco como su ubicación dentro de las diversas limitaciones que plantea la anatomía local. Emplea una única línea intrafacetaria como punto de referencia para medir la hernia de disco al nivel de extrusión máxima, donde probablemente ocurre el mayor impacto en las estructuras neurológicas (Figura 1). Esta medida se toma del corte de RM axial T2 que mejor se corresponde con el nivel de hernia máxima, teniendo en cuenta el desplazamiento del disco cefálico o caudal.
Para representar el tamaño de la hernia de disco, la lesión se describe como 1, 2 o 3. En referencia a la línea intrafacetaria, se determina si la hernia de disco se extiende hasta 50% o menos de la distancia desde la cara posterior no herniada del disco hasta la línea intrafacetaria (tamaño-1) o más de 50% de esa distancia (tamaño-2). Si la hernia se extiende por completo más allá de la línea intrafacetaria, se denomina disco de tamaño-3. En casos de extrusiones máximas más caudales o más cefálicas, esta medida se toma desde el borde posterior de la corteza vertebral/placa terminal en lugar del disco.
Para calificar aún más la ubicación de la hernia de disco, la lesión se describe como A, B o C para ubicar más exactamente la posición que se informa de manera rutinaria, pero con menor precisión como central, lateral o lateral lejana. Se colocan tres puntos a lo largo de la línea intrafaceta, dividiéndola en cuatro cuartos iguales. Luego, se trazan líneas perpendiculares a través de cada uno de estos puntos para crear los cuadrantes laterales derecho e izquierdo y central derecho e izquierdo (Figura 2).

Figura 2: Clasificación de la Universidad Estatal de Míchigan (MSU, por sus siglas en inglés) combinando tamaño y localización.
La determinación en cuanto a qué zona penetra más el núcleo herniado, califica la lesión como A, AB, B o C.
Análisis estadístico. Las variables continuas se expresaron como media ± desviación estándar (DE) y se compararon usando la prueba t de Student o la prueba U de Mann-Whitney, según correspondiera. Las variables categóricas se expresaron como porcentajes y se compararon con la prueba χ2 o el test de Fisher, según correspondiera. La concordancia del grado de acuerdo interobservador e intraobservador entre los cirujanos se evaluó con el coeficiente k (kappa). Se considera que la concordancia es mala con un valor de k de cero a 0.20, débil de 0.20 a 0.40, moderada de 0.40 a 0.60, buena de 0.60 a 0.80 y muy buena de 0.80 a uno .
Por último, para los análisis estadísticos se utilizó el sistema R-Medic y el nivel de significación utilizado en todos los casos fue de 0.05.
Resultados
La muestra final estuvo conformada por un total de 50 pacientes que presentaban hernias discales lumbares y que fueron tratados de manera quirúrgica. La mayoría de estos pacientes eran de sexo masculino, con 62%. En cuanto a la edad, la media fue de 38.7 ± 8.1 años.
De estos pacientes, 58% presentaba algún antecedente patológico, siendo los más frecuentes la hipertensión arterial (HTA), el tabaquismo y la obesidad (Tabla 1).
Tabla 1: Distribución de la muestra según APP (N = 29).
| Comorbilidades | % |
|---|---|
| Hipertensión | 41 |
| Tabaquismo | 28 |
| Obesidad | 24 |
| DBT | 10 |
| Dislipemia | 10 |
| Gastritis | 7 |
| Otros* | 48 |
APP = antecedentes personales patológicos.
DBT = diabetes mellitus.
* Otros: apendicectomía, artritis reumatoidea, cáncer genitourinario, cáncer intestinal, cirugía hernia inguinal, hipoacusia, hipotiroidismo, miomatosis, monorreno-VIH (virus de la inmunodeficiencia humana), síndrome metabólico, tiroiditis, TVP (trombosis venosa profunda), TEPA (tromboembolismo pulmonar agudo), Chagas, varicocele.
En 64% de la muestra, la localización de la hernia era L5-S1, además 30% se ubicaba en L4-L5. En relación con los síntomas, la mayoría presentaba ciatalgia (94%). Otros síntomas encontrados fueron los cambios en los reflejos y el déficit motor (Figura 3).
Como tratamiento previo, la totalidad de los pacientes utilizaron AINE + pregabalina, 72% fisiokinesioterapia (FKT) y en un porcentaje menor se realizaron bloqueos radiculares (Figura 4).

Figura 4: Distribución de la muestra según tratamiento (N = 50). AINE = medicamentos antiinflamatorios no esteroides. FKT = fisiokinesioterapia.
Al evaluar la VAS prequirúrgica se tuvo una media de 8.6 ± 1.1, todos los pacientes padecían un dolor severo (Tabla 2). En el postquirúrgico, la media fue de 1.9 ± 1.5 y 94% presentaba un dolor leve (Figura 5).
Tabla 2: Estadísticas de la escala visual analógica prequirúrgico y postquirúrgico.
| Momento | Media ± DE | Mínimo-máximo |
|---|---|---|
| Prequirúrgico | 8.6 ± 1.1 | 7-10 |
| Postquirúrgico | 1.9 ± 1.5 | 1-8 |
En relación con la cantidad de coincidencias de la clasificación de especialistas y de pacientes según la MSU (Tabla 3). En 60% de los pacientes hubo una coincidencia total entre los tres cirujanos, con dos coincidencias (24%) y en 16% no hubo ninguna coincidencia. El análisis del coeficiente de kappa indicó que en la mayoría de las comparaciones por observador dieron una fuerza de concordancia buena (Figura 6), el índice de kappa fue superior a 0.64 en todas las posibles comparaciones de las observaciones.
Tabla 3: Distribución de la muestra según la clasificación de la Universidad Estatal de Míchigan y observador (cirujano).
| Cirujano 1 | Cirujano 2 | Cirujano 3 | |
|---|---|---|---|
| Evaluaciones | n (%) | n (%) | n (%) |
| 1A | 2 (4) | 3 (6) | 1 (2) |
| 1B | 4 (8) | 6 (12) | 6 (13) |
| 1C | 3 (6) | 1 (2) | 1 (2) |
| 2A | 3 (6) | 2 (4) | 3 (6) |
| 2AB | 10 (20) | 13 (26) | 9 (19) |
| 2B | 12 (24) | 11 (22) | 11 (23) |
| 2C | 2 (4) | 2 (4) | 2 (4) |
| 3A | 2 (4) | 2 (4) | 3 (6) |
| 3AB | 10 (20) | 8 (16) | 10 (21) |
| 3B | 2 (4) | 2 (4) | 1 (2) |
| Total | 50 (100) | 50 (100) | 47 (100) |
Para el análisis intraobservador, el índice kappa fue de 0.953 con un error estándar (EE) = 0.033 y un intervalo de confianza de 0.889-1.017, con una fuerza de concordancia muy buena, el acuerdo observado fue de 96%.
Discusión
La clasificación de la MSU ofrece un método simple y objetivo de medición utilizando imágenes de resonancia magnética, que aparenta ser consistentemente fácil de reproducir por diferentes examinadores, considerando una sola imagen de corte axial al nivel de la hernia máxima que puede ser diferente a la nomenclatura de disco lumbar actual, donde se toman en consideración las imágenes sagitales.3 Con el paso del tiempo este sistema de clasificación se utiliza de rutina en esta institución como uno de los criterios de selección para procedimientos de discectomía en pacientes con hernias lumbares, con una tasa de éxito superior a 90%, con una mejoría clínica significativa en el dolor postoperatorio (VAS MMII postquirúrgico 1.9 ± 1.5), con resultados comparables a la bibliografía.2,4,6-8 Durante nuestro análisis encontramos una prevalencia en el sexo masculino y el nivel L5-S1 que son similares a la bibliografía publicada.2,7-10 Además, pudimos encontrar que la hipertensión arterial, el tabaquismo y la obesidad (factores de riesgo cardiovasculares) fueron los antecedentes prevalentes en nuestra muestra (HTA con 41%, tabaquismo con 28% y obesidad con 24%). Si bien en la actualidad su rol en el desarrollo de la degeneración discal o la recurrencia del dolor lumbar es incierto, algunos autores afirman que pueden ser determinantes.11
En nuestro trabajo buscamos evaluar el grado de confiabilidad interobservador e intraobservador entre tres cirujanos de columna mediante el análisis estadístico kappa, pudimos analizar imágenes de 50 pacientes con un índice de concordancia buena interobservador e intraobservador superior a 0.64 y 0.95, respectivamente. Resultados similares fueron obtenidos por Mysliwiec y colaboradores,4 quienes mencionan un grado de confiabilidad próximo a 98% en una evaluación de 100 pacientes en 2008 o Kaliya-Perumal y su equipo,7 quienes analizan 50 imágenes por seis médicos residentes reportando resultados de confiabilidad moderados con 0.422 y 0.75 interobservador e intraobservador, respectivamente. Analizando estos resultados podemos reconocer que al aumentar el número de observadores para hacer una discriminación más precisa, es posible obtener una menor concordancia como también la influencia de la experiencia del cirujano ortopedista para evaluar y clasificar las imágenes con dicho resultado. Consideramos que esto podría deberse a que los tipos 2B, 2AB y 3AB tenían menor grado de concordancia y puede deberse principalmente a que las hernias eran de base ancha en un canal ya estenosado debido a la degeneración. Sin embargo, creemos posible establecer un marco más preciso para estas imágenes, donde los márgenes facetarios no están bien definidos. Así, Kai Zhu y colaboradores9 comparan el grado de hernia lumbar según la MSU y el grado de osteoartritis facetaria (FJOA, por sus siglas en inglés) analizando 80 pacientes entre 2012 y 2018 con resultados de buenos a excelentes con 0.808 y 0.904 de confiabilidad interobservador e intraobservador y describen una asociación con hernias de tipo B con mayores probabilidades de tener una FJOA más grave en el lado de la hernia.
Divi y colegas10 evalúan el tamaño y localización de las hernias lumbares como factor predictivo para el tratamiento quirúrgico en 89 pacientes, su análisis mostró que un aumento en el porcentaje de afectación del canal es indicativo de mayores probabilidades de un eventual manejo quirúrgico (OR 1.08 [1.02, 1.14], p = 0.007), siendo la ubicación paracentral en el corte axial de RM un indicador significativo de éste (OR = 3.39 [1.25, 9.22], p = 0.017; OR = 5.46 [1.77, 16.8], p = 0.003) y concluyen que los cortes sagitales utilizados para medir el nivel de las hernias no son significativos para predecir una indicación quirúrgica.
Si bien se ha demostrado que la clasificación de la MSU es un método viable de medición, la presentación clínica de los pacientes no depende solamente de la anatomía de la hernia discal, sino de otros factores que además pueden causar su sintomatología como la degeneración discal, los cambios de intensidad en la médula ósea, la hipertrofia del ligamento amarillo y la hipertrofia facetaria o la inestabilidad segmentaria asociada. Creemos que tener un corte sagital de RM para clasificarlas sería de gran utilidad, ya que aporta una idea más global de la patología en curso de nuestros pacientes a su relación con su presentación clínica, pero se necesitan más investigaciones para dar un valor pronóstico a la ubicación y tamaño de la hernia. Así, los protocolos de manejo no pueden formularse con su única guía y se debe dar la misma importancia a otros parámetros concurrentes para planificar el abordaje terapéutico como también el procedimiento, si se considera una futura intervención.
Conclusión
En nuestra investigación identificamos que la hipertensión arterial, el tabaquismo y la obesidad son factores de riesgo prevalentes en los pacientes intervenidos quirúrgicamente por discopatía lumbar, así también una prevalencia en el sexo masculino y en la afectación del nivel L5-S1.
Además, pudimos demostrar una buena confiabilidad en la clasificación de la MSU entre cirujanos de columna de nuestra institución así como muy buena al reclasificar el intraobservador, destacando la importancia de la experiencia del cirujano ortopedista de columna. Creemos que tener un corte sagital de RM para clasificarlas sería de gran utilidad, ya que aporta mayor información, pero se necesitan más investigaciones para dar un valor pronóstico a la ubicación y tamaño de la hernia y su relación con la indicación quirúrgica.











 nova página do texto(beta)
nova página do texto(beta)