Introducción
Los efectos de los desastres en la salud se manifiestan en las diversas esferas del ser humano, su expresión se observa a nivel físico, mental y social.
Los programas de salud en situaciones de emergencia se han dirigido básicamente a la atención inmediata, cubriendo en primera instancia la resolución de problemas médicos que atentan contra la integridad de la población, limitando o mitigando las secuelas así como los daños a la infraestructura.
En 1977 Brownstone y colaboradores propusieron que se concediera a los aspectos de salud mental la misma importancia que se brindaba a la atención física de víctimas y sobrevivientes de los desastres, condicionando un avance progresivo en el área.1
Después de las catástrofes de México y Colombia en 1985, los aspectos psicológicos en situaciones de emergencia comenzaron a ser objeto de estudio.
A lo largo de la historia, en Latinoamérica los desastres naturales han afectado a las sociedades, por ello en toda la región existe la preocupación por prevenir o minimizar sus efectos. Por diversos motivos políticos, económicos y de gestión (entre otros), aún son muchas las regiones que no están adecuadamente preparadas para hacer frente a un desastre, generando en sus habitantes incertidumbre y sostenida exposición a elevados niveles de estrés.2
Se han descrito las consecuencias más frecuentes sobre la salud mental de las comunidades afectadas, entre ellas el trastorno de estrés postraumático y el trastorno depresivo.3 En este sentido, la Organización Panamericana de la Salud señala que las emergencias y desastres implican una perturbación psicosocial que sobrepasa la capacidad de manejo o afrontamiento de la población afectada.4
Es claro que en todos los casos la acción de cualquier profesional en función de la ayuda humanitaria debe darse dentro de un marco institucional, razón por la cual es necesario que se haga hincapié en la importancia de la atención en salud mental y en la recuperación emocional de las personas.5
Es indudable que en situaciones de emergencia se da un incremento de reacciones emocionales intensas y puede ser que algunas de esas emociones no se hayan experimentado anteriormente, ya que cada persona es diferente y puede responder de distinta manera. La gran mayoría de estas manifestaciones pueden ser una reacción normal; sin embargo, hay poblaciones que pueden ver afectada de forma importante su salud emocional, en especial el personal que se encuentra en la primera línea de atención. Las respuestas institucionales están dirigidas a la atención psiquiátrica individual de quienes abiertamente manifiestan problemas, sirven a un número muy reducido de personas y no cuentan con programas de detección temprana que permitan la identificación de casos que requieran atención especializada.
En las últimas décadas han aparecido desafíos al orden social y a la estabilidad de la comunidad debido a brotes de enfermedades infecciosas, entre ellos están el síndrome respiratorio agudo severo (SARS) y la gripe aviar.6
Las infecciones que causan más revuelo en la comunidad médica y en los medios de comunicación son las que combinan una infección grave asociada a alta mortalidad y que son de origen desconocido. Durante el brote de SARS la mayoría de los países percibieron un riesgo mayor del que pretendían las alertas, debido a las diferentes opiniones y a la información que se actualizaba día a día.
La lucha contra el SARS ha sido un ejemplo de colaboración internacional, se han encontrado múltiples estudios científicos que reportan las repercusiones de la pandemia en la salud mental de la población general y del personal de salud.7
En la Tabla 1 se resumen algunos de los estudios realizados sobre el impacto mental durante el brote de SARS.
Tabla 1: Impacto mental durante el brote de SARS.
| Autores | Metodología | Observaciones y resultados |
|---|---|---|
| Chan Angelina OM, Yiong Huak Chan, 2004 | Estudio: transversal | Reportó una tasa de morbilidad psiquiátrica de 22.9% mayor en comparación con la población general de 16.6%. La tasa de morbilidad postraumática fue de 25.8%. Las personas con un alto nivel de estrés postraumático tuvieron puntuación elevada en síntomas somáticos, ansiedad, depresión y disfunción social |
| Población: personal médico, enfermería y usuarios de una clínica comunitaria en Singapur | ||
| Se aplicaron: el cuestionario general de salud (GHQ) y la escala de impacto de eventos (IES) | ||
| Mian-Yoon Chong, Wen-Chih Wang, 2004 | Cuestionario diseñado para evaluar la experiencia de exposición, el estrés relacionado con el SARS y su impacto psicológico en trabajadores de la salud | Durante la fase de “reparación” de la infección se observó un aumento en síntomas depresivos con una morbilidad psiquiátrica de 75% |
| For-Wey Lung y col, 2009 | Estudio de seguimiento | Realizó una evaluación inicial tras el brote de SARS (abril de 2003), reportando 17.3% de los participantes con síntomas mentales asociados a la epidemia |
| Población: 127 trabajadores de la salud en primera línea de atención en pacientes con SARS | ||
| Se aplicaron: el cuestionario de salud chino (CHQ), el cuestionario de personalidad de Eysenck y el instrumento de vinculación parental | En la segunda evaluación (marzo de 2004), la persistencia de síntomas no se relacionó con síntomas previos o complicaciones del estrés ocasionados por el ataque del SARS, sino con rasgos de personalidad y mecanismos de afrontamiento | |
| Ping Wu y col. Can J Psychiatry, 2009 | Encuesta a empleados seleccionados al azar (549) | Se encontraron altos niveles de síntomas somáticos y tenían de dos a tres veces más riesgo de un trastorno de estrés postraumático. La aceptación altruista se relacionó con mejor manejo de estrés y menor deserción |
| Población: un hospital en Beijing sobre su exposición al brote de SARS 2003 |
Durante el brote de AH1N1 en Estados Unidos la organización “The National Biodefense Science Board” reconoció que las medidas de atención para la salud mental fueron vitales para preservar la seguridad y la salud de la población. Las recomendaciones se enfatizaron para población vulnerable y se concentraron en intervenciones de educación, capacitación y comunicación efectiva.8
En México, el Hospital General de Zona No. 1 del IMSS evaluó la respuesta psicológica del cuidador principal de pacientes ingresados en la Unidad de Cuidados Intensivos (UCI) con influenza AH1N1.
Se reportó que 43% de los participantes presentó síntomas depresivos y mayor riesgo de comorbilidad psiquiátrica.9 Los determinantes para que el cuidador principal presente mayor riesgo de comorbilidad psiquiátrica dependen de las características del paciente y del cuidador y éstos pueden variar con el tiempo.10
Desde finales de diciembre de 2019, la ciudad China de Wuhan informó sobre una nueva neumonía causada por el virus COVID-19.11 El virus se ha denominado coronavirus 2 del síndrome respiratorio agudo severo (SARS-CoV-2). Según los datos publicados por la Comisión Nacional de Salud de China, el número de casos confirmados en China continental llegó a 80,151 para el 02 de marzo de 2020, manteniendo un aumento exponencial.12 La rápida expansión de la enfermedad hizo que el 30 de enero de 2020, la Organización Mundial de la Salud la declarara una emergencia sanitaria de preocupación internacional ameritando una drástica modificación de los hábitos y rutina de la población.
En México se informó del primer caso el 27 de febrero de 2020, implementándose una serie de medidas para prevenir y controlar los contagios en el país.13 Algunos efectos de la pandemia en México han sido compras de pánico y saqueos de establecimientos, lo que provocó desabasto de productos de limpieza e higiene personal y más adelante falta de medicamentos, y como resultado intensas sensaciones de temor, ansiedad e inseguridad de la población.
Trabajar en un hospital durante un brote infeccioso puede desencadenar trauma psicológico en el personal de salud. Se estima que 20% de las personas expuestas a eventos traumáticos pueden desarrollar trastorno de estrés postraumático (TEPT).14 Éste se ha encontrado relacionado con el número cada vez mayor de casos confirmados y sospechosos, la carga abrumadora de trabajo, la escasez de los equipos de protección personal, la saturación de información en los medios de comunicación, la falta de medicamentos específicos, la sensación de no recibir apoyo adecuado y el riesgo de ser contagiados.15
Una revisión sistemática realizada en Singapur sobre el impacto del desastre en la salud mental de los trabajadores sanitarios identificó como principales factores de riesgo de desarrollar morbilidades psicológicas la falta de apoyo social, la comunicación, afrontamiento mal adaptado y falta de capacitación.16 La Comisión Nacional de Salud en China emitió sus primeras pautas integrales para la intervención de emergencia en crisis psicológicas, enfatizando la necesidad de equipos multidisciplinarios especialistas en salud mental que brindaran atención a pacientes y trabajadores sanitarios.
Como medida preventiva durante esta emergencia de salud pública se ha mantenido al público al tanto del progreso del brote con transmisiones periódicas de noticias, comunicados en las redes sociales, la actualización de la información por parte del Estado (número de infecciones en estado crítico y descartadas) y medidas de higiene preventivas.
Comprender el impacto emocional de los trabajadores de la salud expuestos a infecciones emergentes, en términos de angustia y trastorno, es relevante para su bienestar y desarrollo laboral. La evidencia científica confirma la importancia de proteger al personal de salud durante una pandemia y ofrecer estrategias de intervención para reducir el impacto en su salud emocional.
Un estudio transversal de 1,257 trabajadores de la salud en 34 hospitales equipados con clínicas de fiebre o salas para pacientes con COVID-19 en múltiples regiones de China reportó una proporción considerable de participantes con síntomas de depresión (50.4%), ansiedad (44.6%), insomnio (34.0%) y angustia (71.5%).17
El Hospital Angeles Pedregal (HAP) es uno de los principales centros de referencia de servicios de salud privados de nuestro país. Es además responsable de la formación profesional de numerosas personas (estudiantes de pregrado, especialidades médicas, alta especialidad y enfermeras, entre otros). Cuenta con equipos multidisciplinarios en áreas administrativas, directivas, financieras y de seguridad que permiten el adecuado funcionamiento de la unidad. Consideramos importante conocer la respuesta emocional del personal que trabaja en el Hospital Angeles Pedregal ante la contingencia sanitaria, con el objetivo de brindar una intervención oportuna a quien lo requiera ante esta amenaza global sin precedentes.
Hasta el momento no se cuenta con estudios de investigación que involucren una valoración e intervención estructurada de apoyo individual y en grupos pequeños que aporten al conocimiento de las reacciones emocionales en situaciones de este tipo.
En este estudio nos propusimos por un lado, medir el efecto de la pandemia por la COVID-19 en la esfera emocional y conductual en el personal que labora en el Hospital Angeles Pedregal, identificando la presencia de trastornos depresivos, de riesgo suicida, de ansiedad, de consumo de alcohol, de desgaste (burnout) y orientando al personal; y por otro, dar atención al personal que lo requiera y/o solicite con una intervención estructurada y mediciones periódicas del estado emocional (y/o referir a la atención en su sistema de seguridad social cuando así lo requiera).
Material y métodos
Es un estudio longitudinal, observacional descriptivo en médicos residentes de especialidades médicas, internos de pregrado, enfermeras, personal administrativo y personal de intendencia. Criterios de inclusión: Ser médicos en cursos de especialización en medicina, internos de pregrado, personal de enfermería, de intendencia y administrativo que se encuentren laborando en el HAP, que otorguen su consentimiento informado. Criterios de exclusión: Personas que no completen los cuestionarios o la solicitud de la persona. El participante tiene el derecho de abstenerse de participar sin tener que dar un motivo.
Metodología
Se invitó al personal a participar de dos maneras:
Acudiendo por grupos pequeños a una sesión informativa sobre la pandemia de COVID-19 y las medidas recomendadas en la esfera emocional, y a contestar cuestionarios de evaluación por escrito.
Accediendo por vía electrónica a la plática informativa y responder el cuestionario en la liga: https://forms.gle/kmY5sV9hxUwavd7X7
Previo al llenado de los cuestionarios deberán firmar el consentimiento informado.
Su participación fue voluntaria y anónima; excepto para aquéllos que decidan que no sea así.
Los cuestionarios aplicados fueron: la escala de Beck para depresión, la escala de ansiedad de Beck, cuestionario de Maslach, de burnout, escala de CAGE de consumo de alcohol y la escala de riesgo suicida de Plutchick. Éstos se aplicaron al ingreso a los 30 y 60 días.
Quienes soliciten apoyo y/o resulten con calificaciones en las escalas que sugieran tener algún problema clínicamente significativo (y hayan solicitado ayuda), se les ofrecieron cuatro sesiones de 30 minutos con formato preestablecido de apoyo especializado. Se llevó registro de las consultas de acompañamiento, el cual se mantendrá en un equipo de uso personal del investigador que le atendió para proteger el anonimato de los participantes.
Información de clinimetría
Inventario de depresión de Beck (BDI, por sus siglas en inglés): desarrollado por Beck y colaboradores en 1961. Cuenta con más de 500 estudios publicados que avalan sus propiedades psicométricas en población clínica y no clínica. Contempla los nueve criterios medidos en el manual diagnóstico de enfermedades mentales (DSM) que se miden en 21 ítems, en una escala de cuatro puntos y cuya puntuación fluctúa entre 0 y 63 puntos. A partir del año de 1996 se propuso que la escala evaluara las últimas dos semanas. El alfa de Cronbach del BDI es de 0.89, sensibilidad de 87.5% y especificidad de 98.21%.18 Las puntuaciones son: sin depresión 0-13, depresión leve 14-19, depresión moderada de 20-28 y depresión grave de 29-63.
Inventario de ansiedad de Beck (BAI): diseñado para medir la ansiedad clínica, puede aplicarse a distintos grupos de pacientes tanto adultos como adolescentes (13 años o más). Consta de 21 preguntas, proporciona un rango de puntuación entre 0 y 63. Los síntomas hacen referencia a la última semana y al momento actual. Los puntos de corte sugeridos para interpretar el resultado obtenido son: 0-21 ansiedad muy baja, 22-35 ansiedad moderada, más de 36 ansiedad severa.
Cuestionario de Maslach de burnout: Maslach propuso el burnout como un síndrome tridimensional que se desarrolla en los profesionales que tienen contacto con personas y se caracteriza por los factores de agotamiento físico/emocional, despersonalización y bajo rendimiento en su trabajo. Está compuesta por nueve ítems de agotamiento emocional, cinco ítems de despersonalización y ocho por bajo rendimiento en su trabajo. El alfa de Cronbach es de 0.658 y con 41.6% de la varianza explicada. Dependiendo de las subescalas, se obtuvieron los siguientes resultados: alfa de Cronbach: agotamiento emocional (0.835), despersonalización (0.407) y falta de rendimiento (0.733).19 Cada subescala consta de diferentes puntajes, agotamiento emocional con un máximo de 54 puntos, despersonalización con 30 puntos y falta de rendimiento 48 puntos. Puntuaciones altas en las dos primeras subescalas y bajas en la tercera subescala definirían un síndrome de burnout.
Cuestionario CAGE, detección de alcoholismo: desarrollado por Ewing y Rouse en 1968 para detectar bebedores rutinarios. Su fiabilidad y validez han sido publicadas en diferentes estudios y representa un método eficaz para la detección de alcoholismo. Consta de cuatro preguntas; la pregunta dos tiene una sensibilidad de 85% y una especificidad de 90% para un diagnóstico de abuso, la última pregunta cuenta con una especificidad de 100% y un valor predictivo positivo de 84% para dependencia. Según el número de respuestas afirmativas se considera mayor el grado de dependencia: de cero a una, bebedor social; dos consumo de riesgo; tres consumo perjudicial y cuatro dependencia alcohólica.20
Escala de riesgo suicida de Plutchik: esta escala permite discriminar a los pacientes que presentan riesgo suicida, incluye cuestiones relacionadas con intentos suicidas previos, intensidad de la ideación actual, sentimientos de depresión, desesperanza y conductas que pueden aumentar el riesgo suicida. Esta escala es autoadministrada y consta de 15 ítems que deben ser respondidos con sí o no. Rubio y colaboradores (1998) realizaron la validación de esta escala para la población española, en la cual se contempla que una puntuación igual o superior a seis indica la presencia de riesgo suicida. Con respecto a las propiedades psicométricas, los autores indican que cuenta con un alto nivel de consistencia interna (alfa de Cronbach = 0.90), una fiabilidad test-retest de 0.89 y un nivel de sensibilidad y especificidad de 88%.21
Resultados
Se realizaron dos mediciones, la primera del 10 al 30 de abril de 2020 y la segunda del 09 al 30 de junio de 2020. La muestra incluyó un total de 190 participantes con actividad laboral o asistencial en el HAP, los participantes tenían la opción de responderlo de manera anónima. Las características demográficas de ambas muestras se describen en la Tabla 2. La proporción hombre/mujer fue 1:3, 26.3% (50) fueron hombres y 73.6% (140) fueron mujeres. En relación con la edad, 53.1% (101) fue la cohorte de 20 a 29 años, seguida de la de 30 a 39 años: 26.4% (54) y posteriormente la de 40 a 59 años: 18.4% (35). El promedio de edad fue de 32.6 años. En cuanto a la ocupación, el personal administrativo fue el que más participó: 40% (77) de la muestra, seguido del personal de enfermería: 28.9% (55), los médicos residentes: 18.9% (36), personal de intendencia: 6.3% (12), médicos adscritos 3.1% (seis) y médicos internos de pregrado 2.1% (cuatro) (Figura 1). Estado civil: 68.4% (130) eran solteros, 20.0% (38) casados y 11.5% (22) en unión libre. Con relación al nivel de estudios 50.0% (95) tenían licenciatura o más, carrera técnica 29.4% (56) y preparatoria 15.7% (30). La gran mayoría 82.6% (157) eran independientes económicamente, 78.4% (149) nacieron en la Ciudad de México y 94.2% (179) residen en la CDMX.
Tabla 2: Características demográficas.
| Primera muestra | Segunda muestra | Total | |
|---|---|---|---|
| N = 96 | N = 94 | N = 190 | |
| Sexo | |||
| Hombre | 21 | 29 | 50 |
| Mujeres | 75 | 65 | 140 |
| Edad (años) | |||
| 20-29 | 50 | 51 | 101 |
| 30-39 | 26 | 28 | 54 |
| 40-59 | 20 | 15 | 35 |
| Promedio de edad | 33.1 | 32.1 | 32.6 |
| Ocupación | |||
| Administrativo | 46 | 31 | 77 |
| Médico residente | 19 | 17 | 36 |
| Enfermería | 17 | 38 | 55 |
| Intendencia | 10 | 2 | 12 |
| Médicos | 3 | 3 | 6 |
| Médico interno pregrado | 1 | 3 | 4 |
| Estado civil | |||
| Solteros | 63 | 67 | 130 |
| Casados | 20 | 18 | 38 |
| Unión Libre | 13 | 9 | 22 |
| Nivel de estudios | |||
| Sin estudios | 1 | 0 | 1 |
| Primaria | 1 | 0 | 1 |
| Secundaria | 3 | 4 | 7 |
| Preparatoria | 17 | 13 | 30 |
| Carreta técnica | 26 | 30 | 56 |
| Licenciatura o más | 48 | 47 | 95 |
| Independencia de económica | |||
| Sí | 74 | 83 | 157 |
| No | 22 | 11 | 33 |
| Lugar de nacimiento | |||
| Ciudad de México | 70 | 79 | 149 |
| Estado de México | 11 | 1 | 12 |
| Otros | 15 | 14 | |
| Vive con su familia | |||
| Sí | 67 | 92 | 159 |
| No | 29 | 2 | 31 |
| Antecedentes médicos | |||
| Ninguno | 79 | 86 | 165 |
| Diabetes mellitus | 7 | 1 | 8 |
| Hipertensión arterial | 3 | 4 | 7 |
| Hipotiroidismo | 2 | 0 | 2 |
| Migraña | 1 | 0 | 1 |
| Asma | 3 | 3 | 6 |
| Cáncer | 1 | 0 | 1 |
| Antecedentes psiquiátricos | |||
| Depresión | 8 | 12 | 20 |
| Ansiedad | 5 | 2 | 7 |
Siendo una evaluación anónima, pudimos identificar que sólo 30 personas que recibieron atención a raíz de los resultados de la primera evaluación, participaron en ambas mediciones.
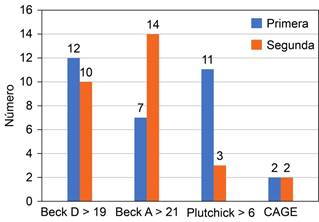
Depresión. Utilizamos el punto de corte mayor o igual a 20 del inventario de depresión de Beck (BDI) para tomar en cuenta episodios depresivos moderados y graves; consideramos que los leves pueden ser por una reacción de ajuste. Obtuvieron puntaje ≥ 20: 22 personas (11.5%). De este grupo de personas con depresión, 13 tenían antecedentes psiquiátricos; 10 riesgo suicida en la primera medición y sólo tres en la segunda; 11 trastorno de ansiedad comórbido (Tabla 3). Por ocupación, el grupo de enfermería apareció con mayor depresión (Figura 2).
Tabla 3: Pacientes con depresión (inventario de depresión de Beck) antecedentes y comorbilidades.
| Beck D | > 19 |
| Número | 22 |
| Antecedentes psiquiátricos | 13 |
| Antecedentes personales patológicos | 5 |
| Beck A >21 | 11 |
| Riesgo suicida | 10 |
| CAGE | 2 |
Beck D= inventario de depresión de Beck, Beck A = escala de ansiedad de Beck, CAGE = cuestionario de consumo de alcohol de riesgo.
Ansiedad. Utilizamos el punto de corte mayor o igual a 22, ya que es un puntaje para episodios de ansiedad de moderados a severos. Tuvieron un puntaje ≥ 22 la muestra total 21 (11.0%) Por ocupación, el grupo de enfermería fue el más afectado.
Riesgo suicida (puntaje mayor de seis). En la primera muestra 11 personas (11.5%) mostraron riesgo suicida, nueve de ellos tenían depresión; en la segunda tres personas (3%) tenían riesgo suicida, dos de ellas tenían depresión. Pensamos que la reducción de personas con riesgo se debió a que todos los que lo tenían en la primera muestra, recibieron tratamiento y fue exitoso.
En la comparación de resultados totales para depresión, ansiedad, riesgo suicida, y consumo de alcohol de riesgo, entre la primera (abril de 2020) y segunda muestra (junio de 2020), observamos reducción en los niveles de depresión e incremento en los niveles de ansiedad.
Burnout. Se empleó la escala de Maslach para explorar la presencia de burnout (desgaste, agotamiento) en el personal. Para considerar que una persona presenta el síndrome debe tener calificación elevada en cansancio emocional y despersonalización (deshumanización) y baja en el rendimiento personal. Ninguna persona reunió los tres criterios.
Discusión
El surgimiento de la pandemia COVID-19 ha puesto a prueba al personal médico y no médico que labora en instituciones públicas y privadas. Enfrentarse a un nuevo virus, del cual día a día aparece información nueva respecto a su patogenia, presentación clínica y posibles complicaciones a largo plazo, ha representado una amenaza social y en particular para el personal que se encuentra en primera línea en la atención de los pacientes.
México ocupa el primer lugar en muertes de personal médico por COVID-19,22 el riesgo de muerte por COVID-19 de un trabajador de salud es cuatro veces mayor que en Estados Unidos y ocho veces más alto que en Brasil. Aunado a esto, y considerando la alta demanda de servicios de salud y la limitación de recursos, ha propiciado que el personal que se encuentra en la primera línea de atención presente afectaciones psicológicas, como lo refleja el estudio de Robles y colaboradores mencionado previamente.23
El propósito del Servicio de Psiquiatría de Enlace del Hospital Angeles Pedregal desde abril de 2020 fue detectar y evaluar la reacción emocional del personal desde el inicio de la pandemia y atender a quienes lo requieran y soliciten. No sólo a los que se encontraban en la primera línea de atención de pacientes con COVID, sino a todos los que laboraban dentro del hospital: (médicos (adscritos, residentes, e internos de pregrado), personal de enfermería, intendencia y administrativos, tomando en cuenta que ante esta amenaza todo el personal puede resultar afectado.
Las sesiones informativas realizadas al inicio de la pandemia facilitaron la identificación de síntomas en los interesados así como la divulgación de estrategias en el cuidado de la salud emocional y la búsqueda de atención. Una característica de este estudio es que empleamos escalas validadas para identificar personas con trastornos depresivos, ansiosos, con riesgo suicida, burnout y/o consumo perjudicial de alcohol y no sólo atender a personal con alteraciones emocionales sin precisar lo serio del cuadro así como su evolución en el tiempo. Los resultados que obtuvimos son similares a estudios de otros países con metodología semejante, encontrando que las mujeres y personal de enfermería han sido los más afectados por trastornos de ansiedad y de depresión.17
El grupo de enfermería se encuentra en primera línea de atención y experimenta más riesgo de contagio como se ha observado en otros países. Su participación incrementó de manera significativa para la segunda medición, pensamos que se debió al impacto que fue teniendo en ellas el tiempo de pandemia. El fallecimiento de dos compañeras que se contagiaron fuera del hospital puede también explicar su reacción y deseo de ser evaluadas.
Es importante señalar que nuestro hospital cuenta con más recursos y menos demanda de atención por COVID-19 que muchos hospitales del sector público, (el HAP fue sitio de atención para pacientes con COVID-19 de marzo a junio), hecho que probablemente puede haber influido en el escaso deseo (necesidad) del personal médico de participar, sin descartar que existió resistencia, negación y estigma a solicitar ayuda por este tipo de problemas (al igual que en la población general).
El hecho de que como institución se ofrezca atención a “todo” el personal consideramos es fundamental y lo refleja la gran participación del personal administrativo, sujetos que no atienden pacientes con COVID-19 en primera línea, pero es personal que trabaja en un hospital y tiene temor o ansiedad.
Del total de las personas, 11.5% (n = 22) calificó con el puntaje de depresión moderada a severa, mostrando ser mayor que la prevalencia en la población general en México, el cual es de 9.2% (Encuesta Nacional de Epidemiología Psiquiátrica).24 De la muestra, 11% (n = 21) presentó trastorno de ansiedad, el cual es menor que el de la población general en México (14.3%).25 El número de personas que manifestó riesgo suicida 11% en la primera evaluación es mucho mayor que lo esperado en la población general 2.61%:26 la mayoría presentaba depresión, situación que bien sabemos predispone al riesgo. Consideramos especialmente relevante haber buscado propositivamente el riesgo suicida por el peligro que representa a nivel individual y social, que de no ser así puede pasar inadvertido. Todos los participantes que manifestaron riesgo suicida en abril recibieron atención por el equipo de Psiquiatría de Enlace del Hospital Angeles Pedregal, con una mejoría total (que será reportada en otro escrito), y este hecho influyó en la notable reducción de casos para la segunda medición.
El síndrome de burnout no apareció como tal en el personal evaluado.
También es de resaltar que en esta muestra el consumo perjudicial de alcohol no fue relevante.
Treinta personas solicitaron atención al grupo de investigadores, todos los que tenían riesgo suicida en la primera medición fueron atendidos, esta información será objeto de otro reporte.
Conclusión
Éste es el primer reporte de su tipo en nuestra población. La alta frecuencia detectada de depresión y de riesgo suicida evidencia la importancia de contar a nivel institucional con protocolos de detección y atención oportuna en beneficio de los trabajadores, de los pacientes y de la institución misma. Este programa ya es permanente en el Hospital Angeles Pedregal (HAP) y consideramos que en adelante es necesario continuar con la educación y sensibilización del personal y las autoridades en este tipo de padecimientos.











 nueva página del texto (beta)
nueva página del texto (beta)