Introducción
La laringoscopia es una técnica dolorosa durante su realización; la molestia podría prolongarse incluso hasta el periodo postanestésico.1,2 Por otro lado, durante el procedimiento se puede desencadenar una liberación de catecolaminas,2,3 manifestada por cambios en la frecuencia cardiaca y la presión arterial que pueden ser desde leves-moderados hasta severos, con hipertensión arterial, taquicardia y/o arritmias ventriculares, modificaciones observadas con mayor frecuencia en pacientes hipertensos.3,4
Para reducir el dolor y la respuesta adrenérgica se ha recomendado el uso de lidocaína.5 Este anestésico bloquea de forma reversible la propagación del potencial de acción de las vías dolorosas al impedir la permeabilidad celular a los iones de Na+ (sodio),4,6,7 efecto que también se presenta en las fibras miocárdicas.6,7
Para el control del dolor postoperatorio faríngeo se ha usado la vía tópica en aerosol directamente sobre la pared faríngea posterior, aunque esto no ha mostrado un efecto benéfico.7 Sin embargo, su administración por vía nebulizada en la inserción de sondas nasogástricas en niños sí ha reducido su dolor y estrés.8 Por otro lado, esta vía ha sido usada en la medicación preanestésica en personas adultas con asma a una dosis de 4 mg/kg en concentraciones del 1 y 2% para prevenir el broncoespasmo durante la anestesia. Además, en este estudio se pudo observar un efecto de estabilidad hemodinámica.9
Para el control de la respuesta adrenérgica, el uso de la lidocaína ha sido ampliamente aceptado, sobre todo en individuos con riesgo, como los hipertensos.10 Por ello, un estudio previo evaluó la vía de administración de la lidocaína que lograra el mejor control hemodinámico en sujetos hipertensos controlados.11 Los autores hallaron que el uso de lidocaína al 2% y una dosis de 1.5 mg/kg nebulizada lograba el control hemodinámico durante los 30 minutos postintubación.11
Con estos antecedentes, nosotros postulamos que en adultos no hipertensos, una dosis de 2.5 mg/kg de peso de lidocaína al 2% nebulizada podría tener un efecto analgésico laringotraqueal postanestésico.
El objetivo de este estudio fue comparar la eficacia y seguridad de dos métodos de administración de la lidocaína (intravenosa contra nebulizada) en la prevención del dolor laringotraqueal asociado a la laringoscopia (DLT) y los cambios hemodinámicos.
Material y métodos
Se realizó un ensayo clínico controlado con cegamiento de los participantes. El estudio fue aprobado por el Comité de Ética e Investigación del Hospital Ángeles Clínica Londres, y en términos de las declaraciones de Helsinki y Ginebra de la Asociación Médica Mundial, así como dando cumplimiento al reglamento de la Ley General en Materia de Investigación para la Salud en México.
Se invitó a participar a individuos en edades comprendidas entre 18 y 55 años, de cualquier sexo, no hipertensos, sin medicación analgésica previa ni antecedente de alergia a los medicamentos usados en este estudio, sin embarazo, con valoración anestésica entre ASA I o II, con valoración Mallampati 1 o 2 y programados para cirugía electiva bajo anestesia general balanceada.
Los sujetos, después de firmar el consentimiento informado, fueron asignados a uno de los grupos de estudio. La asignación se estipuló por medio de sobres negros y cerrados con secuencia de asignación previamente determinada. La apertura del sobre se hizo al momento del ingreso a la sala quirúrgica. Las personas pudieron ser asignadas a uno de los siguientes grupos: lidocaína 2% nebulizada (GLN) en una dosis única de 2.5 mg/kg colocada en un nebulizador tipo Hudson con un flujo de oxígeno de 5 L/min al 100% y aplicada con mascarilla facial 10 minutos antes de la inducción anestésica; o lidocaína simple intravenosa al 2% a dosis única de 2.5 mg/kg en bolo, además de nebulización de 4 mL de solución salina al 0.9% con la misma técnica antes referida.
Todos los pacientes fueron inducidos a la anestesia con medicación intravenosa consistente en midazolam 50 µg/kg dosis única (DU), propofol 1.5 mg/kg DU y fentanil 2 µg/kg DU. Para el bloqueo neuromuscular se utilizó bromuro de rocuronio a 0.6 mg/kg DU. Una vez confirmado el estado de profundidad anestésica por medio de índice biespectral entre 40 y 60, se procedió a la realización de una laringoscopia con técnica habitual. Para la laringoscopia se utilizó hoja curva tipo Macintosh #3 o 3.5, de acuerdo con la valoración de la vía aérea del individuo. Se utilizó fentanil de 3 a 4 µg/kg/h, rocuronio 0.15 mg/kg/h y sevoflurano de 2 a 3 volúmenes para el mantenimiento anestésico. La ventilación mecánica fue controlada por volumen con los siguientes parámetros: volumen corriente de 7 mL/kg, frecuencia respiratoria variable hasta alcanzar valores de EtCO2 entre 28 y 30 mmHg, una relación inspiración/espiración de 1:2 y FiO2 al 60%. Los sujetos fueron vigilados en sus constantes vitales por método no invasivo electrónico de EKG (DII y V5), presión arterial, oximetría de pulso, capnografía, capnometría e índice biespectral. La analgesia transanestésica fue multimodal intravenosa con paracetamol 1 g, tramadol 50 mg, ketorolaco 60 mg, parecoxib 40 mg y betametasona 8 mg.
Mediciones. La variable resultado primaria fue el DLT. Éste fue valorado por la persona por medio de la escala análoga visual (EVA) en la sala de recuperación una vez alcanzado un puntaje de 2 de 6 en la escala de sedación de Ramsay. La seguridad fue determinada conforme al estado hemodinámico transanestésico, frecuencia cardiaca (latidos/min) y las presiones arteriales sistólica, diastólica y media en mmHg, todas determinadas al inicio de la inducción (basal) y a los 5, 10 y 15 minutos posteriores.
Cálculo del tamaño de muestra. Éste se estableció para encontrar diferencias tanto en la valoración del dolor como en las variables hemodinámicas. Para una diferencia de medias del EVA entre grupos de al menos 2 puntos, con una desviación estándar esperada de 2, un poder estadístico de 80% y un error tipo I de 5%, se estimó un mínimo de 16 pacientes por grupo. Pero considerando la mayor diferencia esperada en la presión arterial sistólica de 15 mmHg, una desviación estándar de 20 mmHg, se requerían al menos 25 por grupo. Se decidió incluir al menos 30 por posibles pérdidas.
Análisis estadístico
Las variables cualitativas fueron resumidas en frecuencias simples y relativas en porcentajes. La contrastación fue realizada con prueba de χ2 con corrección de Yates. En las variables cuantitativas se determinó su normalidad en su distribución por medio de prueba de Kolmogorov-Smirnov. Cuando la distribución fue normal, se resumieron los datos en media y desviaciones estándar; en caso de ser anormales, en mediana y rangos cuartílicos. La comparación entre la valoración del dolor por EVA, dada su distribución anormal, fue realizada con prueba no paramétrica de U de Mann-Whitney. Las variables hemodinámicas, al mostrar una distribución normal y con el propósito de observar el efecto intertratamiento, intratratamiento (tiempo) y la interacción tratamiento-tiempo, se realizaron con ANOVA de dos vías para medidas repetidas. El resultado de este último se dio en el modelo que mejor predijo el resultado (lineal o cuadrático). Todos los análisis se realizaron con el paquete estadístico SPSS versión 19. Se consideró un nivel de significancia estadística con una p < 0.05.
Resultados
Se incluyeron 60 individuos, 30 por grupo. No hubo pérdidas por reacciones adversas y todos completaron el estudio. Las características demográficas y clínicas de los grupos se muestran en el Cuadro 1. No encontramos diferencias estadísticamente significativas con respecto a la edad, sexo, IMC, riesgo de ASA y Mallampati entre los grupos.
Cuadro 1: Características demográficas y clínicas de los pacientes.

Nota: *t de Student, **χ2 con corrección de Yates. F = femenino, M = masculino, IMC = índice de masa corporal, DE = desviación estándar.
El uso de lidocaína inhalada evitó la presencia de dolor laringotraqueal en 16/30 (53.3%) de los sujetos, contra sólo uno (3.3%) de quienes la recibieron por vía intravenosa (p < 0.001); además, la mediana del puntaje para EVA en el GLN fue de “cero” (rango intercuartil: 0 a 1), a diferencia del de GLIV, que fue cuatro (rango intercuartil: 2 a 4), p < 0.001 (Figura 1). Ninguna persona solicitó analgesia de rescate por el dolor referido, y el puntaje máximo para ambos grupos fue de cinco.
El efecto de la vía de administración de la lidocaína sobre la hemodinamia de los pacientes se muestra en las Figuras 2 a 5. Con respecto a la frecuencia cardiaca (Figura 2), sus cifras fueron iguales en la medición basal (GLIV 76.6 ± 9 contra GLN 75.5 ± 9, p = 0.85). A los cinco minutos, sólo el grupo GLIV mostró un incremento significativo (diferencia 20 ± 2 latidos/minuto contra 3.5 ± 1; p < 0.05). A partir de los 10 minutos y hasta cumplir los 15, el GLN mantuvo frecuencias por debajo de 80 x minuto, sin cambios (media 66.8 ± 6 y 66 ± 4.7 respectivamente, p > 0.05). Por otro lado, el GLIV, aunque redujo su frecuencia, ésta siempre fue más alta que la del GLN (91.8 ± 7 y 84.2 ± 6 a los 10 y 15 minutos). El análisis de ANOVA de dos vías confirmó un efecto del tiempo, así como entre los tratamientos sobre los cambios en la frecuencia cardiaca (Figura 2).
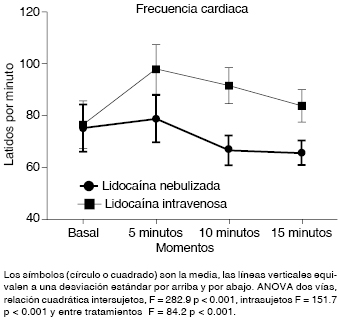
Figura 2: Comparación de la frecuencia cardiaca durante la inducción anestésica en relación con el uso de lidocaína nebulizada contra intravenosa.

Figura 3: Comparación de la presión arterial sistólica durante la inducción anestésica en relación con el uso de lidocaína nebulizada contra intravenosa.
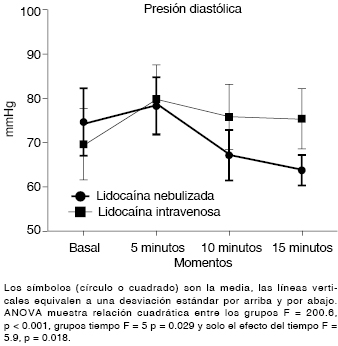
Figura 4: Comparación de la presión arterial diastólica durante la inducción anestésica en relación con el uso de lidocaína nebulizada contra intravenosa.
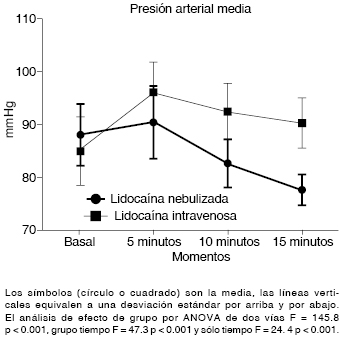
Figura 5: Comparación de la presión arterial media durante la inducción anestésica en relación con el uso de lidocaína nebulizada contra intravenosa.
Para la presión arterial sistólica, todos los individuos tuvieron cifras normales basales, sin diferencia entre grupos (GLN 115 ± 8 contra GLIV 116 ± 10 mmHg, p = 0.75). A partir de los cinco minutos, las cifras incrementaron en el grupo GLIV (128 ± 5 contra 115 ± 11 en GLN, p < 0.001), con una discreta disminución a los 10 y 15 minutos, pero siempre por arriba de la encontrada en el GLN (125 ± 5 contra 113 ± 8.5 y 120 ± 5.7 contra 106 ± 7 mmHg, respectivamente; ambos con una p < 0.001). El análisis del efecto de la vía de administración en relación con el tiempo (ANOVA de dos vías) también mostró diferencias (Figura 3).
La presión arterial diastólica se encontró más alta en el grupo GLN en el momento basal (GLIV 69.3 ± 8 contra GLN 74.4 ± 6.9, p = 0.01), pero a los cinco minutos las cifras se igualaron (GLIV 79.5 ± 7.8 contra GLN 77.9 ± 6.5, p = 0.44). A partir de ahí, en ambos hubo una disminución, aunque fue más significativa en el GLN (10 minutos: GLIV 75.5 ± 7.3 contra GLN 67.7 ± 5.79, p < 0.001; 15 minutos: GLIV 75.1 ± 6.8 contra GLN 63.5 ± 3.6, p < 0.001; Figura 4).
Finalmente, la presión arterial media se encontró poco más alta en el GLN en la medición basal (GLN 87.5 ± 5.8 contra GLIV 81.9 ± 9.1, p = 0.007). A los cinco minutos, se detectó un incremento significativo en el GLIV (GLIV 94.5 ± 8.6 contra GLN 87.5 ± 10, p = 0.008). Para los minutos 10 y 15, la reducción fue más importante en el GLN (10 minutos: GLIV 92 ± 5.3 contra GLN 82.5 ± 4.5; 15 minutos; 90 ± 4.6 contra 77.8 ± 3, respectivamente; ambos p < 0.001). Igualmente, hubo un efecto de grupo y tiempo en el análisis de ANOVA de dos vías (Figura 5).
Discusión
Nuestros resultados mostraron que el uso de la lidocaína administrada por vía nebulizada permitió reducir, e incluso evitar, con mayor frecuencia el dolor laringotraqueal postintubación en comparación con su uso intravenoso. Así mismo, proporcionarla por esta vía evitó cambios hemodinámicos, al no observarse incrementos en la frecuencia cardiaca y presiones arteriales como los encontrados cuando se colocó por vía intravenosa.
El objetivo primario de reducción o evitación del dolor laringotraqueal postintubación se cumplió significativamente en el grupo de la lidocaína nebulizada. En este grupo, poco más de la mitad refirió no tener dolor, y quienes lo manifestaron, lo calificaron como leve. En otros estudios, la frecuencia del dolor laringotraqueal ha sido informada entre 14.4 y 63%,11 sin embargo, estos autores lo evaluaron entre las 24 y 36 horas postanestésicas. Nosotros pensamos que el dolor interrogado en nuestros pacientes pudo reflejar lesiones leves que suelen resolverse en las horas siguientes y que sólo daños moderados a más severos permanecerían con dolor en días subsecuentes. Lo anterior está apoyado también en la alta frecuencia (97%) de dolor en el grupo tratado con lidocaína intravenosa. Nosotros no realizamos la valoración hasta las 24 o 36 horas debido a que deseábamos evitar el efecto de la administración de analgésicos, muy indicados en este periodo. Con respecto al control de factores asociados al mayor riesgo de dolor, tales como el tamaño y tipo del tubo traqueal, los contornos del manguito, la presión del globo, múltiples intentos de laringoscopia, duración de la intubación y el tipo de cirugía (como cirugía relacionada con la garganta), fueron controlados por la aleatorización previa.12 La anestesia y la analgesia de la mucosa faríngea y de la vía aérea superior se pueden lograr a través de la nebulización de lidocaína por medio de un compresor.13
Un factor importante en la presentación del dolor es el estado de profundidad anestésica que tiene un sujeto al momento de la laringoscopia.14,15 Si éste no se encuentra en un adecuado plano, puede generar dificultades para realizar el procedimiento y una mayor respuesta adrenérgica. Para evitar este efecto, nos cercioramos a través de la medición del índice biespectral en todas las personas.
El segundo objetivo fue evaluar si el cambio en la vía de administración evitaba la presencia de efectos adrenérgicos secundarios, traducidos como taquicardia y elevación de la presión arterial. Como es sabido, la administración de la lidocaína en forma sistémica puede alcanzar concentraciones plasmáticas tóxicas por arriba de los 6 g/mL; sin embargo, cuando se ha utilizado la vía nebulizada en pacientes con asma o tos crónica, diversos autores han mostrado que las dosis tóxicas nunca se alcanzan.16-18 Nosotros, aunque no medimos las concentraciones, observamos una estabilidad constante de los signos vitales cardiovasculares en los individuos con lidocaína nebulizada, a diferencia de un incremento en aquéllos que lo recibieron por vía intravenosa. Por otro lado, en los estudios donde la lidocaína ha sido usada por nebulización, el objetivo fue mejorar el broncoespasmo, por lo que utilizan dosis de lidocaína al 4% e incluso al 10%9 en dosis estimadas de 2 a 5 mg/kg. Dado que el objetivo de este estudio era el control del dolor, aunado con el evitar efectos secundarios cardiovasculares, decidimos administrarla a una concentración del 2% (2.5 mg/kg). A esta concentración (2% y dosis de 1.5 mg/kg), Briones y colaboradores11 lograron evitar efectos secundarios en sujetos hipertensos. Nosotros incrementamos la dosis para tener el efecto analgésico local o tópico. Otros trabajos han referido que la dosis máxima recomendada de lidocaína nebulizada es de 7 mg/kg, equivalente a 25 mL (2,5 ampollas de 10 mL al 2%) para un peso de 70 kg.16-18
Miller y su grupo demostraron que la administración de lidocaína intravenosa en dosis de 1.5 mg/kg cinco minutos antes de la laringoscopia e intubación traqueal disminuye la respuesta presora y no se observan concentraciones plasmáticas que puedan ser tóxicas para las personas.19
La principal fortaleza de este estudio fue su diseño aleatorizado y ciego tanto en la maniobra (ambos fueron nebulizados) como en la evaluación, con una escala validada del dolor y aplicada sin el conocimiento del paciente sobre el tratamiento recibido. Así mismo, aseguramos un adecuado plano anestésico, evaluado con el índice biespectral. Nuestro tamaño de muestra fue suficiente para demostrar diferencias estadísticamente significativas tanto en la reducción y evitación del dolor como en los cambios hemodinámicos vistos entre los grupos.
Algunas limitantes deben ser consideradas, como la falta de medición de los niveles plasmáticos de lidocaína. Ello permitiría conocer mejor la farmacocinética de esta vía y establecer si la dosis pudiera aumentarse sin presentar efectos indeseables. También, el tiempo de seguimiento podría prolongarse para observar si hay un efecto residual que evite el uso de analgésicos de rescate.
Un inconveniente observado en la nebulización es el requerir unos 10 minutos antes de iniciar la cirugía. Algunos individuos, tanto del grupo control (sin medicamento) como del grupo con lidocaína, refirieron sentirse molestos o impacientes. Una solución podría ser realizar estos procedimientos en una sala de preanestesia.
Con estos resultados, el presente trabajo sugiere otras alternativas en la generación de conocimiento relacionado con el tema, dirigido a los sujetos que tienen predictores de vía aérea difícil y en los que se espera realizar más de un intento de laringoscopia, para atenuar la respuesta a la liberación de catecolaminas y, con ello, evitar cambios hemodinámicos importantes como hipertensión, taquicardia y broncoespasmo, así como prevenir el dolor laringotraqueal posterior a la intubación orotraqueal.
Conclusión
Con esta investigación se demuestra que la lidocaína administrada en cualquiera de los dos métodos propuestos, ya sea a través de una técnica de nebulización o por vía intravenosa, resultó ser segura y satisfactoria para disminuir los cambios hemodinámicos producidos al momento de realizar la laringoscopia e inhibir la liberación de catecolaminas durante la intubación endotraqueal.
Sin embargo, los hallazgos muestran que la lidocaína en forma nebulizada al 2% resulta más efectiva para disminuir el dolor laringotraqueal, y es más segura por el hecho de producir menos efectos cardiovasculares y, con ello, mayor estabilidad hemodinámica tras la laringoscopia.











 nova página do texto(beta)
nova página do texto(beta)



