INTRODUCCIÓN
El registro de INEGI de homicidios dolosos en el territorio mexicano en 2014 fue de 19,669, de los cuales 11,717 (59.57%) fueron por arma de fuego. Con un aproximado de un homicidio por arma de fuego cada dos horas (Cuadro I).1 Ubicando las heridas de arma de fuego en un problema de salud pública. La heterogeneidad, complejidad, múltiples procedimientos en un mismo paciente y alto porcentaje de complicaciones hacen a este padecimiento un reto en el tratamiento maxilofacial. Estas injurias tisulares se producen en conflictos bélicos, problemas civiles como agresión, accidentes e intentos de suicido; presentando cada una sus particularidades.2
GENERALIDADES DE BALÍSTICA
El grado de daño ocasionado tiene relación relativa a la energía ocasionada por la masa y velocidad de impacto del proyectil, la cual se representa con una fórmula y se le conoce como energía cinética (EC) siendo la velocidad más importante que la masa.3
La meta es dar un soporte vital básico, estabilizar al paciente y restaurar la continuidad, función y estética facial. Para su estudio se les nombra heridas balísticas y se clasifican dentro del trauma penetrante. La física cataloga el movimiento del proyectil en tres partes, interior (dentro cañón), exterior (desde su salida hasta su impacto), terminal (penetración en objetos sólidos). Presentando estos diferentes patrones de desplazamiento: precesión, caída y balanceo, cabeceo, sedal y nutación (Figura 1).3,4 No hay un acuerdo universal para clasificarlos por velocidad: la literatura de norteamericana refiere como alta velocidad entre 610-914 m/s, el Reino Unido toma mayor a 335 m/s como alta velocidad. Sherman y Parrish los clasifican en menor a 330 m/s, media entre 330-600 m/s, y mayor a 600 m/s (Cuadro II).2,5
Cuadro II Clasificación según velocidad.
| Clasificación de Sherman y Parrish | ||
|---|---|---|
| Baja velocidad | < 330 m/s | Deportivas recreativas |
| Mediana velocidad | 330-660 m/s | Armas cortas, auto/semiautomáticas |
| Alta velocidad | > 600 m/s | Uso militar |
Fuente: Propia.
El proyectil de alta velocidad genera una mayor energía cinética comparado con los de baja velocidad, pero asumir que ocasionan un mayor daño es una percepción equivocada. El nivel de injuria va a depender de múltiples factores: energía cinética, capacidad de deformación, fragmentación de la bala y la resistencia a la deformación que presente el tejido alcanzado.5,6 Para nuestra evaluación es de relevancia no sólo la velocidad sino también la zona de impacto, la energía cinética, características de la bala, y el trayecto de penetración para definir el daño, dar un pronóstico y un plan de tratamiento. Al momento de ingresar el proyectil en el organismo crea una cavidad permanente cercana al diámetro del proyectil, una cavidad temporal ocasionada por expansión de la energía cinética de manera lateral, y una onda de estrés hacia delante (Figura 2).2,4 Teniendo en cuenta que la velocidad mínima para perforar la piel es de 50 m/s, y para afectar el hueso 60 m/s.2 La energía cinética que transfiere al organismo produce cambios en la circulación tisular, metabolismo y alteraciones electrolíticas.7 Un factor crítico es la incapacidad del hueso para absorber energía sin fracturarse. Una similitud del hueso y el vidrio en su comportamiento frente a la bala, la distribución de su energía lo convierte en un material frágil.8 Hulkey cols. y ponen en consideración variantes de daño óseo por energía cinética, características de la bala y tipo de tejido: depresión ósea, fractura simple, fracturas conminutas o separación completa de los segmentos óseos. Un proyectil de alta velocidad puede producir fragmentos óseos que salgan en forma de proyectil en dirección de la entrada de la bala. Al contacto con el hueso el proyectil se puede deformar, fragmentar cursando daño mayor al tejido blando.3
VALORACIÓN, CATEGORIZACIÓN Y ESTABILIZACIÓN
Todo paciente que ha sufrido un trauma de cualquier índole debe ser tratado inicialmente siguiendo las reglas de reanimación básica, que recién sufrió una modificación de ABC a CAB, dando prioridad a las compresiones torácicas para estabilizar hemodinámicamente al paciente.9,10 De manera paralela se determina el estado de consciencia por medio de la escala de Glasgow. Según la condición se asegura la vía aérea (paso A) por medio retiro de objetos intraorales (de estar presentes), hiperextensión cervical (descartar daño cervical) y/o mandibular, cricotiroidotomía, traqueotomía. En Glasgow menor a 8, se indica intubación nasotraqueal, orotraqueal dependiendo si existe fractura en tercio inferior o medio facial, respectivamente.10 Un estudio de Demetriades y cols. recomienda vigilar presencia de hematomas disecantes o que obstruyan la vía aérea, incluso en heridas menores. Refiere que hasta el 35% de heridos por arma de fuego necesitan una estabilización inicial de la vía aérea.11,12
La exploración clínica, y el análisis de los signos vitales nos dan un panorama del sangrado actual y la pérdida sanguínea acumulada (paso B). Una vez estabilizada la vía aérea y determinado el estado hemodinámico debemos mantener la correcta ventilación del paciente con las medidas oportunas (paso C). En presencia de sangrado activo iniciamos con medidas de presión local, taponamientos. Si la situación hemodinámica no mejora, se realiza una angiografía, y como medida específica embolia por parte de un imagenólogo intervencionista, o en ocasiones una exploración quirúrgica y ligado de vasos lesionados.13
Una vez estabilizado el paciente, procedemos a las valoraciones del trauma intracraneal, tórax, abdominal, ortopédico y ocular, a cargo de los especialistas del área.7 El tratamiento farmacológico se inicia mediante administración de soluciones, derivados sanguíneos, antibiótico, analgésico, profilaxis antitetánica entre otros.14 Una vez cubierto el tratamiento urgente por los especialistas mencionados se efectúa una valoración integral de las lesiones provocadas por el arma de fuego en la región maxilofacial. Manson utiliza cuatro componentes para la evaluación: daño a tejido blando, alteración ósea, pérdida de tejido blando y pérdida ósea.15 La herida se lava con solución fisiológica, se retira material contaminante, tejido necrótico, cuerpos extraños. Se busca presencia del agujero de entrada y de salida del proyectil, los daños provocados en su trayecto; si no se presenta un agujero de salida determinar el espacio o tejido donde puede estar alojado el proyectil.16 La valoración del daño óseo se inicia con la palpación y se apoya con estudios simples de imagen como ortopantomografía, radiografía de Waters y complementando con una tomografía computarizada con reconstrucción en tercera dimensión para diseñar el plan de tratamiento.12,17
TRATAMIENTO
Se determinan las lesiones provocadas por el arma de fuego, y se crea una guía para el manejo definitivo de estos defectos. Existen múltiples clasificaciones, aunque nosotros nos basamos en cuatro de ellas: la primera distingue tres tipos en función del patrón de entrada y salida del proyectil, encontrándonos lesiones penetrantes (sólo orificio de entrada); lesiones perforantes (orificio de entrada y salida), segunda: por armas de pequeño calibre y larga distancia; por lesiones avulsivas provocadas por armas a una distancia muy corta con balas deformantes que generan gran pérdida de sustancia, tercera descrita por Clark- Birely-Robertson que describen cuatro trayectorias comunes del proyectil a nivel facial (Figura 3)9 y cuarta clasificación en lesiones de bajo y alto grado de energía, en relación a la pérdida de sustancia y lesiones provocadas en la cara.16
El tratamiento se basa en los conocimientos de Kazanjian y Converse adquiridos en la Primera Guerra Mundial, estableciendo tres fases. Primera: desbridamiento, retiro de dientes no viables, hueso desvitalizado, lavado de herida y sinéresis. Segunda: inmovilización de los fragmentos óseos. Tercera: reconstrucción con rellenos, injerto, sistema definitivo de osteosíntesis.15 Una bala de alta velocidad no necesariamente provoca lesiones de alto grado de energía, y las de baja velocidad un bajo grado. Depende, como mencionamos en párrafos anteriores, de: distancia, características del proyectil. Recordando que como táctica de guerra, las armas se utilizan para incapacitar, y no matar, debido a que un herido genera la necesidad del expendio de más recursos humanos y físicos que un muerto. Las lesiones de bajo grado de energía presentan mínima pérdida de tejido blando y escasa necrosis perilesional; las lesiones óseas por lo general son fracturas simples sin avulsión de hueso. El pronóstico de este patrón de lesiones es favorable debido a la buena cobertura de tejidos blandos que existe.16,18
Las heridas por arma de fuego de alta energía son aquellas provocadas por grandes proyectiles, con municiones deformantes y armas colocadas a escasa distancia. Heridas con gran pérdida de tejidos blandos, isquemia, tendencia a necrosis, acompañadas además de lesiones óseas variables con pérdida de hueso y fracturas múltiples o conminutas.16 Estas lesiones tienen que tratarse en dos o tres tiempos. Primero: desbridamiento y cierre primario. Segundo: reducción de fracturas, colocación de injertos (óseos, cutáneos, miovascularizados). Tercero: Corrección de deformidades residuales y rehabilitación con implantes. Es importante tener en cuenta que la vascularidad mandibular es otorgada por el periostio, y una desperiotización temprana sumado a la alteración de la microcirculación pueden ocasionar secuestros óseos, pero si los segmentos permanecen móviles por mucho tiempo puede llevar a una infección.19,20
CASOS CLÍNICOS
Caso clínico 1
Masculino de 30 años con diagnóstico de fractura de cuerpo mandibular izquierdo por proyectil de arma de fuego. Sufre agresión en una riña al salir de un centro de diversión nocturna y es disparado a cuatro metros de distancia. A la exploración se presenta edema a nivel cervical, tercio medio e inferior facial, orificio de entrada en región geniana izquierda y orificio de salida a nivel submandibular derecho (Figura 4). Intraoralmente con herida en proceso alveolar mandibular en línea de fractura y ausencia de piezas dentales (Figura 5). Se inicia bajo anestesia general tratamiento con estabilización de la vía aérea mediante traqueotomía. A nivel local se realiza desbridamiento de bordes de herida, lavado con jabón quirúrgico, solución fisiológica y sutura de herida. Al terminar el tratamiento de tejidos blandos se busca estabilidad inicial oclusal con arco barra tipo Erich. El paciente permanece hospitalizado bajo un esquema terapéutico de inmunización, antibiótico y analgésico.
El segundo tiempo quirúrgico se realiza a los siete días mediante un abordaje extraoral. Se reduce la fractura y se fijan bordes óseos mediante una placa de reconstrucción mandibular 2.4 precontorneada (Figura 6). Previo al cierre de los tejidos se corrobora estabilidad oclusal y se retiran los arcos barra (Figura 7). El paciente permanece hospitalizado por siete días, con buena oclusión, adecuada cicatrización, se retiran puntos de sutura, se toma estudio de control y se otorga el alta médica. No acude a controles por encontrarse privado de su libertad.
Caso clínico 2
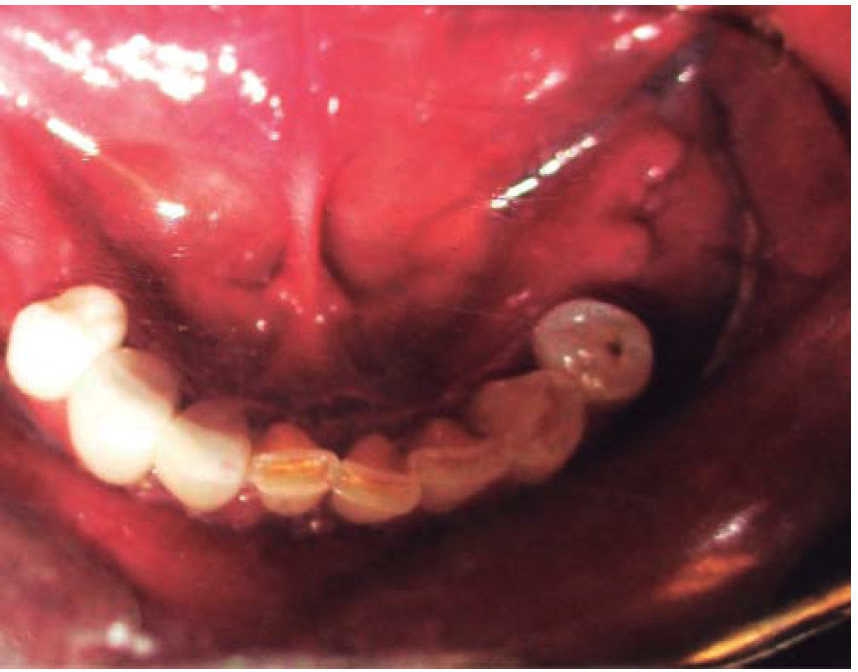
Masculino de 48 años con diagnóstico de herida facial por arma de fuego. Es agredido por tercera persona en vía pública. No refiere distancia de disparo. El paciente presenta una herida de entrada de proyectil a nivel de región geniana derecha sin orificio de salida (Figura 8). Intraoralmente se observa herida en carrillo derecho, fractura dental a nivel de la hemiarcada superior derecha: con primer premolar, segundo premolar y primer molar con fractura a nivel de cuello dental (Figuras 9 y 10). En lengua se observa herida penetrante donde se palpa zona central indurada. Vía aérea estable, sin compromiso sistémico. Mediante anestesia local se lava herida con jabón quirúrgico y abundante solución fisiológica. Se diseca en lengua de manera superficial, se extrae bala (Figura 11), se realiza hemostasia y se suturan heridas. Los remanentes dentales se consideran restos no aptos para restaurarse por lo que se extraen. Acude a valoraciones periódicas, con adecuada cicatrización de heridas de tejidos blandos y proceso alveolar. Paciente niega opción de implantes dentales por costo, por lo que se extiende el pase para su rehabilitación mediante prótesis removible.
Caso clínico 3
Femenino de 73 años con diagnóstico de fractura de cuerpo mandibular izquierdo por proyectil de arma de fuego (Figura 12). Paciente refiere que es asaltada en la vía pública, le retiran su vehículo y al mostrar resistencia le disparan a dos metros de distancia. Acude a nuestro hospital ocho días posteriores al evento, refiere ingresada previamente en otra casa de salud. A la exploración física presenta zona hiperémica y aumento de volumen en región submandibular izquierda fluctuante. Con orificio de entrada a nivel submandibular izquierdo con presencia de secreción blanca fétida, y orificio de salida a nivel cervical derecho cicatrizado. Intraoralmente edéntula parcial con múltiples focos sépticos en maxilar, en fondo de saco mandibular izquierdo un resto radicular de primer molar en línea de fractura. Movilidad del segmento mandibular importante por fractura de cuerpo que dificulta la deglución.
Se inicia tratamiento terapéutico de inmunización, antibioticoterapia, analgesia, extracción de focos sépticos y lavados mecánicos de la herida. La paciente no cuenta con prótesis ni parcial ni removible por lo que para establecer la relación intermaxilar y altura facial se confeccionan férulas de Gunning (Figura 13). A los diez días del tratamiento inicial se encuentra con adecuada cicatrización a nivel alveolar, con presencia de secreción no fétida a nivel de herida mandibular y se procede a realizar el segundo procedimiento mediante un abordaje extraoral con una placa de reconstrucción mandibular 2.4 y una placa 2.0 para un segmento óseo (Figuras 14 y 15). Se otorga el alta, acude a valoraciones periódicas con buena cicatrización (Figura 16), y adecuada movilidad mandibular. A las tres semanas posteriores a la reconstrucción se indica a la paciente iniciar tratamiento protésico para su rehabilitación.
DISCUSIÓN
La controversia radica en el número de fases o tiempos quirúrgicos necesarios para alcanzar resultados satisfactorios en pacientes con heridas por arma de fuego. En un inicio era común que todos los pacientes fueran tratados en dos tiempos con una separación de 2 a 3 semanas, generando una cicatriz de menor calidad y una importante contracción de los tejidos. Stefanopoulos y Motamendi recomiendan el tratamiento inmediato de todas las lesiones para mejorar los resultados estéticos y funcionales;3,20 concuerdan con Holmes en dejar para un tratamiento secundario sólo casos complejos a reconstruir mediante injertos óseos, rotación de colgajos miocutáneos o colgajos microvascularizados.14,15 También existe una tendencia radical de realizar casos complejos en un solo tiempo inicial, en el que incluyen toma de injertos libres.21
Kasanjian y Converse evitaban realizar una reconstrucción inmediata por riesgo a infección, pero ese miedo se comprobó que es infundado.6,15 Por lo contrario es de gran importancia dar un manejo inicial adecuado, en especial de heridas intraorales y estabilizar las fracturas para disminuir el riesgo o como parte de la resolución en complicaciones infecciosas. Cunningham y cols. recomiendan una actitud más conservadora realizando el tratamiento en varias fases en casos de contaminación severa, malas condiciones sistémicas que pueden fracasar la reconstrucción primaria.9,16 León y cols. consideran ideal realizar un manejo inicial y esperar para el tratamiento de fracturas entre 6 y 18 días. Este tiempo permite controlar la infección, disminuye el edema, congestión venosa, y una mejoría de la circulación microvascular.7 Nosotros consideramos que hacer un tratamiento inicial complejo en un sólo tiempo es viable al encontrarse el paciente en un centro especializado de trauma, con personal multidisciplinario que trata estos casos de forma frecuente. En nuestro caso, la atención es en un hospital general donde la incidencia de este tipo de problemas no es tan común, por lo que decidimos hacerlos en dos tiempos quirúrgicos cuando el defecto es grande o se presenta una infección como complicación de por medio. En acuerdo con varios autores, 14,21 damos énfasis en la necesidad de un estudio tipo cone-beam o topográfico axial para determinar el daño en los tejidos duros y la ubicación del proyectil cuando no presenta orificio de salida. Todo paciente con herida por arma de fuego debe atenderse en un centro de trauma de manera multidisciplinaria.
En los tres casos presentados se inicia con valoración cardiopulmonar, manejo de vía aérea, control hemodinámico, ventilación, discapacidad neurológica y daños específicos.9-11 Con la exploración física determinamos la extensión de daño en los tejidos, presencia de orificios de entrada y salida para descartar la presencia de bala al interior en una cavidad o tejido (caso 2). El manejo maxilofacial se inicia con desbridaje conservador, lavado, extracción de restos radiculares, sutura y estabilización oclusal. La reducción y fijación de las fracturas (caso 1 y 3) se realizó en un segundo acto quirúrgico con placas de reconstrucción. En los casos expuestos se observó una buena evolución, una cicatriz ósea favorable y la necesidad de continuar con una rehabilitación oral mediante prótesis o implantes osteointegrados. Las complicaciones y secuelas son comunes y surgen por lo general a causa de la severidad de las lesiones iniciales, retraso en el tratamiento por riesgo vital o estado sistémico del paciente.
CONCLUSIONES
Las heridas maxilofaciales generadas por armas de fuego se presentan con relativa frecuencia en nuestro país. Ocasionan traumas faciales severos que pueden poner en peligro la vida. El manejo no se aleja de los conceptos generales para el trauma facial. Su tratamiento constituye un reto para el área de la salud, que tiene que manejarla desde un inicio de manera multidisciplinaria.
La elección de la actitud terapéutica viene en función de varios aspectos, tales como experiencia, disponibilidad de medios, extensión de la lesión y estado de salud general. En los casos 1 y 3 con fractura man dibular se observó que el tratamiento en dos tiempos, con un lapso intermedio entre 7 y 20 días, permite buenos resultados estéticos y funcionales.











 texto en
texto en