Introducción
Al nacer, casi todos los bebés pueden ser asignados con un sexo, masculino o femenino, de acuerdo con las características de sus genitales externos. Sin embargo, mientras el sexo es una condición que casi siempre se conoce al momento del nacimiento y depende de características biológicas verificables, la identidad de género es la sensación subjetiva de la persona respecto a ser varón, mujer o estar en algún punto entre o más allá de estos dos polos de masculino y femenino, y que se manifiesta en algún momento de la vida, generalmente después de los 2 años de edad1.
Algunas personas se asumen a sí mismas como de un género distinto al que les fue asignado de acuerdo con su sexo al momento de nacer. Se ha llamado incongruencia de género (IG), variabilidad de género o discordancia de género a la situación en la que los comportamientos, la apariencia y la identidad de una persona no concuerdan con aquellos culturalmente asignados por su sexo de nacimiento. Las personas con IG pueden autodenominarse como transgénero o utilizar otros términos relacionados con géneros no binarios, como gender-queer o gender fluid, entre una larga lista en continua evolución. En contraposición a esto, las personas cuya identidad de género es congruente con su sexo al nacimiento se denominan cisgénero. Cabe mencionar que el término IG, así como otros términos que se utilizan a lo largo de este texto, no son universalmente aceptados debido al esfuerzo de distintos grupos por despatologizar la condición de transgénero2.
En pocas ocasiones, el recién nacido no puede clasificarse como de sexo masculino o femenino por una ambigüedad en las características de los genitales. Estos sujetos cursan con una alteración de la diferenciación sexual, de acuerdo con la terminología médica, o con un estado intersexual, como se autodenominan algunas de estas personas. Este trabajo versa sobre las personas con un sexo femenino o masculino claramente definido al nacimiento, y no sobre las personas con alteraciones de la diferenciación sexual.
Es importante no confundir la identidad de género con la orientación sexual. La orientación sexual tiene que ver con el sexo hacia el cual se siente atraída una persona, romántica, erótica y sexualmente: hacia los de su mismo sexo, hacia los del sexo opuesto o hacia ambos, pudiendo ser homosexual, heterosexual o bisexual, respectivamente (Fig. 1).
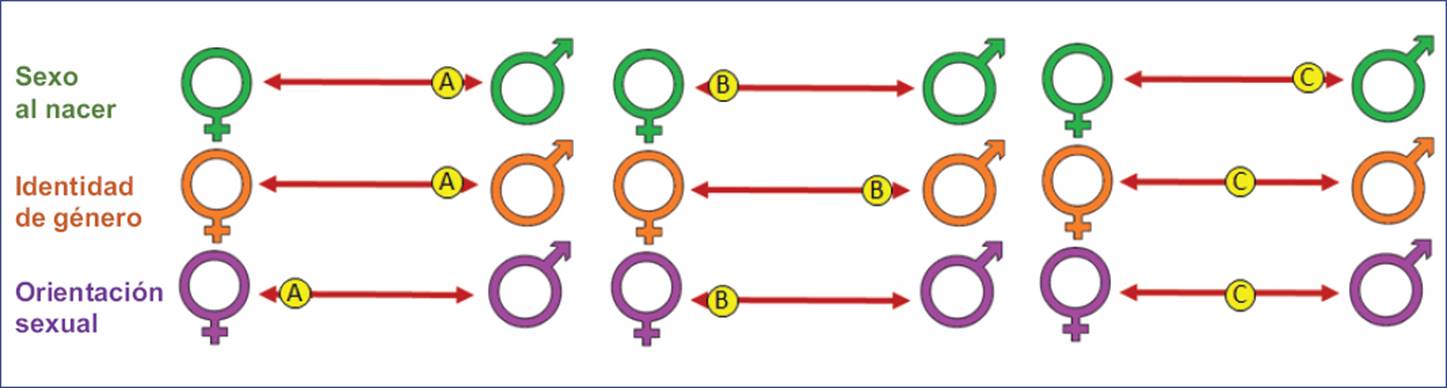
Figura 1 El sexo, la identidad de género y la orientación sexual son tres ejes distintos. Una persona puede presentar cualquier combinación de estatus en cada uno de los tres ejes, y no necesariamente ubicarse en los polos. A: persona de sexo masculino que se identifica a sí mismo como hombre y siente atracción sexual por personas del sexo femenino: hombre cisgénero heterosexual. B: persona de sexo femenino al nacer, que se identifica a sí misma como hombre y se siente atraída por personas del sexo femenino: hombre transgénero (TMaH). C: la identidad de género no es necesariamente binaria. Esta persona de sexo masculino al nacer no se identifica a sí misma con un género exclusivamente femenino o masculino, y además es bisexual.
Así, el sexo, la identidad de género y la orientación sexual son tres ejes distintos con sus respectivos polos, y una persona puede tener cualquier combinación de estatus en cada uno de ellos. Otros términos que conviene conocer se presentan en la Tabla 1.
Tabla 1 Términos relacionados con el tema de la variabilidad de género
| Sexo | Estado biológico de una persona como masculino o femenino: contempla cromosomas, hormonas, gónadas y genitales. En los casos en que estos no son congruentes o claramente definidos, se habla de alteraciones de diferenciación sexual (término médico vigente) |
| Género | Características psicológicas, culturales y de comportamiento asociadas a la experiencia y la expresión del sexo femenino o masculino |
| Identidad de género | Sensación subjetiva de una persona respecto a ser hombre, mujer u otro estatus dentro del espectro de género |
| Rol de género | Comportamiento, actitudes y rasgos de personalidad que determinada cultura designa como masculino o femenino |
| Expresión de género | La forma en la que una persona exterioriza su género (por ejemplo, la manera de vestir) |
| Personas con incongruencia de género, variabilidad de género o transgénero | Personas con identidad de género no congruente con su sexo de nacimiento. Pueden referirse a sí mismos como transgénero, o con otros términos relacionados con géneros no binarios (no masculino/femenino), como gender-queer, género-fluido, andrógino u otros |
| Transexual | Individuos que han cambiado o intentan cambiar sus caracteres sexuales secundarios mediante intervenciones médicas (hormonas y cirugía) y cambian permanentemente su rol de género |
| Género afirmado | Es el género que una persona comunica a otros como su auténtico género |
| Transición de género o proceso de afirmación de género | Proceso de duración variable durante el cual la persona adopta características que considera congruentes con su identidad de género. Comprende aspectos sociales, como el vestido, el nombre y los documentos de identificación oficial, y aspectos físicos, como tratamiento hormonal o cirugías |
| Transgénero de hombre a mujer (THaM), mujer transgénero | Personas de sexo masculino al nacimiento cuya identidad de género es femenina. También se pueden denominar personas transfemeninas |
| Transgénero de mujer a hombre (TMaH), hombre transgénero | Personas de sexo femenino al nacimiento cuya identidad de género es masculina. También pueden denominarse personas transmasculinos |
| Género fluido | Se refiere a una persona cuya identidad o expresión de género cambia entre lo femenino y lo masculino, o cae en algún punto dentro de este espectro |
| Gender-queer | Sujeto cuya identidad de género no es la de hombre o mujer, sino que está en medio o más allá de los géneros, o es alguna combinación de ambos |
| Cirugía de afirmación de género o cirugía de reasignación de sexo | Cirugía para cambiar los caracteres sexuales a unos más acordes con la identidad de género |
| Disforia de género | Malestar psicológico asociado con la incongruencia de género |
| Trastorno de identidad de género | Diagnóstico incluido en el manual de clasificación de condiciones psiquiátricas (DSMIV), sustituido por el de «disforia de género» en el DSMV (ahora en desuso) |
| Cisgénero | Persona cuya identidad de género concuerda con su sexo asignado al nacimiento, y por lo tanto no experimenta incongruencia de género |
Epidemiología
En algunos países se ha observado un incremento en la demanda de servicios de salud relacionados con la atención de personas menores de edad con IG3,4, lo que probablemente se debe al mayor acceso a la información que tienen actualmente los niños, las niñas, los adolescentes y sus familias sobre este tema, y a la creciente tolerancia de la sociedad hacia la diversidad de género.
La IG se puede presentar desde la edad preescolar, aunque no se cuenta con estudios epidemiológicos confiables sobre la prevalencia de esta condición en la población infantil. Los estudios poblacionales más recientes han reportado una prevalencia de adolescentes que se identifican a sí mismos como transgénero de entre el 1.2 y el 1.3%5,6, y es similar entre personas se sexo femenino o masculino al nacimiento. No todos los niños con IG persisten con esta condición hasta la edad adulta; se ha estimado que tan solo alrededor del 27% lo hace 7,8. Por otro lado, no todos los adolescentes o adultos transgénero relatan una historia de comportamientos de variabilidad de género en la infancia. La prevalencia de identificación como transgénero disminuye con la edad: en adultos, se ha estimado entre el 0.5 y el 1.1%2. Los factores predictores de la persistencia de IG en la edad adulta son la consistencia, la intensidad y la persistencia de las manifestaciones transgénero. Se entiende por consistencia a la presencia de identificación y expresiones transgénero de manera repetida en diversas formas y situaciones; y por persistencia, la repetición de estos comportamientos a lo largo del tiempo conforme la persona crece. La persistencia durante la adolescencia es el principal predictor de IG durante la adultez9.
Por otra parte, el número de personas que busca atención médica especializada relacionada con la afirmación de género es muy baja, y se ha reportado entre 1:11,900 y 1:200,00010,11. Existen varias razones para la disparidad entre la cantidad de adolescentes transgénero y la demanda de servicios médicos especializados para la atención de la afirmación de género. Como se mencionó, no todos los adolescentes transgénero persisten como tal en la edad adulta. Además, por distintos motivos, no todos los sujetos transgénero están interesados en buscar atención médica especializada para intervenciones relacionadas con la afirmación de género. Sin embargo, es importante reconocer que la estigmatización puede desincentivar a que las personas den a conocer su estatus transgénero y limitar su acceso a los servicios de salud de cualquier tipo.
Si bien la IG no es una enfermedad, las personas transgénero sí están expuestas a riesgos específicos para la salud. Las mujeres transgénero tienen una mortalidad un 50% mayor que los varones cisgénero, en parte atribuible a un aumento en la mortalidad por el virus de la inmunodeficiencia humana, el uso de drogas ilícitas y el suicidio. Se ha reportado que la tasa de suicido en mujeres transgénero es cinco veces mayor que la de la población general12, y que los adolescentes con IG sufren violencia física y emocional con mayor frecuencia que sus pares. Además, presentan síntomas depresivos e intentos suicidas de cuatro a cinco veces más frecuentemente que los cisgénero2,13,14,15,16,17, se exponen a conductas de riesgo para la salud, como el consumo de alcohol18 y el inicio temprano de las relaciones sexuales, dos a tres veces más frecuentemente que los cisgénero, y reportan haber sido incapaces de acceder a los servicios de salud con el doble de frecuencia5. Las personas transgénero de mujer a hombre (TMaH) pueden padecer trastornos de la alimentación en un intento por evitar una silueta de tipo femenino. Todo esto en un contexto de desventaja social caracterizada por una mayor frecuencia de pérdida de acceso a la educación, pérdida del hogar y desempleo, entre otros 19,20,21.
De esta forma, es evidente que hay mucho que puede hacerse para mejorar el bienestar y los desenlaces en salud de la población transgénero, y que la atención debe empezar desde la edad pediátrica.
Atención de la salud de niños, niñas y adolescentes transgénero
El modelo para la atención de niños y niñas prepuberales con IG ha evolucionado a lo largo del tiempo, desde una visión en la que esta condición se veía como una enfermedad que debía ser «curada» hasta una visión, más aceptada actualmente, que intenta ofrecer recursos a las familias para que apoyen a los niños(as) en su afirmación de género 21,22. Algunas de las premisas de este modelo son las siguientes:
-Las variantes del género no son enfermedades
-El género puede ser cambiante y con frecuencia no es binario (masculino/femenino)
-Si el niño(a) tiene problemas de salud mental o de conducta, estos generalmente tienen su origen en las reacciones negativas de la sociedad (transfobia) más que en el niño(a) 13,16,23. En este abordaje, la meta es no patologizar el comportamiento o la identidad de los niños(as), sino desestigmatizar la variabilidad de género, promover la autoestima y construir espacios más seguros para ellos(as) 24.
La atención del niño(a) y del adolescente con IG debe ser multidisciplinaria e involucrar profesionales de salud mental, de trabajo social y de endocrinología. Se debe tener en cuenta que una persona puede elegir entre toda una gama de posibilidades en cuanto a la identidad y la expresión de género sin tener que decidir solo entre uno de dos géneros, y que su identidad y su expresión de género pueden ser cambiantes a lo largo del tiempo. Es por esto por lo que el abordaje debe ser individualizado y acompañado de un esfuerzo por comprender los deseos y las expectativas de cada persona respectoa su cuerpo y respecto a la forma de relacionarse con los otros, con el fin de poner a su disposición los recursos para alcanzar sus objetivos de la mejor manera posible.
Transición de género y salud mental
La IG no es considerada como una enfermedad mental por el manual de clasificación de condiciones psiquiátricas, DSM-V, ni por la Endocrine Society. Aun así, el/la profesional de la salud mental puede desempeñar un papel importante en la atención de las personas con IG. El término disforia de género se utiliza para señalar el malestar psicológico asociado con la condición transgénero. Así, el objetivo de las intervenciones en salud mental no es cambiar la identidad de género, sino ayudar a la persona con IG y a su familia a explorar su identidad y encontrar el rol y la expresión de género que les sean más cómodos, así como a minimizar el malestar emocional asociado con este proceso. No todas las personas con IG experimentan disforia de género y lo deseable es que quienes la presentan logren superarla. Es prioritario identificar y tratar la depresión o la ansiedad, potenciar la autoestima y desarrollar estrategias positivas para integrarse a su entorno, minimizando las conductas de riesgo para la salud.
Las estrategias encaminadas a mejorar la autoestima de los niños, niñas y adolescentes transgénero, y a reducir la violencia familiar, escolar y social a la que están expuestos, han mostrado ser efectivas en disminuir muchos de los riesgos en salud asociados a la condición transgénero mediante el incremento del autocuidado de la salud, el acceso a los servicios de salud profesionales y la optimización de la salud mental20. Los factores que se han asociado con una menor probabilidad de ideas e intentos suicidas en este grupo de personas son el apoyo familiar y social, un bajo nivel de transfobia en el medio y la transición de género25.
El proceso de transición de género o afirmación de género consiste en la adopción de comportamientos y modificaciones corporales congruentes con la identidad de género. Existe evidencia de que la transición de género acompañada de terapia hormonal con o sin tratamiento quirúrgico es efectiva para mejorar la disforia de género, disminuir intentos suicidas y otras comorbilidades psiquiátricas, y mejorar la calidad de vida26,27. La salud mental de las personas que han realizado transición de género durante la infancia parece ser similar a la de la población general26,28.
El proceso de afirmación de género contempla al menos tres modalidades: transición social, intervenciones hormonales e intervenciones quirúrgicas. No todas las personas con IG deciden atravesar por un proceso de afirmación de género, y las que lo deciden no lo hacen de la misma manera o en todas sus modalidades, por lo que se requiere un esfuerzo por comprender lo que cada individuo desea y espera desde el punto de vista tanto social como físico.
La transición social se refiere al proceso de adopción de una expresión de género congruente con la identidad de género; esto puede incluir cambios de comportamiento, vestido, nombres y pronombres utilizados, e incluso el cambio de documentos de identificación oficial. Es importante evaluar la seguridad del medio en que se desenvuelve la persona para minimizar los riesgos de violencia social, y no poner en peligro su integridad física, emocional o social (pérdida del empleo o acceso a la educación). En esta fase es importante el acompañamiento por profesionales de salud mental, trabajo social, medio escolar y orientación legal, así como el contacto con organizaciones sociales dedicadas a promover el reconocimiento de los derechos de las personas con IG.
Las intervenciones de afirmación de género dirigidas a modificar físicamente el cuerpo de las personas con inconformidad de género pueden ser de tipo hormonal o quirúrgico. Generalmente se ofrecen a las personas interesadas después de haber realizado una transición social de género, y en estrecha colaboración con el profesional de salud mental y el resto del equipo de profesionales involucrados en el caso, siempre centrándose en los objetivos, los temores y las expectativas de la persona, y tomando en cuenta que estos pueden cambiar a lo largo del tiempo.
Intervenciones endocrinológicas
El tratamiento hormonal de las personas transgénero se ha asociado con una reducción del riesgo de ideación suicida, del 53 al 28%; es decir, se necesitaría tratar a cuatro personas para evitar un caso de ideación suicida25. Se ha sugerido que el inicio de la transición física (hormonal) a menor edad puede asociarse con un mejor pronóstico en la calidad de vida en comparación con el inicio a una edad tardía29. La Endocrine Society, la World Professional Association for Transgender Health (WPATH) y el Grupo de Identidad y Diferenciación Sexual de la Sociedad Española de Endocrinología y Nutrición han publicado guías para el manejo médico de niños, niñas, adolescentes y adultos transgénero,10,30,31 a las cuales se apegan las recomendaciones aquí propuestas.
El abordaje endocrinológico es distinto dependiendo de la etapa de desarrollo del usuario(a) de los servicios de salud. Los niños(as) prepuberales no requieren ninguna intervención endocrinológica, a excepción de la vigilancia cercana de los primeros datos de pubertad, que regularmente ocurren entre los 8 y los 12 años en las personas de sexo femenino, con el desarrollo del botón mamario, y entre los 9 y los 13.5 años en las personas de sexo masculino, con el crecimiento testicular. La exploración física por personal familiarizado con el proceso de pubertad es importante, pues los primeros datos de pubertad pueden pasar desapercibidos por personal no capacitado.
El desarrollo de los caracteres sexuales secundarios puede precipitar un malestar agudo en los niños y niñas con IG. Los análogos de la hormona liberadora de gonadotropina (GnRH; leuprorelina, triptorelina, goserelina, histrelina) inhiben el proceso de pubertad al inhibir la estimulación hipofisiaria de la producción de testosterona o de estrógenos por los testículos y los ovarios, respectivamente. Al bloquear la pubertad, se evitarán cambios irreversibles ocasionados por las hormonas sexuales (testosterona y estrógenos): en las personas de sexo femenino, se evitará el crecimiento mamario y el ensanchamiento de la pelvis; en las personas de sexo masculino, se evitará el crecimiento del pene y los testículos, la virilización de los rasgos faciales, el crecimiento del cartílago laríngeo (manzana de Adán) y el agravamiento de la voz, la aparición del vello facial y el incremento pronunciado de la masa muscular.
Al suspender la aparición de los caracteres sexuales secundarios correspondientes al sexo de nacimiento se gana tiempo para que el/la adolescente explore su identidad de género, maneje la disforia de género, decida si desea realizar una transición de género próximamente y tome decisiones sobre otros aspectos de su proceso de afirmación de género.
Al iniciar los análogos de la GnRH en una etapa temprana de la pubertad (estadio II de Tanner), el objetivo de evitar la virilización o la feminización del cuerpo se logra de forma óptima. Si los análogos de la GnRH se inician en etapas más avanzadas de la pubertad, no se revierten los cambios que ya han ocurrido durante los estadios III y IV de Tanner, pero sí se detienen.
El alto precio de los análogos de la GnRH puede hacerlos inaccesibles. La medroxiprogesterona es una alternativa a los análogos de la GnRH con menor costo, pero con algunos efectos metabólicos indeseables. Además, no desacelera la maduración esquelética, lo que puede afectar la talla final. A los adolescentes transgénero de hombre a mujer (THaM) que no están recibiendo un esquema de supresión de la pubertad se les puede ofrecer algún medicamento antiandrogénico, como espironolactona o ciproterona.
Los análogos de la GnRH no tienen efectos permanentes en los caracteres sexuales. Después unos meses de suspenderse, el proceso de pubertad continúa de forma habitual. De esta forma, si el adolescente no está seguro de su identidad de género o de la forma en que desea expresarla, los análogos de la GnRH le darán tiempo para pensarlo, y siempre puede suspenderlos para continuar con el desarrollo correspondiente a su sexo de nacimiento. Los análogos de la GnRH podrían alterar el brote de crecimiento puberal y la mineralización ósea, pero hasta el momento no existe información suficiente sobre el efecto en la talla ni en la magnitud del riesgo de osteoporosis en la vida adulta.
Los análogos de la GnRH no deben utilizarse indefinidamente (no más de 2 a 4 años) sin reemplazo de hormonas sexuales, puesto que se aumenta el riesgo de osteoporosis en la vida adulta. Si se va a mantener inhibida la secreción endógena de hormonas sexuales, se debe iniciar el reemplazo hormonal contrasexual alrededor de los 16 años, es decir, con estrógenos para personas THaM o con testosterona para personas TMaH. Si el adolescente aún está en una etapa temprana del desarrollo puberal, se continúa el bloqueo de la pubertad con análogos de la GnRH mientras se inician dosis bajas de hormonas sexuales, que se incrementan progresivamente. Es frecuente que los individuos transgénero se administren esteroides sexuales sin supervisión médica, algunas veces a dosis mayores que las recomendadas. El tratamiento hormonal debe ser iniciado y supervisado por un endocrinólogo pediatra o un médico entrenado en el manejo de hormonas sexuales, con el fin de imitar lo mejor posible la pubertad fisiológica, monitorear los niveles hormonales y los efectos adversos, y optimizar la estatura final.
Es importante que, antes de iniciar un tratamiento hormonal contrasexual, el adolescente comprenda los efectos reversibles e irreversibles de este, así como los riesgos de eventos adversos. Los estrógenos inducen el crecimiento irreversible de las mamas y de la pelvis. En los TMaH, la testosterona induce crecimiento del vello facial, crecimiento laríngeo (agravamiento de la voz) y crecimiento del clítoris, todos ellos irreversibles. Dentro de los cambios reversibles inducidos por los estrógenos se encuentran la piel más suave, la disminución de la libido y la elevación de los triglicéridos; y por la testosterona, la seborrea/acné, la hipertrofia de la masa muscular y el aumento de la libido.
Los estrógenos aumentan el riesgo de trombosis32, aunque este varía para las distintas dosis y presentaciones. Otros riesgos potenciales aún no demostrados son el aumento de la enfermedad cardiovascular12, de cáncer de mama y de prolactinomas. La testosterona puede causar policitemia, dislipidemia, acné, infertilidad, elevación de las enzimas hepáticas, alopecia androgénica y atrofia de la mucosa vaginal33.
Los riesgos asociados con el uso de hormonas sexuales deben ser evaluados de forma individual en relación con otros factores de riesgo y con el riesgo, bien conocido, de suicidio y depresión en las personas con IG sin tratamiento de afirmación de género.
Intervenciones quirúrgicas
Los tratamientos quirúrgicos son procedimientos definitivos, prácticamente irreversibles. Las guías de la Endocrine Society y de la WPATH recomiendan no realizar cirugías de reasignación de sexo antes de los 18 años de edad; además, se recomienda que estas se hagan después de una transición social y de un tratamiento hormonal contrasexual de por lo menos un año30. Aunque los procedimientos quirúrgicos de afirmación de género no se realizan en la edad pediátrica, es conveniente que ella proveedor/a de salud esté familiarizado con ellos para brindar información a las personas que lo soliciten. Algunos de los procedimientos quirúrgicos de afirmación de género que se realizan son los siguientes:
-Cirugía de pecho: en los casos de TMaH, se puede realizar una remoción del tejido mamario; en los casos de THaM, se puede ofrecer mamoplastia de aumento después de uno o dos años de recibir estrógenos.
-Reconstrucción genital: en los casos de THaM, la orquiectomía permite suspender los inhibidores de la producción o la acción de los andrógenos y disminuir la dosis de estrógenos. También se puede realizar penectomía y vaginoplastia. En los casos de TMaH se puede considerar realizar salpingooforectomía con o sin histerectomía si la persona lo desea, aunque esta no está indicada por razones médicas. Es posible construir un neopene, un neofalo, o realizar una metaidoioplastia, así como colocar prótesis testiculares.
Otras opciones disponibles son cirugías plásticas faciales o de cadera, entrenamiento de la voz y depilación.
Aspectos reproductivos
Si bien el tratamiento con testosterona disminuye la fertilidad, las personas TMaH que tienen útero y ovarios pueden quedar embarazadas aunque estén recibiendo esta hormona. Así, es importante prescribir un método anticonceptivo apropiado si es necesario, y advertir sobre los efectos teratogénicos de la testosterona.
Si se opta por preservar gametos (óvulos o espermatozoides), la probabilidad de éxito es mayor antes de iniciar el tratamiento hormonal contrasexual, y evidentemente antes de retirar las gónadas (ovarios o testículos). Hay que recordar que el éxito de la preservación de óvulos aún es limitado34.
Se ha sugerido que los progestágenos contribuyen al desarrollo funcional de la mama (lactogénesis), y existen protocolos para la inducción de la lactancia fuera del periodo puerperal. La evidencia sobre la efectividad y la seguridad de estas intervenciones aún es muy escasa.
Conclusiones
La demanda de servicios de salud directamente relacionados con la condición de IG es cada vez más frecuente, incluso en la etapa prepuberal. El personal de salud debe estar familiarizado con la fenomenología de la condición transgénero en general y con los problemas y riesgos para la salud a los que se enfrenta esta población, con el fin de mejorar la calidad de su atención y ofrecer los mejores recursos disponibles para disminuir la morbilidad asociada e incrementar su bienestar.











 nueva página del texto (beta)
nueva página del texto (beta)


