1. Resumen de la historia clínica
Se presenta el caso de un lactante masculino de 3 meses de edad, eutrófico en relación a la talla para la edad, con peso no valorable por edema, con esquema de vacunación completo para la edad.
1.1. Antecedentes
Madre de 20 años de edad con escolaridad preparatoria, ama de casa, negó tatuajes, alcoholismo y tabaquismo, aparentemente sana. Padre de 20 años de edad, estudiante, trabajo técnico, negó tatuajes, alcoholismo y tabaquismo. Hijo único. Abuelo paterno con diabetes mellitus tipo 2.
Paciente originario y residente de la Ciudad de México. Habitó casa propia con materiales perdurables, con todos los servicios básicos. Vivienda con dos cuartos que cohabitó con cinco personas. Negó convivencia con animales. Alimentación exclusiva a seno materno. Refirió inmunizaciones completas, aunque no mostró cartilla de vacunación.
Producto de la primera gesta. Control prenatal desde el primer mes, nueve consultas, suplemento de hierro y ácido fólico. Parto eutócico a las 38 semanas de gestación (SDG). Lloró y respiró al nacer. Apgar 8/9, peso 2480 g, talla 42 cm. Egresó con la madre 48 horas después del alumbramiento. Negó alergias, transfusiones, traumatismos y hospitalizaciones.
1.2. Padecimiento final
El paciente presentó fiebre de 38 °C de 4 días de evolución, atenuada con medios físicos, hiporexia con pobre succión, evacuaciones disminuidas en consistencia de 3 días de evolución no fétidas, sin moco ni sangre. Se detectó oligoanuria de 4 días de evolución, de inicio insidioso, progresivo, secundario a la disminución de ingesta de líquidos. Alteración del estado de alerta de 4 días de evolución, con irritabilidad, somnolencia y poca respuesta a estímulos. El paciente acudió a consulta en dos ocasiones. Se diagnosticó faringitis y se dio tratamiento con amoxicilina y paracetamol, sin mejoría. Se diagnosticó leucemia y el paciente se refirió al Hospital Infantil de México Federico Gómez (HIMFG).
Paciente masculino, peso 6.5 kg, talla 60 cm, frecuencia cardiaca (FC) 140/min, frecuencia respiratoria (FR) 32/min, tensión arterial (TA) 95/50 mmHg, temperatura 36.9 °C, llenado capilar 3 s. Paciente de edad similar a la cronológica, íntegro, simétrico, hidratado, con palidez de piel y tegumentos, cráneo normocéfalo, fontanela anterior normotensa, ojos simétricos, pupilas mióticas normorrefléxicas, membrana timpánica íntegra. Narinas permeables, tórax normolíneo con campos pulmonares con estertores gruesos, bilaterales, de predominio basal. Ruidos cardiacos rítmicos, sin soplos. Abdomen blando, depresible, con borde hepático de 4-3-3 cm y esplenomegalia de 1-1-1 cm por debajo de reborde costal. Peristalsis disminuida. Extremidades íntegras, edematosas, genitales fenotípicamente masculinos, testículos en ambas bolsas escrotales. Lesiones purpúricas en miembros inferiores y superiores.
Se iniciaron cargas con solución fisiológica 20 ml/kg y carga de albúmina, sin mejoría; se agregó dobutamina, adrenalina, norepinefrina e hidrocortisona. Se diagnosticó choque refractario y se realizó intubación. Se inició tratamiento con cefotaxima y vancomicina. Se sospechó meningoccocemia y se solicitó hemodiálisis. Sin embargo, persistió la falla orgánica múltiple. El paciente ingresó a Unidad de Terapia Intensiva Pediátrica (UTIP) con disfunción hematológica, cardiovascular, respiratoria y coagulación intravascular diseminada (CID). El caso se complicó con falla renal aguda, y el paciente se consideró como candidato a reemplazo renal. Se diagnosticó púrpura fulminante con necrosis de tejidos, trombosis de vasos pequeños y CID. Con base en la frecuencia, se sospechó la presencia de meningococcemia, que se manejó con plasma fresco congelado, concentrado plaquetario, gammaglobulina, vitamina K, enoxaparina y plasmaféresis. Presentó hipotensión arterial persistente, acidosis metabólica, púrpura fulminante, CID, falla orgánica múltiple, hipocalemia y paro cardioventilatorio.
2. Imagenología
La Figura 1 corresponde a proyección toraco-abdominal anteroposterior. En la región parahiliar del lado izquierdo se observan cambios de radiodensidad que representan áreas de congestión, sin afección en el resto de los pulmones. En el abdomen se observa un patrón de tipo poliédrico de las asas intestinales y el hígado está ligeramente desplazado en sentido cefálico. Se observa un catéter en aurícula derecha, una cánula traqueal y los arcos costales están horizontalizados. En el ultrasonido transfontanelar, con cortes sagitales coronales y axiales, el sistema ventricular es pequeño, con plexos coroideos de ecogenicidad y situación adecuada. En el corte parasagital, el sistema ventricular presenta volumen disminuido. El ultrasonido abdominal muestra un asa de intestino que ha perdido su morfología, cuya pared tiene un grosor de aproximadamente 9 mm y líquido libre. En el ultrasonido doppler de miembros pélvicos se detectó permeabilidad, tanto de las venas como de las arterias, sin datos de trombosis; los trayectos de la arteria pedia a la tibial, tanto arteriales como venosos, no presentaron alteración. Finalmente, se puede hacer un diagnóstico por imagen de edema cerebral leve, pulmones con edema y hemorragia bilateral, sin descartar un proceso infeccioso, líquido libre en abdomen, engrosamiento de la mucosa intestinal y anasarca.

Figura 1 Proyección toraco-abdominal anteroposterior. En la región parahiliar del lado izquierdo hay cambios de radiodensidad que representan áreas de congestión. En el abdomen se observa un patrón de tipo poliédrico de las asas intestinales y el hígado está ligeramente desplazado en sentido cefálico. Se observa un catéter en aurícula derecha, una cánula traqueal y los arcos costales están de manera horizontal.
3. Discusión
Se presenta el caso de un paciente lactante masculino de 3 meses de edad, eutrófico en relación a talla para la edad, con peso no valorable por edema, con esquema de vacunación completo para la edad. Se pueden integrar los siguientes diagnósticos sintomáticos: síndrome febril, por fiebre de hasta 38 °C de cuatro días de evolución; síndrome diarreico, con evacuaciones disminuidas de consistencia de tres días de evolución en tres ocasiones con moco sin sangre; síndrome infeccioso, por fiebre y el cuadro diarreico ya descrito; síndrome de insuficiencia respiratoria, con base en la alteración del estado de alerta que progresó a somnolencia y poca respuesta a estímulos, con criterios gasométricos de acidosis respiratoria con una presión de CO2 de 70 mmHg e hipoxemia grave; síndrome de fuga capilar, por hipoalbuminemia y datos referidos de sobrecarga hídrica e hipotensión corregida con agente vasopresor; síndrome hemorrágico de tipo purpúrico, con base en la producción de hemorragias espontáneas de tipo de la erupción de petequias y hematomas; síndrome anémico, con palidez de tegumentos, hemoglobina menor al límite normal para la edad microcítica de acuerdo con el volumen corpuscular medio; síndrome de respuesta inflamatoria sistémica, por la presencia de taquicardia, leucopenia y fiebre; síndrome de disfunción orgánica múltiple con disfunción cardiovascular, por el uso de agentes vasoactivos para mantener tensión arterial y acidosis láctica dos veces por arriba de su valor normal, disfunción respiratoria por la necesidad de ventilación mecánica invasiva y disfunción hematológica con trombocitopenia menor a 11,000. Los diagnósticos nosológicos que pueden integrarse fueron los siguientes: choque séptico, por hipoperfusión sistémica caracterizada por taquicardia, llenado capilar prolongado y alteraciones en el estado de alerta con tensiones arteriales dentro de percentiles, secundarias a la administración de un agente vasopresor ante un cuadro de sepsis; falla cardíaca con estertores crepitantes, hepatomegalia, hemodilución, hipoperfusión sistémica y requerimiento de inotrópico; coagulación intravascular diseminada, con base en las lesiones purpúricas1,2; trombocitopenia asociada con falla orgánica múltiple, acidosis metabólica hiperlactatémica asociada con hipoxia tisular global, donde se cuenta con una sobreproducción de lactato y una depuración disminuida del mismo, secundaria al daño en la oxidación mitocondrial; insuficiencia renal aguda pre-renal, con una tasa de filtrado glomerular de 28 ml/minSC, cociente creatinina de 38.5 y estadio 3 de AKIN3. El caso muestra criterios clínicos de meningococcemia, con presencia de alteración del estado de alerta, síndrome purpúrico en piel y mucosas dentro de un estado de choque séptico.
El estado de choque se caracteriza por un colapso en la microcirculación, con diferentes grados de vasoplejía y depresión miocárdica, de acuerdo con Villeneuve y colaboradores1. En el caso de este paciente, la condición de gasto cardíaco fue disminuyendo en forma progresiva, lo que condicionó la necesidad de utilizar un apoyo inotrópico con medicamentos vasoactivos. Aun cuando la fracción de eyección reportada en la ecocardiografía pareciera ser adecuada, el estado clínico del paciente y los signos mencionados en el resumen no eran compatibles con esta fracción de eyección, puesto que se evidenció un franco estado de choque de tipo hipodinámico. Se debe tomar en cuenta que, al momento de la determinación de la fracción de eyección, el paciente ya contaba con apoyo inotrópico, lo cual pudo haber contribuido a que este valor resultara aparentemente normal. Wernovsky y colaboradores, en 19954, describieron el valor de aminas, herramienta que ayuda a conocer el pronóstico con relación a la mortalidad del paciente. En este caso se desconocen las dosis de medicamentos vasoactivos empleadas en este paciente, pero se puede inferir que el valor fue elevado, lo que confiere un alto riesgo de mortalidad.
Con base en la presencia de hepatomegalia, hemodilución y aumento en el porcentaje de agua extravascular pulmonar, se considera que el paciente presentó falla cardiaca del tipo frío y húmedo, según el diagrama de Stevenson de cuatro cuadrantes. Se puede considerar que el paciente estaba cursando con un estado de redistribución de líquidos, con depleción del volumen circulante intravascular, característica propia de un estado de choque.
La disfunción endotelial es un aspecto fundamental en el choque séptico, tal como lo describen Ince y colaboradores5. El endotelio tiene un papel fundamental tanto en la regulación de la homeostasis como en el control vasomotor y en la función inmunológica; también forma una barrera vascular esencial para el transporte de solutos y el balance osmótico. El estado de sepsis lleva a la desregulación de estas funciones, lo que favorece la fuga capilar y la subsecuente formación de edema tisular. Esta condición se presentó en este paciente. La fuga capilar a tejidos blandos fue evidente; incluso se puede observar la gran fuga de líquido manifiesto en la radiopacidad en la secuencia radiológica a nivel abdominal.
Al conjuntar la lesión endotelial con la fuga de líquido y el bajo gasto cardiaco, se ve afectada la función renal, que se agrava al presentar una sobrecarga hídrica propia de la reanimación, dando como resultado un aumento en los días de estancia en la UTIP, falla orgánica múltiple y mayor mortalidad.
Las terapias convencionales utilizadas para el tratamiento de la sepsis también pueden producir lesión endotelial; por ejemplo, el uso de agentes vasoactivos contribuye a la disfunción endotelial y promueve un incremento en los niveles de glucosa, que a su vez afecta de manera negativa al endotelio mismo. También el uso de antibióticos, como la vancomicina, que produce citosinas proinflamatorias e interleucina 6 (IL-6), que contribuyen a la lesión endotelial y a la falla orgánica5.
Entre las complicaciones y, al mismo tiempo, variantes de la falla orgánica múltiple se encuentra aquella asociada a trombocitopenia, que se ha descrito con lesión de por lo menos tres órganos (en este caso se tomaron en cuenta la disfunción cardiovascular, respiratoria, renal, y posiblemente neurológica). La disminución en la cuenta plaquetaria del paciente provocó trombosis microvascular diseminada, la cual llevó a isquemia y mayor disfunción2.
Las lesiones purpúricas hicieron sospechar de manera inmediata en meningococcemia, condición de extrema gravedad. Sin embargo, es conveniente pensar en otras posibilidades etiológicas6.
Las lesiones características de una púrpura fulminante son lesiones generalmente mayores a 2 mm, de tipo eritematoso hasta tornarse de un color violáceo en su centro, que no desaparecen a la digitopresión; son induradas, dolorosas a la palpación y secundarias a la extravasación capilar, progresando hasta la necrosis y con presencia de trombosis en la microcirculación. Se presentan con datos analíticos de CID. De las tres formas clínicas en las que suele manifestarse, lo más probable en este caso es que se haya dado en el contexto de una infección aguda grave. Esta necrosis puede extenderse hasta pulmones, riñón, glándulas adrenales e incluso hueso, lo cual contribuye a la morbimortalidad, que puede ser de hasta el 50%. Su diagnóstico se apoya en la medición de fibrinógeno, dímero-D, plaquetas, tiempo de protrombina (TP), tiempo de tromboplastina parcial (TTP), proteína C, proteína S y antitrombina III.
En cuanto a los agentes asociados a púrpura fulminante, se han descrito meningococo, neumococo, Haemophilus influenzae, enterobacterias, Pseudomonas aeruginosa, inclusive Pasteurella multocida, entre otros, los cuales invaden la pared y la luz vascular, produciendo émbolos sépticos, vasculitis, trombocitopenia, CID, por lo que el antibiótico considerado de primera línea debe ser por lo menos una cefalosporina de tercera generación.
Existen otras entidades dermatológicas que semejan una púrpura fulminante. Tal es el caso del eczema gangrenoso, que es una infección poco frecuente en la piel causada principalmente por Pseudomonas aeruginosa, pero que también se puede presentar por Staphylococcus aureus o estreptococo beta hemolítico del grupo A. Se asocia con inmunodeficiencias primarias y secundarias, aunque también puede presentarse en pacientes inmunocompetentes, cuyo factor de riesgo más importante como huésped es la edad menor a un año. Dada la presentación progresiva en este paciente, se tendría que descartar, ya que sus lesiones pueden confundirse, aunque generalmente se presentan como máculas eritematosas violáceas descamativas que rápidamente cambian a pápulo-vesículas o ampollas hemorrágicas y costrosas; de sobrevivir el tiempo suficiente, evolucionan a úlceras profundas en sacabocado con fondo necrótico.
Con respecto al uso de esteroides en choque séptico, actualmente sigue existiendo controversia. Su uso se reserva para casos especiales tales como en el antecedente de administración previa del mismo. En este caso, ante una sospecha de meningococcemia, las guías NICE (National Institute for Health and Care Excellence) británicas actualizadas en el 2015 mencionan la posibilidad de uso de esteroides a dosis bajas: hidrocortisona 25 mg/m2 cada seis horas en el paciente adulto, sin tener clara la administración en choque séptico con meningococcemia en el paciente pediátrico.
Finalmente, se perpetuó el estado de choque y la disfunción orgánica múltiple, lo que condicionó una disfunción celular muy grave que se manifestó como una hiperlactatemia progresivamente alta que se perpetúa en un medio ácido7. Esto es suficiente para disminuir más la contractilidad cardíaca, el gasto cardíaco, la TA y la perfusión tisular, sensibiliza al miocardio a la presencia de arritmias y atenúa la respuesta cardiovascular a las catecolaminas.
Los diagnósticos clínicos finales fueron los siguientes:
4. Patología
Se presenta el caso con base en el diagnóstico clínico de meningococcemia. Es necesario puntualizar que hay evidencia de la presencia del meningococo hasta después de once días de efectuar el estudio post mórtem, comprobada con cultivos de las salas de autopsias, en la mesa y en algunos utensilios. Se debe considerar el riesgo para el personal de salud en contacto con este tipo de pacientes8. Al inicio del estudio, se encontró líquido en las dos cavidades pleurales, 115 ml de líquido seroso en el lado derecho y 120 ml del lado izquierdo, así como 105 ml en la cavidad pericárdica y 150 ml en la cavidad abdominal. El encéfalo se encontró aumentado de peso, con edema; las meninges mostraron superficie brillante, sin datos de meningitis (comparadas con las fotografías de un caso de meningitis por meningococo, donde se observa un edema muy importante, congestión, zonas de hemorragia y la presencia de estas placas de material purulento). El peso de este material purulento hace que la colección del mismo sea muy importante en la base del cerebro (Fig. 2A).
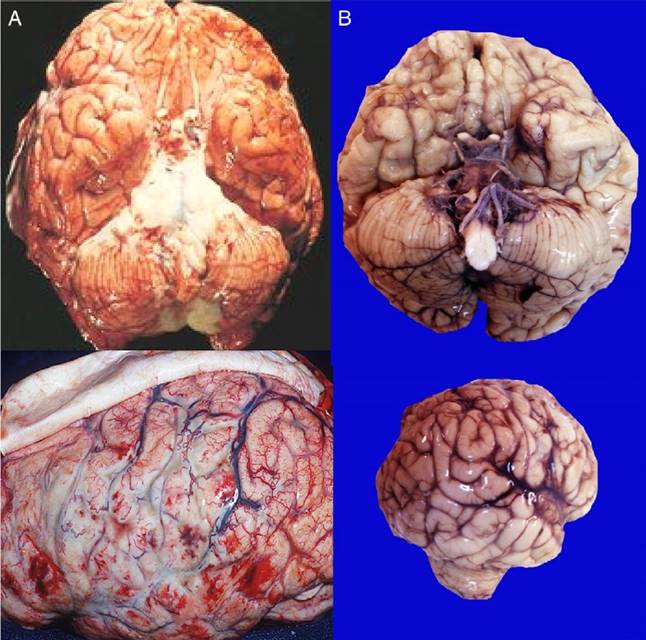
Figura 2 Se compara la vista de la base del cerebro y la cara lateral de un paciente con meningitis por meningococo, donde se observa abundante material purulento, gris verdoso e intensa congestión vascular (A), con el paciente referido en este caso (B).
En el cerebro de este paciente no se observan estos cambios (Fig. 2B). Los cortes teñidos con hematoxilina y eosina muestran una clara diferencia entre la sustancia gris y blanca, sin colecciones de ningún material; histológicamente, se observan cambios hipóxicos. En el revestimiento ependimario, los ventrículos laterales no muestran ningún tipo de material. En un paciente con meningitis por meningococo, se observan las meninges muy engrosadas con abundante infiltrado inflamatorio principalmente compuesto por leucocitos polimorfonucleares, congestión vascular intensa e infiltración de los leucocitos polimorfonucleares al parénquima cerebral, lo cual no se observa en el paciente (Fig. 3). En la hipófisis y los plexos coroides, hay congestión, sin infiltrado inflamatorio (Fig. 2).

Figura 3 Los cortes histológicos del paciente referido muestran ausencia de infiltrado inflamatorio (A). Por el contario, se muestra el intenso infiltrado inflamatorio de leucocitos polimorfonucleares en un caso de meningitis (B).
Las glándulas suprarrenales mostraron un peso adecuado para la edad; en los pacientes con meningococcemia se presenta necrosis hemorrágica grave que afecta prácticamente toda la glándula. Lo anterior no se observó en este paciente (Fig. 4A). Los cortes histológicos de las dos suprarrenales muestran corteza y médula, derecha e izquierda, con un poco de congestión en la médula. En los casos de meningococcemia se produce hemorragia prácticamente total de la glándula suprarrenal (Fig. 4B). Con base en estos hallazgos, podemos decir que el paciente no presentó ningún dato macroscópico que sugiera la presencia de meningococo.

Figura 4 Los cortes seriados de las suprarrenales del paciente no presentan alteración (A). En contraste, se observan las glándulas suprarrenales de un paciente con meningococcemia. Ambas suprarrenales están aumentadas de peso y tamaño y muestran necrosis hemorrágica total (B).
Los pulmones estaban aumentados de peso y de tamaño; la superficie de corte del pulmón con aspecto sólido y áreas de color café rojizo que afectan prácticamente todo el parénquima pulmonar. Histológicamente, se observa engrosamiento de la pared. Los espacios alveolares están ocupados por detritus celular, leucocitos polimorfonucleares y eritrocitos. No se observaron colonias bacterianas; sin embargo, en los cultivos hubo desarrollo de Pseudomonas aeruginosa, como en el estudio reportado por Zhang y colaboradores9 (Fig. 5).

Figura 5 Los cortes histológicos de los pulmones muestran infiltrado inflamatorio de leucocitos polimorfonucleares y macrófagos, algunos con hemofagocitosis.
El hígado estaba aumentado de tamaño, pesó 600 g para un esperado de 188 g, con dilatación y congestión de sinusoides, además de esteatosis microvesicular. El bazo también estaba aumentado de tamaño y de peso por congestión, con cambios asociados a insuficiencia cardíaca y al estado de choque final. Ambos riñones mostraron peso adecuado para la edad, con datos de necrosis por la pérdida del epitelio que reviste los túbulos. El corazón muestra datos de choque con vacuolización de los miocitos y zonas de hemorragia. En el tubo digestivo se observó el esófago y estómago; el intestino delgado y colon histológicamente íntegros, conservan sus pliegues y no muestran alteraciones; se observó la presencia de bandas de contracción por el estado de choque. No se encontraron datos de CID. La médula ósea presentó tres series con maduración normal, celularidad prácticamente normal y hemorragia reciente.
Con todos estos hallazgos, se hace el diagnóstico de neumonía lobar bilateral de predominio derecho por Pseudomonas aeruginosa (Tabla 1). En todos los órganos con cultivo en la autopsia, incluyendo las meninges, se detectó crecimiento de Pseudomonas aeruginosa. En el hemocultivo se detectó, además, Citrobacter sedlakii.
| Enfermedad principal | |
| Neumonía lobar bilateral de predominio derecho por Pseudomonas aeruginosa | |
| Alteraciones concomitantes | |
| Derrame pleural bilateral, 115 ml derecho/120 ml izquierdo, seroso | |
| Líquido seroso en pericardio 105 ml | |
| Líquido seroso en cavidad abdominal 105 ml | |
| Neumotórax izquierdo | |
| Laringotraqueítis aguda ulcerada | |
| Hepatomegalia congestiva PO 600 g/PE 288 g | |
| Datos anatómicos de choque | |
| Miocardiopatía hipóxico-isquémica | |
| Involución aguda del timo | |
| Esteatosis microvesicular | |
| Necrosis tubular aguda | |
| Miopatía visceral hipóxico isquémica | |
| Encefalopatía hipóxica | |
El paciente presentó neumonía de la comunidad por Pseudomonas aeruginosa10, que evolucionó a choque séptico con los cambios que ya fueron descritos. Basados en esto y tomando en cuenta que la historia parecía muy clara de una meningococcemia11,12, se revisaron los archivos de varias autopsias (dos años atrás), donde se encontraron 126 autopsias hechas en el departamento con relación a datos de neumonía. En 47 de estas autopsias (37%) se realizó el diagnóstico de neumonía; 22 pacientes de sexo femenino y 25 de sexo masculino. El intervalo de edad resultó muy amplio, desde cinco días hasta 15 años de edad (Fig. 6). Los casos de neumonía con diagnóstico clínico al momento de la autopsia representaron el 60%. En el 40% de estos casos no se sospechó del diagnóstico de neumonía cuando el paciente estaba vivo. Se encontraron pacientes con inmunodeficiencias primarias como granulocitosis, diarrea intratable idiopática, inmunodeficiencia combinada grave, neoplasias como osteosarcoma, neuroblastoma, leucemias, y otras infecciones, como citomegalovirus, salmonelosis, virus de Epstein-Barr y varicela. Las causas de muerte incluyeron principalmente estado de choque, choque séptico, choque mixto y choque hipovolémico; en segundo lugar, sepsis. En cuatro casos, la enfermedad principal y la causa de muerte fue la neumonía. Finalmente, de la mayor parte de estas autopsias (68%) no se pudo aislar algún microorganismo. En el resto de las autopsias se logró el aislamiento de bacterias como Enterobacter y Escherichia coli (15%); se aislaron hongos, principalmente Aspergillus y Candida, en el 9%; se detectaron virus, como el virus sincicial respiratorio y citomegalovirus en el 6%; y en el 2% se detectó tuberculosis miliar, que en vida fue diagnosticada como Micoplasma (Fig. 7).

Figura 7 Del total de autopsias, en el 68% no hubo microorganismo aislado; en el 15% de aisló alguna bacteria; en el 9% se detectó algún hongo; en el 6% un virus, y en el 2%, tuberculosis.
El objetivo de estos datos es promover la realización de las autopsias. En el caso que se presentó, todo parecía indicar que el diagnóstico era meningoccemia; sin embargo, después de la autopsia, se confirmó sepsis por Pseudomonas aeruginosa. El hallazgo del 40% de casos de neumonías que no fueron diagnosticadas en vida es algo muy importante, así como encontrar casos atípicos de neumonías (por ejemplo, por nocardia). Se cuenta con ejemplos muy interesantes de neumonías por diferentes microorganismos que no se habrían detectado si no se hubiera realizado la autopsia (Fig. 7).
5. Comentarios finales
5.1. Unidad de Terapia Intensiva Pediátrica
En el momento en el que el paciente llega, es muy importante el síntoma que se está manifestando. El paciente del caso que se reporta presentaba síndrome de púrpura fulminante asociado con plaquetopenia y disfunciones orgánicas. Este es un ejemplo de cómo no se reconocen casos complicados en el sistema de salud. El tratamiento en terapia intensiva incluye heparina (se puede utilizar enoxaparina, aunque los resultados son controversiales, ya que puede aumentar el riesgo de sangrado en niños pequeños). Los pacientes con síndrome de púrpura fulminante presentan con frecuencia deficiencias de la proteinasa del polímero del factor de Von Willebrand13, lo cual se puede tratar con plasmaféresis inmediata y temprana hasta que se normalice la coagulación, además de que se ayuda a controlar la respuesta inflamatoria. El siguiente tratamiento es la hemofiltración temprana, con lo que la mortalidad se reduce hasta el 25-30%, ya que con ambas técnicas se desecha el exceso de factores de coagulación, inhibidores de fibrinógeno y mediadores inflamatorios. Como resultado, el paciente se estabiliza.
5.2. Laboratorio clínico
En este caso, todos los cultivos que se hicieron al paciente fueron positivos a Pseudomonas aeruginosa. En los hemocultivos, se tuvo un aislamiento a las doce horas. Siguiendo los estándares que nos competen, el patrón de susceptibilidad característica del patógeno es la guía M100DCLI.
5.3. Laboratorio de bacteriología intestinal
Pseudomonas aeruginosa son bacilos Gram negativos, colonias grandes de bordes irregulares, no fermentadores de azúcares, y presentan beta-hemólisis y pigmentos14. Particularmente, las cepas aisladas en este caso eran pequeñas e irregulares, y presentaban beta-hemólisis a más de 24 horas; es decir, a casi 48 horas. Otra particularidad de esta bacteria es que produce biopelículas, característica que comparten muchos microorganismos. A escala mundial, Pseudomonas aeruginosa se está presentando como clonas epidémicas15, multirresistentes, panresistentes y sensibles. En condiciones estresantes, las bacterias inducen alta producción de factores de virulencia16. En un estudio realizado en Inglaterra, se demostró que una clona en particular se está diseminando y ha causado muertes, siendo sensible y comunitaria17.











 nueva página del texto (beta)
nueva página del texto (beta)



