1.Introducción
El síndrome DRESS (Drug Rash Eosinophilia and Systemic Symptoms) se presenta por una reacción adversa a medicamentos. Esta reacción es rara, grave y multiorgánica, y se encuentra asociada frecuentemente con agentes antiepilépticos (fenitoína, carbamazepina, fenobarbital, lamotrigina), alopurinol, dapsona y sulfonamidas1,2.
La Organización Mundial de la Salud define las reacciones adversas a medicamentos como una respuesta a un fármaco que es nociva y no intencionada, y que tiene lugar cuando este se administra en dosis utilizadas normalmente en seres humanos para la profilaxis, diagnóstico o tratamiento de una enfermedad, o para la modificación de una función fisiológica3.
El síndrome de DRESS se distingue por la triada clínica de fiebre, exantema y afectación multiorgánica4. La patogenia se conoce parcialmente, ya que diferentes mecanismos han sido implicados en su desarrollo5. Se ha referido que puede existir un fenómeno inmunológico implicado en su origen que supone la liberación de citocinas por los linfocitos T y la activación de macrófagos6. Otros mecanismos incluyen defectos de desintoxicación que conducen a la formación de metabolitos reactivos y reacciones inmunológicas posteriores, de acetilación lenta y reactivación de herpes humano, incluyendo los tipos 6 y 7 (HHV-6 y HHV-7), y el virus de Epstein-Barr7. El síndrome de DRESS es de inicio tardío, de evolución lenta y clínicamente similar a procesos infecciosos, por lo que frecuentemente es mal diagnosticado8. Su incidencia varía de 1/1,000-1/10,000 de los individuos expuestos a diversos fármacos5. El diagnóstico correcto es difícil debido a la variedad de anormalidades clínicas y de laboratorio. Un mal diagnóstico o retraso del mismo se ha traducido en un aumento de la mortalidad de hasta el 30%2,7. La suspensión inmediata del fármaco causante y el inicio del tratamiento con corticosteroides sistémicos son el pilar en el tratamiento del síndrome DRESS9.
Se presenta el caso de una paciente con dificultad para establecer su diagnóstico debido a la evolución de los síntomas observados. Sin embargo, una vez diagnosticada correctamente, tuvo una evolución satisfactoria.
2. Caso clínico
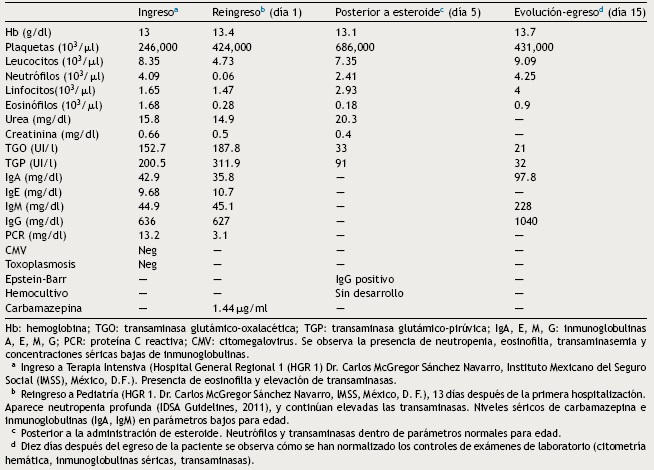
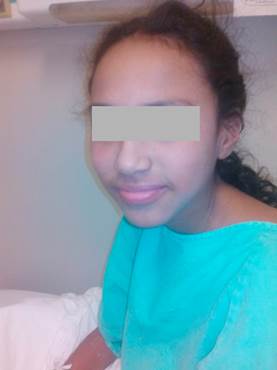
Paciente femenino de 14 años de edad, con percentiles de 10-25 de peso, talla e IMC para la edad. Con historia de crisis convulsivas parciales complejas de 3 meses de evolución, secundarias a traumatismo craneoencefálico por caída desde su propia altura, tomografía axial computarizada (TAC) de cráneo simple y contrastada sin alteración estructural. El electroencefalograma mostró el complejo punta-onda lenta con inicio temporal derecho, que se repite de manera posterior durante la fase de somnolencia. Inició tratamiento con carbamazepina (9 mg/kg/d). En la quinta semana presentó cuadro clínico caracterizado por fiebre, odinofagia, exantema máculopapular con descamación fina de inicio en cara, evolución cefalocaudal, pruriginoso y afección facial caracterizada por edema y eritema (Figura 1). Se manejó a base de betalactámicos. Dada la agudización de los síntomas, se diagnosticó escarlatina grave vs síndrome de Stevens-Johnson, por lo que requirió ingresar a terapia intensiva. Presentó discreta mejoría de los síntomas, por lo que se indicó finalizar el manejo de betalactámico por 7 días en su domicilio. Posteriormente se reinstaló fiebre y la erupción máculopapular con descamación fina en cara, tronco y extremidades (Figura 2), además de hepatalgia. Reingresó a hospitalización, y dada la evolución clínica y el análisis de estudios paraclínicos (Tabla 1) se consideró el diagnóstico de síndrome de DRESS. Se inició manejo en cama aislada, suspensión de la carbamazepina y cuantificación de sus niveles séricos, control térmico, hiperhidratación, ayuno, clindamicina, metamizol, hidroxicina y metilprednisolona (30/mg/kg dosis única), con remisión casi total de los síntomas en el transcurso de las primeras 8 h. Fue valorada por hematología, quienes ampliaron el esquema antimicrobiano agregando amikacina y fluconazol por neutropenia severa y fiebre. Cardiología documentó el corazón estructuralmente sano; la valoración por dermatología ajustó la dosis de hidroxicina. Al cuarto día se manejó dosis única de inmunogloblina G intravenosa (600 mg/kg) y se inició prednisona (1 mg/kg/d). En el día 7 se observó la remisión completa de las lesiones dérmicas (Figura 3). Finalizó el esquema antimicrobiano y fue egresada con prednisona en esquema de reducción e inicio de levetiracetam, aún con discreta alteración de enzimas hepáticas que se normalizaron por completo 15 días después (Tabla 1).
Figura 1 Lesiones observadas al momento del diagnóstico de síndrome de DRESS, caracterizadas por descamación fina generalizada.

Figura 2 Dermatosis generalizada constituida por placas escamosas de predominio en tronco y extremidades.
3. Discusión
Las reacciones adversas cutáneas afectan aproximadamente al 2-3% de los pacientes hospitalizados que reciben algún tratamiento sistémico10. Los anticonvulsivantes aromáticos, antibióticos y antiinflamatorios no esteroideos son los fármacos que con mayor frecuencia se asocian con esta afección clínica10,11. Los pacientes pediátricos presentan mayor riesgo de desarrollar esta afección debido a la mayor incidencia de convulsiones en la primera década de la vida, al igual que los acetiladores lentos y los pacientes con hipersensibilidad in vitro a metabolitos de hidroxilamina10.
Las reacciones de hipersensibilidad a la carbamazepina son reacciones de tipo B. No se pueden predecir, no muestran una relación evidente a la dosis y afectan a una minoría de los pacientes, lo que sugiere que dependen de factores inherentes al huésped y no pueden ser reproducidas en modelos animales12.
El síndrome de DRESS o la reacción a fármacos con eosinofilia y síntomas sistémicos es una reacción medicamentosa grave asociada con el uso de anticonvulsivos aromáticos y alopurinol13. En 1996, Bocquet y colaboradores propusieron el acrónimo DRESS (Drug Rash with Eosinophilia and Systemic Symtoms) para describir un síndrome potencialmente mortal que incluye una erupción cutánea grave, fiebre, alteraciones hematológicas (eosinofilia o linfocitos atípicos) y afectación de órganos internos14. La incidencia estimada de este síndrome varía de 1/1,000 a 1/10,000 de los pacientes expuestos al medicamento5. Sin embargo, el uso del término DRESS ha sido inconsistente porque la eosinofilia no es un hallazgo constante y los signos cutáneos y sistémicos son variables15.
Los antecedentes familiares del síndrome de DRESS, la presencia de inmunodeficiencias primarias o adquiridas y las neoplasias constituyen los factores de riesgo más frecuentes para desarrollar este tipo de farmacodermia16. La patogenia se conoce parcialmente. Diferentes mecanismos han sido implicados en su desarrollo, incluyendo factores inmunológicos, genéticos (el riesgo se eleva hasta en 25% si un familiar de primer grado padece el síndrome), defectos de desintoxicación que conducen a la formación de metabolitos reactivos y reacciones inmunológicas posteriores, de acetilación lenta y de reactivación de herpes humano, incluyendo el HHV-6 y HHV-7 y el virus de Epstein-Barr. La detección de la reactivación del HHV-6 ha sido recientemente propuesta como un marcador diagnóstico para DRESS5,7,17.
En el estudio realizado por McCormack y colaboradores, se encontró que una variación en la presencia del alelo HLA-A*3101 es un predictor importante de todo el espectro de reacciones de hipersensibilidad a carbamazepina en personas de ascendencia europea. Aunque la presencia del alelo HLA-A*3101 no es necesaria ni suficiente para el desarrollo de hipersensibilidad a la carbamazepina, se asocia con un riesgo significativamente mayor. Las personas con síndrome de hipersensibilidad inducida por carbamazepina han demostrado tener varios tipos de células T específicas del fármaco en la sangre periférica, incluyendo células CD4 + , CD8 + y CD4-CD8 + 18.
Las manifestaciones clínicas del síndrome DRESS suelen aparecer a las 2-8 semanas de la exposición al fármaco, o dentro de las primeras horas, si existe sensibilización previa10,19. A menudo la fiebre es el primer síntoma. Las lesiones cutáneas (presentes en el 85% de los casos) aparecen 24-48 h después. Consisten en erupciones maculares eritematosas de tipo morbiliforme localizadas en la cara, tronco y extremidades que evolucionan a erupciones eritematosas papulares, confluentes, simétricas y pruriginosas, con infiltración edematosa y especialmente perifolicular. Se destaca el edema facial, principalmente en la frente, región periorbitaria, manos y pies, así como la presencia de conjuntivitis. Esta erupción puede asociarse con vesículas, ampollas, pústulas, lesiones en diana atípicas, púrpura y descamación20. La afectación de las mucosas es poco frecuente, aunque se puede manifestar como conjuntivitis, queilitis, erosiones de la cavidad bucal y genital. El edema facial puede desfigurar al paciente.
Entre las manifestaciones extracutáneas, los pacientes presentan adenopatías bilaterales y simétricas mayores de 2 cm de diámetro y también hepatoesplenomegalia10. El compromiso sistémico suele comenzar 1 a 2 semanas después de la erupción cutánea, siendo la afectación hepática la más frecuente y la principal causa de muerte. Se puede cursar con hepatomegalia asintomática, hepatitis con ligero aumento de las transaminasas o hepatitis fulminante16,20. En segundo lugar se compromete el riñón con nefritis intersticial, pero, en general, cualquier órgano puede estar involucrado20.
La afectación pulmonar es poco frecuente. Se caracteriza por disnea, tos seca, broncoespasmo, hipoxemia e infiltrados pulmonares bilaterales. También se han descrito casos de neumonitis, bronquiolitis obliterante y neumonía10.
En cuanto a la afectación cardíaca, puede manifestarse como carditis o pericarditis. La miocarditis se presenta, en ocasiones, semanas o meses luego del episodio de DRESS. El paciente manifiesta dolor torácico, disnea, taquicardia e hipotensión con cardiomegalia, derrame pleural y arritmias; a veces puede presentarse varias semanas o meses después de haber suspendido el medicamento.
De las alteraciones hematológicas destacan la anemia o linfocitosis (que puede presentar linfocitos atípicos y eosinofilia en el 70% de los casos). Estas son las más frecuentes. También se pueden presentar agranulocitosis, anemia aplásica o hemolítica y/o trombocitopenia e hipoalbuminemia10.
Otras manifestaciones inespecíficas son artritis, miositis, pancreatitis, meningoencefalitis, alteraciones tiroideas (hipotiroidismo, tiroiditis), síndrome de secreción inapropiada de hormona antidiurética, orquitis y parotiditis10.
El diagnóstico de este cuadro puede ser complejo. No existen criterios establecidos. Se han propuesto criterios diagnósticos basados en la clínica cutánea, las alteraciones hematológicas y la afectación sistémica. Estos criterios, aunque no han sido consensuados, pueden ser útiles. Los criterios diagnósticos son los siguientes:
Sospecha de reacción medicamentosa
Anormalidades hematológicas (eosinofilia ≥1.5 x 109/l y/o linfocitos atípicos en sangre periférica)
Compromiso sistémico: adenopatías > 2 cm de diámetro, hepatitis (transaminasas mayores al doble del valor normal) y nefritis intersticial. Es necesaria la presencia de los tres6,10.
De acuerdo con el puntaje de Kardaun y colaboradores, esta paciente se clasificó como síndrome de DRESS definitivo al contar con 6 puntos21. El presente caso, como se refiere en la literatura, requirió de la intervención de diferentes médicos especialistas, así como del manejo en Terapia Intensiva. Los síntomas iniciaron en la quinta semana, con niveles séricos infraterapéuticos de carbamazepina. La importante respuesta terapéutica a la suspensión de la carbamazepina más el uso de esteroides, además del análisis global de la evolución clínica y de estudios paraclínicos, confirmaron el diagnóstico.
Aunque la prevalencia es baja, es importante considerar este diagnóstico, ya que los casos mal diagnosticados (por desconocimiento de la enfermedad) eventualmente evolucionarán hacia la muerte.
Es posible que la interrelación de factores constitucionales y adquiridos alteren la capacidad de biotransformación de metabolitos reactivos del medicamento, la infección activa por HHV-6 (reactivación o primoinfección), la producción de anticuerpos anti-citocromo P450, y el desarrollo de la respuesta por células T específicas22. Este caso mostró positividad de IgG para virus de Epstein-Barr.
Una de las principales causas de muerte es el compromiso hepático, que se caracteriza por una colestasis anictérica que puede evolucionar a hepatitis franca con alteración funcional; a veces resulta progresiva pese a la suspensión del medicamento desencadenante. Respecto al manejo de estos pacientes, un punto que vale la pena considerar es el hecho de que los familiares de primer grado de un individuo afectado tienen un riesgo cuatro veces mayor de sensibilidad a los mismos fármacos que la población en su conjunto, por lo que la orientación familiar es de suma importancia23.
La terapia del síndrome de DRESS es un reto. Las medidas más importantes son el reconocimiento temprano de este síndrome y la suspensión inmediata del presunto fármaco. El retraso puede estar asociado con peores resultados. La terapia de apoyo se debe proporcionar para estabilizar al paciente; debe incluir antipiréticos, para reducir los efectos de la fiebre, y esteroides tópicos, para aliviar los síntomas cutáneos. Está contraindicada la administración de antibióticos empíricos o fármacos antiinflamatorios durante las fases agudas del síndrome de DRESS, porque puede confundirse o exacerbarse la condición clínica como resultado de una reactividad cruzada no explicada entre medicamentos9. En este caso, el equipo terapéutico falló al indicar antibioticoterapia de manera empírica y al no suspender inmediatamente cualquier fármaco sospechoso.
Cuando se presenta dermatitis exfoliativa, la terapia es similar a la del gran quemado y puede proporcionarse en una Unidad de Terapia Intensiva especializada o en una Unidad de Quemados. Las medidas incluyen la reposición de líquidos, la corrección de las alteraciones electrolíticas, la elevación moderada de la temperatura ambiental, la alta ingesta calórica, el tratamiento de sobreinfecciones y bacteriemias con antibióticos y los cuidados de la piel con vendajes apropiados9.
En general se recomienda la administración temprana de esteroides sistémicos para todos los casos de síndrome de DRESS. Los corticoesteroides tópicos pueden aplicarse en las lesiones de la piel para el alivio sintomático. El tratamiento con esteroides sistémicos debe comenzar con una dosis mínima de 1 mg/kg/d de prednisona o su equivalente. Para evitar una recaída, se recomienda la reducción gradual del fármaco de 3 a 6 meses después de la estabilización clínica y de laboratorio9.
En los casos en los que no hay mejoría, empeoran los síntomas con corticoesteroides orales o se presenta afectación visceral significativa, los pacientes pueden tratarse con metilprednisolona intravenosa en bolos de 30 mg/kg por vía intravenosa durante 3 días9.
Los pacientes con signos que amenazan la vida (hemofagocitosis con insuficiencia de la médula ósea, encefalitis, hepatitis grave, insuficiencia renal e insuficiencia respiratoria) pueden ser tratados con esteroides e inmunoglobulina intravenosa en una dosis de 2 g/kg durante 5 días. La inmunoglobulina no debe ser administrada sin esteroides asociados. En los casos con signos de gravedad y la confirmación de la gran reactivación viral, los medicamentos antivirales como el ganciclovir se pueden administrar, además de esteroides e inmunoglobulina. Es importante dar un seguimiento a largo plazo con pruebas de laboratorio para controlar la recaída9.
En conclusión, el síndrome de DRESS es una reacción a medicamentos rara y grave, potencialmente mortal, por lo que es prioritario su diagnóstico temprano. Usualmente es definido por la triada clínica de fiebre, exantema y afectación multiorgánica. El diagnóstico es clínico, y deberá sospecharse en un paciente que recibe anticonvulsivantes o algún otro fármaco sospechoso aunado a las manifestaciones clínicas referidas. El tratamiento se basa en la suspensión inmediata del fármaco causante y la iniciación de los corticosteroides sistémicos, con lo que podría disminuirse la morbimortalidad.
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de intereses: Los autores declaran no tener ningún conflicto de intereses.











 nueva página del texto (beta)
nueva página del texto (beta)