Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Boletín médico del Hospital Infantil de México
versión impresa ISSN 1665-1146
Bol. Med. Hosp. Infant. Mex. vol.68 no.3 México may./jun. 2011
Caso Clínico Patológico
Complicaciones pulmonares múltiples en un paciente con leucemia mieloblástica tratado con quimioterapia
Multiple lung complications in a patient with myeloblastic leukemia treated with chemotherapy
Edgar Bustos Córdova,1 Israel Herrera Flores,2 Argelia Escobar Sánchez,3 José Luis Lezana Hernández,4 Sarbelio Moreno Espinoza,5 Olga Balbina Martínez Pantaleón1
1 Servicio de Urgencias;
2 Servicio de Radiología Pediátrica
3 Departamento de Patología;
4 Departamento de Fisiología Pulmonar
5 Departamento de Infectología Hospital Infantil de México Federico Gómez México D.F., México
Autor de correspondencia:
Dr. Edgar Bustos Córdova
Correo electrónico: edgarbus@yahoo.com.mx
Fecha de recepción: 18-11-10
Fecha de aceptación: 24-11-10
RESUMEN DE LA HISTORIA CLÍNICA (A-08-63)
Paciente femenino de 1 año 9 meses de edad que acude al servicio de urgencias por fiebre, hiporexia, astenia, adinamia y palidez.
Antecedentes heredofamiliares. Madre de 32 años, padre de 33 años, sanos sin toxicomanías, hermanos de 10 y 5 años sanos.
Antecedentes no patológicos. Originarios y residentes de Naucalpan, Estado de México, de nivel socioeconómico bajo con hacinamiento y convivencia con perros. Alimentación al seno materno hasta el año de edad, ablactación a los 5 meses; al ingreso integrada a la dieta familiar. Desarrollo psicomotor: sostén cefálico a los 2 meses, sonrisa social a los 2 meses, sedestación a los 4 meses, deambulación al año 5 meses. Inmunizaciones completas para la edad (no muestra cartilla).
Antecedentes perinatales y patológicos. Producto de G III, cesárea a las 38 SDG por hernia umbilical y crural maternas, lloró y respiró al nacer, pesó 3,800 g, desconoce Apgar, sin complicaciones perinatales. Varicela al año de edad sin complicaciones. Niega antecedentes quirúrgicos, traumáticos, transfusionales o alérgicos y hospitalizaciones previas.
Padecimiento actual. De un mes de evolución con fiebre (picos febriles de seis a siete al día, no cuantificados, intermitentes, acompañado de diaforesis, piloerección y escalofríos, cede parcialmente a la administración de medios físicos y antipiréticos), hiporexia (disminución de la ingesta habitual de alimentos), astenia (aumento en las horas de sueño y disminución de actividades rutinarias) y palidez (de una semana de evolución, progresión cefa-locaudal).Tratamiento previo con paracetamol 43 mg/kg en dosis rectal única.
A la exploración física se encontró: peso 11.5 kg, talla 76 cm, perímetro cefálico (PC) 47 cm, frecuencia cardiaca (FC) 170/min, frecuencia respiratoria (FR) 26/min, TA 100/60 mmHg, temperatura 38.3°C.
Paciente femenino de edad aparente similar a la cronológica, pupilas isocóricas y normorrefléxicas, narinas permeables, faringe hiperémica, con placas blanquecinas; adenopatía retroauricular derecha de 1.5 cm de diámetro, móvil, no dolorosa, adenomegalias axilares bilaterales, dos derechas de 1.5 y 2 cm de diámetro; una izquierda de 1.5 cm, móviles, no dolorosas. Tórax normo líneo, campos pulmonares limpios y bien ventilados sin datos de dificultad respiratoria. Ruidos cardiacos rítmicos, de buen tono, intensidad y frecuencia, con soplo sistólico grado II/VI en segundo espacio intercostal izquierdo. Abdomen globoso, borde esplénico a 3 cm por debajo de reborde costal izquierdo, borde hepático a 4-4-3 cm del reborde costal derecho, peristalsis normoactiva, sin datos de irritación peritoneal. Región inguinal con adenopatías bilaterales de 1.5 cm de diámetro, móviles, no dolorosas a la palpación, genitales normales, región perianal sin alteraciones, extremidades con edema bimaleolar, fuerza muscular 5/5, reflejos osteotendinosos ++/++++, pulsos distales presentes, llenado capilar 2 seg. Palidez generalizada de tegumentos, equimosis en miembros superiores, inferiores y tórax. Sin alteraciones neurológicas.
17 octubre 08 (ingreso). LABORATORIO Y GABINETE: Hemoglobina (Hb) 4.8 g/dL, hematocrito (Hto) 14.1%, leucocitos (Leu) 900 U/L, plaquetas (Plaq) 16 000, Na 131 mEq/L, K 4.2 mEq/L, Cl 97 mEq/L, Ca 7.5 mg/dL, P 3.2 mg/dL, tiempo de protrombina (TP) 12.6 seg, tiempo parcial de tromboplastina (TPT) 18.7 seg, bilirrubina total (BT) 4.95 mg/dL, bilirrubina directa (BD) 4.75 mg/dL, bilirrubina indirecta (BI) 0.20 mg/dL, Prot T 4.9 g/dL, albúmina (Alb) 1.9 g/dL, transaminasa glutámico oxalacética (TGO) 256 U/L, transaminasa glutámico pirúvica (TGP) 131 U/L, deshidrogenasa láctica (DHL) 1179 U/L, fosfatasa alcalina (FA) 2736 U/L, nitrógeno uréico en sangre (BUN) 17 mg/dL, ácido úrico 4.2 mg/dL, glucosa 88 mg/dL, colesterol 410 mg/dL, triglicéridos 441 mg/dL, creatinina 0.6 mg/dL.
RADIOGRAFÍA DE TÓRAX: sin alteraciones, no se aprecia ensanchamiento mediastinal.
MANEJO: ayuno, soluciones de base 1,500/mL, soluciones 2:1 conK 30 meq/m2SC/día, omeprazol 0.7 mg/kg/día y paracetamol 10 mg/kg/dosis; transfusión de concentrado eritrocitario a 5 mL/kg/dosis y concentrado plaquetario a 4 U/m2SC/dosis. Posteriormente inicia dieta normal y suplemento de calcio y fósforo.
ONCOLOGÍA: Se realiza aspirado de médula ósea (AMO): hipocelular conblastos de características mieloides, estudio no concluyente.
19 de octubre 08. Ingresa a Oncología por picos febriles. Se interconsulta a Infectología que sugiere no iniciar antimicrobianos. Se realiza nuevo aspirado de médula ósea, reportando leucemia mieloide aguda M4. Cardiología: se realiza ecocardiografía: fracción de eyección 70%, fracción acortamiento 39%, sin contraindicación para inicio de quimioterapia.
20 octubre 08. Persiste febril, placas blanquecinas en lengua y paladar. Impronta oral de blastoconidias y pseudomicelios y datos clínicos sugerentes de esofagitis. Infectología: se inicia esquema antibiótico a base de cefotaxima 150 mg/kg/día, amikacina 15 mg/kg/día y anfotericina B 1 mg/kg/día.
22 octubre 08. Oncología: inmunohistoquímica y citogenética negativas. Inicia quimioterapia con Ara C, etopósido y mercaptourina.
26 octubre 08. Después de dos días afebril presenta nuevamente picos aislados de fiebre e inicia diarrea con moco sin sangre. Neutropenia profunda.
27 octubre 08. Infectología: se suspende cefotaxima, se agrega cefepima 150 mg/kg/día. Continua anfotericina. Último día de quimioterapia. Dosis única de dexrazoxane (400 mg) y dosis única de doxorubicina (40 mg).
31 octubre 08. Después de 4 días afebril reinician picos aislados de fiebre. Continúa con diarrea.
01 noviembre 08. Persiste con fiebre. TAC: sinusitis maxilar y abdomen con neumatosis intestinal. Se reportan galactomananos positivos. Infectología: se suspende cefepima, se sugiere iniciar meropenem 100 mg/kg/día y amikacina 15 mg/kg/día e iniciar voriconazol. Otorrinolaringología: ocupación bilateral de senos etmoidales y maxilares, no requiere manejo quirúrgico.
6 noviembre 08. Después de 3 días afebril reinicia fiebre. Taquicardias aisladas. Persiste diarrea. Solución de continuidad en mucosa oral y esfacelaciones en región perianal. Se inicia dieta blanda con mala aceptación; inicia buprenorfina por dolor. Trombocitopenia de 5000: transfusión de concentrados plaquetarios con horario.
7 noviembre 08. Infectología: se agrega vancomicina 40 mg/kg/día.
11 noviembre 08. Cirugía: intento fallido de catéter en yugular interna puncionando aparentemente carótida, se procede a colocación de catéter venoso central yugular externo derecho por venodisección. Radiografía de tórax: derrame pleural. Se realiza toracocentesis obteniendo 45 mL de sangre, se coloca sello pleural y se realiza transfusión de concentrado eritrocitario a 15 mL/kg por descompensación hemodinámica. Ingresa a unidad de terapia intensiva para monitorización estrecha.
12 noviembre 08. Por sibilancias y estertores crepitantes se solicita panel viral de líquido pleural que resulta positivo para virus sincitial respiratorio. Se retira sello pleural 48 h después por mejoría clínica y gasto mínimo. Inicia nutrición parenteral total que se no se interrumpió durante el resto de su estancia.
13 noviembre 08. TAC de control: persiste sinusitis. Se reingresa a sala de Oncología. Laboratorio: BD 0.23 mg/ dL, BI 0.25 mg/dL, Prot T 4.5 g/dL, Alb 1.8 g/dL, TGO 47 U/L, TGP 24 U/L, creatinina 0.3 mg/dL.
14 noviembre 08. Con fiebre hasta 38.6°C. Continúa dificultad respiratoria y dependencia de oxígeno. Infiltrado reticular en placa de tórax. Mala evolución de mucositis; se considera como causa probable a herpes virus o, más raro, a citomegalovirus. Se inicia aciclovir a 80 mg/kg/día. TAC: sin evidencia de lesiones de aspergilosis.
15 noviembre 08. Se atribuye mala evolución a neumonía nosocomial y a enfermedad pulmonar posviral. Se sugiere lavado broncoalveolar para intentar aislar gérmenes.
18 noviembre 08. Después de 4 días eutérmica inicia hipotermia. Persiste dificultad respiratoria, presenta hipotensión y taquicardia con mejoría a la administración de cargas de solución fisiológica 0.9% a 20 mL/kg/dosis. Se inicia ventilación mecánica no invasiva, parámetros en FiO2 50%, FR 25x', IPAP 11, EPAP 5. Se ingresa nuevamente a terapia intensiva. Tomografía se revalora encontrando gran compromiso esofágico generalizado con importante edema de mucosa y edema periesofágico en mediastino superior y realce de mucosa. Infectología: se solicita antigenemia para citomegalovirus, proteína "C" reactiva e inmunofluorescencia indirecta para Pneumocystis jiroveci. Se sugiere iniciar en forma empírica ganciclovir y trimetoprima-sulfametoxazol a 20 mg/kg/ día, se suspende aciclovir.
20 noviembre 08. Presenta hipotermias aisladas. Por deterioro respiratorio progresivo con hipoxemia severa se decide intubar e iniciar ventilación mecánica convencional que resulta insuficiente, por lo que se cambia a ventilación de alta frecuencia.
21 noviembre 08. Reinicia hipotermias aisladas y continúa taquicárdica, se inicia norepinefrina 0.1 μg/kg/min y transfusión de glóbulos rojos. Por la mala respuesta se inicia con milrinona. Persiste hipoxemia severa. Radiografía de tórax: incremento del infiltrado y neumomediastino. Oncología: se toma biopsia de médula ósea que reporta médula ósea hipocelular, negativa para células neoplásicas. Se inicia factor estimulante de colonias de granulocitos. Laboratorio: BD 0.1 mg/dL, BI 0.6 mg/dL, Prot T 5.4 g/ dL, Alb 2.8 g/dL, TGO 119 U/L, TGP 76 U/L, creatinina 0.3 mg/dL.
25 noviembre 08. Mejoría del estado hemodinámico. Se suspende apoyo aminérgico. Biometría de control: Leu 5,600 y 5,300 neutrófilos. Se suspende factor estimulante de colonias de granulocitos. Después de 5 días eutérmica reinicia hipotermia y un pico aislado de 38.1°C. Citología para aspirado bronquial negativo para hongos e inclusiones virales. Citomegalovirus: IgG positivo, IgM negativo, no se reportan títulos.
28 noviembre 08. Se traslada a la Unidad de Terapia Intensiva Pediátrica (UTIP). Presenta enfisema subcutáneo; fracaso en la disminución de parámetros ventilatorios, trombocitopenia persistente; se administran concentrados plaquetarios en forma horaria. Evento transitorio de ani-socoria que revierte espontáneamente. Se canceló TAC de cráneo por inestabilidad hemodinámica y ventilatoria haciendo riesgoso su traslado. Extrasístoles aisladas ventriculares y patrón arrítmico y oscilante. Se agrega amiodaronay lidocaína. Química sanguínea: BUN 14 mg/ dL, Crea 1.0 mg/dL, Glu 130 mg/dL, Na 132 mEq/L, K 3.8 mEq/L, Cl 98 mEq/L, Ca 7.9 mg/dL, P 2.2 mg/dL, Mg 1.6 mg/dL.
29 noviembre 08. Persiste taquicárdica. Después de 4 días afebril presenta pico aislado de 38.0°C. Se trataron de disminuir parámetros ventilatorios sin éxito. Laboratorio: BD 2.79 mg/dL, BI 0.62 mg/dL, Prot T 5.8 g/dL, Alb 3.1 g/dL, TGO 227 U/L, TGP 229 U/L, creatinina 0.3 mg/dL.
01 diciembre 08. UTIP: presenta edema generalizado y petequias diseminadas. Incremento severo y progresivo de enfisema que involucra cara, tórax y abdomen, ausencia de peristalsis, taquicardia persistente no asociada a fiebre. Deterioro ventilatorio progresivo pese a manejo dinámico de ventilación mecánica con saturaciones no mayores a 84%. Infectología: cultivos sin aislamiento, serología para citomegalovirus negativa, se sugiere suspender meropenem, vancomicina y ganciclovir al no tener justificación para continuarlos y, ante los efectos adversos que estos pueden condicionar, se sugiere continuar voriconazol y trimetoprima/sulfametoxazol. Laboratorio: BD 5.0 mg/dL, BI 1.06 mg/dL, BT 6.06 mg/dL, Prot T 5.1 g/dL, Alb 2.6 g/dL, TGO 295 U/L, TGP 111 U/L, DHL 830 U/L, FA 791 U/L. Gasometría: pH 7.27, pCO2 55.1 mmHg, pO2 33.7 mmHg, Sat O2 54.1%, EB 1.4 mmol/L, HCO3 25 mmol/L, lactato 5.6 mmol/L, A gap 13. 9 mmol/L.
02 diciembre 08. 17:00 h: presentó sangrado por cánula endotraqueal. Presenta hipoxemia, hipercapnia, taquicardia e hipotensión arterial y finalmente paro cardiorrespiratorio. Durante su estancia se tomaron: urocultivo (1), hemocultivos centrales (4) y hemocultivos periféricos (7) que se reportaron negativos. En su estancia recibió 34 transfusiones de concentrados plaquetarios, 2 de plasma fresco y 7 de glóbulos rojos. El esquema de su evolución y atención se muestra en la Figura 1.
CASO CLÍNICO
Dr. Bustos. Revisaremos en esta ocasión un caso muy interesante de un problema oncológico que es importante aún para quienes no trabajan en hospitales de tercer nivel pues, en una etapa inicial, el manejo puede comenzar en unidades de primer y segundo nivel. El objetivo de la sesión es revisar algunas complicaciones del tratamiento oncológico, particularmente lo referente a complicaciones pulmonares e infecciosas de la quimioterapia. Comenzaremos preguntando a la doctora Diana Asia ¿en qué pacientes debemos sospechar leucemia?
Dra. Diana Asia (Residente de segundo año de Pediatría). Debemos sospechar en pacientes con manifestaciones iniciales de un síndrome hemorrágico (sangrados, petequias y/o equimosis), un síndrome infiltrativo (crecimientos viscerales y adenopatías), un síndrome febril y un síndrome anémico. Con la combinación de dos o más de estos síndromes debe sospecharse leucemia.
Dr. Bustos. Doctor Mauricio Cortina, el paciente que inicia con manifestaciones de leucemia acude generalmente a solicitar la atención a unidades de primer o segundo nivel; el médico de primer contacto frecuentemente se alarma y trata de enviarlo de inmediato a un hospital de especialidades. ¿Qué podemos hacer para asegurarnos de que el paciente llegará en las mejores condiciones?
Dr. Mauricio Cortina. Primero que nada se debe valorar el estado hematológico, que generalmente se encuentra alterado; sería conveniente intentar transfundir hemoderivados para estabilizar al paciente lo mejor posible antes de trasladarlo. Algunas neoplasias con alto recambio celular pueden ocasionar el síndrome de lisis tumoral, que combina la presencia de dos o más alteraciones dentro de las cuales se incluyen: hipercalemia, hiperfosfatemia, hipocalcemia e hiperuricemia; las medidas de corrección de estas alteraciones deben iniciarse antes del traslado. Finalmente, conviene recordar que algunas neoplasias pueden ocasionar fenómenos compresivos por el crecimiento de uno o más tumores; son de particular importancia aquéllos que comprometen al cuello y al mediastino pues pueden ocasionar obstrucciones de las vías respiratorias, por lo que debe asegurase que la vía aérea no será comprometida durante el traslado.
Dr. Bustos. Le pido al doctor Israel Herrera Flores que nos muestre los hallazgos radiológicos.
Dr. Israel Herrera Flores (Residente de cuarto año de Radiología Pediátrica). Se nos presenta una tomografía de tórax (del 13 de noviembre) con ventana para pulmón que muestra un infiltrado intersticial ubicado en región parahiliar y que se hace más evidente en ambas bases (Figura 2). También existe un infiltrado en región parahiliar derecha que se extiende hacia las bases y que muestra una apariencia descrita como "vidrio despulido," lo que sugiere cambios por toxicidad de la quimioterapia. Muestro una telerradiografía de tórax (del 21 de noviembre) en la que es evidente un infiltrado mixto mal definido que evidencia inflamación intersticial y ocupación alveolar por material líquido o secreciones. En la radiografía siguiente se hace más evidente y se muestran imágenes francas de consolidación, sobre todo en ambas bases (Figura 3). En las placas siguientes las imágenes de neumonía se hacen cada vez más extensas y se muestra el bronco grama aéreo. Del 29 al 30 de noviembre se comienza a distinguir un enfisema subcutáneo bilateral en partes blandas del tórax que se incrementa progresivamente (Figuras 4 y 5). Más adelante se hace evidente la presencia de neumomediastino y, en la placa del día 1 de diciembre, el enfisema ya se ha extendido al abdomeny se muestran imágenes compatibles con pneumoperitoneo (Figura 6). En las últimas placas llaman la atención las imágenes redondas radiolúcidas bien definidas (sin una cápsula que las limite) que se traducen como bulas características del barotrauma y que, eventualmente, pueden reventarse y ocasionar fenómenos de fuga broncopleural. Los diagnósticos por imagen son: bronconeumonía, infiltrado compatible con neumonitis por quimioterapia, imágenes compatibles con barotrauma y fuga de gas a tejido subcutáneo en mediastino y peritoneo.

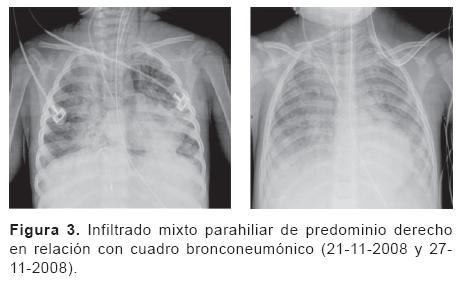
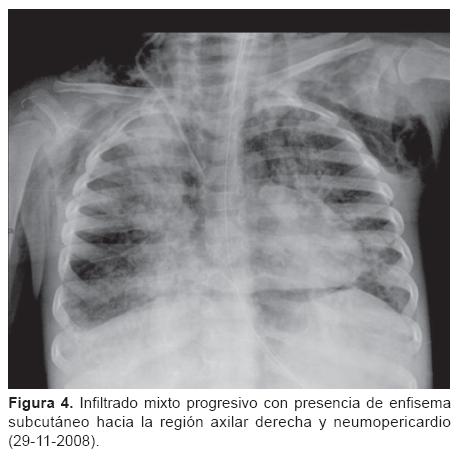
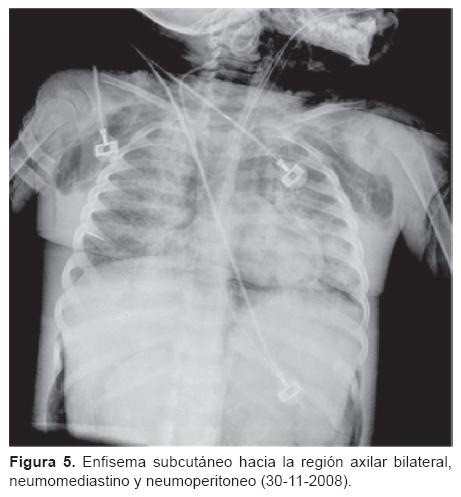
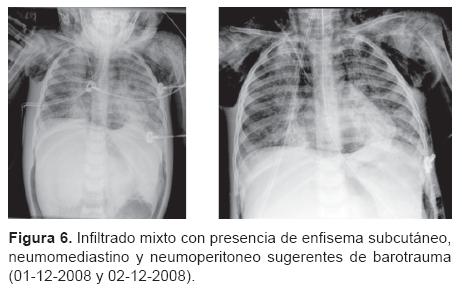
Dr Bustos. Doctor Herrera ¿cómo se diferencian las imágenes de neumonía de la neumonitis por quimioterapia?
Dr. Herrera. El infiltrado alveolar sólo se muestra en procesos infecciosos; en cambio, el infiltrado intersticial, que puede encontrarse en ambas condiciones, se diferencia característicamente en que la neumonitis por quimioterapia muestra la imagen de despulimiento.
Dr. José Karam Bachera (Jefe del Departamento de Neumología). Conviene recordar, para enseñanza de nuestros residentes, que son clásicas tres tipos de imagen en la neumonía. El infiltrado alveolar, que muestra imágenes homogéneas y es característico de neumonía lobar; el infiltrado parahiliar bilateral, que se conoce como bronconeumonia y el infiltrado intersticial, que atribuimos generalmente a una causa viral. El que nos ocupa es un caso mixto que combina los tres tipos de imagen.
Dr. Bustos. Pasemos ahora a la discusión del caso.
Dra. Elisa Dorantes (Médico adscrito al Departamento de Oncología). Recibimos en el Hospital Infantil de México Federico Gómez (HIMFG) a un paciente femenino de 1 año 9 meses, eutrófica y con peso adecuado para la edad. Llama la atención que antes de acudir al HIMFG se le había administrado una dosis de paracetamol rectal superior a la recomendada, lo cual puede traducirse en toxicidad hepática, renal y hematológica. En nuestra paciente se manifestó con un patrón caracterizado por transaminasemia y colestasis que, afortunadamente, fue reversible. Es importante recordar que no se debe exceder de 5 dosis de paracetamol en 24 h; además, si se sospecha de intoxicación, es necesario determinar los niveles séricos, que se tomarán como tóxicos si son ≥ 200 ng/mL a las 4 h o 50 ng/mL a las 12 h de la administración.1
A su ingreso se documentaron síndrome anémico, síndrome infiltrativo, síndrome hemorrágico y síndrome febril.
Es notable que la paciente cursaba con datos clínicos de inestabilidad hemodinámica con taquicardia, soplo, hepatomegalia y edema que, aunados a las cifras de hemoglobina, integraron la falla cardiaca derecha. Todo lo anterior fue manifestación grave del síndrome anémico.
En cuanto al síndrome infiltrativo se realizó el diagnóstico de leucemia mielomonocítica aguda M4 (LMA M4) de acuerdo con la clasificación de leucemias FAB (franco-anglo-estadounidense), basándose en la morfología y en las tinciones histoquímicas.2
De acuerdo con la Organización Mundial de la Salud (OMS) la leucemia mieloide aguda se diagnostica cuando hay más de 20% de mieloblastos en la médula ósea con la determinación del porcentaje de todas las células nucleadas medulares y con la confirmación de la diferenciación mieloide de dichos blastos que sean positivos en 3% o más a mieloperoxidasa y más de 20% de ellos con positividad a esterasas no específicas con patrón monocítico.3 Además, es necesaria la inmunofenotipificación mediante el uso de citometría de flujo.
La paciente también presentó síndrome hemorrágico, que es frecuente en las leucemias mieloides agudas; en este caso la paciente se transfundió con plaquetas a su ingreso y en múltiples ocasiones posteriores.
A su ingreso los tiempos de coagulación no eran prolongados; sin embargo, siempre es recomendable evaluar el perfil de coagulación que consiste en la determinación de moléculas del sistema procoagulante y del sistema fibrinolítico, así como evaluar la consunción de anticoagulante. Existe un perfil amplio de sustancias a determinar pero las recomendadas como necesarias son: tiempos de coagulación (tiempo de protrombina y tiempo parcial de tromboplastina), determinación de fibrinógeno, dímero D y cuenta de plaquetas, ya que los pacientes con leucemias mieloides pueden presentar datos de laboratorio compatibles con la coagulación intravascular diseminada y esto es una urgencia hematológica para iniciar un plan de transfusiones adecuado.4
En cuanto al síndrome febril la paciente presentaba un mes con fiebre y, a su ingreso, se encontró con neutropenia. De acuerdo con Pizzo y Poplack se conoce que la fiebre producida por los factores proinflamatorios explica 60% de los casos de los pacientes con leucemias agudas al diagnóstico; sin embargo, la fiebre que presenta 40% de los pacientes no tiene una explicación directamente relacionada con la infiltración neoplásica, por lo que deben abordarse desde un inicio como pacientes neutropénicos febriles.5 Esto es porque los procesos infecciosos se consideran como la causa de muerte de hasta 80% de los pacientes con leucemia aguda.
La relación entre la neutropenia y las infecciones ha sido ampliamente estudiada en pacientes con leucemia aguda; se sabe que los factores que más impactan en la posibilidad de que una infección ponga en peligro la vida del paciente son el grado de neutropenia y su duración. Además, en estos pacientes los signos y síntomas de infección suelen ser poco evidentes dado que no son capaces de desarrollar una respuesta infamatoria adecuada.6
No todos los pacientes neutropénicos tienen el mismo riesgo de desarrollar complicaciones graves cuando tienen fiebre. Hoy en día es posible clasificarlos en grupos de riesgo, utilizando criterios clínicos y de laboratorio al inicio del episodio febril. Por el diagnóstico de LMA M4 nuestra paciente se considera de alto riesgo de presentar complicaciones infecciosas por tener una neoplasia hematológica no remitida y la comorbilidad asociada dadas las pruebas de función hepática alteradas; también presentaba pérdida de las barreras mucocutáneas. Aparte, se sabe que estos pacientes tienen defectos en el sistema mononuclear fagocítico.7
En los reportes internacionales, la LMA M4 corresponde al segundo subtipo más común de las leucemias mieloides agudas; en el HIMFG esto es consistente y el subtipo LMA M4 representa 21% de las leucemias mieloides agudas.8
En cuanto al tratamiento de la neoplasia se documentó el inicio de la quimioterapia a las 48 h de haber iniciado los esquemas de antibióticos y antimicóticos. Es importante señalar que los reportes de los cultivos resultaron negativos, hasta ese momento.
La quimioterapia que se administró en la paciente proviene de un esquema internacional (Nordic Society for Paediatric Haematolgy and Oncology, NOPHO) que ofrece un pronóstico de remisión de alrededor de 90% en niños con LMA y cerca de 50% de ellos permanecen libres de enfermedad cinco años después de haber sido diagnosticados.9 Una de las estrategias para conseguir la remisión es el uso de bloques de poliquimioterapia intensa, donde los fármacos como la citarabina, un antracíclico, y la epipodofilotoxina son utilizados en dosis acumuladas particularmente elevadas. En el HIMFG el porcentaje de remisión posterior al primer ciclo de quimioterapia es actualmente de 86%.
La evolución de la paciente después de la administración de la quimioterapia fue tórpida dado que, después de 4 días de la administración de los antineoplásicos, inició con un nuevo proceso infeccioso de foco gastrointestinal caracterizado por evacuaciones disminuidas de consistencia; por esto se escaló el esquema antimicrobiano.
Dentro de la evolución de la paciente se registraron datos de síndrome de respuesta inflamatoria sistémica y mucositis por lo que, de acuerdo con las guías de neutropenia y fiebre vigentes, se agregó vancomicina; además se diagnosticó virus sincitial respiratorio (VSR) en el líquido pleural. Esto afectó gravemente el parénquima pulmonar, lo que puede corroborarse mediante las repetidas mediciones del índice de oxigenación (que representa un cociente entre la presión arterial de O2 y la fracción inspirada de oxígeno) que, desde que inició su descenso, no volvió a mejorar durante toda la estancia de la paciente.
Después de cuatro días sin fiebre presentó hipotermia, datos clínicos de insuficiencia respiratoria y descompensación hemodinámica, por lo que ingresó a terapia intensiva. El deterioro respiratorio fue progresivo dado que presentó hipoxemia severa y requirió ventilación de alta frecuencia y apoyo aminérgico.
Como la paciente continuaba con neutropenia profunda se decidió administrarle factor estimulante de colonias de granulocitos (previa biopsia de la médula ósea donde se documentó que la paciente se encontraba en remisión). El uso del factor estimulante de colonias de granulocitos no es considerado de rutina en estos pacientes; sin embargo, la IDSA (Sociedad Americana de Enfermedades Infecciosas) recomienda considerar su aplicación en circunstancias especiales donde exista un curso clínico tórpido de la enfermedad y se requiera forzar la recuperación medular. Estas condiciones incluyen a la neumonía, como en el caso de la paciente, eventos de hipotensión, infecciones fúngicas sistémicas o disfunción multiorgánica secundaria a sepsis.
A pesar de lo anterior, las condiciones ventilatorias seguían siendo poco satisfactorias; esto se atribuyó inicialmente a la presencia de citomegalovirus; sin embargo, se descartó posteriormente porque el reporte de serología fue negativo.
Es posible que el daño pulmonar en esta paciente también estuviera relacionado con fármacos como la citarabina, que es un análogo de la citidina y que, en el pulmón, puede producir toxicidad caracterizada por edema pulmonar no cardiogénico y neumonitis intersticial difusa.10 Además, la paciente desarrolló daño renal, que se refleja con el incremento de la creatinina, la toxicidad hepática con aumento de las transaminasas y un patrón colestásico, probablemente secundario a toxicidad por fármacos. Por último, se describe en la historia clínica un detrimento generalizado con el deterioro ventilatorio progresivo que, finalmente, causa la muerte.
El análisis del caso de la paciente es relevante ya que al no documentar agentes infecciosos, y de acuerdo con los hallazgos de patología, es muy probable que el daño pulmonar haya sido consecuencia de toxicidad por la quimioterapia; éste debiera ser un diagnóstico diferencial a considerarse durante la evolución tórpida de los pacientes que reciben altas dosis de citarabina y podría documentarse por medio de biopsias durante el tratamiento.
Dr. Bustos. Gracias doctora Dorantes. ¿Algún comentario?
Dr. Víctor Olivar López (Jefe del Departamento de Urgencias). Quiero comentar sobre la estrategia ventilatoria en esta paciente. Sin duda las decisiones sobre el tipo de ventilador debieron ser difíciles en su momento pero es claro que el uso de la ventilación mecánica no invasiva no está justificado en condiciones como las de esta paciente. Está demostrado que con Kirby < 200 las posibilidades de falla e, incluso, de incremento en la mortalidad son muy altas.11-13 Si se analizan específicamente pacientes con síndrome de insuficiencia respiratoria aguda, como en este caso, es todavía más evidente el aumento en la mortalidad;13 el problema radica en el retraso del inicio de la ventilación invasiva. Considero que debió probarse la ventilación no invasiva sólo por un tiempo muy corto e, incluso, que debió utilizarse directamente la ventilación invasiva; la paciente se intubó finalmente con un Kirby de 100, lo que sugiere un grave compromiso respiratorio. El uso temprano de ventilación invasiva pudo haber mejorado el curso de la paciente.
Dr. Bustos. Pasemos a los hallazgos histopatológicos.
Dra. Argelia Escobar Sánchez (Médico adscrito al Departamento de Patología). Gracias doctor Bustos, buenas tardes. Como ya se comentó, esta paciente cuenta con tres biopsias previas.
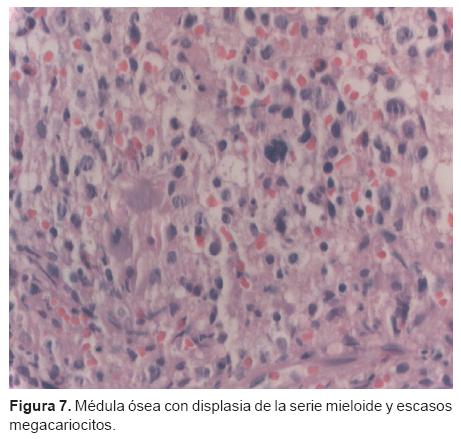
La primera biopsia (2074 del 2008) corresponde a una de médula ósea: fue diagnosticada como médula ósea hipocelular con mielodisplasia; se observa una celularidad aproximada de 60 a 70% que está dada por la relación del número de células con respecto al tejido adiposo. A mayor aumento se puede observar que hay algunas células de aspecto mieloide que son displásicas y también algunos megacariocitos. No se pudo realizar el diagnóstico de una leucemia aguda por lo que se diagnosticó como una médula ósea hipocelular con mielodisplasia (Figura 7).
Después del tratamiento se analizó una biopsia que correspondió a hueso trabecular y periostio, que fue calificada como material inadecuado para diagnóstico, y otra biopsia que tenía escasos espacios intertrabeculares en los que había algunos elementos de la serie mieloide y eritroide, pero que fue negativa para células neoplásicas. Esta niña también contaba con una citología de un lavado bronquial, en la que no se encontraron inclusiones virales ni otros microorganismos.
La niña falleció y tenía un peso de 9 kg (esperado de 12 kg). En el habitus exterior mostró una probable quemosis o una eversión del párpado izquierdo además de algunas lesiones de la piel constituidas por petequias; también tenía el antecedente de haber cursado con un enfisema mediastinal y un enfisema subcutáneo con extensión a los genitales (en el labio mayor se observa la presencia de enfisema subcutáneo importante).
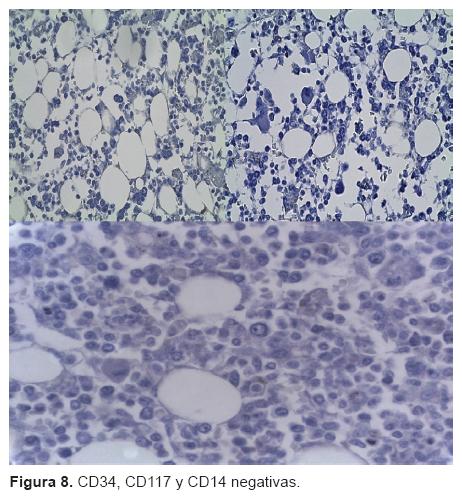
A la apertura de las cavidades encontramos neumotórax bilateral además de un enfisema mediastinal caracterizado por todas las burbujas que se observaron; también se observó que existía hepatomegalia, ya que el hígado ocupaba toda la cavidad abdominal, y enfisema que se distribuía también al abdomen. A mayor aumento podemos ver perfectamente el enfisema mediastinal. Se incluyeron diversos cortes de la médula ósea, de las crestas iliacas, de las costillas y de las vértebras para el análisis. Se puede ver un corte de médula ósea con varios espacios intertrabeculares y otro que está en fase de recuperación después del tratamiento; tiene una celularidad aproximada de 70% y se observan aún células que corresponden a la médula ósea. A mayor aumento vemos que la mayoría de las células corresponden a la serie mieloide con detención en la maduración, hay también algunas formas jóvenes y elementos de la serie eritroide; la mayoría de la celularidad está dada por elementos mieloides. Vemos muy escasas formas maduras, la mayoría son formas jóvenes y escasos los megacariocitos. Con las tinciones de inmunohistoquímica se observó una extensa tinción con mieloperoxidasa, lo que indica predominio de la serie granulocítica. Sin embargo, cuando se realizaron los marcadores para determinar la presencia de blastos, CD34, CD117y CD14, que tiene diferenciación monolítica al igual que CD56, fueron negativos; lo que significa que son células inmaduras o formas jóvenes pero no que sean células neoplásicas. Es decir: la paciente tenía una médula en remisión. Yo atribuyo todas esas formas jóvenes a la aplicación del factor estimulante de colonias de granulocitos y monocitos (Figura 8).14-16 Por lo tanto, la enfermedad principal es una leucemia mieloide mielomonocítica tipo M4 en remisión.
Los hallazgos más importantes se corroboran con las imágenes radiológicas y lo que discutió la doctora Dorantes. Ambos pulmones tienen un peso de 250 g (contra un esperado de 130 g) y podemos ver la superficie pleural de aspecto irregular; al corte se encontraron áreas de consolidación de predominio en los lóbulos superior e inferior izquierdos y en el lóbulo medio derecho donde hay áreas de consolidación y congestión, además de aumento en la trama bronquial. Histológicamente encontramos muchos patrones de lesión, por lo que considero una etiología multifactorial. Había áreas de consolidación con disminución de los espacios alveolares, áreas de enfisema y áreas de neumonía organizada efectivamente de predominio intersticial. Se realizó una tinción de Masson para detectar fibrosis pero no se corroboró aunque sí había enfisema. También existía edema intraalveolar y, además, formación incipiente de membranas hialinas.
Esta es una fotografía que muestra un infiltrado inflamatorio perialveolar, además de extensas áreas de hemorragia reciente y antigua y presencia de células gigantes multinucleadas de tipo reacción a cuerpo extraño. Se buscó intencionadamente la presencia de células gigantes que tuvieran inclusiones virales correspondientes a infección por VSR; sin embargo, las células gigantes mostraron una distribución de los núcleos al azar que corresponde a células gigantes de tipo reacción a cuerpo extraño y también la presencia de algunas vacuolas positivas para la tinción de rojo oleoso. En los cortes de microscopia electrónica se observó la siguiente fotografía para mostrar al VSR. Vemos que nuestra muestra fue negativa. También se realizaron múltiples tinciones especiales para la búsqueda de otros microorganismos, específicamente de Pneumocystis jirovecci. Estas son tinciones de plata, Gran y PAS: todas fueron negativas.17
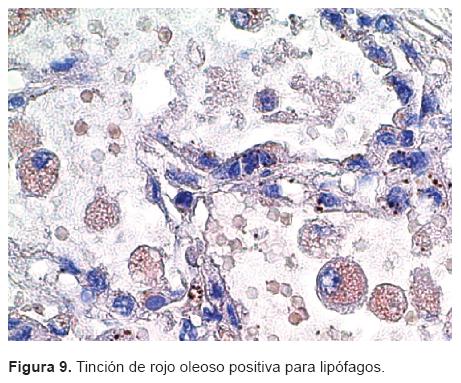
Como les comentaba, se realizó una tinción de rojo oleoso que fue positiva y las vacuolas que llamaban la atención en un principio correspondieron a lipófagos (Figura 9). Además, y considero que esto fue una causa importante del deterioro pulmonar de esta niña, había una lesión vascular extensa.
Puede verse disminuida la luz de las arteriolas, algunas están prácticamente ocluidas. Ésta es una tinción de Masson, con fibrosis de la media e hiperplasia de la íntima. Ésta es una tinción de fibras elásticas donde pueden verse los mismos cambios. En algunas arteriolas había, además, depósitos de calcio; esto nos habla de que algunas arteriolas habían sufrido cambios plexiformes con necrosis y reparación por medio de calcificación distrófica.
Con todos estos hallazgos puedo concluir que esta niña tenía múltiples alteraciones pulmonares, considero que tenía una neumonía lipoídica, endógena o exógena, debido a los múltiples eventos previos de broncoaspiración o una neumonía endógena secundaria a los múltiples medicamentos que se le administraron; creo también que tenía secuelas de la infección, aunque yo no pude documentar la presencia del VSR al momento de su muerte. Me parece que se cuenta con los elementos necesarios para atribuir las alteraciones pulmonares a la toxicidad de la citarabina: como el edema, la enfermedad vascular pulmonar, el daño alveolar y la hemorragia. Quiero comentarles brevemente que entre los patrones que se asocian con una lesión pulmonar en pacientes tratados con quimioterapia están precisamente el edema pulmonar, la neumonía organizada, las hemorragias recientes y antiguas; que son algunos de los patrones que se observaron en esta paciente. En esta niña la enfermedad vascular pulmonar parece ser secundaria a la administración de quimioterapia. Como se ha descrito, existen numerosos fármacos que pueden causar lesión pulmonar como los alquilantes y el metotrexato. En los niños la toxicidad pulmonar suele relacionarse con la cantidad administrada; esto es diferente en los adultos donde, al parecer, se trata de una reacción idiosincrática. Existen muchos reportes en adultos pero en niños son realmente muy pocos, aunque es bien conocido que el arabinósido de citosina puede causar estas lesiones.17
En otros hallazgos, este corte corresponde al bazo donde se observa un infarto con depleción muy importante del tejido linfoide como resultado de la quimioterapia tan intensa; en las áreas mejor conservadas hay una disminución importante del tejido linfoide y depósitos de hierro.
Los ganglios linfáticos periaórticos, peritraqueales y peribronquiales son pequeños y muestran una disminución muy importante del tejido linfoide; es difícil caracterizar bien la médula y diferenciarla de la corteza y del área paracortical. El timo muestra calcificación del tejido epitelial y disminución del tejido linfoide. Cabe mencionar que en ningún otro órgano había datos de actividad neoplásica.
El hígado tenía un peso de 800 g (esperado de 380 g), ocupaba toda la cavidad abdominal y era de color verde claro. Microscópicamente estaba conservada la arquitectura del hígado; sin embargo, se presenta una esteatosis panlobulillar, una esteatosis macrovesicular panlobulillar que puede ser secundaria a la administración de fármacos. Además, la paciente estaba desnutrida y con nutrición parenteral, presentaba colestasis intracitoplásmica. En los espacios porta había granulocitos, pero se hicieron también tinciones inmunohistoquímicas que evidenciaron células maduras. Cabe mencionar que se buscó, intencionadamente, hemofagocitosis pues, como ya comentó la doctora, es una leucemia que causa alteraciones del sistema fagocítico mononuclear. No se encontró hemofagocitosis en ninguno de los órganos. En el tubo digestivo se encontró una úlcera que se corroboró histológicamente porque tenía una mucositis, se hicieron tinciones especiales y no se encontraron levaduras ni herpes. Tomando en cuenta que la paciente tenía una neumonía con células gigantes multinucleadas se buscó evidencia de reflujo pero, en las áreas mejor conservadas, no se encontraron datos de esofagitis por reflujo.
El intestino delgado y el colon tenían la mucosa macroscópicamente íntegra y microscópicamente no se encontraron datos de colitis ni de enteritis, únicamente se observaron unas bandas de contracción como evento final del choque. En ese momento la paciente presentaba hepatomegalia, esteatosis macrovesicular panlobulillar, colestasis y esofagitis aguda ulcerada.
En el aparato genitourinario, los riñones tuvieron un peso dentro de lo esperado, la relación corteza médula estaba bien conservada y había congestión en la mucosa vesical. Los diferentes cortes no mostraron alteraciones a nivel de los glomérulos y había pigmento biliar en la luz de los túbulos, así como evidencia de necrosis tubular. Con un mayor aumento podemos observar pigmento; tampoco había evidencia de infiltración por células neoplásicas.
En el sistema nervioso central el encéfalo tuvo un peso de 980 g (esperado de 1059 g); tenía congestión por la convexidad y, microscópicamente, datos de hipoxia neuronal. Todos estos hallazgos secundarios al choque (Figura 10).

Los cultivos post mortem mostraron:
Hemocultivo positivo para Enterococcus faecium y para Staphylococcus epidermidis; en bazo: Sphingomonas paucimobilis y 2 morfotipos de bacilo gramnegativo no fermentador.
En resumen, esta paciente presentaba una leucemia mielomonocítica en remisión, tenía daño pulmonar multifactorial con toxicidad que atribuyo a la citarabina y daño hepático, también secundario a la administración de los fármacos.
Dr. Bustos. Sin duda un caso muy difícil de manejar y que ejemplifica bien el caso frecuente de pacientes oncológicos en los que el tratamiento con quimioterapia es muy efectivo pero a un costo muy alto pues ocasiona graves daños y complicaciones que, finalmente, llevaron a la muerte a esta paciente. Quiero mencionar que ninguno de los comentarios enviados por nuestros telereceptores mencionó la posibilidad de daño pulmonar secundario a quimioterapia, debemos seguir aprendiendo sobre este tema. Por esta razón le pedí al doctor Luis Lezana que nos hable brevemente sobre esta entidad.
Dr. José Luis Lezana Fernández (Médico adscrito al Servicio de Fisiología Pulmonar). La enfermedad pulmonar infiltrativa es la forma más frecuente de enfermedad respiratoria inducida por fármacos, se presenta en 10 a 30% de los pacientes que reciben quimioterapia y se puede manifestar como daño intersticial, daño alveolar o ambos. Son múltiples los agentes utilizados para quimioterapia capaces de causar daño pulmonar. La manifestación más común es la neumonitis intersticial difusa con el subsecuente desarrollo de fibrosis pulmonar; sin embargo, otros síndromes descritos incluyen enfermedad pulmonar por hipersensibilidad (neumonitis eosinofílica), síndrome de dificultad respiratoria aguda, daño alveolar difuso, edema pulmonar no cardiogénico, hemorragia alveolar y bronquiolitis obliterante.18,19
La enfermedad pulmonar asociada con los diferentes agentes que se utilizan para la quimioterapia generalmente es dependiente de la dosis, pero también está relacionada a la idiosincrasia del paciente frente a determinado fármaco y a factores genéticos. Los factores de riesgo para la enfermedad pulmonar incluyen la acumulación de la dosis, el uso múltiple de fármacos tóxicos, la radioterapia concomitante, la necesidad de oxígeno y la edad del paciente.20
El inicio del cuadro puede ser agudo o instalarse en forma silente entre 1 y 28 días, generalmente con tos, disnea, datos de dificultad respiratoria e hipoxemia. La radiografía de tórax muestra un infiltrado de tipo intersticial con o sin ocupación del espacio aéreo alveolar. El abordaje diagnóstico debe incluir el estudio funcional respiratorio (para mayores de 6 años) que muestra disminución en la capacidad de difusión de monóxido de carbono (DLCO) sin alteración inicial en los flujos y volúmenes; sin embargo, en etapas posteriores se desarrolla un patrón restrictivo con disminución en la capacidad vital. El abordaje diagnóstico debe incluir un lavado broncoalveolar para el estudio citológico, donde se demuestra un aumento en el número de linfocitos, de eosinófilos o una disminución en la relación CD4/CD8. Además, deben realizarse estudios microbiológico y virológico para excluir otras causas de daño pulmonar.20
El diagnóstico diferencial incluye a la infiltración por malignidad (leucemias), a la neumonitis infecciosa (CMV, Pneumocistis jirovecci), a la hemorragia alveolar difusa o al daño pulmonar inducido por radiación.20
Son varios los mecanismos involucrados en el daño pulmonar inducido por fármacos; los más frecuentes son: a) disfunción y muerte celular (apoptosis), b) alteración en los mecanismos de reparación tisular y celular, c) migración de neutrófilos y d) daño oxidativo. Cada uno puede presentarse de forma exclusiva, aunque lo más frecuente es que el daño pulmonar represente la combinación de varios de ellos.18-20
La activación de la apoptosis parece jugar un papel importante en la remodelación del tejido pulmonar después de un daño pulmonar agudo, para aclarar el exceso de células epiteliales mesenquimatosas de la lesión. El neumocito tipo II es el principal responsable de la recuperación del epitelio y de restaurar la arquitectura alveolar. Durante el proceso de daño pulmonar estas células normalmente se dividen y se diferencian en células alveolares tipo I. La activación del proceso de apoptosis sigue dos vías fundamentales: 1) la muerte del receptor de la membrana celular y 2) la vía mitocondrial. Estas vías están íntimamente conectadas con la vía de las proteasas de cisterna y pueden activar la degradación de enzimas que destruyen a la célula.18-20
Los estímulos apoptóticos incrementan la permeabilidad de la membrana de la mitocondria resultando en la liberación de citocromo C, que activa la cascada de las proteasas de cisterna conduciendo a la muerte celular.
Las alteraciones en los mecanismos de reparación celular y tisular se relacionan con la producción de factores de crecimiento, tanto tisulares como vasculares, que se expresan en la membrana basal del epitelio bronquial, en la proliferación de fibroblastos y en el depósito de colágeno necesarios para la reparación tisular.18-20
En pacientes que reciben quimioterapia se ha descrito la migración masiva inicial de neutrófilos a la vía aérea con la subsecuente liberación de enzimas proteolíticas y citocinas, ocasionando un síndrome de bloqueo capilar y daño pulmonar agudo. Algunos estudios sugieren que el uso concomitante del factor estimulante de colonias de granulocitos macrófagos (G-CSF), principalmente en pacientes sépticos, aumenta el número de neutrófilos y, por lo tanto, un incremento de la migración al tejido pulmonar con mayor daño.18-21
Las especies reactivas de oxígeno generadas durante la activación de los fagocitos conduce a la oxidación de ácidos grasos, a la mieloperoxidación, a la desestabilización de la membrana celular y a la muerte celular; esto resulta en el daño a los neumocitos tipo I y al endotelio capilar, lo cual inicia el proceso inflamatorio.18-20
Este caso evidencia claramente el desarrollo de una enfermedad pulmonar infiltrativa con daño tanto intersticial como alveolar, el desarrollo de edema pulmonar no cardiogénico y la alteración en la vasculatura pulmonar, Estos son varios de los mecanismos de lesión atribuidos por idiosincrasia, probablemente, al Ara-C.21-23 Es esencial en estos casos una sospecha diagnóstica temprana y la utilización de bolos de metilprednisolona, aunque la mortalidad sigue siendo alta.
Dr. Bustos. Considerando la gran cantidad de fármacos que recibió esta paciente y tomando en cuenta su toxicidad y las posibles interacciones farmacológicas le he pedido a la toxicóloga Olga Martínez Pantaleón un comentario sobre este punto.
Dra. Olga B. Martínez Pantaleón (Toxicóloga adscrita al Departamento de Urgencias). Si bien el diseño de nuevos fármacos y terapias ha permitido mejorar el pronóstico de vida de los pacientes los nuevos medicamentos también pueden originar otros problemas de salud. Es importante considerar la evolución de esta paciente dentro del contexto de los Problemas Relacionados con los Medicamentos (PRM), los cuales son poco reconocidos en el ámbito médico y causa de hospitalización prolongada e incluso de muerte.24
En la actualidad, los estudios sobre los medicamentos están orientados sobre todo a probar su eficacia, dejando de lado la seguridad en la administración de los mismos, las posibles reacciones adversas, las interacciones medicamentosas y el incumplimiento del tratamiento. Esto conduce, finalmente, a la ineficacia de los fármacos o, peor aún, a su contraproductividad; por ello es importante abogar por el uso racional de los medicamentos.
En el Departamento de Urgencias, en 2008, se revisaron durante un período de tres meses los expedientes de 230 pacientes que ingresaron a urgencias y se detectó que 10.4% de la población de ingreso a causa de PRM y que otro 10.4% cursó con algún PRM durante su hospitalización.25 El médico debe tener siempre en mente los programas de Farmacovigilancia Hospitalaria y su meta terapéutica en cuanto a fármacos debe de ser la de proporcionar eficacia y seguridad al paciente.
Dr. Bustos. Otro aspecto importante es el infeccioso. Las complicaciones infecciosas de los pacientes son de las más frecuentes y difíciles de manejar. Al analizar el curso clínico de la paciente se percibe una espiral ascendente en la que se tuvieron que ir modificando los esquemas antimicrobianos por recurrencia de la fiebre, escalando hasta los espectros antimicrobianos más amplios; sin embargo, la impresión que queda es que nunca se encontró el esquema adecuado. Le he pedido al jefe de Infectología que nos haga un comentario al respecto.
Dr. Sarbelio Moreno Espinoza (Jefe del Departamento de Infectología). Un mal que padecemos en nuestros días es el uso indiscriminado de antibióticos de amplio espectro y de antimicóticos, con el afán de que nuestros pacientes no se infecten o de que las infecciones no progresen. No es la situación en este caso. La terapia antifúngica anticipada está justificada en aquellos pacientes cuyo sistema inmunológico se encuentra profundamente deprimido. Estoy completamente de acuerdo con el comentario de la doctora Dorantes; esta paciente poseía características particulares, como la estirpe de la leucemia (mieloide), el tipo de quimioterapia altamente ablativa y las grandes dosis de la misma, lo cual justificó la escalada de antibióticos.
Con respecto a la infección por VSR es interesante que el caso haya ocurrido en una temporada atípica pues la bibliografía internacional describe a este germen como un virus de invierno. En México, sin embargo, pareciera que el comportamiento es diferente; concretamente hay tres reportes realizados en la Ciudad de México: el primero es un estudio de comunidad en el que participó el HIMFG,26 el segundo es una tesis que reportó transmisión nosocomial27 y, finalmente, hay un reporte más reciente en niños del HIMFG28 que mostró el predominio de casos durante el otoño, como en este caso. La importancia de este dato radica en las medidas de prevención que se han propuesto para huéspedes susceptibles, como el uso de anticuerpos monoclonales que se recomiendan para el invierno y que tal vez deberían ser de uso diferente en nuestra población.
Con respecto al daño pulmonar al que se refiere el doctor Lezana es aplicable para el paciente inmunocompetente, pero es importante recalcar que los cambios agudos que ocurren en el paciente inmunocomprometido son diferentes y predominan en éste los infiltrados intersticiales focales, a veces asociados con consolidación lobar, en ocasiones con daño tisular extenso (llegando a aparentar un síndrome de distrés respiratorio agudo) similar a lo observado en los pacientes con influenza durante la pandemia padecida hace apenas unos meses.
Dr. Bustos. En algunos de los comentarios que hemos recibido se menciona la posibilidad de fiebre secundaria al uso de antibióticos ¿Podría darnos su punto de vista?
Dr. Moreno. Este concepto se refiere a la fiebre que ocurre únicamente durante el tiempo que se administra el antibiótico y que habitualmente cede al momento en que se discontinúa. Según la clasificación de Rawlins y Thompson la fiebre secundaria a medicamentos se clasifica en tipo A (o predecible) que puede ocurrir en cualquier individuo y en tipo B (o no predecible) que se presenta solamente en individuos susceptibles. Este es un diagnóstico de exclusión y se sospecha cuando no existe evidencia clínica o paraclínica de eventos infecciosos o no infecciosos que puedan explicarla. Esta situación no concierne, de ninguna manera, al caso que se presenta.
Dr. Olivar. Creo que se le está dando demasiado peso a un aspirado bronquial que, en general, es de muy baja precisión; más aún considerando que la paciente requería presiones positivas muy altas. Debió irse más lejos y solicitar un cepillado bronquial con la técnica apropiada o, incluso, la biopsia pulmonar pero de forma temprana, desde que el problema se sospechó, y no cuando la paciente estaba ya en muy malas condiciones.
Dr. Bustos. Hemos revisado el caso de una paciente con un problema oncológico sometida a quimioterapia a la que, aunque se pudo controlar el problema original, se le ocasionaron complicaciones muy graves, entre las que destacan las complicaciones infecciosas y las pulmonares que finalmente le ocasionaron la muerte. Quienes atendemos pacientes oncológicos debemos preocuparnos por desarrollar nuevas y más efectivas estrategias para hacer frente a las complicaciones de los nuevos tratamientos del paciente con cáncer.
REFERENCIAS
1. Taketomo CK, Hoddind JH, Krauss DM. Manual de prescripción pediátrica. USA: Lexi-Comp Inc; 2004. pp. 30. [ Links ]
2. Xie Y, Davies SM, Xiang Y, Robinson LL, Ross JA. Trends in leukemia incidence and survival in the United States (1973-1998). Cancer 2003;97:2229-2235. [ Links ]
3. Rubnitz JE, Gibson B, Smith FO. Acute myeloid leukemia. Pediatr Clin North Am 2008;55:21 -51. [ Links ]
4. Arceci RJ, Hann IM, Smith OP. Pediatric Hematology. Reading MA USA: Blackwell; 2006. pp. 624-642. [ Links ]
5. Pizzo PA, Poplack DG. Principles and Practice of Pediatric Oncology. Philadelphia: Lippincott Williams Wilkins; 2006. pp. 538-590. [ Links ]
6. Rolston KV. The Infectious Diseases Society of America 2002 guidelines for the use of antimicrobial agents in patients with cancer and neutropenia: salient features and comments. Clin Infect Dis 2004;39(suppl 1):S44-S48. [ Links ]
7. Ammann RA, Hirt A, Luthy AR, Aebi C. Predicting bacteremia in children with fever and chemotherapy-induced neutropenia. Pediatr Infect Dis J 2004;23:61-67. [ Links ]
8. Bojórquez Steffani L. Asociación entre el inmunofenotipo al diagnóstico en pacientes con leucemia mieloide aguda infantil y el curso clínico de la enfermedad. Tesis para obtener el grado de Oncóloga Pediatra. Hospital Infantil de México Federico Gómez. México D.F.; 2010. [ Links ]
9. Lie SO, Abrahamsson J, Clausen N, Forestier E, Hasle H, Hovi L, et al. Long term results in children with AML: NOPHO-AML Study Group—report of three consecutive trials. Leukemia 2005;19:2090-2100. [ Links ]
10. Chabner B, Longo DL. Cancer Chemotherapy and Biotherapy. Principles and Practice. Philadelphia: Lippincott Williams & Wilkins; 2006. pp. 183-204. [ Links ]
11. Esteban A, Frutos-Vivar F, Ferguson ND, Arabi Y, Apezteguía A, González M, et al. Non-invasive positive-pressure ventilation for respiratory failure after extubation. N Engl J Med 2004;350:2452-2460. [ Links ]
12. Antonelli M, Conti G, Rocco M, Bufi M, De Blasi RA, Vivino G, et al. Acomparison of noninvasive positive-pressure ventilation and conventional mechanical ventilation in patients with acute respiratory failure. N Engl J Med 1998;339:429-435. [ Links ]
13. Ferrer M, Esquinas A, León M, González G, Alarcón A, Torres A. Noninvasive ventilation in severe hypoxemic respiratory failure. Am J RespirCrit Care 2003;168:1438-1444. [ Links ]
14. Hsi ED. Hematopathology: A Volume in Foundations in Diagnostic Pathology Series. Philadelphia: Churchill Livingstone/ Elsevier; 2007. pp. 397-445. [ Links ]
15. Foucar K, Viswanatha D, Wilson SC. Non-Neoplastic Disorders of Bone Marrow (Atlas of Nontumor Pathology V.6). American Registry of Pathology; 2008. pp. 1-37. [ Links ]
16. Swerdiow S, Campo E, Lee Harris N, Jaffe E, Pileri SA, Stein H, et al. WHO Classification of Tumours of Haematopoietic and Lymphoid Tissues. World Health Organization; 2008. [ Links ]
17. Travis WD, Colby TV, Koss MN, Rosado de Chistenson MI, Müller NL, King Jr TE. Non-Neoplastic Disorders of the Lower Respiratory Tract (Atlas of Nontumor Patholgy V. 2). American Registry of Pathology; 2001. pp. 321 -340. [ Links ]
18. Dimopoulou I, Bamias A, Lyberopoulos P, Dimopoulos MA. Pulmonary toxicity from novel antineoplastic agents. Ann Oncol 2006;17:372-379. [ Links ]
19. Charpidou AG, Gkiozos I, Tsimpoukis S, Apostolaki D, Dilana KD, Karapanagiotou EM, et al. Therapy-induced toxicity of the lungs: an overview. Anticancer Res 2009;29:631-639. [ Links ]
20. Camus PH, Foucher P, Bonniaud PH, Ask K. Drug-induced infiltrative lung disease. Eur Respir J. 2001 ;18:93s-100s. [ Links ]
21. Briasoulis A, Pavlidis M. Noncardiogenic pulmonary edema: an unusual and serious complication of anticancer therapy. Oncologist 2001 ;6:153-161. [ Links ]
22. Shearer P, Katz J, Bozeman P, Jenkins J, Laver J, Krance R, et al. Pulmonary insufficiency complicating therapy with high dose cytosine arabinoside in five pediatric patients with relapsed acute myelogenous leucemia. Cancer 1994;74:1953-1958. [ Links ]
23. Andersson BS, Cogan BM, Keating MJ, Estey EH, McCredie KB, Freireich EJ. Subacute pulmonary failure complicating therapy with high-dose Ara-C in acute leukemia. Cancer 1985;56:2181-2184. [ Links ]
24. Tune-Valls L, García-Peláez M, López-Sánchez S Serra-Soler G, Aranda GA, Irala IC, et al. Problemas relacionados con los medicamentos en pacientes que visitan un servicio de urgencias. Pharm Care Esp 2000;2:177-192. [ Links ]
25. Quintana BG, Viso GF. Evaluación de los problemas relacionados con los medicamentos en el Departamento de Urgencias del Hospital Infantil de México Federico Gómez. Tesis de Licenciatura de la UAEH. Área Académica de Farmacia. Hospital Infantil de México Federico Gómez. México D.F.; 2009. [ Links ]
26. Pimentel C, López X, Bustamante F, Moreno S, Muñoz T, Sierra J, et al. Epidemiología de las IRAs en una cohorte de niños menores de 2 años. Reunión Anual de Investigación. México D.F.: Hospital Infantil de México Federico Gómez; 2000. [ Links ]
27. De la Rosa-Zamboni, D. Incidencia y patrón estacional de virus respiratorios en pacientes con neumonía que requieren hospitalización. Tesis para obtener el título de Subespecialista en Infectología Clínica. FM-UNAM. Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán. México D.F.; 2007. [ Links ]
28. Rodriguez-Ahuad JP. Características clínicas y epidemiológicas de la infección por virus sincitial respiratorio en pacientes pediátricos atendidos en un hospital de alta especialidad. Tesis para obtener el título de Subespecialista en Infectología Pediátrica, Hospital Infantil de México Federico Gómez. México D.F.; 2010 [ Links ]














