Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Boletín médico del Hospital Infantil de México
versión impresa ISSN 1665-1146
Bol. Med. Hosp. Infant. Mex. vol.66 no.4 México jul./ago. 2009
Artículo original
Respuesta discordante a terapia antirretroviral altamente activa en pacientes pediátricos mexicanos infectados con VIH/SIDA
Discordant response to highly active antiretroviral therapy in Mexican pediatric patients infected with HIV/AIDS
Luis Romano-Mazzotti1, Claudia Sifuentes-Vela1, Patricia Villalobos-Acosta1, José Ignacio Santos-Preciado2, Noris Pavía-Ruz1
1 Clínica de Inmunodeficiencias/VIH (CUNDI), Departamento de Infectología, Hospital Infantil de México Federico Gómez;
2 Facultad de Medicina, Universidad Nacional Autónoma de México, México, D. F., México.
Autor de correspondencia:
Dra. Noris Pavía Ruz.
Correo electrónico: norpavruz@yahoo.com.mx
Fecha de recepción: 30-01-2009.
Fecha de aprobación: 10-03-2009.
Resumen
Introducción. El objetivo de la terapia antirretroviral es lograr un descenso rápido de la carga viral y un aumento en el recuento de las células CD4- Sin embargo, en la respuesta discordante sólo se cumple uno de los objetivos de la terapia: disminución de la carga viral o aumento de linfocitos CD4.
Métodos. Estudio retrospectivo de pacientes pediátricos que acuden a la Clínica de Inmunodeficiencias del Hospital Infantil de México Federico Gómez. La respuesta inmunológica/virológica a terapia antirretroviral se clasificó en 4 clases: óptima, falla, respuesta discordante con éxito viral y respuesta discordante con fracaso viral. Se analizaron los datos demográficos y las determinaciones de carga viral y cuenta de linfocitos CD4 al ingreso, a los 6 y 12 meses posteriores al inicio del tratamiento.
Resultados. Se analizaron 56 pacientes, con edad promedio a su ingreso de 30.5 meses. La frecuencia de respuesta discordante al tratamiento, después de 6 y 12 meses fue de 45 y 53.5%, respectivamente.
Conclusión. La respuesta discordante en nuestra población pediátrica es mayor de 50%, similar a lo reportado en otros estudios pediátricos. A pesar de ser un escenario común, la repercusión clínica aún es incierta, por lo que este tipo de respuesta no debe de interpretarse, en primera instancia, como una mala respuesta a la terapia antirretroviral.
Palabras clave: Virus de inmunodeficiencia humana, pediátrico; síndrome de inmunodeficiencia adquirida; tratamiento antirretroviral; respuesta discordante.
Abstract
Introduction. The goal of antiretroviral (ART) therapy is to control human immunodeficiency virus replication and to increase CD4 T-cell count. Discordant response to ART occurs when only one of these two objectives is achieved.
Methods. Pediatric patients who attended the Clínica de Inmunodeficiencias at Hospital Infantil de Mexico Federico Gomez were studied retrospectively. Response to a Pibased highly active antiretroviral therapy (HAART) was classified as optimal, failure, discordant response with viral failure and discordant response with viral success. Demographic data, viral load and CD4 T-cell count (baseline, 6-month and 12-month follow-up determinations) were analyzed.
Results. Fifty six patients were included. Mean age of patients was 30.5 months. Discordant response was seen in 45 and 53.5% at 6- and 12-months follow-up, respectively.
Conclusions. Discordant response was seen in >50% of our study population and is a common scenario; clinical implications are still unknown. Discordant response should not be interpreted, especially during the first 12 months of therapy, as a failure of HAART.
Key words: Human immunodeficiency virus, pediatrics, infection; acquired immunodeficiency syndrome; antiretroviral treatment; discordant response.
Introducción
El uso de terapia antirretroviral altamente activa (TARAA) ha logrado mejorar la sobrevida en pacientes infectados con el virus de inmunodeficiencia humana (VIH), al retardar la progresión a síndrome de inmunodeficiencia adquirida (SIDA) a través de una recuperación inmunológica con aumento en los linfocitos CD4 y disminución en la carga viral a niveles indetectables.1,2
La determinación de carga viral y cuenta de linfocitos CD4 son actualmente los parámetros más comúnmente utilizados para monitorizar la eficacia del tratamiento antirretroviral.3
Debido a la asociación que se ha observado entre la respuesta inmunológica/virológica, en los primeros meses de tratamiento, con el pronóstico a largo plazo, se ha optado por vigilar el comportamiento de estos marcadores para normar éxito o falla terapéutica y valorar cambios en el esquema antirretroviral de forma temprana.4,7
Existen subgrupos de pacientes en los que se logra una adecuada supresión en la replicación viral sin recuperación inmunológica (éxito virológico/fracaso inmunológico [EV/FI]), o por el contrario, pacientes que presentan recuperación inmunológica sin lograr disminución importante en la carga viral (fracaso virológico/éxito inmunológico [FV/EI]). Estos dos tipos de respuesta al tratamiento son conocidos como respuestas discordantes.8,12
En estudios realizados en adultos se han observado respuestas discordantes hasta en 20% de los pacientes que inician TARAA, y en la mayoría de estos estudios se ha descrito una asociación entre respuesta discordante y mayor riesgo de progresión a SIDA, lo cual definiría a la respuesta discordante como factor de mal pronóstico y de necesidad de cambio de esquema antirretroviral.13,20
Se ha observado que las respuestas discordantes son más frecuentes en la población pediátrica que en los adultos; sin embargo, existen diferencias, tanto a nivel del sistema inmunológico como en el comportamiento del VIH en niños, que no permiten la extrapolación de resultados obtenidos en estudios realizados en población adulta.14,17.21-23
Existe un número limitado de estudios sobre las implicaciones clínicas y terapéuticas de la respuesta discordante a la TARAA, además de que la mayoría de estos estudios no incluyen población pediátrica y cuentan con limitaciones metodológicas que no han permitido la comparación de resultados.
Este estudio analiza la frecuencia y características de pacientes con respuestas discordantes al tratamiento, así como de aquellos pacientes con respuesta óptima o fallida a la TARAA con inhibidor de proteasa (IP).
Métodos
Estudio descriptivo y retrospectivo. Se incluyeron pacientes con infección por VIH menores de 18 años de edad, que acuden a la Clínica de Inmunodeficiencias/VIH (CLINDI) del Hospital Infantil de México Federico Gómez. Esta clínica ofrece atención médica a aproximadamente 200 pacientes pediátricos con infección por VIH.
Los criterios de inclusión fueron: 1. Pacientes menores de 18 años con diagnóstico de infección por VIH; 2. Recibir TARAA con IP como primer esquema; y 3. Con determinación de carga viral y cuenta de linfocitos CD4 básales, a los seis y 12 meses posteriores al inicio de tratamiento con expediente clínico completo. Se excluyeron los pacientes que durante su seguimiento tuvieron que cambiar su esquema a TARAA sin IP u otro esquema antirretroviral, o aquellos pacientes que no completaron un período de seguimiento de 12 meses o cuyos expedientes no estuvieran completos.
Respuesta a TARAA: la respuesta inmunológica/virológica a terapia antirretroviral se clasificó en cuatro grupos: a) óptima, con EV/EI: incremento en cuenta de células CD4 que permita re-estadificación a una categoría de menor inmunosupresión según la clasificación de los Centros para el Control de Enfermedades (CDC) y carga viral indetectable (se decidió definir carga viral ^detectable como menos de 400 copias/mL con el objetivo de poder comparar este estudio con otros previos que utilizaron este mismo criterio); b) fracaso, con FV/FI: cuenta de linfocitos CD4 que permanecen o pasan a un estadio de mayor inmunosupresión según la clasificación de los CDC y carga viral por encima de 400 copias/mL; c) respuesta discordante con EV/FI: cuenta de células CD4 que permanece en mismo estadio de inmunosupresión o pasa a un estadio de mayor inmunosupresión según la clasificación de los CDC y carga viral en niveles indetectables; y d) respuesta discordante con FV/EI: incremento en linfocitos CD4 con mejoría en estadio de inmunosupresión según la clasificación de los CDC y carga viral por encima de niveles indetectables.
Para definir el estadio de inmunosupresión se utilizó el porcentaje de linfocitos CD4 en pacientes menores de cinco años y los linfocitos CD4 totales en mayores de esta edad, según las recomendaciones de los Institutos Nacionales de Salud (NIH) de Estados Unidos de Norteamérica.
Se analizaron los datos demográficos, evolución clínica y determinaciones de carga viral y cuenta de linfocitos CD4 al ingreso, y a los seis y 12 meses posteriores al inicio de tratamiento.
Resultados
Fueron 56 los pacientes que reunieron los criterios de inclusión al estudio. La edad promedio a su ingreso fue de 30.5 meses (variación 2-113 meses); 29 (52%) eran menores de dos años, 20 niños (36%) tenían entre dos y cinco años, y siete (12%) eran mayores de cinco años de edad.
No se encontró diferencia significativa en el género de los pacientes incluidos: 30 niñas y 26 niños.
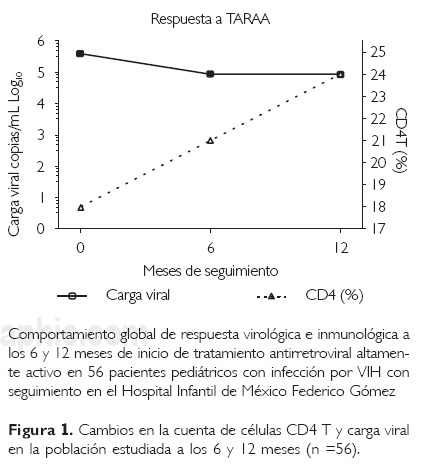
La carga viral promedio fue de 391 015 copias/ mL (5.59 log10) al ingreso, 89 705 copias/mL (4.95 log10) a los seis meses y 85 299 copias/mL (4.93 log10) a los 12 meses de haber iniciado la TARAA.
La cuenta promedio de células CD4 T fue de 767 células/mL (18%) al ingreso, 1 064 células/mL (21%) a los seis meses y 1 177 células/mL (24%) a los 12 meses de haber iniciado la TARAA (Fig. 1).
Análisis de grupos por respuesta al tratamiento
En el cuadro 1 se resumen las características de los grupos según su respuesta a la TARAA.
El grupo de respuesta óptima a tratamiento (EV/ El) presentó disminución en la carga viral de 5.61 a 2.09 log10 copias/mL en los primeros seis meses y a 1.93 log10 copias/mL a los 12 meses. Este grupo logró salir de niveles definitorios de inmuno-supresión (16% de CD4) y mantenerse sin inmunosupresión a los seis y 12 meses (CD4 promedio de 26.7 y 29.5%, respectivamente).
En el grupo con falla al tratamiento (FV/FI), los pacientes mantuvieron cargas virales similares a las básales (5.57 log10 copias/mL basal, y 5.56 log10 copias/mL a los 12 meses de haber iniciado la TARAA).
En el caso de la respuesta discordante, a los seis meses se identificaron 25 pacientes (45%) con este tipo de respuesta: 19 niños (34%) presentaron FV/ El y seis se catalogaron como EV/FI. A los 12 meses, 30 pacientes (53.5%) presentaron respuesta discordante: 17 (30.4%) con FV/EI y 13 (23.2%) con EV/FI (Figs. 2a-2d).
En el cuadro 2 se muestran los cambios de grupo de respuesta al tratamiento que ocurrieron durante el estudio; 40% de los pacientes con respuesta óptima a TARAA a los seis meses permanecieron en esta misma categoría, sólo un paciente se reclasificó como falla terapéutica a los 12 meses, mientras que 50% pasó a algún tipo de respuesta discordante (cinco pacientes a EV/FI y tres a FV/EI).
De los 16 pacientes con falla terapéutica a los seis meses, cinco (31%) se reclasificaron como respuesta óptima a los 12 meses, dos pacientes permanecieron como falla terapéutica, y en nueve (56%) se observó respuesta discordante a los 12 meses.
En general, los pacientes con algún tipo de respuesta discordante a los seis meses después de iniciar la TARAA tendieron a permanecer en este mismo grupo, aunque cuatro pacientes del grupo de respuesta discordante (FV/EI) a los seis meses pasaron a falla terapéutica.
No se lograron identificar asociaciones significativas entre las características inmunológicas, ni virales, previas al inicio de la TARAA y la respuesta a tratamiento a los seis y 12 meses.
La respuesta discordante no se asoció con mayor número de infecciones ni muerte en el período de estudio (datos no mostrados).
Discusión
La TARAA es actualmente la piedra angular del manejo de pacientes infectados con VIH.
Debido a condiciones propias del huésped (como las mutaciones en co-receptores o en blancos terapéuticos de antirretrovirales), o a características del virus (mutaciones asociadas a resistencia a los diversos tipos de antirretrovirales), no es posible garantizar el éxito de un esquema de tratamiento estándar en todos los pacientes.4,12,23,24
En países desarrollados, se comenzó a realizar genotipificación del VIH en la búsqueda de mutaciones asociadas a resistencia en pacientes con falla al tratamiento; actualmente, esta práctica se está expandiendo a pacientes vírgenes a tratamiento, con el fin de ofrecer un tratamiento "personalizado" desde el inicio y disminuir el riesgo de falla terapéutica.25,26
Sin embargo, la mayor cantidad de pacientes infectados por VIH se encuentra en países en vías de desarrollo, donde las condiciones no permiten, no sólo el poder realizar estudios como genotipificación, sino que existe también un armamento limitado de antirretrovirales.
En estos países, la evolución clínica, junto con el seguimiento de carga viral y linfocitos CD4, son las únicas herramientas con las que cuentan los médicos para evaluar la eficacia del tratamiento.4,27
En el caso de la población pediátrica infectada con VIH, las respuestas discordantes al tratamiento se han encontrado hasta en 50% de los casos, especialmente en los primeros meses de la TARAA.14,28 Debido a que no se conocen las implicaciones pronosticas de este tipo de respuesta, en muchos sitios puede interpretarse como un fracaso terapéutico y, por tanto, orillar a realizar cambios en el esquema antirretroviral, lo cual implica mayor toxicidad por medicamentos, esquemas más difíciles de administrar con menor adherencia y consumo de recursos limitados.
Este es el primer reporte sobre la frecuencia de respuestas discordantes en niños mexicanos infectados con VIH que recibieron TARAA con IP como primer esquema.
La frecuencia de respuesta discordante después de seis y 12 meses de tratamiento fue de 45 y 53.5%, respectivamente; estas cifras concuerdan con estudios previos realizados en niños, que han documentado que la respuesta discordante es mucho más frecuente en población pediátrica que la observada en adultos.8,22
En el estudio de Nicastri y col.,7 se estudiaron a más de 2 100 pacientes adultos, con un seguimiento promedio de 44 meses. Estos investigadores encontraron que pacientes con ambos tipos de respuestas discordantes tenían un riesgo menor de progresión clínica que los pacientes con falla terapéutica, pero aún así, contaban con dos veces más riesgo de muerte o de desarrollar nuevos eventos definitorios de VIH que los pacientes con respuesta óptima.
Ghaffari y col.,8 analizaron las respuestas virológicas e inmunológicas a lo largo de 96 semanas en 40 pacientes pediátricos con VIH que recibieron TARAA con IP. Este grupo encontró que el fracaso viral se presentó en 57.5% de sus casos a los seis meses de haber iniciado TARAA, sin que la respuesta discordante (FV/EI) se asociara con mala evolución clínica o impactara negativamente en la talla y peso en comparación con el grupo de respuesta óptima.
Nuestro estudio tiene varias limitaciones, en primer lugar, y al igual que en estudios previos similares, el número de pacientes incluidos no es muy grande y compromete el poder estadístico para determinar factores de riesgo; se eligió utilizar un punto de corte de EV de menos de 400 copias/mL con el propósito de poder comparar nuestros resultados con estudios previos, a pesar de que las técnicas actuales permiten definir carga virológica indetectable como menos de 50 copias/mL; aunque estudios previos han optado por definir el éxito inmunológico como un aumento igual o mayor de 50 células CD4, nuestro grupo eligió definir éste como un cambio positivo en las etapas de clasificación de inmunosupresión de los CDC, ya que esta clasificación tiene mayor impacto en el pronóstico clínico de los pacientes con VIH. Además, al no contar con seguimiento a largo plazo, no es posible establecer asociaciones que puedan discriminar la implicación real del tipo de respuesta a seis ó 12 meses sobre la evolución, terapéutica y pronóstico de los pacientes.
Consideramos que nuestro estudio demuestra la necesidad de estudiar más las implicaciones clínicas y pronosticas de la respuesta a la TARAA en niños, ya que hasta ahora muchas de las recomendaciones en el manejo del VIH pediátrico provienen de la extrapolación de datos obtenidos en estudios en adultos.
Como conclusión podemos mencionar que la respuesta discordante en la población pediátrica de nuestro centro es mayor de 50% a los 12 meses de haber iniciado la TARAA, siendo más frecuente que lo reportado en adultos. Estas respuestas discordantes no se correlacionaron con mayor morbilidad durante el período de seguimiento. A pesar de ser un escenario común, la repercusión clínica de la respuesta discordante a la TARAA es aún incierta, se requiere de más estudios para poder llegar a un consenso en relación a su asociación a fracaso terapéutico. Por el momento se aconseja interpretar con cautela los resultados compatibles con la respuesta discordante.
Referencias
1. Starr SE, Fletcher CV, Spector SA, et al. Combination therapy with efavirenz, nelfinavir, and nucleoside reverse-transcriptase inhibitors in children infected with human immunodeficiency virus type I. Pediatric AIDS Clinical Trials Group 382 Team. N Engl J Med. 1999; 341: 1874-81. [ Links ]
2. Staszewski S, Morales-Ramirez J, Tashima KT, et al. Efavirenz plus zidovudine and lamivudine, efavirenz plus indinavir, and indinavir plus zidovudine and lamivudine in the treatment of HIV-1 infection in adults. Study 006 Team. N Engl J Med. 1999; 341: 1865-73. [ Links ]
3. Working Group on Antiretroviral Therapy and Medical Management of HIV-infected children, United States. Health Resources and Services Administration. National Institutes of Health (U.S.). Guidelines for the use of antiretroviral agents in pediatric HIV infection. 2008 Junio 28; Bethesda, MD: National Institutes of Health; 2008. [ Links ]
4. Mellors JW, Muñoz A, Giorgi JV, et al. Plasma viral load and CD4+ lymphocytes as prognostic markers of HIV-I infection. Ann Intern Med. 1997; 126: 946-54. [ Links ]
5. O'Brien WA, Hartigan PM, Daar ES, Simberkoff MS, Hamilton JD. Changes in plasma HIV RNA levels and CD4+ lymphocyte counts predict both response to antiretroviral therapy and therapeutic failure. VA Cooperative Study Group on AIDS. Ann Intern Med. 1997; 126: 939-45. [ Links ]
6. Mehta SH, Lucas G, Astemborski J, Kirk GD, Vlahov D, Galai N. Early immunologic and virologic responses to highly active antiretroviral therapy and subsequent disease progression among HIV-infected injection drug users. AIDS Care. 2007; 19: 637-45. [ Links ]
7. Nicastri E, Chiesi A, Angeletti C, et al. Clinical outcome after 4 years follow-up of HIV-seropositive subjects with incomplete virologic or immunologic response to HAART. J Med Virol. 2005; 76: 153-60. [ Links ]
8. Ghaffari G, Passalacqua DJ, Caicedo JL, Goodenow MM, Sleasman JW. Two-year clinical and immune outcomes in human immunodeficiency virus-infected children who reconstitute CD4 T cells without control of viral replication after combination antiretroviral therapy. Pediatrics. 2004; 114: e604-11. [ Links ]
9. Flynn PM, Rudy BJ, Douglas SD, et al. Virologic and immunologic outcomes after 24 weeks in HIV type I -infected adolescents receiving highly active antiretroviral therapy. J Infect Dis. 2004; 190: 271-9. [ Links ]
10. Sufka SA, Ferrari G, Gryszowka VE, et al. Prolonged CD4+ cell/virus load discordance during treatment with protease inhibitor-based highly active antiretroviral therapy: immune response and viral control. J Infect Dis. 2003; 187: 1027-37. [ Links ]
11. Dronda F, Moreno S, Moreno A, Casado JL, Pérez-Elias MJ, Antela A. Long-term outcomes among antiretroviral-naive human immunodeficiency virus-infected patients with small increases in CD4+ cell counts after successful virologic suppression. Clin Infect Dis. 2002; 35: 1005-9. [ Links ]
12. D'Ettorre G, Forcina G, Andreotti M, et al. Discordant response to antiretroviral therapy: HIV isolation, genotypic mutations, T-cell proliferation and cytokine production. AIDS. 2002; 16: 1877-85. [ Links ]
13. Tan R, Westfall AO, Willig JH, et al. Clinical outcome of HIV-infected antiretroviral-naive patients with discordant immunologic and virologic responses to highly active antiretroviral therapy. J Acquir Immune Defic Syndr. 2008; 47: 553-8. [ Links ]
14. Rodriguez C, Koch S, Goodenow M, Sleasman J. Clinical implications of discordant viral and immune outcomes following protease inhibitor containing antiretroviral therapy for HIV-infected children. Immunol Res. 2008; 40: 271-86. [ Links ]
15. Tuboi SH, Brinkhof MW, Egger M, et al. Discordant responses to potent antiretroviral treatment in previously naive HIV-1-infected adults initiating treatment in resource-constrained countries: the antiretroviral therapy in low-income countries (ART-LINC) collaboration. J Acquir Immune Defic Syndr. 2007; 45: 52-9. [ Links ]
16. Mehta S, Lucas G, Astemborski J, Kirk G, Vlahov D, Galai N. Early immunologic and virologic responses to highly active antiretroviral therapy and subsequent disease progression among HIV-infected injection drug users. CAIC. 2007; 19: 637-45. [ Links ]
17. Schechter M. Discordant immunological and virological responses to antiretroviral therapy. J Antimicrob Chemother. 2006; 58: 506-10. [ Links ]
18. Grabar S, Le Moing V, Goujard C, et al. Clinical outcome of patients with HIV-1 infection accordingto immunologic and virologic response after 6 months of highly active antiretroviral therapy. Ann Intern Med. 2000; 133: 401 -10. [ Links ]
19. Moore DM, Hogg RS, Yip B, et al. Discordant immunologic and virologic responses to highly active antiretroviral therapy are associated with increased mortality and poor adherence to therapy. J Acquir Immune Defic Syndr. 2005; 40: 288-93. [ Links ]
20. Piketty C, Weiss L, Thomas F, Mohamed AS, Belec L, Kazatchkine MD. Long-term clinical outcome of human immunodeficiency virus-infected patients with discordant immunologic and virologic responses to a protease inhibitor-containing regimen. J Infect Dis. 2001; 183: 1328-35. [ Links ]
21. Wu H, Lathey J, Rúan P, et al. Relationship of plasma HIV-1 RNA dynamics to baseline factors and virological responses to highly active antiretroviral therapy in adolescents (aged 12-22 years) infected through high-risk behavior. J Infect Dis 2004; 189: 593-601. [ Links ]
22. Jankelevich S, Mueller BU, Mackall CL, et al. Long-term virologic and immunologic responses in human immunodeficiency virus type I -infected children treated with indinavir, zidovudine, and lamivudine. J Infect Dis. 2001; 183: 1116-20. [ Links ]
23. Malhotra A, Gaur S, Whitley-Williams P, Loomis C, Petrova A. Protease inhibitor associated mutations compromise the efficacy of therapy in human immunodeficiency virus-1 (HIV-1) infected pediatric patients: a cross-sectional study. AIDS Res Ther. 2007; 4: I 5. [ Links ]
24. Molinapinelo S, Leal M, Sorianosarabia N, et al. Prevalence and factors involved in discordant responses to highly active antiretroviral treatment in a closely followed cohort of treatment-naive HIV-infected patients. J Clin Virol. 2005; 33: 110-5. [ Links ]
25. National Institutes of Health (U.S.). Office of AIDS Research. Advisory Council, United States. Public Health Service. Guidelines for the use of antiretroviral agents in HIV-1-infected adults and adolescents; 2008 Nov 3; Bethesda, MD: National Institutes of Health; 2008. [ Links ]
26. Chen TK, Aldrovandi GM. Review of HIV antiretroviral drug resistance. Pediatr Infect Dis J. 2008; 27: 749-52. [ Links ]
27. Resino S, Resino R, Leon J, et al. Impact of long-term viral suppression in CD4+ recovery of HIV-children on highly active antiretroviral therapy. BMC Infect Dis. 2006; 6: 10. [ Links ]
28. Zhang F, Haberer JE, Zhao Y, et al. Chinese pediatric highly active antiretroviral therapy observational cohort: a I -year analysis of clinical, immunologic, and virologic outcomes. J Acquir Immune Defic Syndr. 2007; 46: 594-8. [ Links ]














