Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Boletín médico del Hospital Infantil de México
versión impresa ISSN 1665-1146
Bol. Med. Hosp. Infant. Mex. vol.65 no.6 México nov./dic. 2008
Aspectos clínicos
Indicadores antropométricos para evaluar sobrepeso y obesidad en pediatría
Anthropometric indexes to evaluate pediatric overweight and obesity
Martha Kaufer-Horwitz1, Georgina Toussaint2
1 Clínica de Obesidad y Trastornos de Alimentación, Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán;
2 Servicio de Nutrición, Hospital Infantil de México Federico Gómez, México, D. F., México.
Solicitud de sobretiros:
Martha Kaufer Horwitz,
Clínica de Obesidad y Trastornos de Alimentación,
Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán,
Vasco de Quiroga Núm. 15, Col. Sección XVI, Deleg. Tlalpan,
C. P. I4000, México, D. F., México.
Fecha de recepción: 08-09-2008.
Fecha de aprobación: 09-10-2008.
Resumen
El sobrepeso y la obesidad en la edad pediátrica son, hoy en día, problemas de salud pública en países desarrollados y en vías de desarrollo. Su presencia en edades tempranas es factor de riesgo de obesidad y de riesgo coronario en la edad adulta; de ahí la importancia de prevenirla, detectarla y tratarla oportunamente. Para hacer el diagnóstico de sobrepeso y obesidad es necesario contar con indicadores antropométricos que se asocien con la adiposidad. El índice de masa corporal (IMC) ha resultado útil para la evaluación en el adulto, y en tiempos recientes se ha recomendado para la evaluación de niños y adolescentes. Diferentes grupos de expertos y organismos internacionales se han dado a la tarea de proponer estándares de referencia del IMC para uso internacional; entre ellos el Centro de Control de Enfermedades (CDC) de Estados Unidos de Norteamérica y el Grupo de Trabajo sobre Obesidad (IOTF) de la Organización Mundial de la Salud. En el presente artículo de revisión se presentan y se discuten estos estándares de referencia. Parece haber consenso en que los diferentes criterios internacionales, actualmente dis-ponibles, son útiles y pueden usarse de manera indistinta en la evaluación del sobrepeso y la obesidad en la infancia y en la adolescencia; sin embargo, los datos deben interpretarse con cautela y considerar las posibles ventajas y limitaciones de cada uno de los criterios.
Palabras clave: Obesidad; sobrepeso; antropometría; índice de masa corporal; estándares; niños; adolescentes.
Abstract
Overweight and obesity in children and adolescents are public health problems in developed and developing countries. Its presence at such an early age is a risk factor for obesity and coronary risk in adulthood, hence the importance of prevention, detection and treatment on time. In order to diagnose overweight and obesity, anthropometric indicators linked to adiposity are needed. The body mass index (BMI) has proven useful for the evaluation of obesity in adults and more recently it has been recommended for the assessment of children and adolescents. Different groups of experts and international agencies including the Center for Disease Control (CDC) in the USA and the International Obesity Task Force (IOTF) from the World Health Organization have proposed BMI reference standards for international use. In this review article, the standards of reference are presented and discussed. There seems to be consensus that the different international criteria currently available are useful and can be used interchangeably in the assessment of overweight and obesity in childhood and adolescence; however, data must be interpreted with caution and the possible advantages and limitations of each criterion must be considered.
Key words: Obesity; weight gain, overweight; anthropometry; body mass index; child; adolescence.
El sobrepeso y la obesidad han aumentado en los últimos 30 años al grado de convertirse en un problema de proporciones epidémicas en adultos y en niños, tanto en países desarrollados como en aquéllos en vías de desarrollo; México no es la excepción.1 Hasta hace poco, prácticamente no se hablaba de obesidad en la infancia y en la adolescencia, y la desnutrición dominaba los espacios en revistas especializadas de nutrición y salud (Fig. 1). El caso es distinto hoy día; debido a esto, es de gran relevancia monitorizar los patrones de crecimiento de la población y documentar las desviaciones de la normalidad (llámese desnutrición o sobrepeso y obesidad), para de esta manera poder formular políticas de salud, planear intervenciones, monitorizar su efectividad, y, de esta forma, dirigir los esfuerzos a la prevención.2 Este abordaje serviría para focalizar de manera más eficiente los recursos disponibles.
Consecuencias de la obesidad en la infancia e importancia de detectarla oportunamente y establecer esquemas de prevención
Se tiene amplia evidencia en la literatura que apoya la asociación entre obesidad en la edad pediátrica y diversas enfermedades.3 Los mecanismos del cómo se dan esas asociaciones entre las anormalidades y la enfermedad, y cómo afectan los diferentes órganos y sistemas, es tema de actuales investigaciones. La realidad es que un niño con sobrepeso u obesidad, que no es tratado, persistirá con el problema hasta la vida adulta, con la resultante de enfermedades crónicas asociadas como hipertensión arterial, dislipidemias, ateroesclerosis, morbilidad cardiovascular y diabetes mellitus tipo 2, entre otras.4
Desde que un niño desarrolla el sobrepeso presenta complicaciones que se pueden clasificar en inmediatas, intermedias y tardías de acuerdo al lapso que transcurre entre el inicio del sobrepeso y la aparición de las manifestaciones asociadas:5
a) Inmediatas. Con el simple hecho de presentar sobrepeso, se observa un incremento de las alteraciones ortopédicas como pie plano, resistencia a la insulina, incremento de andrógenos, aumento de colesterol, lipoproteínas de baja densidad y triglicéridos, así como alteraciones pulmonares, menstruales, diabetes tipo 2 y psicológicas, como autoimagen deteriorada.
b) Mediatas. En un lapso de dos a cuatro años posterior al inicio de la obesidad, se incrementa el riesgo de presentar, además de las manifestaciones inmediatas: hipertensión arterial (10 veces más), hipercolesterolemia (2.4 veces más), lipoproteínas de baja densidad altas (tres veces más) y lipoproteínas de alta densidad bajas (ocho veces más).
c) Tardías. Si la obesidad persiste hasta la edad adulta, además del agravamiento de las complicaciones mediatas, se tendrán incidencias y prevalencias altas de enfermedades coronarias, hipertensión vascular, enfermedad renal vascular, ateroesclerosis, artritis y ciertas neoplasias que son las que elevan la morbilidad y explican la mortalidad en la vida adulta.5, 6
Además de lo anterior, dentro de las comorbilidades de la obesidad en la edad pediátrica están: apnea del sueño, esteatohepatitis no alcohólica, colelitiasis, pseudotumor cerebri, reflujo gastrointestinal y síndrome de ovario poliquístico.7
Necesidad de contar con indicadores para evaluar el crecimiento y detectar la obesidad de manera oportuna
La evaluación antropométrica es la medición de las dimensiones físicas del cuerpo humano en diferentes edades y su comparación con estándares de referencia. A partir de ello, el clínico puede determinar las anormalidades en el crecimiento y desarrollo como resultado de conocer el estado nutricio de un individuo o un grupo que están en riesgo de alteraciones. Repetir estas mediciones en un niño a través del tiempo proporciona datos objetivos sobre su estado de nutrición y de salud. Para evaluar el crecimiento se necesita conocer el peso, la longitud o la estatura, la edad exacta y el sexo.
Los índices antropométricos para individuos o poblaciones pueden ser utilizados con diferentes objetivos y convertirse en indicadores para la identificación de riesgo, para intervención, evaluación de impacto sobre el estado nutricio o salud, para exclusión de ciertos tratamientos, entre otros. Dependiendo de las circunstancias, el mismo indicador antropométrico puede estar influenciado por la nutrición o la salud, o más por una que por la otra y por consiguiente puede ser un indicador del estado de nutrición o de salud, o de ambos; incluso, en algunos casos, se puede utilizar indirectamente como un indicador socioeconómico.8
Es claro que el diagnóstico de sobrepeso y la obesidad en pediatría debe ser integral, de ahí que los indicadores antropométricos tienen un gran valor de tamizaje en la construcción del diagnóstico. Sin embargo, no hay que perder de vista que éstos deben complementarse con indicadores clínicos, y en ocasiones bioquímicos, pues los alcances de la antropometría no permiten establecer las causas de la obesidad y establecer un diagnóstico final completo.
La Organización Mundial de la Salud (OMS), ha definido a la obesidad como la condición en la cual el exceso de tejido adiposo afecta de manera adversa la salud y el bienestar.8 Según esta definición, los indicadores idóneos para definirla deben ser aquellos que cuantifiquen la magnitud del tejido adiposo, de ahí que la definición ideal tendría que basarse en la estimación del porcentaje de grasa corporal. Sin embargo, esto es impráctico para propósitos epidemiológicos e, incluso, en casos clínicos. Por tal razón, la obesidad en el adulto tradicionalmente se ha medido con indicadores que, más que adiposidad, cuantifican la masa corporal. Se han explorado distintas relaciones entre el peso y la estatura con el fin de encontrar la que más claramente representa la relación de estas mediciones.
El índice de masa corporal (IMC) o índice de Quételet, es el cociente que resulta de dividir el peso corporal (en kilogramos) entre el cuadrado de la estatura (en metros cuadrados) y se usa comúnmente, y a gran escala, en estudios epidemiológicos para estimar la gravedad de la obesidad en adultos. En el caso de la población adulta, un punto de corte de 25 es indicativo de sobrepeso, y un IMC de 30 ó superior indica obesidad. Estos puntos de corte están relacionados con un aumento en las comorbilidades y en la mortalidad por enfermedades asociadas al sobrepeso y a la obesidad, y se han reconocido internacionalmente por lo que se usan para hacer comparaciones entre estudios y entre países.8 Es importante comentar que en los últimos años se ha dado una interesante discusión acerca de la conveniencia de establecer puntos de corte específicos para distintas poblaciones debido a que la asociación del IMC con la mortalidad (particularmente la cardiovascular) y la morbilidad es distinta en diferentes grupos de población.9
Además de su uso en adultos, actualmente varios comités de expertos de distintos ámbitos y países,10,13 incluyendo México,5 han recomendado que el indicador IMC para la edad sea utilizado para evaluar sobrepeso y obesidad en niños y adolescentes, por lo que hoy día es el indicador aceptado para comparaciones internacionales.8 Su recomendación se basa, entre otros aspectos, en que presenta una correlación positiva con la adiposidad en estas edades;14-15 el IMC en la infancia, así como sus cambios en esta etapa, se asocian con factores de riesgo para el desarrollo subsecuente de enfermedad coronaria y de otras enfermedades crónicas.16-17 Además, presenta una correlación más fuerte con el IMC en la edad adulta temprana que otras mediciones, como las de panículo adiposo (Cuadro 1).18
A pesar de su utilidad práctica, es importante dejar en claro que el IMC representa tanto la masa grasa como la masa libre de grasa, por lo que es un indicador de peso (o masa) y no de adiposidad como tal.19 La ventaja que se le atribuye a este índice, por sobre otras mediciones, es que es independiente de la estatura, permitiendo la comparación de los pesos corporales de individuos de distintas estaturas.20 Esta independencia de la talla, se da principalmente en los valores centrales de la distribución de estatura,21 y se ha cuestionado su utilidad en poblaciones donde la estatura baja es muy prevalente.17
El IMC en general presenta una alta correlación con la adiposidad, por lo que en poblaciones, en las cuales los altos niveles de adiposidad son comunes, este índice sí puede considerarse como un indicador del contenido corporal de grasa.22 Sin embargo, el IMC se afecta por factores como variaciones en el contenido de agua corporal, en la masa ósea y en el tejido muscular, de tal suerte que puede clasificar de manera errónea el contenido total de tejido adiposo en niños con mayor desarrollo muscular o con un índice córmico alto.23 Aún con estas limitantes, y dado lo costoso y poco accesible de los métodos para determinar masa magra y masa grasa, sigue siendo el indicador más práctico (tanto de peso relativo como del grado de adiposidad) para ser utilizado en estudios poblacionales, en adultos y en niños.19
La definición de sobrepeso y obesidad en niños es más compleja que en el adulto, donde la clasificación del IMC es independiente de la edad y del sexo. El uso de puntos de corte de distintos indicadores antropométricos, basados en las distribuciones de los indicadores en diferentes poblaciones, se ha generalizado debido a la ausencia de criterios claros para definir sobrepeso y obesidad en la infancia, tomando en cuenta la adiposidad corporal y su relación con eventos de salud. En la edad pediátrica, el IMC es muy cambiante y dependiente de la edad, al grado en que éste presenta un aumento importante del nacimiento a la adultez temprana.24 Por tal razón, a diferencia del adulto, donde se establecen puntos de corte fijos para sobrepeso y obesidad, en la edad pediátrica no es posible establecer un punto de corte único y deben establecerse, para niños y niñas, cortes dependientes de la edad.
A lo largo del crecimiento y el desarrollo, el IMC tiene un patrón diferente que el del peso y la estatura: lo normal es que haya un descenso en éste entre los dos y los cinco o seis años de edad, y que posteriormente aumente de nuevo. Este descenso temprano corresponde a una disminución en el tejido adiposo subcutáneo y al porcentaje de grasa corporal, y es lo que se conoce como rebote de adiposidad.25 El rebote de adiposidad temprano se ha documentado como factor de riesgo para el desarrollo y la instalación de la obesidad en edades posteriores,26 y refleja un crecimiento rápido temprano en la infancia, identificando a niños con valores de IMC en los percentiles superiores, o a niños que cruzan de un percentil a otro superior.27 La ganancia de peso acelerada en la infancia predice obesidad posterior.28,30 En edades posteriores a los seis años, debido a la relación del peso y la estatura, el IMC no presenta un incremento marcado (como en el caso del peso y la estatura) durante el segundo brote de crecimiento.24 Debido a las diferencias fisiológicas entre niños y niñas, es claro que los percentiles de IMC deben construirse para cada sexo.29
Por otra parte, la validez del IMC depende, en gran parte, de los puntos de corte utilizados. Al igual que los niveles de grasa corporal, el IMC y sus valores percentilares son continuos, y cualquier punto de corte que se elija será imperfecto para distinguir aquellos individuos con riesgos para la salud de los que no los tienen. Cuando se selecciona un punto de corte alto, los sujetos identificados como "normales" pueden clasificarse incorrectamente como sanos a pesar de tener niveles de grasa corporal altos. Por el contrario, cuando el punto de corte es bajo, los individuos con IMC alto pueden clasificarse erróneamente como enfermos a pesar de tener niveles de grasa normales (por ejemplo, los atletas musculosos). Por lo anterior, el punto de corte seleccionado debe lograr un equilibrio entre el sobrediagnóstico y el sub-diagnóstico, y debe obedecer al objetivo de la evaluación. Dado que los niveles de grasa corporal y los riesgos para la salud son continuos, el resultado de elegir puntos de corte para delimitar la normalidad debe tomarse con cautela.31
A la fecha, varios grupos han recomendado al IMC como el indicador de elección para evaluar obesidad en niños y adolescentes de dos a 19 años de edad.29,32,34 El motivo para hacer esta recomendación es que el IMC expresa la relación entre el peso y la estatura como una razón, puede obtenerse fácilmente, tiene una correlación fuerte con el porcentaje de grasa corporal (particularmente en los valores extremos), su asociación con la estatura es débil, e identifica correctamente a los individuos con mayor adiposidad en el extremo superior de la distribución (≥ percentil 85 para edad y sexo).29
Expresión de los índices antropométricos
Cuando lo que se desea es comparar a un niño o un grupo de niños con una población de referencia, cada uno de los índices, como es el caso del IMC, puede ser expresado de distintas formas, dependiendo del objetivo que se persiga; el puntaje z y los percentiles son las formas más comunes.
a) Puntaje z- Este ha sido recomendado por la Organización Mundial de la Salud (OMS)35,36 para utilizarse en los indicadores de peso para la estatura y estatura para la edad, debido a que es más sensible a los cambios que cuando se utiliza el porcentaje del indicador respecto a la media de referencia. Una ventaja importante de este sistema es que para grupos de población permite calcular la media y la desviación estándar (DE) en toda la población en su conjunto. Es la desviación del valor de un individuo desde el valor de la mediana de una población de referencia para sexo, edad, peso y estatura, dividida entre la DE de la referencia poblacional. Se expresa en unidades de DE y se define como normal (+ 1 a -1 DE), sobrepeso (> + 1 DE), obesidad (≥ + 2 DE).37
Cuando en la evaluación clínica diaria se requiere graficar el resultado del puntaje z, se puede recurrir a programas disponibles en Internet.38
b) Percentil. Es la posición de un individuo respecto al dado por una población de referencia, expresada en términos de qué porcentaje del grupo de individuos es igual o diferente. Así, si se tiene un niño de una determinada edad con un peso o IMC que cae en el percentil 10, el porcentaje de la población que pesa igual o menos que él es 10% de la población de la referencia, y por consiguiente 90% tendrá un peso o IMC superior. Los percentiles son de uso general en clínica dado que pueden utilizarse para monitorizar crecimiento o evolución del indicador en el tiempo; sobre todo si se usan como "carriles de crecimiento". Su interpretación es directa como en el caso del IMC; sin embargo, para el mismo intervalo o valor del percentil corresponden diferentes cambios en valores absolutos de peso.
El IMC como indicador antropométrico de tamizaje y de riesgo
En los últimos años, el IMC ha cobrado utilidad en el campo de la pediatría para coadyuvar en la detección de enfermedades crónicas o del riesgo de desarrollarlas. A pesar de que existen pocos estudios longitudinales que vayan desde la infancia hasta la adultez; estudios de cohorte como los de Baker y col.,39 han demostrado que tener un IMC elevado, indicativo de sobrepeso u obesidad entre los 7 a 13 años de edad, incrementa el riesgo de presentar enfermedades coronarias en la edad adulta. Asimismo, varios estudios transversales realizados en diferentes poblaciones de edad pediátrica, asocian al sobrepeso y a la obesidad, representados por el IMC, con alteraciones metabólicas como glucosa alterada en ayuno y resistencia a la insulina,40,41 hipertensión arterial,42,43 y dislipidemias caracterizadas por hipertrigliceridemia, hipercolesterolemia, lipoproteínas de baja y muy baja densidad incrementadas y lipoproteínas de alta densidad bajas.41,44 Estos resultados también se han encontrado en población pediátrica mexicana.45 Existen otros estudios que han evaluado el daño ya presente sobre sistemas, como es el caso de los niños y adolescentes con obesidad, donde se ha demostrado mayor susceptibilidad a la ateroesclerosis (por medio de la medición de la íntima media de la arteria carótida) y esteatosis hepática no alcohólica.46
Si bien se han estudiado los efectos a largo plazo de la obesidad en la edad pediátrica, en la actualidad se estudia su impacto sobre ciertos indicadores mediatos como el aumento de los días de estancia hospitalaria47 o el aumento significativo de la mortalidad en terapias intensivas pediátricas en poblaciones mexicanas.48
Se sabe que en ocasiones, cuando se relacionan dos indicadores antropométricos, tienden a aumentar su sensibilidad y especificidad, y tal es el caso del trabajo desarrollado por Maffeis y col.,49 donde se encontró que cuando la relación del IMC de niños obesos con el índice cintura/estatura era mayor de 0.5, el riesgo de presentar síndrome metabólico fue 12.11 veces más alto en comparación con niños con IMC normal y una relación de cintura/estatura menor de 0.5 (Cuadro 2).

Por lo anterior, al evaluar el estado nutricio de un niño con sobrepeso u obesidad por IMC, es importante buscar la presencia de alteraciones a nivel de diferentes órganos y sistemas y de ser posible incluso las psicológicas, con el objetivo de intervenir oportunamente y prevenir el desarrollo de enfermedades futuras. Es por eso que se recomienda tomar exámenes de laboratorio como glucosa en ayunas y perfil de lípidos completo a partir de que un niño es detectado con sobrepeso por IMC como medida de prevención y diagnóstico temprano.50
Necesidad de contar con instrumentos de comparación internacional
Hasta hace poco, debido a la ausencia de criterios internacionales ampliamente aceptados, cada país establecía sus propios criterios para definir sobrepeso y obesidad para elegir los indicadores con que evaluarlos y para definir los estándares de referencia y los puntos de corte; por tal razón, la mayoría de los estudios sobre sobrepeso u obesidad en la infancia o en la adolescencia utilizaban criterios y referencias diversas, de tal forma que la comparación entre países y entre estudios era difícil.51,53 La forma habitual de evaluar el crecimiento y la adiposidad infantil era a través de curvas de crecimiento basadas en peso y estatura; desde hace alrededor de 10 años, el IMC empezó a adquirir importancia como indicador para evaluar la adiposidad en la infancia y en la adolescencia, particularmente en estudios poblacionales.51 Es así como se inician los esfuerzos para homogeneizar los estándares y las definiciones de sobrepeso y obesidad en la infancia pero persisten aún las diferencias entre países. Por ejemplo, en América Latina aún se usa para estos fines el peso para la estatura; mientras que en Estados Unidos de Norteamérica (EUA) y algunos países europeos se ha adoptado el IMC para la edad y sexo, han aceptado los percentiles 85 y 95 para denotar alteración, pero usan estándares propios para realizar la evaluación. Esto dificulta comparar las tendencias del problema entre países, pues las prevalencias obtenidas al usar un criterio u otro pueden variar de manera importante. Lo anterior hace manifiesto la urgencia de contar con indicadores y criterios que permitan estas comparaciones. El mejor criterio deberá ser aquel que permita una mayor generalización y que demuestre una asociación con eventos de salud.
Además del IMC, más recientemente se han iniciado estudios para proponer al perímetro de cintura o al índice cintura/estatura como indicador para evaluar obesidad en niños y adolescentes, particularmente debido a acumulación de tejido adiposo en la región central; sin embargo, a la fecha no se han logrado consensos que permitan hacer comparaciones entre países o poblaciones.
Indicadores antropométricos para evaluar obesidad y sobrepeso en la infancia y adolescencia
a) Estándares basados en el peso y la estatura: IMC
Para el uso e interpretación correctos de los estándares basados en peso y estatura, una condición sine que non es la medición exacta y precisa del peso y de la estatura de los niños, y el conocimiento de la fecha de nacimiento para establecer la edad exacta y poderlos ubicar en una gráfica de crecimiento. Esta gráfica puede ser de peso para la edad, de peso para la estatura o de IMC para la edad; en todos los casos las gráficas se diferencian por sexo debido a las particulares del crecimiento en niñas y niños, y los momentos distintos del segundo brote de crecimiento. El uso de una tabla o gráfica de IMC por edad y sexo es de gran utilidad y es más exacta que las de peso para la edad y peso para la estatura para evaluar la ganancia de peso con relación a la ganancia en estatura, de ahí que dichos estándares han caído en desuso, particularmente cuando lo que se busca es evaluar sobrepeso u obesidad.54
Para usar adecuadamente el IMC es indispensable contar con mediciones precisas tanto del peso como de la estatura, pues pequeños errores en cualquiera de estas mediciones (o en ambas) pueden resultar en modificaciones importantes en el cálculo del IMC que incluso pueden implicar errores en la ubicación de los niños, particularmente en valores cercanos a los puntos de corte o a los cambios de percentil.
Pueden darse situaciones en las que se desconoce el valor de la estatura o no se tienen mediciones precisas para calcular el IMC. En estos casos, y sólo cuando se cuenta con bases de datos preexistentes, es posible usar los percentiles de peso para la edad para dirigir los recursos disponibles a los grupos de niños y adolescentes con mayor vulnerabilidad, en términos de incluir sujetos con sobrepeso y obesidad dentro de una muestra de población general.55
Desde la perspectiva clínica, la intención de los estándares de crecimiento no es la de ser un instrumento diagnóstico único, y mas bien constituyen herramientas de tamizaje para que el clínico se forme una impresión general del niño que se está evaluando.56
Centro de Control de Enfermedades-2000
En 1977, el Centro Nacional para Estadísticas en Salud (NCHS, por sus siglas en inglés) de EUA desarrolló unas tablas de crecimiento para que los profesionales de la salud contaran con una herramienta clínica para evaluar el crecimiento. En el año 2000, el Centro de Control de Enfermedades (CDC, por sus siglas en inglés) de EUA presentó la versión revisada de las tablas de 1977. Es importante puntualizar que las tablas de crecimiento CDC-2000 no se desarrollaron como estándares de cómo debía ser el crecimiento de niños sanos. La mayoría de los datos de estas tablas provienen de las Encuestas Nacionales de Nutrición y Salud (NHANES) que se realizan de manera periódica en ese país y presentan valores percentilares como puntos de referencia.
Los estándares de crecimiento CDC-2000 introdujeron las tablas de IMC para niños y niñas en edades de 2 a 20 años. Estas nuevas tablas tienen el propósito de sustituir las tablas de peso para la estatura de 1977.56 En estas tablas, como en las anteriores, se usaron datos de las NHANES; sin embargo, se decidió no incluir los datos de niños de seis años o mayores de NHANES-III para calcular los percentiles de IMC de la versión CDC-2000, debido al marcado incremento de peso de los niños de estas edades en comparación con encuestas estadounidenses anteriores. De no haberse excluido estos datos habría un subdiagnóstico de obesidad en niños y adolescentes.
En las tablas de IMC para edad y sexo de CDC-2000, se usan criterios percentilares para definir riesgo de sobrepeso y sobrepeso, de tal manera que los valores iguales o mayores del percentil 85 y menores del percentil 95 definen riesgo de sobre-peso y los valores iguales o mayores del percentil 95 definen sobrepeso en niños y adolescentes (Figs. 2A y 2B). Debido a las fluctuaciones del IMC durante el crecimiento (ver más adelante), los valores de IMC incluidos en estos intervalos percentilares varían desde alrededor de 18 hasta casi 32. En las referencias de CDC'2000 no se usa el término obesidad debido a que se consideró que podría tomarse como un término ofensivo para referirse a niños y porque los datos de peso y estatura, aun integrados en el IMC, no tienen la capacidad de medir específicamente grasa corporal.
Debido a la gran cantidad de información generada en los últimos años, en 2005, la Asociación Americana de Medicina en colaboración con la Administración de Recursos y Servicios de Salud y el CDC, formaron un nuevo comité de expertos con representantes de 15 organizaciones nacionales de salud, para revisar y actualizar las recomendaciones para la evaluación y el tratamiento de la valoración infantil, basadas en evidencia y en experiencia clínica.31 En sus informes,29,31 retomaron la recomendación del CDC-2000 en cuanto a los criterios para definir anormalidad en el IMC, y reiteraron la utilidad de dos puntos de corte -en lugar de uno solo- para reducir los errores por sobre o subdiagnóstico. En este sentido, los valores de IMC por debajo del percentil 85 se asocian con reservas de tejido adiposo que son indicativas de bajo riesgo; mientras que en los valores de IMC por arriba del percentil 95, muy probablemente la reserva de grasa sea alta y por ende se traduzca en un alto riesgo. Los valores intermedios, es decir, valores de IMC ubica-dos en los percentiles 85 a 94, indican riesgos dependientes de la composición corporal, la trayectoria del IMC en el tiempo, la historia familiar y otros factores.31 Debido a que en los adolescentes cercanos a la adultez, el percentil 95 es superior a un IMC de 30, el comité de 2005 recomendó que la definición de obesidad en adolescentes se estableciera con base en el valor del percentil 95 ó un IMC de 30, tomando el valor más bajo. Para los niños menores de dos años deberá seguirse utilizando el indicador peso para la estatura y los valores superiores al percentil 95 entrarían en la categoría de sobrepeso.29
En la revisión de las recomendaciones, los expertos del comité de 2005 optaron por llamarle sobrepeso y obesidad a los valores de IMC correspondientes a los percentiles iguales o mayores de 85 y menores de 95, e iguales o menores de 95, respectivamente (en lugar de riesgo de sobrepeso y sobrepeso), y argumentaron que el término obesidad tiene una connotación más precisa para el exceso de grasa y refleja más claramente que el término sobrepeso los riesgos asociados a la salud. Por otra parte, el término sobrepeso no está reconocido clínicamente para denotar adiposidad y se refiere simplemente a un peso alto por una gran masa magra o masa grasa, pero no atribuible a una o a otra. Es por ello que es el término idóneo para referirse a la categoría intermedia (valores entre el percentil 85 y 94), y así lo definió el comité.31 Por otra parte, esta terminología (sobrepeso y obesidad) permite establecer un continuo con el adulto y evita la confusión del término en riesgo de sobrepeso, que es poco comprendido por los pacientes y, en muchos casos, por los mismos profesionales de la salud. Una de las razones por las que se había evitado usar el término obesidad en las clasificaciones anteriores en EUA es el estigma que acompaña al término. Sin embargo, el comité de 2005 hizo una recomendación para que el personal clínico aprenda a manejar los conceptos de manera respetuosa en el encuentro con los pacientes y sus familias, pues el uso correcto de los términos presenta más ventajas que desventajas.
A raíz de la evolución del problema de sobrepeso y obesidad en la infancia, la clasificación pediátrica actual parece insuficiente, al menos para la población estadounidense. Un adolescente de 90 kg y uno de 125 kg, se encuentran en la misma categoría de acuerdo con el IMC (ambos por arriba del percentil 95), pero enfrentan efectos médicos y sociales muy distintos. La creación de una nueva categoría para la obesidad extrema en niños y adolescentes ayudaría a identificar a estos niños y a apresurar las medidas necesarias para evitar riesgos a la salud. El comité de expertos de 2005 ha propuesto que se reconozca el percentil 99 del IMC (correspondiente a valores de IMC de alrededor de 30 hasta 32 para niños de 10 a 12 años y ≥ 34 para jóvenes de 14 a 16 años). Debido a que el percentil 97 es el más alto incluido en las curvas percentilares del CDC, el comité proporciona en su publicación los valores correspondientes al percentil 99 para los distintos sexos y edades.31
OMS 2006
El origen de los estándares de crecimiento de la OMS data de la primera mitad de la década de 1990 cuando un grupo de expertos se dieron a la tarea de evaluar los estándares de crecimiento del NCHS y la OMS que se habían usado como referentes internacionales desde la década de los años setenta del siglo pasado.8 Las limitaciones de estas referencias han sido documentadas con anterioridad, y concluyen que las tablas anteriores no representan de manera adecuada el crecimiento normal en la infancia.57 Con esto, se formó el grupo que tendría por objetivo documentar cómo debería ser el crecimiento normal en todos los países, en condiciones óptimas, más que en un país en particular. La solidez de estos nuevos estándares de crecimiento radica en que se basan en niños sanos que viven en condiciones óptimas, conducentes a favorecer la expresión de sus potencialidades genéticas de crecimiento. Además, las madres de los niños seleccionados para la construcción de los estándares tenían prácticas saludables; es decir, practicaban la lactancia al seno materno y no fumaban.2,58 Al seleccionar poblaciones privilegiadas y sanas se pretendió reducir el efecto de la variabilidad ambiental. Además, la variabilidad del crecimiento lineal entre las seis poblaciones (California, EUA; Muscat, Ornan; Oslo, Noruega; Pelotas, Brasil; y localidades afluentes de Accra, Ghana y el Sur de Delhi, India) seleccionadas fue pequeña.59,60
Los nuevos estándares de la OMS reflejan el crecimiento temprano (de cero a 60 meses) normal bajo condiciones ambientales óptimas y pueden usarse para evaluar el crecimiento infantil independientemente del grupo étnico, el estado socioeconómico y el tipo de alimentación. Tienen la ventaja, sobre los estándares anteriores (NCHS/OMS), de estar basadas en un grupo internacional de niños en vez de aquellos de un solo país, y de reconocer que cuando se cubren las necesidades básicas y de salud, el crecimiento infantil es similar, independientemente del país.2
Grupo de Trabajo sobre Obesidad
En 1998, la OMS convocó al Grupo de Trabajo sobre Obesidad (IOTF por sus siglas en inglés: International Obesity Task Force) con la consigna de obtener una definición de sobrepeso y obesidad en la infancia que fuera aceptada en el ámbito internacional.61 Esta definición debería especificar el indicador, la población de referencia, y los puntos de corte específicos para distintos grupos de edad y sexo. El grupo basó su propuesta en el Grupo Europeo de Obesidad Infantil,62 que propuso vincular las definiciones de sobrepeso (IMC ≥ 25) y obesidad (IMC ≥ 30) en el adulto, con los valores percentilares en niños, con la finalidad de establecer puntos de corte pediátricos. El Grupo de Trabajo recomendó también que estos puntos de corte deberían derivarse de una población internacional de referencia34 y, en respuesta a esto, Cole y col.63 se dieron a la tarea de compilar y promediar las curvas percentilares de IMC de seis muestras con representatividad nacional (Brasil, Gran Bretaña, Hong Kong, Holanda, Singapur y EUA) para obtener los puntos de corte correspondientes a valores de IMC de 25 y 30 a la edad de 18 años para cada sexo. Lo que se obtuvo fueron puntos de corte específicos por sexo para edades de 2 a 18 años, donde los valores a los 18 años correspondían a los del adulto; es decir, valores de IMC de 25 para sobrepeso y de 30 para obesidad (Cuadro 3).
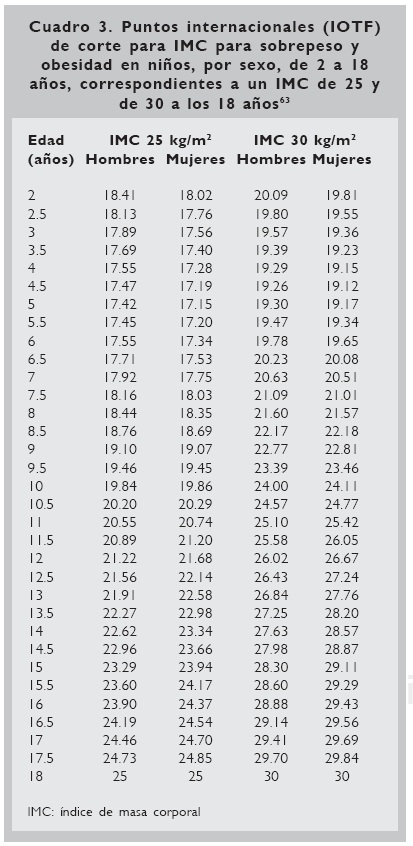
Desde una perspectiva teórica, el punto de corte percentilar idóneo es el punto de la distribución del IMC, donde el riesgo a la salud por obesidad empieza a aumentar de manera pronunciada y no necesariamente los puntos de corte establecidos por el Grupo de Trabajo. Desafortunadamente, en el caso de los niños, el establecimiento de este punto no es posible en la actualidad, debido, en parte, a que los niños tienen menos enfermedades que los adultos y a que la asociación entre la obesidad en la infancia y los riesgos subsecuentes a la salud pueden estar mediados por la misma obesidad en el adulto, que actúa como un potente confusor en esta relación. Aun cuando los puntos de corte propuestos por el IOTF son superiores a otros, es importante tener en cuenta que la definición de sobrepeso y obesidad que se obtiene es estadística.63
El enfoque propuesto por el IOTF, permite comparar las prevalencias de obesidad y sobrepeso en niños y adolescentes entre estudios y entre poblaciones, y establecer un continuo en la evaluación del sobrepeso y la obesidad que abarca desde la infancia hasta la edad adulta; sin embargo, no se ha establecido con claridad si estos puntos de corte en la infancia se asocian con riesgos a la salud similares a los del adulto, aunque se ha encontrado que los niños y adolescentes con sobrepeso tienen un mayor riesgo de presentar enfermedades crónicas en la vida adulta que sus pares delgados.17,34 A la fecha se desconoce la validez de estos puntos de corte en poblaciones con alta prevalencia de estatura baja. En la última Encuesta Nacional de Salud y Nutrición que se levantó en México en 2006,! se utilizaron los criterios de IOTF para evaluar sobrepeso y obesidad en niños y adolescentes, razón por la cual es posible contrastar la información obtenida con prevalencias en otros países.
b) Estándares basados en otros estimadores de obesidad: perímetro de cintura
El perímetro de la cintura es una medida útil en la evaluación antropométrica de la obesidad, pues se asocia con morbilidad cardiovascular en adultos.43 Además, el IMC no aporta información en la variabilidad que existe en la distribución de la grasa corporal, y se sabe que la grasa abdominal representa un riesgo metabólico en una gran variedad de enfermedades crónicas.64 El perímetro de cintura se recomienda hoy día como el indicador antropométrico más práctico y sencillo para evaluar la grasa abdominal en adultos,8 y cada vez hay más evidencia de que su uso no está limitado a los adultos, y que la asociación del perímetro de la cintura y un perfil aterogénico también se presenta en niños.65,67 El perímetro de la cintura se asocia con la grasa visceral en niños, cuando se usa, como estándar de oro para la validación, la resonancia magnética.67 Sin embargo, la evaluación del perímetro de la cintura en niños ha sido controvertida debido a la dificultad para tener mediciones precisas y a los cambios fenotípicos en niños y niñas durante el crecimiento. El CDC recomienda que la medición se realice horizontal-mente justo por arriba de la cresta iliaca derecha pero al día de hoy no hay acuerdo en el sitio preciso donde debe realizarse la medición y existe una gran diversidad de técnicas y sitios de medición que generan resultados diferentes.68
Por otra parte, el perímetro de cintura es difícil de medir en el niño obeso debido a la dificultad de palpar los referentes óseos necesarios para realizar correctamente la medición, a la presencia de varios pliegues cutáneos y a la dificultad para utilizar la cicatriz umbilical como guía, dado que puede estar desplazada debido a la protuberancia del abdomen.54 En algunos casos, es posible localizar los referentes óseos en niños obesos si se les coloca en decúbito lateral, de uno y otro lado. De esta mane' ra, la protuberancia del abdomen se desplaza y quedan palpables los puntos óseos. Una vez localizados éstos, se procede a realizar la medición de la manera habitual. Los valores que resulten de esta medición deben interpretarse con cautela.
De momento no se dispone de puntos de corte internacionales para el perímetro de cintura que sean apropiados para identificar a los niños o adolescentes con mayor cantidad de grasa corporal o con mayor riesgo cardiovascular o metabólico, ya sea usando como indicador exclusivo al perímetro de cintura o en conjunción con el IMC, por lo que no existe una recomendación para su uso.29 Sin embargo, se han publicado algunas guías en poblaciones específicas.69,71 En México, existen unas tablas de distribución percentilar del perímetro de cintura para niños de 6 a 10 años de edad.72 El perímetro de cintura y el índice cintura/estatura prometen ser un indicador complementario en la identificación de obesidad en población pediátrica en un futuro, cuando se cuente con valores de referencia (específicos para edad, sexo, posiblemente estatura, e incluso percentiles de IMC), dado que se asocian con riesgos futuros (Cuadro 2).49
Comentarios
Es claro que el exceso de grasa corporal se asocie con riesgos aumentados a la salud. Sin embargo, no existe una medición única de grasa corporal (ya sea que mida directamente la masa grasa o como porcentaje del peso corporal) que pueda discernir claramente entre la salud y la enfermedad, o el riesgo de enfermedad en niños. Esto es debido a que, aún si fuera posible contar con una medición precisa de la grasa corporal, existen otros factores que contribuyen a la evaluación, entre ellos: la distribución de la grasa, el factor genético y la condición física.11
La elección del criterio antropométrico de evaluación es de importancia en casos individuales y en la evaluación de grupos o poblaciones. Cada vez resultan más claras las ventajas de usar estándares internacionales sobre los locales, tanto para fines de evaluación como de comparación. Como es de esperarse, debido a las diferencias entre criterios, las prevalencias de sobrepeso y obesidad obtenidas a partir de ellos serán diferentes al utilizar estándares distintos. Por ejemplo, el uso de los nuevos estándares de la OMS resultará en una mayor prevalencia de sobrepeso que el detectado con las tablas de NCHS/OMS,8,73 que variará de acuerdo con la edad, el sexo y el estado nutricio de la población índice.2 Por otra parte, al preferir los criterios de la IOTF y las tablas de crecimiento de Cole y col.,63 se obtendrán prevalencias marcadamente menores de sobrepeso en niños desde los dos hasta los 17 años de edad que si se usaran las referencias de CDC-2000.74
Los estándares de referencia de CDC-2000 y de IOTF, son los más aceptados para uso internacional en la actualidad, y se utilizan en la evaluación de la obesidad infantil en el ámbito clínico y en investigación epidemiológica (Cuadro 4). Resulta claro que la tendencia es a elegir un estándar que tenga mayor capacidad para predecir riesgos futuros. Janssen y col.75 condujeron un estudio para determinar qué puntos de corte de IMC, para clasificar el estado de adiposidad en niños, eran más efectivos para predecir riesgos futuros a la salud; los del CDC o los del IOTF. Evaluaron a 1 709 niños de 4 a 15 años de edad del estudio Bogalusa con los criterios del CDC y del IOTF al inicio, y determinaron la habilidad del diagnóstico de sobrepeso u obesidad basada en ambos criterios para predecir obesidad y síndrome metabólico en la edad adulta, después de 13 a 24 años de seguimiento. Encontraron que, independientemente de la clasificación, los niños con sobrepeso u obesidad en la niñez son predictores fuertes de obesidad y de factores de riesgo de enfermedad coronaria en la adultez temprana. Las diferencias en la capacidad predictiva de ambos criterios fueron mínimas.

Al parecer, hay consenso en que los diferentes criterios internacionales actualmente disponibles son útiles y pueden usarse de manera indistinta en la evaluación del sobrepeso y la obesidad en la infancia y en la adolescencia, pues arrojan resultados similares. Es necesario, sin embargo, interpretar los datos con cautela y considerar las posibles ventajas y limitaciones de cada uno de los criterios, sobre todo al hacer comparaciones de estudios que utilizan criterios diferentes.74 Tal es el caso, como por ejemplo, si la estatura está por debajo o por arriba de dos DE de la población de referencia. En este caso, ¿se debería ajustar el IMC para la edad en función de la estatura? Si bien aún no se tiene una sola respuesta, lo importante es que un niño llame la atención del clínico y que durante su crecimiento, el IMC sea una herramienta más de prevención y diagnóstico de obesidad.
Referencias
1. Olaiz-Fernández G, Rivera-Dommarco J, Shamah-Levy T, Rojas R, Villalpando-Hernández S, Hernández-Ávila M, et al. Encuesta Nacional de Salud y Nutrición 2006. Cuernavaca, México: Instituto Nacional de Salud Pública; 2006. [ Links ]
2. World Health Organization (WHO). WHO Child Growth Standards: Length/height-for-age, weight-for-age, weight-for-length, weight-for-height and body mass in-dex-for-age. Methods and development. Ginebra: 2006. Disponible en: http://www.who.int/childgrowth/stan-dards/technical_report/en/index.html [ Links ]
3. Katzmarzyk PT, Tremblay A, Perusse L, Despres JP, Bouchard C. The utility of the international child and adolescent overweight guidelines for predicting coronary heart disease risk factors. J Clin Epidemiol. 2003; 56: 456-62. [ Links ]
4. Srinivasan SR, Myers L, Berenson GS. Rate of change in adiposity and its relationship to concomitant changes in cardiovascular risk variables among biracial (black-white) children and young adults: The Bogalusa Heart Study. Metabolism. 2001; 50: 299-305. [ Links ]
5. Calzada-León R. Obesidad en niños y adolescentes. México: Academia Americana de Pediatría. Editores de Textos Mexicanos; 2003. [ Links ]
6. Dietz WH. Childhood weight affects adult morbidity and mortality. J Nutr. 1998; 128; 411S-4. [ Links ]
7. Ebbeling CB, Pawlak DB, Ludwig DS. Childhood obesity: Public-health crisis, common sense cure. Lancet. 2002; 360: 473-82. [ Links ]
8. World Health Organization (WHO). Physical status: the use and interpretation of anthropometry. Report of a WHO Expert Committee. Technical Report Series No. 854. Geneva: World Health Organization; 1995. [ Links ]
9. WHO-Western Pacific Region. The Asia-Pacific perspective: redefining obesity and its treatment. Regional Office for the Western Pacific, World Health Organization, International Association for the Study of Obesity, Int Obes Task Force; 2000. p. 1-55. [ Links ]
10. HimesJH, Dietz WH. Guidelines for overweight in adolescent preventive services: Recommendations from an expert committee. The Expert Committee on Clinical Guidelines for Overweight in Adolescent Preventive Services. Am J Clin Nutr. 1994; 59: 307-16. [ Links ]
11. Barlow SE, Dietz WH. Obesity Evaluation and Treatment: Expert Committee Recommendations. Pediatrics. 1998; 1O2:e29. http://pediatrics.aappublications.org/cgi/content/full/102/3/e29 [ Links ]
12. Dietz WH, Bellizzi MC. Introduction: the use of body mass index to assess obesity in children. AmJ Clin Nutr. 1999; 70: 123S-5S. [ Links ]
13. Bellizzi MC, Dietz WH. Workshop on childhood obesity: Summary of the discussion. AmJ Clin Nutr. 1999; 70: I73S-5S. [ Links ]
14. Pietrobelli A, Faith MS, Allison DB, Gallagher D, Chiumello G, Heymsfield SB. Body mass index as a measure of adiposity among children and adolescents. A validation study. J Pediatr. 1998; 132: 204-10. [ Links ]
15. Mei Z, Grummer-Strawn LM, Pietrobelli A, Goulding A, Goran Ml, Dietz WH. Validity of body mass index compared with other body-composition screening indexes forthe assessment of body fatness in children and adolescents. Am J Clin Nutr. 2002; 75: 978-85. [ Links ]
16. DwyerT, Blizzard CL. Defining obesity in childhood by biological endpoint ratherthan population distribution. Int J Obes Re I at Metab Disord. 1996; 20: 472-80. [ Links ]
17. Gibson RS. Principles of nutritional assessment. 2nd ed. Oxford: Oxford University Press; 2005. [ Links ]
18. Guo SM, Roche AF, Chumlea WC, Gardner JD, Siervogel RM. The predictive value of childhood body mass index values for overweight at age 35 y. Am J Clin Nutr. 1994; 59: 810-9. [ Links ]
19. Vanltallie TB. Body weight, morbidity, and longevity. En: Bjorntorp P, Brodoff BN, editores. Obesity. Philadelphia, EUA: JB Lippincott Co.; 1992. p. 55-66. [ Links ]
20. Micozzi MS, Albanes D, Jones DY, Chumlea WC. Correlations of body mass indexes with weight, stature, and body composition in men and women in NHANES I and II. Am J Clin Nutr. 1986; 44: 725-31. [ Links ]
21. Freeman J, Power C, Rodgers B. Weight for height indexes of adiposity in childhood and early adult life. IntJ Epidemiol. 1995; 24:970-6. [ Links ]
22. Bjorntorp P. Fat cell distribution and metabolism. En: Wurtman RJ, Wurtman JJ, editores. Human obesity. Ann N Y Acad Sci. 1987; 499: 66-72. [ Links ]
23. Roberts SB, Dallal GE. The new childhood growth charts. Nutr Rev. 2001; 59: 31-6. [ Links ]
24. Rolland-Cachera MF, Sempé M, Guilloud-Bataille M, Patois E, Pequignot-Guggenbuhl F, Fautrad V. Adiposity indexes in children. AmJ Clin Nutr. 1982; 36: 178-84. [ Links ]
25. Rolland-Cachera MF, Deheeger M, Bellisle F, Sempe M, Guilloud-Bataille M, Patois E. Adiposity rebound in children: a simple indicatorfor predicting obesity. Am J Clin Nutr. 1984; 39: 129-35. [ Links ]
26. Dietz WH. Periods of risk in childhood forthe development of adult obesity: What do we need to learn? J Nutr. 1997; 127: 1884S-6S. [ Links ]
27. Cole TJ. Children grow and horses race: Is the adiposity rebound a critical period for later obesity? BMC Pediatr. 2004; 4: 6. [ Links ]
28. Reilly JJ, Armstrong J, Dorosty AR, Emmett PM, Ness A, Rogers I, et al. Early life risk factors for obesity in childhood: cohort study. BMJ. 2005; 330: 1357. [ Links ]
29. Krebs NK, Himes JH, Jacobson D, Nicklas TA, Guilday P, Styne D. Assessment of child and adolescent overweight and obesity. Pediatrics. 2007; 120: S193-S228. [ Links ]
30. Baird J, Fisher D, Lucas P, Kleijnen J, Roberts H, Law C. Being big or growing fast: systematic review of size and growth in infancy and later obesity. BMJ. 2005; 331: 929. [ Links ]
31. Barlow SE and the Expert Committee. Report and treatment of child and adolescent overweight and obesity: Summary Expert Committee Recommendations Regarding the Prevention, Assessment. Pediatrics. 2007; 120: S164-S92. [ Links ]
32. Himes JH, Dietz WH. Guidelines for overweight in adolescent preventive services: Recommendations from an expert committee: The Expert Committee on Clinical Guidelines for Overweight in Adolescent Preventive Services. Am J Clin Nutr. 1994; 59: 307-16. [ Links ]
33. Koplan JP, Liverman CT, Kraak VI. Preventing childhood obesity: Health in the balance. Washington, DC: National Academics Press; 2005. [ Links ]
34. WHO. Obesity: preventing and managing the global epidemic. Report of a WHO consultation. World Health Organ Tech Rep Ser. 2000; 894: I-XII, 1-253. [ Links ]
35. WHO. Measuring change in nutritional status. Ginebra: WHO; 1983. [ Links ]
36. Dibley MJ, Staehling N, Nieburg P, Trowbridge L. Interpretation of Z-score anthropometric indicators derived from the international growth reference. Am J Clin Nutr. 1987; 46: 749-62. [ Links ]
37. Aparicio M, Estrada LA, Fernández C, Hernández RM. Manual de antropometría. Departamento de Nutrición Aplicada y Educación Nutricional. Instituto Nacional de Ciencias Médicas y Nutrición SalvadorZubirán. México: CONACYT; 2004. [ Links ]
38. Calculadora de IMC y de puntaje-z. Organización Mundial de la Salud, www.who.int/childgrowth/software/en/ [ Links ]
39. BakerJL, Olsen LW, Sorensen T. Childhood body mass index and the risk of coronary heart disease in adulthood. N Engl J Med. 2007; 357: 2329-37. [ Links ]
40. Manios Y, Kourlaba G, Kafatos A, Cook T, Spyridaki A, Fragiadakis GA. Associations of several anthropometric indexes with insulin resistance in children: The children study. Acta Paediatr. 2008; 97: 494-9. [ Links ]
41. Kelishadi R, Ardalan G, Gheiratmand R, Adeli K. Paediatric metabolic syndrome and associated anthropometric indexes: The CASPIAN Study. Acta Paediatr. 2006; 95: 1625-34. [ Links ]
42. Denney-Wilson E, Hardy L, Dobbins T, Okely AD, Baur LA. Body mass index, waist circumference, and chronic disease risk factors in Australian adolescents. Arch Pediatr Adolesc Med. 2008; 162: 566-73. [ Links ]
43. Katzmarzyk PT, Srinivasan SR, Chen W, Malina RM, Bouchard C, Berenson GS. Body mass index, waist circumference and clustering of cardiovascular disease risk factors in biracial sample of children and adolescents. Pediatrics. 2004; 114: e199-e205. [ Links ]
44. Boyd GS, Koenigsberg J, Falker B, Gidding S, Hassink S. Effect of obesity and high blood pressure on plasma lipid levels in children and adolescents. Pediatrics. 2005; 116: 442-6. [ Links ]
45. Perichart-Perera O, Balas-Nakash M, Schiffman-Selechnick E, Barbato-Dosal A, Vadillo-Ortega F. Obesity increases metabolic syndrome risk factors in school-aged children from an urban school in Mexico City. J Am Diet Assoc. 2007; 107: 81 -91. [ Links ]
46. Demircioglu F, Kocyigit A, Arslan N, Cakmakci H, Hizli S, Sedat AT. Intima-media thickness of carotid artery and susceptibility to atherosclerosis in obese children with nonalcoholic fatty liver disease. J Pediatr Gastroenterol Nutr. 2008; 47: 68-75. [ Links ]
47. Vellinga A, Odonovan D, de la Harpe D. Length of stay and associated cost of obesity related hospital admission in Ireland. BMC Health Serv Res. 2008; 8: 88. [ Links ]
48. Toussaint G, Amarante M, Carrillo H, Crabtree U Jarillo A, Libreros A. Nutritional status in children at admission at the intensive care unit: a mortality risk factor. Pediatr Crit Care. 2007; 8: A200. [ Links ]
49. Maffeis C, Banzato C, Talamini G. Waist to height ratio, a useful indexto identify high metabolic risk in overweight children. J Pediatr. 2008; 152: 207-13. [ Links ]
50. Barlow SD and the Expert Committee. Expert Committee Recommendations Regarding the Prevention, Assessment, and Treatment of Child and Adolescent Overweight and Obesity: Summary Report. Pediatrics. 2007; 120: 164-92. [ Links ]
51. Guillaume M. Defining obesity in childhood: current practice. Am J Clin Nutr. 1999; 70: 126S-30S. [ Links ]
52. Power C, Lake JK, Cole TJ. Measurement and long-term health risks of child and adolescent fatness. Int J Obes Relat Metab Disord. 1997; 2: 507-26. [ Links ]
53. Wang Y, Wang JQ. A comparison of international references for the assessment of child and adolescent overweight and obesity in different populations. EurJ Clin Nutr. 2002; 56: 973-82. [ Links ]
54. Rudolf MCJ. The obese child. Arch Dis Child Ed Pract. 2004; 89; 57-62. [ Links ]
55. Stettler N, Arezoo Z, Posner JC. Predictive value of weight-for-age to identify overweight children. Obesity. 2007; 15: 3106-12. [ Links ]
56. 2000 CDC Growth Charts: United States. Disponible en: http://www.cdc.gov/GROWTHCHARTS/ [ Links ]
57. De Onis M, Habicht JP. Anthropometric reference data for international use: recommendations from a World Health Organization Expert Committee. Am J Clin Nutr. 1996; 64: 650-8. [ Links ]
58. Garza C, de Onis M, for the WHO Multicentre Growth Reference Study Group. Rationale for developing a new international growth reference. Food Nutr Bull. 2004; 25 Suppl 1: S5-S14. [ Links ]
59. De Onis M, Garza C, Victora CG, Bhan MK, Norum KR. WHO Multicentre Growth Reference Study (MGRS): Rationale, planning and implementation. Food Nutr Bull. 2004; 25 Suppl 1: S1-S89. [ Links ]
60. WHO Multicentre Growth Reference Study Group. Assessment of differences in linear growth among populations in the WHO Multicentre Growth Reference Study. Acta Paediatr. 2006; 95 Suppl 450: 56-66. [ Links ]
61. Bellizzi MC, Dietz WH. Workshop on childhood obesity: summary of the discussion. AmJ Clin Nutr. 1999; 70: 173-5S. [ Links ]
62. Poskitt EM. Defining childhood obesity: the relative body mass index /BMI). European Childhood Obesity Group. Acta Paediatr. 1995; 84: 961-3. [ Links ]
63. ColeTJ, Bellizzi MC, Flegal KM, Dietz WH. Establishing a standard definition for child overweight and obesity worldwide: International survey. BMJ. 2000; 320: 1240-5. [ Links ]
64. Bjorntorp P. Visceral obesity: a "civilization syndrome". Obes Res. 1993; 1: 206-22. [ Links ]
65. Goran Ml, Gower BA, Treuth MT, Nagy TR. Prediction of intra-abdominal and subcutaneous abdominal adipose tissue in healthy pre-pubertal children. Int J Obes. 1998; 22: 549-58. [ Links ]
66. Freedman DS, Serdula MK, Srinivasan SR, Berenson GS. Relation of circumferences and skinfold thicknesses to lipid and insulin concentrations in children and adolescents: the Bogalusa Heart Study. Am J Clin Nutr. 1999; 69: 308-17. [ Links ]
67. Brambilla P, Bedogni G, Moreno LA. Cross validation of anthropometry against magnetic resonance imaging for the assessment of visceral and subcutaneous adipose tissue in children. Int J Obes. 2006; 30: 23-30. [ Links ]
68. Wang J, Thornton JC, Bari S, Williamson B, Gallagher D, Heymsfield SB, et al. Comparisons of waist circumferences measured at 4 sites. Am J Clin Nutr. 2003; 77: 379-84. [ Links ]
69. Fernández JR Redden DT, Pietrobelli A, Allison DB. Waist circumference percentiles in nationally representative samples of African-American, European-American, and Mexican-American children and adolescents. J Pediatr. 2004; 145: 439-44. [ Links ]
70. McCarthy HD, Jarrett KV, Crawley HF. The development of waist circumference percentiles in British children aged 5.0-1 6.9 y. EurJ Clin Nutr. 2001; 55: 902-7. [ Links ]
71. Ardern Cl, Janssen I, Ross R, Katzmarzyk PT. Development of health-related waist circumference thresholds within BMI categories. Obes Res. 2004; 12: 1094-103. [ Links ]
72. Gómez-Díaz R, Martínez-Hernández AJ, Aguilar Salinas CA, Violante R, López-Alarcón M, Jiménez-Villarruel M, et al. Percentile distribution of the waist circumference among Mexican pre-adolescents of a primary school in Mexico City. Diabetes Obes Metab. 2005; 7: 716-21. [ Links ]
73. Must A, Dallal GE, Dietz WH. Reference data for obesity: 85th and 95th percentiles of body mass index (wt/ht2) and triceps skinfold thickness. Am J Clin Nutr. 1991; 53: 839-46. [ Links ]
74. Flegal KM, Ogden CL, Wei R, Kuczmarski RL, Johnson CL. Prevalence of overweight in US children: comparison of US growth charts from the Centers for Disease Control and Prevention with other reference values for body mass index. Am J Clin Nutr. 2001; 73: 1086-93. [ Links ]
75. Janssen I, Katzmarzyk PT, Srinivasan SS, Chen W, Malina RM, Bouchard C, et al. Utility of childhood BMI in the prediction of adulthood disease: comparison of national and international references. Obes Res. 2005; 13: 1106-15. [ Links ]















