Índice
1 Introducción
2 Metodología
3 Grados de recomendación y niveles de evidencia
4 Epidemiologia de la enfermedad cardiovascular en la mujer en América
4.1 Conclusiones
5 Factores de riesgo cardiovascular
5.1 Factores de riesgo tradicionales
5.1.1 Factores no modificables (edad, antecedente familiar)
5.1.1.1 Edad
5.1.1.1.1 Conclusiones
5.1.1.2 Historia familiar
5.1.1.2.1 Conclusiones
5.1.2 Dislipidemias
5.1.2.1 Tratamiento
5.1.2.1.1 Pasos para el tratamiento de las dislipidemias en mujeres
5.1.2.1.2 Tratamiento no farmacológico
5.1.2.1.3 Tratamiento farmacológico
5.1.2.1.3.1 Estatinas
5.1.2.1.3.1.1 Embarazo y estatinas
5.1.2.1.3.2 Ezetimibe
5.1.2.1.3.3 Inhibidores de la proproteína convertasa subtilisina/kexina tipo 9
5.1.2.2 Conclusiones
5.1.3 Diabetes mellitus
5.1.3.1 Estrategias específicas en el manejo de la mujer diabética
5.1.3.2 Conclusiones
5.1.4 Sobrepeso-obesidad
5.1.4.1 Estrategias para el manejo de la obesidad
5.1.4.2 Conclusiones
5.1.5 Síndrome metabólico
5.1.5.1 Tratamiento del síndrome metabólico
5.1.5.2 Conclusiones
5.1.6 Inactividad física-sedentarismo
5.1.6.1 Recomendaciones de actividad física
5.1.6.1.1 Niñas y adolescentes
5.1.6.1.2 Mujer embarazada
5.1.6.1.3 Mujer adulta sana
5.1.6.1.4 Mujer adulta mayor
5.1.6.1.5 Mujer con enfermedad cardiovascular
5.1.6.1.6 Conclusiones
5.1.7 Tabaquismo
5.1.7.1 Efectos del tabaquismo activo y pasivo
5.1.7.2 Abordaje terapéutico
5.1.7.3 Farmacoterapia del tabaquismo
5.1.7.4 Conclusiones
5.1.8 Hipertensión arterial
5.1.8.1 Tratamiento
5.1.8.1.1 Tratamiento no farmacológico
5.1.8.1.2 Tratamiento farmacológico
5.1.8.1.3 Conclusiones
5.2 Factores de riesgo emergentes
5.2.1 Factores psicosociales
5.2.1.1 Vulnerabilidad de la mujer ante los factores psicosociales
5.2.2 Estrés
5.2.2.1 Tratamiento
5.2.3 Depresión
5.2.3.1 Mecanismos que conectan la depresión y la enfermedad cardiovascular
5.2.3.2 Diagnóstico
5.2.3.3 Tratamiento
5.2.3.4 Conclusiones
5.2.4 Enfermedades autoinmunes
5.2.4.1 Conclusiones
5.2.5 Cardio-oncología. Prevención
5.2.5.1 Prevención cardiovascular en la paciente con cáncer
5.2.5.2 Prevención de toxicidad cardiovascular del tratamiento oncológico
5.2.5.2.1 Hipertensión arterial
5.2.5.2.2 Cardiopatía isquémica
5.2.5.2.3 Disfunción ventricular
5.2.5.2.4 Estrategia para minimizar cardiotoxicidad
5.2.5.2.5 Enfermedad valvular
5.2.5.2.6 Enfermedad del sistema de conducción y del ritmo cardiaco
5.2.5.2.7 Conclusiones
5.3 Factores de riesgo únicos o específicos de género
5.3.1 Menarquia
5.3.1.1 Conclusiones
5.3.2 Menopausia
5.3.2.1 Conclusiones
5.3.3 Insuficiencia ovárica prematura
5.3.3.1 Conclusiones
5.3.4 Terapia hormonal
5.3.4.1 Anticonceptivos
5.3.4.1.1 Conclusiones
5.3.4.2 Terapia hormonal de la menopausia
5.3.4.2.1 Conclusiones
5.3.5 Síndrome de ovario poliquístico
5.3.5.1 Síndrome de ovario poliquístico y riesgo cardiovascular
5.3.5.2 Conclusiones
5.3.6 Trastornos hipertensivos asociados al embarazo
5.3.6.1 Prevención de la preeclampsia
5.3.6.2 Manejo del riesgo cardiovascular en mujeres con antecedente de preeclampsia
5.3.6.3 Conclusión
5.3.7 Diabetes mellitus gestacional
5.3.7.1 Metabolismo normal de la glucosa durante el embarazo
5.3.7.2 Factores de riesgo para diabetes mellitus gestacional, criterios diagnósticos y tamizaje
5.3.7.3 Recomendaciones para el diagnóstico
5.3.7.4 Diabetes mellitus gestacional y riesgo cardiovascular futuro
5.3.7.5 Conclusiones
5.3.8 Parto pretérmino
5.3.8.1 Riesgo de enfermedad cardiovascular en mujeres con parto pretérmino
5.3.8.2 Mecanismos fisiopatológicos relacionados
5.3.8.3 Conclusiones
6 Estimación del riesgo cardiovascular en la mujer
6.1 Algoritmo para la estimación del riesgo cardiovascular en la mujer
7 Recomendaciones terapéuticas en prevención primaria
7.1 Medidas de prevención no farmacológicas
7.2 Medidas de prevención farmacológicas: tratamiento con ácido acetilsalicílico
7.3 Otros tratamientos y suplementos en prevención primaria
8 Algoritmo de manejo específico de género de la mujer en prevención primaria
9 Conclusiones finales
10 Financiación
11 Conflictos de interés
12 Agradecimientos
13 Bibliografía
14 Anexos. Recomendaciones
Abreviaturas
| AAS | ácido acetilsalicílico |
| ACC | American College of Cardiology |
| ACD | Asociación Canadiense de Diabetes |
| ACOG | American College of Obstetricians and Gynecologists |
| ACOS | anticonceptivos orales |
| ACV | accidente cerebrovascular |
| AF | actividad física |
| AHA | American Heart Association |
| AHF | antecedentes heredofamiliares |
| ALAD | Asociación Latinoamericana de Diabetes |
| AOC | anticonceptivos combinados |
| ApoB | apolipoproteína B |
| AR | artritis reumatoidea |
| ARAII | antagonistas de los receptores de angiotensina II |
| ASA | American Stroke Association |
| ASCEND | Efectos del AAS en prevención primaria en pacientes diabéticos |
| ASCVD | atherosclerotic cardiovascular disease |
| ASPREE | Efecto del AAS en la mortalidad por todas las causas en paciente mayor sano |
| BNP | péptido natriurético tipo B |
| CARMELA | Cardiovascular Risk Factor Múltiple Evaluation in Latin América |
| CB | cirugía bariátrica |
| c-HDL | colesterol vinculado a lipoproteínas de alta densidad |
| CI | cardiopatía isquémica |
| c-LDL | colesterol vinculado a lipoproteínas de baja densidad |
| CMCT | Convenio Marco para el Control del Tabaco |
| CPD | cigarrillos por día |
| CR | clase de recomendación |
| CT | colesterol total |
| CV | cardiovasculares |
| c-VLDL | colesterol vinculado a lipoproteínas de muy alta intensidad |
| DIPSI | Diabetes in Pregnancy Study Group India |
| DLP | dislipidemia |
| DM | diabetes mellitus |
| DM1 | diabetes mellitus tipo 1 |
| DM2 | diabetes mellitus tipo 2 |
| DMG | diabetes mellitus gestacional |
| Ds | depresión |
| DSVI | disfunción sistólica ventricular izquierda |
| EAI | enfermedades autoinmunes |
| EC | enfermedad coronaria |
| ECA | estudios clínicos aleatorizados |
| ECG | electrocardiograma |
| ECV | enfermedad cardiovascular |
| EEC | estrógenos equinos conjugados |
| ENT | enfermedades no transmisibles |
| ER | receptor de estrógeno |
| ERC | enfermedad renal crónica |
| Es | estrés |
| ESC | European Society of Cardiology |
| ESH | European Society of Hypertension |
| ESPT | estrés postraumático |
| ETT | ecocardiograma transtorácico |
| EVN | expectativa de vida al nacer |
| FA | fibrilación auricular |
| FC | frecuencia cardiaca |
| FEVI | fracción de eyección del ventrículo izquierdo |
| FIG | figura |
| FPS | factor psicosocial |
| FR | factor de riesgo |
| FRCV | factor de riesgo cardiovascular |
| GAA | glucemia alterada en ayunas |
| GLP-1 | péptido similar al glucagón tipo 1 |
| GPC | guía de práctica clínica |
| GUSTO IIb | The Global Use of Strategies to Open Occluded Coronary Arteries in Acute Coronary Syndrome |
| HAPO | Hyperglycemia and Adverse Pregnancy Outcome |
| HbA1c | hemoglobina glucosilada |
| HERS | Heart and Estrogen/Progestin Replacement Study |
| HF | hipercolesterolemia familiar |
| HFECP | historia familiar de enfermedad cardiaca prematura |
| HHS | hipotálamo-hipófisis-suprarrenal |
| HR | hazard ratio (cociente de riesgo) |
| HTA | hipertensión arterial |
| IADPSG | Internacional Association of Diabetes and Pregnancy Study Groups |
| IAM | infarto agudo de miocardio |
| IC | insuficiencia cardiaca |
| IC 95% | intervalo del confianza del 95% |
| IC 99% | intervalo del confianza del 99% |
| IECA | inhibidores de la enzima convertidora de angiotensina |
| IF | inactividad física |
| IG | intolerancia a la glucosa |
| IL | interleucina |
| IMAO | inhibidores de la monoaminooxidasa |
| IMC | índice de masa corporal |
| IMIE | isquemia miocárdica inducida por estrés |
| IMPROVE-IT | Ezetimibe added to Statin after Acute Coronary Syndrome |
| IOP | insuficiencia ovárica prematura |
| iPCSK9 | inhibidores de la proproteína convertasa subtilisina/kexina tipo 9 |
| iSGLT-2 | inhibidores del cotransportador de sodio-glucosa |
| ISSHP | International Society for the study of Hypertension in Pregnancy |
| LA | Latinoamérica |
| LASO | Latín American Consortium of Studies in Obesity |
| LES | lupus eritematoso sistémico |
| Lp (a) | lipoproteína a |
| LTR | lifetime risk |
| MNP | menopausia |
| NAMS | Guía de la Sociedad Norteamericana de Menopausia |
| NANHES | National Health and Nutrition Examination Survey |
| NE | nivel educativo |
| NE | nivel de evidencia |
| NHS | Nurse’s Health Study |
| NICE | National Institute for Health and Care Excellence |
| NSE | nivel socioeconómico |
| NVOG | Nederlandse Vereniging voor Obstetrie en Gynaecologie |
| OB | obesidad |
| OMS | Organización Mundial de la Salud |
| ONU | Organización de las Naciones Unidas |
| OR | odds ratio (tasa de probabilidad) |
| PA | presión arterial |
| PC | perímetro de cintura |
| PCR | proteína C reactiva |
| PHQ | Patient Health Questionnaire |
| post-MNP | posmenopausia |
| PPT | parto pretérmino |
| pre-DM | prediabetes |
| pre-MNP | premenopausia |
| PTOG | prueba de tolerancia oral a la glucosa |
| PURE | Prospective Urban Rural Epidemiology |
| RC | rehabilitación cardiaca |
| RCV | riesgo cardiovascular |
| RI | resistencia a la insulina |
| RN | recién nacido |
| RR | riesgo relativo |
| RT | radioterapia |
| SAOS | síndrome de apnea obstructiva del sueño |
| SIAC | Sociedad Interamericana de Cardiología |
| SIH | Sociedad Internacional de Hipertensión |
| SLG | strain longitudinal global |
| SM | síndrome metabólico |
| SNC | sistema nervioso central |
| SOMANZ | Society of Obstetric Medicine Australia and New Zealand |
| SOPQ | síndrome de ovario poliquístico |
| SP | sobrepeso |
| SR | sustained release (liberación sostenida) |
| SRAA | sistema renina-angiotensina-aldosterona |
| SVM | síntomas vasomotores |
| TAB | tabaquismo |
| TCCI | terapia cognitivo-conductual individual |
| TEV | tromboembolia venosa |
| TF | tratamiento farmacológico |
| TG | triglicéridos |
| THAE | trastornos hipertensivos asociados al embarazo |
| THM | terapia hormonal de la menopausia |
| TNF-α | factor de necrosis tumoral alfa |
| Tn-I | troponina I |
| TO | tratamiento oncológico |
| TRH | terapia de reemplazo hormonal |
| TRN | terapia de reemplazo de nicotina |
| VitD | vitamina D |
| WHI | Women’s Health Initiative |
| WHS | Women’s Health Study |
| WISE | Women’s Ischemia Syndrome Evaluation |
Introducción
La enfermedad cardiovascular (ECV) es la principal causa de muerte en el mundo, ocasionando cerca de 15.2 millones de defunciones anuales, según la Organización Mundial de la Salud (OMS)1. Esto es igual tanto en hombres como en mujeres, incluso en algunos países desarrollados mueren más mujeres que hombres por ECV. Sin embargo, existe un gran desconocimiento de esta realidad tanto en la comunidad médica como en la población en general, las mujeres no perciben que su principal problema de salud es la ECV.
En las dos últimas décadas se han realizado avances en el conocimiento de la ECV en la mujer, lo que ha permitido el desarrollo de guías específicas de género. Las primeras recomendaciones para la prevención de ECV fueron realizadas por la American Heart Association (AHA) en 1997 con formato de Toma de Posición2. Dos años más tarde fue publicada la primera guía de prevención de ECV en la mujer elaborada de manera conjunta entre la AHA y el ACC (American College of Cardiology)3 con recomendaciones generales. En el año 2004 se publica la primera guía americana, con clases de recomendación y niveles de evidencia4, con actualizaciones en el 2007 y en el 20115,6. El Comité de la Mujer del ACC en 2020 publica un resumen de recomendaciones para la prevención primaria de la ECV en la mujer7.
Adicionalmente, están disponibles guías con tópicos específicos o con enfoques definidos, como la guía americana para la prevención del accidente cerebrovascular (ACV) en la mujer en 2014 y de infarto agudo de miocardio (IAM) en 20168,9.
Actualmente existen consensos conjuntos con sociedades científicas como las de ginecología y obstetricia para el manejo de situaciones únicas como la transición menopaúsica, las complicaciones del embarazo y el riesgo cardiovascular (RCV) a futuro10-13.
En Latinoamérica hasta el momento de la elaboración de la presente guía de práctica clínica (GPC), no existen publicaciones de guías específicas de género en prevención de ECV en la mujer. Nuestros países tienen etnias y condiciones sociodemográficas, económicas y culturales muy diversas, que pueden llevar a la necesidad de enfoques distintos del problema. El estudio INTERHEART, como otros con inclusión de población latinoamericana, demostró que las mujeres latinoamericanas tienen un mayor riesgo atribuible para IAM que las del resto del mundo14,15.
Es por esta razón que, si bien las directrices norteamericanas, canadienses o europeas sirven para guiar conductas en nuestra población, el análisis específico teniendo en cuenta las diferentes realidades de nuestro vasto continente es necesario. Uno de los principales retos para nuestras sociedades científicas es justamente generar nuestras propias guías, basadas en evidencia actualizada, luego difundirlas y aplicarlas para ser probadas en nuestra población y fundados en nuestra propia experiencia reformular esas recomendaciones.
Por otro lado, los factores de riesgo cardiovascular (FRCV) pueden ser diferentes entre hombres y mujeres, tanto en la prevalencia como en su impacto y tratamiento. A su vez, hay factores que son específicos de género, puestos en evidencia en los últimos años, que ayudan a explicar diferencias en el perfil de riesgo entre hombres y mujeres. Hoy, el enfoque individualizado y específico de género se impone, en pos de lograr un mejor diagnóstico y tratamiento en el sexo femenino.
El objetivo de las GPC del Consejo de ECV en la Mujer de la Sociedad Interamericana de Cardiología (SIAC) es desarrollar el primer conjunto de directrices basadas en evidencia para la prevención de la ECV en mujeres adultas latinoamericanas.
Metodología
Se solicitó a las representantes de los Consejos Científicos de ECV en la mujer de cada país miembro de la SIAC que designaran a especialistas reconocidos en prevención de ECV en la mujer, constituyéndose un panel de expertos dispuestos a revisar la evidencia disponible. Este panel examinó las recomendaciones publicadas hasta el momento en prevención de ECV y debatió sobre la temática que abordar, con el objetivo de elaborar el índice medular de esta guía. Se generaron recomendaciones para la búsqueda sistemática de literatura por medio de un conjunto de preguntas, para identificar evidencia existente en formato de guías, toma de posición o directrices sobre los temas seleccionados.
La búsqueda bibliográfica se realizó en todos los casos en las siguientes tres bases de datos públicas y gratuitas sugeridas: Medline/PubMed, Embase/Elsevier y Cochrane Library. Adicionalmente, se consideró ampliar la búsqueda, utilizando las siguientes fuentes o cualquier otra fuente que incluyera artículos publicados con revisión de pares fiable: Scielo, Lilacs y Bireme. También se seleccionó literatura médica no indexada, publicaciones oficiales y publicaciones de organizaciones internacionales si el comité de dirección consideraba adecuada la metodología utilizada para su elaboración.
Grados de recomendación y niveles de evidencia
Las declaraciones de consenso se basan en evidencia y derivan principalmente de datos publicados. En esta guía seguimos el formato europeo actual, tratando de simplificar el uso práctico de las recomendaciones con su nivel de evidencia, sintetizado en la figura 1.
A cada clase de recomendación se le asignó adicionalmente un símbolo:
- Clase I (símbolo verde). Significa que existe evidencia y/o acuerdo general en que un procedimiento o tratamiento es beneficioso, útil y eficaz. De este modo, se recomienda y está indicado.
- Clase II (símbolo amarillo). Significa que existe evidencia contradictoria y/o divergencia de opinión acerca de la utilidad/eficacia del procedimiento o tratamiento. Se subdivide en:
Clase IIa: el peso de la evidencia/opinión está a favor de su utilidad/evidencia. Se debe considerar su uso (símbolo amarillo «a»).
Clase IIb: el peso de la evidencia/opinión indica que su utilidad/eficacia está menos establecida. Se puede recomendar (símbolo amarillo «b»).
- Clase III (símbolo rojo). Significa que existe evidencia y/o acuerdo general acerca de que el procedimiento o tratamiento no es útil/eficaz y en algunos casos puede llegar a ser perjudicial. No es recomendable.
Asimismo, se hace referencia al nivel de evidencia sobre el cual se ha basado la recomendación consensuada, empleando el siguiente esquema de clasificación:
- Nivel de evidencia A: evidencia proveniente de múltiples ensayos clínicos aleatorizados o metaanálisis. Múltiples grupos de poblaciones en riesgo evaluados.
- Nivel de evidencia B: evidencia derivada de un único ensayo clínico aleatorizado o de grandes estudios no aleatorizados. Limitados grupos de poblaciones en riesgo evaluadas.
- Nivel de evidencia C: consenso de opinión de expertos y/o estudios pequeños, estudios retrospectivos o registros.
Epidemiologia de la enfermedad cardiovascular en la mujer en América
En cifras globales, de acuerdo con datos de la Organización de las Naciones Unidas (ONU), actualmente la población mundial es de al menos 7,700 millones de personas, con un 49.5% de mujeres (3,811 millones). En la región de las Américas, con sus ocho subregiones, la población es de 1,014 millones y las mujeres representan el 50.7% de la población, lo que supone 511 millones16.
Por otro lado, la expectativa de vida al nacer (EVN) ha aumentado a nivel global, siendo esta siempre mayor en la mujer. En la Región de las Américas la EVN es de 76.8 años (79.8 en mujeres y 73.8 en hombres)17. Este dato es de gran relevancia en la mujer, que va a sobrevivir más y se enfrentará con el flagelo de enfermedades prevalentes a edad avanzada que pueden ser discapacitantes y deteriorar la calidad de vida.
De acuerdo con reportes de la OMS, en 2016 se registraron ≃ 57 millones de defunciones en el mundo, de las cuales, 41 millones fueron debidas a enfermedades no transmisibles (ENT), representando el 71.3% del total de los decesos, ocurriendo un 52% en hombres (21,134,516) y un 48% en mujeres (19,410,660), permaneciendo como las principales causas de mortalidad durante los últimos 15 años18.
La mayoría de las muertes por ENT son causadas por cuatro entidades: ECV 44%, cáncer 22%, enfermedad respiratoria crónica 9% y diabetes mellitus (DM) 4%. La cifra de muertes por DM en el año 2000 era inferior a 1 millón, mientras que en 2016 alcanzó 1.6 millones, ubicándola como la quinta causa mundial de muerte. En el grupo etario ≥ 70 años las ENT causan el 86.7% de las muertes (12 millones de mujeres y 11 millones de hombres), siendo su principal exponente las ECV. Especial mención en este grupo es la enfermedad de Alzheimer, ubicada dentro de las primeras cinco causas de mortalidad en mujeres a nivel global, cobrándose la vida de aproximadamente 1.2 millones de mujeres y de 600,000 hombres19.
En la Región de las Américas se evidencia una transición epidemiológica, donde las ENT representaron el 77.4% de todas las muertes en el año 2000, llegando al 80.7% en el 2016. En mujeres, las ENT ocurren en un 85% y en los hombres en el 77.1%17.
El nivel socioeconómico (NSE) de los países influye en las causas de morbimortalidad. Así, en países con ingresos medianos bajos, medianos altos y altos la primera causa de mortalidad es la ECV con sus dos principales exponentes, la cardiopatía isquémica (CI) y el ACV, mientras que en los de bajos ingresos ocupa el tercer lugar, superada por infecciones respiratorias y de tipo diarreico (Fig. 2)1.
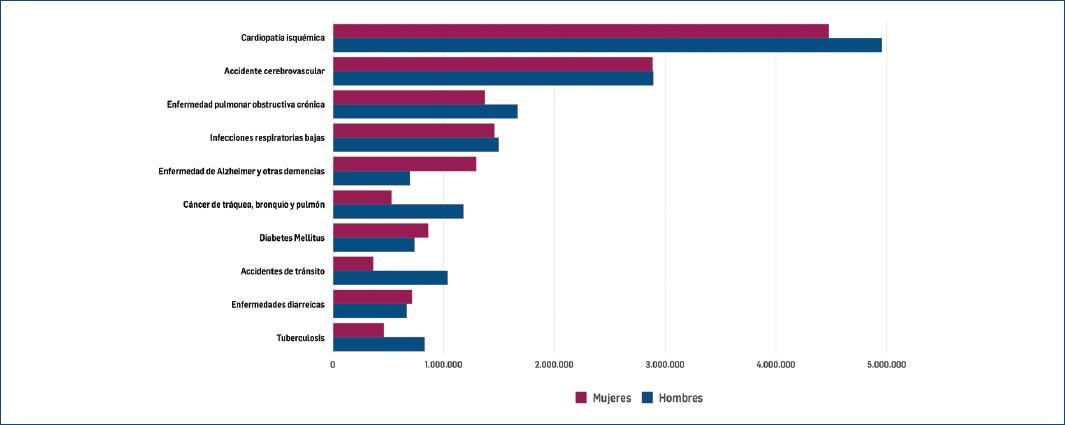
Figura 2 Mortalidad global por causa y sexo (datos extraídos de The Global Health Observatory, Organización Mundial de la Salud).
Las cinco principales causas de mortalidad en la mujer por ENT se muestran en la (Fig. 3), evidenciándose la misma tendencia, primera causa CI, seguida por ACV. Esto se presenta a partir del grupo etario 30-49 años. El 31% de los decesos en la mujer corresponden a CI, ACV y DM. De los decesos por cáncer, el de mama ocurre en un 15%, posicionándolo como la primera causa de fallecimiento por cáncer en la mujer. Por cada 7.7 mujeres que fallecen por CI hay una que fallece por cáncer de mama1.

Figura 3 Causas de mortalidad mundial en mujeres por enfermedades no transmisibles (datos extraídos de The Global Health Observatory, Organización Mundial de la Salud).
La mortalidad por ECV en EE.UU. disminuyó en hombres y mujeres desde 1980 hasta 2010, a partir de ese año se ha incrementado nuevamente, ocurriendo aproximadamente en una de cada tres muertes tanto en hombres como en mujeres21.
El estudio The Global Use of Strategies to Open Occluded Coronary Arteries in Acute Coronary Syndromes (GUSTO IIb), realizado hace 20 años, registró diferencias de género tanto en los FRCV como en la presentación del síndrome coronario agudo: las mujeres eran mayores que los hombres, más hipertensas, diabéticas, con niveles de colesterol más elevados y antecedentes de angina, insuficiencia cardiaca (IC) y enfermedad cerebrovascular22. Hallazgos similares se obtuvieron en análisis realizados posteriormente, haciendo evidente la necesidad de la inclusión de la mujer en estudios clínicos y evitar la extrapolación de lo realizado en los hombres. Recientemente, el estudio INTERHEART mostró que las mujeres experimentaron su primer IAM, en promedio, nueve años más tarde que los hombres14.
Dentro de las ECV, el ACV es la segunda causa de mortalidad en ambos sexos y predomina en la mujer. Presenta un drástico aumento a partir de los 30 años, que puede estar en relación principalmente con el tabaquismo (TAB) y el uso de anticonceptivos orales (ACOS) hormonales18. La mujer tiene más complicaciones después de un ACV y adicionalmente debe ser considerado el problema social y familiar que conlleva la discapacidad funcional, el deterioro cognitivo, la fragilidad y la mayor tendencia a la institucionalización8.
Es evidente que existe una disociación con esta realidad, ya que en general las pautas de prevención de la salud femenina históricamente se han dirigido hacia el cáncer de mama, cuello uterino y ovarios, la llamada prevención en «bikini»23. Esta situación ha implicado que tanto calidad como equidad de la salud cardiovascular (CV) en la mujer se vean comprometidas en relación con la práctica clínica en prevención, diagnóstico y tratamiento de la ECV.
Sin duda también esto ha llevado a que hoy la enfermedad más temida por la mujer sea justamente el cáncer. La AHA realizó encuestas para evaluar la concienciación y percepción de la ECV en mujeres desde 1997 a 2012. En ese último año, el 56% de las mujeres reconocen el riesgo de la ECV en comparación con el 30% que lo hacía en 1997 (p < 0.05)24. En algunos países de Latinoamérica se han realizado encuestas con igual objetivo y menos del 20% de las mujeres percibe a la ECV como su principal causa de muerte25-27.
Conclusiones
Los datos presentados demuestran la magnitud del problema que representa la ECV en la mujer. Prevenir la ECV es la piedra angular en la salud femenina, no sin olvidar la prevención del cáncer, en particular del de mama. El significativo aumento en términos de concienciación y percepción de la ECV en la mujer, en EE.UU., demuestra la existencia de una excelente oportunidad para aplicar planes de prevención de ECV en los países latinoamericanos. Es necesario lograr equidad y calidad en la salud CV en la mujer.
Factores de riesgo cardiovascular
Hoy sabemos que existen diferencias en los procesos de salud y enfermedad entre el hombre y la mujer. Estas surgen por un lado de las diferencias biológicas, ligadas al sexo y por otro de las diferencias ligadas al género. Sexo y género se utilizan a menudo como si fueran términos que pueden sustituirse uno al otro. Sin embargo, el Institute of Medicine’s Committee on Understanding the Biology of Sex and Gender Differences, definió el sexo como la clasificación de los seres vivos, de acuerdo con sus órganos y sus funciones reproductoras determinadas por su complemento cromosómico, algo inmutable, que no puede cambiarse; en tanto que el género se definió como la concepción subjetiva de una persona como hombre o mujer, se utiliza para señalar las características socialmente construidas que constituyen la definición de lo masculino y lo femenino en distintas culturas, y podría entenderse como la red de rasgos de personalidad, actitudes, sentimientos, valores y conductas que distingue a los hombres de las mujeres. Las diferencias sexuales son frecuentemente reproducibles en modelos animales. En contraste, las diferencias genéricas son únicas del ser humano, ya que surgen de los procesos socioculturales, tales como diferentes comportamientos, exposición específica a influencias ambientales, nutricionales, estilo de vida o actitudes hacia medidas preventivas o tratamientos28. La concepción actual acepta que hay una compleja interdependencia de sexo y género en el ser humano, y la interacción de ambos es constante en todas las etapas de la vida29,30.
Para la clasificación de los FRCV adoptada en esta GPC, hemos tenido en cuenta tanto los determinantes sociales, ligados al género, como los biológicos, ligados al sexo (Fig. 4).

Figura 4 Ilustración central.FRCV: factores de riesgo cardiovascular; IOP: insuficiencia ovárica prematura; RN: recién nacido; SOPQ: síndrome de ovario poliquístico.
Los FRCV tradicionales o convencionales están bien establecidos, son comunes para toda la población. Aunque hombres y mujeres comparten factores de riesgo (FR) similares, algunos son más preponderantes o suponen mayor riesgo en las mujeres31. Los FRCV tradicionales incluyen, hipertensión arterial sistémica (HTA), dislipidemia (DLP), sobrepeso (SP) y obesidad (OB), DM, TAB, inactividad física (IF)-sedentarismo y síndrome metabólico (SM).
Por otro lado, están los FRCV no convencionales o emergentes, en ellos incluimos aquellos factores que tienen un comportamiento diferente en la mujer, como son la depresión (Ds), el estrés (Es), las enfermedades autoinmunes (EAI) y el tratamiento oncológico (TO).
Finalmente, están los FRCV únicos en la mujer, como son la edad de inicio de menarca, el síndrome de ovarios poliquístico (SOPQ), la insuficiencia ovárica prematura (IOP), la menopausia (MNP), los tratamientos hormonales: ACOS, terapia de reemplazo hormonal (TRH) o terapia hormonal de la menopausia (THM) y las complicaciones del embarazo: trastornos hipertensivos asociados al embarazo (THAE), diabetes mellitus gestacional (DMG), parto pretérmino (PPT) y recién nacido (RN) de bajo peso5.
La evaluación de los FRCV en la mujer involucra un universo multifactorial en ocasiones con características comunes para ambos sexos y otras con niveles de asociación diferente o propia del sexo femenino, destacando la importancia del conocimiento de estos, la alerta temprana y las medidas de cambio de estilo de vida o terapéutica oportuna.
Factores de riesgo tradicionales
Factores no modificables
Edad
La edad es un determinante biológico y un factor de riesgo (FR) principal para desarrollar ECV, tanto en hombres como en mujeres, además es el factor que más incide en la determinación del riesgo cardiovascular (RCV). La prevalencia de ECV en hombres (10.4%) es mayor que en las mujeres (8.1%) y se incrementa con la edad en ambos. En los grupos etarios de 40-59, 60-79 y mayores de 80 años fue mayor en hombres que en mujeres (8.6, 27.1 y 42.9% vs. 8.4-18.2 y 31.3%, respectivamente), pero con valores similares en la prevalencia en el grupo de 40-59 años32.
Lo mismo ocurre con la mortalidad por ECV, se incrementa con la edad, en ambos sexos, manteniendo registros mayores en hombres.
Se ha observado disminución de las cifras de muerte por ECV, pero no en todos los grupos demográficos. En el grupo de mujeres < 55 años la declinación es menor comparada con la drástica reducción en su contraparte masculina33. Adicionalmente, la letalidad del IAM en mujeres jóvenes es notablemente mayor, siendo en el grupo de < 50 años más del doble respecto a la tasa en hombres. Esta diferencia en las tasas disminuye con el aumento de la edad y deja de ser significativa después de los 74 años (p < 0.001)34,35.
Las mujeres que experimentan un primer evento de IAM tienen más edad que los hombres. El estudio INTERHEART, realizado en 52 países, mostró diferencia en la edad de presentación de un primer evento de aproximadamente nueve años mayor en mujeres que en hombres, edad promedio 65 años y 56 años respectivamente (p < 0.0001), en todas las regiones del mundo36,37. Del mismo estudio, en las regiones de Sudamérica y México, el primer evento de IAM en el hombre se presentó a la edad promedio de 59 años y en la mujer 65 años, con una diferencia en la edad de presentación promedio de seis años, menor que la evidenciada en el promedio de los países a nivel mundial que participaron en el estudio.
Conclusiones
La edad es un determinante biológico que impacta en el riesgo de desarrollar ECV. Se ha observado una declinación de la mortalidad por ECV en ambos sexos, pero esta ha sido notablemente inferior en las mujeres menores de 55 años. La mujer en general experimenta un evento coronario 10 años más tarde que el hombre, pero en LA esta diferencia es menor. La letalidad por IAM en mujeres jóvenes es considerablemente mayor que en el hombre.
Historia familiar
La historia familiar de enfermedad cardiaca prematura (HFECP) es reconocida como un FRCV tradicional no modificable38, siendo definida por la ocurrencia de ECV en familiares de primer grado antes de los 65 años en mujeres y antes de los 55 años en hombres6.
Estudios transversales y retrospectivos han demostrado que la asociación entre HFECP y CI puede ocurrir con una odds ratio (OR) que va de 1.4 a 5.9 y que los individuos con HFECP tienen de 1.7 (mujeres) a 2 (hombres) veces más probabilidades de desarrollarla, en comparación con los que no tienen esta misma historia39,40. Un estudio reciente, longitudinal prospectivo, con un seguimiento de 10 años, demostró una OR de 1.3, sin diferencias según sexo o raza41.
A pesar de no estar incluida en las puntuaciones para el cálculo del riesgo de desarrollar CI, las guías de prevención CV mencionan la importancia de su investigación y valorización en las estrategias de prevención primaria. El uso de HFECP para estratificar el riesgo de desarrollar CI es especialmente importante en aquellos individuos evaluados por las puntuaciones como de riesgo intermedio, por lo que la presencia de HFECP reclasifica a estos individuos al grupo de mayor riesgo7,42-44.
Obtener esta información en la anamnesis es fácil, y sirve para optimizar las intervenciones, para que sean más intensivas en aquellos pacientes con antecedentes familiares positivos.
Varios estudios recientes de asociación del genoma han identificado genes candidatos asociados con CI. En este contexto, el cribado genético y el asesoramiento se consideran efectivos en algunas afecciones, como la hipercolesterolemia familiar (HF); sin embargo, actualmente no se recomienda el uso de marcadores genéticos para la predicción de ECV43.
Conclusiones
La HFECP, definida como la ocurrencia de ECV en familiar de 1.er grado antes de los 55 años en el hombre y de 65 años en la mujer, es un determinante biológico que impacta en el riesgo de desarrollar ECV. Es importante recabar este dato en toda mujer sometida a evaluación, ya que debe ser tenida en cuenta como un potenciador y reclasificador del RCV (Recomendación 1).

Recomendación 1 Historia familiar de enfermedad cardiaca prematura.CR: clase de recomendación; HFECP: historia familiar de enfermedad cardiaca prematura; NE: nivel de evidencia; RCV: riesgo cardiovascular.
Dislipidemias
Es uno de los principales FR para ECV aterosclerótica32. Imparte mayor riesgo ajustado a la población en mujeres luego de la MNP, con un 47.1%, comparado con otros FRCV37. Con respecto al impacto en el RCV, existe una correlación directa entre los niveles de colesterol vinculado a lipoproteínas de baja densidad (c-LDL) y el RCV y una inversa con los niveles de colesterol vinculado a lipoproteínas de alta densidad (c-HDL) en ambos sexos. Un metaanálisis de 17 estudios prospectivos evidenció mayor riesgo en la mujer con un riesgo relativo (RR) de 1.76 comparado con 1.32 en el hombre, y esta diferencia persistió luego del ajuste por niveles de c-HDL, triglicéridos (TG) y otros confundidores7,44.
La prevalencia de DLP reportada por National Health and Nutrition Examination Survey (NHANES) para adultos > 20 años en hombres vs. mujeres respectivamente es: colesterol total (CT) > 240 mg/dl: 10.5 vs. 12.1%, CT > 200 mg/dl 35.3 vs. 40.4%, c-LDL > 130 mg/dl, 30.1 vs. 27.6% y c-HDL < 40 mg/dl en hombres, 26.6% y < 50 mg/dl en mujeres, 8.5%. TG > 150 mg/dl, 22.2%, sin informe específico por género32,45.
En Latinoamérica, la prevalencia reportada del estudio Latín American Consortium of Studies in Obesity (LASO) fue de CT > 240 mg/dl en hombres 8.2% y mujeres 9.6%, c-LDL > 130 mg/dl 7.6% en hombres y 9.3% en mujeres, c-HDL < 40 mg/dl en hombres 32.8% y c-HDL < 50 mg/dl en mujeres 76.9%, TG > 150 mg/dl 29.9% hombres y 23.3% en mujeres46. El estudio Cardiovascular Risk Factor Multiple Evaluation in Latin America (CARMELA) mostró una prevalencia de CT > 240 mg/dl en un rango entre 4.5 y 21.6% en hombres, 6.5 y 18.8% en mujeres47. En los estudios mencionados se evidencia la mayor prevalencia en la mujer de CT y c-LDL elevados.
Durante las diferentes etapas de la vida en la mujer se van a presentar cambios en los niveles de los lípidos y lipoproteínas (Fig. 5). En la pubertad, mientras que el c-HDL disminuye en los niños, en las niñas no cambia en cuanto a cantidad, pero el tamaño de las partículas es mayor, aun después de corregir por los niveles de c-HDL. Las partículas de c-LDL también son más grandes que en los varones, mientras que el c-VLDL (colesterol vinculado a lipoproteínas de muy baja densidad) son más pequeñas48. En la mujer en edad fértil, el CT y el c-LDL son en promedio menores a los de los hombres. En la transición menopáusica hay variaciones en el perfil lipídico, con aumento de un 10-15% de los niveles de c-LDL y TG, y cambios en la composición de las partículas c-LDL, con mayores niveles de partículas pequeñas y densas, que son consideradas más aterogénicas12,49. Con respecto al c-HDL, se han observado cambios en su metabolismo: en las mujeres posmenopáusicas aumenta el c-HDL-3 (fracción más pequeña) y disminuyen los niveles de c-HDL-2 (fracción más larga), alterándose la relación c-HDL2/c-HDL3, lo que se asocia con un mayor RCV50,51.

Figura 5 Cambios en la composición lipídica en las diferentes etapas de la vida de la mujer con respecto al hombre. ApoB: apolipoproteína B; c-HDL: colesterol vinculado a lipoproteínas de alta densidad; c-LDL: colesterol vinculado a lipoproteínas de baja densidad; c-VLDL: colesterol vinculado a lipoproteínas de muy alta intensidad; CT: colesterol total; Lp(a): lipoproteína a.
En pacientes, fundamentalmente post-MNP, con diagnóstico de DLP es conveniente evaluar la función tiroidea y descartar hipotiroidismo (clínico o subclínico), ya que su presencia puede alterar el perfil lipídico, especialmente el CT y el c-LDL. El hipotiroidismo se asocia a disminución de la expresión de receptores de c-LDL hepáticos. El c-HDL se encuentra habitualmente dentro de parámetros normales49.
En la gestación normalmente aumentan los niveles séricos de CT y TG sin provocar complicaciones, disminuyendo después del parto, igualmente ocurre en mujeres con HF, por lo cual se debe hacer seguimiento, idealmente previo al embarazo52. Los niveles de TG se elevan progresivamente cada trimestre durante la gestación, pueden llegar a duplicar su valor en la mujer gestante sin provocar complicaciones. Aquellas mujeres que al inicio del embarazo tienen valores > 500 mg/dl pueden desarrollar hipertrigliceridemia grave si superan los 1.000 mg/dl, aumenta el riesgo de pancreatitis12,45. Se recomienda manejo con cambios nutricionales, AF de acuerdo con la condición de embarazo, control de comorbilidades como DM, hipotiroidismo y evitar medicaciones que eleven los niveles de TG52.
Tratamiento
Pasos para el tratamiento de las dislipidemias en mujeres7,52-54:
- Determinación de pruebas de lípidos y lipoproteínas séricas: no existen recomendaciones específicas por género para el cribado en las GCP actuales, siendo iguales en ambos sexos52-54.
- Determinación de RCV individual en mujeres, con alguno de los scores señalados en el apartado de Determinación de riesgo cardiovascular de la presente guía.
- Determinar los objetivos y metas para la prevención de ECV de acuerdo con el riesgo determinado, no existiendo diferencias por sexo en estos.
Tratamiento no farmacológico
Debe ser basado en medidas generales de cambio de estilo de vida (ver Recomendaciones de tratamiento no farmacológico de la presente GPC).
Tratamiento farmacológico
Estatinas
Se recomienda terapia con estatinas como tratamiento principal para cuatro grupos de pacientes: 1) ECV aterosclerótica clínica; 2) hipercolesterolemia grave (c-LDL > 190 mg/dl); 3) DM en adultos (edad entre 40 a 75 años), y 4) prevención primaria en adultos entre 40 y 75 años con alto riesgo y algunos adultos con riesgo intermedio o riesgo intermedio/alto, basado en la presencia de potenciadores de riesgo, y/o la presencia de calcio arterial coronario elevado si este es determinado7,52,53.
La terapia con estatinas es eficaz para la prevención de eventos CV mayores, tanto en hombres como en mujeres con un riesgo equivalente de ECV, y con efectividad similar55. Sin embargo, las mujeres elegibles para terapia con estatinas tienen menos probabilidades que los hombres de ser tratadas con cualquier estatina o con la intensidad recomendada por las guías, ya sea porque se las indica menos, por rechazo al tratamiento o por discontinuación de este56.
Existen condiciones asociadas con mayor riesgo de ECV que deben ser especialmente consideradas en la mujer, como son MNP precoz (< 40 años) y antecedentes de THAE, preeclampsia, DMG, bajo peso gestacional y PPT. En estos casos además de plantear intervenciones como cambio del estilo de vida se debe determinar el potencial beneficio de uso de estatinas, determinando riesgo-beneficio del tratamiento52-54.
- Las mujeres en edad fértil en tratamiento con estatinas deben usar un método anticonceptivo.
- Las mujeres que planean un embarazo deben suspender las estatinas uno a dos meses previos, luego intentar embarazo; reiniciar tratamiento posterior al embarazo y lactancia.
- Las mujeres con embarazo no planificado deben suspender las estatinas al momento que se descubra el embarazo.
- No obstante, se puede considerar el uso de resinas o quelantes de ácidos biliares como la colestiramina (no son absorbidos) y la aféresis de c-LDL en pacientes con HF grave.
Ezetimibe
La ezetimibe puede ser una alternativa a las estatinas, tiene un efecto modesto pero efectivo como hipolipemiante tanto en hombres como en mujeres, además de ser una opción en intolerancia a estatinas, en particular en la mujer, quien experimenta más mialgias relacionadas con su uso57. La ezetimibe adicionada a cualquier estatina es muy eficaz en la reducción del c-LDL y debe ser considerada para alcanzar las metas establecidas (clase I, nivel de evidencia A)52-57.
El estudio Ezetimibe added to Statin after Acute Coronary Syndrome (IMPROVE-IT), en prevención secundaria y con una participación del 24% de mujeres, demostró incluso una tasa en la reducción de eventos mayor que en los hombres58.
Inhibidores de la proproteína convertasa subtilisina/kexina tipo 9
Los inhibidores de la proproteína convertasa subtilisina/kexina tipo 9 (iPCSK9) están indicados en prevención secundaria y en prevención primaria de mujeres de alto riesgo en las que no se alcanzan las metas a pesar de tratamiento óptimo con estatinas y ezetimibe52-54. Los distintos estudios clínicos aleatorizados (ECA) con iPCSK9, han demostrado beneficios y reducción de eventos CV similares entre hombres y mujeres59,60.
El tratamiento de la hipertrigliceridemia es similar en hombres y mujeres, para el abordaje terapéutico y se deben implementar recomendaciones de guías actualizadas53,60,61.
Conclusiones
Hay diferencias en el nivel lipídico entre hombres y mujeres desde la pubertad hasta la senectud, tornándose mas notorias en la transición MNP y en la post-MNP, en donde la DLP se torna más aterogénica.
El RCV atribuible parece ser mayor en la mujer que en el hombre después de la MNP, por lo que es sumamente importante insistir con el cribado de lípidos en edades tempranas de la mujer.
No hay diferencias específicas de género en cuanto al tratamiento, debiendo tener especial cuidado en la mujer gestante (Recomendaciones 2).

Recomendación 2 Dislipidemias.AF: actividad física; CR: clase de recomendación; ECV: enfermedad cardiovascular; FRCV: factores de riesgo cardiovascular; HF: hipercolesterolemia familiar; NE: nivel de evidencia; RCV: riesgo cardiovascular.
Diabetes mellitus
Es uno de los mayores causantes de morbimortalidad y discapacidad en el mundo, con mayor impacto en países de Latinoamérica. La Federación Internacional de Diabetes estima que uno de cada 11 adultos tiene DM y la mitad lo desconoce, en tanto que uno de cada tres adultos tienen intolerancia a la glucosa (IG). El 79% de los diabéticos viven en países de bajos y medianos ingresos19.
La DM tipo 2 (DM2) es la más frecuente, y a ella nos referiremos fundamentalmente en este capítulo.
Podemos hablar de estados de prediabetes (pre-DM) y DM (Tabla 1). Los estados de pre-DM incluyen glucemia alterada en ayunas (GAA) e IG, que requiere la realización de una prueba oral de tolerancia a la glucosa (PTOG)61-63.
Tabla 1 Valores que definen prediabetes y diabetes
| Valor normal | Prediabetes | Diabetes | ||
|---|---|---|---|---|
| GAA | IG | |||
| Glucemia en ayunas | < 100 mg/dl | 100-125 mg/dl | - | ≥ 126 mg/dl |
| Glucemia a las 2 h poscarga (PTOG) | < 140 mg/dl | - | 140-199 mg/dl | ≥ 200 mg/dl |
| HbA1c | < 5.7% | 5.7-6.4% | ≥ 6.5% | |
GAA: glucemia alterada en ayunas; IG: intolerancia a la glucosa; PTOG: prueba de tolerancia oral a la glucosa; HbA1c: hemoglobina glucosilada.
A nivel global la prevalencia de DM es levemente superior en hombres (9.6 vs. 9%), lo que significa que en el mundo existen 17.2 millones más de hombres diabéticos64. Esta relación en la prevalencia puede variar según región geográfica, etnia y grupo etario que se considere. Así, en el grupo etario entre 65 y 79 años no hay diferencias en la prevalencia entre hombres y mujeres y en algunos países latinoamericanos incluso la prevalencia es levemente superior en mujeres32,65.
En el registro NHANES se evidenció que casi la mitad de adultos norteamericanos tienen DM y pre-DM, con un mayor predominio de la prevalencia en hombres que en mujeres (13.6 vs. 11.4%). Ocurre lo mismo con la pre-DM cuando se usa la primera definición sin IG (39.1 vs. 33.8%)65. Este punto es importante teniendo en cuenta que los hombres tienen más GAA y las mujeres IG, y su exclusión subestima la prevalencia de pre-DM en las mujeres66. Esta respuesta diferente a la carga de glucosa, sin diferencias en la hemoglobina glucosilada (HbA1c), podría ser debida a la acción de las hormonas sexuales. La TRH con estrógenos en la MNP disminuye la GAA pero ocasiona mayor IG67,68. También existe diferencia en la resistencia a la insulina (RI). Mujeres sanas tienen menor masa muscular y mayor masa de tejido adiposo, más ácidos grasos libres circulantes como mayor contenido de lípidos intramiocitos en comparación con varones de la misma edad; todos factores que contribuyen a la RI69. El mecanismo de estas diferencias no está claro, aunque involucra (en parte) a los estrógenos endógenos68. Los estados de pre-DM presentan un efecto perjudicial con cambios metabólicos con un perfil de riesgo vascular adverso que se encuentra más acentuado en la mujer70,71.
La DM se asocia a otros FRCV como SP, OB, HTA y DLP, lo que aumenta más el riesgo de eventos CV. Por otro lado, la alteración en el metabolismo de la glucosa es uno de los factores que interviene en el SM (ver apartado específico).
En estudios en donde se comparó el riesgo impartido por los FRCV convencionales, fue la DM el factor con mayor riesgo, sobre todo en mujeres jóvenes72,73. La HTA se asocia muy frecuentemente a la DM y la concomitancia de ambos factores determina mayor rigidez arterial, evidenciando cambios en la vasculatura tanto en pre-DM como en pre-HTA74.
En el estudio Nurse’s Health Study (NHS), el 61% de las enfermeras con DM2 presentaban SP75,76. La OB central (determinada por el perímetro de cintura [PC] y relación cintura-cadera) fue predictor de DM independientemente del índice de masa corporal (IMC)77. La ganancia de peso desde la juventud y edad media también se relaciona independientemente con desarrollo de DM78.
Un apartado particular es el SOPQ, las mujeres con esta condición tienen más prevalencia de IG (OR: 2.48, 1.63-3.77), DM2 (OR: 4.43, 4.06-4.82) y SM (OR: 2.88, 2.40-3.45), incluso ajustada a IMC79,80.
La historia de DM en los padres es un FR significativo para DM, independientemente de edad, género o adiposidad. El antecedente de DM y SP en uno o ambos padres confiere un riesgo mayor en individuos con IMC < 25 kg/m2 (OR: 7.86) en comparación con aquellos con un IMC ≥ 25 kg/m2 (OR: 3.87). Curiosamente, la interacción entre IMC e historia familiar de DM es significativa pero negativa (β: 0.03, p = 0.001)81.
Existe una interacción entre género, posición social y DM. A menor NSE mayor prevalencia de DM y esto es mucho más marcado en la mujer, e incluso en varios estudios solo se observó este comportamiento en mujeres82-84.
El antecedente de DMG (ver apartado específico) confiere siete veces más riesgo de tener DM en el futuro comparado con controles, aun en mujeres sin SP85,86.
Las personas diabéticas tienen 2-4 veces más riesgo de mortalidad CV en comparación con aquellas que no lo son, siendo este riesgo mayor en la mujer87.
Por otro lado, las mujeres diabéticas tienen más probabilidad de sufrir un evento CV fatal que sus pares masculinos, con un 44% más de riesgo relativo (RR)88,89.
Las mujeres con DM tipo 1 (DM1) también tienen el doble de riesgo de evento vascular fatal y no fatal en comparación con los hombres90,91. Un metaanálisis en población latinoamericana (n = 416,821) evidencia un resultado similar para mujeres con DM2, particularmente a edades más jóvenes92. Los mecanismos por los que la DM confiere mayor riesgo a la mujer no se conocen cabalmente. La mayor carga de FR que tiene la mujer comparado con el hombre a edades más tempranas puede producir diferencias en su fisiopatología, determinando mayor exposición en el tiempo a estos factores, y por lo tanto mayor riesgo de ECV88. Un sesgo de género en el tratamiento en detrimento del sexo femenino puede estar también implicado93. Datos recientes de casi dos millones de individuos con DM en el Reino Unido confirman que la mujer diabética recibió menos indicaciones según las guías de tratamiento vigentes94. Además, las mujeres con DM e IAM son subtratadas, recibiendo menos betabloqueantes, ácido acetilsalicílico (AAS) y estatinas, como también menos terapia de revascularización y menos acceso a rehabilitación CV95,96. También, las mujeres diabéticas presentan mayor mortalidad e incidencia de eventos mayores a corto y largo plazo, luego de intervención endovascular. Luego de revascularización miocárdica quirúrgica presentan más reingresos hospitalarios por IAM o IC con similar supervivencia a cinco años97,98.
Por otra parte, las pacientes con DM tienen el doble de riesgo de presentar IC en comparación con las no diabéticas, inclusive en estados de pre-DM99. En un metaanálisis que incluyó a más de 12 millones de individuos, se observó que tanto la DM1 como la DM2 fueron un FR más fuerte para IC en mujeres100. El mayor desarrollo de cardiomiopatía diabética en la mujer podría relacionarse con un peor control glucémico, con una mayor exposición a la hiperglucemia durante el estadio pre-DM y con la coexistencia de otros FRCV71,101.
Estrategias específicas en el manejo de la mujer diabética
Es fundamental realizar precozmente el diagnóstico de cualquier trastorno glúcido e implementar las medidas de prevención primaria no farmacológicas con un estilo de vida saludable y activo, como también el control de todos los FRCV asociados, en cualquier etapa de la vida.
Sin embargo en la mujer existen situaciones especiales donde se debe identificar el riesgo de DM: a) mujeres jóvenes con SP u OB; b) mujeres con SOPQ, y c) mujeres con complicaciones en el embarazo (DMG, THAE, ganancia de peso excesiva o RN de bajo peso o prematuro). Estas mujeres deben ser introducidas en programas de control de RCV62,63.
Es muy importante pesquisar las barreras que frecuentemente entorpecen la adherencia al tratamiento en la mujer diabética, ya que este es uno de los motivos principales de su peor pronóstico. Las mujeres frecuentemente no jerarquizan la importancia de realizar ejercicio físico en forma regular, teniendo menor adherencia en comparación con el hombre incluso después de un evento102.
Una vez confirmado el diagnóstico de DM, se debe determinar el RCV para así establecer los objetivos terapéuticos específicos, considerándose de moderado riesgo a aquellas mujeres jóvenes (DM1 < 35 años de edad o DM2 < 50 años de edad) con una duración de DM < 10 años sin otro FRCV asociado; alto riesgo a aquellas mujeres con DM > 10 años de duración, sin daño en órgano blanco más un FRCV y muy alto riesgo a mujeres diabéticas con ECV establecida o daño en órgano blanco, tres o más FRCV o comienzo temprano de DM1 o de larga duración (> 20 años)102.
Con respecto al tratamiento farmacológico, no existen diferencias de recomendaciones de género excepto las relacionadas con el embarazo. En mujeres en alto y muy alto RCV es recomendable el uso de fármacos con reducción demostrada del RCV103,104.
Sin embargo, hay algunas diferencias en cuanto a efectos de los fármacos hipoglucemiantes. Los agonistas del péptido similar al glucagón tipo 1 (GLP-1) (p. ej., exenatida, liraglutida) tienen mayor control glucémico en el hombre, y mayor pérdida de peso en la mujer105.
Las tiazolidinedionas o glitazonas (p. ej., rosiglitazona, pioglitazona) son mejores hipoglucemiantes en mujeres obesas que en hombres o en mujeres no obesas. Mientras que los hombres no obesos responden significativamente mejor a las sulfonilureas106,107.
Los inhibidores del cotransportador de sodio-glucosa (iSGLT-2) (canagliflozina, dapagliflozina y empagliflozina) han demostrado reducción de la HbA1C, del peso, de la presión arterial (PA) y del riesgo CV, sin diferencias del beneficio por género108.
Más allá de la elección de la droga hipoglucemiante, es fundamental trabajar en la concienciación de la población en la necesidad de generar cambios en el estilo de vida, adherirse a programas de ejercicio y lograr apoyo familiar y laboral en el tratamiento de la mujer con DM.
Conclusiones
La mortalidad por ECV es mayor en la mujer diabética comparada con el hombre diabético. Las mujeres diabéticas tienen más probabilidades de sufrir IC y CI fatal y no fatal que sus pares masculinos. Los mecanismos que explican este mayor riesgo no se conocen cabalmente, podría atribuirse a una mayor carga de FRCV a edades más tempranas y a un sesgo en el tratamiento en detrimento del sexo femenino. Existe una interacción entre género, NSE y DM, siendo esto mucho más marcado en la mujer.
Con respecto al tratamiento no existen diferencias específicas de género, excepto las relacionadas con el embarazo (Recomendación 3).

Recomendación 3 Diabetes mellitus.AAS: ácido acetilsalicílico; AF: actividad física; CR: clase de recomendación; DM: diabetes mellitus; DM1: diabetes mellitus tipo 1; DM2: diabetes mellitus tipo 2; ECV: enfermedad cardiovascular; FRCV: factores de riesgo cardiovascular; GAA: glucemia alterada en ayunas; HbA1c: hemoglobina glucosilada; IG: intolerancia a la glucosa; NE: nivel de evidencia; PA: tensión arterial; pre-DM: prediabetes mellitus; PTOG: prueba de tolerancia oral a la glucosa; RCV: riesgo cardiovascular; SOPQ: síndrome de ovario poliquístico; SRAA: sistema renina-angiotensina-aldosterona.
Sobrepeso-obesidad
En muchos países de Latinoamérica, como consecuencia de transformaciones económicas, sociales y demográficas, se han producido modificaciones importantes con respecto a ingesta de alimentos y patrones dietéticos. Esto ha llevado a una transición nutricional, en donde el SP y la OB han crecido inexorablemente, alcanzando a nivel mundial dimensiones epidémicas. La prevalencia mundial de OB casi se ha triplicado desde 1975 hasta la fecha. En 2016 aproximadamente 1,900 millones de adultos de 18 años o más tenían SP, de estos, 650 millones eran obesos110. En la Región de las Américas para el mismo año, la prevalencia de SP en adultos fue del 62% (60.9% mujeres y 64.1% hombres) y de OB 28.3% (31.0% mujeres y 25.9% hombres). Estas cifras prácticamente duplican la prevalencia mundial, constituyéndose en la región con la mayor prevalencia entre todas las regiones de la OMS111.
La OB y sus determinantes son FR para tres de las cuatro causas principales de ENT en todo el mundo, incluidas ECV, DM y ciertos cánceres. Además se asocia a aumento de PA, DLP, RI, inflamación sistémica, albuminuria, estados protrombóticos, mayor riesgo de IC, CI, fibrilación auricular (FA) y ACV111,112. Con respecto al riesgo que confiere, hay datos que sugieren que similares aumentos en el IMC se asocian con un mayor incremento en la PA sistólica en mujeres113. Por otro lado el Framingham Heart Study mostró que la OB aumenta el RR para ECV más en la mujer que en el hombre (64 vs. 46%, respectivamente), comparado con individuos con peso normal114. Sin embargo, otros estudios prospectivos han demostrado riesgo casi idéntico para hombres y mujeres para CI, mientras que el riesgo para ACV es mayor en los hombres111,114.
La MNP, tanto espontánea como quirúrgica, impacta en la incidencia de OB. Los mecanismos fisiopatológicos y la evidencia son poco claras. El mecanismo más aceptado es el de la redistribución de la grasa corporal en la post-MNP, favoreciendo el aumento del PC, llevando a la OB abdominal115.
En 1997 la OMS propuso puntos de corte para identificar personas en riesgo de acuerdo con el PC, estableciendo en mujeres tres categorías: bajo riesgo PC ≤ 79 cm, riesgo incrementado PC de 80 a 87 cm y alto riesgo PC ≥ 88 cm116. El PC es el mejor marcador de adiposidad central. Es difícil establecer el PC que hay que tener en cuenta en una población tan dispar, con variantes étnicas como la latinoamericana. En un estudio realizado en Argentina, tomando como punto de corte PC ≥ 88 cm, la prevalencia de OB abdominal en mujeres fue del 68%, con una significativa diferencia según el estatus menopaúsico: 66% en no menopáusicas y 75% en menopáusicas117.
Estrategias para el manejo de la obesidad
Los cambios del estilo de vida son la base de todo programa de pérdida de peso, el cual debe ser multidisciplinario e individualizarse de acuerdo con la condición de salud de la mujer que tratar. En pacientes con SP y OB se deben establecer metas iniciales de pérdida del 5 al 10% de peso de base en seis meses, con disminución de la ingesta calórica, la cual sería de 1,200-1,500 kcal/día para las mujeres. Todo plan de tratamiento deberá ser complementado con un programa de actividad física (AF). Esta debe ser preferiblemente aeróbica, iniciando con ≥ 150 minutos/semana. Niveles más altos de AF con 200 a 300 minutos/semana se recomiendan para mantenimiento del peso o minimizar la recuperación de este después de un año de seguimiento43,44,118.
El IMC debe ser calculado y el PC medido durante las citas médicas. Se recomienda el monitoreo del peso de forma regular (semanalmente) registrado por la paciente con el fin de observar el comportamiento del peso corporal de forma continua. Se ha demostrado que la reducción del 5-10% del peso inicial (en los primeros seis meses) por medio de la modificación del estilo de vida es capaz de mejorar la PA, retrasar la presentación de la DM2, mejorar el control glucémico en pacientes diabéticas, disminuir lípidos circulantes y reducir los eventos CV43,118,119.
Las terapias farmacológicas y quirúrgicas aprobadas para el tratamiento de la OB deben ser utilizadas como complementos a las intervenciones de cambio de estilo de vida, y no como terapia única, contribuyendo a la reducción de peso en pacientes elegibles.
La farmacoterapia debe ser considerada en pacientes con OB (IMC > 30 kg/m2) o IMC > 27 kg/m2 y una comorbilidad relacionada con la OB; no debería ser usada sola o ser una primera línea de tratamiento. No debe indicarse en mujeres susceptibles de embarazo (de ser así, estas deben tener anticoncepción), tampoco durante el embarazo o durante la lactancia43,118,119.
La cirugía bariátrica (CB) debe ser considerada en pacientes adultas con IMC > 40 kg/m2 o con IMC > 35 kg/m2 con comorbilidades relacionadas con la OB, quienes no han logrado la meta de peso con cambios de estilo de vida y farmacoterapia118,119.
En un metaanálisis que incluyó un 70% de mujeres, de edad promedio 48 años, las pacientes sometidas a CB reducen el riesgo de eventos CV, IAM, ACV y mortalidad, comparados con controles no quirúrgicos120. Por los cambios metabólicos secundarios a la cirugía, se recomienda que la mujer espere 12-24 meses para embarazarse118,119,121. En un estudio retrospectivo en mujeres embarazadas posterior a la CB se evidenció disminución de incidencia de embarazos macrosómicos, ganancia saludable de peso durante el embarazo, así como disminución de DMG del 17.3 al 11% y disminución de THAE del 23.6 al 11.2%121.
Conclusiones
La OB es un importante problema de salud pública en la Región de las Américas, con una prevalencia mayor en mujeres. Siendo un importante FRCV para ECV, no es tenida en cuenta en las calculadoras de RCV. Frecuentemente se asocia con otros FRCV, por lo que es muy importante su diagnóstico y tratamiento, sobre todo en la mujer en la transición MNP y en la post-MNP. Las medidas generales y los tratamientos farmacológicos no difieren entre sexos. Las terapias farmacológicas y quirúrgicas deben ser utilizadas como complementos a las intervenciones de cambio de estilo de vida, y no como terapia única (Recomendación 4).

Recomendación 4 Sobrepeso y obesidad.AF: actividad física; CR: clase de recomendación; FRCV: factores de riesgo cardiovascular; IMC: índice de masa corporal; NE: nivel de evidencia; PC: perímetro de cintura; RCV: riesgo cardiovascular; SOPQ: síndrome de ovario poliquístico.
SÍNDROME METABÓLICO
El diagnóstico de SM requiere la presencia de tres o más FRCV, que incluyen OB abdominal, RI, alteración del metabolismo de la glucosa, HTA y/o perfil lipídico adverso. La prevalencia se estima en un 41% en hombres y un 38% en mujeres entre 47 a 71 años en Europa122. Esta relación se invierte en Latinoamérica y región del Caribe, donde se reporta una mayor prevalencia en mujeres (41.6%) que en hombres (21.7%)122,123.
El SM puede incrementar o favorecer la aparición de DM. Se ha demostrado que los individuos con SM tienen cinco veces más riesgo de evolucionar hacia DM2124-126.
El valor del SM como predictor de RCV ha provocado mucho debate, ya que no todos los estudios han sido ajustados por los componentes individuales al reportar el riesgo. Por ello es importante analizar las diferencias de este síndrome por género.
El grupo de Mottillo et al.127, en un metaanálisis que incluyó 87 estudios y que evaluó el RCV determinado por el SM, demostró que el SM aumentó dos veces el riesgo de eventos CV y 1.5 veces la mortalidad global. El SM en este análisis mantuvo su valor pronóstico, aun en ausencia de DM2. El incremento en el RCV fue consistentemente mayor en las mujeres en comparación con los hombres (RR: 1,86; intervalo del confianza del 95% [IC 95%]: 1.37-2.52 y RR: 1.42; IC 95%: 1.16-1.74, respectivamente).
En un metaanálisis previo, que incluyó 21 estudios que consideraron individuos con SM en comparación con los que no lo tenían y RCV, los pacientes con SM tenían mayor mortalidad por todas las causas (RR: 1.35; IC 95%: 1.17-1.56) y ECV (RR: 1.74; IC 95%: 1.29-2.35); así como una mayor incidencia de ECV (RR: 1.53; IC 95%: 1.26-1.87), CI (RR: 1.52; IC 95%: 1.37-1.69) y ACV (RR: 1.76; IC 95%: 1,37-2.25)128. En el análisis desagregado por sexo, el RR de ECV asociada con el SM fue mayor en las mujeres. Cuando utilizaron la definición de la OMS, el riesgo fue más alto en comparación con los que utilizaron la definición del Adult Treatment Panel III124.
Los mecanismos que determinan mayor RCV en mujeres con SM no están claros. Entre los factores que pudieran influir se ha invocado la mayor prevalencia de OB abdominal en mujeres post-MNP, con el consiguiente aumento de inflamación sistémica y disfunción endotelial, mayor agregación plaquetaria y aumento del estrés oxidativo. Otro dato importante es la DLP más aterogénica en esta etapa de la vida de la mujer y la hipertrigliceridemia, confiriendo más riesgo CV en mujeres que en hombres. Sin embargo, no se pueden descartar otros factores que pudieran también estar involucrados, como la presencia en algunas mujeres de SOPQ, en las que se ha demostrado mayor elevación de proteína C reactiva (PCR) como marcador de inflamación, y mayor prevalencia de eventos isquémicos, uso de terapia hormonal y DMG. Las consecuencias de la presencia de estos factores en el SM producen aterogénesis, disfunción diastólica de ventrículo izquierdo, disfunción microvascular, calcificación vascular, hipertrofia ventricular izquierda e insuficiencia cardiaca129.
El diagnóstico de SM permite la detección de mujeres con alto riesgo de desarrollar DM a mediano plazo, por lo que es importante su pesquisa.
Tratamiento del síndrome metabólico
El SM y sus componentes deben ser abordados en conjunto, con modificación del estilo de vida, con AF programada y dieta. Con respecto a la farmacoterapia, no existen diferencias importantes según sexo, salvo con respecto a la metformina y las tiazolidinedionas en mujeres con SM y SOPQ. La metformina es un agente insulino-sensibilizador, fundamental para tratar la anovulación en la paciente con SOPQ y SM que es infértil. En ellas, la metformina disminuye los niveles de insulina y altera el efecto, estimulado por insulina, de la síntesis de andrógenos ováricos. Las tiazolidinedionas son otra alternativa para mejorar la RI, atenuar la producción ovárica de andrógenos y producir ovulación129. No existe evidencia, sin embargo, que demuestre que el uso de estos fármacos en mujeres con SM reduzca su riesgo de eventos CV.
En el caso de HTA en las mujeres con SM, tras la MNP se sugiere comenzar con inhibidores de la enzima convertidora de angiotensina (IECA) o antagonistas de los receptores de angiotensina II (ARAII)130.
El tratamiento del SM es, en general, semejante en hombres y mujeres, con consideraciones sobre el uso de algunos fármacos en las mujeres en edad fértil (por riesgo de teratogenia) y aquellas que requieren tratamiento hormonal concomitante.
Conclusiones
Existe evidencia de que las mujeres con SM tienen un mayor RCV que los hombres, aunque los mecanismos que podrían explicar estas diferencias no están del todo claros. En Latinoamérica y el Caribe la prevalencia de SM es mayor en mujeres. El diagnóstico de SM permite la detección de mujeres con alto riesgo de desarrollar DM2 a mediano plazo, por lo que es muy importante su pesquisa. El tratamiento del SM es en general semejante entre hombres y mujeres, con consideraciones sobre el uso de algunos fármacos en mujeres en edad fértil y en aquellas que requieran tratamiento hormonal concomitante.
INACTIVIDAD FÍSICA-SEDENTARISMO
La IF y el sedentarismo se reconocen como FR independiente para ECV y como FR asociado a varias enfermedades crónicas131.
El sedentarismo se define teniendo en cuenta dos criterios, intensidad y postura; la intensidad se refiere a actividades menores a 1.5 MET, o que tengan un gasto menor al 10% del gasto en reposo, en tanto la postura hace referencia a la posición sentada o recostada132.
El estudio observacional Women’s Health Initiative (WHI) aporta evidencia nueva con respecto al impacto real del sedentarismo sobre la salud de la mujer. Este estudio incluyó a casi 72,000 mujeres de 50 a 79 años, libres de ECV establecida; demostró que la cantidad de horas que una persona permanece sentada impacta negativamente en la salud CV, con independencia del nivel de AF que haga. Esta asociación fue mayor en mujeres con SP y en mayores de 70 años, después de corregir por múltiples factores133.
La AF se define como cualquier movimiento corporal producido por los músculos esqueléticos que resultan en gasto energético, mientras que el ejercicio es una AF planeada, estructurada y repetitiva que mantiene o mejora uno o más componentes de la aptitud física. Su intensidad puede ser leve, moderada o vigorosa. Ejemplos de AF de intensidad leve son caminar despacio (menos de 4 km/h), cocinar y algunas labores del hogar; la AF de intensidad moderada incluye caminar rápidamente (4 a 6 km/h) y la AF vigorosa incluye trotar o correr134.
El efecto cardioprotector de la AF regular en bajos o altos volúmenes se ha evidenciado en todas las edades, razas y sexos. En una revisión de 174 estudios de Kyu et al. se observó cómo la realización de AF y el aumento de la dosis de esta se asocia con disminución del RR de cinco de las principales enfermedades crónicas en la mujer, como son ECV, enfermedad isquémica cerebral, DM, cáncer de mama y cáncer de colon135.
El metaanálisis de Ekelund et al., con más de un millón de participantes, demostró que la AF moderada a vigorosa se encuentra inversamente asociada a una menor mortalidad CV, mientras que la mayor cantidad de tiempo sedentario aumenta el riesgo de mortalidad por todas las causas, mortalidad CV, ECV, DM2, cáncer de colon, endometrio y pulmón136.
La evidencia de los beneficios de la AF ha aumentado, incluyendo también a mujeres embarazadas y a mujeres adultas mayores137,138. Es así como la AF tiene un rol preponderante desde la prevención primordial hasta la prevención secundaria en mujeres, a lo largo de todas las etapas de la vida para más de 30 condiciones médicas139.
A pesar de la evidencia descrita relacionada con la AF, los estudios muestran que la población en general no cumple con los niveles de AF recomendados. Esto fue evidenciado en el estudio global de IF realizado por la OMS en 168 países: el 60% de la población no cumple con los niveles de AF necesarios para obtener beneficios en salud. La IF representa el cuarto FR para mortalidad global y su prevalencia es mayor en mujeres (31.7%) que en hombres (22.4%). Esto comienza desde la infancia, dado que la mayoría de las niñas en 6.º y 7.º grado suspenden la AF; más del 80% de los adolescentes en el mundo no tienen un nivel suficiente de AF, con mayor prevalencia en las adolescentes131.
Recomendaciones de actividad física
A la hora de prescribir AF en la mujer es importante considerar sus características individuales, tales como su composición corporal, su realidad endocrinológica y diferencias en la respuesta al ejercicio.
Niñas y adolescentes
Entre los 6 y 17 años, se benefician de 60 minutos diarios de AF aeróbica de intensidad moderada a vigorosa, incorporando ejercicios de resistencia y fortalecimiento por lo menos tres días a la semana, así como la realización de varias horas de AF de intensidad leve a lo largo del día. Se deben considerar diferentes actividades acordes a la edad, para mantener la motivación. Se deben limitar los periodos prolongados de estar sentados, y el tiempo recreacional de pantalla debe ser también limitado a un máximo de dos horas al día131,140.
Mujer embarazada
En mujeres saludables la AF de moderada intensidad durante el embarazo se considera segura, no incrementa el riesgo de PPT o bajo peso al nacer y tiene beneficios relacionados con la disminución del riesgo por el incremento excesivo del peso y de DMG, así como mejoría en el fitness cardiorrespiratorio. En posparto la AF también se considera segura, no interviene negativamente con la lactancia y tiene beneficios como son disminución del riesgo de síntomas de Ds posparto, así como mejor control de peso al combinarlo con una alimentación equilibrada. Existe alguna evidencia que sugiere que la AF durante el embarazo reduce el riesgo de algunas complicaciones como la preeclamsia, disminuye el tiempo del trabajo de parto y mejora la recuperación en el posparto131,140-142. En ausencia de complicaciones o contraindicaciones obstétricas o médicas, se debe alentar a las embarazadas a continuar o iniciar AF, por lo menos 150 minutos semanales de intensidad moderada, idealmente repartida durante toda la semana. En caso de no poder realizar esta cantidad, se recomienda que se mantenga tan activa como pueda141.
Después del primer trimestre de embarazo, deben evitar actividades que requieran posiciones en decúbito supino, así como deportes de contacto o con alto riesgo de caída137.
Las mujeres atletas pueden continuar con entrenamiento intensivo durante el embarazo, aunque es recomendable que no excedan más del 90% de la frecuencia cardiaca (FC) máxima predicha para su edad por el riesgo de bradicardia fetal143.
Mujer adulta sana
La recomendación para todos los adultos es moverse más y sentarse menos a lo largo del día teniendo en cuenta que un poco de AF siempre es mejor que nada143,144. Para obtener los principales beneficios descritos se debe realizar entre 150 a 300 minutos semanales de AF de intensidad moderada o 75 minutos semanales de AF vigorosa a la semana, o combinarlos, además de incluir actividades de fortalecimiento muscular dos veces por semana, que incluyan los grupos musculares mayores. Beneficios adicionales se pueden obtener incrementando a 300 minutos semanales de AF de intensidad moderada145.
Mujer adulta mayor
Puede cursar con comorbilidades que deben tenerse en cuenta para la prescripción de la AF. Un porcentaje no despreciable de este grupo etario puede cursar con importante desacondicionamiento físico, disminución de la coordinación y equilibrio y/o criterios de fragilidad. La recomendación de 150 minutos semanales de AF de intensidad moderada debe incluir ejercicios de coordinación, equilibrio y fortalecimiento. La intensidad de la actividad siempre debe tener como punto inicial el nivel y capacidad individual de cada persona. Si no se alcanza a realizar la recomendación de 150 minutos semanales, es importante realizar la cantidad de AF que sea posible. El incremento en la intensidad de AF se debe realizar de manera lenta y gradual, con cambios leves durante semanas o meses146.
Mujer con enfermedad cardiovascular
Las recomendaciones de prevención secundaria incluyen la participación en programas de rehabilitación cardiaca (RC) y realización de AF, con evidencia de beneficios en términos de disminución de mortalidad CV y por todas las causas, mejor control de FRCV, mejoría en calidad de vida, disminución de nuevos eventos CV y disminución de hospitalizaciones. Los beneficios de los programas de RC son evidentes para ambos sexos, sin embargo, el porcentaje de mujeres remitidas a RC es muy bajo (menor al 20%), al igual que la prescripción de la AF y la adherencia a esta147. Las recomendaciones son de 150 a 300 minutos semanales de AF aeróbica de intensidad moderada o 75 minutos semanales de intensidad vigorosa, o la combinación de ambas intensidades; se deben incluir, además, ejercicios de fortalecimiento y resistencia para grupos musculares mayores, dos o más días a la semana146.
En resumen, la evidencia científica respalda los beneficios de la AF en la mujer a lo largo de toda su vida. Todas las mujeres deben recibir una consejería de rutina promoviendo la AF como estilo de vida saludable, con la evidencia actual es necesario insistir en la prescripción y seguimiento de la AF en las mujeres.
Conclusiones
El sedentarismo y la IF es un problema creciente y con mayor preponderancia en la mujer. El tiempo de IF impacta negativamente en la salud CV, con independencia del nivel de AF que se realice y esta asociación es mayor en mujeres. Por otro lado, la AF regular incrementa la capacidad funcional, mejora el perfil CV y disminuye la mortalidad por cualquier causa. No hay diferencias en el beneficio de la AF o de programas de rehabilitación CV entre los sexos, sin embargo las mujeres son menos derivadas a programas de RC y presentan menor adherencia. Es por lo tanto fundamental identificar estas barreras entre los profesionales y la propia mujer para así lograr los beneficios asociados al cumplimiento de los programas (Recomendación 5).

Recomendación 5 Actividad física.AF: actividad física; CR: clase de recomendación; NE: nivel de evidencia.
TABAQUISMO
El TAB es la primera causa de enfermedad, discapacidad y muerte evitable en el mundo148. Esta pandemia, que alcanzó su pico de consumo en hombres a mediados del siglo XX, cambió su curso a medida que se hicieron evidentes las patologías relacionadas. Pero las curvas de prevalencia de consumo de tabaco no han sido iguales para hombres y mujeres. En hombres la prevalencia ha venido disminuyendo de forma sostenida en los países donde las estrategias del Convenio Marco para el Control del Tabaco (CMCT) de la OMS se han implementado. Mientras tanto, la prevalencia de consumo de tabaco en mujeres se incrementó de manera drástica, impulsada por el incesante marketing de la industria del tabaco enfocada en la mujer. En la década de 1930, los cigarrillos se consolidaron como un símbolo de la mujer glamorosa e independiente, acompañando los movimientos de liberación femenina. Desde entonces se incorporaron al mercado cigarrillos light, con filtros, delgados o saborizados y marcas diseñadas para la mujer, como la famosa «Virginia Slim», con publicidad engañosa (fumar como herramienta para controlar el peso) alentando el deseo de fumar en adolescentes y jóvenes, sin saber que quedarían atrapadas en una adicción que mata medio millón de mujeres al año149,150.
Efectos del tabaquismo activo y pasivo
Las enfermedades CV y cerebrovasculares se encuentran dentro de las principales causas de mortalidad en las mujeres fumadoras, superando las muertes por cáncer de mama, con un riesgo en relación directa con el consumo151. Pero además del amplio conocimiento acumulado sobre el TAB como FRCV mayor, es fundamental que los médicos incorporen el conocimiento de que el TAB es una enfermedad en sí misma, de carácter adictivo, con un curso crónico y tendencia a la recaída152. Entender la naturaleza adictiva, que involucra la dependencia biológica y complejas modificaciones de los circuitos determinantes de las conductas (condicionamientos automáticos, operativos y emocionales), su curso crónico y la recaída, permite adecuar las estrategias de intervención, particularmente en mujeres. La nicotina presente en el tabaco alcanza rápidamente el sistema nervioso central (SNC) y se une a los receptores nicotínicos del sistema dopaminérgico mesolímbico, desencadenando una señal de placer y modulación de los estados de ánimo, dependiente de la dosis. Se ha demostrado que la adicción a la nicotina luego de haberse expuesto al menos una vez a sus efectos es del 32%, superando en su capacidad adictiva a otras sustancias con fuerte adicción, como la cocaína y la heroína153. La dependencia biológica es intensa en la mayoría de los fumadores, lo que determina que poco tiempo después de interrumpir el consumo aparezca un síndrome de abstinencia caracterizado por síntomas físicos y psíquicos que incluyen cansancio, cefaleas, perturbación del estado de ánimo, irritabilidad, agitación, insomnio e intensos deseos de fumar, entre otros. Estos síntomas alcanzan su máxima expresión en los primeros días de la abstinencia, pudiendo persistir en niveles elevados durante dos o cuatro semanas154. Los profundos y complejos cambios que ocurren en el SNC del fumador sumado al síndrome de abstinencia hacen que abandonar el consumo de tabaco sea muy difícil y por ello las tasas de éxito de los intentos espontáneos, sin apoyo específico, son muy bajas y rondan el 2-3% con seguimientos al año155.
En la mujer existen factores claves adicionales que dificultan el abandono, como ser el recurso de fumar como herramienta de control del estado de ánimo, el temor al aumento de peso, la influencia de los cambios hormonales cíclicos y una clara relación entre la Ds y el consumo de tabaco. Los estrógenos estarían involucrados en una más rápida metabolización de la nicotina en las mujeres, con un espectro de condiciones en las que las mujeres en tratamiento con ACOS con estrógenos o estrógenos combinados tendrían un metabolismo más rápido, mientras que las mujeres post-MNP son semejantes a los hombres. Las mujeres que dejan de fumar en la fase estrogénica poseen tasas de recaída significativamente más altas que las que lo logran en la fase lútea. La influencia estrogénica podría estar en la base de una mayor dependencia biológica, en relación con los circuitos de recompensa en las mujeres, con una mayor dependencia ligada a los comportamientos y factores psico-socio-culturales150.
Enfoque terapéutico
Dejar de fumar es la estrategia más costo-efectiva para la salud CV. A pesar de los contundentes beneficios conocidos, lograr este cambio sin apoyo es muy difícil para el fumador y numerosos estudios han señalado que la mujer tiene incluso mayor dificultad para dejarlo. Las mujeres reportan más síntomas de abstinencia psíquicos, lo cual requiere un manejo diferencial. También las mujeres asignan mayor importancia a la ganancia de peso como consecuencia de dejar de fumar, siendo este un factor importante en la recaída156.
El apoyo para lograr la cesación incluye un amplio espectro de modalidades de intervención, desde la intervención mínima de pocos minutos en la consulta médica hasta la intervención especializada en una unidad de TAB. No existe una forma de abordar el TAB única que sea efectiva para todos los fumadores y dependerá del profesional que asista al paciente orientarlo y apoyarlo en función de sus necesidades específicas. Existe evidencia de que cuanto mayor el tiempo y recursos terapéuticos asignado a la intervención, mayor es la eficacia. También existe evidencia que el solo hecho de mover al paciente de su etapa de cambio incrementa la probabilidad de lograr la abstinencia en una próxima intervención.
Existe consenso de acuerdo con la evidencia sobre las siguientes recomendaciones generales145:
- Todos los profesionales de la salud deberían realizar una intervención mínima, consistente en las denominadas «5 A», protocolo de intervención breve y estructurado en cinco pasos, que incluye:
1.Averiguar si fuma o no (Ask).
2.Aconsejarle que deje de fumar (Advise).
3.Ampliar el diagnóstico, averiguando si desea o no hacer un intento para dejar de fumar (Assess).
4.Ayudarle, si procede, en el intento de abandono (Assist).
5.Acordar un seguimiento (Arrange).
- El TAB debe ser evaluado como una adicción crónica que requiere elevadas habilidades para el manejo terapéutico crónico. Es deseable que los profesionales de la salud realicen entrenamiento específico para su tratamiento, pues se ha demostrado que cuando reciben este entrenamiento aumenta significativamente el número de pacientes que logran dejar de fumar. En caso de no poseer estas habilidades, considerar la derivación hacia profesionales con estas capacidades. Todo centro asistencial debería contar con equipos entrenados en cesación de TAB. Todos los profesionales de la salud deben investigar el TAB pasivo en sus pacientes y recomendar evitar la exposición al humo de tabaco. Está claramente establecido que la exposición al humo de tabaco de segunda mano causa enfermedad CV y cerebrovascular y puede desencadenar efectos adversos agudos. Incluso exposiciones por breves lapsos de tiempo pueden gatillar los mecanismos para un IAM. Se ha demostrado que las políticas de ambientes libres de humo de tabaco reducen hasta un 22 a 25% el ingreso hospitalario por IAM. Si bien estas políticas se acompañan de mayor conciencia y cambios en los patrones de conducta de los fumadores, el domicilio y los vehículos particulares no están regulados por las políticas de ambientes libres de humo de tabaco y debe ser el profesional quien advierta a los pacientes sobre la importancia de eliminar el humo de tabaco y de los dispositivos electrónicos en estos espacios.
- Tratamiento en el embarazo: constituye una oportunidad muy especial para realizar una intervención terapéutica para alentar el abandono, por los probados efectos deletéreos para el feto y la motivación elevada de la madre por dejar de fumar. Es fundamental en esta población evitar todo enjuiciamiento de la conducta de fumar de la mujer embarazada y centrar la intervención en la mejor ayuda que se pueda brindar para lograr la abstinencia. Idealmente previo al embarazo, cuando este es planificado y lo más precozmente posible si el embarazo está en curso. Una vez ocurrido el nacimiento del bebé se deberá reforzar la abstinencia, pues es frecuente la recaída luego de que el bebé nace. El tratamiento farmacológico de primera línea en esta población son los sustitutos nicotínicos junto a consejo y acompañamiento, cuando la paciente no logra dejar el TAB solo con el consejo.
- Tratamiento durante internación: se debe realizar asesoramiento y consejo intensivo para sostener la abstinencia durante la internación, y continuar el soporte terapéutico con seguimientos acordados durante al menos un mes luego del alta.
Farmacoterapia del tabaquismo157
Existen tres tipos de medicamentos aprobados y con eficacia y seguridad comprobadas para el tratamiento para dejar de fumar:
Las dosis habituales y precauciones se reseñan en la tabla 2.
Tabla 2 Recomendaciones para el tratamiento farmacológico de la dependencia al tabaco. Modalidades para la prescripción
| Tratamiento | Dosis | Precauciones |
|---|---|---|
| TRN | ||
| Goma de mascar de 2 o 4 mg de nicotina por unidad | Dosis de inicio: 4 mg si el primer consumo es hasta 30 minutos luego de despertar; 2 mg si el primer consumo es posterior a 30 min luego de despertar; máximo 24 piezas/día. Puede indicarse reglado (anticipando situaciones de consumo tabáquico habituales o previsibles) o a demanda | Puede aparecer dispepsia, evitar comidas o bebidas 15 minutos antes o después y durante el uso de la pieza |
| Parches de 21, 14 y 7 mg de nicotina por unidad | Dosis de inicio: 21 mg para 10 o más CPD; 14 mg para menos de 10 CPD. Pueden usarse en combinación con la goma de mascar | Puede ocurrir irritación local, evitar aplicar en zonas de piel con heridas. Puede requerir retirar en la noche si causa insomnio u otros disturbios del sueño |
| TF | ||
| Bupropión 150 mg SR | Dosis de inicio: 150 mg al despertar durante 3 a 5 días. Se continúa con 150 mg de mañana y 150 mg en la tarde (intervalo de separación mínimo de 8 h). Puede usarse en combinación con TRN. | No administrar si hay antecedentes o riesgo de convulsiones o desórdenes alimentarios, administración concomitante de IMAO o inhibidores de la CYP2D6 |
| Vareniclina 0.5 y 1 mg | Dosis de inicio: 0,5 mg de mañana por 3 días, luego 0,5 mg de mañana y de noche hasta el 7º día. Mantenimiento: 1 mg de mañana y de noche. | Son comunes las náuseas, se minimizan administrando con comidas. Requiere ajuste de dosis por insuficiencia renal |
TRN: terapia de reemplazo de nicotina; TF: tratamiento farmacológico; SR: sustained release, liberación sostenida; CPD: cigarrillos por día; IMAO: inhibidores de la monoaminooxidasa.
Conclusiones
Debe tenerse presente que la mujer puede beneficiarse más que el hombre del tratamiento cognitivo-conductual asociado a farmacoterapia específica, durante intervalos de tiempo más prolongados. Los programas en grupo y multicomponentes, que permiten el seguimiento una vez alcanzada la abstinencia, pueden aumentar la posibilidad de abstinencia a largo plazo. Un programa ideal para mujeres debería incluir suficiente variedad de opciones para permitir a cada mujer autoidentificarse con la combinación particular que se ajuste a sus necesidades individuales, una farmacoterapia flexible, soporte sin juicios, servicios accesibles y una clara comunicación de las alternativas terapéuticas (Recomendación 6).
HIPERTENSIÓN ARTERIAL
La HTA continúa siendo el principal FRCV prevenible de muerte prematura y discapacidad en todo el mundo. Históricamente, las mujeres han estado subrepresentadas en los estudios clínicos, por lo tanto, la evidencia en general sobre la temática como los beneficios y los perfiles de seguridad del tratamiento antihipertensivo se han estudiado menos en las mujeres158.
En general se asumió que la HTA era más frecuente en los hombres que en las mujeres, sin embargo la incidencia de HTA y ECV es más elevada en las mujeres, particularmente tras la MNP, periodo en el que aparecen las complicaciones por los cambios hormonales y los procesos de envejecimiento159.
Los estrógenos confieren un efecto protector en el sexo femenino a nivel vascular mediante la vasodilatación directa y juegan un rol importante en la función endotelial en varios niveles: vascular, en los cardiomiocitos y en los receptores de estrógeno cerebrales159.
La falta de estrógenos en las mujeres en la post-MNP se asocia a un notable aumento en la prevalencia de HTA. Por otra parte, el incremento en los andrógenos en este periodo eleva la producción de angiotensinógeno, que termina con el aumento de angiotensina II. Además, se incrementa la reabsorción de sodio en el túbulo glomerular proximal a través de los receptores de andrógenos y receptores de angiotensina II tipo 1. Estos y otros mecanismos llevan al aumento de las cifras de PA160,161.
En el momento de analizar las diferencias causadas por las hormonas en la MNP, se comprueba que se produce la activación de varios sistemas, como el sistema nervioso simpático y el sistema renina-angiotensina-aldosterona (SRAA), que incrementan las cifras de PA y también favorecen a los mecanismos que generan rigidez arterial162. Por consiguiente, es importante evaluar estos mecanismos fisiopatológicos al momento de elegir el fármaco antihipertensivo en la mujer, en especial en los periodos de transición hormonal y en la MNP.
Por ello las razones de las diferencias entre ambos sexos en las cifras de PA son multifactoriales, con la interacción de las hormonas sexuales, el SRAA, la actividad simpática, la disfunción endotelial y la rigidez arterial.
Más mujeres que hombres con HTA desarrollan complicaciones fisiopatológicas, como hipertrofia ventricular izquierda, disfunción diastólica, IC con fracción de eyección preservada, aumento de la rigidez arterial, DM y enfermedad renal crónica (ERC).
Es preciso tener presente que las causas de HTA secundaria en la mujer joven/premenopáusica se pueden deber a diferentes razones, como el uso de ACOS, SOPQ, HTA renovascular (fibrodisplasia renal, ERC secundaria a EAI), SAOS, hiper/hipotiroidismo, coartación de aorta, MNP precoz (< 40 años) e hiperaldosteronismo primario162,163.
Tratamiento
Tratamiento no farmacológico
Las indicaciones de tratamiento no farmacológico se realizan en todos los pacientes hipertensos más allá del tratamiento con fármacos. La AF y cambios en el estilo de vida se recomiendan como primera línea de tratamiento.
La evidencia indica que la HTA en adultos tiene antecedentes durante la niñez y la adolescencia que contribuyen al desarrollo temprano de la ECV, por lo que se presta cada vez más atención a la detección de PA elevada en individuos más jóvenes. La edad de la menarquia está determinada por el perfil genético, los niveles hormonales y factores externos como la exposición a sustancias químicas ambientales, la dieta, la AF y el TAB. Se sabe que la edad de la menarquia temprana y tardía son FR asociados con enfermedades de inicio en la edad adulta, incluida la CI y la HTA, y pueden explicar en parte las diferencias de sexo en el riesgo de ECV y que podría ser modificado adoptando un estilo de vida saludable164.
Varios estudios han demostrado que mujeres post-MNP hipertensas que realizan AF de intensidad moderada, incluso mediante entrenamiento con ejercicios acuáticos, experimentan una reducción en la PA165,166.
En el estudio de Jarrete et al. observaron que ocho semanas de AF aeróbica se reduce la PA sistólica en un 3.8%, la diastólica en un 5.9% y la FC en el 3.9% respectivamente en mujeres post-MNP hipertensas167.
Se sabe que el ejercicio aeróbico o de resistencia reduce efectivamente la PA y está asociado con los mecanismos autónomos CV mejorando el estado hipertensivo tras la MNP168.
Con solo la modificación de cambios en el estilo de vida, el control de la PA es peor en las mujeres que en hombres aunque esto no está respaldado por el estudio DASH, que mostró un marcado efecto antihipertensivo en mujeres con restricción de sodio en la dieta169,170. Las pautas basadas en la evidencia para el tratamiento de HTA en los ensayos clínicos son similares para las mujeres y hombres, pero la mayoría no incluye estratificación de riesgo por sexo171. Esta situación en consecuencia podría ser diferente, si se tuviera en cuenta en el diagrama de los estudios multicéntricos.
Tratamiento farmacológico
Al hablar de prevención CV en la mujer y específicamente de HTA debemos analizar los diferentes estadios en la mujer joven, pre-MNP, MNP y anciana.
Teniendo en cuenta que la HTA secundaria es la forma más frecuente de HTA en la mujer joven, es prudente evaluar a las adolescentes y adultas jóvenes (pre-MNP) con HTA, descartando causas secundarias para prevenir complicaciones CV a largo plazo e iniciar el tratamiento específico. Las características o manifestaciones clínicas pueden sugerir una etiología específica de hipertensión secundaria.
En la mujer es importante conocer al momento del tratamiento si tiene la posibilidad de embarazo, ya que en esta situación deberá recibir fármacos de primera elección y que no posean efectos teratogénicos como los IECA o ARAII.
En la MNP se debería considerar cuál sería el mejor tratamiento en función de los mecanismos fisiopatológicos de la HTA en ese periodo de la vida.
Un gran metaanálisis de estudios realizados en una población china mostró que tanto el conocimiento como el tratamiento y el control entre los hipertensos, en todos los pacientes tratados, fueron bajos en ambos sexos, pero fueron más favorables en las mujeres172.
Sin embargo, además del tratamiento específico continúa el debate sobre cuáles son los objetivos óptimos de PA en la mujer y estos aún no han sido establecidos con un nivel más alto de evidencia, particularmente para mujeres mayores173.
En esta guía proponemos mantener la clasificación actual de HTA, considerando HTA al punto de corte ≥ 140/90 mmHg, adoptada por la Toma de posición de la SIAC174.
Es importante que cada país o región tenga sus propias guías basadas en evidencia sólida y adaptadas a su realidad. En el caso de Latinoamérica si bien se han logrado consensos y guías para grupos de países175,176, existen diversos obstáculos para el control de la PA junto con la variabilidad en la epidemiología de la HTA, los recursos, las prioridades de salud regional y el estado socioeconómico de la población177.
Tadic et al., en un artículo reciente, analizaron las diferencias fisiopatológicas en el desarrollo de la HTA y la necesidad del tratamiento antihipertensivo específico de género. El conocimiento y el control de la PA también son diferentes en ambos sexos y varían a lo largo de la vida130.
En particular, las mujeres hipertensas usan más diuréticos y ARAII que los hombres, mientras que los hombres hipertensos más a menudo reciben betabloqueantes, antagonistas de los canales de calcio e IECA.
Estas diferencias en el tratamiento entre ambos sexos no han recibido explicaciones exhaustivas, solo que es variable según la geografía en que se estudie.
Pero si es claro que existen diferencias farmacodinámicas y farmacocinéticas (en la mujer dependerá si está en la fase menstrual, el embarazo, la lactancia o la MNP) entre ambos sexos.
Los antagonistas de la aldosterona fueron el único grupo con mayor prevalencia de efectos adversos entre los hombres, mientras que la mujer presenta tos ante los IECA, más calambres ante los diuréticos tiazídicos y más edema en miembros inferiores con los bloqueantes de los canales de calcio. Además, la hiponatremia y la hipopotasemia son más frecuentemente asociados con la terapia diurética entre mujeres130,178.
Desde el punto de vista fisiopatológico de la HTA en la MNP, se sugiere inhibición del SRAA con bloqueadores de este como IECA o ARAII por el incremento de la activación del SRAA en la post-MNP179.
Los diuréticos tiazídicos pueden ser beneficiosos, disminuyendo el riesgo de fracturas en las mujeres más allá del control de la PA, pero están contraindicados en caso de tener alteraciones metabólicas. Otro dato para resaltar es que la biodisponibilidad del amlodipino es levemente superior en la mujer con respecto al hombre, dicha diferencia probablemente suceda por el menor peso corporal que tienen las mujeres.
No existen estudios que demuestren diferencias significativas en el tratamiento antihipertensivo con respecto al descenso de la PA en comparación con los hombres179.
Se sugiere tener en cuenta las siguientes recomendaciones generales:
- Basar el tratamiento en relación con la prevención del RCV global.
- Preferentemente una vez al día y dar la menor dosis en terapia dual (tratamiento combinado) que proporciona control de la PA durante 24 horas, disminuye la presencia de efectos adversos y mejora la adherencia.
- El tratamiento debe ser accesible y/o rentable en relación con otros fármacos180,181.
Conclusiones
La HTA es el FRCV con mayor mortalidad atribuible en mujeres. Las mujeres hipertensas desarrollan más complicaciones fisiopatológicas, como hipertrofia ventricular izquierda, disfunción diastólica, IC con fracción de eyección preservada, aumento de la rigidez arterial, DM y ERC.
A pesar de numerosos estudios de investigación, aún falta que tengan en cuenta en la elaboración de las guías la información sobre los mecanismos fisiopatológicos, moleculares, celulares y sistémicos que intervienen en el desarrollo de la HTA y ECV en la mujer. Esta toma de conciencia podría resultar en un mejor conocimiento y control de HTA en la mujer. La implementación de programas inteligentes y verosímiles para la prevención y el control de la HTA en la población debería ser una prioridad de salud pública para todos los países (Recomendación 7).
Factores de riesgo emergentes
FACTORES PSICOSOCIALES
Un factor psicosocial (FPS) se define como la relación potencial entre un fenómeno psicológico con el ambiente social y los cambios fisiopatológicos que esto produce182. El rol de los FPS en el desarrollo y evolución de las ECV ha sido estudiado desde finales del siglo pasado. Inicialmente se creía que estos factores actuaban por medio de la influencia sobre los FRCV tradicionales (potenciando hábitos no saludables). Sin embargo ya existe suficiente evidencia como para considerarlos FRCV independientes, ya que están asociados con un riesgo elevado para el desarrollo de ECV en la mujer, principalmente de CI183.
Los factores psicosociales se dividen en tres grupos184,185:
- Estados emocionales negativos: Ds, ansiedad, agotamiento, desesperación, Es y enojo reprimido.
- Características de la personalidad: personalidad tipo D (reúne todos los sentimientos negativos) o tipo A (con rasgos hostiles).
- Factores sociales: nivel educativo (NE), aislamiento social, falta de redes de apoyo, Es familiar y NSE.
Vulnerabilidad de la mujer ante los factores psicosociales
Los estados emocionales negativos incrementan el riesgo de CI al provocar desregulación del eje hipotálamo-hipófisis-suprarrenal e incremento de la actividad simpática crónica, con mayor activación plaquetaria, HTA, RI, incremento de la respuesta inflamatoria y aterosclerosis. Los trastornos emocionales, principalmente emociones negativas y las responsabilidades del hogar, la familia y el desempeño de roles múltiples, aumentan el riesgo de CI en la mujer182,186.
Por otro lado, el NE y nivel de ingreso bajos predicen morbimortalidad CV tras un IAM187,188 y es más frecuente que la mujer tenga condiciones que determinan una salud más precaria, como un menor NE, menores salarios y mayor trabajo no remunerado, lo que las convierte en un grupo más vulnerable189,190.
En un metaanálisis de ECA que incluyeron a más de cinco millones de personas con un 38% de mujeres, los FPS se asociaron con un hazard ratio (HR) de 1.22 para desenlaces CV en mujeres (IC 95%: 1.12-1.30; p = 0.017)190. El estudio INTERHEART concluyó que los FPS son responsables del 32.5% de los casos de IM191. En otro gran estudio, el INTERSTROKE, se encontró una OR de 2.2 (IC 99%: 1.78-2.72) para la asociación de FPS con ACV, con un riesgo poblacional atribuible del 17.4% (IC 99%: 13.1-22.6)192.
Los trastornos de ansiedad como la ansiedad generalizada, la fobia social, la ansiedad fóbica, el trastorno obsesivo-compulsivo y el estrés postraumático (ESPT) se han asociado al desarrollo de CI a más del doble en mujeres potencialmente expuestas (HR: 2.17), IAM (HR: 2.51) y muerte cardiaca (HR: 1.48)193. Así mismo, los niveles mayores de enojo y hostilidad en mujeres se asocian a un mayor riesgo de desarrollar CI (HR: 1.19), dicho riesgo es mayor con antecedente de ECV previa (HR: 1.24)194.
Los trastornos de personalidad tipo A y D han mostrado relación con el desarrollo de ECV principalmente CI186. La personalidad tipo D, que combina un estado afectivo negativo con inhibición social, se ha asociado a una relación causal independiente, con incremento de más del doble en el RCV (HR: 2.5), y este tipo de personalidad es más frecuente en la mujer195.
Se ha observado que un apoyo social insuficiente y un bajo NSE aumentan 1.5 a 2 veces en el riesgo de ECV en mujeres183,184,187.
El NE y/o el NSE están inversamente relacionados con el RCV. En un estudio poblacional español el bajo NE se asoció con un riesgo incrementado de 1.88 en mujeres y 1.44 en hombres para muerte CV, CI, IC y ACV187. En el análisis de 819 mujeres del estudio WISE (Women’s Ischemia Syndrome Evaluation) el bajo NSE predijo muerte CV e IAM y mayor número de hospitalizaciones (p = 0.0001)188. Las mujeres con bajo NE y bajo NSE tienen además mayor número de FRCV tradicionales196,197. Son desproporcionadamente afectadas por relaciones abusivas de pareja o intrafamiliar, lo que las lleva al Es crónico y a la Ds. Es más probable que sean madres solteras con poco tiempo para el cuidado personal y el tratamiento preventivo que sus homólogos masculinos198.
Debido a que los FPS están íntimamente relacionados con el desarrollo de ECV en la mujer, incluirlos en la estratificación de RCV global, permite reestratificar a las pacientes identificando mayores comorbilidades y condiciones que pueden dificultar la adherencia terapéutica184. En forma inicial el médico puede identificar áreas problema, mediante cuestionarios sencillos y validados184,199 y en caso necesario derivar a la paciente para el diagnóstico y tratamiento por profesionales específicos.
ESTRÉS
El Es, tanto en su forma aguda como crónica, activa el sistema nervioso autónomo y el eje hipotálamo-hipófisis-suprarrenal provocando arritmias, muerte súbita o síndromes coronarios agudos debido a inflamación y activación aterotrombótica. La evolución genérica de la mujer en las últimas décadas, con el involucramiento creciente en múltiples roles, puede conducir al Es crónico, afectándolas especialmente y demostrando como el género impacta tanto en los procesos de salud como de enfermedad200.
El impacto del Es sobre la ECV depende de su cronicidad, siendo importante su diferenciación:
- El Es agudo produce un aumento rápido de la PA y la FC por aumento del tono simpático, con disfunción endotelial transitoria y activación aterotrombótica201. Se provoca un desequilibrio del flujo coronario con déficit de la perfusión, un fenómeno conocido como isquemia miocárdica inducida por estrés (IMIE)200. Como ejemplo están los ataques de ira, emociones intensas o AF extrema. Las mujeres reportan más distrés emocional y trastornos del humor durante la vida diaria, lo que aunado a la mayor prevalencia de disfunción microvascular coronaria podría explicar la mayor frecuencia de IMIE en ellas200. En un estudio de pacientes con angina crónica estable, las mujeres jóvenes, menores de 50 años, presentaron dos veces más alteración en la perfusión miocárdica durante el Es mental203.
- El Es crónico tiene relación directa con la inflamación, puesto que produce elevación de citocinas proinflamatorias (interleucina [IL] 1b y factor de necrosis tumoral alfa [TNF-α]) y PCR, secundarias a la secreción persistente de catecolaminas, cortisol y a la reducción de la actividad parasimpática. Además puede producir alteraciones en la coagulación y asociarse con HTA189,203.
El impacto del ES psicosocial en la mujer está determinado por aspectos vinculados al género189,190. Las responsabilidades familiares y conyugales, sumadas al Es laboral, pueden incrementar en mujeres el RCV183. Estas observaciones se evidenciaron en el estudio INTERHEART, donde las mujeres con niveles de Es crónico en el trabajo, hogar y conyugal tuvieron 2.5 veces más riesgo de IAM191. El Female Coronary Risk Study resalta la relación causal entre mujeres casadas o con pareja de varios años (Es marital) y el incremento del riesgo de enfermedad coronaria (EC) a cinco años (HR: 4.01)204.
El maltrato físico y/o psicológico en la mujer, y en particular la violencia de pareja, afecta del 15 al 71% de las mujeres a lo largo de su vida205. La violencia de pareja se asocia con una mayor incidencia de ECV por mecanismos fisiológicos directos o indirectos que incluyen trastornos en la salud mental o modificaciones de conductas de salud como fumar o beber en exceso, o no buscar atención médica oportuna206-208. Un estudio poblacional también evidenció la asociación entre la violencia de pareja con OB abdominal, c-HDL bajo y aumento de TG209.
La relación entre ESPT y ECV se ha estudiado principalmente en varones. Las mujeres de una cohorte de Baltimore que tuvieron ≥ 5 síntomas de ESPT elevaron tres veces el riesgo para ECV incidental210. En el NHS II, las que reportaban cuatro síntomas de ESPT tuvieron un 60% más riesgo de ECV después de ajustar los factores demográficos y la historia familiar (HR: 1.60; IC 95%: 1.20-2.13)211.
Tratamiento
Con respecto al tratamiento debemos tener en claro que la salud mental y el bienestar se asocian con efectos benéficos a nivel CV.
En 70,021 mujeres seguidas por ocho años, aquellas con el cuartil más alto de optimismo redujeron el 38% el riesgo de muerte cardiaca y el 39% de muerte por ECV212.
Las intervenciones psicológicas incluyen la psicoterapia individual o terapia cognitivo-conductual individual (TCCI), psicoterapia de grupo, programas de control del Es, meditación, técnicas de respiración, yoga o relajación muscular, con un efecto positivo en la sintomatología que generan estos trastornos, mejorando fundamentalmente la calidad de vida y la salud CV184,199. En pacientes con alto RCV la TCCI mejora la adherencia al tratamiento y la adopción de estilos de vida saludables186.
La técnica de mindfulness es inconclusa en relación con la salud CV. Sus efectos más importantes se logran por la adopción de comportamientos saludables (mejor dieta y patrón de sueño y AF)213.
En una revisión sistemática se encontró un beneficio potencial de la meditación sobre la reducción de muerte global del 23% o de muerte CV en un 30%, en los pacientes aleatorizados a meditación transcendental, con mayor aceptación a este tipo de terapia en mujeres214.
Algunas intervenciones farmacológicas en el intento de atenuar la respuesta inflamatoria del ES son la administración de AAS 100 mg, demostrada en un estudio aleatorizado controlado, donde cinco días de AAS redujeron los niveles de IL-6 inducida por Es agudo en personas sanas; o la reducción comprobada de citocinas proinflamatorias con 50 g de chocolate obscuro, también en individuos jóvenes bajo las mismas circunstancias, sin diferencias documentadas entre los géneros215.
Las intervenciones psicológicas en pacientes con CI abundan en la mejoría de síntomas depresivos, ansiedad y Es (diferencias medias de 0.27, 0.24 y 0.56, respectivamente). Su impacto sobre la mortalidad CV (reducción del 21%; RR: 0.79; IC 95%: 0.63-0.98) se demostró en un metaanálisis que incluyó a 10,703 participantes con seguimiento de 12 meses216. En mujeres, el estudio SWITCH mostró también un efecto protector en el grupo de psicoterapia ± antidepresivos (mortalidad del 7 vs. 20% en el grupo control; OR: 0.33; IC 95%: 0.15-0.74; p = 0.007)217.
El manejo del Es y el ejercicio aeróbico redujo la PA nocturna en un ensayo de 134 mujeres con angina crónica estable. En el mismo grupo de pacientes se demostró el efecto significativo de ambas intervenciones sobre la función ventricular izquierda, dilatación mediada por flujo y variabilidad de la FC, comparados con el tratamiento farmacológico solo218.
En conclusión, las alternativas terapéuticas van encaminadas a la mejoría de los síntomas psicológicos que redundan en la mejoría de la salud mental y control de FR, con lo que se obtiene un beneficio indirecto en la reducción de RCV. Integrar al tratamiento farmacológico intervenciones específicas sobre el manejo del Es puede tener un efecto benéfico en la mujer sobre el RCV o con ECV establecida, en términos de calidad de vida y reducción de recurrencia de eventos o mortalidad. Estudios futuros deben analizar el rol de la disfunción endotelial y reactividad vasomotora por Es en mujeres jóvenes, abriendo nuevos horizontes terapéuticos tempranos.
DEPRESIÓN
La Ds una condición que se caracteriza por cambios en la regulación del estado de ánimo, el comportamiento y los afectos. Se considera una condición incapacitante, que a menudo determina altos costos personales, sociales y económicos, por lo que es necesaria una investigación diagnóstica sistemática y un tratamiento adecuado219.
La prevalencia de Ds a lo largo de la vida, en diferentes regiones geográficas, varía del 1 al 17% y su incidencia es un 70% mayor en mujeres219.
Afecta a más de 300 millones de personas en el mundo, siendo dos veces más frecuente en mujeres, desde la adolescencia220. Tiene inicio más temprano, y tiende a ser más grave en la mujer221.
La Ds ha sido reconocida como un FR emergente para ECV en ambos sexos, con un mayor impacto negativo en las mujeres43,221,222. El riesgo de desarrollar ECV en mujeres diagnosticadas con Ds es un 30 a 50% más alto que en los hombres, especialmente en mujeres jóvenes221. Algunos estudios han demostrado que los cambios hormonales, como la transición a la MNP, se han asociado con un mayor riesgo de un episodio depresivo inicial219.
También, un estudio que incluyó a 93,676 mujeres post-MNP, mostró que la Ds aumenta el riesgo de desarrollar ECV (OR de 1.60 para EAC o ACV)224.
A pesar de la creciente evidencia de que la Ds es un FRCV independiente para el desarrollo de ECV en hombres y mujeres, con un mayor impacto en las mujeres, solo el 3% de los cardiólogos realizan screening para detectarla225,226.
La Ds también se ha reconocido como un factor de peor pronóstico en pacientes con síndrome isquémico agudo (IAM, angina inestable), ACV y en aquellos con evidencia angiográfica de EC crónica, con mayor frecuencia de eventos durante el seguimiento en mujeres221,223,227.
Por otro lado la prevalencia de Ds en pacientes con CI es dos a tres veces mayor que en la población general, siendo siempre más frecuente en mujeres que en hombres220,225.
En un estudio prospectivo de pacientes con IAM, el diagnóstico de Ds fue más frecuente en mujeres que en hombres, y a su vez, las mujeres presentaron una tasa dos veces más alta de complicaciones como nuevo infarto, isquemia recurrente, shock cardiogénico, paro cardiorrespiratorio y muerte hospitalaria228.
En un análisis post hoc de un estudio clínico aleatorizado de 15,828 pacientes con enfermedad arterial crónica (19% mujeres), seguidos durante 3.7 años, se observó que las mujeres con Ds tienen un mayor riesgo de eventos como infarto, ACV y muerte CV229.
En pacientes con ACV, la Ds se asocia con una mayor mortalidad y probabilidad de un nuevo evento. Las mujeres que sufrieron un ACV tienen el doble de probabilidades de experimentar Ds y el inicio temprano del tratamiento tiene un impacto positivo en la recuperación física y cognitiva en estos casos227.
Además la Ds también contribuye a una menor adherencia al tratamiento y a pautas relacionadas con el autocuidado, a una menor participación y/o permanencia en los programas de rehabilitación, a peor calidad de vida y a reingresos hospitalarios más tempranos, siendo esto más frecuente y de mayor impacto en la mujer43,221,223,224,229.
Mecanismos que conectan la depresión y la enfermedad cardiovascular
La ECV y la Ds son enfermedades crónicas con evidencia de una relación bidireccional entre ellas, de modo que la Ds es un predictor de ECV y viceversa230. En las mujeres, el grado de enfermedad y el pronóstico son más graves cuando ambas enfermedades están presentes que cuando se diagnostican en forma aislada231.
Ambas enfermedades comparten vías etiológicas relacionadas con el sistema inmunitario y la inflamación, aunque existen pocos estudios sobre esta asociación y cómo las mujeres se ven más afectadas durante las fluctuaciones hormonales relacionadas con los eventos reproductivos (ciclos menstruales, embarazo, MNP)227,230,231. El perfil de respuesta inflamatoria en las mujeres varía a lo largo de la vida según la exposición a las hormonas sexuales endógenas (estrógenos y progesterona), especialmente el estradiol, que parece estar más directamente asociado con la supresión de la producción de citocinas inflamatorias (IL-6 y TNF-α) y el aumento de la producción de esas citocinas con acción antiinflamatoria (IL-10). La progesterona tiene efectos predominantemente antiinflamatorios230. Por lo tanto, en las mujeres las variaciones hormonales a lo largo de la vida pueden tener un impacto importante en su salud CV y en favorecer la aparición de trastornos del estado de ánimo, de modo que la menarquia, la MNP precoz y la peri-MNP aumentan el riesgo de desarrollar ECV, mientras que el periodo puerperal y la MNP aumentan la posibilidad de que ambos ocurran (ECV y Ds) de manera asociada230.
Diagnóstico
La investigación de síntomas de Ds en mujeres con o sin ECV establecida debe considerarse como una estrategia para reducir el riesgo futuro de eventos CV.
Todas las guías actuales recomiendan investigar, con distintos instrumentos, la existencia de Ds en pacientes con ECV, llamando la atención sobre las especificidades de la Ds en mujeres43,44,145,222,223,233.
Si bien existen varios instrumentos para el diagnóstico de Ds, para el posicionamiento actual se recomienda el uso inicial del Patient Health Questionnaire (PHQ)-2 (con solo dos preguntas sobre el estado depresivo) y en aquellos que presentan un diagnóstico positivo, se debe aplicar el Patient Health Questionnaire (PHQ)-9 (ampliado a nueve preguntas) para confirmar el diagnóstico.
Ambos cuestionarios son de libre acceso: https://bit.ly/2VvPHIG (PHQ-2) y https://bit.ly/2PY3INz (PHQ-9). Ambos tienen una sensibilidad del 96% y especificidad del 71% (PHQ-2) al 72% (PHQ-9)234.
Tratamiento
Numerosas intervenciones pueden ser efectivas en el tratamiento de la Ds, habiéndose evaluado en estudios observacionales y ensayos clínicos, de forma aislada y en asociación: psicoterapia, terapia psicodinámica, TCCI, terapias para el control del Es, prescripción de medicamentos antidepresivos y ejercicios219,221,235. El beneficio del tratamiento de la Ds es más evidente cuando existe una asociación entre la psicoterapia, especialmente la TCCI, con medicamentos antidepresivos219,221,235. Los resultados respaldan la intervención multidisciplinaria y multiprofesional, que puede incluir cardiólogo, psiquiatra, psicólogo y educador físico, entre otros227.
Hay evidencias de que la AF, especialmente el ejercicio aeróbico, es efectivo en el tratamiento de la Ds y también puede complementar la acción de los fármacos antidepresivos en pacientes con respuesta insuficiente a ellos221.
Los antidepresivos utilizados actualmente en pacientes con ECV incluyen: inhibidores selectivos de la recaptación de serotonina (fluoxetina, sertralina, paroxetina, fluvoxamina, citalopram, escitalopram), inhibidores de la recaptación de serotonina y noradrenalina (desvenlafaxina, duloxetina, levomilnaciprán, milnaciprán, venlafaxina) y con nuevos mecanismos de acción (bupropión, mirtazapina, trazodona)221,234,235.
Los estudios no han logrado demostrar que el tratamiento tenga impacto en la reducción de eventos, hospitalización y mortalidad general o CV. En solo un estudio se observó que el tratamiento resultó en mejor control de los síntomas depresivos en mujeres que en hombres234.
Es importante mencionar que en pacientes con cáncer de seno, la fluoxetina y la paroxetina no deben usarse, ya que inhiben el efecto del tamoxifeno233.
Se deben evitar antidepresivos tricíclicos en pacientes con ECV debido a sus efectos sobre la conducción del estímulo cardiaco. Dichos efectos determinan una mayor probabilidad de arritmias ventriculares malignas y muerte cardiaca súbita, principalmente en mujeres y ancianos221. Es de destacar que no hay estudios clínicos disponibles que hayan evaluado específicamente las diferencias de género en los resultados CV según el tratamiento antidepresivo instituido227.
Dada la frecuente asociación de MNP, ECV y Ds, es importante establecer que la terapia hormonal en mujeres en el periodo peri-MNP y en la post-MNP no debe usarse para la prevención primaria y secundaria de la ECV o para el tratamiento de la Ds219,222,233.
Conclusiones
Los FPS, principalmente las emociones negativas aunadas a las responsabilidades del hogar, la familia y el desempeño de roles múltiples, aumentan el riesgo de CI en la mujer. El nivel educativo y socioeconómico predicen morbimortalidad CV y es más frecuente que la mujer tenga condiciones de salud más precaria en este aspecto, convirtiéndola en un grupo de mayor vulnerabilidad.
Tanto el Es como la Ds deben ser considerados FRCV independientes de ECV en la mujer. La investigación de síntomas de Es y Ds en mujeres con o sin ECV establecida debe considerarse como una estrategia para reducir el RCV (Recomendación 8).
ENFERMEDADES AUTOINMUNES
Las EAI son trastornos inflamatorios sistémicos que afectan múltiples órganos, entre ellos el sistema CV, y aunque no son exclusivas del sexo femenino, son mucho más frecuentes en mujeres. Los estudios epidemiológicos han evidenciado que los pacientes con EAI (artritis reumatoidea [AR], lupus eritematoso sistémico, vasculitis, síndrome antifosfolipídico y psoriasis) presentan mayor RCV que la población general236.
Estas enfermedades se asocian a ateroesclerosis prematura con el desarrollo de CI a temprana edad. La prevalencia de CI en este contexto se ha incrementado por el aumento en la expectativa de vida de estas pacientes en virtud de los avances terapéuticos237. La enfermedad de las arterias coronarias en estos casos puede ser la forma de presentación o aparecer en la evolución de la enfermedad autoinmune ya establecida. La EC prematura es la primera causa de morbimortalidad en los pacientes con enfermedades del tejido conectivo238,239.
La causa de este proceso de ateroesclerosis acelerado en pacientes con EAI es multifactorial e involucra:
- FR coronario tradicionales.
- Estado de inflamación sistémica crónica.
- Efectos del tratamiento específico y sus dosis.
La presencia de los FRCV tradicionales como TAB, HTA, DM, DLP y OB son importantes para el desarrollo de ECV240. En su patogénesis debemos considerar los factores relacionados con la inflamación sistémica, que juega un papel importante, como las citocinas proinflamatorias, la disfunción endotelial y el estrés oxidativo con la alteración de la función del c-HDL. La PCR es un predictor de mortalidad CV en estas pacientes241.
En cuanto al tratamiento, el control de la inflamación reduce riesgo de eventos CV. Los antiinflamatorios no esteroideos están relacionados con el aumento del RCV en la población general. En un metaanálisis encontraron que incrementa el riesgo durante la primera semana de uso de la droga, especialmente en altas dosis242. Está confirmado que el rofecoxib aumentó los eventos CV en pacientes con AR (por lo cual se lo apartó del mercado en 2004), mientras que el celecoxib parece tener el mismo riesgo que los antiinflamatorios no esteroideos tradicionales.
El tratamiento con corticosteroides favorece el desarrollo de ECV y aumenta el riesgo dependiente de la dosis, por lo cual es preferible evitarlos.
Otra posibilidad terapéutica es la utilización de metotrexato, que se comprobó que al controlar la inflamación de la enfermedad de base reduce la mortalidad CV243, al igual que la sulfasalazina y la hidroxicloroquina244,245.
Entre los agentes biológicos contamos con los anti-TNF (adalimumab, etanercept, infliximab) y los biológicos no TNF (abatacept, anakinra y rituximab), que disminuyen los eventos CV, en especial en aquellos que tienen buena respuesta al tratamiento para la artritis246,247.
En las guías de prevención CV se considera a las EAI como «potenciadores de riesgo»43,44,145. Esto implica que aquellas mujeres que padecen este tipo de patología autoinmune tienen mayor probabilidad de desarrollar ECV.
Existen diferentes escalas/scores para evaluar el riesgo de padecer eventos CV a largo plazo. La mayoría de estas no toma en cuenta el antecedente de EAI, por lo cual se propuso que en las mujeres con riesgo intermedio, la presencia de «condiciones crónicas inflamatorias» que son potenciadores de riesgo como el lupus eritematoso sistémico, la AR y la psoriasis, ayudan a identificar pacientes con mayor riesgo de ECV y realizar estrategia de tratamiento de prevención primaria248.
En la AR la recomendación es aplicar un factor de corrección de 1.5 sobre el score obtenido con las escales clásicas44,249.
Conclusiones
Las EAI constituyen un capítulo especial de ECV en la mujer, ya que generan una ateroesclerosis precoz que conlleva un peso muy importante porque termina siendo su primera causa de mortalidad. Hay que estar alerta en este tipo de pacientes a la asociación con el riesgo de ECV y detectarlo precozmente para poder realizar el tratamiento adecuado y así evitar la elevada morbimortalidad CV que presentan habitualmente. Por la tanto, la detección temprana y la sospecha clínica de ECV es clave en la reducción de la morbilidad y la mortalidad de este grupo de pacientes con EAI (Recomendación 9).
CARDIO-ONCOLOGÍA. PREVENCIÓN
Los avances en el tratamiento antineoplásico han mejorado el pronóstico y la supervivencia de las pacientes con cáncer, pero han incrementado la morbimortalidad por aparición de efectos colaterales, siendo frecuentes los CV250.
Los efectos cardiotóxicos del tratamiento antineoplásico varían según el protocolo utilizado.
Los pacientes con mayor riesgo de toxicidad CV son aquellos con251:
- Tratamiento con altas dosis de antraciclinas.
- Altas dosis de radioterapia (RT) (cuando el corazón está en el campo del tratamiento).
- Tratamientos potencialmente cardiotóxicos asociado a sexo femenino.
- Edad > 60 años.
- La coexistencia de dos o más FRCV, incluyendo HTA, DM, DLP, TAB, OB y ERC.
- Presencia de patologías cardiacas previas.
Las presentaciones clínicas más frecuentes son: HTA, CI, IC, valvulopatías y arritmias. La tabla 3 enumera las drogas y sus efectos adversos CV más frecuentes.
Tabla 3 Drogas antineoplásicas y efectos adversos cardiovasculares o toxicidad más frecuentes
| Agente | Toxicidad más frecuente |
|---|---|
| Fluorouracilo | Isquemia e infarto de miocardio |
| Antraciclinas | Miocardiopatía, miopericarditis, arritmias |
| Cisplatino | Hipertensión arterial |
| Ciclofosfamida | Insuficiencia cardiaca, miopericarditis, arritmias |
| Taxanos | Insuficiencia cardiaca, isquemia, arritmias |
| Metotrexato | Isquemia, arritmias |
| Trastuzumab | Insuficiencia cardiaca |
| Tamoxifeno | Trombosis venosa |
| Radioterapia | Cardiopatía restrictiva, aterosclerosis acelerada, derrame pericárdico |
La prevención en cardio-oncología debe incluir:
Prevención cardiovascular en la paciente con cáncer
Se plantea que el cáncer y la ECV comparten vías fisiopatológicas comunes, en mecanismos de envejecimiento e inflamación lo que tiene impacto en prevención y tratamiento de los efectos cardiotóxicos259-261. También producen modificaciones en el metabolismo lipídico que llevan a aterogénesis precoz y/o rápida progresión de EAC preexistente250.
Las pacientes deben ser informadas del riesgo aumentado de enfermedad CV al iniciar el TO y se debe aconsejar realizar modificaciones apropiadas del estilo de vida. Estas incluyen: control de FRCV, dieta cardiosaludable, AF, peso adecuado y perfil lipídico con c-LDL objetivo de 100 mg/dl. En caso de tener otros FRCV o ECV conocida, se deben plantear los objetivos según riesgo establecido. Se deben explicar los síntomas de la enfermedad y la importancia de la consulta precoz250.
Se recomienda seguimiento anual con evaluaciones clínicas y electrocardiográficas (ECG)251,251,255.
Prevención de toxicidad cardiovascular del tratamiento oncológico
La cardiotoxicidad se define como el conjunto de enfermedades CV derivadas de los TO, utilizando criterios diagnósticos similares a los usados en la población general.
La reversibilidad del daño miocárdico en fases precoces obliga a establecer estrategias de prevención, monitorización y tratamiento precoz.
Los protocolos minimizan la toxicidad CV y evitan suspensiones de tratamiento antitumorales, optimizando resultados en salud con reducción de costos.
Hipertensión arterial
La HTA es la comorbilidad más frecuente en los pacientes con cáncer255. Es fundamental diagnosticarla y tratarla adecuadamente, ya que constituye un FR para el desarrollo de IC vinculada a cardiotoxicidad250,251,256. La HTA en pacientes tratados con antracíclicos aumenta el riesgo de IC; el desarrollo de HTA ha sido propuesto como uno de los mecanismos causales de disfunción ventricular izquierda en pacientes en tratamiento con agentes angiogénicos257. La incidencia de HTA varía con el tipo de tumor, es menor en melanoma, de partes blandas y cáncer de mama y tiene mayor incidencia en el cáncer renal, pulmonar, de ovario, de próstata, colorrectal y gástrico251,258. El tratamiento de la HTA debe ser inmediato e intensivo, para evitar daño de órgano blanco y dificultades en el TO.
Se recomienda restricción dietética de sodio y evaluar otras medidas no farmacológicas, como la AF, que pueden estar limitadas por el estado de la paciente.
El tratamiento farmacológico debe ser personalizado, teniendo en cuenta la edad de la paciente, la existencia de comorbilidades y el tipo de TO que usar259. Se sugiere educar al paciente en el control de PA en domicilio251.
Cardiopatía isquémica
La CI puede ser producida por varios tratamientos oncológicos que inducen toxicidad vascular y producen isquemia silente o sintomática, en reposo o demostrable con test de inducción de isquemia. Esto puede cesar una vez suspendido/finalizado el tratamiento. Las drogas más implicadas en la isquemia coronaria son antimetabolitos, anticuerpos monoclonales inhibidores de HER2, inhibidores de diferentes moléculas, factor de crecimiento endotelial, inhibidores TK de moléculas pequeñas, proteosoma, angiogénesis y agentes antimicrotúbulos250.
Es primordial identificar los pacientes de alto riesgo para tratarlos en consecuencia250.
El riesgo de desarrollar CI en pacientes que recibieron RT torácica está vinculado a la dosis recibida, se prolonga en el tiempo, es agravado por la coexistencia de FRCV y tiene distribución típica, en sectores proximales de los vasos coronarios, lo que conlleva el riesgo de infarto extenso260. Se recomienda controles a partir de cinco años postratamiento y posteriormente, por lo menos quinquenal con estudios de provocación de isquemia miocárdica250,254,261.
Disfunción ventricular
La disfunción ventricular es provocada por varios TO con toxicidad miocárdica directa que puede conducir a la disfunción sistólica ventricular izquierda (DSVI) e IC251. La fracción de eyección del ventrículo izquierdo (FEVI) es un potente predictor de la evolución durante la quimioterapia, siendo el ecocardiograma transtorácico (ETT) la técnica más disponible para seguimiento, teniendo en cuenta que el método tridimensional tiene menor variabilidad y es el recomendado para monitorizar el tratamiento.
En pacientes tratados con antraciclinas y trastuzumab, la FEVI pretratamiento entre el 50 y 55% aumenta de forma significativa el riesgo de DSVI, recomendándose utilizar como límite normal de la FEVI un 53%262. El strain longitudinal global (SLG) detecta daño miocárdico más precozmente y con menor variabilidad que la FEVI. Se recomienda evaluar los cambios relativos en el SLG. El uso combinado de SLG junto con la determinación de troponina I (Tn-I) mejora la estratificación de riesgo para la DSVI. La elevación persistente de Tn-I durante el tratamiento antitumoral identifica pacientes con peor pronóstico. En pacientes con dudas en la valoración por ETT, puede recurrirse a cardiorresonancia, que también caracteriza el daño miocárdico (edema/fibrosis)262.
Es fundamental aumentar la concienciación sobre los riesgos de DSVI sintomática o no, en pacientes tratados por cáncer.
La DSVI se define si se comprueba:
- Reducción de la FEVI > 5% en quienes tienen una FEVI < 50% o presenten síntomas de IC.
- Caída de la FEVI > 10% a un valor < 50% o una disminución de la FEVI > 20% en quienes tienen una FEVI > 50%.
- Descenso absoluto de SLG > 5% o un descenso relativo del 12%.
Estrategia para minimizar cardiotoxicidad
La estrategia para minimizar la cardiotoxicidad incluye: evaluación inicial pretratamiento que conste de valoración clínica (anamnesis, examen físico), estudios complementarios (ECG, ETT), biomarcadores (Tn-I, péptido natriurético tipo B [BNP]) y optimización del tratamiento de los FRCV o cardiopatía preexistente.
Se recomienda protocolizar el seguimiento del tratamiento mediante evaluación clínica, ECG y biomarcadores antes de cada ciclo del tratamiento. Los plazos dependerán de los establecidos por el riesgo de toxicidad de la paciente, el TO instituido (su potencial cardiotoxicidad) y lo advertido durante el seguimiento262. El objetivo es identificar y tratar precozmente las complicaciones.
Los protocolos difieren según la FEVI inicial del paciente, el tipo de droga utilizada y las variaciones de la FEVI, SLG y marcadores humorales, lo cual excede el objetivo de esta guía.
Frente a la presencia de daño subclínico se recomienda tratamiento con IECA, con o sin betabloqueantes. ETT en 2-3 semanas.
En supervivientes de cáncer se recomienda realizar ETT al finalizar el tratamiento antitumoral y planificar el seguimiento263.
- Bajo riesgo de desarrollar IC (FEVI y el SLG normales, sin FRCV): control cada dos años con ECG y ETT.
- Elevado riesgo de IC (presencia de FR de cardiotoxicidad previo al inicio del tratamiento, tener síntomas cardiacos o antecedentes de cardiotoxicidad, haber recibido antraciclinas > 350 mg/m, tratamiento combinado con antraciclinas y RT o haber recibido RT en etapa premoderna), se recomienda:
Con FEVI y SLG alteradas: continuar con tratamiento y control cardiológico semestral, recomendar hábitos de vida saludables, control óptimo de FRCV (prevención primaria o secundaria según corresponda) y valorar (mantener) el uso de fármacos cardioprotectores independientemente de la presencia de síntomas.
Con FEVI y SLG normales: revisión anual clínica y dosaje BNP. Si este es normal, ETT cada cinco años. Si presenta síntomas o BNP elevado, realizar ETT y seguimiento cardiológico semestral.
Enfermedad valvular
En relación con la enfermedad valvular debemos saber que el tratamiento con quimioterapia no afecta directamente las válvulas cardiacas, pero estas pueden verse comprometidas por varias razones, que incluyen: lesiones valvulares preexistentes, RT, endocarditis infecciosa y causa secundaria a DSVI.
La enfermedad valvular cardiaca inducida por radiación, al igual que la CI, es dependiente de la dosis, la incidencia aumenta con los años postexposición y afecta hasta al 10% de los pacientes tratados. Incluye fibrosis y calcificación de raíz aórtica, cúspides de la válvula aórtica, anillo de la válvula mitral, así como la base y porción media de sus valvas (a diferencia de la fiebre reumática)264. El ETT es el método de evaluación de elección, la ecografía tridimensional puede ser útil, particularmente para la evaluación de comisuras de la válvula mitral262.
Se recomienda para el diagnóstico y seguimiento de la enfermedad valvular, en todos las pacientes con cáncer tratados con RT: ETT basal y seguimiento según evolución clínica. En pacientes asintomáticos, repetir a los 10 años post-RT y posteriormente cada cinco años265.
Enfermedad del sistema de conducción y del ritmo cardiaco
Los tratamientos de poliquimioterapia pueden producir enfermedad del sistema de conducción y del ritmo cardiaco. Estas pueden traducirse como arritmias benignas o complejas, determinando en algunas ocasiones la suspensión del tratamiento263.
No existen datos claros de la incidencia de las arritmias durante el TO, por la ausencia de una sistematización en su registro y falta de ensayos correctamente diseñados para reconocerlas266.
Los trastornos del ritmo durante el tratamiento con drogas antineoplásicas ocurren frecuentemente por una conjunción de fenómenos, dado que en general son pacientes añosas, con múltiples comorbilidades, esquemas terapéuticos antineoplásicos con múltiples drogas y diferentes mecanismos de acción, alteraciones hidroelectrolíticas, anemia y alteraciones del intervalo QT, así como uso de medicamentos coadyuvantes (metoclopramida, inhibidores de serotonina, inhibidores del receptor H2 de histamina, quinolonas, antifúngicos) potencialmente arritmogénicos.
La arritmia sostenida más frecuente es la FA, la cirugía oncológica suele ser el escenario de presentación, como así también asociada al uso de algunos fármacos260. En la mayoría de los casos, las arritmias se caracterizan por ser transitorias y revierten con el tratamiento.
Muchas de las drogas quimioterápicas y coadyuvantes utilizadas alteran la fase III del potencial de acción, particularmente las que afectan los canales del potasio, produciendo modificaciones en la repolarización, por lo que resulta importante conocer el QTc basal y medirlo de manera seriada durante el tratamiento267.
Se debe considerar la suspensión, o la administración bajo vigilancia hospitalaria, de cualquier fármaco si el QTc es > 500 ms o aumenta más de 60 ms respecto al basal260.
Las bradiarritmias también se observan durante estos tratamientos, siendo su manejo similar al de los pacientes sin cáncer.
Se debe considerar el implante de marcapasos definitivo ante bradicardias sintomáticas por taxanos o talidomida, si el tratamiento aporta claro beneficio en la supervivencia, permitiendo mantener el tratamiento268.
Conclusiones
La mortalidad CV en pacientes oncológicos se relaciona con la presencia de FRCV, particularmente si son preexistentes al diagnóstico del cáncer. Por lo tanto es fundamental tratarlos de manera intensiva y temprana. El TO en sí mismo puede desencadenar complicaciones CV, por lo que estas pacientes deben ser estrechamente vigiladas con un equipo de atención multidisciplinario (Recomendación 10).
Factores de riesgo únicos o específicos de género
MENARQUIA
El inicio de la menarquia durante la pubertad es el resultado de la interacción de factores genéticos y hormonales que interactúan con modificadores externos como el estado nutricional, la adiposidad infantil y los cambios metabólicos y hormonales resultantes269.
La edad de la menarquia en la pubertad está recibiendo cada vez mayor atención como FRCV. Específicamente la menarquia precoz, en menores de 11 años, o tardía, en mayores de 17 años270.
Desde el siglo XIX se reconoce que existe un importante componente hereditario para la aparición de la menarquia; la edad de aparición en las madres contribuye en un 50 a 75% en la de las hijas271. Además, se han destacado edad, etnia, NSE, nutrición, bajo peso al nacer, estaciones y clima como factores asociados a la edad de menarquia272. Otras determinantes, como una vida reproductiva más corta, menor de 30 años, se asocia a mayor riesgo de ECV, comparado con una vida reproductiva más larga, mayor de 42 años, tomando además en cuenta que una menarquia temprana puede llevar a MNP precoz y por consecuencia una vida reproductiva más corta273.
Se ha evidenciado en múltiples cohortes274,275 que la menarquia precoz o tardía predisponen a la aparición de ECV, así como de FRCV, y otras patologías no CV (Tabla 4). Hay mayor riesgo de OB, mayor riesgo cardiometabólico e HTA entre quienes tienen una menarquia precoz274. Su aparición temprana tiene relación con alteraciones metabólicas como IG, aumento de la adiposidad abdominal y RI276. Además, se ha asociado a alteraciones en la densidad mineral ósea, aumentando el riesgo de osteoporosis, fracturas de columna lumbar y cadera276.
Tabla 4 Consecuencias de la menarquia precoz y tardía
| Consecuencias de la menarquia precoz o tardía | |
|---|---|
| Menarquia precoz | Menarquia tardía |
| Obesidad abdominal | Osteoporosis |
| Resistencia a la insulina | Depresión en la adolescencia |
| Intolerancia a la glucosa | Trastorno de ansiedad |
| Riesgo cardiovascular | |
| Enfermedad arterial coronaria | |
| Aumento en la densidad mineral ósea | |
| Aumento en la mortalidad por cáncer | |
Estudios observacionales han descrito mecanismos genéticos en mujeres con historia de EC e infarto, independiente de la adiposidad en estas pacientes, que sugieren relación entre la ECV y otros factores como la menarquia temprana276. Además, registros con grandes poblaciones han mostrado un aumento significativo de patologías coronarias y vasculares asociadas a menarquia precoz o tardía. El estudio de mayor tamaño realizado analizó más de un millón de mujeres y encontró una asociación entre menarquia precoz y tardía con CI275.
Algunos estudios se han enfocado en posibles intervenciones para reducir la ECV en pacientes con antecedentes de menarquia temprana270. El IMC desde la niñez hasta la edad adulta puede ser objeto de intervención por la posible relación de la edad de menarquia con la adiposidad, sobre todo en las mujeres con menarquia temprana, aunque aún faltan estudios que expliquen el mecanismo subyacente277. Otros estudios sugieren que la intervención preventiva a los 14 años en PC y el IMC en niñas con menarquia temprana haría desaparecer la asociación entre OB y factores metabólicos hasta la adultez, sugiriendo que el efecto de la menarquia temprana y el aumento del RCV está mediado por la composición corporal en la edad adulta277,278.
Conclusiones
Es importante que los profesionales de la salud indaguen sobre la edad de la menarquia para considerarla en la determinación del RCV y a su vez transmitir a sus pacientes su importancia estimulándolas en la adopción de hábitos de vida saludable (Recomendación 11).
MENOPAUSIA
Para comprender la etiología y la evolución de la ECV en la mujer es necesario tener en cuenta los cambios hormonales a lo largo de su vida, desde la menarquia hasta la MNP, con eventuales interrupciones por los embarazos. La exposición a los cambios de las hormonas sexuales durante la vida de una mujer puede tener un gran impacto en el riesgo de ECV279. Los estudios demuestran que las mujeres, antes de la MNP, y especialmente en ausencia de FRCV tradicionales, como HTA, DM2, OB y TAB, tienen menos morbilidad y mortalidad por ECV que los hombres280. Con el envejecimiento, la prevalencia e incidencia de ECV aumentan independientemente del sexo y del origen étnico, sin embargo, en las mujeres, este aumento es mayor a partir de la MNP, especialmente de CI y ACV280.
La MNP natural se define retrospectivamente como la ausencia de menstruación por un periodo de 12 meses. Generalmente ocurre entre los 45 y 55 años, pero varía entre diferentes etnias, con una edad promedio de 51 años, de esto se deduce que la mujer va a vivir alrededor de un tercio (o más) de su vida después de la MNP281.
La MNP precoz, que ocurre antes de los 45 años, afecta aproximadamente al 5% de las mujeres. La MNP prematura conocida como IOP es la que acontece antes de los 40 años (es tratada en apartado especial) y ocurre aproximadamente en el 1% de las mujeres. También hay MNP tardía, que sucede a los 55 años o más279.
Entre el 70 y 80% de las mujeres experimentan síntomas como sofocos moderados a graves, sudoración, rubor, ansiedad o escalofríos, disminución de la calidad del sueño, dificultad para concentrarse, irritabilidad, reducción de la calidad de vida y pérdida ósea, así como síntomas vulvovaginales, incluida la dispareunia282.
Los síntomas más característicos y limitantes de la MNP sin duda son los síntomas vasomotores (SVM), representados por calores y sudores nocturnos. Pueden comenzar poco antes de que cese la menstruación, volviéndose más intensos durante la transición menopáusica y todavía más graves después de la MNP. No se comprende completamente su fisiología y se cree que son eventos endocrinos y/o termorreguladores, que se explican por una reducción en la zona termorreguladora normal en el hipotálamo provocado por la disminución de las hormonas ováricas, de modo que la vasodilatación y la sudoración se desencadenan a una temperatura más baja283,284. Los SVM pueden ocurrir en cualquier momento del día o de la noche y pueden ser espontáneos o desencadenados por una variedad de situaciones comunes como vergüenza, cambio repentino de temperatura ambiental, Es, alcohol, cafeína o una bebida caliente. Los SVM son una respuesta rápida y exagerada a la disipación de calor, que consiste en sudoración profusa, vasodilatación periférica y sensación de calor interno intenso. Tienen una duración promedio de cinco minutos, pero pueden durar hasta una hora. Son muy importantes porque interfieren en la calidad de vida, perturban el sueño y tienen efecto negativo sobre el estado de ánimo283,284.
La gravedad de los SVM se asocia con una disminución de la respuesta vascular a la dilatación mediada por el endotelio, lo que sugiere una disminución de la función endotelial y una menor distensibilidad vascular285.
El estudio SWAN y su seguimiento en una cohorte de mujeres mostró que las mujeres con SVM tenían mayores tasas de ECV subclínica, incluidas disfunción endotelial, dilatación mediada por flujo disminuida y mayor calcificación aórtica y grosor de la íntima media que las mujeres sin SVM286.
El riesgo de ECV aumenta exponencialmente después de la MNP, cuando se reducen los niveles de estrógeno. Esta reducción en la concentración de estrógenos circulantes durante la transición menopáusica se acompaña de cambios desfavorables en los FRCV tradicionales de la ECV como la distribución de grasa corporal, la PA y los niveles de lípidos en la sangre y se considera que desencadena el envejecimiento vascular287.
Los estudios demuestran que la edad en la MNP es un factor importante en el riesgo y la mortalidad por ECV288. Las mujeres con MNP precoz (menores de 45 años) tienen un riesgo un 50% mayor de CI287,288.
Aunque la incidencia de CI aumenta con el envejecimiento de la población, en las mujeres aparece cerca de diez años después que en los hombres, sugiriendo una protección natural en las mujeres antes de la MNP284,285. Al estrógeno se le atribuye ese papel protector en el endotelio vascular287. Por eso es necesario comprender las acciones de los estrógenos a través de la diversidad de sus receptores (ER), presentes en vasos sanguíneos, tejidos reproductivos, colon, piel, glándulas salivales, huesos, hígado y cerebro289. Las acciones directas del estrógeno en los vasos sanguíneos contribuyen sustancialmente a sus efectos protectores CV por aumentar la vasodilatación e inhibir la respuesta al desarrollo de aterosclerosis, además de las alteraciones inducidas en los lípidos séricos, que representan aproximadamente un tercio de los beneficios clínicos del estrógeno53,289,290.
Los efectos celulares de los estrógenos están mediados por dos receptores: ERa y ERb. Un receptor acoplado a la proteína G sensible al estrógeno llamado GPR30 o GPER es considerado por muchos como la fuente de las acciones rápidas del estrógeno290.
Los estrógenos determinan importantes acciones en los procesos fisiológicos a través de ERα y ERβ, como el mantenimiento de la homeostasis de los lípidos y la glucosa. Regulan de forma centralizada la ingesta de alimentos y el gasto energético por medio de la acción sobre el SNC, y también actúan sobre los tejidos periféricos para mantener la homeostasis energética. Las anormalidades en la señalización de estrógenos conducen a diferentes tipos de afecciones patológicas, como cáncer y enfermedades metabólicas291.
A los 70 años la incidencia de ECV es igual en hombres y mujeres, lo que sugiere que la deficiencia de estrógenos provoca una aceleración rápida en el riesgo de ECV, aunque existe mucha controversia al definir si los cambios en los vasos sanguíneos secundarios a la MNP ocurren solo debido a los bajos niveles sistémicos de estrógeno, o si se deben al efecto de la edad y su asociación con FR que aparecen o aumentan con el envejecimiento7,287-289.
El envejecimiento y la aterosclerosis pueden provocar daños en la pared vascular con pérdida de receptores de estrógenos. Además, una disminución en el estrógeno circulante conduce a una reducción en los receptores de estrógeno tanto en el endotelio vascular como en las células lisas vasculares289. Por otra parte, el riesgo cardiometabólico durante la MNP puede verse afectado por una disminución en la globulina fijadora de hormonas sexuales y un aumento en los niveles de andrógenos (particularmente testosterona libre)289,290. Por lo tanto, la MNP actúa como un desencadenante para la disminución de la función vascular y el aumento de la vulnerabilidad vascular a medida que las mujeres envejecen.
Actualmente, la MNP ha sido reconocida como un FRCV específico para las mujeres, y está incluida en las guías de prevención CV primaria y secundaria6,8. Sin embargo, aún no se ha incluido en los puntajes de riesgo utilizados actualmente para calcular el riesgo futuro de tener ECV, aunque sí se advierte sobre la necesidad de una investigación sistemática de los FR específicos de las mujeres en las consultas llevadas a cabo por profesionales de la salud que las cuidan a lo largo de su vida292,293.
Es importante señalar que los resultados de los ensayos clínicos realizados hasta la fecha demuestran que la THM no reduce el riesgo de eventos CV en el seguimiento de las mujeres en prevención CV primaria o secundaria, por lo que no debe usarse7,145.
Conclusiones
La MNP es un FRCV para el desarrollo de la ECV. La MNP precoz (antes de los 45 años) y la prematura (antes de los 40 años) aumentan el RCV en un 50% en comparación con la MNP natural. Las mujeres post-MNP presentan riesgo más elevado de alteraciones de lípidos séricos, HTA, DM, SM y Ds, que contribuyen a aumentar el RCV. La THM no reduce el riesgo de eventos CV y está contraindicada en la prevención primaria y secundaria de la ECV.
INSUFICIENCIA OVÁRICA PREMATURA
La IOP se caracteriza por la pérdida de la función ovárica antes de los 40 años, con amenorrea durante cuatro meses o más y disminución de las hormonas sexuales. Se estima que su prevalencia es del 1% de la población general294.
Para su diagnóstico se necesitan dos determinaciones separadas por cuatro semanas de la hormona folículo estimulante en la fase folicular temprana (entre el 2.o y 5.o día del ciclo), con una concentración ≥ 40 UI/l en mujeres menores de 40 años con amenorrea o algomenorrea.
Las causas de la IOP pueden ser espontáneas (genética, autoinmune, infecciosa, idiopática, ambiental) o inducidas (RT, quimioterapia, quirúrgica) y en muchos casos la causa permanece poco clara.
Para determinar la etiología es de utilidad el estudio del cariotipo, genotipificación para el gen FMR-1 (retraso mental frágil), sobre todo cuando existe historia familiar de IOP295, y estudio de anticuerpos para descartar EAI296,297. Es importante el estudio de la posible causa de IOP que pudiera beneficiarse de un tratamiento específico tanto para la paciente como para su posible descendencia298, aunque el 65% de los casos se consideran idiopáticos.
Entre las manifestaciones de la IOP se encuentran los cambios en el ciclo menstrual, amenorrea y subfertilidad o infertilidad, y el hipoestrogenismo, que se presenta con sofocos, sudores nocturnos, sequedad vaginal, desorden del sueño, trastornos psicológicos y problemas sexuales.
Se ha relacionado la IOP sin tratamiento con un mayor riesgo de osteoporosis, trastornos autoinmunes, infertilidad, trastornos psicológicos, ECV y un mayor riesgo de mortalidad tanto de etiología CV299-303, como por todas las causas, reduciendo la calidad y expectativa de vida304,305. Por este motivo es importante realizar una revisión exhaustiva del historial médico personal y familiar de cada paciente, con especial atención en la cronología de eventos, exposiciones individuales (medicaciones, drogas tóxicas a nivel ovárico), RT y quimioterapia.
Hay evidencia suficiente para considerar a la IOP un FRCV independiente, ya que estas mujeres presentan mayor riesgo de ECV y menor tiempo de supervivencia libre de eventos CV, incluso ajustado a edad y raza. Se encontró que las mujeres con IOP desarrollan disfunción endotelial, disfunción autonómica, RI y SM. También es frecuente encontrar anormalidades del perfil lipídico, con resultados contradictorios con respecto a lipoproteínas afectadas306. La caída abrupta de los niveles circulantes de estrógenos y testosterona causan una MNP inmediata, posteriormente los niveles de estradiol descienden y la testosterona progresivamente domina los niveles hormonales, afectando el metabolismo. Estas pacientes presentan con más frecuencia mayor IMC y alteraciones de los lípidos, comparadas con las mujeres en la misma franja etaria, ajustado por IMC.
El efecto de las hormonas sexuales sobre la función autonómica cardiaca ha sido objeto de estudios; varios de ellos reportaron un desequilibrio del control del sistema nervioso autónomo posterior a ooforectomía, con un descenso de la modulación vagal y un aumento de la actividad simpática. Se ha demostrado una disfunción del sistema autonómico cardiaco, incluso en ausencia de síntomas, pudiendo formar parte de la etiopatogenia de la ECV en pacientes con IOP.
La historia clínica de la paciente debería referir la edad de menarca, la frecuencia y características de la menstruación, para poder determinar el inicio del patrón de eventos. Hay que investigar la presencia de endocrinopatías, generalmente las autoinmunes, como la DM1 y con más frecuencia el hipotiroidismo (asociado a tiroiditis de Hashimoto).
Las mujeres con IOP deben recibir asesoramiento acerca de los FRCV, y lo conveniente de mantener un modo de vida saludable con cesación tabáquica, realización de AF regular, dieta saludable y mantenimiento de peso adecuado.
El tratamiento de los síntomas con TRH es indispensable en estas pacientes, sobre todo en aquellas de etiología quirúrgica. Esta terapia se sugiere que sea administrada hasta la edad usual de la MNP y es por eso que se denomina terapia de reemplazo. La TRH en pacientes jóvenes con IOP306 restaura la fisiología normal y podría tener beneficios a nivel CV, sin embargo, la magnitud de los efectos a largo plazo del tratamiento no está clara, incluyendo la ECV307,308. Existe evidencia de que en pacientes con IOP que recibieron TRH en un seguimiento a siete años, presentaron función endotelial normal y modulación autonómica vascular, con vasodilatación similar a grupo control de mujeres sanas.
Los efectos favorables sobre los FRCV de la TRH cuentan con sutiles diferencias respecto a la dosis, modo de administración, monoterapia o combinada con progestágenos y tipo de progestágenos. Tratamiento local con estrógenos también puede ser requerido por los síntomas genitourinarios309-311.
La dosis de estrógeno indicada debe ser suficiente para alcanzar los niveles de estradiol similares a los encontrados en la fase folicular de mujeres sanas de la misma edad, que usualmente corresponde a dosis más altas que las usadas para el tratamiento sintomático de la MNP. Los progestágenos se agregan al tratamiento de pacientes con IOP que todavía conservan su útero, para prevenir la hiperplasia endometrial y el cáncer. En todos los casos, la decisión de TRH debe ser individualizada, y diseñada de acuerdo con los síntomas, preferencias de la paciente y riesgo de ECV, episodios trombóticos o cáncer de mama, siguiendo con acierto las guías establecidas para ello309-312. Son necesarios más estudios de la TRH en estas pacientes con IOP con el fin de determinar la seguridad de los medicamentos y sus consecuencias a corto, mediano y largo término, y al momento de recomendar, los niveles de evidencia científica siguen siendo bajos.
Conclusiones
Actualmente no existen herramientas validadas para valorar el riesgo de ECV en estas pacientes. La identificación de las mujeres con historia de IOP abre una ventana de oportunidad para la prevención y detección de ECV en pacientes que podrían beneficiarse de la modificación del estilo de vida y la terapia farmacológica, a manera de mejorar la salud CV en los años posteriores a la MNP y prevenir la aparición de ECV.
TERAPIA HORMONAL
Anticonceptivos
La anticoncepción hormonal con ACOS de estrógeno y progesterona es una forma de anticoncepción aceptada en todo el mundo y actualmente es el método reversible más utilizado para las mujeres en edad fértil en muchos países313.
Además de ser un método anticonceptivo eficaz, tienen numerosos efectos beneficiosos, como mejoría de la menorragia, la dismenorrea y los síntomas premenstruales, así como un menor riesgo de cáncer de ovario y endometrio314. Sin embargo, tienen como efectos adversos: mayor incidencia de cáncer de cuello uterino y de mama, ACV, IAM y tromboembolia venosa (TEV), reducción de los niveles de c-HDL y elevación del c-LDL, TG y glucemia313.
Así, desde el inicio de su uso en la década de 1960, los anticonceptivos orales combinados (AOC) se han asociado con un mayor RCV, debido a los efectos secundarios procoagulantes, activación del SRAA, disfunción endotelial y alteraciones en el estrés oxidativo.
Hay cuatro generaciones de AOC, todas con formulaciones sintéticas de etinilestradiol y progestinas; la primera contiene la concentración más alta de estrógeno (150 ucg) y la última, la concentración más baja (20 ucg)315.
Actualmente, el uso de dosis bajas de etinilestradiol (20 ucg) combinado con diferentes progestinas ha reducido, aunque no eliminado, la frecuencia de eventos CV y los estudios con AOC de nueva generación han reportado resultados contradictorios en cuanto al RCV asociado315,316.
La vinculación entre el uso de AOC y TEV está bien establecida, con un riesgo estimado de ocurrencia de tres a seis veces más en comparación con las mujeres que no usan estos medicamentos317. La presencia de trombofilia u otros FR de TEV lo aumenta aún más. El uso de anticonceptivos intrauterinos o implantes que contienen solo progestágenos no se asocia con un mayor riesgo de TEV, por lo que esta opción se puede considerar en mujeres con un alto riesgo personal o familiar de TEV, después de completo asesoramiento y estratificación del riesgo316,317.
En cuanto a la trombosis arterial (incluidos IAM y ACV), los estudios muestran que el riesgo es más pronunciado en presencia de otros FRCV como TAB, hipercolesterolemia, HTA y DM314-316.
Se ha descrito un aumento leve pero significativo de la PA hasta en un 5% de las mujeres que usan ACOS y la suspensión determina el retorno de la PA a los niveles previos a su uso. Así, la prescripción de ACOS se debe acompañar de mediciones periódicas de la PA318. No se recomienda el uso de ACOS en mujeres con HTA no controlada, para las que deben estar indicados otros métodos de anticoncepción314,315,318,319.
El documento Criterios médicos de elegibilidad para el uso de anticonceptivos de la Organización Mundial de la Salud (OMS-MEC) establece las contraindicaciones para la prescripción de AOC en mujeres con diferentes morbilidades, incluidos FRCV y ECV: mujeres con múltiples FRCV (TAB, DM, HTA y DLP), enfermedad vascular periférica, CI, ACV, valvulopatía complicada, antecedentes previos o actuales de TEV y trombofilias319.
Conclusiones
El uso de AOC se asocia con un mayor riesgo de TEV, IAM, ACV y elevación de la PA. El uso de dosis bajas del estrógeno (20 ucg de etinilestradiol), combinado con diferentes progestinas, ha reducido, pero no eliminado, el RCV. La prescripción de AOC está contraindicada en mujeres con HTA, múltiples FRCV, ECV manifiesta, valvulopatías complicadas, trombofilias y antecedentes previos o actuales de TEV.
Terapia hormonal de la menopausia
En ausencia de contraindicaciones, la THM con estrógenos sistémicos es actualmente el tratamiento más eficaz disponible para el alivio de los síntomas asociados a la MNP282,320,321.
Desde el punto de vista CV, los estudios de observación iniciales, realizados hasta la década de 1980, sobre los efectos metabólicos y vasculares del estrógeno exógeno sugirieron un beneficio potencial para reducir el riesgo de ECV y demencia, así como para la prevención primaria y secundaria de la CI322.
Sin embargo, estudios como el Heart and Estrogen/Progestin Replacement Study (HERS), desarrollado para evaluar la eficacia y seguridad del estrógeno y la progesterona en la prevención secundaria de CI, y el estudio WHI, considerado el más grande ensayo clínico realizado destinado a proporcionar evidencia sobre el efecto de la THM en prevención primaria de ECV, no mostró que la THM pudiera beneficiar a pacientes con ECV previa o a mujeres sanas en la prevención de eventos CV323-325. El estudio WHI, diseñado en 1998, incluyó dos intervenciones: a) uso de 0.625 mg de estrógenos equinos conjugados (EEC) combinados con 2.5 mg de acetato de medroxiprogesterona (grupo TH combinado) y b) uso de 0.625 mg de EEC aislados, en mujeres histerectomizadas. Estos estudios se suspendieron temprano, con un tiempo promedio de 5.6 años y 7.2 años, respectivamente, porque se demostró que las mujeres sanas en uso continuo de THM combinada tenían un riesgo significativamente mayor de un evento coronario después del tratamiento, en los primeros tres años. En cuanto al grupo con EEC aislados, hubo un aumento anual en el riesgo de ACV de 1.1/1,000 mujeres, en comparación con placebo323,325.
Numerosos ensayos clínicos realizados después de la interrupción del WHI buscaron responder preguntas relacionadas con el uso de la THM y la prevención de ECV, así como otras enfermedades; sin embargo, sus resultados no apoyan actualmente la indicación de THM para la prevención primaria o secundaria de la ECV.
En cuanto a la HTA, no hay evidencia concluyente en la literatura de la asociación directa entre la THM y la incidencia de HTA. En el estudio WHI, en el grupo que usó estrógenos y progesterona combinados hubo un pequeño aumento (1.5 mmHg) en la presión sistólica en comparación con placebo325. En el grupo que usó estrógenos aislados hubo una diferencia similar entre los grupos THM y placebo de 1.1 mmHg323. Los estrógenos exógenos, en su primer paso a nivel hepático, estimulan la síntesis de angiotensina, que promueve el aumento de la aldosterona plasmática por medio de la activación del SRAA que estimula la reabsorción de sodio a nivel de los riñones. Como alternativa, la ruta transdérmica es una opción de tratamiento326.
Al combinar datos de varios estudios observacionales y ensayos aleatorios, la Guía de la Sociedad Norteamericana de Menopausia (NAMS) llamó la atención sobre la importancia de la «ventana de oportunidad», que es la tendencia a que ocurra un bajo riesgo de eventos CV en las mujeres que comienzan la THM dentro de los primeros 10 años de la MNP y aumenta el riesgo de aquellas que comienzan a usarla después de este periodo327.
La Guía brasileña sobre terapéutica hormonal para la menopausia establece que existen numerosos vacíos en el conocimiento con respecto a las hormonas utilizadas en la THM y sus formulaciones, así como sus correlaciones con los efectos CV. Este consenso también enfatiza que no hay ensayos clínicos sobre el RCV con el uso de testosterona u otros andrógenos en asociación con la terapia con estrógenos solos o asociados con progesterona, así como con THM en dosis bajas y con tibolona321.
En resumen, el uso de THM ha sido ampliamente discutido y aún es controvertido dadas las siguientes consideraciones: a) los estudios de observación iniciales han mostrado beneficios, incluida la reducción de CI y mortalidad CV; b) los ensayos aleatorizados en mujeres mayores de 60 años no han mostrado ningún beneficio y demuestran un mayor RCV además de otros riesgos; c) la reevaluación de los ensayos clínicos en mujeres que comienzan el tratamiento cerca del comienzo de la MNP, mostró beneficios y un bajo riesgo de morbilidad; d) algunos de estos estudios mostraron beneficios solo con estrógenos, pero no con estrógenos y progestágenos asociados, y e) otros estudios han sugerido un posible papel en la prevención primaria de CI para la THM de comienzo temprano222,328,329.
Las guías de numerosas sociedades médicas, basadas en la mejor evidencia científica disponible actualmente, recomiendan la THM para el alivio de los SVM, dentro de los diez años posteriores al inicio de la MNP y en mujeres con MNP precoz o IOP hasta al menos la mediana edad de la MNP natural, en mujeres sin contraindicación para su uso. En cuanto al beneficio cardiovascular de la THM, aunque algunas guías consideran el posible uso en mujeres post-MNP más jóvenes, ninguna de ellas recomienda la THM para la prevención de ECV321,327.
Es necesario realizar nuevos ensayos clínicos, con diseños apropiados y resultados CV bien definidos, que especifiquen el tiempo, la dosis, la formulación terapéutica y las vías de administración de la THM, para proporcionar evidencia que pueda garantizar la aplicabilidad clínica y el uso consensuado de la THM en el contexto de la ECV y su prevención.
Conclusiones
La THM es el tratamiento más eficaz para los síntomas de la MNP. Las guías actuales, basadas en la mejor evidencia disponible, recomiendan la THM para el alivio de los síntomas relacionados con la MNP, dentro de los 10 años posteriores al inicio de la MNP (Recomendación 12).

Recomendación 12 Insuficiencia ovárica prematura, menopausia y terapia hormonal.ACOS: anticonceptivos orales; AOC: anticonceptivos combinados; CR: clase de recomendación; ECV: enfermedad cardiovascular; FRCV: factores de riesgo cardiovascular; NE: nivel de evidencia; TEV: tromboembolia venosa; TRH: terapia de reemplazo hormonal.
SÍNDROME DE OVARIO POLIQUÍSTICO
El SOPQ es la alteración endocrinológica más frecuente en mujeres en edad reproductiva330. Afecta a un 4-10% de la población femenina en esa franja etaria, pero se ha encontrado ovario poliquístico en el 24% de las niñas entre 3 y 18 años331.
Su diagnóstico se sospecha ante la presencia de dos de los siguientes criterios: a) ciclos irregulares o anovulatorios, b) hiperandrogenismo y c) fenotipo de SOPQ330.
Existen varios fenotipos de SOPQ, según los criterios de Rotterdam (2003): OB con hiperandrogenismo y poliquistosis, poliquistosis y OB sin hirsutismo clínico, OB e hirsutismo sin poliquistosis asociada, y finalmente poliquistosis e hiperandrogenismo sin OB331,332.
Para el diagnóstico se recomienda usar los criterios de Rotterdam, que consiste en la presencia de dos de los siguientes criterios: hiperandrogenismo, ovarios poliquísticos y disfunción ovárica331.
Existen numerosas comorbilidades asociadas a esta entidad, como pueden ser hígado graso no alcohólico, cambios en el humor, aumento de RCV, aumento del riesgo de cáncer de endometrio, OB y DM330.
Se asocia también a mayor prevalencia de complicaciones durante el embarazo (PPT, DMG y preeclampsia). Es por esto importante en estas pacientes realizar sistemáticamente consejo preconcepcional, incluyendo PTOG, toma de PA y estimación de IMC330.
La prevalencia de OB en estas pacientes varía del 30 al 60%. El aumento del tejido graso abdominal está asociado a incremento en la producción de andrógenos y mayor RCV, por ello se recomienda desde la adolescencia cálculo del IMC y medida de PC333.
El diagnóstico de SOPQ condiciona per se un aumento del RR en 5 a 10 veces para desarrollar DM2. Es por esto que se recomienda realizar en estas pacientes PTOG para establecer diagnóstico precoz. El cribado debe realizarse cada tres a cinco años o antes en caso de OB abdominal, aumento de peso o síntomas cardinales de desarrollo de DM334.
Síndrome de ovario poliquístico y riesgo cardiovascular
De toda la búsqueda bibliográfica realizada, para la escritura de esta sección se seleccionaron siete publicaciones. Se obtuvo una población de 769,462 mujeres, con una prevalencia de SOPQ del 6.6%. Las pacientes con SOPQ presentaron mayor riesgo de desarrollar un evento CV fatal o no fatal y algún tipo de ECV respecto a la población normal (OR: 1.5; IC 95%: 1,1-2). Resultados similares ya fueron publicados en metaanálisis previos335,336. En uno de ellos el riesgo de CI y ACV aumentó al doble, en comparación con mujeres sin SOPQ. En otros estudios, cuando se ajustó por IMC, el riesgo aún se incrementó en un 55%, demostrando que el aumento del peso no es la única causa del incremento del RCV en mujeres con SOPQ337,338.
Conclusiones
Existe una asociación entre la presencia de SOPQ en mujeres y el aumento del riesgo de padecer un evento CV a largo plazo. Es conveniente realizar un screening de ECV en mujeres con SOPQ cada tres a cinco años en jóvenes sin FRCV asociados o comorbilidades. Es muy importante el control intensivo de los FRCV (Recomendación 13).
TRASTORNOS HIPERTENSIVOS ASOCIADOS AL EMBARAZO
Los THAE son la complicación médica más común, afectan al 5-10% de los embarazos en el mundo. Son la principal causa de morbilidad y mortalidad materna, fetal y neonatal. La incidencia de preeclampsia está incrementando con el aumento de la edad materna, OB, DM e HTA en las mujeres en edad reproductiva339.
- Fisiopatología: en el embarazo, el SRAA está regulado y la resistencia vascular sistémica disminuye. Como resultado, la PA inicialmente disminuye comenzando desde la semana 7 de gestación, luego incrementa en el tercer trimestre340. La preeclampsia consiste en dos etapas, la 1.a etapa incluye el desarrollo anormal de la placenta y la 2.a etapa consiste en la liberación de citocinas y la respuesta materna sistémica a su liberación. Comprende una serie de cambios que incluyen vasoconstricción, hemoconcentración, isquemia en la placenta y otros órganos maternos, lo cual lleva al daño final de los órganos340,341.
- Definición y clasificación: la definición de HTA en la gestante es relativamente unánime y se considera cuando la cifra de PA sistólica es mayor o igual a 140 mmHg y la PA diastólica mayor o igual a 90 mmHg318,339,342. Se recomienda la clasificación de los THAE dada por las guías de enfermedad cardiaca y embarazo de la European Society of Cardiology (ESC)339, el American College of Obstetricians and Gynecologists (ACOG) y la Sociedad Internacional de Hipertensión (SIH)180,342.
En la tabla 5 se presenta la clasificación de la HTA durante el embarazo.
Tabla 5 Clasificación de la hipertensión arterial (HTA) durante el embarazo
| Hipertensión antes del embarazo (crónica) | Precede el embarazo o aparece antes de la semana 20 de gestación y persiste más 6 semanas en posparto |
| Hipertensión gestacional | Detectada luego de la semana 20 de gestación en ausencia de manifestaciones de preeclampsia y resuelve en menos de 6 semanas el posparto |
| Preeclampsia | HTA luego de la semana 20 de gestación con proteinuria. En ausencia de proteinuria se diagnostica por la presencia de HTA asociada a daño de órgano blanco |
| Preeclampsia asociada a HTA crónica | Mujeres con HTA conocida, pero desarrollan empeoramiento de la HTA en combinación con proteinuria, nueva disfunción de órgano o disfunción útero-placentaria |
- Hipertensión durante el embarazo como factor riesgo cardiovascular: en el estudio realizado por Leslie et al., en donde incluyeron tres revisiones sistemáticas con metaanálisis, representadas por 48 estudios de 20 países con un total de 3,598,601 mujeres, de las cuales 199,122 tuvieron preeclampsia, observaron que esta se asoció con un incremento por tres en el riesgo de desarrollar HTA crónica. Cuando se comparó con mujeres normotensas, aquellas que tenían antecedente de preeclampsia tuvieron el doble de riesgo o más de ECV y mortalidad por ECV343.
Las mujeres con preeclampsia y PPT (< 37 semanas de gestación) tienen 7. 7 veces mayor probabilidad de desarrollar CI en comparación con mujeres normotensas que tuvieron un parto a término (RR: 7.7; IC 95%: 4.4-13.52)344. Cuando la preeclampsia se clasifica como severa encontraron que las mujeres tuvieron 2.86 a 5.36 veces mayor probabilidad de desarrollar ECV que mujeres normotensas durante el embarazo (RR: 5.36, IC 95%: 3.96-7.27 y RR: 2.86, IC 95%: 2.25-3.65, respectivamente)343-345.
La preeclampsia también se asoció con el doble de riesgo para ACV fatal y no fatal344-346.
En cuanto a la mortalidad, el riesgo de morir por CI luego de preeclampsia es 2.5 veces mayor en comparación con mujeres sin preeclampsia. El riesgo de morir por CI o IC es 2.3 veces mayor344. También tienen 2-3 veces mayor riesgo de morir por enfermedad cerebrovascular344,345. En el subanálisis de la mortalidad cerebrovascular, esta fue cinco veces mayor si el nacimiento fue antes de las 37 semanas de gestación (RR: 5.08; IC 95%: 2.09-12.35) vs. luego de las 37 semanas de gestación (RR: 0.98; IC 95%: 0.5-1.92)345.
Prevención de la preeclampsia
Entre las estrategias para la prevención se encuentran: reconocer a las pacientes con mayor riesgo, realizar un diagnóstico temprano, y controles regulares de PA y laboratorio durante todo el embarazo. Entre los FR maternos para preeclampsia se han descrito: preeclampsia previa, ERC, EAI, DM, HTA crónica, embarazo múltiple, primiparidad, edad igual o mayor de 40 años, OB e historia familiar de preeclampsia entre otros347-349.
El AAS en dosis de 81-150 mg iniciando entre la semana 11-14 y manteniendo hasta la semana 36-37 se recomienda en pacientes con un FR alto para preeclampsia o dos FR moderado339,342,350.
La administración de calcio (1.5-2.0 g/día) puede ser útil en prevenir la preeclampsia según el resultado de una revisión sistemática que incluyó 13 estudios de alta calidad en su metaanálisis, en población con baja ingesta de calcio180,351.
Manejo del riesgo cardiovascular en mujeres con antecedente de preeclampsia
Existe un incremento exponencial del riesgo de desarrollar ECV luego de un embarazo con preeclampsia. Cuando al riesgo se le añade la historia de preeclampsia, el impacto en la mujer aumenta con la edad. Así, una mujer de 20 años de edad con riesgo basal del 0.6% pasa al 1.2%, una paciente de 40 años pasa de un riesgo del 5.6 al 11.2%180.
En las guías del año 2011 para la prevención de ECV en mujeres6, la AHA consideró que la historia previa de preeclampsia o DMG son FR mayores. Las mujeres con historia de preeclampsia están por lo menos en la categoría «en riesgo» de ECV353. El Instituto Nacional de Excelencia Clínica del Reino Unido recomienda evaluación posnatal 6 a 8 semanas luego de un embarazo con preeclampsia, en este momento las mujeres pueden ser informadas de las implicaciones en futuros embarazos y educarlas sobre el incremento del riesgo de ECV354.
En la tabla 6 se resumen las recomendaciones de seguimiento CV en el tiempo.
Tabla 6 Guías y recomendaciones: seguimiento cardiovascular en pacientes con antecedente de preeclampsia
| Guía | Año | Recomendación |
|---|---|---|
| NICE | 2017 | Evaluar riesgo cardiovascular 6-8 semanas luego del parto con proveedor atención médica |
| ASA | 2014 | Evaluar y tratar a todas las mujeres con historia de preeclampsia y factores de riesgo como HTA, obesidad, fumar, dislipidemia, iniciando 6 meses a 1 año posparto |
| ESC/ESH | 2018 | Evaluación anual de presión arterial y factores metabólicos por médico atención primaria |
| SOMANZ | 2014 | Evaluación riesgo cardiovascular cada 5 años |
| AHA | 2011/2018 | En posparto el obstetra debe remitir a médico atención primaria o cardiólogo para evaluación y control de factores de riesgo cardiovascular. Considerar terapia con estatinas en mujeres con riesgo ASCVD 5-7.5% |
| NVOG | 2014 | Evaluación riesgo cardiovascular a los 50 años |
AHA: American Heart Association; ASA: American Stroke Association;
ASCVD: atherosclerotic cardiovascular disease; ESC: European Society of Cardiology; ESH: European Society of Hypertension; HTA: hipertensión arterial; ISSHP: International Society for the study of Hypertension in Pregnancy;
NICE: National Institute for Health and Care Excellence; NVOG: Nederlandse Vereniging voor Obstetrie en Gynaecologie; SOMANZ: Society of Obstetric Medicine Australia and New Zealand.
Las guías de hipercolesterolemia del American College of Cardiology y de la American Heart Association (ACC/AHA) publicadas en el 2018 y las de prevención primaria (ACC/AHA) del 2019, consideran a la preeclampsia, MNP temprana y EAI como potenciadores del riesgo; si están presentes recomiendan la iniciación de terapia con estatinas en pacientes con riesgo intermedio o limítrofe: recomendación clase IIa (nivel de evidencia B)52,145.
En las guías europeas recomiendan: mujeres con historia de preeclampsia y/o HTA inducida por el embarazo, considerar evaluaciones periódicas para HTA y DM. Recomendación clase IIa (nivel de evidencia B)43,44.
Aunque existe evidencia de que los THAE durante el embarazo aumentan el riesgo de ECV a 10 años, cuando se incorporan a puntajes de riesgo establecidos no mejoran la discriminación en poblaciones de bajo riesgo355,356.
Conclusión
La preeclampsia se asocia con aumento en el riesgo de HTA crónica, ECV, ACV y muerte. Los suplementos de calcio y dosis bajas de AAS durante el embarazo en poblaciones especiales de riesgo son soportados por la literatura. La estratificación del riesgo durante y luego del embarazo pueden disminuir las complicaciones cardiovasculares en mujeres con antecedente de preeclampsia (Recomendación 14).

Recomendación 14 Trastornos asociados con el embarazo.CR: clase de recomendación; DM: diabetes mellitus; DMG: diabetes mellitus gestacional; DM2: diabetes mellitus tipo 2; ECV: enfermedad cardiovascular; FRCV: factores de riesgo cardiovascular; HTA: hipertensión arterial; NE: nivel de evidencia; PTOG: prueba de tolerancia oral a la glucosa; PPT: parto pretérmino; SM: síndrome metabólico; THAE: trastornos hipertensivos asociados al embarazo
DIABETES MELLITUS GESTACIONAL
La DMG, cuyo inicio o reconocimiento se da durante el embarazo, principalmente durante el segundo o tercer trimestre, ha sido una entidad de difícil definición desde la aparición del concepto en 1964. A pesar de que existen todavía diferencias en los criterios diagnósticos y su forma de tamizaje, es universal que su presencia identifica a personas en riesgo futuro de desarrollar DM2, SM y ECV357. Los riesgos específicos de la DMG mal controlada incluyen aborto espontáneo, anormalidades fetales, HTA, preeclampsia, fallecimiento fetal, macrosomía, hipoglucemia neonatal, infecciones del tracto urinario, hidramnios, aumento de las intervenciones quirúrgicas e hiperbilirrubinemia neonatal, entre otras.
Existe evidencia consistente de ECA de alta calidad en las últimas décadas que demuestra que el tratamiento apropiado es efectivo para asegurar una adecuada evolución del embarazo y mejorar el pronóstico a largo plazo de la mujer con DMG358.
Incluso, a pesar de que la tolerancia a la glucosa se recupera en el posparto inmediato, las mujeres con DMG tienen un riesgo que va desde el 20 al 70% de progresar a DM2 en la primera década después del embarazo. Por lo tanto, la DMG es un predictor claro de riesgo de DM en el futuro359. También se ha observado que este riesgo aumentado de DM lo presentan sus hijos (dos generaciones en riesgo)360.
A nivel mundial la prevalencia de la DMG se ha reportado entre el 1 y 28% y la International Diabetes Federation estima que uno de cada seis nacimientos vivos se ha complicado por algún grado de hiperglucemia durante el embarazo, y de estos solo un 16% se le puede atribuir a DM preexistente, mientras que la mayoría se relacionan con DMG357.
Metabolismo normal de la glucosa durante el embarazo
El embarazo de una mujer sin alteraciones del metabolismo de la glucosa se caracteriza por niveles de glucemia más bajos que durante el periodo no gestante debido a la captura de glucosa, independiente de la insulina, por el feto y la placenta y por hiperglucemias posprandiales e intolerancia a los carbohidratos como resultado de las hormonas diabetogénicas de la placenta361. El primer trimestre del embarazo es un periodo de sensibilidad a la insulina y niveles de glucosa más bajos. A medida que avanza el embarazo la situación se revierte y aumenta la RI, principalmente secundario a la producción exponencial de hormonas con efectos contrainsulínicos desde la placenta, como cortisol, somatotropina coriónica y hormona de crecimiento placentario. En mujeres con función pancreática conservada, la producción de insulina es suficiente para alcanzar las exigencias de esta RI fisiológica y mantener niveles glucémicos normales. Sin embargo, en mujeres que desarrollan DMG, la hiperglucemia ocurre porque la capacidad secretoria de insulina endógena es incapaz de adaptarse a los elevados requerimientos de la gestación361.
Factores de riesgo para diabetes mellitus gestacional, criterios diagnósticos y tamizaje
La hiperglucemia en el embarazo se asocia con un aumento en el riesgo de eventos adversos durante el embarazo y este riesgo es tanto para la madre como para el niño360.
El estudio HAPO (Hyperglycemia and Adverse Pregnancy Outcome) mostró que el riesgo adverso en el pronóstico materno, fetal y neonatal aumenta de forma continua en función de la glucemia materna en las 24 a 28 semanas de gestación, incluso si previamente tuvo valores de glucosa considerados normales para el embarazo358.
Dentro de los FR identificados con la DMG se encuentran:
- OB (IMC > 30 kg/m2).
- Antecedente de hijos con macrosomía (≥ 4 kg).
- DMG previa.
- DM en parientes de primer grado.
- Edad mayor a 30 años.
- Etnias con alto riesgo.
- Glucosa en ayunas en el primer trimestre entre 100-125 mg/dl (5.5-6.9 mmol/l).
- Signos previos al embarazo de insulinorresistencia (acantosis nigricans e historia de esteatosis hepática).
- Antecedente de alto o bajo peso de la madre al nacer (> 4,000 o < 2,500 g).
Los criterios diagnósticos y cuándo aplicarlos es una de las áreas de mayor controversia en las diferentes sociedades, en este documento presentamos los que tienen mayor respaldo según las guías internacionales. Sin embargo, es importante resaltar que han sido motivo de constante crítica y revisión (Tabla 7).
Tabla 7 Criterios diagnósticos para DG con sus valores glucémicos respectivos según las diferentes sociedades
| Guías | Glucemia en ayunas mg/dl (mmol/dl) | Sobrecarga glucosa | Glucemia 1 h mg/dl (mmol/dl) | Glucemia 2 h gm/dl (mmol/dl) | Glucemia 3 h mg/dl (mmol/dl) |
|---|---|---|---|---|---|
| OMS 1999* | ≥ 126 (7.0) | 75 g PTOG | No requiere | ≥ 140 (7.8) | No requiere |
| ACOG† | ≥ 95 (5.3) | 100 g PTOG | ≥ 180 (10.0) | ≥ 155 (8.6) | ≥ 140 (7.8) |
| ACD† | ≥ 95 (5.3) | 75 g PTOG | ≥ 191 (10.6) | ≥ 160 (8.9) | No requiere |
| IADPSG* | ≥ 92 (5.1) | 75 g PTOG | ≥ 180 (10.0) | ≥ 153 (8.5) | No requiere |
| DIPSI* | No requiere | 75 g PTOG | No requiere | ≥ 140 (7.8) | No requiere |
| ALAD* | 100-125 (5.4-6.9) | 75 g PTOG | No requiere | ≥ 140 (7.8) | No requiere |
*Un valor es suficiente para hacer el diagnóstico.
†Dos o más valores son necesarios para hacer el diagnóstico.
ACD: Asociación Canadiense de Diabetes; ACOG: Asociación Americana de Gineco-Obstetricia; ALAD: Asociación Latinoamericana de Diabetes; DIPSI: Diabetes in Pregnancy Study Group India; IADPSG: Internacional Association of Diabetes and Pregnancy Study Groups; OMS: Organización Mundial de la Salud; PTOG: prueba de tolerancia oral a la glucosa.
Dentro de los puntos de mayor divergencia están cuándo y a quiénes iniciar el tamizaje:
- Mujeres de bajo riesgo (sin FR) vs. solo aquellas con FR para DMG.
- Identificación de anormalidades de la glucosa en el primer trimestre (antes de las 16 semanas) con respecto al segundo o tercer trimestre.
- Uso de la HbA1c para el tamizaje en lugar de la glucemia en ayunas y la PTOG.
Los defensores de tamizar y detectar exclusivamente durante el segundo o tercer trimestre recomiendan practicar una PTOG de 75 g en aquellas embarazadas cuya glucemia en ayunas esté por arriba de 92 mg/dl (valor predictivo positivo bajo y podrían perderse un 45% de los casos de DMG).
La detección en el embarazo temprano (menos de 16 semanas) tiene el objetivo de identificar anormalidades en el metabolismo de la glucosa, preconcepcionales (diabetes pregestacional) y/o captar las mujeres de alto riesgo con el propósito de iniciar intervenciones tempranas357,360,361.
Con respecto al uso de la HbA1c en lugar de la glucemia materna y la PTOG para el diagnóstico en mujeres embarazadas, según los resultados observados en el estudio HAPO, la HbA1c no reemplaza a la PTOG en mujeres embarazadas y no se recomienda para establecer el diagnóstico360.
Recomendaciones para el diagnóstico
- Mujeres de alto riesgo: realizar una PTOG en el embarazo temprano (entre 16-18 semanas de gestación); si está dentro del rango normal, debe repetirse la evaluación en las 24-28 semanas de gestación.
- Glucosa en ayunas: las pacientes durante el primer trimestre con glucemias en ayunas dentro de 100-125 mg/dl deben someterse a una PTOG a la 16.a semana de gestación.
- Tamizaje universal: permitirá identificar la DMG en las mujeres de bajo riesgo, FR atípicos (reproducción asistida) o inclusos casos como la DMG autoinmune. Incluye una PTOG entre las 24-28 semanas de gestación en toda mujer embarazada.
Diabetes mellitus gestacional y riesgo cardiovascular futuro
La prevalencia de SM es tres veces más alta en mujeres con DMG previa comparada con mujeres control. Además, la mujer con DMG previa tiene un riesgo mayor de presentar hígado graso entre 9 a 16 años posterior al parto357.
La asociación entre DMG y DM2 se reconoce hace más de 50 años, recientemente se ha observado la relación entre la hiperglucemia durante el embarazo y ECV. De forma significativa, varios estudios sugieren que a pesar de la edad (mujeres en edad reproductiva), las mujeres con DMG tienen una incidencia mayor de eventos CV en los siguientes años al parto. Algunos estudios han sugerido que este riesgo es en aquellas mujeres que desarrollan DM2, otros concluyen que es independiente. Sin embargo, en el documento de consenso europeo entre cardiólogos, ginecólogos y endocrinólogos, recientemente publicado12, proponen considerar objetivos terapéuticos, según GPC de prevención secundaria, a aquellas mujeres que hayan tenido un THAE o DMG.
Por otro lado, los niños de madres con DMG muestran mayor riesgo de OB, RI y DM2 durante toda su vida. Incluso se ha visto que más de un 20% de estos RN desarrollan DM2 y pre-DM a edades muy tempranas361-363.
Conclusiones
Las mujeres con DMG tienen el doble de riesgo de eventos CV mayores en los años posteriores al parto, comparadas con mujeres sin DMG. Este riesgo no es dependiente del desarrollo posterior de DM2. Independiente de la edad en que se presente la DMG, el RCV asociado se hace manifiesto y se mantiene tras el parto. Por lo tanto el diagnóstico de DMG nos brinda una oportunidad única para identificar el riesgo futuro de ECV en mujeres jóvenes en un momento muy temprano de la historia natural de la enfermedad, cuando los FR modificables y la prevención primaria es todavía potencialmente efectiva (Recomendación 14).
PARTO PRETÉRMINO
El PPT se define como aquel que ocurre antes de la semana 37 de gestación. Se aceptan las inherentes dificultades en estimar con precisión la edad gestacional (con base en ultrasonografía de primer trimestre, fecha de última menstruación o examen físico del RN), una de las principales dificultades para estimar las tasas globales de parto prematuro364,365.
La prematurez afecta por lo menos a un 11% de todos los embarazos. Se presentan diferencias globales en su incidencia, las menores tasas (< 5%) en Europa y las mayores en África (18%). En los países del África subsahariana y del sur de Asia, ocurren el 60% de los PPT del mundo. América Latina se encuentra en un punto intermedio y se registran incluso diferencias en el interior de la subregión365.
Se acepta que el punto de corte en 37 semanas es arbitrario, pero las gestaciones que finalizan por debajo de este se asocian a desenlaces perinatales adversos, tales como: mayor mortalidad perinatal y mayor posibilidad de alteraciones del neurodesarrollo, del sistema cardiopulmonar, deterioro visual y auditivo.
Según el momento de presentación del PPT, se subdivide en: prematuros extremos, por debajo de 28 semanas (5% de los que nacen antes de 37 semanas); muy prematuros, 28-31 semanas (10%), y moderadamente prematuros, 32-36 semanas (85%). Aunque esta clasificación se adopta, entre otras, para estimar riesgo de complicaciones graves asociadas a la prematurez, es posible que existan diferencias etiológicas en sus determinantes sociales y biológicas. Por otro lado, el PPT puede ser espontáneo (70% de los casos) o medicamente indicado (30%). Las principales indicaciones médicas son los THAE y la restricción del crecimiento intrauterino364.
El PPT es el resultado de una compleja interacción de factores biológicos individuales (genéticos, inflamatorios, inmunitarios), factores sociales (etnicidad, educación) y ambientales (TAB, contaminación ambiental, violencia de género, violencia social, etc.). Si bien se han identificado múltiples FR (21 con relación importante), en el 65% de los casos de PPT espontáneo no se identifica alguno de estos365.
Tanto el RN pretérmino como el RN afectado por restricción del crecimiento intrauterino son considerados en riesgo de desarrollar a largo plazo ECV. Sin embargo, se reconoce que el PPT no solo es de riesgo para el RN, sino que identifica un grupo de mujeres con potencial riesgo de desarrollar ECV. Desde el año 2011, la AHA identificó además de las tres complicaciones médicas del embarazo (preeclampsia, DMG y THAE), dos relacionadas con el parto (PPT y fetos pequeños para la edad gestacional) como posibles FR para la presentación de ECV más adelante en las mujeres que los presentan366.
Riesgo de enfermedad cardiovascular en mujeres con parto pretérmino
En un metaanálisis con 21 estudios primarios con un total de 5,813,682 mujeres que tuvieron al menos una gestación, 338,007 tuvieron al menos un PPT, lo cual representa un 5.8% de pacientes con dicha entidad367. Adicionalmente, en dos estudios publicados con posterioridad que incluyeron 1,909,865 mujeres se observó que 135,989 (7.1%) tuvieron un PPT368,369.
Tanto el metaanálisis como los estudios adicionales fueron consistentes en mostrar que el PPT está asociado con un incremento en el riesgo materno a futuro para presentar eventos CV adversos, tales como muerte de causa CV, CI fatal y no fatal y ACV fatales y no fatales.
Este aumento del riesgo en promedio se ha reportado en los diferentes estudios analizados, entre 1.4 y 2 veces cuando se compara con mujeres que tuvieron sus partos a término367. Así mismo, en los diferentes análisis de los estudios se encuentra que este riesgo parece ser aún mayor cuando el PPT es menor a 32 semanas de edad gestacional y en las mujeres que tuvieron un PPT por una indicación médica como restricción del crecimiento intrauterino o THAE. Además, el riesgo para el compuesto de ECV y CI es más alto en las mujeres que tienen PPT recurrentes, THAE o bajo peso del neonato367,369. Toda esta evidencia sugiere entonces que el antecedente de un PPT debe considerarse como un FRCV específico de la mujer, tal como se ha venido recomendando en las últimas guías. En 2011 las guías de la AHA para prevención de ECV en mujeres indicaban a los profesionales de la salud indagar acerca de resultados adversos en el embarazo, incluyendo el PPT, como parte de cualquier valoración del RCV en mujeres; sin embargo, hubo una falta de orientación específica adicional, ya que el PPT no se consideró un FR importante de ECV6. En las guías del 2014 de la AHA y la American Stroke Association para la prevención de ACV en mujeres también se reconoció el PPT como un factor asociado con incremento del riesgo de ACV después del embarazo, pero no se hicieron recomendaciones específicas por la falta de evidencia en la literatura hasta ese momento8. La ESC, en sus guías de prevención de ECV del 2016 y 2021, recomienda un tamizaje periódico para HTA y DM en mujeres con historia de PPT (recomendación IIb-B)43,44.
Más recientemente, las guías de prevención de ECV del 2019 de la AHA mencionan los factores que aumentan el riesgo que deben ser discutidos con el paciente e incluyen FR específicos de la mujer como las condiciones asociadas con el embarazo145.
En línea con estas recomendaciones, pero entendiendo que hay nuevos estudios publicados, con resultados que consistentemente muestran que el PPT aumenta diferentes eventos CV, en esta GPC se sugiere una evaluación detallada en un programa de tamizaje para ECV en la mujer con historia de PPT, especialmente las que tuvieron un prematuro menor de 32 semanas o por indicación médica, donde el riesgo parece ser mayor.
No hay claridad en cuanto al momento de iniciar estas evaluaciones, pero parece oportuno hacerlo durante la revisión de la 6.a semana posparto sugerida por la OMS, como parte del cuidado posnatal367. Esto debe llevar a un cambio de paradigma, donde los médicos no obstetras vuelvan a considerar los antecedentes ginecoobstétricos de sus pacientes.
Mecanismos fisiopatológicos relacionados
Los mecanismos fisiopatológicos que vinculan el PPT con el RCV se han agrupado en tres grandes grupos, en primer lugar, los FRCV precedentes, en segundo lugar, la inflamación sistémica y por último la disfunción vascular.
Hoy se reconoce el papel del TAB, la HTA y la DM con el PPT y la probabilidad de tener ECV, ya sean estos factores precedentes a la gestación o inicien durante este periodo. Esta relación es fuerte y actualmente es parte de la pesquisa para todas las gestaciones, generando con ello diagnóstico temprano y adelantando estrategias para su oportuno control. La DLP no se busca de manera sistemática, no obstante, el riesgo de PPT para las mujeres con DLP se ha calculado en 2.8 veces y la asociación guarda una relación lineal: entre mayor es el desorden de los lípidos, más fuerte es esta con los resultados ajustados por datos demográficos y otros FR371.
La inflamación sistémica y su correlación con disfunción endotelial es otra vía fisiopatológica significativa, pues la inflamación documentada por biomarcadores como PCR e IL-6 se asocian con una mayor presentación de PPT, a pesar de ello, su utilidad clínica para predecirlo es por el momento limitada372,373.
Por último, el papel de la función vascular en el PPT ha sido evaluada en pocos estudios, sin embargo la observación general señala que los parámetros de disfunción vascular que acompañan al PPT pueden ser un marcador temprano de riesgo para ECV futura de la gestante374.
Conclusiones
La evidencia sugiere que el PPT es un predictor independiente específico de la mujer sobre futuro RCV, por mecanismos aún no completamente dilucidados, donde los FRCV precedentes, la inflamación sistémica y la disfunción vascular parecen tener un papel importante. Hacen falta más investigaciones que ayuden a entender mejor el papel de marcadores proinflamatorios y su rol en la aparición de eventos CV y cómo se podrían modular para buscar estrategias de prevención o tratamiento. Por el momento, con la evidencia disponible, es razonable hacer evaluaciones periódicas de tamizaje de comorbilidades y hacer hincapié en un estilo de vida saludable como posible estrategia de prevención de eventos CV en una población con riesgo aumentado (Recomendación 14).
Estimación del riesgo cardiovascular en la mujer
La estimación del RCV continúa siendo la piedra angular y un gran desafío para la prevención de la ECV tanto en hombres como en mujeres. En la práctica clínica diaria, para la toma de decisiones basadas en evidencia científica es fundamental que se evalúe el riesgo del individuo de manera simple y precisa. Las guías actuales sobre prevención de ECV se concentran principalmente, aunque no exclusivamente, en la estimación del RCV para identificar a los individuos que se van a beneficiar con la aplicación de sus recomendaciones. Para esto se parte de la evaluación individual aplicada de información aportada por tablas de riesgo epidemiológicas. En América Latina, al no haber suficiente información para realizar tablas de riesgo propias, se utilizan las derivadas de distintos estudios en poblaciones diferentes a las nuestras, siendo esto una gran debilidad.
Por otro lado, como lo expresamos extensamente en esta guía, la mujer tiene FR únicos y FR subreconocidos que impactan más en el RCV, por lo que la determinación de su riesgo es realmente un desafío.
En la actualización del 2007 de las guías de prevención de ECV en la mujer de la AHA5 se propone un algoritmo para la clasificación de riesgos en mujeres, teniendo en cuenta algunos FRCV exclusivos. Dicho documento estratifica a las mujeres en tres categorías: alto riesgo, en riesgo y riesgo óptimo basado en la presencia de ECV documentada, FRCV tradicionales e incorporando los antecedentes de complicaciones en el embarazo, la presencia de EAI, la OB central y la capacidad funcional al ejercicio. En la actualización del 2011 se introduce el término «salud cardiovascular ideal», definido como la ausencia de ECV clínica y niveles ideales de CT (< 200 mg/dl), PA (< 120/80 mmHg) y glucosa en sangre en ayunas (< 100 mg/dl), más un estilo de vida saludable6. Esta estrategia permite que aquellas mujeres que en la evaluación convencional con cualquier predictor de riesgo no calificarían para recibir tratamientos preventivos, puedan ser recategorizadas y beneficiarse con intervenciones preventivas tempranas y más intensivas.
Un score que fue validado en una gran población de mujeres es el de Reynolds. Su aplicación demostró su poder para reclasificar tanto a hombres como mujeres a mayor o menor riesgo, sumando a los FRCV convencionales la historia familiar de IAM y la determinación de la PCR ultrasensible, pero tampoco incluye FRCV específicos de la mujer375.
El calculador de riesgo propuesto por el ACC/AHA (ASCVD Risk Estimator) no incluye población latina y sus autores recalcan que no es extrapolable a población que no sea caucásica o afroamericana376.
El sistema de evaluación sistemática del riesgo coronario europeo (SCORE Systematic Coronary Risk Evaluation) presentó recientemente el SCORE2 y el SCORE OP (Older Person). Involucró en su estudio a casi 700,000 participantes de 45 cohortes sin ECV previa entre 1990 y 2009. Nuevamente establecen cuatro regiones europeas con diferentes niveles de riesgo, proporcionan estimaciones de eventos CV mortales y no mortales, y toman en cuenta a la DM, corrigiendo falencias del SCORE previo. Las ventajas de este modelo son que han ajustado el riesgo específico por sexo, basándose en cohortes con un 66% de mujeres, incluyen a individuos mayores de 65 años con el SCORE OP y toman al colesterol no HDL en lugar del CT o el c-HDL, lo que podría discriminar mejor el riesgo a largo plazo de ECV, sobre todo en individuos jóvenes. La desventaja es que no toma en cuenta FRCV propios de la mujer377.
El score INTERHEART, basado principalmente en el estudio PURE (Prospective Urban Rural Epidemiology), fue validado en las siete regiones mayores del mundo (Asia del Sur, China, Sudeste de Asia, Medio Oriente, Europa/Norteamérica, Sudamérica y África), y diferencia entre países de bajos, moderados y altos ingresos, incluyendo un buen número de población latina. Además incorpora variables como la dieta, el ejercicio, la Ds y el Es, no tenidos en cuenta en otros scores378.
Finalmente, la OMS desarrolló un modelo de predicción de riesgo para eventos fatales y no fatales (IAM y ACV), basado en 85 cohortes, adaptado para países de ingresos bajos y medios, aplicable a 79 países de 21 regiones. En el caso de Latinoamérica, la divide en cinco regiones: Caribe (Cuba, República Dominicana y Puerto Rico, entre otros), Central (Colombia, Costa Rica, El Salvador, Guatemala, Honduras, México, Nicaragua, Panamá, Venezuela), Andina (Bolivia, Ecuador, Perú), tropical (Brasil, Paraguay) y Sur (Argentina, Chile, Uruguay). Cuenta con modelos específicos por sexo y es el actualmente recomendado por la OMS para la región de las Américas379.
La edad es el FRCV no modificable que más incide en todos los calculadores de riesgo. Es por lo que todos subestiman el RCV en los jóvenes, sobre todo en la mujer, cuando el riesgo se estima a 10 años, que es el periodo habitual de la mayoría de los calculadores. En la encuesta nacional de salud de EE.UU., NANHES, con una media de edad de 44 años, hallaron que el 82% tenía riesgo bajo a 10 años. Sin embargo, cuando se extiende a una estimación de riesgo a lo largo de la vida o lifetime risk (LTR), dos tercios de esa población, aproximadamente, fue reclasificada a alto riesgo380. Es por lo que en esta GPC consideramos la estimación del LTR como un complemento al calculador de riesgo elegido.
Con respecto a los FRCV específicos de la mujer, son especialmente importantes, ya que están presentes en edades jóvenes o en la pre-MNP, en donde el RCV calculado es generalmente bajo. En un trabajo publicado en mujeres jóvenes con antecedentes de preeclampsia, en quienes evaluaron el RCV a 10 años, 30 años y a lo largo de la vida, comparado con controles sanos, encontraron un RCV elevado a 10 años en un 18.2% en pacientes con preeclampsia vs. un 1.7% de controles (OR: 13.08; 3.38-85.5), a 30 años 31.3 vs. 5.1% (OR: 8.43; 3.48-23.23), y el RCV proyectado a lo largo de la vida 41.4 vs. 17.8% (OR: 3.25; 1.76- 6.11), respectivamente381. Este es un claro ejemplo de la utilidad del uso del LTR en mujeres jóvenes con el antecedente de FRCV específicos de género.
Algoritmo para la estimación del riesgo cardiovascular en la mujer (Fig. 6)

Figura 6 Algoritmo para la estimación del riesgo cardiovascular (RCV) en la mujer.AHF: antecedentes heredofamiliares; ECV: enfermedad cardiovascular; FRCV: factores de riesgo cardiovascular; IOP: insuficiencia ovárica prematura; RCV: riesgo cardiovascular; SOPQ: síndrome de ovario poliquístico.
- Las mujeres que ya hayan tenido un evento clínico (IAM, angina, enfermedad cerebrovascular establecida o accidente isquémico transitorio) o aquellas con evidencia de enfermedad aterosclerótica sin haber tenido un evento previo (historia de revascularización coronaria, aneurisma de aorta abdominal, enfermedad arterial periférica o enfermedad aterosclerótica carotídea) por definición tienen alto o muy alto riesgo. En ellas no es necesario aplicar tablas de riesgo para su estratificación, ya que deben ser tratadas con los objetivos de prevención secundaria. Es aconsejable la evaluación sistemática del riesgo en estas pacientes. Por lo tanto, el primer paso para establecer el RCV es la realización de una adecuada anamnesis, acompañada del uso de las mejores herramientas diagnósticas disponibles en cada centro para detectar enfermedad aterosclerótica subclínica y daño en órganos blanco.
- En las mujeres que no han tenido un evento clínico previo o sin diagnóstico de enfermedad aterosclerótica se tiene que calcular el RCV teniendo en cuenta los FRCV tradicionales. En las últimas guías de prevención primaria CV 2019 del ACC/AHA se establece que no existe un único score de riesgo para todas las personas, y se recomienda utilizar el score de RCV validado para las diferentes regiones geográficas o étnicas que evaluar145. Por lo tanto, aquel país latinoamericano que ha validado alguno de los calculadores citados puede usar específicamente ese puntaje para la determinación del riesgo CV de la mujer. Aquel país que no cuente con esta herramienta validada puede usar el Interheart Risk Score o el Euroscore2, calibrando por el factor de corrección que corresponda, o el score de la OMS de acuerdo con su región377-379.
- En caso de presentar FRCV únicos o emergentes se la debe considerar mujer «en riesgo» y pasa al grupo de riesgo inmediato superior (intermedio, alto o muy alto), en su ausencia queda en el grupo de bajo riesgo o en el considerado por la calculadora elegida.
- Se recomienda buscar ateromatosis subclínica en aquellas mujeres en riesgo intermedio o con FRCV mayores, con los métodos disponibles en su centro de referencia.
- Debemos siempre compartir esta información con la mujer para la que calculamos el riesgo y con sus allegados, en primer lugar, para que proceda en consecuencia y, en segundo lugar, para ayudar con la concienciación de la problemática y lograr una mejor adherencia al tratamiento.
Recomendaciones terapéuticas en prevención primaria
La prevención primaria es la aplicación de medidas encaminadas a controlar los FRCV, una vez ya presentes, para disminuir la incidencia de la ECV y consecuentemente la mortalidad. Estas medidas deben implementarse antes de que se produzca la enfermedad, para lograr su objetivo principal, que es impedir o retrasar su aparición382. Ahora bien, ya en 1978 Strasser sugirió que la prevención de ECV debería ir más allá del concepto de prevención primaria y acuñó el término «prevención primordial» para destacar todas aquellas medidas que impidan la instalación de los FRCV en la población interviniendo precozmente383.
Es importante destacar la importancia que tiene este concepto y tener claro que cuando hablamos de recomendaciones no farmacológicas en prevención primaria estamos abarcando parte de las medidas incluidas en la prevención primordial.
Por esto, la prevención CV debe iniciarse desde el momento mismo de la concepción del ser humano, y más aún en la mujer, ya que existe la falsa idea de que está protegida por las hormonas sexuales, debiendo iniciar la prevención con el inicio de la MNP384.
Hoy sabemos que la mayoría de los eventos CV son evitables mediante la prevención primordial y el control de los FRCV, y que para poder modificar la morbimortalidad CV de la mujer adulta debemos involucrar en su atención a aquellos profesionales que intervienen en las etapas tempranas de su vida, especialmente los pediatras, obstetras/ginecólogos y los clínicos/médicos de familia385. Por lo tanto, las medidas de prevención deben indicarse aunque la mujer tenga un estado de salud óptimo o ideal y no esté «en riesgo».
Estas medidas se dividen en medidas de prevención farmacológicas y no farmacológicas.
Medidas de prevención no farmacológicas
Se apoyan en cuatro pilares:
- Nutrición saludable: la nutrición tiene un importante impacto en la prevención de la ECV y sus FR y potencialmente revierte o reduce OB, HTA, DLP y DM. Los estudios prospectivos aleatorizados sobre nutrición CV saludable con diferencias específicas de género son escasos y la mayoría de las guías actuales no hacen diferencia en las recomendaciones. La alimentación debe ser variada, completa y nutritiva. Es recomendable realizar cuatro comidas al día. Incluir frutas y verduras, y alimentos de grano entero, altos en fibra. Se deben priorizar las carnes blancas sobre las rojas y es recomendable al menos dos veces por semana ingerir pescado. Las grasas saturadas deben ser preferentemente reemplazadas por monoinsaturadas y poliinsaturadas, evitando de ser posible la ingesta de grasas trans. Como hábito de alimentación saludable es recomendable reducir el consumo de colesterol, minimizar la ingesta de procesados y embutidos, sodio, alcohol y azúcar, incluyendo bebidas azucaradas y golosinas. A lo largo del día se debe beber al menos 2 litros de agua, sin esperar tener sed para hidratarse6,43,145,386.
Es menester inculcar hábitos de vida saludable desde la niñez y la familia debe ser parte de este aprendizaje. La alimentación, peso y composición corporal son condicionantes para un sano desarrollo. Los ciclos menstruales pueden sufrir alteraciones ante cambios dietarios, de peso y composición corporal.
Es importante que en el embarazo se cuide la ganancia de peso y posterior al parto se recomienda que las pacientes recuperen el peso previo al embarazo, ya que hay evidencia de alteraciones en el perfil cardiometabólico en mujeres que no pierden peso entre los 3 a 12 meses después del parto387. En la etapa de la peri-MNP y la post-MNP es primordial reforzar la importancia de mantener un peso adecuado, en donde una nutrición saludable es fundamental. En un análisis recientemente publicado, de 123,330 mujeres posmenopáusicas con una dieta basada en proteínas vegetales, fitoesteroles, frutos secos y grasas monoinsaturadas (aceite de oliva, canola, etc.), seguidas por casi 25 años, se observó una disminución en el c-LDL y en los eventos CV (11% menos de ECV de cualquier tipo, 14% menos de CI y 17% de IC)388.
En cuanto al consumo de alcohol, debemos tener en cuenta que no se recomienda como parte del estilo de vida saludable y que en caso de consumirse deber realizarse con moderación. Está completamente contraindicado en el embarazo y las mujeres en este estado deben abstenerse de consumir alcohol. Las mujeres tienen la misma tasa de eliminación de alcohol que los hombres. Las diferencias detectadas en el nivel de alcoholemia se relacionan con el peso y fundamentalmente con el agua corporal, que es menor que en los varones, por lo tanto a igual peso la mujer tendrá mayor alcoholemia debido a un menor volumen de distribución389,390. Según las últimas guías europeas el consumo de alcohol no debe superar los 100 g semanales, sin hacer diferencias por sexo44. Sin embargo la recomendación general, basada en guías previas, es 1 trago de alcohol en la mujer y dos en el hombre al día. Un trago se define como 300 a 350 ml de cerveza, 150 ml de vino o 45 ml de licor fuerte391,392.
- Cese de TAB: debe transmitirse a la mujer los riesgos del consumo TAB, asesorarla y ofrecerle medidas para el cese (ver apartado específico).
- AF: se debe informar a la mujer del beneficio que implica la AF regular y recomendarle un plan de ejercicio progresivo con metas posibles (ver apartado específico).
- Lograr y mantener un peso adecuado: hay momentos fundamentales en la vida de la mujer, como son la niñez/juventud, embarazo/puerperio y la pre-MNP y post-MNP, en los cuales es importante mantener el control del peso (ver apartado específico).
Medidas de prevención farmacológicas: tratamiento con ácido acetilsalicílico
Están bien establecidos los beneficios del AAS en prevención secundaria. Sin embargo su uso en prevención primaria, especialmente en mujeres, no está del todo claro. En parte debido al mayor riesgo de sangrado que tiene la mujer, debiendo evaluarse cuidadosamente la relación riesgo-beneficio7, y por otro lado a la subrepresentación del sexo femenino en los ECA. Concretamente, con AAS, hasta principio de este siglo se habían llevado a cabo cinco ECA que incluyeron a casi 60,000 individuos. Tres de ellos evaluaron exclusivamente a hombres y en los otros dos, los pocos eventos CV que ocurrieron en las mujeres en su seguimiento arrojaban muchas dudas al momento de su recomendación. En este contexto nace el Women’s Health Study (WHS)393, que incluyó a 39,876 mujeres sanas, ≥ 45 años, asignadas de forma aleatoria a 100 mg de AAS en días alternos o placebo. Con un seguimiento de 10 años, demostró que, a diferencia de los resultados obtenidos en los hombres, el AAS no disminuyó el riesgo de IAM fatal o no fatal en la mujer. Sí redujo y de manera significativa el riesgo de ACV total (un 17%) e isquémico (un 24%). Ahora bien, cuando se analizaron los resultados por grupos de edad, se observó que las mujeres ≥ 65 años tuvieron reducciones significativas de ambos eventos (IAM 35% y ACV isquémico 30%). Un dato no menor es que ese grupo de mujeres que componía el 10% de la población en estudio tuvo casi un tercio de los eventos, y allí es donde se observó la reducción de IAM. Extrapolando estos resultados, es justamente a partir de esa edad en donde aumenta la incidencia de CI en la mujer.
Estos hallazgos motivaron que en las guías de prevención de ECV en la mujer del 2007 y su actualización del 2011 otorgaran al AAS en mujeres diabéticas y en mayores de 65 años una indicación clase IIa para la prevención del IAM y ACV, y en < 65 años clase IIb, con nivel de evidencia B, en ambas recomendaciones, siempre que la PA estuviera controlada y que el riesgo de hemorragia fuera bajo5,6. Las guías de prevención de ACV en mujeres publicadas por la AHA/ACC en el 20148 también recomiendan el uso de AAS en mujeres de alto riesgo (clase I), en mujeres diabéticas (clase IIa) y en ≥ 65 años (clase IIb), todas con nivel de evidencia B.
En el año 2018 se publicaron tres ECA sobre AAS, aportando nueva evidencia, que se resume en un interesante artículo de uso de aspirina en mujeres394.
Estos estudios evidenciaron más riesgo por sangrado que beneficio CV. El estudio ASCEND (Efectos del AAS en prevención primaria en pacientes diabéticos), con un 40% de mujeres, evidenció reducción de eventos CV serios pero también incremento del riesgo de sangrado395. El estudio ARRIVE, con un 29.5% de mujeres con riesgo CV intermedio no diabéticas, no encontró beneficio en reducción de los eventos vasculares con mayor sangrado gastrointestinal396. El estudio ASPREE (Efecto del AAS en la mortalidad por todas las causas en paciente mayor sano) incluyó 19,114 adultos sanos (56% mujeres), ≥ 70 años, también asignados aleatoriamente a 100 mg de aspirina o placebo. La mayoría de los participantes tenían uno o más FR. El estudio se detuvo a los 4.7 años de seguimiento, sin encontrar ninguna diferencia significativa en la variable principal (discapacidad o muerte) o en los eventos CV mayores, con un riesgo de hemorragia mayor en el grupo AAS397.
En conjunto, los ensayos recientes de AAS encontraron mínimos beneficios CV, que fueron compensados por un aumento de sangrado en participantes de bajo o moderado riesgo, pacientes con DM2 y adultos mayores de 70 años.
En conclusión, la evidencia actual dice que solo pueden ser consideras bajas dosis de AAS (75-100 mg) en adultos seleccionados entre 40 y 70 años de edad con alto riesgo de ECV pero con bajo riesgo de sangrado. En la reciente actualización de recomendaciones en prevención primaria de ECV en la mujer del ACC, con respecto a la indicación de AAS se alinean con la guía de prevención primaria ACC/AHA 2019, aclarando que estas no ofrecen recomendaciones específicas de género. Se destaca por otro lado el papel que toma el AAS en la prevención de la preclampsia7.
La indicación debe consensuarse con cada paciente y evaluar la relación riesgo-beneficio, como también tener en cuenta situaciones predisponentes a sangrado como trombocitopenia, alteraciones de la coagulación, hepatopatías, consumo habitual de analgésicos no esteroideos o HTA no controlada44.
Otros tratamientos y suplementos en prevención primaria
Los tratamientos suplementarios como multivitamínicos, betacaroteno, ácido fólico, complejo B, C, E u otros antioxidantes, calcio y otros minerales son utilizados frecuentemente. Un metaanálisis de suplementos multivitamínicos, vitamina C, betacarotenos y selenio, encuentra probable beneficio, con evidencia de moderada a baja calidad, en reducción de ACV (como único evento) con ácido fólico y complejo B. Los antioxidantes, como vitamina E y niacina (vitamina B3) mostraron un incremento marginal del riesgo de mortalidad por todas las causas. La conclusión es que no hay evidencia suficiente para su indicación, y que debe sopesarse la relación riesgo-beneficio398,399. Quedan fuera de estas recomendaciones los tratamientos en situaciones clínicas específicas como deficiencias vitamínicas, enfermedades crónicas o embarazo.
La vitamina D (VitD) merece una mención aparte por las últimas evidencias. Se ha observado asociación entre niveles plasmáticos bajos de VitD y eventos CV. Un metaanálisis (de estudios observacionales, n = 65,994) evidenció relación lineal inversa entre la concentración de VitD y mortalidad CV (RR: 1.52, 1.30-1.77), CI (RR: 1.38, 1.21-1.57) y ACV (RR: 1.64, 1.27-2.10)400. Sin embargo, el primer estudio placebo/control realizado con 25,871 participantes (50.6% mujeres), con seguimiento de 5.3 años, no evidenció reducción de eventos CV, como tampoco de cáncer (puntos finales del estudio)401. Por otro lado, el déficit de VitD se asocia a otros FRCV que pueden aumentar el riesgo CV, como el sedentarismo, el TAB y la OB402,403.
En cuanto al suplemento de calcio, frecuentemente indicado en conjunto con la VitD en la prevención de osteoporosis, fundamentalmente en la mujer posmenopáusica, se ha sugerido un aumento del RCV, en particular con los suplementos no provenientes de fuente alimenticia. En dos subestudios observacionales de los estudios MESA y EPIC se observó aumento de eventos CV404,405. No se dispone hasta el momento de ECA que hayan investigado esta asociación.
El suplemento de potasio debe acompañar la reducción del consumo de sodio en pacientes con HTA. Este también se asocia inversamente al riesgo de ACV (RR: 0.76, 0.6-0.89). La fuente más importante de potasio son las frutas y verduras. No hay una recomendación específica para suplemento de potasio en prevención primaria CV43,44,406 (Recomendación 15).

Recomendación 15 Medidas no farmacológicas y farmacológicas en prevención primaria.AAS: ácido acetilsalicílico; CR: clase de recomendación; CV: cardiovascular; DLP: dislipidemias; DM: diabetes mellitus; ECV: enfermedad cardiovascular; HTA: hipertensión arterial; NE: nivel de evidencia; RCV: riesgo cardiovascular; VitD: vitamina D.
Algoritmo de manejo específico de género de la mujer en prevención primaria (Fig. 7)

Figura 7 Algoritmo de manejo específico de la mujer en prevención primaria.ACOS: anticonceptivos; DMG: diabetes mellitus gestacional; ECV: enfermedad cardiovascular; FPS: factores psicosociales; FRCV: factores de riesgo cardiovascular; IOP: insuficiencia ovárica prematura; NE: nivel educativo; NSE: nivel socioeconómico; PPT: parto pretérmino; RCV: riesgo cardiovascular; SOPQ: síndrome de ovario poliquístico; THAE: trastornos hipertensivos asociados al embarazo; THM: terapia hormonal de la menopausia; LTR: lifetime risk.
Es importante realizar en la primera consulta una anamnesis específica de género, indagando antecedentes familiares de ECV prematura, antecedentes personales de eventos CV, antecedentes ginecológicos y obstétricos, así como una evaluación exhaustiva de los FRCV tradicionales, únicos y emergentes. El examen físico debe ser completo y pormenorizado, incluyendo medidas antropométricas y una correcta medición de la PA, además del examen CV habitual.
Se debe solicitar un perfil de laboratorio completo y personalizado según la evaluación clínica realizada y el criterio médico.
En segundo lugar establecer el RCV según el score elegido. Si estamos ante una mujer menor de 40 años con FRCV únicos presentes, realizar una exhaustiva búsqueda de FRCV tradicionales con mayor frecuencia (entre dos y tres años) o anual según criterio médico y considerar la estimación del LTR. Si es mayor de 40 años establecer el RCV con el score elegido y la evaluación debería ser anual o con mayor frecuencia si el caso lo amerita.
Una vez establecido el RCV, implementar las medidas terapéuticas necesarias para el control de los FRCV según el objetivo terapéutico establecido.
Es recomendable la planificación de visitas para lograr un mejor control y una mayor adherencia.
Conclusiones finales
La mujer tiene diferencias manifiestas en un amplio espectro de la prevención de la ECV. La evidencia ya es contundente con respecto a esto. Los FRCV tienen diferencias en su prevalencia, en su impacto en el RCV y en algunos casos en su tratamiento. A su vez la mujer tiene FRCV únicos, vinculados a su propia biología, que hoy sabemos que impactan en su riesgo CV y deben ser tenidos en cuenta a la hora de su valoración diagnóstica y terapéutica. Por otro lado, la mujer latinoamericana tiene particularidades propias relacionadas con su etnia y cultura que necesitan ser analizadas y que pueden ser muy diversas entre los países que conforman el continente. Estas guías intentan aproximar a los médicos tratantes una visión de la prevención de la ECV en la mujer para lograr así un mejor diagnóstico y tratamiento que redunde en una mejor calidad de vida y logre disminuir la alta mortalidad por ECV que tiene la mujer de hoy en día.











 text new page (beta)
text new page (beta)










