Introducción
La fibrilación auricular (FA) es la arritmia cardiaca sostenida crónica más común en México y en el mundo, llegando a estar presente en el 2% de la población general, su prevalencia es mayor en hombres y se ha reportado un aumento de manera proporcional con la edad y el incremento de factores de riesgo1. El incremento en la prevalencia en la población general de obesidad, hipertensión arterial (HTA) y diabetes mellitus (DM) se asocia con una mayor prevalencia de FA tanto en hombres como en mujeres1,2. A su vez, se sabe que la FA se asocia con una mayor prevalencia de desenlaces cardiovasculares serios, en especial de hospitalizaciones3, eventos tromboembólicos sistémicos, evento vascular cerebral (EVC) e insuficiencia cardiaca (IC), lo que impone una mayor morbilidad y mortalidad4,5. La edad es un factor de riesgo independiente para el desarrollo y progresión de la FA, a mayor edad, mayor prevalencia de FA; en población hispana se ha reportado una prevalencia de FA del 7.3% en personas de 65 a 74 años de edad y del 9.4% en población de 75 a 84 años5.
En el presente artículo analizamos el comportamiento de factores de riesgo y comorbilidades presentes en hombres y en mujeres mexicanos con FA. Se reconoce que la obesidad es un factor de riesgo importante para desarrollar FA, se ha reportado hasta en un 17% de los pacientes con FA; el riesgo de padecer FA es 3.5 veces mayor en personas con índice de masa corporal (IMC) > 35 kg/m2, se considera a la obesidad como el mayor factor de riesgo modificable para desarrollar FA6. La HTA se asocia con mayor prevalencia de FA debido a que promueve cambios estructurales con remodelado de la aurícula izquierda7,8. La FA también se presenta con mayor frecuencia en pacientes con enfermedad pulmonar obstructiva crónica (EPOC); los cambios en la fisiología respiratoria favorecen la dilatación y remodelado auricular con la generación de puntos arritmogénicos en las aurículas9. La DM10 se asocia con mayor prevalencia de FA, la cual a su vez reduce la calidad de vida de estos pacientes, aumenta los síntomas, las tasas de hospitalización y la mortalidad11. La dislipidemia es otro factor de riesgo para el desarrollo de FA, en especial se considera que altos niveles de colesterol total, triglicéridos y lipoproteínas de baja densidad (LDL)12, así como niveles bajos de lipoproteínas de alta densidad, se asocian con mayor prevalencia de FA13. También se ha reportado mayor prevalencia de FA con pacientes con enfermedad renal crónica (ERC)14, hipotiroidismo15, cardiopatía isquémica (CI) crónica16-18 e IC19.
El objetivo de la presente investigación fue analizar la prevalencia de factores de riesgo y comorbilidades en hombres y mujeres mexicanos mayores de 40 años de edad con FA que acuden a consulta privada de cardiología. Sabemos que son pocos los estudios en población mexicana que analizan el comportamiento de factores de riesgo y comorbilidades y hacen un análisis tanto en hombres como en mujeres. Conocer este comportamiento nos brinda información que podrá ser utilizada para posteriores estudios y para tratar de lograr una mayor prevención en poblaciones vulnerables.
Material y métodos
El presente es un estudio descriptivo, de corte transversal. Se revisaron los datos de 9,626 pacientes de la consulta privada de 38 especialistas en cardiología inscritos en la plataforma del Registro Mexicano de Datos Cardiovasculares (REMECAR) del 1 de junio del 2016 al 30 de septiembre del 2020. REMECAR es una plataforma de convocatoria abierta para el registro y obtención de datos cardiovasculares, en la cual se registra la información de identificación personal, signos vitales, medidas antropométricas básicas, descripción detallada de enfermedades diagnosticadas, historial médico familiar, recolección de perfil lipídico, creatinina sérica y cálculo de la tasa de filtrado glomerular. Los criterios de inclusión fueron: a) pacientes de 40 años o mayores; b) ambos sexos, y c) pertenecientes a la consulta privada de los médicos cardiólogos participantes. Los criterios de exclusión fueron: a) pacientes embarazadas; b) pacientes con enfermedad valvular; c) pacientes que rechazaron la utilización de sus datos para el protocolo, y d) pacientes que no cumplían el rango de edad establecido en los criterios de inclusión. Se excluyeron 871 por no cumplir el criterio de edad, 59 por diagnóstico de enfermedad valvular y 10 por carencia de información esencial quedando al final una muestra de 8,686 pacientes.
Se recolectó la información de la plataforma REMECAR previo consentimiento informado para el uso de datos con fines estadísticos. Las comorbilidades mencionadas se tomaron como afirmativas y presentes en los pacientes al haber sido diagnosticadas, ya sea previa o durante la consulta basal, usando los criterios diagnósticos propios de cada enfermedad. Para obesidad se utilizó el IMC con un valor igual o superior a 30 kg/m2 por criterios de la Organización Mundial de la Salud (OMS). Para ERC se utilizaron los criterios de The National Kidney Foundation-Kidney Disease Outcomes Quality Initiative (NKF-KDOQI) del 201420, se consideró la presencia de ERC los estadios 3A a 5 de la clasificación de NKF-KDOQI. Para HTA los criterios del American College of Cardiology y la American Heart Association (ACCF/AHA) de 201721, DM según la American Diabetes Association (ADA) 202022, dislipidemia con criterios de la European Society of Cardiology (ESC) y la European Atherosclerosis Society (EAS) 201923, EPOC con criterios de la Global Initiative for Chronic Obstructive Lung Disease (GOLD) 201924, hipotiroidismo por la Guía de Práctica Clínica de México (GPC) 201625, IC establecida según criterios de la ACCF/AHA 201726 y CI en aquellos pacientes con angina de pecho, infarto de miocardio, antecedente de cirugía de revascularización coronario o intervención coronaria percutánea. Para la detección y exclusión de FA se utilizaron los criterios diagnósticos de la ESC 201627. Se analizó la relación de dichas comorbilidades con el diagnóstico de FA en ambos sexos. La población con FA se dividió en cuatro grupos, de 40 a 59 años (1H: hombres, 1M: mujeres) y de 60 años o mayores (2H: hombres, 2M: mujeres). Se determinó la prevalencia de FA por décadas y se analizó la prevalencia de cada patología en los cuatro grupos. La asociación de las diez comorbilidades con el diagnóstico de FA se realizó utilizando la prueba exacta de Fisher para comorbilidades con baja frecuencia y la distribución de Pearson (χ2) para el resto de las comorbilidades. Se utilizó la prueba de t de Student para analizar las diferencias de edad y sexo con diagnóstico de FA, y se calculó la razón de momios (odds ratio) entre las comorbilidades estudiadas. Se estableció un intervalo de confianza del 95%. La plataforma utilizada para el análisis fue el software IBM SPSS versión 22.
Resultados
El análisis incluyó 8,686 pacientes, 4,045 (46.5%) hombres y 4,641 (53.4%) mujeres, de los cuales 498 (5.7%) tenía diagnóstico de FA, 248 (6.1%) hombres y 250 (5.3%) mujeres. Las características generales de la población de estudio se muestran en la tabla 1. La prevalencia de FA por décadas para hombres y mujeres se muestra en la figura 1, donde se observó un incremento más importante de la prevalencia de FA a partir de los 60 años. El análisis de la FA por sexo mostró mayor edad media en mujeres con 74.3 ± 12.1 vs. 70.5 ± 12.3 años para los hombres, con una diferencia significativa (p < 0.0001). En la tabla 2 se muestran las comorbilidades estudiadas en los cuatro grupos, aunque se muestran algunas diferencias entre hombres y mujeres, la prevalencia de factores de riesgo [odds ratio (OR)] en pacientes con FA de los cuatro grupos es alta. La razón de momios para presentar dichas comorbilidades en hombres y mujeres se muestran en las figuras 2 y 3, obsérvese que tanto en hombres como en mujeres la FA se asoció con mayor riesgo de presentar IC con un riesgo 6 veces mayor en hombres y 6.5 veces mayor en mujeres, seguidos en frecuencia por EVC, hipotiroidismo, EPOC, ERC, DM e HTA en ambos grupos.
Tabla 1 Características generales de la población analizada
| Grupo | n | Edad media | FA | Obesidad | ERC | HTA | DM | Dislipidemia | EVC | EPOC | Hipotiroidismo | IC | CI |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1H | 1,742 | 50.73 | 42 (2.4%) | 782 (44.8%) | 72 (4.1%) | 1,086 (62.3%) | 405 (23.2%) | 1,089 (62.5%) | 22 (1.2%) | 41 (2.3%) | 40 (2.2%) | 56 (3.2%) | 300 (17.2%) |
| 2H | 2,303 | 71.15 | 206 (8.9%) | 680 (29.5%) | 451 (19.5%) | 1,683 (73%) | 768 (33.3%) | 1403 (60.9%) | 106 (4.6%) | 151 (6.5%) | 95 (4.1%) | 192 (8.3%) | 703 (30.5%) |
| 1M | 1,608 | 51.56 | 20 (1.2%) | 638 (39.6%) | 83 (5.1%) | 1,003 (62.3%) | 386 (24%) | 896 (55.7%) | 16 (0.9%) | 22 (1.3%) | 173 (10.7%) | 22 (1.3%) | 96 (5.9%) |
| 2M | 3,033 | 71.63 | 230 (7.5%) | 1,113 (36.6%) | 791 (26%) | 2,478 (81.7%) | 989 (32%) | 1,900 (62.6%) | 120 (3.9%) | 176 (5.8%) | 381 (12.5%) | 157 (5.1%) | 381 (12.5%) |
| Total | 8,686 | 60.7 | 498 (5.7%) | 3,213 (36.9%) | 1197 (13.7) | 6,250 (71.9%) | 2,548 (29.3%) | 5,288 (60.8%) | 264 (3%) | 390 (4.4%) | 689 (7.9%) | 427 (4.9%) | 1480 (17%) |
1H: hombres de 40-59 años; 2H: hombres de 60 años o mayores; 1M: mujeres de 40-59 años; 2M: mujeres de 60 años o mayores; IMC: índice de masa corporal; FA: fibrilación auricular; ERC: enfermedad renal crónica; HTA: hipertensión arterial;
DM: diabetes mellitus; EVC: evento vascular cerebral; EPOC: enfermedad pulmonar obstructiva crónica; IC: insuficiencia cardiaca; CI: cardiopatía isquémica.
Tabla 2 Prevalencia de comorbilidades en hombres y mujeres por grupos de edad
| Grupo | Comorbilidades | Con FA (n = 42) | Sin FA (n = 1700) | P | Grupo | Comorbilidades | Con FA (n = 20) | Sin FA (n = 1588) | P |
|---|---|---|---|---|---|---|---|---|---|
| 1H | Obesidad | 23 (54.7%) | 759 (44.6%) | 0.542 | 1M | Obesidad | 12 (60%) | 626 (39.4%) | 0.96 |
| ERC | 5 (11.7%) | 67 (3.8%) | 0.043 | ERC | 2 (10%) | 83 (5%) | 0.645 | ||
| HTA | 28 (66.6%) | 1058 (62.2%) | 0.886 | HTA | 11 (55%) | 992 (62.4%) | 0.312 | ||
| DM | 17 (40.4%) | 388 (22.8%) | 0.009 | DM | 5 (25%) | 381 (23.9%) | 0.802 | ||
| Dislipidemia | 25 (59.5%) | 1064 (62.5%) | 0.286 | Dislipidemia | 12 (60%) | 884 (55.6%) | 0.738 | ||
| EVC | 5 (11.9%) | 18 (1%) | 0.001 | EVC | 0 | 16 (1%) | 0.794 | ||
| EPOC | 2 (4.7%) | 39 (2.2%) | 0.415 | EPOC | 0 | 22 (1.3%) | 0.727 | ||
| Hipotiroidismo | 5 (11.9%) | 35 (2.0%) | 0.001 | Hipotiroidismo | 4 (20%) | 169 (10.5%) | 0.228 | ||
| IC | 12 (28.5%) | 45 (2.6%) | 0.001 | IC | 2 (10%) | 24 (1.5%) | 0.041 | ||
| CI | 4 (9.5%) | 296 (17.4%) | 0.569 | CI | 0 | 96 (6%) | 0.394 | ||
| Grupo | Comorbilidades | Con FA (n = 183) | Sin FA (n = 2120) | P | Grupo | Comorbilidades | Con FA (n = 230) | Sin FA (n = 2803) | P |
| 2H | Obesidad | 53 (28.9%) | 627 (29.6%) | 0.779 | 2M | Obesidad | 91 (39.5%) | 1022 (36.5%) | 0.408 |
| ERC | 51 (27.7%) | 400 (18.7%) | 0.002 | ERC | 102 (44.2%) | 696 (24.2%) | 0.001 | ||
| HTA | 132 (72.1%) | 1551 (73.1%) | 0.578 | HTA | 189 (82.1%) | 2289 (81.6%) | 0.532 | ||
| DM | 69 (37.7%) | 699 (32.9%) | 0.473 | DM | 62 (26.9%) | 927 (33%) | 0.106 | ||
| Dislipidemia | 109 (59.5%) | 1294 (61%) | 0.234 | Dislipidemia | 130 (56.5%) | 1776 (63.3%) | 0.001 | ||
| EVC | 24 (13.1%) | 83 (3.9%) | 0.001 | EVC | 27 (11.7%) | 94 (3.3%) | 0.001 | ||
| EPOC | 24 (13.1%) | 127 (5.9%) | 0.002 | EPOC | 30 (13%) | 149 (5.3%) | 0.001 | ||
| Hipotiroidismo | 17 (9.2%) | 80 (3.7%) | 0.002 | Hipotiroidismo | 34 (14.7%) | 346 (12.3%) | 0.426 | ||
| IC | 49 (26.7%) | 146 (6.9%) | 0.001 | IC | 45 (19.5%) | 115 (4.1%) | 0.001 | ||
| CI | 49 (26.7%) | 655 (30.9%) | 0.033 | Ciº | 28 (12.1%) | 353 (12.6%) | 0.966 |

Figura 2 Riesgo de padecer comorbilidades a partir de fibrilación auricular, grupo masculino.ERC: enfermedad renal crónica; HTA: hipertensión arterial; DM: diabetes mellitus; DL: dislipidemia; EVC: evento cerebrovascular; EPOC: enfermedad pulmonar obstructiva crónica; HT: hipotiroidismo; IC: insuficiencia cardiaca.
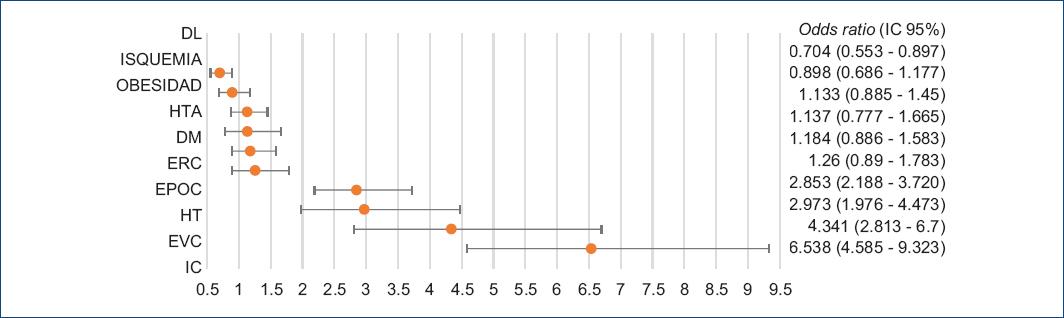
Figura 3 Riesgo de padecer comorbilidades a partir de fibrilación auricular, grupo femenino.ERC: enfermedad renal crónica; HTA: hipertensión arterial; DM: diabetes mellitus; DL: dislipidemia; EVC: evento cerebrovascular; EPOC: enfermedad pulmonar obstructiva crónica; HT: hipotiroidismo; IC: insuficiencia cardiaca.
Discusión
En esta población la prevalencia global de FA fue del 5.7%, siendo mayor en hombres (6.1 vs. 5.3%). La mayor prevalencia de FA en este grupo de pacientes comparados con la población general, que en promedio se reporta del 2%1,2, se debe a que son portadores de enfermedad cardiovascular y acuden a consulta de cardiología, desconocemos que se haya reportado otro estudio en población que acude a la consulta de cardiología.
La edad es un factor de riesgo para el desarrollo de FA, tanto en hombres como en mujeres, con incremento significativo en ambos grupos a mayor edad28,29. Nuestro grupo decidió analizar la población mayor de 40 años, ya que se asocia con mayor número de factores de riesgo y al momento del registro solo se contaba con un paciente menor de 40 años. En los grupos de 40 a 59 años, la prevalencia de FA fue mayor en hombres que en mujeres (2.4 vs. 1.2%) y se encontró una mayor prevalencia de DM, EVC, hipotiroidismo e IC, comportamientos similares se han reportado con anterioridad30,31. En los grupos mayores de 60 años la prevalencia de FA fue mayor en hombres (8.9 vs. 7.5%), también se encontró una mayor prevalencia de comorbilidades, en especial de ERC, EVC, EPOC, hipotiroidismo, IC y CI. A mayor edad de la población, mayor la prevalencia de FA, que predomina en hombres y mujeres mayores de 60 años de edad, llegando a presentar una prevalencia tan alta del 33.3% en mujeres de 90 años de edad o mayores; este comportamiento ha sido reportado previamente en diferentes estudios y registros1-4. La mayor edad de presentación de la FA en las mujeres como la que reportamos (74.3 ± 12.1 vs. 70.5 ± 12.3 años) también se ha observado previamente31. Se han encontrado múltiples factores implicados, como el papel de las hormonas sexuales sobre el músculo cardiaco, que cuenta con receptores estrogénicos con actividad cronotrópica negativa en el tejido auricular, lo que aumenta el periodo refractario y por lo tanto, confiere una menor predisposición a arritmias. Por otro lado, la progesterona tiene un efecto contrario, manteniendo así un equilibrio que desaparece al llegar la menopausia y por lo tanto, aumenta la predisposición a la FA32,33. Otro factor es el incremento en el tejido adiposo epicárdico en las mujeres posmenopáusicas, en particular, del tejido adiposo periatrial, que disminuye la función de transporte iónico y voltaje que predispone al desarrollo de FA34. Las mujeres de 40 a 59 años solo mostraron asociación significativa con IC, que se presentó en 10% de esta población, mientras que en el grupo de 60 años o mayores se observó al igual que en los hombres un incremento significativo en la prevalencia de ERC, EVC, EPOC e IC que incrementó hasta el 19.5%, mostrando que el incremento en la prevalencia de FA en las mujeres está acompañado de una mayor prevalencia de comorbilidades, en especial de IC31,32.
La IC fue la condición más frecuente con la que se asoció la FA en hombres y mujeres de los cuatro grupos. La IC y FA tienen una relación recíproca1, fundamentada en la fisiopatología compartida, en la presencia de fibrosis y dilatación auricular19, que genera a largo plazo puntos arritmogénicos, produciendo una mayor incidencia de FA tras el diagnóstico de IC del 5.4% anual, y de manera inversa, una mayor incidencia de IC tras el diagnóstico de FA del 3.3% anual35.
El EVC fue más frecuente en hombres que en mujeres (11.9 vs. 0% del grupo 1H y 13.1 vs. 11.7% del grupo 2H). La FA puede incrementar hasta 10 veces el riesgo de sufrir un EVC4, a su vez, un EVC puede favorecer la presencia de FA, debido a las lesiones del sistema nervioso autónomo y a la respuesta inflamatoria sistémica desencadenada por la necrosis cerebral36. El hipotiroidismo se ha reportado en el 9% de la población con FA37, se desconoce si aumenta el riesgo de FA per se, o se debe a la asociación que tiene con otras condiciones como obesidad, HTA y otras comorbilidades15. Nuestros resultados muestran una mayor prevalencia de hipotiroidismo en los hombres con FA vs. sin FA. En las mujeres la prevalencia de hipotiroidismo fue mayor que en los hombres pero sin diferencia significativa vs. mujeres sin FA debido a un alta prevalencia de hipotiroidismo en las mujeres sin FA (Tabla 2).
La EPOC se incrementó de forma significativa en los mayores de 60 años, con una prevalencia mayor en hombres y mujeres con FA. Se sabe que los pacientes con EPOC presentan disminución de la oxigenación, hipercapnia, hipertensión pulmonar, disfunción diastólica, estrés oxidativo, inflamación y remodelado auricular que contribuyen a la generación de FA9. Por otro lado, la FA tiene un impacto negativo en pacientes con EPOC, especialmente durante las exacerbaciones, ya que promueve la progresión del daño pulmonar9.
La ERC se presentó con mayor prevalencia en hombres y mujeres con FA, siendo significativa en hombres de los grupos 1H, 2H y en las mujeres del grupo 2M. La FA tiene una relación bidireccional con la ERC, se reconoce que la ERC incrementa el riesgo de FA, incrementando el riesgo tromboembólico1, el riesgo de presentar un EVC2 incrementa el riesgo de hemorragias, así como la mortalidad de origen cardiovascular y general14. Por su parte la FA influye en la progresión de la ERC con un riesgo relativo de 1.64 veces, aun en los pacientes sin enfermedad renal38 y acelera la progresión a una enfermedad renal terminal39.
La CI tuvo un incremento significativo en hombres mayores de 60 años, se sabe que la CI tiene una mayor prevalencia con la edad, a mayor edad, mayor probabilidad de presentar isquemia miocárdica40. Por su parte la FA incrementa el riesgo de sufrir un infarto de miocardio16 y también se presenta como complicación posterior a infartos de miocardio con o sin elevación del segmento ST17,18. En el contexto de un infarto de miocardio y choque cardiogénico, la presencia de FA es un predictor independiente de mortalidad a un año41.
Por su parte la HTA tiene tienen una amplia asociación en la patogenia, tratamiento y pronóstico de la FA42,43, los pacientes hipertensos tienen 1.7 veces más riesgo de desarrollar FA que los normotensos y se considera que uno de cada seis casos de FA se atribuyen a la HTA42. La DM tiene una estrecha relación con la FA44, la fisiopatología de la DM provoca remodelado auricular y cambios en las corrientes iónicas de sodio y potasio, que afectan la velocidad de conducción y promueven una mayor susceptibilidad a la presencia de actividad disparada del tejido auricular45, las variaciones del control glucémico y en especial la presencia de hipoglucemias se asocian significativamente con el desarrollo de FA en pacientes con DM tipo II40. El IMC promedio para pacientes con y sin FA fue de 29.9 kg/m2, lo que demuestra el gran componente metabólico y nutricional de los pacientes que acuden a consulta de cardiología, donde observamos una frecuente asociación entre sobrepeso, obesidad y FA como diversos estudios han mostrado46,47. Se sabe que el incremento del tejido adiposo epicárdico y del estado proinflamatorio por el exceso de grasa corporal favorecen el remodelado de la aurícula izquierda con dilatación, fibrosis e infiltración grasa que al final altera sus propiedades electrofisiológicas y favorecer el desarrollo de FA48,49. En las mujeres se ha reportado una menor prevalencia de control de la dislipidemia50, así como un tratamiento menos riguroso y menos temprano de factores de riesgo cardiovascular34. En nuestro análisis, observamos menos prevalencia de dislipidemia en mujeres mayores de 60 años con FA. La obesidad y dislipidemia se comportan diferente al resto de comorbilidades, ya que tienden a disminuir con la edad, particularmente en los hombres. Este comportamiento puede explicarse por dos situaciones: primero, los cambios en el metabolismo lipoproteico en los adultos mayores, con niveles de LDL y colesterol total que aumentan gradualmente hasta los 60-70 años para posteriormente estabilizarse o disminuir; segundo, los adultos mayores con niveles más elevados de colesterol total presentan una tasa de mortalidad mayor por el elevado riesgo cardiovascular, disminuyendo a largo plazo la población de pacientes con dislipidemia51.
El análisis de la razón de momios muestra que la FA se asocia con mayor posibilidad de presentar comorbilidades como HTA, DM, ERC, EPOC, hipotiroidismo, EVC e IC, a mayor edad de la población, mayor prevalencia de comorbilidades (figuras 2 y 3). Varios de los factores de riesgo en los pacientes con FA se comportan de manera simétrica a lo observado en la población general. Registros como el ENSANUT han dejado claro que a mayor edad, mayor prevalencia de HTA52 y DM53. La alta asociación con comorbilidades puede explicar que la FA se asocie con mayor morbilidad, mortalidad y costos54, con un riesgo de muerte de 1.5 y 1.9 veces para hombres y mujeres mayores de 55 años de edad55, así como mayor riesgo de mortalidad por causas cardiovasculares y no cardiovasculares, como se ha reportado recientemente56.
Limitaciones
El presente es un estudio de corte, retrospectivo, que nos proporciona información valiosa para establecer la prevalencia de factores de riesgo analizados en población mexicana con FA que acude a consulta de cardiología en el registro REMECAR y aunque ofrece resultados con información importante que no existía previamente en este tipo de población, no se pueden generalizar los resultados, ya que análisis en otras poblaciones podrán obtener resultados diferentes según las características de los pacientes. Para un mejor análisis del papel de factores de riesgo como HTA, DM, IMC, dislipidemia y otros que pueden estar involucrados en el desarrollo de FA, como el nivel de actividad física, apnea del sueño y enfermedad arterial periférica, se resalta la necesidad de realizar estudio prospectivos en población general que nos permitan evitar el sesgo del análisis en población que acude a la consulta de cardiología.
Conclusiones
La FA es una arritmia muy frecuente, que presenta una mayor prevalencia en hombres que en mujeres, pero una mayor edad de presentación en las mujeres. La prevalencia de FA es mayor en los pacientes que acuden a la consulta de cardiología que la reportada en población general. A mayor edad de la población, mayor prevalencia de FA y mayor prevalencia de comorbilidades en ambos sexos, siendo la IC la condición más frecuente con la que se asoció la FA en hombres y en mujeres.











 nueva página del texto (beta)
nueva página del texto (beta)



