Introducción
La enfermedad cardiaca en toda su evolución es una complicación frecuente de la enfermedad renal crónica avanzada o terminal (ERCT), especialmente cuando interacciona con la insuficiencia cardiaca (IC), siendo la principal causa de muerte en pacientes con terapia de reemplazo renal1. Las alteraciones en la morfología y función cardiaca son muy comunes en los individuos con insuficiencia renal crónica, principalmente en aquellos que se encuentran en diálisis2,3. Hay suficiente evidencia que demuestra una regresión de la hipertrofia ventricular izquierda (HVI) y mejoría de la función ventricular después de un trasplante renal (TR) exitoso, constituyéndose en la mejor alternativa terapéutica en el tratamiento de la ERCT, mejorando significativamente la calidad y expectativa de vida del enfermo renal en comparación con la terapia sustitutiva4. La evaluación ecocardiográfica es una herramienta fundamental en la valoración, diagnóstico y pronóstico de los pacientes con insuficiencia renal crónica, ya que es un estudio no invasivo, utilizado para evaluar la estructura y función del corazón5.
Síndrome cardiorrenal
El síndrome cardiorrenal (SCR) se caracteriza por un alto grado de interacciones entre el corazón y el riñón6,7. Es un estado de desregulación avanzada entre el corazón y el riñón8, que involucra la afectación de ambos órganos sistémicos9 debido a una disfunción aguda o crónica de uno de los órganos que induce la disfunción del otro10, para lo cual se verán alteradas sus funciones fisiológicas en la relación corazón-riñón, donde cualquiera de los dos órganos utilizará un mecanismo de compensación que tendrá una repercusión importante en el otro órgano11.
La definición de este síndrome tiene tres características propias que nos hacen entenderlo:
– Relevancia igualitaria entre ambos órganos, ya que muchas veces no queda claro dónde inició el daño.
– La disfunción puede ser aguda o crónica, funcional o estructural.
– El SCR tiene una interacción bidireccional12.
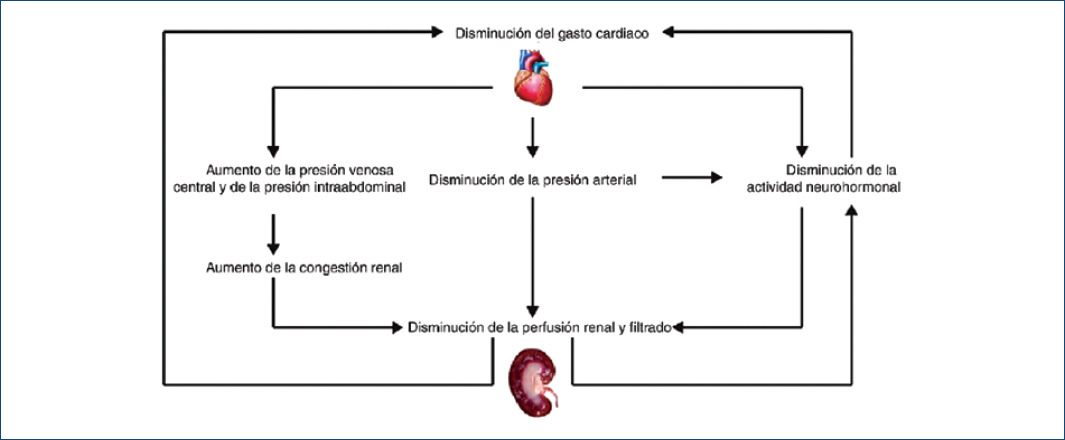
Estas características conducen a un círculo vicioso que se traduce en la descompensación de todo el sistema circulatorio13. Existe una estrecha comunicación entre el corazón y los riñones a través de varias vías que incluyen la presión de perfusión renal, la presión de llenado cardiaco y la actividad neurohormonal, en particular del sistema nervioso simpático, del sistema renina-angiotensina-aldosterona y de los péptidos natriuréticos14.
Basándonos en este concepto, la ERC produce cambios estructurales y funcionales del corazón como: la dilatación del ventrículo izquierdo (VI), la disfunción sistólica y diastólica del VI, y la HVI, siendo este última el cambio más comúnmente observado en los pacientes con ERC15. La HVI es el resultado de múltiples factores: la hipertensión arterial, la sobrecarga de volumen, el medio urémico crónico y los cambios inflamatorios, metabólicos y hormonales.
Esto se agrupó en cinco subtipos según la agudeza de la enfermedad y la afectación secuencial de los órganos, que se describen en la figura 17-16. Los objetivos de esta definición consensuada de SCR fueron facilitar la caracterización confiable de la presentación clínica de la desregulación cardiorrenal con fines diagnósticos y terapéuticos, y racionalizar los criterios de inclusión en los estudios epidemiológicos, para identificar poblaciones objetivo de tratamiento y desarrollar nuevas herramientas de diagnóstico para el diagnóstico y manejo del SRC16.
Eventos cardiovasculares en la enfermedad renal crónica
Los principales eventos cardiovasculares representan casi el 50% de las causas de muerte en los pacientes con ERC. Se estima que la mortalidad cardiovascular es dos veces superior en sujetos con ERC etapa 3 (tasa de filtración glomerular estimada [TFGe] entre 30 y 60 ml/min) y tres veces superior en etapa 4 (TFGe entre 15 y 30 ml/min), en comparación con la población con función renal normal. Sin embargo, los pacientes en cualquier estadio del 1 al 4 presentan menor grado de compromiso cardiovascular comparado con los pacientes en diálisis. Los pacientes en estadio 5 que no se encuentran en terapia sustitutiva renal presentaron una tasa de mortalidad similar a aquellos en diálisis17.
La prevalencia de HVI se estima en entre el 16 y el 31% en individuos con TFGe > 30 ml/min; aumenta al 60-75% antes de comenzar la terapia de reemplazo renal y se eleva al 90% después del inicio de la diálisis18. La prevalencia de la disfunción sistólica del VI varía entre el 15% en pacientes que inician el tratamiento de hemodiálisis y el 18% para los que llevan tratamiento dialítico regular, y puede llegar al 28% en los evaluados para trasplante19. En la figura 2 se muestra la relación entre IC e insuficiencia renal crónica.
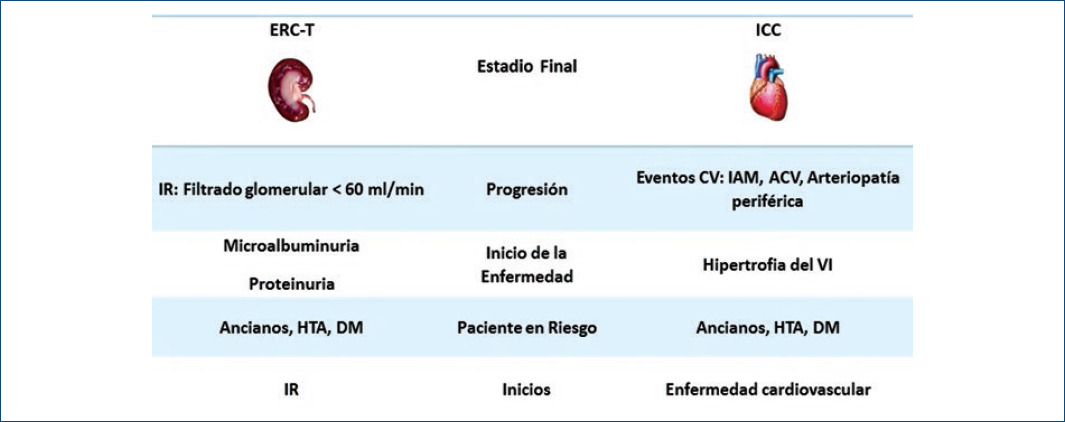
Figura 2 Relación entre insuficiencia cardiaca e insuficiencia renal crónica (adaptada de Pereira-Rodríguez, et al., 20177). IR: insuficiencia renal; HTA: hipertensión arterial; DM: diabetes mellitus; ERCT: enfermedad renal crónica terminal; VI: ventrículo izquierdo; CV: cardiovascular; IAM: infarto agudo de miocardio; ACV: ataque cerebrovascular; ICC: insuficiencia cardiaca crónica.
Cardiomiopatía urémica
La remodelación miocárdica que ocurre en la enfermedad cardiovascular del paciente renal crónico, también llamada cardiomiopatía urémica, es predominantemente secundaria a la sobrecarga de volumen y presión (Fig. 3). Existe una gran diferencia entre la supervivencia de la población general y la supervivencia de los pacientes con insuficiencia renal terminal (IRT), debido a la acumulación de patología cardiaca y vascular. En el estudio epidemiológico de Foley, del 5 al 12% de los individuos de la población general tenían cardiopatía coronaria y el 20% tenían HVI ecográfica; en cambio, de los pacientes con IRT que están comenzando la diálisis, el 40% tenían cardiopatía coronaria y el 75%, o incluso más, tenían HVI20. El hecho de que estas cifras se hayan obtenido al inicio del programa de diálisis da cuenta de la importancia de lo que sucede antes de que el paciente logre acceder a este procedimiento.
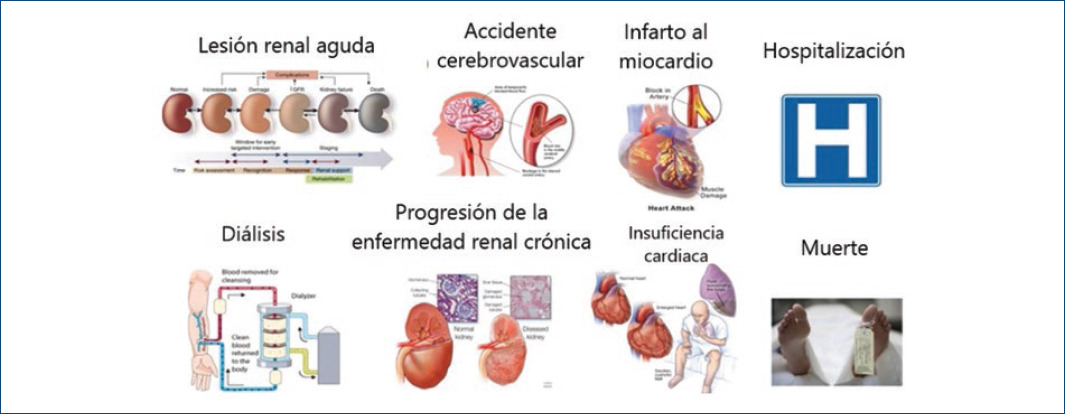
Figura 4 Resumen de los principales eventos adversos renales y cardiovasculares como un objetivo clínico novedoso en los ensayos cardiorrenales (reimpreso bajo autorización de Ronco, et al. 201739. Copyright© 2017, S. Karger AG, Basilea).
Dentro de los cambios estructurales se ha observado HVI de predominio concéntrica y alteraciones valvulares como calcificación de la válvula aortica y mitral. Con respecto a los cambios en la función ventricular, la ecocardiografía sugiere mayor disfunción diastólica (50%) que sistólica (20%) en los pacientes en diálisis21. La disfunción diastólica se debe a una relajación ventricular alterada y una distensibilidad reducida secundaria a la fibrosis intersticial del miocardio.
La HVI es la alteración miocárdica predominantemente específica de la cardiopatía urémica3 y se debe a la sobrecarga de presión del VI secundaria al aumento de la resistencia arterial sistémica, a la elevación de la presión arterial y reducción de la distensibilidad de los grandes vasos debido a la calcificación aórtica, que es típica en los pacientes con ERC; todos estos factores dan como resultado el engrosamiento de las células miocárdicas y la remodelación concéntrica del VI junto con la activación del sistema renina-angiotensina intracardiaco, este induce a la hiperaldosteronemia, la cual promueve la fibrosis cardiaca por medio de señales que inducen la producción de factores de crecimiento profibróticos, el círculo vicioso de la remodelación miocárdica3-22.
La hipertrofia miocárdica induce a la apoptosis celular y activa vías metabólicas capaces de incrementar la producción de matriz extracelular hasta llegar a la fibrosis. La fibrosis conduce a un deterioro progresivo de la contractibilidad de la pared miocárdica, disfunción sistólica y diastólica, miocardiopatía dilatada e insuficiencia cardiaca congestiva (ICC). Estos cambios de la estructura del corazón conducen a alteraciones de la electrofisiología cardiaca y por lo tanto al desarrollo de arritmias17.
La HVI es altamente predictiva de morbilidad y mortalidad cardiovascular, además de ser muy frecuente entre los pacientes con ERC, siendo en esta población secundaria a múltiples factores como la hipertensión arterial, el exceso de volumen, el ambiente urémico y los distintos cambios inflamatorios, metabólicos y hormonales.
La afectación cardiovascular está presente en alrededor del 80% de los pacientes en hemodiálisis16 y el 75% de los pacientes que inician diálisis tienen HVI. El presente estudio observó que el 84.7% de los pacientes desarrollaron HVI severa con tres o más años de diálisis20.
En lo que respecta a la disfunción diastólica, esta es frecuente en los enfermos renales crónicos como resultado de la HVI y de la fibrosis cardiaca. Del mismo modo, la función diastólica también se ha demostrado que mejora después del trasplante23,24.
La sobrecarga de volumen secundaria al shunt arteriovenoso de la diálisis, la sobrecarga de sal y agua, la anemia, la enfermedad isquémica coronaria, la hipertensión y la hipoalbuminemia resultan en el alargamiento de células miocárdicas y remodelación excéntrica o asimétrica del VI o la dilatación de este3.
Trasplante renal, la alternativa terapéutica
En la actualidad los tratamientos disponibles para el manejo de la ERCT incluyen la diálisis y el trasplante renal (TR). Las modalidades de diálisis incluyen la hemodiálisis y la diálisis peritoneal, que incluyen diálisis peritoneal ambulatoria crónica y diálisis peritoneal automatizada. La selección de la modalidad de diálisis estará influenciada por un sinfín de consideraciones a tomar en cuenta, como: disponibilidad y conveniencia, comorbilidades, estado socioeconómico, situación del hogar del paciente y la capacidad para tolerar cambios de volumen25.
El TR es el tratamiento de elección para pacientes con ERCT, resultando en una mejor cantidad y calidad de vida, y en menor costo para el sistema de salud que la diálisis a largo plazo26,27. La IC es una causa importante de morbilidad y mortalidad en pacientes con ERCT, con una prevalencia reportada entre pacientes en diálisis de 12 a 36 veces la de población general28-30. En un estudio de cohorte histórico con más de 1,900 pacientes inscritos en el Sistema de Datos Renales de EE.UU. (Estudio de morbilidad y mortalidad de diálisis WAVE 2) la incidencia de IC fue de 71 por 1,000 personas-año, y la mortalidad asociada a tres años después de la IC fue del 83%31. De Mattos, et al.32 demostraron una fuerte correlación entre la fracción de eyección (FE) reducida y la mortalidad en una población seleccionada para TR lista de espera tal que cada aumento de 1 punto en la FEVI se asoció con una disminución del 2.5% en la mortalidad ajustada por riesgo. Varios estudios han demostrado que el TR es el mejor tratamiento para los pacientes con ERCT en términos de aumento de la tasa de supervivencia reducción de complicaciones y mejora de la calidad de vida.
El TR debe ser discutido con todos los pacientes con enfermedad crónica progresiva e irreversible. Los pacientes que estén interesados y que no tengan contraindicaciones deben ser referidos a un programa de trasplante cuando la TFGe está por debajo de 30 ml/min/1,73 m2. Debido a que los pacientes con ERCT tienen muchas comorbilidades es importante que sean evaluados cuidadosamente con el fin de detectar enfermedades coexistentes que pondrían en riesgo el manejo perioperatorio y la supervivencia posterior al trasplante.
Una revisión sistemática de 110 estudios que incluyeron 1,961,904 pacientes con insuficiencia renal, el TR se asoció con menor riesgo de mortalidad y eventos cardiovasculares, así como mejor calidad de vida comparado con el tratamiento de diálisis crónica. Los resultados fueron consistentes para las diferentes modalidades de diálisis, para el trasplante tanto de donante vivo como cadavérico y entre países con diferentes sistemas de atención de salud33.
En el 2016 un trabajo realizado en Corea en un periodo de cuatro años demostró que aquellos pacientes en diálisis que se sometieron a TR mostraron una mejoría significativa de la supervivencia global y resultados cardiovasculares en comparación con los que permanecieron en diálisis34.
Incluso un estudio realizado por Santos, et al. reporta que los pacientes con ERC de causas no comunes, como síndrome urémico hemolítico o glomerulonefritis, tuvieron una mejor supervivencia a los cinco años que los pacientes diabéticos en diálisis, y además tasas más altas de trasplante que los pacientes diabéticos e hipertensos35.
Estos resultados confirman que el TR es tratamiento ideal para la insuficiencia renal crónica y justifica los intentos actuales de aumentar el número de pacientes en todo el mundo que se beneficien del TR.
Papel del ecocardiograma en la valoración cardiovascular
La ecocardiografía Doppler es una técnica no invasiva, económica y altamente disponible para evaluar la estructura y función cardiaca mediante la reunión de varias técnicas de ultrasonido en un solo examen, aunque es propensa a la variabilidad interobservador36.
La enfermedad cardiovascular es una entidad amplia y heterogénea, siendo la HVI frecuente en los candidatos a TR junto con la disfunción sistólica y diastólica del VI, las valvulopatías y la enfermedad arterial coronaria. La ecocardiografía transtorácica suele ser suficiente para detectar HVI significativa y el agrandamiento del VI, la función ventricular, las anomalías en otras cámaras cardiacas, anomalías valvulares incluyendo estenosis mitral y aórtica, e hipertensión pulmonar. Es importante recordar que la ecocardiografía se debe realizar solo después de haber alcanzado un peso seco y sin evidencia clínica de ICC.
La presencia de hipertensión pulmonar se asocia con resultados adversos postrasplante con respecto tanto a la función del injerto como a la supervivencia del paciente. El hallazgo de la hipertensión pulmonar por ecocardiografía puede, a su vez, conducir a más investigaciones como estudios del sueño y cateterismo del corazón derecho.
En el caso de cribado de enfermedad arterial coronaria en pacientes renales crónicos con antecedentes de hipertensión arterial o diabetes, detectar disminución del flujo del seno coronario por ecocardiografía en reposo tiene una alta sensibilidad y especificidad en el diagnóstico de cardiopatía isquémica37.
Trasplante renal y remodelación cardiaca
El TR ha experimentado en los últimos años grandes avances, convirtiéndose en el tratamiento de elección para los pacientes con ERCT, mejorando de manera significativa la calidad y la expectativa de vida de estos enfermos, en comparación con la terapia sustitutiva renal permanente38.
Mediante el TR se consigue una TFG adecuada, lo cual corrige la volemia y disminuye las toxinas urémicas. Se ha demostrado que un TR exitoso está asociado con mejoras significativas en el índice de masa del VI, en la función ventricular y la regurgitación valvular posterior al TR.
Esta remodelación inversa tanto estructural como funcional del corazón desempeña un papel crítico en la mortalidad cardiovascular. Es así que una disminución del 10% de la masa ventricular izquierda se traduce en una reducción del 28% del riesgo de mortalidad cardiovascular17.
En un estudio realizado en 767 pacientes a quienes se les realizó un ecocardiograma transtorácico antes del trasplante, a la semana, al año y cinco años después, demostró que la HVI (definida como índice de masa > 115 g/m2 para los hombres y 95 g/m2 para las mujeres) ocurre en el 71% de los pacientes con ERC antes del trasplante. La prevalencia de la HVI disminuye del 71 al 66% al año y al 57% a los cinco años después del trasplante28. Además, se demostró que la disminución del índice de masa ventricular fue 9.2 g/m2 al año y 19.1 g/m2 a los cinco años postrasplante.
Consideramos respaldar la necesidad de un equipo interdisciplinario cardiorrenal dedicado que encabece la identificación temprana de pacientes con SCR descompensado y gestione conjuntamente las intervenciones clínicas apropiadas en los entornos de pacientes internos y externos39.
Confiamos en una propuesta educativa para entender al SCR, en la cual los cardiólogos cuando enfrentemos los eventos cardiovasculares mayores como la IC, el infarto del miocardio o un accidente cerebrovascular, cuidemos la integridad y función renal; y por otro lado los nefrólogos tengan percepción y comprensión de la insuficiencia renal aguda (IRA) y la ERCT como multiplicadores del riesgo cardiovascular. Necesitamos una nueva generación de médicos cardiorrenales con un enfoque de vanguardia para la detección, diagnóstico, pronóstico y manejo del SRC (Fig. 4)39.
Conclusiones
El SCR se caracteriza por un alto grado de interacciones entre el corazón y el riñón. Esta estrecha relación se da mediante factores ateroscleróticos y hemodinámicos, uremia, anemia, desequilibrio proteico y factores genéticos. Su diagnóstico se basa tanto en los datos de laboratorio como en los métodos diagnósticos de imagen como la ecocardiografía.
Existe una necesidad crítica de directrices y mejores modelos de práctica clínica de las principales sociedades profesionales de cardiología y nefrología orientadas específicamente a los resultados de la medicina cardiorrenal y para la financiación de la investigación en ambas especialidades para centrarse en las necesidades de futuras terapias.
El TR sería una alternativa terapéutica válida para disminuir la morbimortalidad cardiovascular alta en esta población.











 nueva página del texto (beta)
nueva página del texto (beta)