Services on Demand
Journal
Article
Indicators
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Archivos de cardiología de México
On-line version ISSN 1665-1731Print version ISSN 1405-9940
Arch. Cardiol. Méx. vol.78 suppl.2 Ciudad de México Jun. 2008
Guías clínicas para la detección, prevención, diagnóstico y tratamiento de hipertensión arterial sistémica en México (2008)‡
Clinical guidelines for detection, prevention, diagnosis and treatment of systemic arterial hypertension in mexico (2008)
Martín Rosas, Gustavo Pastelín, Gilberto Vargas–Alarcón, Jesús Martínez–Reding, Catalina Lomelí, Celso Mendoza–González, José Antonio Lorenzo, Artro Méndez, Martha Franco, Laura Gabriela Sánchez–Lozada, Juan Verdejo, Noé Sánchez, Rocío Ruiz, Sergio Mario Férez–Santander, Fause Attie
‡ Comité Institucional de Expertos en Hipertensión Arterial Sistémica, (CIE/HTAS-INCICH).
Instituto Nacional de Cardiología "Ignacio Chávez". Secretaría de Salud.

Correspondecia:
Dr. Martín Rosas Peralta.
Departamento de Cardiología Adultos III.
Intituto Nacional de Cardiología Ignacio Chávez.
(INCICH, Juan Badiano Núm. 1,
Col. Sección XVI, Tlalpan 14080, México D.F.)
Correo electrónico: martinrp02@yahoo.com.mx
Comité Institucional para el Estudio y Prevención de la Hipertensión Arterial Sistémica
Presentación y preámbulo
Esta es la segunda versión actualizada a 2008 de las Guías y Recomendaciones que proponen un grupo de expertos del Instituto Nacional de Cardiología. Las Guías buscan ser un marco de referencia para la práctica clínica diaria y se abarcan aspectos básicos, clínicos, epidemiológicos y socio–médicos. Nuestras recomendaciones no deben ser tomadas en forma dogmática sino que, los conocimientos del médico y el buen juicio clínico, así como la individualización de cada caso darán su mayor relevancia a las presentes recomendaciones. Así, aunque se sugieren ciertos lineamientos para el tratamiento farmacológico, no debe olvidarse la idiosincrasia de la persona y la factibilidad del esquema propuesto y sobre todo los cambios en el estilo de vida.
La urgente necesidad de atender de manera específica y práctica los principales problemas de salud pñblica en nuestro país, hacen necesaria la participación de todas las entidades relacionadas con la salud de México.
Datos epidemiológicos nacionales recientemente publicados, ratifican y dan cifras preocupantes de la prevalencia de las enfermedades crónicas esenciales del adulto (ECEA). En general, se puede afirmar que la prevalencia de todas las ECEA, denotan un crecimiento porcentual importante, sobre todo cuando se comparan con las informadas en la Encuesta Nacional de Enfermedades Crónicas de 1993 (ENEC), ENSA 2000 y ENSANUT 2006.1,2 Una grave consecuencia de este aumento en la prevalencia de éstas ECEA, es el incremento exponencial en la tasa de sus complicaciones, ocupando ya, en la Repñblica Mexicana, la primera causa de morbilidad y mortalidad del adulto entre 20 y 69 años.3
Una fracción muy importante del presupuesto económico destinado al sector salud, es sin duda, principalmente absorbido por las ECEA y sus complicaciones (e.g. Aterotrombosis, Cardiopatía Hipertensiva, Cardiopatía Aterosclerosa o Isquémica, Diabetes, Obesidad,Insuficiencia Renal Terminal, Insuficiencia Cardíaca, Ceguera, Amputaciones, Trastornos Neuropsiquiátricos degenerativos, Enfermedad Pulmonar Obstructiva Crónica, Enfermedad Vascular Cerebral, entre otros). Siendo además las principales generadoras de invalidez, incapacitando tanto al grupo poblacional económicamente activo como al grupo de la tercera edad. El costo de su atención es multimillonario, y en general al tratarse de padecimientos no curables, sino ñnicamente controlables, requerirán generalmente de mayor atención médica y tratamiento farmacológico de por vida.
Por lo anterior, se ha convocado a los expertos tanto de área básica, clínica como epidemiológica del Instituto Nacional de Cardiología para participar en la generación de las "Guías y Recomendaciones" para la Detección Control y Tratamiento de la Hipertensión Arterial Sistémica (HTAS). El abordaje pretende ser simple y práctico para todo aquel médico que tenga que enfrentar a las personas con HTAS, sin sacrificar desde luego, los conocimientos científicos de vanguardia. Estas Guías tienen como finalidad tomar el contexto socioMédico y ambiental de la población hipertensa de México.
Se enfatiza la necesidad de medidas preventivas, la importancia del manejo no farmacológico, tales como nutrición, ejercicio y cambios en el estilo de vida, (que idealmente debe iniciarse desde edades muy tempranas) es crucial para la prevención clínica de cualquier enfermedad crónica esencial del adulto y la hipertensión no escapa a este aspecto. "Sólo si se sistematizan medidas de cambios en el estilo de vida sanos y continuos, con reforzamiento y participación activa por parte de todos los organismos relacionados con la salud y la educación poblacional, así como el compromiso social de todos habremos de confrontar de manera real y preventiva esta pandemia de enfermedades crónicas." En esta nueva edición de lineamientos se amplifica la información e importancia al respecto. La cardiología preventiva debe contribuir en vinculación multidisciplinaria.
Basados principalmente en datos nacionales y lo informado en el resto del mundo, se generó un sistema propio de clasificación y estratificación de riesgo para las personas portadoras de HTAS, denominado HTM (Hipertensión Arterial en México) y tiene como finalidad siempre tener en mente que el abordaje de la HTAS es y será siempre multidisciplinario.
El comité de expertos se dio a la tarea de revisar de manera crítica y exhaustiva, bajo los principios de la medicina basada en evidencia, la información más destacada vertida en la literatura médica nacional e internacional, con la finalidad de adecuar los conceptos y lineamientos para un mejor control y tratamiento de la HTAS en México. Una de las conclusiones más relevantes de este grupo de trabajo fue el reconocer que la HTAS no es un ente aislado, sino que, debe abordarse en el contexto de la prevalencia e interacción con otras ECEA así como de otros factores de riesgo tales como obesidad, diabetes, dislipidemia y tabaquismo entre otros. Se enfatiza la necesidad urgente de abordar de forma concatenada los diversos factores de riesgo cardiovascular, ya que independientemente de que comparten mecanismos fisiopatológicos comunes, su adecuada identificación y control afectará sin duda la historia natural del otro factor de riesgo concatenado. Por supuesto que a mayor participación de factores, mayor será el riesgo cardiovascular pero jamás se debe soslayar el peso específico que cada uno tiene sobre el riesgo cardiovascular global.
En esta Segunda edición se amplifica de forma práctica el abordaje clínico ante la sospecha de HTAS tanto esencial como secundaria y se enfatiza la HTAS en la mujer con menopausia, y la hipertensión del embarazo. También se abordan algunos aspectos relacionados con las urgencias hipertensivas y otras situaciones especiales. Por primera vez aparecen en estas guías recomendaciones para el abordaje en niños y adolescentes.
Por último, agradezco infinitamente a los coordinadores de estas guías y a todos y cada uno de los que participaron de forma entusiasta ya sea directa o indirectamente para el logro de estas segundas guías y recomendaciones del Instituto Nacional de Cardiología. Se integran los resultados de los principales estudios internacionales, tales como el JATOS,5 TROPHY,6 ALLHAT,7 PHARAO,8 CAFE,9 ASCOT–BLA,10 entre otros. Así como algunos aspectos vertidos en las Guías Canadienses y Europeas.11–13
Nuevamente, serán bienvenidas todas las críticas y comentarios a estas guías, mismas que permitirán sin duda, enriquecer y mejorar los futuros lineamientos que habremos de actualizar en la medida que se requiera. En U.S., recientemente the National Heart Lung and Blood Institute hizo pñblico un documento donde reconoce que el enfoque primordial debe ser hacia la reducción del riesgo cardiovascular global y convocó a actualizar y consolidar más los lineamientos sobre colesterol (ATPIV), hipertensión arterial sistémica (JNC 8) y Obesidad en adultos impulsando un enfoque integral. Las presentes guías sobre HTAS así fueron conceptualizadas antes de esta notificación.14,15
Dr. Fause Attie
Director General,
Instituto Nacional de Cardiología
"Ignacio Chávez"
Referencias
1. Encuesta Nacional de Salud y Nutrición (ENS–ANUT) 2006. Secretaría de Salud de México 2006.
2. Velazquez–Monroy O, Rosas Peralta M, et al: Prevalence and interrelations of noncommunicable chronic diseases and cardiovascular risk factors in Mexico. Arch Cardiol Mex 2003 Jan–Mar; 73(1): 62–77.
3. Córdova Villalobos JA: Políticas Pñblicas en Salud para el Desarrollo de México. Academia Nacional de Medicina. 14 Febrero 2007.
4. Attie F: Pasado, Presente y Futuro de la Cardiología. Academia Nacional de Medicina. 2005.
5. JATOS study group. Hipertensión Res 2005; 28: 513–520. http://www.shionogi.co.jp/ir_en/news/detail/e_061019.pdf
6. Julios S, Nesbitt SD, Egan BM: Trial for Preventing Hypertension (TROPHY). N Engl J Med 2006: 1685–1697.
7. Davis BR, Piller LB, Cutler JA, Furberg C, Dunn K, Franklin S, et al: Antihypertensive and Lipid–Lowering Treatment to Prevent Heart Attack Trial Collaborative Research Group. Circulation 2006 May 9; 113(18): 2201–10.
8. PARAHAO STUDY. 29TH ANNUAL MEETING FUKUOAKA. 2006 JAPAN.
9. Williams B, Lacy PS, Thom SM, Cruickshank K, Stanton A, Collier D, Hughes AD, et al: Differential impact of blood pressure–lowering drugs on central aortic pressure and clinical outcomes: principal results of the Conduit Artery Function Evaluation (CAFE) study. Circulation. 2006; 113(9): 1213–25.
10. Dahlof B, Sever PS, Poulter MR, Wedel H, Beevers DG, Caulfield M, Collins R, Kjeldsen SE, Kristinsson A, McInnes GT, Mehlsen J, Nie–minen M, O'Brien E, Ostergren J; ASCOT Investigators. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo–Scandinavian Cardiac Outcomes Trial–Blood Pressure Lowering Arm (ASCOT–BPLA): a multicentre randomized controlled trial. Lancet 2005 Sep 10–16; 366(9489): 895–906.
11. Norman R.C. Campbell, Karen Tu, Rollin Brant, Minh Duong–Hua, Finlay A: McAlister; The Impact of the Canadian Hypertension Education Program on Antihypertensive Prescribing Trenes for the Canadian Hypertension Education Program Outcomes Research Task Force. Hypertension 2006; 47: 22–28.
12. Authors/Task Force Members: Giuseppe Mancia, Co–Chairperson (Italy), Guy De Backer, Co–Chairperson (Belgium), Anna Dominiczak (UK), Renata Cifkova (Czech Republic) Robert Fagard (Belgium), Giuseppe Germano (Italy), Guido Grassi (Italy), Anthony M. Heagerty (UK), Sverre E. Kjeldsen (Norway), Stephane Laurent (France), Krzysztof Narkiewicz (Poland), Luis Ruilope (Spain), Andrzej Rynkiewicz (Poland), Roland E. Schmieder (Germany), Harry A.J. Struijker Boudier (Netherlands), Alberto Zanchetti (Italy). 2007 Guidelines for the Management of Arterial Hypertension European Heart Journal Advance Access published June 11, 2007
13. Fourth Joint Task Force of European Society of Cardiology. European Guidelines on Cardiovascular disease prevention in clinical practice. Eur J Cardiovasc Prevent and Rehabilitation 2007; 14(suppl 2): E1–E40.
14. Wang R: Lack of effect of guideline changes on hypertension control por patients with diabetes in the U.S., 1995–2005. Diabetes Care 2007; 30: 49–52.
15. NHLB, NIH–USA. Cardiovascular disease reduction, Adults Cholesterol guidelines update, ATP IV; Hypertension Guidelines update (JNC–8); and, Obesity Guidelines Update, Adults. WWW.nhlbi.nih.gov/guidelines/cvd_adult/background.htm
Guías clínicas para la detección, prevención, diagnóstico y tratamiento de hipertensión arterial sistémica en México (2008)
Clinical guidelines for detection, prevention, diagnosis and treatment of systemic arterial hypertension in mexico (2008)
Martín Rosas, Gustavo Pastelín, Gilberto Vargas–Alarcón, Jesús Martínez–Reding, Catalina Lomelí, Celso Mendoza–González, José Antonio Lorenzo, Artro Méndez, Martha Franco, Laura Gabriela Sánchez–Lozada, Juan Verdejo, Noé Sánchez, Rocío Ruiz, Sergio Mario Férez–Santander, Fause Attie
Resumen
El Comité Institucional multidisciplinario de expertos en Hipertensión Arterial del Instituto Nacional de Cardiología presenta la actualización 2008 de sus "Guías y Recomendaciones" para la detección control y tratamiento de la Hipertensión Arterial Sistémica (HTAS). El abordaje pretende ser simple y práctico para todo aquel médico que tenga que enfrentar a las personas con HTAS, sin sacrificar desde luego, los conocimientos científicos de vanguardia. Estas guías están dirigidas a la población hipertensa de México. Se enfatiza la necesidad de medidas preventivas, la importancia del manejo no farmacológico, tales como nutrición, ejercicio y cambios en el estilo de vida, (que idealmente debe iniciarse desde edades muy tempranas) es crucial para la prevención clínica de cualquier enfermedad crónica esencial del adulto y la hipertensión no escapa a este aspecto. "Sólo si se sistematizan medidas de cambios en el estilo de vida robustos y continuos, con reforzamiento por parte de todos los organismos relacionados con la educación poblacional y el compromiso social habremos de confrontar de manera real y preventiva esta pandemia de enfermedades crónicas". En esta nueva edición de lineamientos se amplifica la información e importancia al respecto. La cardiología preventiva debe contribuir en vinculación multidisciplinaria. Basados principalmente en datos nacionales y lo informado en el resto del mundo, se propone un sistema propio de clasificación y estratificación de riesgo para las personas portadoras de HTAS, denominado HTM (Hipertensión Arterial en México) y tiene como finalidad siempre tener en mente que el abordaje de la HTAS es y será siempre multidisciplinario. El comité de expertos se dio a la tarea de revisar de manera crítica y exhaustiva, bajo los principios de la medicina basada en evidencia, la información más destacada vertida en la literatura médica nacional e internacional, con la finalidad de adecuar los conceptos y lineamientos para un mejor control y tratamiento de la HTAS en México. Una de las conclusiones más relevantes de este grupo de trabajo fue el reconocer que la HTAS no es un ente aislado, sino que, debe abordarse en el contexto de la prevalencia e interacción con otras ECEA así como de otros factores de riesgo tales como obesidad, diabetes, dislipidemia y tabaquismo entre otros. Se enfatiza la necesidad urgente de abordar de forma concatenada los diversos factores de riesgo cardiovascular, ya que independientemente de que comparten mecanismos fisiopatológicos comunes, su adecuada identificación y control afectará sin duda la historia natural del otro factor de riesgo concatenado. Por supuesto que a mayor participación de factores, mayor será el riesgo cardiovascular pero jamás se debe soslayar el peso específico que cada uno tiene sobre el riesgo cardiovascular global. En esta Segunda edición se amplifica de forma práctica el abordaje clínico ante la sospecha de HTAS tanto esencial como secundaria y se enfatiza la HTAS en la mujer con menopausia, y la hipertensión del embarazo. También se abordan algunos aspectos relacionados con las urgencias hipertensivas y otras situaciones especiales. Por primera vez aparecen en estas guías recomendaciones para el abordaje en niños y adolescentes.
Palabras clave: Hipertensión arterial sistémica. Guías clínicas. México. Enfermedad cardiovascular. Factores de riesgo cardiovascular.
Abstract
The multidisciplinary Institutional Committee of experts in Systemic Arterial Hypertension from the National Institute of Cardiology "Ignacio Chávez" presents its update (2008) of "Guidelines and Recommendations" for the early detection, control, treatment and prevention of Hypertension. The boarding tries to be simple and realistic for all that physicians whom have to face the hypertensive population in their clinical practice. The information is based in the most recent scientific evidence. These guides are principally directed to hypertensive population of emergent countries like Mexico. It is emphasized preventive health measures, the importance of the no pharmacological actions, such as good nutrition, exercise and changes in life style, (which ideally it must begin from very early ages). "We suggest that the changes in the style of life must be vigorous, continuous and systematized, with a real reinforcing by part of all the organisms related to the health education for all population (federal and private social organisms). It is the most important way to confront and prevent this pandemic of chronic diseases". In this new edition the authors amplifies the information and importance on the matter. The preventive cardiology must contribute in multidisciplinary entailment. Based mainly on national data and the international scientific publications, we developed our own system of classification and risk stratification for the carrying people with hypertension, Called HTM (Arterial Hypertension in Mexico) index. Its principal of purpose this index is to keep in mind that the current approach of hypertension must be always multidisciplinary. The institutional committee of experts reviewed with rigorous methodology under the principles of the evidence–based medicine, both, national and international medical literature, with the purpose of adapting the concepts and guidelines for a better control and treatment of hypertension in Mexico. This work group recognizes that hypertension is not an isolated disease; therefore its approach must be in the context of the prevalence and interaction with other cardiovascular risk factors such as obesity, diabetes, dislipidemia and smoking among others. The urgent necessity is emphasized to approach in a concatenated form the diverse cardiovascular risk factors, since independently of which they share common pathophysiological mechanisms, its suitable identification and control will affect without any doubt the natural history of the other concatenated risk factor. By all means that to greater participation of factors, greater it will be the global cardiovascular risk but never, however, the specific weight is due to avoid that each one has on the global cardiovascular risk. In this Second edition we try to amplify and give systematic forms for the clinical approach for the suspicion of secondary hypertension and we emphasizes that hypertension in the woman with or without menopause should be careful analyzed, and special recommendations are given for the hypertension in pregnancy. Also we have approached some aspects related to the hypertensive emergencies and other special situations. In this second version some recommendations are presented for boarding hypertension in children and adolescents.
Key words: Hypertension, Clinical guidelines. Cardiovascular disease. Cardiovascular risk factors. Mexico.
1. Introducción
1.1. La transición epidemiológica de la hipertensión arterial sistémica en México en el entorno de otras enfermedades crónicas esenciales del adulto de riesgo cardiovascular.
El crecimiento desmesurado en la prevalencia de las enfermedades crónicas esenciales del adulto (ECEA), tales como hipertensión arterial sistémica (HTAS), diabetes mellitus tipo 2 (DM–2), dislipidemias, obesidad, síndrome metabólico y aterosclerosis entre otras, han permitido que estasentidadesnosológicas hayan superado a la prevalencia de las enfermedades transmisibles, contribuyendo de manera considerable a la carga de de los gastos en el sector salud.1 A esta transformación que está ocurriendo en muchos países desarrollados y de aquellos en vías de desarrollo, se ha aplicado el término de "Transición Epidemiológica". Pero tal vez, el mayor valor de este concepto (como problema de salud pública mundial) es que ahora se reconoce a las ECEA de riesgo cardiovascular (RCV) como la primera causa mundial de morbimortalidad en el adulto. El impacto económico–social de las ECEA de RCV es devastador para cualquier sistema de salud en el mundo, ya que se trata de entidades no curables, con secuelas que en su mayoría serán incapacitantes. Las enfermedades cardiovasculares y en especial la cardiopatía isquémica es considerada dentro del rubro de enfermedades de gastoscatastróficos.
La hipertensión arterial es la ECEA de RCV de mayor prevalencia mundial2 (Fig. 1). En México en el año 1993 informó una prevalencia del 25%, sin embargo, para el año 2000 la prevalencia informada de HTAS entre los 20 y 69 años fue del 30.05%, es decir, más de 15 millones de mexicanos en dicho grupo de edad.3,4 ENSANUT 2006 informó 31%, es decir que para 2007 se estimó que ~ 17 millones de adultos mayores de 20 años fueron portadores de HTAS.5

Los estados del norte de nuestra república alcanzan cifras de prevalencia aún mayores. Aunque definitivamente se ha mejorado la detección lamentablemente el ~ 61% de las personas detectadas con HTAS en la encuesta nacional 2000, desconocían ser portadores del mal, situación que es de extrema importancia ya que, en general, en México el paciente acude al médico cuando han transcurrido varios años desde el inicio de su HTAS y, probablemente, ya habrá en su mayoría algún grado de daño a órgano blanco.4 Además, de los que fueron detectados como conocedores de su enfermedad, sólo la mitad estaba bajo tratamiento farmacológico antihipertensivo, y de éstos, sólo el 14.6% mostró cifras consideradas de control (< 140/90 mm Hg).4 Lo anterior sin contar que el criterio reciente para control en la persona diabéticaocondañorenal, debe ser más estricto (< 130/80 mm Hg). De manera que, de forma rigurosa, se estima que solamente ~10% de la población hipertensa en México está realmente en control óptimo. Lo anterior podría contribuir a explicar el porque nuestra tasa de urgencias hipertensivas y eventos vasculares cerebrales, diabetes, insuficiencia renal crónica, cardiopatía isquémica, insuficiencia cardíaca y retinopatía hipertensiva, entre otros, van en aumento y no en reducción como en otros países.1,5–8
La prevalencia de HTAS guarda estrecha relación con la edad, medio ambiente, estilo de vida, género y factores comórbidos, tales como diabetes, obesidad, dislipidemias, tabaquismo y predisposición genética.9–11 Además, no sólo es la gravedad de la HTAS en términos de mm Hg, sino su interacción con estos factores, lo que determina la magnitud y velocidad de progresión de daño a órgano blanco, situación que debe considerarse primordial para la indicación de un tratamiento médico racional. Es por ello que durante la lectura de estas recomendaciones no se debe perder de vista todas las características individuales de la persona con HTAS.10–13 Es importante reconocer que la mayoría de los lineamientos internacionales (cuyo impacto en la práctica diaria no se ven del todo reflejados)14 están basados en estudios realizados en población anglosajona y/o caucásica.13–15 Así, en general, éstos incluyen a personas con edad > 55 años. Sin embargo, en México la distribución poblacional es aún de tipo piramidal, es decir, la mayor parte de la población adulta se ubica entre los 20 y 54 años. Por lo tanto, si bien es cierto que la prevalencia de la HTAS en términos porcentuales se relaciona de manera directa con la edad, al cuantificar el número absoluto de pacientes portadores de HTAS, se encontró que en México el ~ 75% de los hipertensos, tienen menos de 54 años de edad (Fig. 2). Por lo tanto, debemos desmitificar que la HTAS es una enfermedad de gente adulta mayor.15,16
En general, la HTAS en sus inicios es asintomática, o bien, produce síntomas inespecíficos que difícilmente se asocian a la misma. Así, en el año 2000 se encontró que el 20% de los enfermos entre 20 y 35 años de edad conocían ser portadores de HTAS, mientras que casi el 50% de ellos entre 55 y 69 años de edad lo reconoció.15–16 Por todo lo anterior, el abordaje de nuestras recomendaciones estará en relación con grupos de iedadygénero, contemplando simultáneamente la co–existencia de otros factores de riesgo, aplicando así, el método denominado "Consolidación Conjuntiva".17Este modelo de análisis multicategórico, enfatiza que, el abordaje clínico–terapéutico del enfermo con HTAS debe hacerse en razón de sus características individuales y en el contexto de la presencia o no de otros factores de riesgo. Este método es aplicable también a cualquiera de las ECEA de RCV.
Es conveniente enfatizar que el presente documento y sus recomendaciones, son elementos auxiliares recomendados por un comité institucional para la práctica clínica diaria, más no determinantes únicos, normativos ni dogmáticos. Así, es el juicio clínico del médico tratante, el cual debe siempre prevalecer ante un análisis integral del paciente portador de HTAS.
2. Métodos
Las recomendaciones del Instituto Nacional de Cardiología de México que se presentan sobre detección, diagnóstico y tratamiento de la HTAS están basadas en una revisión sistemática de la literatura nacional e internacional. El abordaje utilizado fue delineado por un grupo multidisciplinario de trabajo que analizó de forma exhaustiva la evidencia científica disponible utilizando sistemas de búsqueda electrónica (Internet) y libros del área relacionada y sus referencias, así como los resultados de sus propias investigaciones.
El grupo de trabajo tomó en cuenta diversos tópicos para lograr una revisión amplia, sistemática y dirigida a resolver interrogantes específicas. Nuestro enfoque al respecto fue, revisar y sintetizar las revisiones publicadas para los conceptos establecidos; y un análisis de artículos originales y datos epidemiológicos propios para el establecimiento de conceptos nuevos. El nivel de impacto de las recomendaciones fue graduado de acuerdo con el nivel de evidencia de la fuerza científica. El sistema de clasificación, así como las recomendaciones de estas guías fueron también analizados de manera independiente por revisores externos, además del grupo de trabajo interno.
La revisión sistemática consultó fuente bibliográfica a más de 600 artículos, de los cuales 133 fueron artículos originales tabulados y graduados de acuerdo a 4 niveles de fuerza científica:
1) Tamaño del estudio, 2) aplicabilidad, 3) factibilidad del uso generalizado de la información, y 4) Calidad metodológica dependiendo del tipo de estudio. También se tomó en cuenta el análisis crítico de las recientes recomendaciones del comité conjunto de Estados Unidos de Norteamérica (EUA) (JNC–VII)18 y de los lineamientos propuestos por el Comité Canadiense20 y Europeo.21 Se realizó una selección de 123 citas que a juicio de los autores dan el soporte científico a estas guías, sin embargo, el lector puede solicitar a los autores la bibliografía completa.
La propuesta para el abordaje terapéutico farmacológico tomó en cuenta los niveles operacionales de atención en salud, de acuerdo con los programas de atención del sector salud vigentes en nuestro medio. Las recomendaciones también fueron basadas en común acuerdo con el nivel de evidencia científica, y se proponen alternativas secundarias de tratamiento para situaciones en las que por diversas circunstancias no se cuente con el fármaco respaldado por el más alto nivel de fuerza científica.22 Estas guías, no son reglas coercitivas, sino por el contrario, representan tan sólo una herramienta para el médico tratante quien deberá usarlas únicamente como marco de referencia a su buen juicio clínico.23
La presente actualización de Guías y Lineamientos para la Detección, Control y Tratamiento de la HTAS en México toman en cuenta las características geodemográficas, antropométricas y socio–médicas de nuestro entorno. Los betabloqueadores, por ejemplo han sido ampliamente penalizados en Europa, sin embargo en población joven (< 40 años), sin trastornos del metabolismo de carbohidratos, no obesa y con fuerte componente hiperreactor, continúan en opinión de los autores siendo terapéutica de primera línea.
3. Impacto de la prevalencia y concatenación de otras enfermedades crónicas esenciales y factores de riesgo cardiovascular
Tratar sólo lo hipertensión arterial sistémica y no controlar otros factores bien conocidos de incrementar el riesgo cardiovascular, puede reducir de manera dramática los resultados esperados a mediano, largo plazo del tratamiento antihipertensivo. Por lo anterior es crucial conocer la prevalencia de otros factores y cómo se sinergia el daño cardiovascular entre mayor sea el número de éstos. En México, la prevalencia de otras ECEA, que a la vez son factores de riesgo cardiovascular como la DM–2, y la dislipidemia, se han incrementado de manera notable en la última década. Así, para DM–2 se informó una prevalencia nacional del 10.8%.4 La obesidad y el tabaquismo también han aumentado su prevalencia (30.4% y 36.6%, respectivamente).5 El conocimiento de estos datos es relevante ya que se encontró una fuerte asociación con la presencia de HTAS. Lo anterior apoya la hipótesis de que existen interacciones subyacentes entre las ECEA que incrementan la morbimortalidad cardiovascular en el adulto (Fig. 3). Por ello, es recomendable que el abordaje clínico–terapéutico de las ECEA y otros factores de riesgo como obesidad y tabaquismo, sean vistos de forma integral y no por separado.14 La encuesta nacional ENSANUT 2006, cuyos resultados se dieron a conocer de manera global en forma reciente, confirman que las enfermedades crónicas no trasmisibles continúan en ascenso y probablemente la obesidad y sobrepeso destacan por su incremento notable. La hipertensión en general mantuvo su prevalencia y se destacó un incremento en el porcentaje de detección.5

4. Definición y clasificación de la hipertensión arterial sistémica
Nuevos conocimientos en relación con HTAS, indican que no sólo es el nivel numérico en mm Hg, lo que establece el riesgo, sino que existen otrosfactores que deben ser tomados en cuenta al momento de estratificar el riesgo del enfermo. Desde luego que las cifras de presión arterial siguen siendo piedra angular en la estratificación de riesgo, pero nuestro enfoque debe ser integral. De acuerdo con la Organización Mundial de la Salud (OMS), el límite para definir a una persona como hipertensa, es > 140 mm Hg en la presión sistólica y/o una elevación > de 90 mm Hg en la diastólica.24 Sin embargo se deben tener en cuenta algunas recomendaciones antes de catalogar a una persona como portadora de HTAS:
4.1 Confirmar el diagnóstico. Es preciso confirmar que la elevación de la presión arterial sea genuina, es decir, descartar que factores externos pudieran ocasionar la elevación transitoria de la presión arterial en un momento dado, tales como esfuerzo físico o mental previo reciente, ingesta de café, té, o cualquier otra sustancia estimulante en por lo menos una hora previa a la toma de la presión arterial; el tipo de personalidad también debe considerarse (hay personas muy ansiosas o aprehensivas que al llegar al consultorio, el simple hecho de estar ahí, y ver o hablar con el médico les condiciona tal estrés que puede favorecer una elevación transitoria de la presión arterial, sin que necesariamente se trate de HTAS sostenida, (e.g. hipertensión de bata blanca§). Por lo anterior en pacientes con hipertensión estadio I (Tablas I y II) o limítrofe, es preferible realizar varias mediciones (2 ó 3 por semana en condiciones ideales, de preferencia por la mañana) antes de establecer el diagnóstico definitivo de hipertensión arterial sistémica.

4.2 Cifras limítrofes. Sin embargo, cuando se detecten cifras de presión arterial limítrofes o levemente elevadas, independientemente de la causa, debe per se, ser un motivo de búsqueda intencionada del diagnóstico de HTAS. Inclusive es recomendable la búsqueda de otros factores de riesgo, ya que el "impacto clínico" de las cifras de presión arterial limítrofes o normales altas, por ejemplo, no será el mismo en un sujeto joven (< 35 años) sin otros factores de riesgo, que en otro –del mismo grupo de edad–, en quien se detecta la existencia de otros factores de riesgo. (e.g. diabetes, obesidad, dislipidemia, intolerancia a la glucosa, hiperuricemia, micro o macro albuminuria). Así por ejemplo, la llamada pre–hipertensión (según JNC VII),17 con 135–139 mm Hg en la sistólica, o bien, 85–89 mm Hg en la diastólica, puede ser catalogada como hipertensión genuina en el contexto de un paciente diabético con nefropatía.
Además, el estudio TROPHY, destaca que los pacientes con presión arterial sistémica normal alta detectada en monitoreo ambulatorio, más del 50% se volverá hipertenso en el transcurso de un año.25
4.3 El monitoreo ambulatorio de la presión arteriales una alternativa útil para los casos limítrofes o con sospecha de HTAS de bata blanca o reactiva. Así mismo, la enseñanza de la auto–medición de la presión arterial al paciente ha demostrado ser de utilidad, sin embargo, en algunos individuos puede despertar actitudes de ansiedad y obsesión.26–28
5. Clasificación por cifras de presión arterial
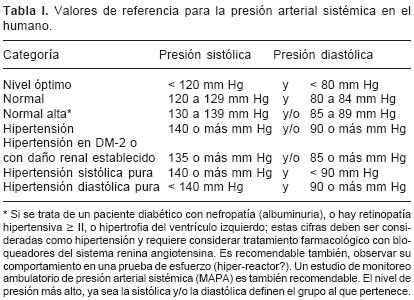
El nivel de presión arterial es un importante parámetro para el diagnóstico y el abordaje terapéutico, siempre y cuando se tome en cuenta el contexto del enfermo. En la Tabla I, se demarca la clasificación según el nivel de presión arterial en mm Hg.
5.1. Nivel óptimo. En general se acepta que presiones < 120/80 mm Hg, representan las cifras con menor riesgo para el desarrollo de complicaciones cardiovasculares, de ahí que reciba el término de óptimo. La prevalencia en México informada en el año 2000 de sujetos con cifras de nivel óptimo fue tan sólo del 21%.4,6 ¿Esto quiere decir que el 79% de la población entre 20 y 69 años debería recibir algún tipo de recomendación o intervención terapéutica? La respuesta más probable sería negativa, sin embargo, se debe insistir en que el enfermo debe ser abordado de manera integral. Así, es el contexto del individuo el que determinará si las cifras limítrofes representan o no, algún tipo de riesgo. El término pre–hipertensión debe usarse con mucha cautela, pero nunca menospreciarle.
5.2. Normal. Se cataloga como presión normal–normal cuando la sistólica oscila entre 120 y 129 y/o la diastólica oscila entre 80 y 84.
5.3. Normal–alta. Esta categoría es reconocida en USA como pre–hipertensión y la integran los individuos que tienen valores de presión sistólica entre 130 y 139 mm Hg, y/o diastólica de 85 a 89 mm Hg. Este grupo merece especial importancia, ya que si se asocia a diabetes con proteinuria o daño renal incipiente, el enfermo debe ser considerado como equivalente a hipertenso estadio I y requiere de tratamiento farmacológico. Cifras > 140 mm Hg en la sistólica y/o > 90 mm Hg en la diastólica de forma sostenida, establece el diagnóstico de HTAS.
6. Respuesta hipertensiva exagerada al esfuerzo físico mínimo
No es tan infrecuente que en sujetos jóvenes que acuden al consultorioparaunchequeo despierten respuesta hipertensiva a los pocos minutos de iniciar el ejercicio incluso cuando sus cifras en reposo habían sido normales o incluso óptimas. Aunque existe poca información al respecto, algunos autores29 han asociado esta respuesta como anormal e incluso mayormente asociada a la probabilidad de desarrollar hipertensión en la siguiente década. Nuestro grupo sugiere que estos pacientes, sobre todo si tienen otros factores de riesgo deben ser seguidos con más frecuencia y ante la mínima sospecha de daño a órgano blanco, presencia de proteinuria o bien de hipertrofia ventricular se debe monitorizar o incluso medicar si así se considera necesario. En general suelen (Si no hay contraindicación) responder a dosis bajas de betabloqueador. Esta respuesta también es frecuente entre pacientes con sobrepeso u obesos que no hacen ejercicio y la simple disminución de peso y cambio en el estilo de vida sedentaria puede normalizar esta respuesta hiperreactora. No olvidar que algunos tumores de células cromafin (feocromocitoma o paraganglioma) pueden incluso preceder a la crisis hipertensiva de hipotensión. Por otra parte, ante un caso que acude porque le dijeron que su presión arterial sistémica salió muy elevada y cuando nosotros la tomamos, resulta que es normal u óptima, no se debe descartar por el simple hecho de pensar que quien la tomó lo hizo mal o con un aparato descalibrado, si bien, es lo más común, una prueba de esfuerzo o tomas seriadas puede ser una medida oportuna.
7. Clasificación de hipertensión arterial sistémica por estadios
La clasificación por estadios se basa en las cifras de presión arterial sistémica en mm Hg registrados tanto en la diastólica como en la sistólica. Si una persona hipertensa de acuerdo con las cifras de presión detectadas cae en una categoría con la sistólica y en otra con la diastólica, se debe clasificar de acuerdo con el valor más alto de las dos. Los estadios se muestran en la Tabla II.
7.1. HTAS Estadio 1.
Se cataloga al paciente como hipertenso estadio 1 cuando la presión sistólica está entre 140 y 159 mm Hg y/o la presión diastólica está entre 90 y 99 mm Hg. Sin embargo, si el enfermo tiene diabetes o daño renal con proteinuria, debe ser catalogado como hipertenso estadio 2 y es indicación formal de tratamiento farmacológico obligado con IECA o ARA2, solos o en combinación con otros fármacos (incluyendo diuréticos o calcioantagonistas) para el logro de cifras de presión arterial óptimas (< 130/80 mm Hg).
7.2. HTAS Estadio 2.
A este estadio pertenecen aquellos enfermos cuya presión sistólica es mayor de 160 mm Hg y/o la diastólica mayor de 100 mm Hg. En general, este grupo difícilmente responde a un solo medicamento, por lo que la terapia inicial puede ser con tratamiento combinado, y es recomendable un diurético tiazídico a dosis habituales en mayores de 55 años o bien un calcioantagonista sobre todo en sujetos jóvenes. Es conveniente señalar que si el enfermo es además diabético, con proteinuria, o bien hay evidencia de daño renal o a otro órgano blanco, se le debe considerar de riesgo mayor.
7.3. Elevación extrema de la presión arterial.
Este grupo de enfermos merece especial atención, ya que, es poco frecuente que un individuo hipertenso inicie o acuda con cifras: sistólica > 180 y/o diastólica mayor de 110 mm Hg, sobre todo si tiene menos de 54 años, no así en el paciente añoso.7 La persona amerita estudios especiales y debe ser valorado por un especialista. Por lo general difícilmente responden a un solo fármaco y no es raro que se requiera la combinación de más de 2 fármacos.
En sujetos que súbitamente cambian su patrón de hipertensión de nivel 1 ó 2 hacia una hipertensión de muy difícil control la posibilidad de un factor endocrino, metabólico o bien estructural como estenosis de arterias renales por aterosclerosis siempre debe tenerse en mente. Por lo tanto, más que continuar agregando antihipertensivos se debe descartar un componente agregado.
8. Clasificación de la HTAS de acuerdo con el valor numérico de la presión sistólica y/o diastólica y la presión de pulso30–33
Cualquiera de las dos cifras, ya sea la sistólica o la diastólica, que alcancen o superen las cifras mencionadas como límites (140/90 mm Hg), es suficiente para establecer el diagnóstico, es decir, no se requiere que forzosamente las dos estén elevadas. Así, se puede hablar de hipertensos de predominio diastólico, o incluso hipertensos diastólicos puros (> 90 mm Hg con sistólica normal); también, se puede hablar de hipertensión de predominio sistólico o incluso hipertensiónsistólicaaisladapura( > 140 mm Hg con diastólica normal). El término hipertensión sístolo–diastólica debe reservarse a los casos en que ambas cifras se encuentran elevadas. La importancia de esta clasificación está en relación con los mecanismos fisiopatológicos subyacentes que son diferentes y podrían en un momento dado, determinar el tipo de tratamiento antihipertensivo. La edad es un factor que se asocia al predominio sistólico y/o diastólico de hipertensión arterial. Así, es mayor la prevalencia de predominio diastólico en los sujetos de < 50 años. En México, por sus características de distribución poblacional, donde aún la mayor parte de la población entre 20 y 69 años la conforman sujetos con < 50 años (distribución piramidal), la mayor prevalencia de Hipertensión Arterial Sistémica es de predominio diastólico. Así, a diferencia de los países desarrollados, donde su distribución por grupos de edad muestra un predominio de sujetos con edad > 50 años, la prevalencia de tipo sistólico aislado es más común (> del 30% de todos sus hipertensos).
En años recientes la relación directa simple del riesgo cardiovascular con la presión sistólica y diastólica se ha vuelto más compleja por el hecho de que debe verse al paciente en su contexto integral de co–morbilidad y no sólo sus cifras numéricas, así mismo la presión de pulso (sistólica menos diastólica) ha mostrado también ser un determinante pronóstico.33–34
9. Evaluación diagnóstica inicial
Los procedimientos diagnósticos deben ser encaminados a:
(1) establecer los niveles de presión;
(2) identificar las posibles causas de HTAS secundaria; y,
(3) evaluar el riesgo cardiovascular total al investigar otros factores de riesgo, daño a órganos blanco, enfermedades concomitantes o condiciones clínicas acompañantes.
Los procedimientos diagnósticos implican:
1. Determinaciones repetidas de la presión arterial;
2. Historia clínica;
3. Exploración física;
4. Exámenes de laboratorio y gabinete, algunos de los cuales deben ser considerados como rutina en toda persona con presión arterial elevada.
9.1. Medición de la presión arterial
La presión arterial se caracteriza por grandes variaciones en un mismo día o entre días.17–21,34 Por lo tanto, el diagnóstico de HTAS se debe basar en la toma de varias mediciones efectuadas en ocasiones separadas. Si la presión sanguínea se encuentra sólo ligeramente elevada, de manera ocasional, se recomienda establecer un sistema de vigilancia más frecuente (semestral). No olvidar, sin embargo, que el 40% de estas personas se volverán hipertensos genuinos en un lapso no mayor a 5 años, sobre todo si no se modifican otros factores de riesgo.
Los profesionales de la salud que toman medidas de la presión arterial necesitan el entrenamiento inicial adecuado y la revisión periódica de su funcionamiento.22
Los abastecedores de equipos deben asegurarse de que los dispositivos para medir la presión arterial estén validados correctamente, mantenidos y vueltos a calibrar regularmente según instrucciones de los fabricantes y autorizados por la Secretaría de Salud.
En lo posible, estandarice el ambiente cuando mida la presión arterial: provea de un ambiente relajado, templado, con el paciente sentado y su brazo apoyado cómodamente*.
* Los principios de la buena técnica para medir la presión arterial son claves. Si la primera medida excede 140/90 mm Hg*, tome una segunda lectura confirmativa al final de la consulta.
Mida la presión arterial en ambos brazos del paciente con el valor más alto que identifica el brazo de la referencia para la medida futura. Los enfermos con baja de presión arterial al estar en posición de pie, es decir hipotensión (caída de la BP sistólica al estar de pie de 20 mm Hg o más) y síntomas (caída o vértigo postural), son pacientes que deben ser remitidos a un especialista.
9.1.2. Valores inesperados. Refiera inmediatamente al especialista a pacientes HTAS acelerada (BP más de 180/110 mm Hg con sospecha de papiledema y/o hemorragia retiniana) o bien, sospecha de causa secundaria como feocromocitoma o renovascular.21
9.1.3. Definición de un sujeto como hipertenso. Para definir a un sujeto como portador de hipertensión (presión arterial elevada, persistente, arriba 140/90 mm Hg), pida que el paciente vuelva por lo menos dos ocasiones subsecuentes donde la presión arterial se determine a partir de doslecturasbajo mejores condiciones disponibles.
9.1.4. Las medidas se deben hacer normalmente en los intervalos mensuales. Sin embargo, los pacientes con una hipertensión más severa (estadio 2) deben ser reevaluados de manera más temprana.
9.1.5. El uso rutinario de la supervisión de la presión arterial en el hogar o de manera ambulatoria con los dispositivos en cuidado primario, se recomienda actualmente porque su valor se ha establecido adecuadamente; sin embargo, el paciente debe ser muy bien seleccionado (no ansioso y cooperador) el uso apropiado en cuidado primario sigue siendo una edición para investigación adicional. Ver abajo.
Considere la necesidad de la investigación del especialista de pacientes con registros y/o síntomas inusuales, o bien cuando las variaciones son muy amplias entre una toma y otra en diferentes días y circunstancias.
9.2 Medición de la presión por personal médico35
Deberá de preferencia utilizarse un esfigmoma–nómetro de mercurio o su equivalente digital o electrónico en buen estado validado y calibrado. O bien, manómetro aneroide validado con uno de mercurio, de preferencia cada 6 meses; es decir que estos aparatos deben reunir los requerimientos de los protocolos de estandarización. Los procedimientos para la medición de la presión sanguínea a realizar por personal médico se enlistan en la Tabla III.
9.2.1 Medición de la presión arterial ambulatoria27
Muchos aparatos (oscilométricos la mayoría), se encuentran disponibles y permiten el monitoreo automático de la presión mientras la persona efectúa sus actividades habituales. Estos sistemas aportan información sobre el perfil de 24 horas o períodos más restringidos, tales como horas diurnas, nocturnas y matutinas. Aunque esta información no debe suplir a la registrada en el consultorio, muchos estudios han mostrado que la determinación de la presión en el consultorio tiene poca relación con la registrada durante 24 horas.27 Estos estudios han demostrado también que la presión arterial ambulatoria: (1) correlaciona con el daño a órganos blanco mejor que la presión de consultorio; (2) predice mejor el riesgo cardiovascular; (3) mide con másprecisión la reducción en la presión arterial debida al tratamiento. Como consecuencia favorece la eliminación del efecto de la "bata blanca" y placebo, además de alta reproducibilidad en el tiempo.34,35
Al medir la presión arterial durante 24 horas debe tenerse cuidado con:
• Utilizar sólo aparatos validados y estandarizados, protocolizados internacionalmente;
• Utilizar brazaletes de tamaño apropiado, comparando el primer dato obtenido con el esfigmomanómetro del consultorio, cuidando que la diferencia no sea mayor de + 6 mm Hg;
• Programar las lecturas a intervalos no mayores de 60 minutos para obtener un adecuado número de valores y tener más horas representativas, tomando en cuenta las lecturas que serán rechazadas por artefactos;
• Instruir al individuo en estudio a realizar sus actividades habituales, pero abstenerse de ejercicios extenuantes, mantener el brazo extendido al momento de la lectura;
• Obtener otro registro ambulatorio si la primera determinación tuvo menos del 70% de los valores esperados debido a un alto número de artefactos;
• Recordar que la presión ambulatoria es usualmente menorquelaobtenidaenel consultorio.35 Como se muestra en la Tabla IV, la presión arterial sistémica en la población no hipertensa, los valores de consultorio de 140/ 90 mm Hg corresponden aproximadamente a valores promedio de 125/80 mm Hg de presión promedio ambulatoria de 24 h.

9.2.2 Medición de la presión arterial en el hogar
Las automediciones de la presión arterial en el hogar, aunque no proporcionan la extensa información del monitoreo ambulatorio de las 24 h, (registros durante el trabajo y en horas nocturnas), éstas pueden proporcionar valores de diferentes días en condiciones muy cercanas a las habituales de la vida diaria. Cuando se promedian estos valores, comparten algunas de las ventajas de la monitorización ambulatoria, como son eliminar el efecto de la "bata blanca", son igualmente reproducibles y predictivas hacia la presencia de daño a órganos blanco, más que la presión registrada en el consultorio.35 Por lo tanto, determinaciones de la presión arterial en el hogar por periodos razonables, (pocas semanas), antes y durante el tratamiento también puede ser recomendable debido a su bajo costo y favorecer una mayor adherencia al tratamiento. La desventaja se podría atribuir al tiempo empleado (semanas), en comparación al monitoreo de tan sólo 24 h. Cuando sedecide la automedición en el hogar, se deben tomar en cuenta las siguientes consideraciones:
• Utilizar sólo los aparatos validados internacionalmente e instruir al individuo en mantener el brazo extendido en el momento de la lectura. Ningún aparato de muñeca ha sido validado;
• Recomendarle aparatos semiautomáticos para personas con problemas de audición;
• Instruir que debe permanecer sentado varios minutos antes de efectuar la primera lectura e informarle que las mediciones pueden diferir debido a variaciones espontáneas de la presión arterial;
• Evitar el efectuar múltiples mediciones y hacerle ver que algunas de éstas se deben hacer antes de que tome su medicina anti–hipertensiva, lo que le proporciona al médico información sobre la duración del efecto farmacológico de su medicamento;
• Como sucede con la medición de la presión arterial ambulatoria, hacerle notar que las mediciones en el hogar pueden ser inferioresa las registradas en el consultorio;
• Dar instrucciones claras sobre la necesidad de proveer al médico información de datos verídicos, evitando alteraciones auto–infringidas con respecto a los regímenes de tratamiento.
10. Hipertensión de bata–blanca o del consultorio
En algunas ocasiones la presión arterial registrada en el consultorio se puede encontrar persistentemente elevada durante el día, en tanto los valores de monitoreo de 24 h son normales. Esta condición es ampliamente conocida como "hipertensión de bata–blanca".35Aproximadamente el 10% de la población general puede entrar en esta condición, habiendo evidencia de que el riesgo cardiovascular es mayor en este grupo de población. Sin embargo, muchos estudios, aunque no todos, han reportado que esta condición se puede asociar con daño a órganos blanco y anormalidades metabólicas, lo cual puede sugerir que éste no es un fenómeno completamente inocente.
Los médicos deberán diagnosticar HTAS reactiva aislada, (Tabla V), siempre y cuando registren presiones > 140/90 mm Hg en varias visitas al médico, en tanto el monitoreo ambulatorio durante 24 h la presión sea < 125/80 mm Hg. El tratamiento médico deberá ser instituido si hay evidencia de daño a órganos blanco o si se tiene un perfil de riesgo cardiovascular. Cambios en el estilo de vida y un seguimiento cercano, deberán ser llevados a cabo en personas con HTAS reactiva aislada, en quienes no se decidió iniciar tratamiento farmacológico.

Menos frecuente es encontrar a individuos con presión normal en el consultorio, pero con el monitoreo ambulatorio de 24 h son positivos para HTAS. Sin embargo, en este grupo de enfermos se ha encontrado una prevalencia mayor de lo normal de daño a órganos blanco.
11. Abordaje clínico integral
Deben recabarse los antecedentes familiares con especial atención a HTAS, y enfermedades asociadas como diabetes, dislipidemia, enfermedad coronaria prematura, enfermedad vascular cerebral y enfermedad renal. La historia clínica debe incluir:
1. Duración y niveles previos de hipertensión;
2. Datos sugestivos de causas secundarias de HTAS,así como ingesta de drogas o sustancias que puedan elevar la presión, tales como licor, cocaína, anfetaminas, esteroides, anticonceptivos orales, anti–inflamatorios no–esteroideos, eritropoyetina y ciclosporina;
3. Estilos de vida, tales como excesos en la dieta (grasa animal), sal, alcohol, tabaco, actividad física, sobrepeso; así como la vida sedentaria y cambios de actividad laboral.
4. Historia pasada o actual de enfermedad coronaria, insuficiencia cardíaca, enfermedad vascular cerebral o periférica, enfermedad renal, diabetes mellitus, gota, dislipidemia, broncoespasmo y drogas utilizadas para tratar estas condiciones;
5. Terapia antihipertensiva previa, resultados y efectos adversos;
6. Factores personales o ambientales que pudieran influenciar en la presión arterial, riesgo cardiovascular, curso y evolución de la terapia.
12. Exploración física
Adicionalmente a la historia clínica, el examen físico debe encauzarse a investigar evidencias de factores de riesgo adicional (en particular obesidad abdominal, cintura > 90 cm en el hombre o > de 85 cm en la mujer), signos de HTAS secundaria (con posible causa conocida) y daño a órganos blanco (Tabla VI).
Un aspecto interesante es que al analizar diferentes puntos de corte de la cintura en hombres y mujeres mexicanos para conocer la prevalencia de hipertensión y diabetes, se establece un comportamiento muy interesante, pues si bien los puntos de corte son útiles para cuestiones de tipo epidemiológico en la práctica clínica se deben considerar otros aspectos tales como la presencia o no de comorbilidad asociada (Diabetes, Dislipidemia, Ateroesclerosis, enfermedad renal entre otras), ya que el impacto que puede tener la obesidad central suele ser diferente. Por lo tanto nuestra recomendación es no tomar de manera dogmática los puntos de corte internacionalmente mencionados y debe ser más útil utilizar rangos de riesgo. Así, cinturas por debajo de 80 en ambos sexos se asocian a baja prevalencia, y cinturas de 85 en adelante incrementan la probabilidad de tener otras enfermedades crónicas no trasmisibles, superando los 90 cm en ambos sexos la probabilidad crece de forma importante, sin embargo en la mujer joven el impacto es menor que en la postmenopáusica (Figs. 4 [A, B, C, D]). Otro aspecto notable es que cinturas muy grandes > 140 no guardan relación proporcional con los niveles séricos de glucosa y muchos no tienen hipertensión, es probable que aspectos genéticos participen en este sentido ya que para alcanzar obesidad mórbida se requiere de una reserva pancreática notable.
13 Exámenes de laboratorio
Los exámenes de laboratorio (Tabla VII), están dirigidos a encontrar evidencia de factores de riesgo adicional, Hipertensión Arterial Sistémica secundaria a una posible causa conocida y determinar si hay lesión a órganos blanco. El mínimo de exámenes requeridos es materia de debate, sin embargo, existe consenso en que deberá irse de lo más simple a lo más sofisticado. Mientras más joven sea la persona en estudio, más alta la presión y más rápido su desarrollo, más detallado deberá ser el trabajo diagnóstico.

En términos generales, los exámenes rutinarios deberán incluir: glucosa, urea, creatinina, sodio, potasio, biometría hemática completa, colesterol total, lipoproteínas de alta y baja densidad, triglicéridos, calcio, fósforo, ácido úrico, examen general de orina con examen del sedimento, un electrocardiogramayunatelerradiografíadetórax. Si se es diabético solicitar Hb glucosilada. Por otra parte y en base a evidencias epidemiológicas recientes se sugiere, que de ser posible, se incluya la determinación de proteína C reactiva de alta sensibilidad como parte de la prevención primaria,36,37 ésta deberá ser medida, particularmente en enfermos con síndrome metabólico.38 Recientemente el uso de cardio–bioim–pedancia comienza a dar evidencia de utilidad en el seguimiento.
14. Evaluación sistemática integral
Debe reservarse para los casos complejos refractarios o complicados en donde el especialista podrá practicar estudios específicos de acuerdo a la sospecha clínica de trastorno subyacente.
14.1 Daño a órganos blanco
Debido a la importancia que reviste la afección a órganos blanco en el riesgo cardiovascular, la evidencia de daño orgánico debe ser investigada cuidadosamente.39,40 Estudios recientes han demostrado la utilidad del ecocardiograma (hipertrofia ventricular) y el ultrasonido carotídeo41 (engrosamiento de la pared o placas), para clasificar adecuadamente el riesgo cardiovascular, que de otra manera, hasta el 50% de personas hipertensas podrían haber sido catalogados erróneamente como de riesgo bajo o intermedio. Por lo que, cuando se tenga el recurso, tanto el ecocardiograma como el ultrasonido carotídeo son estudios de utilidad y deben realizarse. La búsqueda de albuminuria (macro o micro) es indispensable, pues es muy sensible para determinar daño orgánico, no sólo en diabetes sino también en HTAS.42
14.1.1 Corazón
La radiografía de tórax siempre deberá incluirse en la evaluación diagnóstica rutinaria, ya que permite obtener información acerca de la silueta cardíaca así como de las arterias pulmonares. El electrocardiograma debe ser parte del estudio rutinario de todo enfermo hipertenso, con la finalidad de detectarisquemiamiocárdica,trastornos en la conducción, hipertrofia y arritmias. Aunque la sensibilidad del ECG en detectar hipertrofia ventricular es subóptima, su especificidad es elevada. Así, cuando el índice de Sokolow–Lyons es positivo, (SV1 + RV5–6 > 38 mm), o bien el índice de Cornell modificado, (> 2440mm*ms), su importancia es tal que, se ha demostrado que son un factor independiente de riesgo de presentar eventos cardiovasculares mayores.43 El ecocardiograma tiene indudablemente mayor sensibilidad para detectar hipertrofia del ventrículo izquierdo y predecir el riesgo cardiovascular44 desafortunadamente no es un estudio que en el área rural se tenga tan fácilmente.
La evaluación ecocardiográfica debe incluir las mediciones del grosor septum interventricular y la pared posterior, así como el diámetro diastólico, calculando la masa ventricular. Aunque la relación entre el índice de la masa ventricular y el riesgo cardiovascular es continua, el umbral de 125 g/m2 para hombres, y 110 g/m2 para mujeres, es ampliamente usada para estimaciones conservadoras de la hipertrofia del ventrículo izquierdo. La clasificación de hipertrofia concéntrica o excéntrica, así como el de remodelamiento concéntrico, utilizando el índice espesor parietal/radio de la cavidad, (valores > 0.45 definen al patrón concéntrico), han demostrado también tener valor predictivo de riesgo.45 Adicionalmente el ecocardiograma permite conocer la función ventricular sistólica, incluyendo la fracción de acortamiento circunferencial, que han sido propuestas como predictores de eventos cardiovasculares. La distensibilidad diastólica ventricular, (función diastólica), también puede ser determinada, midiendo el radio entre la onda E y la onda A del flujo Doppler transmitral, al igual que la relajación diastólica temprana, evaluando los patrones del flujo venoso pulmonar dentro de la aurícula izquierda.45–46 Hay actual interés en conocer si lo patrones de la llamada "disfunción diastólica", pueden predecir el comienzo de disnea y mala tolerancia al ejercicio, sin evidencia de disfunción sistólica, lo cual frecuentemente ocurre en el adulto joven hipertenso y en el anciano.46 Finalmente, el ecocardiograma puede ofrecer información acerca de alteraciones en la contracción ventricular regional, debidos a isquemia o infarto previos. Otros procedimientos diagnósticos cardíacos, tales como la perfusión miocárdica nuclear, resonancia magnética, prueba de esfuerzo y coronariografía, se reservan para situaciones específicas, (enfermedad coronaria, miocardiopatías etc.).
14.1.2 Vasos sanguíneos
El examen de las arterias carotídeas por medio del ultrasonido, midiendo el grosor de la íntima y la media, así como en la detección de placas,47–48 ha demostrado predecir tanto enfermedad cerebral aterotrombótica, como infarto del miocardio. La relación entre el grosor arterial de la íntima–media en la carótida, con los eventos cardiovasculares, tiene una relación lineal. Un umbral > 0.9 mm debe ser tomado como una alteración significativa.47
El creciente interés en la presión arterial sistólica y la presión de la onda del pulso como predictores de eventos cardiovasculares, que ha sido estimulado por la evidencia en diferentes publicaciones en cuanto a los efectos benéficos de disminuir la presión arterial en el anciano, así como en el control de la hipertensión sistólica aislada, ha estimulado el desarrollo de diferentes técnicas para medir la distensibilidad arterial.46–48 Una gran e importante información fisiopatológica, farmacológica y terapéutica ha sido acumulada.49 Dos de estas técnicas han sido desarrolladas para su posible uso como procedimiento diagnóstico, la medición de la velocidad del pulso y el índice de aumento. Ambas son de interés, particularmente en vista del reclamo de que la presión arterial aórtica, (y por lo tanto la presión ejercida sobre el corazón y el cerebro), pueden ser diferentes de la que habitualmente es medida en el brazo, teniendo diferentes valores predictivos, pudiendo ser afectada por diferentes drogas antihipertensivas. La disfunción endotelial se ha encontrado como un marcador temprano de daño cardiovascular.50 Las técnicas utilizadas para investigar la disfunción endotelial, son muy laboriosas y consumidoras de tiempo y recursos para la evaluación clínica del enfermo hipertenso. Sin embargo, estudios recientes sobre marcadores circulantes de actividad endotelial, (óxido nítrico y sus metabolitos, endotelinas, citoquinas, moléculas de adhesión, etc.), podrán muy pronto ofrecer pruebas muy sencillas de disfunción endotelial,51 como actualmente ocurre con la proteína C reactiva.39 Estos estudios no están al alcance por ahora de manera rutinaria en la mayoría de los centros de salud de nuestro país. Sin embargo, como ya se mencionó, no se debe perder de vista que otros elementos clínicos siguen siendo vigentes y de mucha utilidad en la estratificación de riesgo del individuo hipertenso (edad,antecedentes personales y heredo–familiares, peso, cintura, género, diabetes, hiperuricemia, tabaquismo, etc).
14.1.3 Riñón
La hipertensión secundaria a daño renal, se basa en el hallazgo de elevación de urea y creatinina en suero, disminución en la depuración de creatinina y la presencia de proteinuria. Es importante señalar que la relación entre creatinina sérica y la magnitud del daño renal es tal que, pequeñas elevaciones en el nivel sérico de creatinina traducen daño renal considerable, así cifras de creatinina en suero iguales o superiores a 1.5 mg/dL corresponden a un daño renal importante que se asocia a cifras de depuración inferiores a 40 ó 60 mL/min. Es conveniente recordar, que en enfermos con HTAS y daño renal, pueden observarse elevaciones de creatinina sérica y urato después de haber instituido o intensificado el tratamiento antihipertensivo, lo cual no debe considerarse necesariamente como signo de progresión de daño renal (siempre y cuando no sea más del 20% del valor basal). La afección renal moderada, ha sido definida recientemente al detectar valores iguales o superiores de creatinina en suero de > 1.5 mg/dL en hombres y > 1.4 mg/dL en mujeres,52 o con valores inferiores de 60–70 mL/min de depuración de creatinina estimada. Una estimación de la depuración de creatinina, en ausencia de recolección de orina de 24–h, se puede obtener basándose en ecuaciones corregidas para la edad, género, estatura y peso corporal.53 Ligeras elevaciones en la creatinina sérica y urato, pueden observarse después de haber instituido o intensificado el tratamiento antihipertensivo, esto no debe ser tomado como un signo de daño renal progresivo. La hiperuricemia, (definida como nivel de urato por arriba de 5.5 mg/dL), puede verse frecuentemente en enfermos con HTAS no tratados y también se ha correlacionado con la existencia de nefroesclerosis.54–56
El encontrar deterioro de la función renal en un individuo hipertenso, constituye un potente predictor de eventos cardiovasculares futuros y muerte. Por lo tanto, en todo hipertenso, es indispensable determinar la creatinina sérica, la depuración de creatinina, el urato sérico y la proteinuria. En todo enfermo diabético y con HTAS, coexista o no la condición de diabético, debe buscarse la presencia de microalbuminuria. En tanto una elevación de la creatinina sérica indica reducción en la velocidad de filtración glomerular, y el aumento en la excreción de albúmina o proteína, habla de alteración en la barrera de filtración glomerular.57 La microalbuminuria ha mostrado ser predictiva en el desarrollo de nefropatía diabética, tanto en el tipo 1 como en el 2, en cambio la presencia de proteinuria generalmente indica la existencia de daño renal parenquimatoso bien establecido.58 En personas hipertensas no diabéticas, la presencia de microalbuminuria, aun por debajo de los valores umbrales actuales, ha demostrado ser predictiva de eventos cardiovasculares.
14.1.4. Fundoscopía (Fondo de ojo)
En contraste a los años de 1930, cuando Keith, Wagener y Baker clasificaron los cambios oculares de la HTAS en cuatro grados,59 en la actualidad es poco frecuente encontrar enfermos con hemorragias (grado 3) y papiledema (grado 4). Los grados 1 y 2 consistentes en cambios arteriolares se ven frecuentemente, pero no hay evidencia de que estos cambios tengan valor pronóstico. Por lo tanto, los grados 1 y 2 no pueden ser usados como evidencia de daño a órganos blanco, en cambio los grados 3 y 4 son ciertamente marcadores de complicaciones graves.
14.1.5 Proteinuria y retinopatía: Marcadores de riesgo subestimados?
El riñón, tiene un mecanismo de filtración único que permite al glomérulo discriminar moléculas tan pequeñas como 40 amstrongs, la albúmina se filtra de manera muy escasa y la mínima cantidad que logra pasar es reabsorbida, de tal suerte que es casi imposible que una tira reactiva convencional para proteínas en orina la detecte. Es decir, si en una simple tira reactiva convencional se detectan proteínas, la cantidad que se está filtrando supera ya los 200 mg/dL. A menos de que exista una razón obvia (infección, contaminación, tira reactiva caduca, etc.), la presencia de proteinuria aunque sea mínima es un dato indirecto de daño en micro–circulación y debe alertar al médico de la necesidad de optimizar o incluso cambiar el tratamiento antihipertensivo. La búsqueda de proteinuria es obligatoria en todo enfermo con HTAS, sobre todo si el paciente es portador de diabetes o de intolerancia a la glucosa. Si además tiene retención de azoados o si la proteinuria es marcada, el enfermo debe ser referido al especialista. Otra ventana clínica muy importante en la evaluación del enfermo con HTAS es el estudio de fondo de ojo. La presencia de microhemorragias, debe alertar de daño en microcirculación y aunque su valor pronóstico se ha soslayado, es tan valioso como lo puede ser la proteinuria.59–60
14.1.6. Cerebro
En pacientes que han sufrido de enfermedad vascular cerebral, las técnicas de imagen con las que en la actualidad se cuenta, permiten mejorar el diagnóstico, naturaleza y localización de la lesión.61 La tomografía computada de cráneo es el procedimiento de elección para el diagnóstico de un ataque vascular cerebral, pero excepto para el reconocimiento temprano de una hemorragia intracraneal, la resonancia magnética ha ido reemplazando poco a poco a la tomografía. Lo anterior ha dado lugar incluso a modificaciones en la toma de decisiones terapéuticas.60,61 La resonancia magnética es muy superior a la tomografía en identificar infartos cerebrales silenciosos, la gran mayoría de los cuales son pequeños y profundos, (infartos lacunares). Por medio de la resonancia magnética es posible identificar infartos mayores de 3 mm de diámetro. A pesar de la relevancia clínica que esto conlleva, el consumo de tiempo y el costo de la resonancia magnética, no permite aún su amplio uso.
15. Fisiopatología: Tópicos en hipertensión arterial sistémica
15.1 Importancia del sistema renina–angiotensina–aldosterona63–65
Es tan relevante los avances en el conocimiento del sistema renina–angiotensina–aldosterona en el conocimiento y tratamiento del paciente con hipertensión arterial sistémica, independientemente de muchos otros factores que todo Médico que esté en contacto con pacientes hipertensos conozca los principios básicos del sistema y es por ello que se amplía de forma resumida esta sección.
Clásicamente la angiotensina II el producto central del sistema renina–angiotensina (Fig. 5) es bien conocido como el responsable de los efectos vasoconstrictivos, de influenciar a los túbulos renales para la retención de sodio y agua, así como de la liberación de aldosterona a partir de la glándula suprarrenal, y participa en la regulación del centro de la sed.

Todas estas propiedades en relación a la homeostasis del tono vascular han hecho que la evidencia acumulada soporte la percepción de que el sistema renina–angiotensina no solamente juegue un papel central en la etiopatogénesis de la hipertensión arterial sino que participa en los mecanismos de producción de la hipertrofia miocárdica y en la remodelación vascular. El reciente reconocimiento de que la angiotensina II tiene propiedades mitogénicas capaces de inducir cascadas de señalización intracelular que culminan con la modificación y regulación de síntesis proteica de las células que tienen receptor para angiotensina, sin duda, han revolucionado el conocimiento de los mecanismos productores de hipertrofia, fibrosis y síntesis de la matriz extracelular.
Así, en los últimos 10 años importantes avances han ocurrido en el reconocimiento de nuevas funciones de la angiotensina II que han mostrado que ésta, es capaz de inducir de manera directa el crecimiento celular, regular la expresión génica de varias sustancias bio–activas, entre las que se incluyen hormonas vasoactivas, factores de crecimiento, componentes de la matriz extracelular, citocinas, activación de múltiples cascadas de señalización intracelular, modificar la actividad de células tales como monocitos y plaquetas e inclusive participar en la modulación de funciones inmunológicas y de la coagulación.
Así, cada vez existe más evidencia que apoya la hipótesis de que la ANG II es capaz de inducir bajo ciertas circunstancias enfermedades cardiovasculares y renales, independientemente de sus funciones sobre la regulación de la presión sanguínea.
Recientes observaciones han sido enfocadas al posible papel del sistema renina angiotensina como modulador de los mecanismos de aterogénesis que ocurren en la pared arterial.
Esta revisión tiene como finalidad actualizar los conceptos de los mecanismos moleculares y celulares del sistema renina angiotensina responsables de afección cardiovascular y específicamente analizar los posibles mecanismos en los que participa para el desarrollo del proceso aterogénico.
15.2 Mecanismos clásicos y vías alternativas en la síntesis de ang II.
La cascada comienza con el corte de un gran polipéptido conocido como angiotensinógeno cuya síntesis principal ocurre en el hígado, pero que, el endotelio es capaz de sintetizar. A través de la renina –enzima producida a nivel renal y endotelial– se separa un primer producto de degradación compuesto de 10 aminoácidos, el cual es inactivo y se conoce como angiotensina I. Resulta de interés que la angiotensina I no solamente se produce a través de la renina sino que se han detectado vías alternativas. La angiotensina I, posteriormente a través de la enzima convertidora de angiotensina–1 es convertida a un octapéptido muy activo, la angiotensina II. Inicialmente se pensó que la enzima convertidora de angiotensina tipo 1 se encontraba principalmente a nivel pulmonar, pero hoy se sabe que en todo el endotelio existe la capacidad de producir esta enzima. Recientemente se han descubierto también vías alternativas para la síntesis de angiotensina II a partir de la angiotensina I que no son mediados por la ECA, éstos son la tonina, la tripsina, la catepsina y la quimasa. Estas rutas alternativas podrían explicar el porque a pesar de utilizar de manera crónica a un inhibidor de la ECA las concentraciones plasmáticas de Ang II no son completamente suprimidas, sino que por el contrario, se observa una tendencia a recuperarse los niveles séricos de la misma.
La ECA tiene funciones de Cininasa bien reconocidas. Así, se sabe que es capaz de participar en la degradación de sustancias como la bradicinina, de tal suerte que su inhibición permite la acumulación sérica de esta sustancia, lo cual permitiría en teoría contribuir a los efectos hipotensores observados cuando se administra un inhibidor de la ECA. El acúmulo a nivel pulmonar permite la extravasación de líquido y estimulación de receptores responsables entre otras cosas del no tan raro efecto colateral, Tos. Como se muestra en la Figura 5, la degradación de la angiotensina continúa.
Así, la angiotensina II es degradada en lo que se ha hecho llamar como "las otras angiotensinas" y que comprende a la angiotensina IV, a la Ang 1–7, a la Ang–III, cuyas funciones biológicas han comenzado a dilucidarse.66
15.3 Efecto no hemodinámico de la angiotensina II
Se demostró que independientemente de la presión arterial, la estimulación con Angiotensina II era capaz de provocar hipertrofia ventricular y acúmulo de la matriz extracelular, así como incremento en al capa media de los vasos. Se ha demostrado también que la estimulación continua del endotelio con angiotensina II provoca la expresión de moléculas de adhesión tales como la selectina P y E. Así, la facilitación de la adherencia y activación de células y plaquetas de la sangre mediadas por endotelio es factible y la angiotensina II participar en este tráfico de señalización. Un incremento en la síntesis de quimocinas (proteínas reguladoras del tráfico celular) puede ser estimulado por angiotensina II. Un aspecto de interés es que el factor inhibidor del activador del plasminógeno (PAI) puede ser estimulado por angiotensina IV, por lo que la participación del SRAA en la coagulación ha sido demostrada. Otro aspecto muy novedoso e interesante, es la participación de la angiotensina II en la aterogénesis. Se sabe que la angiotensina II no sólo favorece la adherencia y migración de monocitos al endotelio sino que al ser atraídos éstos por un gradiente de quimioatracción al espacio subendotelial su contacto con sustancias como LDL–oxidadas requiere de la expresión en la membrana del macrófago, de receptores, conocidos como barredores. La angiotensina II favorece su expresión. En un estudio reciente en simios a los que se les alimentó con dieta rica en grasa, se dividieron en dos grupos: Un grupo al cual se les dio un bloqueador del SRA y a otros no. Sorpresivamente aquellos simios que no recibieron el fármaco desarrollaron placas de ateroma, mientras que los simios que recibieron el fármaco, no desarrollaron aterosclerosis. Lo anterior confirma que el sistema renina angiotensina, si bien no es el único factor, sí participa de alguna manera el desarrollo de la aterosclerosis.64
15.4 La enzima convertidora de angiotensina tipo 2, ECA–265
Recientemente un homólogo de la ECA, denominada la ECA tipo 2, o ECA–2 ha sido identificada; ésta se expresa predominantemente en células del endotelio vascular del corazón y del riñón. A diferencia de la ECA, la ECA–2 funciona como una carboxipeptidasa, la cual separa un solo aminoácido a la angiotensina I, generando un residuo de 9 aminoácidos, la llamada angiotensina 1–9. Además, es capaz de actuar de manera directa sobre la angiotensina II, retirando también su último aminoácido, dando origen a la angiotensina 1–7 (Fig. 6). Los mapas génicos de ECA–2 y su relación con hipertensión ya se conocen y se reconoce además que Ang 1–7 tiene un papel relevante en la fisiopatología de la hipertensión. En modelos murinos se sabe que ocurre una "downregulation" (regulación a la baja) de su expresión cuando hay hipertensión. Los corazones de ratones a los que se les induce una mutación de ACE–2 desarrollan dilatación de cavidades cardíacas y desarrollan insuficiencia cardíaca. Ya que la ACE–2, de forma teórica, compite con la ACE por su substrato, la angiotensina I, además de degradar también a la angiotensina II, se piensa que la ausencia de la ACE–2 provocaría un incremento de los niveles circulantes de angiotensina II.
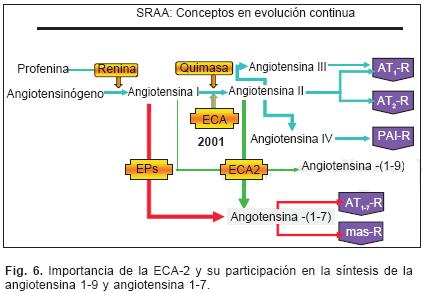
El incremento de los niveles de Ang II estimula a endopeptidasas y a la propia ECA–2 para favorecer la síntesis de Angiotensina 1–7, el receptor mas de esta angiotensina ejerce efectos opuestos de la Ang II Receptor AT–1.
15.5 Angiotensina II y daño renal
A pesar del gran acúmulo de información básica, no es sino hasta mediados de los ochenta cuando un ensayo clínico aleatorizado logró demostrar que en pacientes con diagnóstico de DM y proteinuria, el tratamiento con IECA reducía de forma significativa la probabilidad de progresión a insuficiencia renal terminal en más del 40% de los casos seguidos a 5 años. Pese a las múltiples críticas iniciales, el mecanismo de nefroprotección no quedó claro, ya que se pudo demostrar que los niveles de angiotensina II se volvían a incrementar a las dos semanas de tratamiento. Estudios posteriores demostraron que el riñón posee un sistema de regulación intrínseca en la producción de angiotensina II. Estudios más recientes utilizando bloqueadores específicos del receptor AT–1, han confirmado que el mecanismo de daño de la angiotensina II es a través de su receptor, pues se logró disminuir de manera notable la progresión del daño glomerular en aquéllos sometidos a tratamiento con bloqueador AT–1. La gran ventaja de ensayos clínicos controlados actuales es su población más firmemente seleccionada y aunque por el tipo de diseño y tiempo de seguimiento no se demostró diferencias significativas en mortalidad, sí se demostró de manera clara la nefroprotección (estudios RENAL, IRMA).68 Estudios más recientes sugieren que si el tratamiento se administra de forma temprana cuando la proteinuria está iniciando el daño glomerular puede incluso ser reversible. Además, en estudios realizados en riñones de ratas a las que se les retira 4/5 del riñón para forzar a las nefronas residuales a un estado de hiperfunción, se aprecia que la progresión del daño y el desarrollo de hipertensión pueden ser prevenidos si se administra un bloqueador AT–1.
15.6 Angiotensina e hipertrofia ventricular.43
La hipertrofia ventricular izquierda es un marcador de daño a órgano blanco secundario a hipertensión arterial reconocido desde hace muchos años, sin embargo y a pesar de ello, medidas contundentes para su control y regresión han sido controversiales debido a que no existía un ensayo clínico controlado bien estructurado dirigido ha este punto. Así, la hipertrofia ventricular tiene una prevalenciaestimadadel10al40% de la población hipertensa y es más, conforme avanza la edad. Si tomamos en cuenta que más de la mitad de la población mundial portadora de HTAS ignora que la padece y que, de las que ya lo saben menos de la mitad toma adecuadamente su tratamiento, y, que de los que toman el tratamiento menos de la mitad está bien controlada, las cifras de hipertrofia ventricular en los sujetos hipertensos mayores de 50 años se estima que puede llegar a más del 90%. La presencia de hipertrofia ventricular, triplica el riesgo de accidente vascular cerebral, duplica el riesgo de infarto, e incrementa el riesgo de muerte súbita y muerte cardiovascular en general.
15.7 Hipertensión arterial sistémica y sensibilidad al sodio
Un término que frecuentemente se usa pero del cual se sabe poco, es de la "Sensibilidad al sodio" que desarrollan un buen número de enfermos hipertensos. Evidencia reciente sugiere que en la medida que un individuo avanza de edad incrementa su riesgo a desarrollar HTAS entre otras razones porque el riñón va desarrollando un daño progresivo sutil secundario a múltiples factores, entre otros el estrés oxidativo y la predisposición genética.69
Así, toda vez que se alcanza el imbalance entre la regulación de la Angiotensina II y la excreción de sodio; es el incremento en la sensibilidad al sodio, lo que determina el aumento relativo pero suficiente de volumen intravascular. Mecanismo que contribuye a la elevación de la presión arterial. Es decir, lo que en una etapa inicial es mecanismo de defensa para incrementar la natriuresis, con el tiempo puede volverse nocivo.
Por otra parte, vale la pena mencionar que no todos los enfermos responden a la restricción de sodio en la dieta y es por ello que algunos autores resaltan que más del 40% no son sodio–sensibles sobre todo en etapas tempranas. Esto tiene potencialmente un gran impacto para la población hipertensa joven, como la mexicana. Desafortunadamente, la gran mayoría de los hipertensos se detecta en forma tardía (> 40 años de edad), y hasta que no existan los mecanismos epidemiológicos para detectarlos en forma más temprana, más del 75% habrá ya desarrollado hipersensibilidad al sodio cuando acuda al médico, por lo que, de manera general es mejor recomendar la dieta baja en sodio, que buscar quienessono no son sodiosensibles.
15.8 Resistencia a insulina e hiperinsulinemia en HTAS
Aunque hay evidencia sustancial que los enfermos con HTAS tienen mayor proporción de resistencia a la insulina (RI)/hiperinsulinemia comparada con los individuos normotensos,70–76 algunos estudios epidemiológicos no han logrado discernir una relación significativa entre la resistencia de insulina y el hiperinsulinemia.77,78 En un esfuerzo de resolver estos resultados al parecer discordantes, el grupo europeo para el estudio de la RI examinó la relación entre una medida específica de consumo de glucosa mediado por insulina, la concentración de ayuno de la insulina, y la presión arterial en 333 individuos normotensos, estudiados en 20 diversos centros de investigación clínica.78 Los resultados indicaron que la presión arterial sistémica fue relacionada directamente tanto con la RI así como con la concentración de la insulina. Además, estas relaciones fueron independientes de diferencias en edad, género, y grado de obesidad.
El tamaño del estudio europeo, además del uso de una medida directa de acción de la insulina, según lo propuesto, en contraste con las estimaciones sustitutas, proporciona evidencia de que hay una relación entre la RI, la hiperinsulinemia, y la presión arterial sistémica; sin embargo, no se establece necesariamente una relación directa de causa–efecto.
Por ejemplo, es discutible que la HTAS conduce a la resistencia a la insulina/hiperinsulinemia. Así, en el nivel más simple, el porcentaje de la RI no se aumenta en enfermos con HTAS de causa identificada.77,88 Además, la RI/hiperinsulinemia existe en normotensos, parientes de primer–grado de individuos con hipertensión esencial.79–83 Asimismo, resultados de varios estudios previos en los cuales se ha utilizado la hiperinsulinemia como un marcador sustituto de ayuda para inferir resistencia de insulina bajo la visión de que la hiperinsulinemia está ligada al desarrollo de la HTAS esencial, importantes correlaciones se han encontrado.84–88 El estudio que parece ser el más relevante en este tema fue realizado por Skarfors y colaboradores,87que evaluó los factores de riesgo para el desarrollo de la HTAS en 2,130 hombres observados sobre un período 10 años. Se encontró que la presión arterial basal era el predictor más fuerte del desarrollo de hipertensión.Además, lascaracterísticas basales de los hombres normotensos que desarrollaron HTAS fueron comparadas con las de individuos que seguían siendo normotensos. El análisis demostró que los individuos que desarrollaron posteriormente HTAS eran aquellos más obesos, tenían una insulina plasmática más alta (en ayunas y después de glucosa intravenosa) y concentraciones elevadas de triglicéridos (TG). Cuando la presión arterial sistémica basal fue excluida del análisis multivariado, los predictores independientes de la progresión a la hipertensión fueron la obesidad (según lo estimado por índice de la masa del cuerpo), el nivel en ayuno de insulina plasmática y la prueba de tolerancia a la glucosa anormal, así como antecedentes familiares de HTAS.
La capacidad predictiva de la insulina respecto a los cambios en la presión arterial sistémica en un cierto plazo también se ha demostrado en los niños y en los adolescentes finlandeses.86–88 Las edades de la población del estudio se extendieron a partir de 3 a 18 años y fueron seguidos por un promedio de 16 años. Los resultados de este estudio indicaron que las concentraciones de ayuno de la insulina "parecen regular la presión arterial real dentro de la gama normal y predecir la presión arterial sistémica futura".
A pesar de la evidencia arriba citada en cuanto al papel que tiene la hiperinsulinemia y la resistencia a la insulina en la patogénesis de la HTAS, las interpretaciones de los resultados de análisis estadísticos de estudios poblacionales continúan cuestionando la existencia de esta asociación. Más específicamente, cuando la técnica estadística denominada "análisis factorial"16 se utiliza para evaluar la relación entre la RI y condiciones relacionadas, la presión arterial parece ser un factor independiente que se asocia tanto a la resistencia de insulina como a la hiperinsulinemia.89 Aunque estos resultados se interpretan generalmente como evidencia en contra de una relación independiente entre la RI/hiperinsulinemia, la heterogeneidad etiológica y clínica de enfermos con HTAS esencial proporciona una razón más obvia para esta conclusión. La resistencia a la captación de la glucosa mediada por insulina y la hiperinsulinemia compensatoria son variables continuas,90 y no dicotómicas, de ahí que no son de ninguna manera fáciles de clasificar para designar a una persona como insulina resistente o insulina sensible.
La observación de que sólo ~ 50% de pacientes conHTAS tienen RI/hiperinsulinemia explica el porqué la controversia continúa. En el nivel más simple, no debe sorprender que los estudios basados en poblaciones grandes, en los cuales los marcadores sustitutos de la resistencia de insulina se aplican a los individuos sobre todo normotensos, tuvieran dificultad en discernir una relación entre la resistencia de insulina y la presión arterial. Sin embargo, estos resultados no hablan del 50% de los pacientes con HTAS que sí tienen RI/hiperinsulinemia, y en estos individuos es muy probable que la anormalidad en la disposición de la glucosa mediada por insulina y las consecuencias de este defecto desempeñen un papel importante en la génesis del aumento en la presión arterial, así como el resultado clínico de pacientes con HTAS.
Debe ser recordado, además, que los resultados de los estudios poblacionales que concluyen que la resistencia de insulina no está relacionada con el desarrollo de la HTAS esencial no niegan las observaciones siguientes: 1) el predominio de la resistencia a la insulina/hiperinsulinemia se aumenta en enfermos con HTAS esencial; 2) estos cambios se pueden considerar en normotensos que son parientes de primer–grado de enfermos con HTAS; y 3) la resistencia a la insulina/hiper–insulinemia, como se ha demostrado en estudios previos, es predictor independiente del desarrollo de la hipertensión esencial. El hecho aislado de que la resistencia a la insulina/hiperinsulinemia no contribuya a la etiología de la HTAS esencial en algunos individuos no debe oscurecer la conclusión de que está implicada en mecanismos fisiopatológicos subyacentes relevantes. Además, y quizás de mayor importancia, es que el subconjunto de los enfermos con hipertensión y con resistencia a la insulina están en gran medida con un riesgo mayor de sufrir un padecimiento cardiovascular grave.90–93
Aunque de forma indiscriminada, los términos, síndrome cardio–metabólico, síndrome metabólico, resistencia a la insulina e intolerancia a la glucosa, hipertrigliceridemia con niveles de HDL bajos, "hiperuricemia metabólica", parecieran en el fondo referirse a lo mismo, es importante señalar que no es así.
16. Hipertensión arterial sistémica y síndrome metabólico
La extraordinaria coincidencia en la prevalencia e interacción entre estos sucesos metabólicos, inicialmente denominados como "Síndrome X metabólico" por Gerald Reaven,90,94 o posteriormente "el cuarteto" de la muerte por R. Kaplan, y después quinteto, etc; hicieron sentar las bases de un componente metabólico común de fondo. Sin bien es innegable que la resistencia a la insulina frecuentemente acompañada de hiperinsulinemia "compensatoria" es un factor de riesgo independiente para eventos cardiovasculares, no todos los enfermos con HTAS son resistentes a la insulina.
Sin embargo, de acuerdo con el método de consolidación conjuntiva,16 si una persona ingresa al consultorio, es del género femenino, tiene sobrepeso u obesidad, es mayor de 50 años y se le detectan cifras limítrofes o bien HTAS, su probabilidad de ser diabético es cercana al 30%, pero la probabilidad de tener resistencia a la insulina es mayor del 75% (Tabla VIII).
Así, debido a que una manifestación muy frecuentemente asociada al síndrome de resistencia a la insulina es la hipertrigliceridemia con niveles de HDL bajos, nos debe hacer reflexionar de que la simple exploración física y el interrogatorio son el instrumento más poderoso que tiene el clínico para la detección y estudio de las ECEA. No hay elementos 100% probatorios de que la resistencia a la insulina sea la causa de hipertensión arterial, pero no hay duda que es más frecuente en el individuo hipertenso y la existencia de RI debe alertarnos, pues el riesgo de desarrollar algún evento cardiovascular es mayor que en el hipertenso sin resistencia a la insulina.
ENSA 2000,4,14,15 al igual que otros reportes en la literatura mundial evidenció que la DM–2 puede de manera notable favorecer el desarrollo de HTAS. Así, cerca de la mitad de los DM–2 son portadores de HTAS y en general más del 75% de los DM–2 después de los 60 años serán hipertensos. A su vez, la HTAS incrementa al doble el riesgo de desarrollar DM–2. Múltiples estudios están ahora en desarrollo para demostrar que el tratamiento con antagonistas del receptor tipo 1 de Angiotensina II puede reducir el riesgo de desarrollar DM–2.
17. Hipertensión arterial sistémica y obesidad central
Dos observaciones han sido derivadas de nuestros análisis. Primero, no hay una clara correlación entre el IMC y la cintura abdominal, segundo, la talla baja es un factor de riesgo independiente y, tercero los puntos de corte para cintura publicados por la OMS no aplican en nuestro país. La Federación Internacional de Diabetes publicó de forma reciente que los mexicanos debemos basarnos en los criterios asiáticos para circunferencia abdominal, nada más erróneo que eso.
La manera correcta de medir la cintura, es con el paciente de pie y recargado levemente sobre un muro que le permita tener la forma más erecta posible, sin oponer resistencia con los músculos rectos anteriores del abdomen, se mide sin presionar a la altura media entre el borde costal lateral más bajo y la cresta iliaca ipsilateral. A veces en el paciente muy obeso es difícil palpar el borde costal inferior y lateral. En estos casos se le puede pedir al paciente que flexione su cuerpo un poco de forma lateral hacia el lado contrario que se está palpando y toda vez que se sienta el borde costal se le pide que regrese a su posición completamente erecta y así demarcar el punto buscado. Posteriormente se palpa la creta iliaca y se justo en la parte central de la distancia de ambos puntos es por donde pasará la cinta métrica. El mismo procedimiento es realizado en lado contrario. Videos ilustrativos pueden ser vistos en Internet.108
En la Tabla IX se describe la prevalencia de perímetro abdominal en México, según datos de la ENSA–2000. Nuevamente se enfatizan las grandes diferencias con los europeos asiáticos y anglosajones. En la misma tabla se puede observar las importantes diferencias por grupo de edad y género con respecto a los parámetros internacionales. Además se observa cómo la cintura de 102 cm en el hombre da un porcentaje muy bajo que subestima la prevalencia de enfermedades como HTAS y/o DM–2 en México (Tabla IX, Fig. 4A–D).
18. Importancia del ácido úrico en hipertensión arterial sistémica
El ácido úrico es un producto de degradación de las purinas y es degradado principalmente por una enzima hepática, la urato oxidasa. En sujetos con obesidad, resistencia a la insulina y dislipidemia (Síndrome metabólico), la hiperuricemia frecuentemente ocurre ya que la insulina estimula la reabsorción no sólo de sodio, sino también, de ácido úrico. Se estima que hasta el 25% de la población hipertensa no tratada, en el 50% de la población tratada con diuréticos y hasta el 75% de la llamada hipertensión maligna, presentan hiperuricemia. La hiperuricemia es asociada con la HTAS, enfermedad vascular, enfermedad renal y con eventos cardiovasculares. Aun cuando el mecanismo fisiopatológico comienza a dilucidarse, es importante tener en cuenta su papel ya que frecuentemente olvidamos medir sus niveles con cierta regularidad (2 veces por año) sobre todo en el contexto del enfermo hipertenso. Además del potencial daño directo ocasionado por la elevación del ácido úrico, es un marcador de posible actividad inflamatoria, daño en membrana celular e incremento en la producción de radicales libres de oxígeno. Estudios recientes sugieren que el tratamiento de la hiperuricemia (> 7 mg/dL, en el hombre y > 6 mg/dL en la mujer) contribuye de forma significativa al buen control del enfermo con HTAS. Además como elemento importante a recordar es que la mujer después de la menopausia, frecuentemente incrementa los niveles de ácido úrico, situación que en la práctica clínica suele no darse la importancia que merece, pero hoy sabemos que debe reconocerse como un factor crítico de riesgo cardiovascular. Así, en todo enfermo en quien se decida usar diurético tiazídico como monoterapia este aspecto no debe soslayarse.54,55
19. Genética e hipertensión arterial sistémica95
Las variantes genéticas que contribuyen a la hipertensión humana han sido preservadas por la selección natural (y el proceso que se deriva genéticamente), pero es altamente inverosímil que en un contexto evolutivo, haya genes para la hipertensión. Así, la hipertensión es probable que sea un resultado de las variantes genéticas preservadas para otras funciones, y es factible que esas funciones puedan rendir penetraciones en los genes que contribuyen a la presión sanguínea elevada.96
Puesto que las funciones que contribuyen a la hipertensión son complejas, no sorprende que la hipertensión esencial es también una entidad genético–proteómica compleja (son muchos genes que obran recíprocamente de maneras imprevisibles). Actualmente, incluso la naturaleza general de las interacciones del gene–gene y de la proteína–proteína como se relacionan con las enfermedades poligenéticas es mal entendida, de ahí el deseo comprensible de reducir la complejidad del problema limitando la atención a las solas variantes del gene.96
Encontrar variantes individuales con un defecto importante sobre la presión arterial sistémica ha probado ser difícil, pues aunque era de esperarse, la elevación sostenida de la presión arterial (HTAS) es una enfermedad poligénica compleja. Sin embargo, conforme vamos detectando variantes en cada vez más genes, podemos ahora entender nuevas interconexiones del cómo esos genes y sus proteínas cooperan en los caminos biológicos que subyacen a la HTAS.
Actualmente, los estudios de la genética de la HTAS son dominados por acercamientos reduccionistas que son a menudo pensamientos que señalan los aspectos bioquímicos o celulares aislados dirigidos a los mecanismos que promueven la hipertensión. Los métodos apropiados para el estudio de la hipertensión humana por lo tanto pertenecen a la disciplina de la biología de los sistemas.
Así, mientras que los modelos animales han sido de importancia indudable en entender la bioquímica y la fisiología de la HTAS, dichos modelos no son tan eficaces en el descubrimiento del gene o genes involucrados, porque mientras que las tensiones hipertensas innatas imitan la hipertensiónesencial, fallan como modelos verdaderos (representaciones simplificadas de sistemas más complejos). Sin embargo, aun y cuando los estudios genéticos son más difíciles en seres humanos que en animales, debemos cada vez más centrarnos en el hombre al buscar los determinantes genéticos de la HTAS.97,98
Finalmente, la hipertensión resulta de la interacción de genes y del ambiente. Mientras que se indica comúnmente que cerca del 40% de la HTAS es atribuible a los genes, es realmente imposible separar componentes genéticos y ambientales.
19.1 Genes implicados en la hipertensión arterial sistémica
La presión sanguínea es un rasgo cuantitativo con la variación continua del punto bajo a los altos valores, sin punto de desempate obvio en la distribución de la población. Tales rasgos cuantitativos son generalmente poligénicos (el producto de muchos genes). De hecho, cuando la heredabilidad de la HTAS fue establecida en comparaciones de los valores de presión arterial en gemelos idénticos y no idénticos, los patrones de la transmisión de la presión arterial sistémica en familias extendidas y las medidas seccionadas transversalmente de presión arterial en niños adoptados y biológicos dentro de las familias eran los más constantes con herencia poligénica. Las estimaciones de la contribución de factores genéticos derivados de tales estudios sugieren que menos que la mitad de la variación de la presión sanguínea poblacional se puede atribuir a los genes; sin embargo, según lo ya mencionado, comprender la variación fenotípica en componentes genéticos y ambientales se puede realizar solamente en un sistema particular de circunstancias ambientales, pues toda la hipertensión es el resultado de las interacciones del gene–ambiente.98,101
Los genes contribuyen a la hipertensión si tienen variantes alélicas que den lugar a presión arterial sistémica creciente. El modelo estándar sostiene que los efectos de estos alelos múltiples son aditivos, cada variante genética puede contribuir ya sea a un incremento o a un decremento pequeño del nivel de presión arterial sistémica. La situación es indudablemente más compleja, con las interacciones en la genómica, expresión del gene, postranslación, y la proteína que nivela. Incluso después de que sean estos factores comprendidos, según lo observado arriba, los resultados del complejo genético de la hipertensión ayudarán a comprender ciertas diferencias que afecten las funciones integradas de la regulación cardiovascular y renal de presión arterial sistémica.
19.2 Interacciones de gene medio–ambiente101
George Rose, primero precisó que cuando una enfermedad es definida por un valor de umbral arbitrario (eg., 140 mm Hg de TA sistólico para la hipertensión), el predominio de la hipertensión es una función del medio de la población, con quizás una contribución adicional de sesgar la distribución de la población. Las poblaciones abarcan a individuos con los complementos genéticos que diferencian, y cuando exponen a una población de individuos a un sistema común de influencias ambientales, algunas responden más vigorosamente que otras basadas en cómo sus sistemas de genes obran recíprocamente con el ambiente.
Esto se conoce como norma de la reacción. En poblaciones grandes, si la mayoría de los individuos tienen por lo menos cierta respuesta, la distribución de la población entera cambia de puesto a otro de más alta complejidad. Si solamente responden algunos individuos, la distribución se separa y se sesga. En cualquier caso, las exposiciones universales dan lugar a un aumento en la proporción de individuos con la hipertensión. Las diferencias ecológicas en el ambiente de las poblaciones que diferencian el fenotipo de la hipertensión puede sugerir factores causales; los factores ecológicos mejor–estudiados que se asociaron a la hipertensión son producto de obesidad y mecanismos dietéticos del sodio. Los factores ambientales se pueden también sugerir por estudios de exposiciones de individuos intrapoblacionales a los factores que siguen con el fenotipo de interés; el uso del alcohol es un ejemplo para la hipertensión.
Algunos ejemplos:
El GNB3 (proteína de G β–3 el alelo 825 de la subunidad T) demuestra un gradiente latitudinal particularmente de pulso, y con datos a partir de 35 poblaciones en el estudio internacional del sodio, el potasio, y la presión arterial (INTERSALT) y los genotipos de la diversidad humana del genoma proyectan, una asociación muy fuerte del alelo de GNB3 825T con la hipertensión fue observado. Así GNB3 es un gene probable para el cual la selección natural de un alelo que favorece la conservación del sodio y de la vasoconstricción en nuestros antepasados ahora promueve susceptibilidad de la hipertensión en el ambiente moderno.Puesto que GBN3 825T es solamente uno de varios genes reconocidos para haber adaptado los alelos, el impacto de ambientes progresivamente más fríos con la migración lejos del ecuador puede ser una de las fuerzas más importantes que forman una predisposición genética a la hipertensión.
19.3 Papel de la variación genética en la génesis de HTAS100–103
El sistema cardiovascular es complejo e integrado; la Presión Arterial sistémica es un efecto inesperado del sistema en su totalidad. Usando una variedad de modelos experimentales, Guyton y sus colegas desarrollaron un modelo de la fisiología circulatoria que describe la relación del producto del sodio y del agua sobre la regulación de presión arterial sistémica. Mientras que los numerosos mecanismos que afectan la presión arterial sistémica en este modelo, el volumen y el homeostasis a largo plazo de la presión arterial son alcanzados por la natriuresis y la diuresis efectuados por el riñón. La natriuresis inducida por la presión arterial es un sistema negativo clásico de la regeneración o compensación. Cuando se eleva la presión arterial sistémica, la excreción renal del sodio y del agua sobreviene y continúa hasta que la presión arterial sistémica se restaura a un punto en el cual se emparejen el producto y la salida del volumen. Así, sin una alteración en el punto de ajuste del natriuresis renal de la presión, no debe haber aumento sostenido en presión arterial sistémica.
Hay un número de maneras de cambiar el punto de ajuste del presión–natriuresis, el más obvio de cuál es un cambio en la función del riñón (ejem. una disminución del índice de filtrado glomerular). Si baja el índice de filtrado glomerular como resultado de enfermedad o de la senectud normal se compromete la capacidad del riñón de excretar cantidades normales de sodio, y el sistema se adapta para continuar funcionando en un punto más alto de presión arterial.
Además de las mutaciones que causan formas monogénicas de hipertensión, hay un número de otros genes con los alelos relacionados con la hipertensión arterial sistémica. El ejemplo de GNB3 se ha descrito arriba. Así, un alelo de sodio–retención que afecta al promotor del gene del angiotensinógeno (AGT) demuestra un dominio latitudinal similar. El alelo ancestral (el que está presente en nuestro ancestro africano) se asocia a la sensibilidad del sodio de la presión arterial y al igual que el caso para las variantes AGT y GBN3, hay un gradiente latitudinal llamativo para los alelos de CYP 3A5 tales que las poblaciones ecuatoriales tienen un alto predominio del alelo funcional mientras que las poblaciones norteñas tienen un alto predominio de la forma derivada, no funcional. Además, hay una correlación fuerte de esos alelos de CYP 3A5 y AGT que favorecen la sensibilidad al sodio, sugiriendo que ambos alelos respondieron a las mismas fuerzas selectivas creadas por la migración a las latitudes norteñas.
Por último, varios informes han observado una asociación de variantes del β2 – receptor adrenérgico y aspectos de la hipertensión, incluyendo sensibilidad del sodio. Otros genes del candidato que podrían afectar la dirección renal del sodio pueden afectar el canal epitelial tubular distal del sodio. En conclusión, todos estos hallazgos de orden genético apoyan fuertemente la hipótesis de que los genes que contribuyen a las diferencias en la dirección tubular renal del sodio están implicados íntimamente en la predisposición a la hipertensión esencial.104–109
20. Formas secundarias de hipertensión
El abordaje diagnóstico y terapéutico de las etiologías conocidas de una HTAS no es el objetivo de estas Guías. Sin embargo, es recomendable siempre tener en mente esta posibilidad, a pesar de que, tan sólo 5 a 7% de todos los enfermos de hipertensión arterial, tendrán una causa subyacente. En la Tabla X, se enlistan algunas de las causas más comunes de hipertensión secundaria. Una causa secundaria debe siempre descartarse cuando el comportamiento de la HTAS es no habitual (crisis hipertensivas paroxísticas, aparición grave en sujetos muy jóvenes, cambio en el patrón de comportamiento para volverse muy rebelde a tratamiento –estenosis aterosclerótica bilateral de arterias renales–), o bien cuando el fenotipo del enfermo nos sugiera alguna posibilidad de malformación congénita (coartación de aorta, síndrome de Marfán, síndrome de Williams etc.). Un deterioro de la función renal después de bajar a cifras óptimas la presión arterial debe alertar de la posibilidad de estenosis de arterias renales. Antes de considerar a la HTAS como refractaria, se deben descartar causas más comunes de fracaso terapéutico entre las que se incluye, no–adherencia, o dosis subóptimas o manipuladas por el enfermo. Además existen algunas sustancias que pueden contribuir o causar elevación a la presión arterial, tales como: Esteroides Anabólicos, Cafeína, Cocaína, Etanol, Nicotina, Agentes simpaticomiméticos, AINES, Clorpromazina, Corticoesteroides, Ciclosporina, Eritropoyetina, Inhibidores de la Monoamino–Oxidasa, Anticonceptivos orales, Antidepresivos Tricíclicos.110

La enfermedad parenquimatosa renal es una causa común de hipertensión arterial sistémica secundaria, un buen interrogatorio acerca de infecciones urinarias intercurrentes o bien la palpación de masas en la fosa renal debe indicar un ultrasonido intencionado para descartar alteraciones morfológicas y de la relación córtico–sub–cortical, la presencia de cilindros en el sedimento urinario, eritrocitos o abundantes leucocitos deben orientar a problema infeccioso o del parénquima.
20.1 Hipertensión renovascular111
Aunque su prevalencia se estima alrededor del 2% de todas las causas secundarias de hipertensión arterial sistémica, su búsqueda intencionada ha llegado a ser tan alta como el 25% sobre todo en sujetos jóvenes de difícil control. La displasiafibromusculardelasarterias renales es la causa de fondo más común, pero en sujetos adultos con factores de riesgo para aterosclerosis que comienzan con descontrol difícil de su HTAS la sospecha de aterosclerosis de arterias renales debe contemplarse. El ultrasonido renal es útil como estudio de escrutinio ya que diferencias de 1.5 cm entre ambos riñones es sugestivo de estenosis de arteria renal, hasta en el 70% de los casos. La angio–resonancia con gadolinio es el procedimiento diagnóstico más utilizado hoy día. Otra maniobra de ayuda para la sospecha diagnóstica, es el deterioro de la función renal con el uso de IECAs o ARA II, sobre todo en los casos de estenosis renal bilateral, un incremento mayor de 0.7 en la creatinina sérica a la semana de uso, debe hacernos sospechar estenosis de arteria renal bilateral. El tratamiento debe individualizarse según el estado anatómico y puede ir desde intervencionismo, cirugía o tratamiento médico cuando la anatomía es imposible de abordar.
20.2 Feocromocitoma112–118
Se estima una incidencia de 2 a 8 casos por millón de habitantes. Puede tener un fondo genético o bien adquirido. En general la hipertensión tiene un comportamiento estable en un inicio pero en cerca del 70% aparecen paroxismos caracterizados por dolor de cabeza de inicio súbito, sudoración y palidez. El diagnóstico exige de mucha acuosidad del clínico pues la única forma de llegar al diagnóstico es teniendo en mente su posibilidad de existencia. El diagnóstico generalmente se establece con la cuantificación de catecolaminas séricas y sus metabolitos urinarios (metanefrinas). Las pruebas de estimulación o supresión con glucagón o clonidina cada vez se usan menos. El monitoreo ambulatorio de presión es útil para detectar los picos hipertensivos. Toda vez que la sospecha se incremente con los estudios de laboratorio, los estudios de imagen (ultrasonido y/o TAC) son obligados. La Resonancia Magnética Nuclear ha venido a desplazar a otros estudios por su alta sensibilidad y especificidad en la detección de tumoraciones pequeñas. Cuando existe antecedente familiar o localizaciones múltiples la posibilidad de Neoplasia endocrina múltiple debe contemplarse. No olvidar que 10 a 20% de los feocromocitomas no están en suprarrenales y se denominan paragangliomas.
20.3.Aldosteronismo primario119–120
En las últimas décadas ha vuelto el interés por esta entidad ya que en muchas ocasiones no se manifiesta como una tumoración única y se ha demostrado que pueden haber múltiples implantes en la suprarrenal, así, prevalencias del 1% informadas en el pasado han incrementado hasta el 11% en algunas series. Lo más importante es siempre permanecer alerta ante cambios en el comportamiento de la presión del paciente ya conocido como hipertenso, presencia de hipokalemia aunque sea leve de causa desconocida, o bien un comportamiento de HTAS resistente al tratamiento o la necesidad de incrementar de forma considerable dosis o combinaciones para el buen logro de las metas. Ante la sospecha el paciente debe ser enviado a segundo o tercer nivel para su estudio. La prueba de supresión de aldosterona con fludocortisona y la medición de aldosterona y renina en condiciones basales, son pruebas que auxilian mucho a la confirmación del diagnóstico. Recientemente se sugirió utilizar la relación Aldosterona/renina pero la controversia continúa ya que algunos autores señalan que en personas de la tercera edad o de raza negra los resultados no son tan confiables. El uso de espironololactona o eplerenona puede ser utilizada mientras se planea el procedimiento quirúrgico en caso de adenoma. La cirugía laparoscópica ha informado buenos resultados.
20.4 Coartación de aorta121
Es una rara forma de hipertensión y generalmente es detectada en edad pediátrica, sin embargo no es raro sobre todo en países emergentes que el diagnóstico se establezca en la adolescencia o en el adulto joven, la presencia de soplo en precordio y en el dorso, así como una presión sistólica diferencial de más de 10 mm Hg entre las extremidades superiores e inferiores debe alertar al clínico para la realización de los estudios de imagen correspondientes, la resonancia magnética y la angio–tomografía ofrecen hoy día gran exactitud en sus características anatómicas. El uso de angioplastía con STENT ofrece resultados muy alentadores sobre todo en la de tipo diafragmático. Un aspecto que el clínico no debe olvidar es que no es infrecuente que los pacientes queden hipertensos sobre todo cuando se tratan a edades mayores.121
20.5 Síndrome de Cushing122
Se estima que menos del 1% de la población total sufre de síndrome de Cushing, esto significa que en México alrededor de un millón de personas son portadoras de este mal y probablemente un gran porcentaje de ellos están sin diagnóstico. La hipertensión está presente hasta en el 80% de los casos, pero su prevalencia puede ser tan baja como del 50% sobre todo en niños y adolescentes. El habitus externo (obesidad, cara en luna llena, hirsutismo, estrías abdominales, alteraciones en el metabolismo de carbohidratos, obligan a una determinación en orina de 24 h de cortisol, si su valor supera los 110 mmol, la sospecha diagnóstica es altamente sugestiva. Algunos autores sugieren que la determinación de colesterol nocturna o bien en saliva pueden resultar estrategias más prácticas y útiles para escrutinio.122
20.6 Apnea del sueño e hipertensión
El incremento en la prevalencia de obesidad se ha visto reflejado también en un incremento notable en la prevalencia de apnea de sueño. Esta entidad condiciona desaturaciones nocturnas que despiertan en grados variables actividad adrenérgica que se refleja en elevaciones de la presión arterial sobre todo en la noche. Frecuentemente amanecen con dolor de cabeza y acúfenos. El registro matutino o bien el estudio de monitoreo ambulatorio son de utilidad para analizar el impacto de la apnea obstructiva sobre el control de la presión arterial sistémica, no es infrecuente que el número y dosis de antihipertensivos se reduzcan de forma considerable cuando se logra un buen control de la apnea del sueño.123
20.7 Hipertensión arterial sistémica maligna.
El término HTAS maligna fue descrito por Volhard y Fahr en 1914. Se definió como una entidad hipertensiva de rápida progresión con alta mortalidad en la cual el 99% de los portadores de este mal estaban muertos antes de 5 años. Sin embargo con el advenimiento de la diálisis y el trasplante se ha logrado reducir su mortalidad a menos del 25% a 5 años. Esta clase de HTAS habitualmente cursa con cifras muy elevadas y difíciles de controlar, con presencia común de hemorragias y exudados en retina, puede además haber papiledema, pero su ausencia no la descarta, es común la microangiopatía y daño renal progresivo. Trastornos graves en la regulación intrarrenal de angiotensina y otros péptidos vasoactivos se han relacionado a la patogénesis de esta entidad.Demanera más reciente se han descrito otros componentes inflamatorios como mediadores o detonantes de esta entidad.124
A diferencia de la HTAS esencial, donde los síntomas suelen ser muy insidiosos, en la de tipo acelerada o maligna, habitualmente hay síntomas. La cefalea y los síntomas visuales son los más comunes. Los dolores de cabeza son frecuentemente matutinos. El diagnóstico diferencial con la hipertensión de origen renovascular es obligado. Los estudios histológicos muestran un engrosamiento mixoide de las arteriolas, predominantemente en las células del músculo liso. En enfermos con un comportamiento agresivo de daño a órganos blanco, la necesidad del uso de más de tres fármacos para lograr el control deben hacer sospechar esta entidad.104 Es aconsejable que este tipo de enfermos siempre sean evaluados por el especialista.
Debido a que lamentablemente la HTAS es desconocida por el 50% de sus portadores, las urgencias hipertensivas siguen siendo un grave problema de salud en México, de hecho incluso los pacientes conocidos de ser portadores de HTAS, ingresan en promedio 4 veces por año a algún tipo de servicio de urgencia en clínicas y hospitales.
20.8 Hipertensión arterial sistémica inducida por drogas110
Con frecuencia minimizamos la posibilidad de que la HTAS está asociada a estados de ansiedad o crisis existenciales críticas. Otorgamos el diagnóstico de HTAS sin tomar en cuenta el componente reactivo, si bien estos pacientes con eltiemposuelen volverse hipertensos,su vigilancia y el uso del monitoreo ambulatorio son de extrema utilidad. Algunas sustancias que se han asociado a incremento en la presión arterial son: ingesta indiscriminada de alcohol, anticonceptivos orales, cocaína, anfetaminas, eritropoyetina, cyclosporina, tracolimus, hormonas tiroideas.
21. Estratificación de riesgo del paciente con HTAS
El análisis multicategórico por el método de consolidación conjuntiva14 utilizado en ENSA 2000,4 permitió apreciar de manera objetiva los diferentes gradientes porcentuales de cambio en la prevalencia de las ECEA, dependiendo de varias circunstancias.
Así, para hipertensión, es importante considerar las características clínicas iniciales en cada paciente, ya que nos puede ayudar a estimar la prevalencia. Aunque existen múltiples intentos por lograr una estratificación de riesgo práctica, sencilla y fácil de aplicar. Ninguna remplazará al buen juicio del clínico. Se debe partir que el ser portador de hipertensión ya es en sí mismo un riesgo para la salud cardiovascular, la morbimortalidad se incrementará en la medida que se agreguen más factores de riesgo cardiovascular tales como obesidad, resistencia a insulina, diabetes, dislipidemia, la edad, el género, los antecedentes familiares y el entorno ambiental de cada caso. Un mismo paciente puede reducir o incrementar su probabilidad de presentar un evento cardiovascular mayor en la medida que se contemple una evaluación de riesgo cardiovascular total tomando todos los elementos. Nuestro sistema de clasificación HTM (Hipertensión Arterial Sistémica de México) pretende al igual que muchos otros sistemas de clasificación servir de ayuda para una clasificación rápida y sencilla del entorno clínico del paciente portador de hipertensión arterial sistémica basado en las encuestas nacionales y utilizando como marco de referencia lo publicado en la literatura mundial.
22. Sistema institucional para clasificación de grupos de riesgo
La edad, la diabetes, el síndrome metabólico, la obesidad, la presencia de daño a órgano blanco y el grado de elevación de la presión arterial sistémica son sin duda, los principales factores que determinan con mucho la probabilidad de desarrollar un evento cardiovascular mayor. La combinación de los factores señalados, permite clasificar a más del 85% de todos los hipertensos y puede además, guiar la conducta terapéutica.
La combinación de los factores señalados en la Tabla XI dieron origen a una propuesta de clasificación denominada "Clasificación–HTM", para señalar que es un sistema de clasificación de HTAS que conjunta la presencia de otros factores de riesgo cardiovascular comúnmente asociados. Esta clasificación puede ser útil para países con características sociodemográficas similares a México*. La clasificación fue diseñada con la idea de tener un sistema simple y práctico de estratificación clínica que nos permita un abordaje diagnóstico–terapéutico de primer contacto, sencillo y fácil de aplicar en el enfermo adulto. Sin embargo, esta propuesta de clasificación no debe ser tomada como un dogma, o paradigma coercitivo.
La clasificación tiene dos grandes grupos: 1). HTM–1, que designa a enfermos hipertensos sin evidencia de síndrome metabólico o de DM–2, y, 2). HTM–2 para clasificar a aquellos hipertensos portadores de síndrome metabólico o DM–2. En este sentido, el lector podrá observar que en México desafortunadamente HTM2 será la de presencia más frecuente, por la alta prevalencia del síndrome metabólico. El sistema de clasificación HTM, toma en cuenta a 5 indicadores básicos, que rápidamente permiten al clínico saber el contexto del enfermo hipertenso al cual se enfrenta por lo que tendrá que diseñar un plan de trabajo y metas terapéuticas. Además debido a los resultados contundentes del estudio AS–COT–BPLA,126 la asociación de una estatina para el control estricto de la dislipidemia aterogénica (Ω), contribuye a un mejor control de la presión arterial por lo que siempre debe tenerse en mente el manejo individual y global del paciente hipertenso. Elbuencontroldefactores co–mórbidos de riesgo cardiovascular frecuentemente ayuda a un mejor control del paciente hipertenso y viceversa.
El sistema de clasificación HTM propuesto por nuestro grupo de trabajo, nos permitió la construcción de las recomendaciones para el tratamiento farmacológico y no farmacológico, dichas recomendaciones aparecen en la Tabla XII y los Algoritmos 1,2 y 3.
23. Posición institucional ante el paciente con hipertensión arterial sistémica normal alta o pre–hipertensión
Cuando en la clasificación del JNC–VII apareció el término pre–hipertensión, en vez de presión normal alta como la definen los europeos, fue motivo de múltiples controversias y de publicaciones hasta en periódicos y revistas de circulación popular. El tiempo se ha encargado de demostrar que no todo era malo ni una simple nota de amarillismo. Los clínicos sabemos que la hipertensión arterial tiene todo un continuo fisiopatológico y que para cuando alcanza el límite de 140/90 mm Hg, posiblemente ya han ocurrido un sinnúmero de alteraciones en el funcionamiento endotelial, neurohormonal y renal. El Estudio TROPHY,125 nos vino a demostrar el papel indiscutible del sistema renina–angiotensina–aldosterona en la etiopatogénesis, al mismo tiempo nos dejó ver que tratar a los de presión normal alta con antagonista ARA2 puede retrasar su aparición en el horizonte clínico, pero que de ninguna manera es la panacea. Nos vino a recordar la dinámica de los procesos fisiopatológicos subyacentes y la necesidad de vigilar más de cerca a estos pacientes y de establecer medidas preventivas sobre el peso y la alimentación ya que más del 40% de los que no recibieron tratamiento y tenían discretamente alterado su monitoreo ambulatorio de 24 h, se volvieron formalmente hipertensos a los 12 meses de seguimiento.
24. Bases del tratamiento no farmacológico en hipertensión arterial sistémica
La modificación de la alimentación juega un papel fundamental en el manejo de la HTAS. Varias [Guías Alimentarias] brindan consejos basados en conceptos científicos a fin de promover la salud y reducir, a través de la dieta y la actividad física, el riesgo de enfermedades crónicas mayores. En los Estados Unidos, las principales causas de morbilidad y mortalidad están relacionadas con la mala alimentación y el estilo de vida sedentario. Algunas enfermedades específicas vinculadas con la mala alimentación y la inactividad física incluyen la enfermedad cardiovascular, la diabetes tipo 2, la hipertensión, la osteoporosis y ciertos tipos de cáncer. Además, la mala alimentación y la inactividad física, que tienen como resultado un desequilibrio energético (se consumen más calorías de las que se gastan), son los factores más importantes que contribuyen al aumento de la población con sobrepeso y obesidad en este país. Una dieta que no aporte un exceso de calorías, siguiendo las recomendaciones de este documento, combinada con la actividad física, debería mejorar la salud de la mayoría de las personas.
24.1 Recomendaciones sobre la alimentación
Un componente importante de cada revisión quinquenal de Guías Alimentarias es el análisis de la información científica nueva por parte del Comité Asesor para las Guías Alimentarias (CASGA), es el principal recurso que utilizan los Departamentos para desarrollar el informe sobre las Guías. El Informe del CASGA de 2005 es un análisis científicodetallado.Elinforme científico se utilizó para desarrollar las Guías Alimentarias en forma conjunta entre los dos Departamentos y constituye la base de las recomendaciones que utilizarán la FDA para el desarrollo de sus programas y políticas. Por lo tanto, esta publicación está orientada a quienes desarrollan las políticas, a los responsables de la educación en materia de nutrición, a los nutricionistas y a los proveedores de salud en lugar de al público en general, como sucedía con las versiones anteriores de las Guías Alimentarias. Además, contiene más información técnica.128
La intención de las Guías Alimentarias es resumir y sintetizar los conocimientos relativos a los nutrientes individuales y componentes de los alimentos en recomendaciones para un patrón alimentario que el público pueda adoptar. En esta publicación, las Recomendaciones clave están agrupadas bajo nueve áreas de interés relacionadas. Las recomendaciones se basan en la preponderancia de la evidencia científica para la reducción del riesgo de enfermedades crónicas y la promoción de la salud. Es importante recordar que se trata de mensajes integrados que deben implementarse como un todo. Tomadas en su conjunto, alientan a la mayoría de los estadounidenses a consumir menos calorías, hacer más actividad física y elegir con más criterio sus alimentos.
Una premisa básica de las Guías Alimentarias es que las necesidades de nutrientes deberían satisfacerse principalmente a través del consumo de alimentos. Los alimentos aportan un conjunto de nutrientes y otros componentes que posiblemente tengan efectos beneficiosos para la salud. En ciertos casos, los alimentos fortificados y los suplementos nutricionales pueden resultar fuentes útiles de uno o más nutrientes que de lo contrario se consumirían en cantidades inferiores a las recomendadas. Sin embargo, los suplementos nutricionales, si bien se recomiendan en algunos casos, no reemplazan una dieta saludable.
El Plan de Alimentación con Enfoques Nutricionales para Detener la Hipertensión (Dietary Approaches to Stop Hypertension, [DASH] Eating Plan)129 que se usa en USA, está diseñado para incorporar las recomendaciones nutricionales en hábitos alimentarios saludables para la mayoría de las personas. Estos patrones alimentarios no constituyen dietas para bajar de peso sino ejemplos ilustrativos de cómo alimentarse de acuerdo con las Guías Alimentarias. Los patrones alimentarios están construidos a través de unagama de niveles de calorías a fin de satisfacer las necesidades de diversos grupos de edad y sexo. Para la Guía de Alimentos, las estimaciones respecto del contenido de nutrientes para cada grupo y subgrupo de alimentos se basan en ingestas alimentarias con ponderación poblacional. Las estimaciones de contenido de nutrientes para el Plan de Alimentación DASH se basan en alimentos seleccionados elegidos para un ejemplo de menú de 7 días. Si bien originalmente fue desarrollado para estudiar los efectos de un patrón alimentario sobre la prevención y el tratamiento de la hipertensión, el DASH es un ejemplo de un plan de alimentación equilibrado compatible con las Guías Alimentarias 2005. En la mayor parte de esta publicación, los ejemplos utilizan un nivel de 2,000 calorías como referencia con el fin de coincidir con la tabla de datos nutricionales. Aunque este nivel se utiliza como referencia, la ingestión de calorías recomendada diferirá para las personas en función de su edad, sexo y nivel de actividad. En cada nivel de calorías, es posible que las personas que consuman alimentos densos en nutrientes puedan cumplir con su ingesta de nutrientes recomendada sin utilizar todas las calorías asignadas. Las calorías restantes, es decir, la cantidad de calorías discrecionales permitidas, les dan a las personas la flexibilidad de consumir algunos alimentos y bebidas que quizás contengan grasas agregadas, azúcares agregados y alcohol.
Las recomendaciones de las Guías Alimentarias son para mayores de dos años de edad. Es importante incorporar las preferencias alimentarias de los diferentes grupos raciales/étnicos, vegetarianos y demás al planificar las dietas y desarrollar programas y materiales educativos. La Guía de Alimentos DASH son suficientemente flexibles como para incluir una gama de preferencias alimentarias y culinarias.
A continuación se incluye una lista de Guías Alimentarias por capítulos.
Recomendaciones clave
• Consuma una variedad de alimentos y bebidas con alta densidad de nutrientes, dentro de los grupos alimentarios básicos y, a la vez, elija alimentos que limiten la ingesta de grasas saturadas y trans, colesterol, azúcares agregados, sal y alcohol.
• Cumpla con las ingestas recomendadas dentro de las necesidades energéticas adoptando un patrónde alimentaciónbalanceado.
Recomendaciones clave para grupos específicos de la población
• Personas mayores de 50 años. Consuma vitamina B12 en forma cristalina (es decir, en alimentos fortificados o suplementos).
• Mujeres en edad de concebir que tengan la posibilidad de quedar embarazadas. Consuma alimentos con alto contenido de hierro heme y/o alimentos vegetales ricos en hierro, o alimentos fortificados con hierro con un mejorador de la absorción del hierro, como alimentos ricos en vitamina C.
• Mujeres en edad de concebir que tengan la posibilidad de quedar embarazadas y mujeres que estén en el primer trimestre del embarazo. Consuma diariamente una cantidad adecuada de ácido fólico sintético (de alimentos fortificados o suplementos) además de las formas alimentarias del folato, siguiendo una dieta variada.
• Adultos mayores, personas de piel oscura y personas expuestas a una cantidad insuficiente de radiación de la banda ultravioleta (es decir, luz solar). Consuma vitamina D adicional en alimentos fortificados con vitamina D y/o suplementos.
24.2 Manejo del peso
Para mantener su peso corporal en un rango saludable, equilibre las calorías consumidas en forma de alimentos y bebidas con las calorías que gasta. Para prevenir el aumento gradual del peso con el tiempo, vaya disminuyendo lentamente las calorías consumidas en alimentos y bebidas, y aumente la actividad física.
Recomendaciones clave para grupos específicos de la población
Quiénes necesitan perder peso. Proponga a perder peso en forma lenta pero constante disminuyendo la ingesta de calorías, pero manteniendo una ingesta adecuada de nutrientes, y aumentando la actividad física. Niños con sobrepeso. Reduzca la tasa de aumento del peso corporal, pero sin interferir en el crecimiento y el desarrollo. Consulte a un proveedor de cuidados de la salud antes de indicarle a un niño una dieta para bajar de peso.
Embarazadas. Asegure un aumento de peso apropiado, según lo indicado por un proveedor de cuidados de la salud. Mujeres en período de lactancia. Una reducción moderada del peso es segura y no compromete el aumento del peso del bebé en período de lactancia.
24.3 Actividad física
Realice actividad física regular y reduzca las actividades sedentarias para promover la salud, el bienestar psicológico y un peso corporal saludable.
1. Para reducir el riesgo de enfermedades crónicas en la adultez, la mayoría de los días de la semana, realice hasta por lo menos 30 minutos de actividad física de intensidad moderada, además de su actividad habitual, en el trabajo o en el hogar.
2. La mayor parte de las personas pueden obtener más beneficios para la salud realizando actividad física más vigorosa o más prolongada.
3. Para ayudar a manejar el peso corporal y prevenir el aumento del peso corporal gradual y poco saludable en la adultez: realice aproximadamente 60 minutos de actividad moderada a vigorosa, la mayoría de los días de la semana y, a la vez, no se exceda de los requisitos de ingesta calórica.
4. Para mantener el peso alcanzado después del descenso en la adultez: realice actividad física de intensidad moderada durante 60 a 90 minutos diarios, como mínimo, y a la vez, no se exceda de los requisitos de ingesta calórica. Es posible que algunas personas deban consultar a un proveedor de la salud antes de participar en este nivel de actividad.
5. Desarrolle su aptitud física incluyendo acondicionamiento cardiovascular, ejercicios de estiramiento para mayor flexibilidad, y ejercicios de resistencia o calistenia para la fortaleza y resistencia muscular.
Recomendaciones clave para grupos específicos de la población
Niños y adolescentes. Realice por lo menos 60 minutos de actividad física la mayoría de los días de la semana o preferentemente todos los días.
Embarazadas. En caso de que no existan complicaciones médicas ni obstétricas, incorpore 30 minutos o más de actividad física de intensidad moderada la mayoría de los días de la semana o preferentemente todos los días. Evite las actividades que conlleven un alto riesgo de caídas o traumatismos abdominales.
Mujeres en período de lactancia. Sepa que ni el ejercicio agudo ni el ejercicio regular afectan la capacidad de la madre para brindarleasu bebé una buena lactancia.
Adultos mayores. Realice actividad física regular para reducir las declinaciones funcionales asociadas con el envejecimiento y para conseguir los demás beneficios de la actividad física identificados para todos los adultos.
24.4 Grupos de alimentos a promover
Consuma una cantidad suficiente de frutas y verduras, manteniéndose dentro del marco de las necesidades energéticas. Para una ingesta de 2,000 calorías tomada como referencia, se recomiendan dos tazas de fruta y 2// tazas de vegetales por día, y las cantidades serán mayores o menores, según el nivel de calorías.
Elija una variedad de frutas y verduras cada día. En particular, seleccione alimentos de los cinco subgrupos de vegetales (verde oscuro, naranja, legumbres, vegetales con almidón y otros vegetales) varias veces por semana.
Consuma 3 o más equivalentes en onzas de productos integrales por día, y el resto de los granos recomendados, de productos enriquecidos o integrales. En general, por lo menos la mitad de los granos consumidos deben provenir de granos enteros.
Consuma 3 tazas por día de leche descremada o semidescremada, o productos lácteos equivalentes.
Grasas
Consuma menos del 10 por ciento de las calorías de ácidos grasos saturados y menos de 300 mg/día de colesterol, y mantenga el consumo de ácidos grasos trans lo más bajo posible.
Mantenga la ingesta total de grasas a un nivel de entre el 20 y el 35 por ciento de las calorías, con la mayoría de las grasas provenientes de fuentes de ácidos grasos poli–insaturados y mono–insaturados, como pescado, nueces y aceites vegetales.
Al seleccionar y preparar carnes, aves, legumbres, leche o productos lácteos, elija productos magros, de bajo contenido graso o sin grasa.
Limite la ingesta de grasas y aceites con alto contenido de ácidos grasos saturados y/o trans, y elija productos con bajo contenido de dichas grasas y aceites.
Carbohidratos
Elija con frecuencia frutas, vegetales y granos enteros ricos en fibras. Elija y prepare los alimentos y las bebidas con pocos azúcares agregados o edulcorantes calóricos, como las cantidades sugeridas por la Guía de Alimentos del USDA y el Plan de Alimentación DASH. Reduzca la incidencia de caries dentales practicando una buena higiene bucal y consumiendo con menos frecuencia alimentos y bebidas que contengan azúcares y almidón.
Sodio y potasio
Consuma menos de 2,300 mg de sodio (aproximadamente 1 cucharadita de sal) por día. Elija y prepare alimentos con poca sal. Al mismo tiempo, consuma alimentos ricos en potasio, tales como frutas y vegetales. Personas con hipertensión, población negra y adultos de mediana edad y adultos mayores. Proponga a consumir no más de 1,500 mg de sodio por día y cumpla con la recomendación de consumo de potasio (4,700 mg/día) en los alimentos.
24.5 Bebidas alcohólicas
Quienes decidan tomar bebidas alcohólicas deben hacerlo de manera sensata y con moderación, lo cual se define como el consumo de hasta un trago por día para las mujeres y hasta dos tragos por día para los hombres.
Algunas personas no deben tomar bebidas alcohólicas, incluidas aquellas que no pueden restringir su ingesta de alcohol, las mujeres en edad de concebir que tienen la posibilidad de quedar embarazadas, las embarazadas y las mujeres en período de lactancia, los niños y adolescentes, las personas que tomen medicamentos que interactúan con el alcohol y aquellas personas que tengan condiciones médicas específicas.
Las personas que realicen actividades que requieran atención, habilidad o coordinación, tales como conducir vehículos u operar maquinarias, deben evitar tomar bebidas alcohólicas.
24.6 Recomendaciones globales de apoyo nutricional
1. Utilice muchos condimentos en lugar de sal. Cuando cocine o en la mesa, sazone las comidas con hierbas, especias, limón, lima, vinagre o mezclas de condimentos que no contengan sal.
2. Utilice pollo, pescado y carne magra frescos en vez de utilizar carnes enlatadas, ahumadas o procesadas.
3. Sírvase porciones moderadas, y cuando tome un refrigerio, coma fruta, verduras, o palomitas de maíz sin sal y sin manteca.
4. Elija comidas"depreparación rápida" que tengan bajo contenido de sodio. Trate de no comer muchas comidas congeladas, ni platos combinados, como pizza, mezclas en paquete, sopas o caldos enlatados, y aderezos para ensalada (ya que, en general, contienen mucho sodio).
5. Comience el día con un desayuno de cereales con bajo contenido de sal y sodio.
6. Cocine arroz, pastas y cereales calientes sin sal; trate de no comer arroz, pastas o mezclas de cereales que sean instantáneos o condimentados, ya que usualmente contienen sal.
7. Compre verduras frescas, congeladas o enlatadas "sin agregado de sal".
8. Beba agua en lugar de beber refrescos con alto contenido de azúcar.
9. Cuando vaya a comer afuera, retire el salero de la mesa. Disminuya la cantidad de condimentos, como ketchup, encurtidos (pickles) y salsas, que tienen ingredientes con alto contenido de sal.
10. Trate de no comer comidas rápidas o procesadas con alto contenido de sal y sodio.
25. Tratamiento farmacológico
Lo más importante en el tratamiento de la HTAS es la reducción en las cifras de presión. Sin embargo, el fármaco de primera línea es siempre tema de discusión. Nuestra propuesta es primero estratificar las características del enfermo hipertenso a tratar, basados en la clasificación HTM y en la meta en mm Hg a lograr.
Tipos de medicamentos
Como un intento de resumen al máximo se describen algunas características de los principales antihipertensivos.
Diuréticos
Los diuréticos a veces son llamados las "pildoras del agua" porque trabajan en el riñón y eliminan agua y el sodio. El efecto colateral de los diuréticos de ASA es la eliminación de potasio que puede generar hipokalemia. El más utilizado es el diurético tiazídico a dosis natriuréticas más que diuréticas. En México la droga más comúnmente usada es la Clortalidona y la Hidroclorotiazida. Esta última frecuentemente está combinada con algunos antihipertensivos en dosis desde 12.5 mg hasta 25 mgrs. Como tratamiento de primera línea no está recomendado, salvo en casos de hipertensión sistólica aislada estadio I, que responde condosisbajas. Debe existir ausencia de obesidad, resistencia a insulina o diabetes. Son muy útiles en pacientes con evidencia de falla ventricular izquierda. La vigilancia de electrolitos séricos es recomendable ya que algunos pacientes ancianos muestran hipersensibilidad y pueden ocasionar hiponatremia.
Betabloqueadores
Los betabloqueadores reducen el estímulo de los receptores beta–adrenérgicos del corazón y vasos. Esto hace que el corazón disminuya su frecuencia cardíaca y con menos fuerza realice su impulso. La mayoría de los antihipertensivos actuales de esta familia actúan de manera más selectiva sobre los receptores B1 con lo cual se ha reducido la incidencia de efectos indeseables. Como terapia antihipertensiva de primera línea se aconseja en sujetos sin contraindicación (neumópatas con broncorreactividad), de preferencias jóvenes y no obesos o con cintura < 90 cm, y sin evidencia de trastornos del metabolismo de carbohidratos. Su uso en ocasiones se debe más a que hay otra razón para ello, como lo es, la existencia de cardiopatía isquémica asociada. En personas de edad avanzada, o bien, en sujetos obesos, si no hay una clara indicación, su uso debería restringirse. Su uso con diuréticos no es recomendable a menos que exista falla cardíaca o renal importante con retención hídrica grave.
Inhibidores de la enzima convertidora de angiotensina (IECA)
Los IECA son medicamentos que actúan directamente bloqueando a la enzima que convierte al decapéptido llamado Angiotensina I en una hormona de 8 aminoácidos llamada angiotensina II, misma que tiene una extraordinaria potencia como vasoconstrictor y estimula además los procesos de remodelación nocivos en vasos y corazón. Es una hormona mitogénica y favorece los procesos de fibrosis, aterogénesis, hipertrofia ventricular y daño renal. Los IECAs son medicamento de primera línea en hipertensión con daño a órganos blanco, sobre todo si hay daño renal. Su principal limitante es que hasta un 15–25% de los pacientes presentan tos como efecto secundario, mismo que desaparece al descontinuar el medicamento. Si se usa en un paciente con micro o macroalbuminuria y éste no alcanza cifras adecuadas, se puede combinar a un ARA2 y/o calcioatagonista.
Antagonistas del receptor tipo 1 de angiotensina II (ARA2)
Hoy se reconoce que el efecto nocivo del exceso de Angiotensina II se debe a la estimulación de su receptor tipo I. El descubrimiento de los ARA2 demostró esta teoría y su uso en la práctica clínica va ganando terreno. La evidencia acumulada en los últimos 20 años los coloca como tratamiento de primera línea en el tratamiento de la hipertensión arterial sistémica cuando hay evidencia de daño a órganos blanco. Sobre todo hipertrofia ventricular y/o daño renal manifestado por proteinuria (micro o macroalbuminuria). Aunque hay efecto de clase, la evidencia en grandes ensayos clínicos de nefro/cardioprotección sugiere diferencias que deberían tomarse en cuenta. La vida media, las dosis y la interacción con medicamentos u alimentos deben considerarse a la hora de elegir alguno. Sin embargo, no debe olvidarse que en cerca del 75% los pacientes con daño en órgano blanco, el uso de tratamiento combinado es muy frecuente, de hecho una combinación de ARA2–IECA o ARA2/Calcioantagonista con o sin diurético tiazídico son de uso muy común ya que la meta terapéutica es mucho más estricta en el paciente con daño a órganos blanco donde se espera lograr cifras menores a 125/80 mm Hg.
RECUERDE! El bloqueo del Sistema Renina–Angiotensina–Aldosterona es piedra angular en el tratamiento de primera línea en todo paciente portador de HTAS con daño a órganos blanco o diabetes.
Bloqueadores del canal del calcio (CCBs)
Debido a la popularidad del bloqueo del sistema Renina–Angiotensina–Aldosterona, el uso de los calcioantagonistas se pensó fuese cada vez menor. Nada más falso que esto. Su potencia antihipertensiva está plenamente demostrada y, aunque los estudios comparativos con IECAS o con ARA2 demuestran su similitud antihipertensiva. Sus efectos como antiproliferativos y protectores de daño renal y de regresión en la hipertrofia continúan en discusión. Sin embargo, cuando la meta terapéutica en mm Hg no se ha logrado con un IECA o ARA2, en pacientes con HTAS complicada, el uso combinado con un calcioantagonista es muy recomendable. Pueden ser tratamiento de primera línea en pacientes jóvenes, obesos y sin evidencia de dañoa órganos blanco. Son muy útiles también en pacientes que cursan además con hipertensión pulmonar o como coterapia en casos bien seleccionados de cardiopatía isquémica. Debido a la alta prevalencia en nuestro medio de daño a órganos blanco hace que su uso en combinación con un bloqueador del sistema Renina–Angiotensina–Aldosterona sea cada vez más frecuente. RECUERDE: La meta en pacientes con daño a órganos blanco sobre todo con hipertrofia ventricular, o daño renal o diabetes debe ser < 125/ 80 mm Hg.
Alfa–bloqueadores
Los vasos arteriales son ricos en alfa–receptores tipo 1 y 2, de ahí que los medicamentos que bloquean a estos receptores producen un efecto vasodilatador que favorece la disminución de las resistencias vasculares periféricas y por ende disminución de la presión arterial y facilita el vaciamiento del flujo cardíaco. Su principal efecto colateral es hipotensión ortostática y taquicardia.
Alfa–beta–bloqueadores
Estos medicamentos provocan vasodilatación periférica y aprovechan los beneficios del bloqueador beta en corazón, son buenos antihipertensivos pero su uso debería reservarse a casos bien seleccionados.
Vasodilatadores directos
Algunos medicamentos como la hidralazina tienen efecto vasodilatador directo y se han clasificado de forma separada. Su uso en la práctica continúa, pero debe reservarse a casos muy especiales como son los portadores de hipertensión pulmonar, o bien en algunos casos de HTAS del embarazo.
Inhibidores directos del sistema nervioso
Aunque continúan en el mercado algunos medicamentos de efecto central cerebral (Clonidina), sus efectos indeseables y la existencia de otros fármacos de eficacia similar deben reducir su uso a un grupo de pacientes muy específicos, como son aquéllos con HTAS muy refractaria.
Inhibidores de ECA tipo 2 y bloqueadores del receptor de endotelina.
Recientemente se ha descrito la existencia de una enzima convertidoradeangiotensinatipo 2 (ECA–2) que convierte a la Angiotensina II en Angiotensina 1–9 y puede favorecer la formación de la Angiotensina 1–7, su bloqueo y su repercusión en la clínica está cada vez más evidente. Así, se considera hoy día al verdadero equilibrante natural de la Ang–II, es la angiotensina 1–7, de la cual se reconoce ya su receptor proto–oncogénico denominado mas, esta línea de investigación abre nuevas oportunidades terapéuticas. Por su parte los inhibidores del receptor de endotelina tipo 1, tiene efectos similares a los ARA2, sin embargo su uso en la práctica clínica está bajo estudio y los resultados no han sido tan alentadores.
Bloqueadores de renina
Algunas nuevas combinaciones, o bien drogas con diferente mecanismo de acción como lo es el aliskerin (bloqueador de renina), dan resultados alentadores, sin embargo el manejo del paciente hipertenso debe individualizarse y los medicamentos novedosos requieren más estudios FASE III y resistir la prueba del tiempo. Cabe señalar que aliskerin ya fue aprobado por FDA
26. Nuevos datos y resultados a reflexionar130
Como ya se señaló, el presente trabajo fue emprendido para tomar en cuenta las guías americanas y europeas incluyendo las del centro de colaboración nacional para las condiciones crónicas, basado en la universidad real de médicos de Londres–2006, con dos metas: incorporar nueva evidencia en el instituto nacional para la salud y la práctica clínica de la excelencia (NICE), y colaborar con la Sociedad Británica de Hipertensión (BHS) para producir el nuevo consejo común para los prescriptores primarios del cuidado en el NHS. En general se puede afirmar que los británicos han retirado a los beta–bloqueadores como terapia de primera línea. Nosotros por el contrario pensamos que se debe ser cauto pues en sujetos jóvenes, sin obesidad ni trastorno de carbohidratos pueden ser candidatos idóneos para el uso de betabloqueador, sobre todo si existe un fuerte componente de ansiedad e hiperreactividad.
Además, como ya se señaló, la división en dos grandes grupos del sistema de clasificación HTM tipos 1 y 2 está en relación a la presencia o no de síndrome metabólico y/o diabetes. Así, la evidencia actual sugiere que la mayor prevalencia de daño a órgano blanco se da en el grupo de HTM–2. Por lo tanto no sólo es el nivel de presión arterial el único factor que debe determinar la conducta terapéutica farmacológica inicial. Así por ejemplo, un enfermo entre los 20 a 34 años sin evidencia de factores de riesgo asociados y sin obesidad puede recibir tratamiento con betabloqueador de primera instancia asociado o no a diurético o bien a un calcioantagonista, dependiendo de la meta en mm Hg a lograr; en cambio, un individuo de edad similar pero con síndrome metabólico y/o evidencia de daño renal, el tratamiento de primera línea deberá ser un IECA o ARA2, con o sin diurético, o bien con o sin calcioantagonista, dependiendo de la meta terapéutica a lograr.
Es decir, siempre se deben de marcar dos aspectos. 1). El tipo de clasificación HTM correspondiente y 2). La meta en mm Hg a lograr en cada caso. Por lo tanto el tipo HTM, en general nos auxilia a determinar el tratamiento farmacológico de primera línea. Por otra parte, la meta a lograr en términos de mm Hg, determinará la necesidad y características del tratamiento combinado a utilizar. El diurético tiazídico es el fármaco de combinación de uso más común, sin embargo, en sujetos jóvenes en quienes la frecuencia de hipertensión sensible a sodio es menor, el uso de un calcioantagonista es una alternativa útil.
Siendo la obesidad el principal catalizador de las ECEA, el cambio en el estilo de vida y alimentación son sin duda piedra angular en todo individuo hipertenso.
Además, es importante señalar que en México como en otros países, la obesidad es el principal detonante de síndrome metabólico y resistencia a la insulina, situación que frecuentemente limita el uso de betabloqueador como fármaco de primera línea y en ausencia de daño a órganos blanco el uso de un calcio–antagonista ofrece una buena alternativa como fármaco inicial.
No obstante, como se detalla en la Tabla XII, el hipertenso con evidencia de daño a órganos blanco debe siempre iniciar con un bloqueador del sistema renina–angiotensina (ARA2 o IECA), independientemente de su peso. Por lo anterior la búsqueda intencionada de proteinuria (micro o macroalbuminuria) o hipertrofia ventricular izquierda es obligada antes de decidir el fármaco inicial más apropiado. Más aún, debido al sub–diagnóstico de HTAS, o bien a su diagnóstico tardío, la mayoría de los enfermos son atendidos cuando seha desarrolladoyaalgúngrado de daño a órgano blanco. Si bien, esto representaría la necesidad de usar más bloqueadores del sistema Renina–Angiotensina, en la práctica diaria es común observar la necesidad de asociar más de un fármaco para lograr la meta ideal en mm Hg. La asociación de IECA o ARA2, con diurético y/o calcioantagonista es una práctica muy común. La posibilidad de asociar IECA con ARA2, no debe descartarse sobre todo en el contexto del paciente hipertenso con diabetes en quien la reducción óptima de proteinuria no se ha alcanzado.
27. Consideraciones finales
1. En el México del año 2008, el panorama epidemiológico de la Hipertensión Arterial Sistémica, se presenta como un verdadero reto de Salud Pública; una prevalencia media del 31%, encauzada sobre una tendencia creciente, requiere de una especial atención.
2. La distribución poblacional de la hipertensión arterial sistémica en nuestro país, le apartan de los patrones globales de detección, diagnóstico, tratamiento y prevención. La gran masa de nuestra población mexicana está compuesta por personas menores de 50 años de edad, lo que determina una gran proporción de hipertensión arterial de predominio diastólico. Otras características intrínsecas de nuestra población, como las de carácter étnico, genómico y fenómico, imprimen rasgos muy particulares a las diversas formas de Hipertensión Arterial Sistémica en México, que obligan al planteamiento de estrategias de atención especiales.
3. La concurrencia parcial o total con elementos del síndrome metabólico (resistencia a la insulina–diabetes mellitus 2, sobrepeso–obesidad, triglicéridos altos, colesterol HDL bajo), y con otros factores como microalbuminuria, hiperuricemia, estado proinflamatorio y procoagulante, apunta hacia el concepto de una cadena patogénica. Mientras se dilucida si existe o no, una relación de patofisiología compartida en esta cadena patogénica, es aconsejable tomar en consideración el dictamen del análisis de Consolidación Conjuntiva, aplicado a los datos de ENSA 2000. Un enfermo con HTAS tendrá un mayor riesgo de ser diabético y esta probabilidad crecerá si tiene sobrepeso o es obeso y aún más, si es del género masculino y si rebasa los 50 años de edad.
4. El concepto derivado del análisis de Consolidación Conjuntiva, aporta los elementos suficientes para estratificar de manera sencilla a los individuos hipertensos y dio origen al sistema de clasificación propuesto "HTM". El primer paso, consiste en definir la presencia, o la ausencia, del síndrome metabólico. En nuestro medio, el síndrome metabólico se encuentra presente en la gran mayoría de las personas hipertensas. Una vez cumplida esta premisa de estratificación, se agregan los factores de: edad, índice de masa corporal, estadio de hipertensión y presencia de daño renal u otros órganos blanco. Este procedimiento, es clave en el diseño del abordaje diagnóstico–terapéutico de primer contacto.
5. Una terapéutica farmacológica óptima, consiste en la elección de los fármacos que potencialmente ofrezcan el mayor beneficio al enfermo y su economía, en armonía con la estratificación de su padecimiento. El arsenal de los medicamentos antihipertensivos es muy variado en sus mecanismos de acción y en sus indicaciones. Las características dominantes de la Hipertensión Arterial Sistémica en México, con su asociación al síndrome metabólico y la frecuente presencia de daño a órganos blanco, como el corazón, el riñón y la circulación cerebral, requieren usualmente la aplicación de dos o más medicamentos y obligadamente a la indicación de cambios en el estilo de vida.
6. La participación del sistema renina–angiotensina en la génesis de la HTAS y en el daño a órganos blanco, ha dado lugar al empleo exitoso de los Inhibidores de la Enzima ConvertidoradeAngiotensina (IECA) y de los Antagonistas de los Receptores de Angiotensina–II (ARA–II). Estos grupos de medicamentos ocupan un lugar muy especial en el tratamiento de la HTAS asociada al síndrome metabólico y a la prevención y contención en el avance del daño a órganos blanco, evidenciados por hipertrofia ventricular izquierda, insuficiencia cardíaca congestiva, disfunción ventricular izquierda y nefropatía diabética.
7. La participación del ion calcio (Ca++) en la vía final de una parte de los mecanismos pato–fisiológicos de la hipertensión arterial, ha colocado a los bloqueantes de los canales tipo "L" para el Ca++ (calcioantagonistas), en un lugar de importancia para el tratamiento de esta enfermedad. Los calcioantagonistas han demostrado un elevado grado de eficacia en el anciano, ya en la hipertensión sistólica aislada, en la asociación de hipertensión con angina de pecho, con enfermedad vascular periférica, con aterosclerosis carotídea y en las mujeres aun en presencia de embarazo.
8. El bloqueo de los receptores adrenérgicos tipo beta, es de utilidad primaria en los estados hipertensivos asociados a una intensa influencia adrenérgica, como en la hipertensión de predominio diastólico o en aquellas formas de hipertensión asociada a la angina de pecho o al tratamiento post–infarto del miocardio. También es de tener en cuenta la utilidad de algunos fármacos de este grupo en la Hipertensión Arterial Sistémica asociada a insuficiencia cardíaca congestiva, a taquiarritmias y al embarazo.
9. Los diuréticos, con sus tres subgrupos más comunes (tiazídicos, de asa y antialdosterónicos), en calidad de antihipertensivos, poseen indicaciones particulares. Los diuréticos tiazídicos son de utilidad en la Hipertensión Arterial Sistémica asociada a insuficiencia cardíaca congestiva y en aquella que se presenta en el anciano, a la variedad sistólica aislada y a la de grupos étnicos de origen africano. Los diuréticos de asa son de utilidad también en la hipertensión arterial asociada a insuficiencia cardíaca congestiva y más aún si existe con insuficiencia renal. Los antialdosterónicos, por su parte, son benéficos en la hipertensión arterial asociados al tratamiento postinfarto del miocardio, así como en presencia de insuficiencia cardíaca congestiva.
Los diuréticos, también cuentan con una especial cualidad sinérgica que favorece a la mayoría de los medicamentos antihipertensivos. 10. El tratamiento de la HTAS ha planteado una interesante evolución hacia la prevención y la reducción del nivel de riesgo de daño cardiovascular, renal y neuronal, lograda mediante el desarrollo de recursos farmacológicos cada día más sofisticados y no siempre asequibles económicamente ennuestromedio. Sin embargo, el objetivo primario sigue siendo el descenso de las cifras altas de presión arterial hacia niveles considerados como normales y su mantenimiento permanente en ellos. El control sostenido de la presión arterial, conseguido mediante una estrategia terapéutica racional, traerá por sí mismo, el beneficio de la prevención y la reducción del riesgo de daño a órganos blanco. (Figura 7, 8 y 9)
28. ¿Son necesarias las Guías y Lineamientos para HTAS en el contexto del mexicano para las políticas en Salud?
La evolución del conocimiento, así como el reconocimiento de las interacciones geneticoambientales y el espectro y variabilidad de la respuesta a los fármacos y a los cambios en el estilo de vida, ha generado una revolución en uno de los factores de riesgo más común como lo es la HTAS. De hecho es reconocido como el factor de riesgo que adecuadamente tratado representa potencialmente una clave estratégica como medida de prevención primaria de la enfermedad cardiovascular. La necesidad urgente de actualizar sus guías y recomendaciones por el Instituto Nacional de Salud y Excelencia Clínica (NICE) en colaboración con la Sociedad Británica de Hipertensión es un claro ejemplo.
Así, había necesidad de repasar el papel de los beta–bloqueadores a la luz de la nueva información, relegando a los beta–bloqueadores como terapia no inicial ya que demostró ser menos efectiva para prevenir eventos vasculares, especialmente evento vascular cerebral. Además, algunos estudios sugirieron la posibilidad de incrementar el riesgo de desarrollar diabetes, sobre todo en combinación con diurético. Sin embargo no debe soslayarse que la gran mayoría de la evidencia acumulada es en población mayor de 55 años y se requiere mayor experiencia en el adulto joven.
El uso de los IECAs y ARA2 solos o en combinación con dosis bajas de diurético tiazídico ha quedado suficientemente demostrado sobre todo cuando hay daño a órgano blanco, pero en esta etapa de la historia natural de la HTAS es común usar más de un antihipertensivo y el calcio–antagonista parece ser una buena alternativa de combinación, de hecho, se pueden iniciar juntos si la TA está en estadio avanzado. Así, cuando estudios como ADVANCE132 que demuestran que el buen control de la presión arterial con terapia combinada fija de perindoprilindapamide reducen la mortalidad en el paciente diabético, el estudio ACCORD advierte que la reducción muy agresiva de los niveles de glucosa en población diabética podría incrementar riesgo de mortalidad. Dado que el estudio contempló también el tratamiento enérgico de la presión sanguínea y de los triglicéridos múltiples controversias se han generado. El estudio continúa y se modificó el tratamiento enérgico de la glucosa, se esperan resultados finales en 2009–10, y resultará interesante conocer sus conclusiones.133
Cuando el paciente desarrolla cardiopatía hipertensiva en fase dilatada es curioso que se vuelva a contemplar el uso de los beta–bloqueadores. Cuando la cardiopatía isquémica hace su aparición y frecuentemente se indica beta–bloqueadores, independientemente de que sean o no diabéticos, o bien en dosis bajas en pacientes con falla cardíaca. La modulación del SNS no debe dejarse a un lado, nuevas moléculas están en desarrollo y otras como el ivabradine comienzan a ganar su aprobación para modular frecuencia cardíaca. El Mensaje principal es que se debe dejar de dicotomizar a los factores de riesgo y hablar de riesgo cardiovascular global. Cada paciente hipertenso tiene un contexto genético, ambiental y de comorbilidad. No olvidar que algunos polimorfismos o alteraciones en el procesamiento de la proteína dentro de la célula –proteómica– y su función adecuada en el exterior constituyen un mecanismo complejo reconocido como Fisioma. No es casualidad que USA haya hecho público el próximo lanzamiento en 2009 de las nuevas guías JNC–VIII contemplando un abordaje integral del paciente hipertenso que se señala claramente en estas recomendaciones.
Referencias
1. Mascie–Taylor CG, Karim E: The burden of chronic disease. Science 2003; 302: 1921–1922. [ Links ]
2. Wolf–Maier K, Cooper RS, Banegas JR, Giampaoli S, Hans–Werner H, Joffres M, Kastarinen M, Poulter N, Primatesta P, Rodríguez–Artalejo F, Stegmayr B, Thamm M, Tuomilehto J, Vanuzzo D, Vescio F: Hypertension Prevalence and Blood Pressure Levels in 6 European Countries, Canada, and the United States. JAMA 2003; 289: 2363–2369. [ Links ]
3. Valles V, Arroyo P, Fernandez V, Herrera J, Kuri–Morales P, Olaiz G, Tapia–Conyer R: The Mexican ministry of Health conducted a national survey of chronic disease in 1992–3. Hypertension 1999; 33:1094. [ Links ]
4. Velazquez–Monroy O, Rosas Peralta M, Lara Esqueda A, Pastelin Hernandez G, Castillo C, Attie F, Tapia Conyer R: Prevalence and interrelations of noncommunicable chronic diseases and cardiovascular risk factors in Mexico. Arch Cardiol Mex 2003; 73(1): 62–77. [ Links ]
5. Olaiz–Fernández G, Rivera–Dommarco J, Shamah–Levy T, Rojas R, Villalpando–Hernández S, Hernández–Avila M, Sepúlveda–Amor J: Encuesta Nacional de Salud y Nutrición 2006. Cuernavaca, México: Instituto Nacional de Salud Pública, 2006. [ Links ]
6. National High Blood Pressure Education Program. The sixth report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Arch intern Med 1997; 157: 2413–46. [ Links ]
7. U.S. Department of Health and Human Services, National Heart, Lung, and Blood Institute. National High Blood Pressure Education Program. Available at: http://www.nhlbi.nih.gov/about/nhbpep/index.htm. Accessed March 5, 2003. [ Links ]
8. Sheps SG, Roccella EJ: Reflections on the sixth report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Curr Hyper tens Rep 1999; [ Links ]
9. Johnson J, Herrera–Acosta J, Schreiner GF, Rodriguez–Iturbe B: Mechanisms of Disease: Subtle Acquired Renal Injury as a Mechanism of Salt–Sensitive Hypertension. N Engl J Med 2002; 346: 913–23. [ Links ]
10. Roccella EJ, Kaplan NM: Interpretation and evaluation of clinical guidelines. In: Izzo JL Jr, Black HR, eds. Hypertension Primer. Dallas, TX: American Heart Association, 2003; 126: 126–7. [ Links ]
11. Vasan RS, Larson MG, Leip EP, et al: Assessment of frequency of progression to hypertension in non–hypertensive participants in the Framingham Heart Study: A cohort study. Lancet 2001; 358: 1682–6. [ Links ]
12. Vasan RS, Beiser A, Seshadri S, et al: Residual lifetime risk for developing hypertension in middle–aged women and men: The Framingham Heart Study. JAMA 2002; 287: 1003–10. [ Links ]
13. Lewington S, Clarke R, Qizilbash N, et al: Age–specific relevance of usual blood pressure to vascular mortality: A meta–analysis of individual data for one million adults in 61 prospective studies. Lancet 2002; 360: 1903–13. [ Links ]
14. Wang R: Lack of effect of guideline changes on hypertension control por patients with diabetes in the U.S., 1995–2005. Diabetes Care 2007; 30: 49–52. [ Links ]
15. Rosas M: Arterial hypertension in Mexico and its association with other risk factors. Arch Cardiol Mex 2003; 73 Suppl 1: S137–40. [ Links ]
16. Velasquez Monroy O, Rosas Peralta M, Lara Esqueda A, Pastelin Hernandez G, Attie F, Tapia Conyer R; Grupo Encuesta Nacional de Salud 2000. Arterial hypertension in Mexico: results of the National Health Survey 2000. Arch Cardiol Mex 2002; 72(1): 71–84. [ Links ]
17. Feinstein AR: Multivariable Analysis: An introduction. New Haven Connecticut: Yale University Press, 1996: 297–369. [ Links ]
18. Himmelmman A, Kjldsen SE: Recent hypertension guidelines: JNC–7 and 2003 ESH/ESC. Blood Press 2003; 12(4): 196–7. [ Links ]
19. Lewis PS: The NICE hypertension guideline update 2006: a welcome revision. Br J Hosp Med (Lond). 2006; 67(9): 454–5. [ Links ]
20. Norman R.C. Campbell, Karen Tu, Rollin Brant, Minh Duong–Hua, Finlay A. McAlister: The Impact of the Canadian Hypertension Education Program on Antihypertensive Prescribing Trenes for the Canadian Hypertension Education Program Outcomes Research Task Force. Hypertension 2006; 47: 22–28. [ Links ]
21. Authors/Task Force Members: Giuseppe Mancia, Co–Chairperson (Italy), Guy De Backer, Co–Chairperson (Belgium), Anna Dominiczak (UK), Renata Cifkova (Czech Republic) Robert Fagard (Belgium), Giuseppe Germano (Italy), Guido Grassi (Italy), Anthony M. Heagerty (UK), Sverre E. Kjeldsen (Norway), Stephane Laurent (France), Krzysztof Narkiewicz (Poland), Luis Ruilope (Spain), Andrzej Rynkiewicz (Poland), Roland E. Schmieder (Germany), Harry A.J. Struijker Boudier (Netherlands), Alberto Zanchetti (Italy). 2007 Guidelines for the Management of Arterial Hypertension. Eur Heart J 2007; 28(12): 1462–536. [ Links ]
22. Lohr KN: Rating the strength of scientific evidence: relevance for quality improvement programs. Int J Qual Health Care 2004; 16(1): 9–18. [ Links ]
23. Feinstein AR: "Clinical Judgment" revisited: the distraction of quantitative models. Ann Intern Med 1994; 120: 799–805. [ Links ]
24. World Hypertension League. Measuring your blood pressure. Available at: http://www.mco.edu/org/whl/bloodpre.html. Accessed April 1, 2003. [ Links ]
25. Stevo J, Nesbitt SD, Egan BM, Weber MA, Michelson EL, Kaciroti N, Black HR, et al: Feasibility of treating prehypertension with an angiotensin–receptor blocker. N Engl J Med 2006; 354: 1685–97. [ Links ]
26. Pickering T: Recommendations for the use of home (self) and ambulatory blood pressure monitoring. American Society of Hypertension Ad Hoc Panel. Am J Hypertens 1996; 9: 1–11. [ Links ]
27. Verdecchia P: Prognostic value of ambulatory bloodpressure: current evidence and clinical implications. Hypertension 2000; 35: 844–51. [ Links ]
28. American Heart Association. Home monitoring of high blood pressure. Available at: http://www.americanheart.org/presenter.jhtml?identifier=576. Accessed April 1, 2003. [ Links ]
29. Jae, Sae Young a; Fernhall, Bo a; Heffernan, Kevin S a; Kang, Mira b; Lee, Moon–Kyu b; Choi , Yoon Ho b; Hong, Kyung Pyo b; Ahn, Eui Soo d; Park, Won Hah c: Exaggerated blood pressure response to exercise is associated with carotid atherosclerosis in apparently healthy men. Journal of Hypertension 2005; 24(5): 881–887. [ Links ]
30. Darne B, Girerd X, Safar M, Cambien F, Guize L: Pulsatile versus steady component of blood pressure: a cross–sectional analysis and a prospective analysis on cardiovascular mortality. Hypertension 1989; 13: 392–400. OS. [ Links ]
31. Benetos A, Safar M, Rudnichi A, Smulyan H, Richard JL, Ducimetieere P, Guize L: Pulse pressure: a predictor of long–term cardiovascular mortality in a French male population. Hypertension 1997; 30: 1410–1415. OS. [ Links ]
32. Gasowski J, Fagard RH, Staessen JA, Grodzicki T, Pocock S, Boutitie F, Gueyffier F, Boissel JP, INDANA Project Collaborators. Pulsatile blood pressure component as predictor of mortality in hypertension: a meta–analysis of clinical trial control groups. J Hypertens 2002; 20: 145–151. [ Links ]
33. Blacher J, Staessen JA, Girerd X, Gasowski J, Thijs L, Liu L, Wang JG, Fagard RH, Safar ME: Pulse pressure not mean pressure determines cardiovascular risk in older hypertensive patients. Arch Intern Med 2000; 160: 1085–1089. [ Links ]
34. Chobanian AV, Hill M: National Heart, Lung, and Blood Institute Workshop on Sodium and Blood Pressure: A critical review of current scientific evidence. Hypertension 2000; 35: 858–63. [ Links ]
35. Karter Y, Curgunlu A, Altinisik S, Erturk N, Vehid S, Mihmanli I, Ayan F, Kutlu A, Arat A, Ozturk E, Erdine S: Target organ damage and changes in arterial compliance in white coat hypertension. Is white coat innocent? Blood Press 2003; 12(5–6): 307–13. [ Links ]
36. Ridker PM, Hennekens CH, Buring JE, Rifai N: C–Reactive Protein and Other Markers of Inflammation in the Prediction of Cardiovascular Disease in Women. NEJM 2000; 342: 836–843. [ Links ]
37. Backes JM: Role of C–reactive protein in cardiovascular disease. Ann Pharmacother 2004; 38(1): 110–8. [ Links ]
38. Aronson D, Bartha P, Zinder O, Kerner A, Markiewicz W, Avizohar O, Brook GJ, Levy Y: Obesity is the major determinant of elevated C–reactive protein in subjects with the metabolic syndrome. Int J Obes Relat Metab Disord 2004; 28(5): 674–9. [ Links ]
39. Stuveling EM, Bakker SJ, Hillege HL, Burgerhof JG, De Jong PE, Gans RO, De Zeeuw D: C–Reactive Protein Modifies the Relationship Between Blood Pressure and Microalbuminuria. Hypertension 2004; 43(4): 791–6. [ Links ]
40. Miyazaki M: Angiotensin II in organ organopa–hy. Nippon Rinsho 2004; 62: 21–7. [ Links ]
41. Parrinello G, Colomba D, Bologna P, Licata A, Pinto A, Paterna S, Scaglione R, Licata G: Early carotid atherosclerosis and cardiac dias–tolic abnormalities in hypertensive subjects. J Hum Hypertens 2004; 18(3): 201–5. [ Links ]
42. Parving HH, Andersen S, Jacobsen P, Christensen PK, Rossing K, Hovind P, Rossing P, Tarnow L: Angiotensin receptor blockers in diabetic nephropathy: Renal and cardiovascular end points. Semin Nephrol 2004; 24(2): 147–57. [ Links ]
43. Dahlof B, Devereux RB, Kjeldsen SE, et al: Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): A randomized trial against atenolol. Lancet 2002; 359: 9951003. [ Links ]
44. Tsang TS, Barnes ME, Gersh BJ, Takemoto Y, Rosales AG, Bailey KR, Seward JB: Prediction of risk for first age–related cardiovascular events in an elderly population: the incremental value of echocardiography. J Am Coll Cardiol 2003; 42(7): 1199–205. [ Links ]
45. Okin PM, Devereux RB, Jern S, Julius S, Kjeldsen SE, Dahlof B: Relation of echocardiography left ventricular mass and hypertrophy to persistent electrocardiographic left ventricular hypertrophy in hypertensive patients: the LIFE Study. Am J Hypertens 2001; 14(8 Pt 1): 775–82. [ Links ]
46. Eren M, Gorgulu S, Uslu N, Celik S, Dagdeviren B, Tezel T: Relation between aortic stiffness and left ventricular diastolic function in patients with hypertension, diabetes, or both. Heart 2004; 90(1): 37–43. [ Links ]
47. Kern R, Szabo K, Hennerici M, Meairs S: Characterization of Carotid Artery Plaques Using Real–time Compound B–mode Ultrasound. Stroke 2004; 35(4): 870–5. [ Links ]
48. van der Meer IM, Bots ML, Hofman A, del Sol AI, van der Kuip DA, Witteman JC: Predictive value of noninvasive measures of atherosclerosis for incident myocardial infarction: the Rotterdam Study. Circulation 2004; 109(9): 1089–94. [ Links ]
49. Fathi R, Haluska B, Isbel N, Short L, Marwick TH: The relative importance of vascular structure and function in predicting cardiovascular events. J Am Coll Cardiol 2004; 43(4): 616–23. [ Links ]
50. Stehouwer CD: Endothelial dysfunction in diabetic nephropathy: state of the art and potential significance for non–diabetic renal disease. Nephrol Dial Transplant 2004; 19(4): 778–81. [ Links ]
51. Carreiro–Lewandowski E: Update on selected markers used in risk assessment for vascular disease. Clin Lab Sci 2004 Winter; 17(1): 43–9. [ Links ]
52. Ruilope LM, Segura J, Campo C, Rodicio JL: Renal participation in cardiovascular risk inessential hypertension. Expert Rev Cardiovasc Ther 2003; 1(2): 309–315. [ Links ]
53. Cockroft D, Gault MK: Prediction of creatinine clearance from serum creatinine. Nephron 1976; 16: 31–41. [ Links ]
54. Alderman M, Aiyer KJ: Uric acid: role in cardiovascular disease and effects of losartan. Curr Med Res Opin 2004; 20(3): 369–79. [ Links ]
55. Laura G. Sánchez–Lozada, Edilia Tapia, Rubén López–Molina, Tomás Nepomuceno, Virgilia Soto, Carmen Ávila–Casado, Takahiko Nakagawa, Richard J. Johnson, Jaime Herrera–Acosta,† Martha Franco: Effects of acute and chronic L–arginine treatment in experimental hyperuricemia. Am J Physiol Renal Physiol 2007; 292: F1238–44. [ Links ]
56. Johnson RJ, Kang DH, Feig D, Kivlighn S, Kanellis J, Watanabe S, Tuttle KR, Rodriguez–Iturbe B, Herrera–Acosta J, Mazzali M: Is there a pathogenetic role for uric acid in hypertension and cardiovascular and renal disease? Hypertension 2003; 41(6): 1183–90. [ Links ]
57. Kanellis J, Nakagawa T, Herrera–Acosta J, Schreiner GF, Rodriguez–Iturbe B, Johnson RJ: A single pathway for the development of essential hypertension. Cardiol Rev 2003; 11(4): 180–96. [ Links ]
58. Johnson RJ, Rodriguez–Iturbe B, Herrera–Acosta J: Nephron number and primary hypertension. N Engl J Med 2003; 348(17): 1717–9. [ Links ]
59. Klein R, Klein BE, Tomany SC, Wong TY: The relation of retinal microvascular characteristics to age–related eye disease: the Beaver Dam eye study. Am J Ophthalmol 2004; 137(3): 435–44. [ Links ]
60. Wong TY: Is retinal photography useful in the 76. measurement of stroke risk? Lancet Neurol 2004; 3(3): 179–83. [ Links ]
61. Demaerschalk BM: Diagnosis and management of stroke (brain attack). Semin Neurol 2003; 77. 23(3): 241–52. [ Links ]
62. Cusi D, Barlassina C, Taglietti MV: Genetics of human arterial hypertension. J Nephrol 2003; 16(4): 609–15. 78. [ Links ]
63. Touyz RM, Schiffrin EL: Role of endothelin in human hypertension. Can J Physiol Pharmacol 2003; 81(6): 533–41. [ Links ]
64. Kaplan NM: Renin–angiotensin system blockade: therapeutic implications beyond blood pressure control. J Clin Hypertens (Greenwich) 2007; 79. 9(11 Suppl 4): 2–3. [ Links ]
65. Raz A, Gamliel–Lazarovich A, Bogner I, Strigevsky A, Keidar S: The importance of ACE2 in regulating the cardiovascular system. Harefuah 2007; 146: 703–6, 733. [ Links ]
66. Weinberger MH: Salt sensitivity is associated with an increased mortality in both normal and hypertensive humans. J Clin Hypertens 2002; 4: 274–6. [ Links ]
67. Sampaio WO, Henrique de Castro C, Santos RA, Schiffrin EL, Touyz RM: Angiotensin–(1–7) counter regulates angiotensin II signaling in human endotelial cells. Hypertension 2007; 50: 1093–1098. 81. [ Links ]
68. Maura Ravera, Elena Ratto, Simone Vettoretti, Denise Parodi, Giacomo Deferrari: Prevention and Treatment of Diabetic Nephropathy: The Program for Irbesartan Mortality and Morbidity Evaluation. J Am Soc Nephrol 2005; 16: 48–52, [ Links ]
69. Manning RD Jr, Hu L, Tan DY, Meng S: Role of abnormal nitric oxide systems in salt–sensitive hypertension. Am J Hypertens 2001; 14(6 Pt 2): 83. 68S–73S. [ Links ]
70. Lucas CP, Estigarribia JA, Darga LL, Reaven GM: Insulin and blood pressure in obesity. Hypertension 1985; 7: 702–706. [ Links ]
71. Modan M, Halkin H, Almog S, Lusky A, Eshkil A, Shefi M, Shitrit A, Fuchs A: Hyperinsulinemia: a link between hypertension, obesity and glucose intolerance. J Clin Invest 1985; 75: 809–817. [ Links ]
72. Ferrannini E, Buzzigoli G, Bonadona R: Insulin resistance in essential hypertension. N Engl J Med 1987; 317: 350–357. [ Links ]
73. Shen D–C, Shieh S–M, Fuh M, Wu D–A, Chen Y–DI, Reaven GM: Resistance to insulin–stimulated glucose uptake in patients with hypertension. J Clin Endocrinol Metab 1988; 66: 580–583. 86. [ Links ]
74. Swislocki ALM, Hoffman BB, Reaven GM: Insulin resistance, glucose intolerance and hyperinsulinemia in patients with hypertension. Am J Hypertens 1989; 2: 419–423. [ Links ]
75. Pollare T, Lithell H, Berne C: Insulin resistance is a characteristic feature of primary hypertension independent of obesity. Metabolism 1990; 39: 167–174. [ Links ]
76. Mbanya J–C, Wilkinson R, Thomas T, Alberti K, Taylor R: Hypertension and hyperinsulinemia: a relation in diabetes but not in essential hypertension. Lancet 1988; 1: 733–734. [ Links ]
77. Collins VR, Dowse GK, Finch CF, Zimmet PZ: An inconsistent relationship between insulin and blood pressure in three Pacific Island populations. J Clin Epidemiol 1990; 43: 1369–1378. [ Links ]
78. Saad MF, Lillioja S, Nyomba BL, Castillo C, Ferraro R, DeGregorio M, Ravussin E, Knowler WC, Bennett PH, Havard VV, Bogardus C: Racial differences in the relation between blood pressure and insulin resistance. N Engl J Med 1991; 324: 733–739. [ Links ]
79. Ferrannini E, Natali A, Capaldo B, Lehtovirta M, Jacob S, Yki–Ja¨rvinen H, for the European Group for the Study of Insulin Resistance (EGIR) Insulin resistance, hyperinsulinemia, and blood pressure. Role of age and obesity. Hypertension 1992; 30: 1144–1149. [ Links ]
80. Marigliano A, Tedde R, Sechi LA, Para A, Pisanu G, Pacifico A: Insulinemia and bloodpressure: relationships in patients with primary and secondary hypertension, and with or without glucose metabolism impairment. Am J Hypertens 1990; 3: 521–526 [ Links ]
81. Shamiss A, Carroll J, Rosenthall T: Insulin resistance in secondary hypertension. Am J Hypertens 1992; 5: 26–28. [ Links ]
82. Ferrari P, Weidmann P, Shaw S, Giachino D, Riesen W, Allemann Y, Heynen G: Altered insulin sensitivity, hyperinsulinemia and dyslipidemia in individuals with a hypertensive parent. Am J Med 1991; 91: 589–596 [ Links ]
83. Facchini F, Chen Y–DI, Clinkingbeard C, Jeppesen J, Reaven GM: Insulin resistance, hyperinsulinemia, and dyslipidemia in nonobese individuals with a family history of hypertension. Am J Hypertens 1992; 5: 694–699. [ Links ]
84. Allemann Y, Horber FF, Colombo M, Ferrari P, Shaw S, Jaeger P, Weidman P: Insulin sensitivity and body fat distribution in normotensive offspring of hypertensive parents. Lancet 1993; 341: 327–331. [ Links ]
85. Ohno Y, Suzuki H, Yamakawa H, Nakamura M, Otsuka K, Saruta T: Impaired insulin sensitivity in young, lean normotensive offspring of essential hypertensive: possible role of disturbed calcium metabolism. J Hypertens 1993; 11: 421–426. [ Links ]
86. Beatty OL, Harper R, Sheridan B, Atkinson AB, Bell PM: Insulin resistance in offspring of hypertensive parents. BMJ 1993; 307: 92–96. [ Links ]
87. Skarfors ET, Lithell HO, Selinus I. Riskfactors for the development of hypertension: a 10–year longitudinal study in middle–aged men. J Hypertens 1991; 9: 217–223. [ Links ]
88. Lissner L, Bengtsson C, Lapidus L, Kristjansson K, Wedel H: Fasting insulin in relation to subsequent blood pressure changes and hypertension in women. Hypertension 1992; 20: 797–801. [ Links ]
89. Taittonen L, Uhari M, Nuutinen M, Turtinen J, Pokka T, Akerblom HK. Insulin and blood pressure among healthy children. AmJ Hypertens 1996; 9: 193–199. [ Links ]
90. Raitakari OT, Porkka KVK, Rönnemaa T, Knip M, Uhari M, Akerblom HK, Viikari JSA: The role of insulin in clustering of serum lipids and bloodpressure in children and adolescents. Diabetologia 1995; 38: 1042–1050. [ Links ]
91. Zavaroni I, Bonini L, Gasparini P, Barilli AL, Zuccarelli A, Dall'Aglio E, Delsignore R, Reaven GM: Hyperinsulinemia in a normal population as a predictor of non–insulin–dependent diabetes mellitus, hypertension, and coronary heart disease: The Barilla factory revisited. Metabolism 1994; 48: 989–994. [ Links ]
92. Meigs JB: Invited commentary: insulin resistance syndrome? Syndrome X? Asyndrome at all? Factor analysis reveals patterns in the fabric of correlated metabolic risk factors. Am J Epidemiol 2000; 152: 908–911. [ Links ]
93. Yeni–Komshian H, Carantoni M, Abbasi F, Reaven GM: Relationship between several surrogate estimates of insulin resistance and quantification of insulin–mediated glucose disposal in 490 healthy, nondiabetic volunteers. Diabetes Care 2000; 23: 171–175. [ Links ]
94. Gerald M Reaven: Insulin Resistance/Compensatory Hyperinsulinemia, Essential Hypertension, and Cardiovascular Disease. J Clin Endocrinol Metab 2003; 88: 2399–2403. [ Links ]
95. Hunt SC, Gwinn M, Adams TD: Family history assessment: strategies for prevention of cardiovascular disease. Am J Prev Med 2003; 24: 136–142. [ Links ]
96. Cooper RS: Gene–environment interactions and the etiology of common complex disease. Ann Intern Med 2003; 139: 437–440. [ Links ]
97. Turner ST, Boerwinkle E: Genetics of bloodpressure, hypertensive complications, and antihypertensive drug responses. Pharmacogenomics 2003; 4: 53–65. [ Links ]
98. Shaughnessy KM, Karet FE: Salt handling and hypertension. J Clin Invest 2004; 113: 1075–1081. [ Links ]
99. Weder AB, Hollenberg NJ, Braunwald E: Pathogenesis of hypertension: genetic and environmental factors. 2005: 1–38. [ Links ]
100. Meneton P, Jeunemaitre X, Wardener HE: Links between dietary salt intake, renal salt handling, blood pressure, and cardiovascular diseases. Physiol Rev 2005;85:679–715. [ Links ]
101. Hunter DJ: Gene–environment interactions in human diseases. Nat Rev Genet 2005; 6: 287–298. [ Links ]
102. Cordell HJ, Clayton DG: Genetic association studies. Lancet 2005; 366: 1121–1131. [ Links ]
103. Tanira M, Balushi K: Genetic variations related to hypertension: a review. J Hum Hypertens 2005; 19: 7–19. [ Links ]
104. Teare M, Barrett JH: Genetic linkage studies. Lancet 2005; 366: 1036–1044. [ Links ]
105. Burton PR, Tobin MD, Hopper JL: Key concepts in genetic epidemiology. Lancet 2005; 366: 941–951. [ Links ]
106. Young JH, Chang YP, Kim JD: Differential susceptibility to hypertension is due to selection during the out–of–Africa expansion. PLoS Genet 2005; 1: e82. [ Links ]
107. Ahn AC, Tewari M, Poon CS: The limits of reductionism in medicine: could systems biology offer an alternative. PLoS Med 2006; 3: e208. [ Links ]
108. Ahn AC, Tewari M, Poon CS: The clinical applications of a systems approach. PLoS Med 2006; 3: e209. [ Links ]
109. Weder AB: Evolution and hypertension. Hypertension 2007; 49: 260–265. [ Links ]
110. Canto C, Vogt–Ferrier N: Drug–induced arterial hypertension. Rev Med Suisse 2006 1;2: 2463–7. [ Links ]
111. Fenves AZ, Ram CV: Renovascular hypertension: clinical concepts. Minerva Med 2006; 97(4): 313–24. [ Links ]
112. Reisch N, Peczkowska M, Januszewicz A, Neumann HP. Pheochromocytoma: presentation diagnosis treatment. J Hypertens 2006; 24: 2331–2339. [ Links ]
113. Sawka AM, Jaeschke R, Singh RJ, Young WF Jr: A comparison of biochemical tests for pheochromocytoma: measurement of fractionated plasma metanephrines compared with the combination of 24–hour urinary metanephrines and catecholamines. J Clin Endocrinol Metab 2003; 88: 553–558. [ Links ]
114. Bravo EL: Evolving concepts in the pathophysiology diagnosis treatment of pheochromocytoma. Endocrine Rev 1994; 15: 356–368. [ Links ]
115. Goldstein DS, Eisenhofer G, Flynn JA, Wand G, Pacak K: Diagnosis and localization of pheochromocytoma. Hypertension 2004; 43: 907–910. [ Links ]
116. Sjoberg RJ, Simcic KJ, Kidd GS: The clonidine suppression test for pheochromocytoma. A review of its utility and pitfalls. Arch Intern Med 1992; 152: 1193–1197. [ Links ]
117. Ilias I, Pacak K: Current approaches and recommended algorithm for the diagnostic localization of pheochromocytoma. J Clin Endocrinol Metab 2004; 89: 479–491. [ Links ]
118. Gimm O, Koch CA, Januszewicz A, Opocher G, Neumann HP: The genetic basis of pheochromocytoma. Front Horm Res 2004; 31: 45–60. [ Links ]
119. Paolo Mulatero, Alberto Milan, Francesco Fallo, Giuseppe Regolisti, Francesca Pizzolo, Carlos Fardella, Lorena Mosso, Lisa Marafetti, Franco Veglio, Mauro Maccario: Comparison of Confirmatory Tests for the Diagnosis of Primary Aldosteronism. J Clin Endocrinol Metab 2006; 91: 2618–23. [ Links ]
120. Tritos NA: Diagnosis of primary aldosteronism in patient with an incidentally found adrenal mass. Nature Clinical Practice Endocronoly & Metabol 2007; 3: 547–551. [ Links ]
121. Zabal C, Attie F, Rosas M, Buendía–Hernández A, García–Montes JA: The adult patient with native coarctation of the aorta: balloon angioplasty orprimary stenting? Heart 2003; 89: 77–83. [ Links ]
122. Findling JW, Raff H: Cushing's Syndrome: important issues in diagnosis management. J Clin Endocrinol Metab 2006; 91: 3746–3753. [ Links ]
123. Parati G, Bilo G, Lombardi C, Mancia G: Secondary hypertension: Sleep Apnea. In: Black HR, Elliott WJ. editors Hypertension: A companion to Braunwald's Heart diseases. Amsterdam: Saunders–Elsevier; 2007: 134–143. [ Links ]
124. Hirsch S: A different approach to resistant hypertension. Cleve Clin J Med 2007; 74: 449–56. [ Links ]
125. Julius S: Should the results of TROPHY affect the JNC 7 definition of prehypertension? Curr Hypertens Rep 2007; 9(3): 202–5. [ Links ]
126. Dahlof B, Sever PS, Poulter NR, Wedel H, Beevers DG, Caulfield M, Collins R, Kjeldsen SE, Kristinsson A, McInnes GT, Mehlsen J, Nieminen M, O'Brien E, Ostergren J; ASCOT Investigators. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo–Scandinavian Cardiac Outcomes Trial–BloodPressure Lowering Arm (ASCOT–BPLA): a multicentre randomized controlled trial. Lancet 2005; 366: 895–906. [ Links ]
127.http://media.metabolicsyndromeinstitute.com/fichiers–site–mets/waist_circumference.mpg
128. Brauer PM, Hanning RM, Arocha JF, Royall D, Grant A, Dietrich L, Martino R: Development of a nutrition counselling care map for dyslipidemia. Can J Diet Pract Res 2007; 68(4): 183–92. [ Links ]
129. Van Horn L: A DASH–ing Success. J Am Diet Assoc 2007; 107(9): 1463–1469. [ Links ]
130. Williams B: Evolution of Hypertensive Disease: a revolution in guidelines. Lancet 2006; 368: 6–8. [ Links ]
131. Bruguera–Cortada J, García–García C: Eficacia antianginosa de la ivabradina. Mecanismos de acción diferenciales con otros fármacos antianginosos. Rev Esp Cardiol 2007; 7: 46–52. [ Links ]
132. ADVANCE Collaborative Group. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomized controlled trial. The Lancet 2007; 370: 829–840. [ Links ]
133. Questions and Answers. Action to Control Cardiovascular Risk in Diabetes (ACCORD) Trial. February 6, 2008. http://www.nhlbi.nih.gov/health/prof/heart/other/accord/q_a.htm [ Links ]
134. The ONTARGET INVESTIGATORS. Telmisartan, Ramipril or Both in Patients at High Risk for Vascular Events. NEJM 2008; 15: 1547–1559. [ Links ]
§ La hipertensión de bata blanca es una elevación de la presión arterial ya sea diastólica o sistólica (generalmente ambas), durante la estancia del paciente en el consultorio médico.
* Sistema ideado por el Grupo de Trabajo para Estudio de la Hipertensión del Instituto Nacional de Cardiología, "Ignacio Chávez", modificado en 2008.














