Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Archivos de cardiología de México
versión On-line ISSN 1665-1731versión impresa ISSN 1405-9940
Arch. Cardiol. Méx. vol.77 supl.1 Ciudad de México ene./mar. 2007
2. Insuficiencia cardíaca aguda e insuficiencia cardíaca descompensada
2. Acute heart failure and descompensated heart failure
María Alexandra Arias Mendoza, Gustavo Rojas Velasco, Gerardo Vieyra Herrera, Oswaldo A Lagunas Uriarte, Úrsulo Juárez Herrera, Carlos Rodolfo Martínez Sánchez
El síndrome de insuficiencia cardíaca aguda, se define como la presentación de signos y síntomas de disfunción ventricular, los cuales producen hipertensión pulmonar severa, debido a elevación de la presión de llenado del ventrículo izquierdo con o sin gasto cardíaco bajo y que requieren terapia urgente. Se puede presentar en cardiópatas con fracción de expulsión normal o disminuida, es decir, insuficiencia cardíaca diastólica y sistólica respectivamente. La insuficiencia cardíaca aguda puede dividirse en tres entidades clínicas:
1. Descompensación de la insuficiencia cardíaca crónica con función contráctil preservada o deprimida (70% de las hospitalizaciones).
2. De nueva presentación, cuando es el primer evento en un enfermo sin disfunción cardíaca conocida (insuficiencia cardíaca en el infarto agudo del miocardio, por incremento súbito de la presión intraventricular en un corazón con distensibilidad disminuida). (25% de las hospitalizaciones).
3. Insuficiencia cardíaca avanzada, con severa disfunción sistólica, refractaria a tratamiento (5% de las hospitalizaciones).
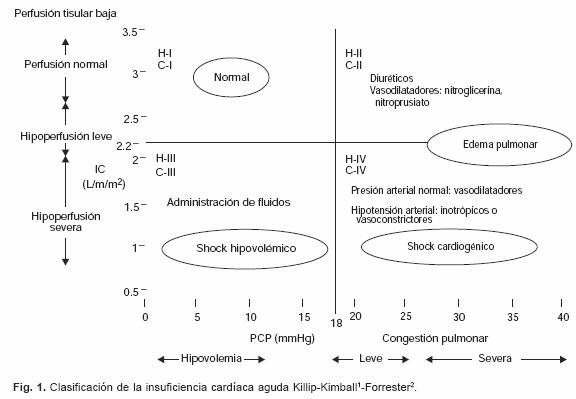
El enfermo con insuficiencia cardíaca aguda se presenta con una amplia gama de situaciones clínicas que van de los signos y síntomas de insuficiencia cardíaca, de moderada intensidad hasta los cardiópatas con edema agudo pulmonar y choque cardiogénico. Se la puede clasificar de acuerdo a la escala de Killip–Kimball,1 y la de Forrester2 que se basa en características clínicas y hemodinámicas. Estas clasificaciones se utilizan principalmente en cardiópatas con insuficiencia cardíaca secundaria a infarto del miocardio, actualmente han sido validadas en la insuficiencia cardíaca aguda de nueva presentación.
Clasificación de Killip y Kimball.1
Fue diseñada para proporcionar una estimación clínica de la gravedad del trastorno miocárdico en el infarto agudo de miocardio:1
Se divide en cuatro clases;
Clase I. No hay insuficiencia cardíaca. No hay signos de descompensación cardíaca.
Clase II. Presencia de estertores crepitantes en la mitad inferior de los campos pulmonares, galope por tercer ruido e hipertensión venosa pulmonar ligera a moderada.
Clase III. Presencia de edema pulmonar franco con estertores en la totalidad de ambos campos pulmonares.
Clase IV. Choque cardiogénico. Los signos incluyen hipotensión (presión arterial sistémica sistólica ≤ 90 mm Hg) y evidencia de vasoconstricción periférica, como oliguria, cianosis y diaforesis.
Clasificación de Forrester–Diamond–Swan:2
Esta clasificación fue desarrollada en isquémicos con infarto agudo de miocardio y describe 4 grupos de acuerdo con el estado clínico y hemodinámico.3 Los cardiópatas isquémicos se clasifican clínicamente basándose en hipoperfusión periférica (pulso filiforme, diaforesis, cianosis periférica, hipotensión, taquicardia, confusión, oliguria), congestión pulmonar (estertores, radiografía con hipertensión venocapilar), y hemodinámicamente, basándose en un índice cardíaco disminuido (< 2,2 L/min/m2) y elevación de la presión capilar pulmonar (> 18 mm Hg2 (Fig. 1).
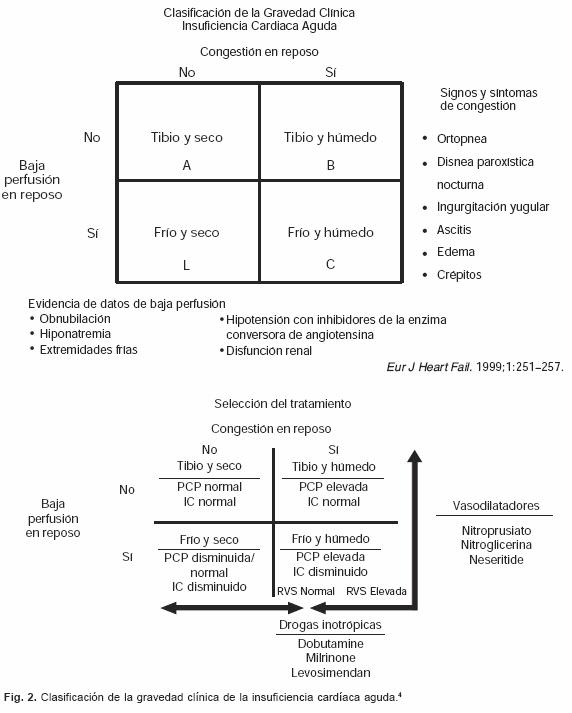
Otra clasificación que se está utilizando actualmente es la que se basa en la gravedad o en la severidad clínica y se integra según los hallazgos clínicos de descompensación aguda. Se aplica con mayor frecuencia en la insuficiencia cardíaca crónica descompensada.3 Se basa en la observación de la circulación periférica (perfusión) y en la auscultación de los campos pulmonares (congestión). Los cardiópatas pueden ser clasificados como clase I (grupo A) (caliente y seco), clase II (grupo B) (caliente y húmedo), clase III (grupo L) (frío y seco) y clase IV (grupo C) (frío y húmedo). Esta clasificación también nos puede ser de utilidad para definir tratamiento e identificar a los enfermos de alto riesgo de mortalidad (Fig. 2).
Diagnóstico de insuficiencia cardíaca aguda
INC 1 El diagnóstico se hace por signos y síntomas
• El diagnóstico se fundamenta en signos y síntomas (disnea, ortopnea, disnea paroxística nocturna, estertores crepitantes pulmonares, tercer ruido, edema, ingurgitación yugular, taquicardia).4
• El llenado venoso sistémico se evalúa observando las venas yugulares internas de preferencia, cuando éstas no son valorables se pueden usar las yugulares externas.
• El aumento de la presión de llenado ventricular izquierdo se evalúa por la presencia de estertores crepitantes audibles en campos pulmonares.
• Se debe realizar auscultación cardíaca para determinar la presencia de galope ventricular (tercer ruido); la presencia de soplos valvulares son importantes para orientar el diagnóstico etiológico, principalmente en el contexto del infarto agudo del miocardio (complicaciones mecánicas).
• Valorar datos de hipoperfusión sistémica: calidad e intensidad de los pulsos periféricos, llenado capilar, estado neurológico, volumen urinario y temperatura (clasificación de gravedad clínica).
Métodos diagnósticos
• Los métodos de diagnóstico como electrocardiograma, radiografía de tórax, marcadores serológicos y ecocardiográfícos sólo ayudan para complementar el diagnóstico.
INC 1 Electrocardiograma
El electrocardiograma siempre se debe realizar, ayuda a determinar la etiología, como en los síndromes coronarios, y en las arritmias cardíacas. Nos ofrece datos de dilatación y de subcarga de cavidades cardíacas.
INC1 Radiografía de tórax
Radiografía de tórax, debe realizarse en todos los enfermos, para valorar tamaño y forma de la silueta cardíaca, así como la presencia de congestión pulmonar. En el caso de una silueta normal deberíamos pensar en una insuficiencia cardíaca de nueva presentación (Ejemplo: infarto agudo del miocardio, tromboembolia pulmonar) y en el caso de observar cardiomegalia importante debemos pensar en insuficiencia cardíaca crónica descompensada (miocardiopatía dilatada).
INC 1 Gasometría arterial
• Gasometría arterial: Debe realizarse en todos los enfermos con insuficiencia cardíaca grave; para valorar el estado de equilibrio ácido–base e intercambio gaseoso en cardiópatas con bajos niveles de oxemia se debe administrar oxígeno suplementario, la gasometría es indispensable cuando hay datos de congestión pulmonar que alteran la disfunción alvéolo capilar.
INC 2 Biometría hemática (BH)
• Deberá realizarse en todos los cardiópatas: BH completa (valoración del hematócrito, de la hemoglobina, el recuento eritrocitario, leucocitario y plaquetario), considerando que la anemia en este grupo de IC es un indicador de mortalidad.
INC 2 Tiempo de protrombina e INR
• Tiempo de protrombina e INR, en todo enfermo con anticoagulación, en insuficiencia cardíaca severa, con prótesis mecánica o disfunción hepática y con procesos trombogénicos.
INC 3 Proteína C reactiva (PCR)
• La proteína C reactiva elevada > 25 mg/L en los insuficientes cardíacos se asocia con incremento de la mortalidad hospitalaria (15%) y a dos años (53%) (su determinación es útil cuando se cuenta con este examen de laboratorio (Tabla I).5
INC 2 BUN y creatinina
• Se deben analizar las alteraciones de BUN y creatinina, ya que éstos son indicadores de mal pronóstico y su anormalidad incrementa la mortalidad. Esto se observó en el registro de ADHERE de insuficiencia cardíaca aguda. Así como sodio en suero.4
INC 2 BNP
• BNP (péptido natriurético cerebral) se utiliza para excluir y/o identificar insuficientes cardíacos congestivos ingresados por disnea a urgencias. El valor diagnóstico para BNP es de 100 pg/mL y para NT–proBNP de 300 pg/mL. Se ha demostrado que es mejor predictor de mortalidad y rehospitalización cuando está elevado al egreso (BNP > 350 pg/mL). Cuando el diagnóstico es dudoso en pacientes con signos y síntomas compatibles con ICC, la determinación de BNP o NTproBNP debe considerarse. El valor de BNP no se debe interpretar de manera aislada.6–9
INC 2 Troponinas
• Troponinas biomarcador de necrosis miocárdica (TBNM), indicador de pérdida de la integridad de la membrana celular miocárdica. El valor pronóstico en IC aguda y valores de troponina > 0.04 en los insuficientes cardíacos agudos se asocian a incremento de la mortalidad. (Estudio complementario).10
INC 1 Ecocardiograma (Eco)
• Es un instrumento diagnóstico primordial para evaluar los cambios funcionales y estructurales que subyacen en la insuficiencia cardíaca aguda o aquellos que se asocian con ella; así como para la valoración de los síndromes isquémicos coronarios agudos (SICA).
• Evaluar la función ventricular derecha e izquierda de forma regional y global, la estructura y la función de las válvulas, descartar o confirmar enfermedades pericárdicas; identificar las complicaciones mecánicas del infarto agudo del miocardio (IAM). Puede valorarse el gasto cardíaco por ecocardiografía Doppler mediante el análisis de la curva de velocidad de eyección aórtica o pulmonar.
Monitoreo hemodinámico en los enfermos con insuficiencia cardíaca aguda
• El monitoreo y control del insuficiente cardíaco se debe iniciar lo antes posible una vez que ha llegado al Servicio de Urgencias. El tipo y grado de control requeridos por cada individuo varía ampliamente según la gravedad de la descompensación cardíaca y la respuesta inicial al tratamiento.11
INC 1 Monitoreo no invasivo
• Evaluación topográfica de la palidez; diaforesis, cianosis; así como en cuantificación.
• Determinación de presión arterial sistémica, frecuencia respiratoria, frecuencia cardíaca, temperatura, en algunos casos evaluar la ingurgitación venosa cervical y medición de la presión venosa central (PVC).
• Electrocardiograma de superficie en reposo.
• Monitorización electrocardiográfica continua
• Oximetría de pulso
• Balance hídrico
• Peso corporal.
Monitoreo invasivo hemodinámico.
INC 1
• Presión venosa central (PVC)
INC 2
• Catéter arterial pulmonar
INC 3
• Línea arterial
Tratamiento de la insuficiencia cardíaca aguda
Medidas generales
• Deben tomarse en consideración los antecedentes patológicos de importancia asociados, que aumentan la morbimortalidad de la insuficiencia cardíaca aguda, como son: diabetes mellitus, estado catabólico, insuficiencia renal terminal, infecciones.
INC 1 Oxígeno y asistencia ventilatoria
• Mantener saturación arterial de oxígeno entre 95 a 98%.
INC 4 Oxígeno
• Uso de oxígeno en los enfermos sin evidencia de hipoxemia (saturación de O2 > 95%), es deletéreo, ya que aumenta las resistencias vasculares sistémicas.
INC 2 Ventilación no invasiva
• Presión positiva continua de la vía aérea (CPAP).
• Presión positiva intermitente.
INC 2 Ventilación mecánica invasiva
• Indicada en enfermos que no mejoran con el uso de terapia respiratoria no invasiva (Tabla II).

Tratamiento farmacológico
INC 2 Morfina y análogos
• En la fase inicial del tratamiento, 3 mg de morfina en bolo intravenoso, se puede repetir si es necesario a los 3–5 minutos.
INC 1 Anticoagulación
• Síndrome isquémico coronario agudo (SICA).
• Fibrilación auricular.
• Antecedente de evento tromboembólico previo.
INC 2 Anticoagulación
• Dilatación de cavidades cardíacas y en presencia de fracción de expulsión menor del 35%.
Vasodilatadores
Pueden usarse cuando la presión arterial sistémica es adecuada (TA sistólica > 90 mm Hg), pero existen signos de congestión visceral y disminución de la diuresis (< 30 mL/hora) (Fig. 1).
INC 1 Nitratos
a. Nitroglicerina sublingual 1–3 mg. O en nebulización con spray sublingual 400 μg c/5–10 minutos
b. Nitroglicerina en infusión intravenosa iniciar a 20 μg/min, incrementando paulatinamente hasta alcanzar 200 μg/min.
INC1 Nitroprusiato
c. Nitropusiato de sodio en infusión intravenosa, en insuficiencia cardíaca grave, con aumento de la poscarga, p.ej: emergencia hipertensiva arterial sistémica e insuficiencia mitral aguda. Dosis 0.3 μg/kg/min e incrementos hasta 1 μg/kg/min, hasta un máximo de 5 μg/ kg/min, siempre y cuando se obtengan resultados satisfactorios factibles a mejorarse aún más.
INC 2 Neseritide
d. Neseritide, a dosis de carga de 2 μg/kg/min, seguido de 0.01 μg/kg/min. No debe sustituir la terapia con diuréticos. La Neseritide ofrece mejores resultados que la nitroglicerina, además tiene menos efectos colaterales indeseables y probables efectos cardioprotectores.
INC 1 IECA
e. IECA, están indicados en la fase aguda cuando no hay hipotensión arterial sistémica; se recomiendan después de 24–48 horas de estabilización de la insuficiencia cardíaca aguda, iniciando a dosis bajas.
f. INC 1, Diuréticos están recomendados en falla cardíaca y datos de retención hídrica.11
• Empezar con dosis individualizadas dependiendo de la situación clínica
• Dosificar de acuerdo a la respuesta clínica y a la presencia de efectos colaterales.
• Cuidado especial en la pérdida del potasio y magnesio.
• En caso de resistencia, usar otra clase de diuréticos o valorar ultrafiltración.
g. INC 2 Betabloqueadores13
• No está indicado en la fase aguda (congestión pulmonar) de insuficiencia cardíaca en presencia de bradicardia o de trastornos severos de la conducción intracavitaria.
• Iniciarlo o reiniciarlo, una vez estabilizado después de 5 días (fase seca).
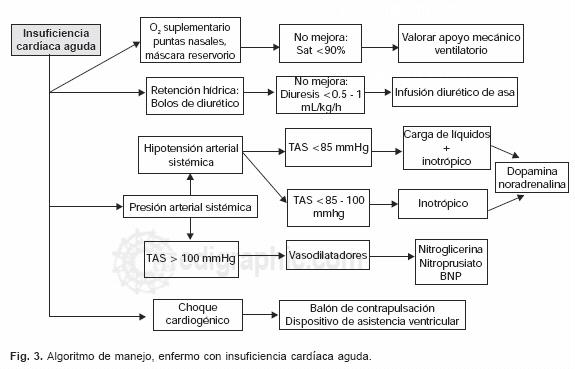
• Importante conocer el antecedente del comportamiento en su ingesta previa, ya que en tal caso se pueden usar más tempranamente. En la Figura 3 se muestran los diferentes esquemas terapeúticos. Lo importante es la valoración hemodinámica, la oxigenación y la respuesta diurética.
h. INC 2 Inotrópicos
• Indicaciones clínicas: están indicados cuando hay hipoperfusión periférica, con o sin congestión, o edema de pulmón resistente a los diuréticos y vasodilatadores en dosis óptimas, con fracción de expulsión ventricular < 35%.
• A pesar de que los agentes inotrópicos incrementan el MVO2 mejoran el gasto cardíaco, esta mejoría en los parámetros hemodinámicos, sin embargo, no se asocia con un cambio en el pronóstico de la insuficiencia cardíaca.14–17
• Dobutamina
• Dopamina
• Milrinona
• Levosimendan
Referencias
1. Killip T, Kimball JT: Treatment of myocardial infarction in a coronary care unit. A two year experience with 250 patients. Am J Cardiol 1967; 20: 457–464. [ Links ]
2. Forrester JS, Diamond GA, Swan HJ: Correlative classification of clinical and hemodynamic function after acute myocardial infarction. Am J Cardiol 1977; 39: 137–145. [ Links ]
3. Nohria A TS, Fang JC, Lewis EF, et al: Clinical assessment identifies hemodynamic profiles that predict outcomes in patients admitted with heart failure. J Am Coll Cardiol 2003; 41: 1797–1 1804. [ Links ]
4. Fonarow GC, et al: ADHERE, Acute Decompensated Heart Failure Registry. JAMA. 2005; 293: 572–580. [ Links ]
5. Mueller C, et al: Inflamación e Insuficiencia Cardíaca Aguda PCR– estudio BASEL. Am Heart J 2006; 151: 845–850. [ Links ]
6. McCullough P, Nowak R, et al: B–Type natriuretic peptide and clinical Judgment in Emergency Diagnosis of heart failure: Analysis from breathing not properly (BNP) Multinational Study. Circulation 2002; 106: 416–422. [ Links ]
7. Publication Committee for the VMAC Investigators (Vasodilatation in the Management of Acute CHF) Intravenous nesiritide vs nitroglycerin for treatment of decompensated congestive heart failure: a randomized controlled trial. JAMA 2002; 287 (12): 1531–1540. [ Links ]
8. Young J, Abraham W, et al: Results of the VMAC Trial: Vasodilation in the Management of Acute Congestive Heart Failure. Circulation 2000; 102: 2794–2801. [ Links ]
9. Sackner–Bernstein J, Skopicki HA, Aaronson K: Risk of worsening renal function with nesiritide in patients with acutely decompensated heart failure. Circulation 2005; 111: 1487–1491. [ Links ]
10. Horwich T, Patel J, et al: Cardiac Troponin I Is Associated With Impaired Hemodynamics, Progressive Left Ventricular Dysfunction, and Increased Mortality Rates in Advanced Heart Failure. Circulation 2003; 108: 833–838. [ Links ]
11. Binanay C, Califf F, et al: Evaluation study of congestive heart failure and pulmonary artery catheterization effectiveness: the ESCAPE trial. JAMA. 2005; 294 (13): 1625–1633. [ Links ]
12. Dormans TP, Van Meyel JJ, et al: Diuretic efficacy high dose furosemide in severe heart failure: bolus injection versus continuous infusion. J Am Coll Cardiol 1996; 28: 376–382. [ Links ]
13. Butler J, Young JB, Abraham WT, Bourge RC, Adams KF Jr, Clare R, O'Connor CH: For the ESCAPE Investigators Beta–Blocker Use and Outcomes Among Hospitalized Heart Failure Patients. J Am Coll Cardiol 2006; 47: 2462–2469. [ Links ]
14. Scroggins N, Edwards M, et al: Increased cost effectiveness with nesiritide vs. milrinone or dobutamine in the treatment of acute decompensated heart failure. Congest Heart Fail 2005; 11 (6): 311–314. [ Links ]
15. Follath F, et al: Efficacy and safety of intravenous levosimendan compared with dobutamine in severe low–output heart failure (the LIDO study): a randomized double–blind trial. Lancet. 2002; 360 (9328): 196–202. [ Links ]
16. Cuffe MS, Califf RM, Adams KF, Bourge RC, Colucci W, Massie B, O'Connor CM, Pina I, Quigg R, Silver M, Robinson LA, Leimberger JD, Gheorghiade M: Rationale and design ofthe OPTIME–CHF trial: Outcomes of a Prospective Trial of Intravenous Milrinone for Exacerbations of Chronic Heart Failure. Am Heart J 2000; 139: 15–22. [ Links ]
17. Lehtonen L: Levosimendan: a calcium–sensitizing agent for the treatment of patients with decompensated heart failure. Curr Heart Fail Rep 2004; 1 (3): 136–144. Review. [ Links ]














