Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Archivos de cardiología de México
On-line version ISSN 1665-1731Print version ISSN 1405-9940
Arch. Cardiol. Méx. vol.76 n.4 Ciudad de México Oct./Dec. 2006
Investigación clínica
Reestenosis binaria post–ACTP con balón de corte previo a la colocación de stent
Binary restenosis post–cutting balloon PTCA before stenting
Jesús Flores Flores,* José Antonio Palomo Villada,* Enrique Bernal Ruiz,** Jaime Santiago Hernández,** Armando Montoya Silvestre,* Raúl Astudillo Sandoval,* Joel Estrada Gallegos,* Arturo Abundes Velasco,* Javier Farell Campa***
* Adscrito al Servicio de Hemodinamia.
** Médico en Adiestramiento en Cardiología Intervencionista.
*** Jefe del Servicio de Hemodinamia.
Correspondencia:
Jesús Flores Flores.
Hospital de Cardiología del Centro Médico Nacional Siglo XXI. IMSS,
México, D.F.
Av. Cuauhtemoc Num. 330. Col. Doctores
06725 México, D.F.
Tel: 56–27–69–00 Ext. 22198.
Recibido: 11 de mayo de 2005
Aceptado: 16 de agosto de 2006
Resumen
Objetivo: Describir nuestra experiencia, resultados clínicos y angiográficos inmediatos en pacientes con ACTP con balón de corte (BC). Éste es un dispositivo que se utiliza como estrategia para incidir la placa facilitando su distribución, se ha sugerido que disminuye la tasa de reestenosis.
Material y métodos: Tipo de estudio; retrospectivo, observacional, transversal y descriptivo con seguimiento clínico y angiográfico a 6 meses para valorar la reestenosis clínica y angiográfica (Reestenosis binaria). De enero de 2003 a junio de 2004 se realizaron 1,300 ACTP con colocación de stents, se seleccionó a un grupo de 39 pacientes con BC donde el operador consideró conveniente una dilatación controlada y representan el 3.3% del total del grupo, edad promedio de 60.4 ± 9.2 años, sexo masculino 32 (80%), diabetes mellitus 10 (25%), hipercolesterolemia 18 (45%), hipertensión arterial sistémica 22 (55%), tabaquismo 22 (55%). Motivo de la angiografía coronaria: angor estable 21 (52.5%), angina inestable 15 (37.5%), infarto del miocardio sin elevación del ST 3 (7.5%).
Resultados: Se trataron 45 lesiones: Tronco coronario izquierdo 4 (8.8%), descendente anterior 24 (53.3%), circunfleja 7 (15.5%), marginal obtusa 2 (4.4%), coronaria derecha 8 (17.7%). La lesión previa a la dilatación fue: promedio 88.8% ±11. Tipo de lesiones tratadas: B1 1 (2.2%), B2 22 (48.8%) y C 22 (48.8%). Longitud promedio de la lesión de 19 mm ± 5.8 mm. Diámetro de vaso promedio de 3.6 mm ± 0.46 mm. Durante el seguimiento clínico del 100% en 32 (71.1%) se cateterizaron para valorar la reestenosis angiográfica con un seguimiento promedio de 7.6 ± 3 meses, la reestenosis clínica fue del 25% y angiográfica 31.25%.
Complicaciones: Se presentaron en 2 (6.2%), una fue defunción por perforación de la arteria CD con hemopericárdio y tamponade.
Conclusiones: El BC es un dispositivo útil para el manejo de lesiones complejas tipo "B2 y C", la reestenosis es similar a la encontrada con ACTP convencional por lo que no recomendamos su uso de manera rutinaria
Palabras clave: Angioplastía. Reestenosis. Balón de corte.
Summary
The goal of the study is to describe our experience in percutaneous transluminal coronary angioplasty with cutting balloon, evaluating the immediate and mid–term outcomes. The cutting balloon is a device used as a strategy to promote plaque rupture and to allow for its distribution.
Methods: This is a descriptive study to evaluate the clinical and angiographic restenosis rate (Binary restenosis). Patients with incomplete clinical data were excluded. From January 2003 to June 2004, 1,300 PTCA with stent were made; we selected a group of 39 patients in whom the cutting balloon was used (3.3%). Average age was 60.4 ± 9.2 years. There were 32 men (80%) and 8 women (20%). Diabetes Mellitus in 10 (25%), dyslipidemia in 18 (45%), systemic hypertension in 22 (55%), smoking in 22 (55%). The indication for coronary angiography was stable angina in 21 (52.5%), unstable angina in 15 (37.5%), acute myocardial infarction without ST segment elevation in 3 (7.5%).
Results: We treated 45 lesions: 4 (8.8%) main left, 24 (53.3%) anterior descending, 7 (15.5%) circumflex obtuse, 2 (4.4%) marginal, 8 (17.7%) right coronary. The average lesion severity before treatment was 88.8% ±11. Lesions encountered corresponded to type B1 in 1 (2.2%), B2 in 22 (48.8%), and C in 22 (48.8%). The average lesion length was 19 mm ± 5.8 mm. The average vessel diameter was 3.6 mm ± 0.46 mm. We achieved a clinical follow–up of 100%. We performed angiographic control in 32 patients (71.1%) to evaluate instent restenosis, with an average follow–up of 7.6 ± 3 months. Clinical and angiographic restenosis corresponded to 25 and 31.25% respectively.
Complications: Two (6.2%) patients presented complications; one died because of coronary perforation of the right coronary artery with pericardial effusion and tamponade.
Conclusions: The cutting balloon is a useful device for the management of complex lesions (B2 and C) but the restenosis rate with this device is similar to the one obtained with PTCA and stenting. So we do not recommend it for rutine use.
Key words: Angioplasty. Restenosis. Cutting balloon.
Introducción
Los stents coronarios tienen un papel muy importante en la intervención coronaria debido a que reducen la incidencia de cierre abrupto y la posibilidad de reestenosis después de angioplastía con balón.1–3 Sin embargo, la reestenosis después de ACTP con balón sigue siendo el mayor problema que limita la eficacia a largo plazo del stent,1,4,5 esto es más significativo en vasos pequeños "2.8 mm" donde la colocación de stents ha arrojado resultados contradictorios.4 Los reportes de reestenosis con colocación de stent van del 20 al 50% lo cual muestra el impacto tan importante que tiene este problema.6
La reestenosis intrastent resulta de la hiperplasia neointimal, la cual comienza con la lesión vascular y de la placa. Estudios han demostrado una relación significativa proporcional entre el grado de daño arterial causado durante el procedimiento de colocación de los stents y la severidad de la estenosis del lumen en el sitio de colocación del stent. Estudios con ultrasonido intracoronario "IVUS" muestran que el balón de ACTP convencional produce un daño profundo en la pared del vaso lo cual promueve la remodelación del vaso y la futura reestenosis.7–9 Por lo tanto al minimizar el trauma a la pared del vaso se puede esperar disminución de la tasa de reestenosis intrastent después de la colocación del stent; motivo por el cual se ha tratado de optimizar el procedimiento con este fin. Simpson introdujo el concepto de que el corte de la placa reduciría el cierre abrupto del vaso y la reestenosis posterior a la ACTP.
El primer dispositivo con utilización clínica fue la aterectomía coronaria direccional en 1987; en 1988 el láser excimer y la aterectomía rotacional y en 1991 surge el balón de corte.10,11
El balón de corte (BC) es un dispositivo con 3 ó 4 hojas montadas longitudinalmente en la superficie del balón, se sugiere su uso para ACTP como una estrategia para disminuir la lesión de la pared del vaso al incidir y facilitar la distribución de la placa reduciendo la tasa de reestenois1,2,5,8 El objetivo de este estudio fue determinar la frecuencia de reestenosis clínica y angiográfica en los pacientes que hayan sido llevados a ACTP con (BC) más implante de stent, así como conocer la tasa de éxito inmediato del procedimiento, la frecuencia y naturaleza de las posibles complicaciones.
Material y métodos
De enero de 2003 a junio de 2004, se realizaron 1,300 procedimientos de ACTP con aplicación de stents intracoronarios a pacientes con diagnóstico de cardiopatía isquémica por aterosclerosis coronaria en el Hospital de Cardiología del Centro Médico Nacional Siglo XXI del IMSS. Se recolectaron los datos obtenidos de los expedientes de los pacientes a quienes se les realizó aterectomía controlada con (BC) previo a la colocación de stent y se realizó un seguimiento a mediano plazo mediante una revisión clínica para valorar si existían datos clínicos de reestenosis y de no ser así se les solicitó una prueba inductora de isquemia para descartar la presencia de isquemia y reestenosis silenciosa. Independientemente del resultado de la prueba inductora de isquemia se propuso a los pacientes realizar angiografía coronaria de control para determinar si existía reestenosis angiográfica en los pacientes.
El tipo de estudio fue retroprospectivo, descriptivo, observacional y longitudinal. Se incluyeron pacientes a los que se les realizó ACTP con (BC) previo al implante de stent en lesiones de novo. Los criterios de exclusión fueron: intolerancia a la terapia de antiagregantes plaquetarios, necesidad de anticuagulación sistémica, historia de sangrado gastrointestinal, lesiones culpables en puentes venosos, reestenosis intras–tent o lesiones bifurcadas y embarazo. Se utilizó (BC) estimando el diámetro con radio de referencia del vaso entre 1:1 y longitud de 10 a 15 mm, con tres o cuatro micronavajas quirúrgicas, éstas montadas longitudinalmente en la superficie del balón de 0.25 mm de altura, gradualmente se insufló de 6 atm nominal hasta 8 atm máximo, donde el operador consideró necesaria una dilatación controlada.
El protocolo para la intervención y aplicación de los stents fue el establecido en la literatura internacional.13–17 El tipo y número de stents así como el balón fueron elegidos según el criterio del operador. La disección coronaria se definió de acuerdo a la clasificación de la NHL–BI.18,19 Las indicaciones para el implante del stent: 1) de "novo" o primario en vasos > 3.0 mm, 2) por resultado "subóptimo" post–ACTP que mostrara lesión residual > 30% sin complicaciones angiográficas asociadas, 3) disección "B" o mayor, 4) amenaza de cierre abrupto o si se observa lesión residual > 50% asociada a disección aunque el flujo fuera TIMI grado 2–3 y 5) lesiones ostiales. Las arterias seleccionadas para el procedimiento deberían tener un diámetro vascular > 3.0 mm. Todos los stents fueron dilatados a altas presiones luego de ser liberados en el segmento arterial de la obstrucción. Se consideró éxito técnico o angiográfico cuando el stent fue implantado en el sitio de la lesión dejando una lesión residual < 10%, sin evidencia de obstrucción aguda por la presencia de trombo o disección en el sitio del stent con flujo coronario normal.
Resultado subóptimo fue definido como una estenosis residual > 30% con flujo TIMI 3, o una estenosis residual < 30% asociado con flujo TIMI 0–2. Un mal resultado angiográfico o angioplastía fallida fue definida como una estenosis residual > 50% o flujo TIMI < 2. Los eventos cardíacos adversos mayores fueron definidos como: muerte, infarto del miocardio, repetición de la revascularización miocárdica angioplastía coronaria transluminal percutánea o cirugía de revascularización miocárdica. El éxito clínico se definió por la mejoría de la sintomatología anginosa, ausencia de complicaciones mayores (reinfarto, isquemia recurrente, cirugía urgente o muerte relacionada con el procedimiento). Cateterismo cardíaco: se realizó mediante abordaje de la arteria femoral (introductor de 6–7 F).
En los pacientes con enfermedad multivaso se trató en principio sólo la arteria culpable, se consideró como responsable la arteria en donde las pruebas de inducción de isquemia reportaran "isquemia moderada o severa" por medicina nuclear o eléctrica temprana.
El introductor arterial se retiró cuatro horas posteriores al procedimiento y sólo en casos especiales cuando se necesitó el apoyo del balón intraaórtico de contrapulsación (BIAC), permanecieron por 24 horas o más. El apoyo del Servicio de Anestesiología se realizó en todos los casos. Se colocó BIAC antes del inicio del procedimiento en los casos con compromiso hemodinámico como hipotensión arterial, congestión pulmonar y/o estado de choque. Todas las coronariografías fueron revisadas con detalle, en busca de trombo antes de la ACTP y luego del implante de los stents. El grado de severidad de la estenosis arterial así como el diámetro del vaso receptor del stent y el porcentaje de lesión residual en la predilatación post–stent fueron medidos directamente de la angiografía coronaria.
El diámetro de referencia del vaso fue definido como el promedio de los diámetros de referencia proximal y distal, medidos justo antes y después del segmento que recibió el stent. El porcentaje de estenosis se calculó sustrayendo el diámetro luminal mínimo de la lesión, del diámetro luminal del segmento vascular normal adyacente. En las lesiones ostiales, sólo se midió el diámetro de referencia distal y en oclusiones totales sólo fue medido el diámetro de referencia proximal.
Régimen antitrombótico: Se administró bolo de heparina de 5,000 UI después de la colocación del introductor y dosis adicionales para mantener un tiempo de coagulación de sangre activado < 300 segundos, utilizando el sistema Hemochrom. Todos los pacientes recibieron medicación con aspirina (100 a 300 mg al día) y clopidogrel con dosis de impregnación de 300 mg seguidos de 75 mg VO una vez al día al finalizar el procedimiento se continuó con estos medicamentos cuatro semanas y aspirina de forma indefinida.
Los inhibidores Ilb/IIIa a dosis terapéuticas en los casos de síndrome inestable coronario agudo (SICA).
Se analizaron las siguientes variables: edad, sexo, HAS, DM, tabaquismo, hipercolesterolemia, obstrucción significativa, arterias culpables, localization del IAM, fracción de expulsión del ventrículo izquierdo (FEVI), indicaciones para el implante del stent, diámetro de las arterias en mm, presión máxima (atm), resultados inmediatos, estancia hospitalaria y complicaciones.
Análisis estadístico: Los datos que se obtuvieron se expresaron de acuerdo a su distribución en medidas de tendencia central y dispersión incluyendo promedio, desviación estándar para las variables cuantitativas y proporciones para las variables cualitativas.
Resultados
Se realizaron entre enero de 2003 a junio de 2004, 1,300 procedimientos intervencionistas en el Departamento de Hemodinamia del Hospital de Cardiología CMN Siglo XXI donde se usó el balón de corte como aterectomía previo al implante de stent trabajándose en total 45 lesiones. Las características clínicas de los pacientes comprenden: edad promedio de los pacientes fue de 60.4 ± 9.2 años; la distribución por género fue de 32 hombres (80%) y 7 mujeres (20%), los factores de riesgo cardiovascular fueron hipertensión arterial sistémica en 22 pacientes (55%), tabaquismo en 22 (55%), diabetes mellitus en 10 (25%), dislipidemia en 18 (45%); la indicación para la angiografía coronaria fue angor estable en 21 (52.5%), angina inestable en 15 (37.5%), infarto agudo del miocardio sin elevación del ST en 3 (7.5%). La distribución de las lesiones se encontró tronco coronario izquierdo en 4 casos (8.8%), descendente anterior en 24 (53.3%), circunfleja en 7 (15.5%), marginal obtusa en 2 (4.4%), coronaria derecha en 8 (17.7%) (Tabla I).

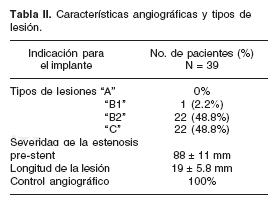
Las características de las lesiones fueron las siguientes: Severidad de la lesión: 88 ± 11%. Lesiones tipo A 0, tipo B 1(2.2%), tipo B2 22 (48.8%) y tipo C 22(48.8%); la longitud del vaso fue de 19 ± 5.8 mm y el diámetro del vaso de 3.6 ± 0.4 mm (Tabla II).
El éxito inmediato del procedimiento fue del 95%. Durante la fase de seguimiento los 39 pacientes completaron el seguimiento clínico (100%), 32 pacientes (71.1%) se recateterizaron para valorar la reestenosis angiográfica previo consentimiento del paciente, independientemente de los resultados de las pruebas inducto–ras de isquemia (eléctrica o por medicina nuclear) (MN). No se reportó nuevo infarto del miocardio, reinfarto, muerte o intervención quirúrgica de la arteria tratada y lesión tratada en este grupo durante la fase de seguimiento.
El tiempo promedio de seguimiento fue de 7.6 ± 3.3 meses. Se encontró una reestenosis clínica en (25%). Las características clínicas de la reestenosis fueron: angina de reciente inicio en ocho (20%) y silente en 2 (5%). Las características angiográficas de la reestenosis de la arteria tratada fueron: focal 8 (20%) y difusa en 4 (12.5%), con lesiones obstructivas del 75 a 95%. No encontramos oclusiones totales. En estos 12 pacientes no se utilizó BC para la redilatación, se efectuó nueva ACTP convencional con resultados excelentes sin lesión residual y sólo en dos se colocó stent intrastent.
A los pacientes que fueron llevados a cateterismo cardíaco tuvieron una prueba de esfuerzo eléctrica o por (MN) previa positiva temprana (2 y 3 etapa) para isquemia en el 43..2% de los casos. La reestenosis angiográfica fue del 31.25% siendo la reestenosis binaria del 28.12%. La reestenosis angiográfica se presentó en las lesiones tipo B2 y C siendo discretamente mayor en las lesiones tipo C 26.1% vs 36.4% respectivamente.
Las complicaciones encontradas fueron en 2 pacientes (6.2%): una defunción por perforación arterial (arteria CD), con hemopericardio y tamponade, otro caso que terminó en insuficiencia renal secundaria al uso del medio de contraste y que no ameritó de diálisis (Tabla III).

Discusión
Se sugiere el uso de balón de corte para angioplastía como una estrategia para disminuir la lesión de la pared del vaso al incidir y facilitar la distribución de la placa, reduciendo de esta manera la tasa de reestenois.1,2,5,8 Nakamura y cols estudiaron por ultrasonido intracoronario el efecto del daño de la pared y la respuesta aguda y crónica después de angioplastía con balón de corte en 63 lesiones tratadas encontrando que cuando se realiza el corte se incrementa el área del vaso de manera aguda sin una disminución significativa del área de la placa y durante el seguimiento se mantiene la ganancia obtenida del área del vaso sin cambios significativos en el área de la placa lo cual muestra una repuesta favorable de la pared del vaso posterior a la angioplastía con BC.8 Hara y cols valoraron con ultrasonido intracoronario 40 lesiones comparando la respuesta con BC con la angioplastía convencional encontrando que en el BC el principal mecanismo es la compresión de la placa en vez de la expansión del vaso como ocurre con la angioplastía convencional.
En la angioplastía con BC se encontró que el área luminal alcanzada correspondía en un 45% a la expansión del vaso y en un 55% a la compresión de la placa, mientras que en la ACTP convencional fue del 67% para la expansión del vaso y 33% para compresión de la placa.9 En nuestro estudio encontramos una reestenosis clínica del 25% y angiográfica del 31.25% similar a la reportada con angioplastía convencional.
Otros reportes de la literatura muestran resultados donde no se encuentra un beneficio adicional con la aterectomía rutinaria de la placa. Seong y cois en un estudio de 107 pacientes consecutivos con 120 lesiones fueron llevados a ACTP con colocación de stent de manera electiva y fueron aleatoriamente asignados a predilatación con BC o predilatación convencional con balón; los stents fueron subsiguientemente liberados.
El seguimiento angiográfico se realizó a los 6 meses y la evaluación clínica a intervalos regulares. Las características de los grupos eran similares y la tasa de reestenosis angiográfica fue del 20% en el grupo 1 y del 20% en el grupo 2. Los eventos adversos fueron similares en ambos grupos, sin encontrar un beneficio con el corte de rutina de las placas.1 Bittl y cols en un metaanálisis de 16 estudios con 9,222 pacientes donde compararon diferentes dispositivos ablativos no encontraron tampoco un beneficio con el corte de rutina de las placas previo a la colocación de STENT de manera rutinaria.10 Mauri y cols realizaron una comparación de BC con ACTP convencional en 1,238 pacientes encontrando que el mecanismo de la angioplastía controlada no redujo la reestenosis angiográfica 6 meses después del estudio; la reestenosis con balón fue del 30.4% vs 31.4% del BC por lo que concluyen que el uso de BC se debe reservar para aquellas lesiones donde se espera que una dilatación controlada provea un mejor resultado.11 En pacientes con pequeños vasos, los estudios con ACTP convencional con colocación de stent han arrojado resultados contradictorios encontrando estudios donde el BC es superior a la ACTP convencional. Umeda y cols incluyeron 263 pacientes con síntomas y vasos de referencia menores de 3 mm y fueron aleatoriamente asignados a ACTP convencional o ACTP con BC encontrando superioridad del BC con menor lesión residual (27.3% vs 34.2%), menor necesidad de colocación de stent (8 vs 22.2%) y menor tasa de reestenosis en el seguimiento (32 vs 50.6%) concluyendo que en lesiones de vasos pequeños el balón de corte es una buena opción. Ergen y cols encontraron resultados similares en los pacientes que se les realizó angioplastía con balón de corte a las arterias menores de 3 mm. Nosotros encontramos una reestenosis más frecuentemente en el grupo de lesiones tipo C (36.4% vs 26.1%) sin embargo consideramos que requerimos un tamaño de muestra mayor para definir con precisión en qué grupo de pacientes se benefician de manera objetiva con la aterectomía con balón de corte previo al implante de stent, lo que será resultado de un estudio posterior. Untenberg y cols20 en Alemania efectúan la primera experiencia clínica con BC en 25 pacientes a una presión de insuflación del balón constante de 4 atm durante 60 seg. Las lesiones obstructivas estenóticas se redujeron de 83.9 ± 7.8 a 28.4 ± 10.7 el seguimiento a los seis meses observó reestenosis en 14 pacientes > 50%.
Kondo y cols21 revisó los resultados con ACTP con BC y los comparó con el balón convencional en 110 pacientes, encontrando éxito del procedimiento con BC 93.7% y ACTP convencional 92.7% y como dato de importante relevancia, la reestenosis en los de BC ocurrió en 23% en comparación con ACTP convencional 42.1%. Nosotros reportamos un éxito del 96% en lesiones complejas donde la distribución de la placa juega un papel importante tal como fue descrito por Nakamura.
Los resultados del estudio CAPAS dirigido por Izumi22 realizó un estudio comparativo de 248 lesiones, la mitad para BC y la otra mitad ACTP convencional en arterias con diámetro de referencia < 3.0 mm por angiografía coronaria cuantitativa, con seguimiento a tres meses. Reporta reestenosis significativamente menor para BC 25.2 vs 41.5% (p = 0.009), observando que el factor "A" de crecimiento derivado plaquetario, la expresión de RNA mensajero y la síntesis de DNA fueron localizados en el segmento insicio–nal después de la dilatación con el BC, esto puede indicar que el BC puede minimizar la lesión traumática de la pared del vaso que probablemente sea el detonante de los eventos celulares y subcelulares de la proliferación miointimal y consecutivamente de la reestenosis. El porcentaje de revascularización del vaso tratado al año fue significativamente menor el grupo de BC 22.1 vs 33.9% (p = 0.49). La experiencia clínica con BC en el estudio CBSS29,30 reporta 26% reestenosis a los 4 meses y 48% con ACTP convencional en vasos de diámetro < 2.6 mm.
Conclusiones
El uso de BC para aterectomía de la lesión previo al implante del stent es un método útil y seguro en pacientes adecuadamente seleccionados obteniendo un éxito inmediato adecuado con el BC en el manejo de lesiones complejas.
La tasa de reestenosis con aterectomía con BC es similar a la encontrada a la ACTP convencional previo al implante de stent por lo que no se recomienda su uso de manera rutinaria, ya que no existe un beneficio adicional con este método debiendo reservarse su uso para aquellas lesiones donde el operador considere que se podría obtener un mejor resultado dadas las características de las lesiones. Sólo que el único inconveniente es su costo ya que se incrementa hasta en 7 veces comparado con el balón convencional.
Referencias
1. Seong P, Cheol L, Myeong–Ki H, Jae–Joong K, Nae–Hee L, Seung–Jung P: Role of cutting balloon angioplasty before coronary stent implantation. Am Heart J 2000; 139: 1–4. [ Links ]
2. Barath P, Fishelenings V, Forrester S: Cutting balloon: a novel approach to percutaneous coronary intervention. Am J Cardiol 1991; 68: 1249–1252. [ Links ]
3. Elazi S, Kastratit T, Neumann P: Vessel size and long term outcome after coronary stentplacement. Circulation 1998; 98: 1875–1880. [ Links ]
4. Umeda H, Iwase M, Kanda H, Izawa H, Nagata K, Ishiki R, et al: Promising efficacy of primary gradual and prolonged balloon angioplasty in small coronary arteries: a randomized comparison with cutting balloon angioplasty and conventional balloon angioplasty. Am J Cardiol 2004; 147: 145–152. [ Links ]
5. Albiero R, Silber S, Di Mario C, Cernigliaro C, Battaglia S, Reimers B, et al: Cutting balloon versus conventional angioplasty for the treatment ofinstent restenosis. Results of the restenosis cutting balloon evaluation trial (RESCUT). J Am Coll Cardiol 2004; 43: 943–49. [ Links ]
6. Adamian M, Colombo A, Briguori C, Nishida T, Marsico F, Di Mario C: Cutting balloon angioplasty for treatment of instent restenosis a matched comparison with rotational atherectomy additional stent implantation and balloon angioplasty. J Am Coll Cardiol 2001; 38: 672–679. [ Links ]
7. Okura H, Shimodozomo S, Hayade M, Bonneau H, Yock P, Fitzgerald P: Impact of deep vessel wall injury and vessel stretching on subsequent arterial remodeling after balloon angioplasty a serial intravascular ultrasound study. Am Heart J 2002; 144: 323–328. [ Links ]
8. Nakamura M, Yock P, Kataoka T, Heidi B, Suzuki T, Yamaguchi T, et al: Impact of deep vessel wall injury on acute response and remodeling of coronary artery segments after cutting balloon angioplasty. Am J Cardiol 2002; 91: 6–11. [ Links ]
9. Hara H, Nakamura M, Asahara T, Nishida T, Yamaguchi T: Intravascular ultrasonic comparisons of mechanisms of vasodilatation of cutting balloon angioplasty vs conventional balloon angioplasty. Am J Cardiol 2002; 89: 1253–1256. [ Links ]
10. Bittl J, Chew D, Toplo E, Kong D, Califf R: Meta–analysis of randomized trials of percutaneous transluminal coronary angioplasty versus atherectomy, cutting balloon atherectomy or laser angioplasty. J Am Coll Cardiol 2004; 43: 936–42. [ Links ]
11. Mauri I, Bonan R, Weiner B, Legrand V, Bassand J, Pompa J: Cutting balloon angioplasty for the prevention of restenosis. Results of the cutting balloon global randomized trial. Am J Cardiol 2002: 1079–1083. [ Links ]
12. Ergene O, Seylthanoglu B, Tastan A: Comparison of angiographic and clinical outcome after cutting balloon and conventional balloon angioplasty in vessels smaller than 3 mm in diameter: a randomized trial. J Invasive Cardiol 1998; 10: 70–76. [ Links ]
13. Ledesma M, Farell J, Astudillo R, Abundes A, Escudero J, Montoya A: Stents coronarios: Experiencia en el Hospital de Cardiología del Centro Médico Siglo XXI. Arch Cardiol Mex 1997; 67: 101–105. [ Links ]
14. Palomo J, Solorio S, Farell J, Abundes A, Ledesma M: Resultados inmediatos postimplante de stents coronarios en pacientes octogenarios. Arch Cardiol Mex 1998; 68: 18–26. [ Links ]
15. Martínez Ríos M, Elid G, Luna J, Villavicencio R, Ban E, Gaspar J, et al: Beneficio del stent coronario en la reducción de complicaciones cardíacas mayores en síndromes coronarios agudos. Arch Cardiol Mex 1999; 69: 121–126. [ Links ]
16. Palomo J, Reyes F, Montoya A, Farell J, Abundes A, Ledesma M: Resultados inmediatos y a mediano plazo postimplante de stents coronarios en pacientes diabéticos. Arch Cardiol Mex 2002; 72: 36–44. [ Links ]
17. Palomo J, Padilla F, Reyes F, Montoya A, Astudillo R, Flores J, Farell J, et al: Resultados de implantación de stent coronario en angioplastía primaria en el infarto agudo del miocardio. Rev Mex Cardiol 2004; 15(2): 66–74. [ Links ]
18. Ryan T, Bauman W, Kennedy J, Kereiakes D, King III S, McCallister B, et al: Guidelines for percutaneous transluminal coronary angioplasty. A report of the American College of Cardiology/ American Heart Association task force on assessment of diagnostic and therapeutic cardiovascular procedures (Committee on percutaneous transluminal coronary angioplasty). J Am Col Cardiol 1993; 22: 2033–2054. [ Links ]
19. Feed M, O'Neill V, Safian R: Dissection and acute closure. En: The manual of Interventional Cardiology. Birmingham, Michigan. Physician's Press 2000: 387–405. [ Links ]
20. Unterberg C, Buchwald A, Barath P, Schimidt T, Kreuzer H, Weigand V: Cutting Balloon coronary angioplasty: Initial clinical experience. Clin Cardiol 1993; 16: 669–664. [ Links ]
21. Kondo T, Kawagychi K, Awaji Y, Mochizuki M: Immediate and chronic results of cutting balloon angioplasty: a matched comparison with conventional angioplasty. Clin Cardiol 1997; 20: 459–463. [ Links ]
22. Izumi M, Tschikane E, Funamoto M, Kobayashi T, Sumitzuki S, Sakurai M, et al: Final results of the CAPAS trial. Am Heart J 2001; 142: 782–789. [ Links ]
23. Tamaki K, Nosaki E, Sugie T: Cutting balloon angioplasty for small size arteries. J Am Coll Cardiol 1999; 33: 1098–1099. [ Links ]
24. Ergene O, Seyithanoglu B, Tastan A: Comparison of angiographic and clinical outcome after cutting balloon and conventional balloon angioplasty in vessels smaller than 3 mm in diameter: a randomized trial. J Invasive Cardiol 1998; 10: 70–78. [ Links ]














