Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Papeles de población
versión On-line ISSN 2448-7147versión impresa ISSN 1405-7425
Pap. poblac vol.9 no.35 Toluca ene./mar. 2003
Impacto del envejecimiento de la población en el seguro de salud y de dependencia
J. Iñaki de la Peña Esteban
Instituto de Estudios Financiero Actuariales.
Resumen
En este artículo se expone la situación internacional de los sistemas públicos y privados en lo concerniente al seguro de salud y de dependencia. Partiendo de su ámbito de aplicación y diferente concepto, analizamos su práctica en varios países, principalmente de Europa. El envejecimiento de la población unido al descenso de la fecundidad producirá un incremento de necesidades sanitarias y asistenciales en el futuro que es actualmente tratado de diferentes perspectivas en los distintos países: desde una función proteccionista por parte del Estado, a un mantenimiento y potenciación de la familia y de organizaciones sin ánimo de lucro que se dedican a cuidar al individuo, hasta la implantación de un sistema totalmente privado y alternativo. No cabe duda que todos ellos forman el entramado de previsión; sin embargo, la tendencia actual es potenciar la construcción privada de un marco seguro que permita atender las necesidades asistenciales cuando alcancemos edades avanzadas.
Abstract
This article analyzes the international situation of the public and private health and retirement insurance system. Starting by differentiating between their scope and conception, the analysis focuses in the application of welfare systems in various countries, in particular European countries. The population aging and the decrease in fertility will cause an increase in sanitary and welfare needs. This situation is treated by countries with different perspectives that can involve: a protectionist role of the State, a maintenance and encouragement of household and NGO in the care of the elderly, and an implementation of an alternative and private sponsored system. All these perspectives form the aggregate of welfare prevention. Today's tendency is to encourage the creation of private welfare assistance that can attend the necessities of the elderly in the future.
Introducción
El envejecimiento de la población y la inversión de la pirámide de población son las características más comunes en casi todos los países desarrollados en Europa y América. Este fenómeno acarrea notables incertidumbres respecto a la capacidad de los sistemas públicos de previsión social para seguir manteniendo los niveles de cobertura prestados en la actualidad.
Una primera consecuencia ha sido la paulatina y progresiva introducción de los sistemas complementarios a la jubilación a través de planes de pensiones privadas y pólizas de seguro; sin embargo, las necesidades de las personas con edades más avanzadas, así como aquellos ciudadanos con una salud más frágil, no se limitan a la percepción de una pensión. Es indudable que a medida que la persona es mayor, su estado de salud se va deteriorando, va envejeciendo y genera frecuentemente necesidades (asistencia, tratamientos continuados específicos) a las que difícilmente puede hacer frente con los ingresos fijos mensuales de la pensión recibida.
Es precisamente en estos casos cuando mayores gastos se generan por vía de cuidados, asistencia, farmacéuticos, etc. Es en este punto donde pretendemos realizar un análisis de la situación existente en cuanto a los sistemas públicos y describir el papel que tienen o pueden llegar a alcanzar los sistemas privados de previsión a través de seguros de salud y de dependencia.
Los logros de esta cobertura vendrían reflejados en una mejora del nivel de vida de las personas en edades avanzadas, donde no tendrían que detraer fuertes sumas de sus capitales ahorrados. Todo lo contrario. Al haber contratado esta cobertura, tendrían derecho a sistemas privados de salud y a asistencia sin necesidad de grandes desembolsos adicionales, lo cual les proporcionaría un estado de bienestar suficiente junto con la prestación económica y asistencial que la seguridad social les otorgase.
En este trabajo intentamos analizar la situación existente tanto en el seguro de salud como en el de dependencia, al estar ligados en la atención y cuidado al asegurado. Analizamos cuál es el sistema de financiación más adecuado a la situación económica y demográfica actual, teniendo en cuenta las ventajas y desventajas de cada sistema.
Asimismo, proponemos un modelo de cobertura que permita, mediante un sistema de capitalización, dotar de las cuantías suficientes para garantizar solventemente una cobertura básica de salud y de dependencia.
Sistemas públicos versus privados: situación internacional
Históricamente, los sistemas de salud públicos nacieron en Alemania en 1883 como un seguro obligatorio para los trabajadores (Modelo de Bismark). Posteriormente, Lord Beveridge propuso para Inglaterra un sistema universal que cubriese las necesidades del ciudadano (Modelo Beveridge). Estos dos modelos puros se han ido entremezclando. De hecho, una primera división de los sistemas de salud es aquélla que responde a las preguntas de quién los financia y quién los provee. En este punto es donde se distingue un sistema público, financiado a través del Estado y con estructura estatal y uno privado ofertado por las compañías de seguros, dando un servicio a través de éstas.
Los sistemas públicos de salud se encuentran basados en los siguientes principios:
1. Principio de solidaridad.
2. Principio de universalidad, donde se otorga una protección básica a todos los ciudadanos y su éxito depende, en mayor parte, de los movimientos demográficos a lo largo del tiempo, condiciones económicas reinantes y los usos y las costumbres sociales del país.
3. Principio de obligatoriedad, la mayoría de los ciudadanos se encuentran obligatoriamente incluidos dentro del campo de aplicación de estos sistemas públicos.
En contraposición, se encuentran los sistemas privados de salud basados en:
1. Principios de cálculo basado en el riesgo asumido y protección de riesgo.
2. Atención a las necesidades individuales de sus tomadores.
3. Elección libre y voluntaria por parte del asegurado tanto de los médicos como de los hospitales en los que desea su asistencia sanitaria.
El seguro privado de salud tiene un ámbito diferente a nivel internacional, y su crecimiento en la mayoría de los países se encuentra supeditado al ámbito de desarrollo y aplicación de la cobertura pública correspondiente. Concretamente, dependiendo de ésta, podrá tener alguna de las siguientes funciones:
1. Complementaria o adicional a la cobertura dispensada por la sanidad pública.
2. Sustitutiva, tomando del sistema privado las funciones de cobertura médica y asistenciales, previo abono de primas y dotación de las provisiones matemáticas correspondientes.
3. Alternativa, con igual ámbito de aplicación que el seguro de salud público, pero considerando diferencias sustantivas de calidad y servicio.
Las ventajas de los sistemas públicos radican en la cobertura de los grupos sociales más desfavorecidos, como son los más limitados económicamente o los que padecen enfermedades crónicas y de larga duración, con un tratamiento básico e igualatorio para todos los ciudadanos; sin embargo, un servicio de salud público se encuentra expuesto continuamente a los vaivenes poblacionales, como es el caso que nos ocupa en esta y en las próximas décadas, al no tener en cuenta el riesgo individualizado en los pacientes y al emplear los recursos de forma no eficiente. De hecho, las aportaciones que se realizan al sistema público no tienen en cuenta el riesgo individualizado del asegurado, y mientras algunos de los enormes recursos públicos de asistencia están sobresaturados, otros se encuentran infrautilizados: existen largas colas de espera, exclusiones médicas y farmacéuticas, etc. Todo lo anterior conlleva a que en la mayoría de los sistemas públicos existan déficit presupuestarios que habitualmente son financiados por cotizaciones adicionales o vía impuestos, siendo este último caso el más común.
Los sistemas privados de salud, por contraposición al sistema público, cuentan con la ventaja de que las primas que abonan los tomadores son acordes al riesgo de salud correspondiente, con lo que tras el cálculo individualizado y la dotación de reservas correspondientes, los movimientos poblacionales no causan un perjuicio económico. Esto, a su vez, conlleva una gestión adecuada de los recursos, por lo que no resultan ociosos; sin embargo, la existencia de un seguro privado de salud tiene como consecuencia que sólo los tomadores con recursos económicos suficientes sean los que puedan suscribir estas pólizas, quedando fuera del ámbito protector las familias menos pudientes. A su vez, el abono periódico de la prima proporciona una selección de clientes en busca de buenos servicios (autoselección) que normalmente gozan de buena salud física.
Analizando el ámbito de influencia de estos sistemas a nivel mundial, podemos encontrar tres grupos genéricos, aunque cada país posee características diferenciadoras con el resto (cuadro 1):
Grupo I: dentro de este primer grupo estarían aquellos países en los que el seguro público de salud es claramente el dominante y es financiado exclusivamente por los impuestos públicos, alcanzando a toda la población. En estos países, como los Escandinavos y el Reino Unido, el seguro privado juega un papel realmente secundario, siendo su función meramente complementaria.
Grupo II: en este grupo se encuentran aquellos países en los que el sistema público de sanidad está ampliamente implantado, financiándose con aportaciones tanto de las empresas como de los trabajadores; sin embargo, los gobiernos dan la oportunidad para la existencia de un sistema de salud privado (bajo unas condiciones salariales determinadas y con una amplia y estricta regulación) que permite un amplio desarrollo de servicios privados. Son seguros alternativos a la cobertura pública para parte de la población; los países más representativos son Alemania y Holanda.
Grupo III: se incluyen en este grupo a aquellos países cuyo sistema público no está extendido a toda la población o tiene una cobertura realmente básica, con lo que el trabajador y empresa potencian la sanidad privada, siendo ésta la principal cobertura ofertada. Su principal representante es Estados Unidos.
En relación con lo que supone el gasto público en salud sobre el total de gasto realizado, encontramos los siguientes resultados para 1997 en la gráfica 1 y en su cuadro correspondiente.

En todos los grupos anteriores y a modo de primera conclusión podemos indicar que la forma con la que se encuentra implantado el seguro de salud en los países, así como su posible desarrollo futuro depende de los siguientes puntos:
1. El grado de control ejercido por el gobierno correspondiente.
2. El poder adquisitivo de la población a la que va dirigida su cobertura.
3. La accesibilidad de los ciudadanos a la asistencia médica y a los recursos hospitalarios.
De esta forma, hay países con alto grado de desarrollo, como México, Grecia y Turquía, donde apenas 5 por ciento de la población se encuentra bajo una cobertura privada. Los países del este de Europa, como Polonia y Hungría, no han cambiado sus coberturas de salud hacia el campo privado. En Europa tan sólo en el Reino Unido, Países Escandinavos y Portugal, se está incrementando la importancia de la cobertura privada.
Destaca que en un mercado tan fuertemente regulado como el australiano, 40 por ciento de la población tiene una cobertura privada. En Europa el sector privado adquiere una forma complementaria en Austria, Bélgica, Dinamarca y Francia, mientras que en el resto del mundo son de mencionar Canadá y Japón.
Igualmente destaca Holanda, que niega la cobertura pública a los ciudadanos que sobrepasan un determinado nivel de rentas económicas. En Alemania se posibilita la cobertura pública o adquisición de cobertura privada para ciertos colectivos de trabajadores.
Envejecimiento de la población
Población envejecida
El gasto en salud se puede explicar por la composición de la población del país correspondiente. La evolución a futuro de la población indicará la importancia del problema del gasto en salud y dependencia. Existe una transición demográfica en distintos países para las poblaciones de más de 65 años, mostrándose su evolución en la cuadro 3.
Si nos fijamos en la evolución estimada del porcentaje de la población con más de 75 años que tendrán estos países, podemos apreciar que en la mayoría de los casos superan la décima parte de la población. Es precisamente este colectivo el que mayores gastos asistenciales puede requerir (cuadro 4).
También es importante mencionar la esperanza media de vida que ha ido evolucionando en los últimos años, alcanzando edades relativamente maduras (cuadro 5), lo que unido al porcentaje de población madura, nos prevé un gran incremento en los gastos de salud y dependencia en los próximos 30 años.
Porcentaje de fertilidad
Se suele decir que existe una relación inversa entre el desarrollo económico de un país y su desarrollo demográfico. De esta forma, los países con mayor desarrollo económico adolecen de menores ratios de fertilidad y una tendencia de su población a envejecer. Esta es una característica de la sociedad moderna en la que el alto grado de competitividad social detrae el deseo de las parejas de crear una familia o, al menos, retrasa el inicio de ésta. Este es el caso, por ejemplo, de Alemania, donde actualmente el porcentaje de fertilidad de la población expresado como número de nacimientos vivos por cada mujer tiende a la baja a medida que el grado de desarrollo económico es mayor dentro del país (2.4 en 1960 frente al 1.3 en 2000). Esto conlleva a consecuencias adversas para el sistema público de seguridad social en el país. En Europa, el proceso seguido es paralelo al alemán. De esta forma, el porcentaje de fertilidad era en la década de 1950 de 2.57, mientras que en 2000 bajó hasta 1.42. La razón de este descenso en la fertilidad es debido, entre otras, a las siguientes razones:
1. Mayor movilidad de los miembros de la familia.
2. Incorporación de la mujer al mundo laboral.
3. Menor número de miembros dentro de la unidad familiar.
4. Mayor tardanza en el inicio de la familia.
5. Coste de oportunidad de los recién nacidos, entendido como la pérdida de potencial económico o proyección laboral de la mujer debido a su embarazo.
6. Liberalización de medidas contraceptivas.
El no alcanzar un tanto de fertilidad de 2.1 recién nacidos vivos proporciona un decremento paulatino de la población, así como un envejecimiento de ésta que redundará en una mayor población con necesidades sanitarias y de pensiones económicas públicas. Afortunadamente la inmigración proporcionará una leve mitigación de este problema aunque no terminará de resolverlo. Si no existiesen fuentes inmigratorias, la población europea descendería escandalosamente para 2050. Descendería de 729 millones de habitantes a 628 millones, siendo la mayoría de ellos de edades maduras. De hecho, se estima que en 2050 en Alemania uno de cada dos hombres tendrá más de 53 años y una de cada dos mujeres tendrá más de 58 años. Su efecto, además del desequilibrio de las cuentas públicas de la seguridad social, se vería plasmado en la inexistencia de mano de obra suficiente para mantener el desarrollo económico obtenido.
¿Soluciones?
Las soluciones que se pueden proponer para mantener la viabilidad del sistema público de salud pasarían por:
1. Incremento de las aportaciones al sistema u oferta de menores prestaciones.
2. Incremento paulatino de la edad de jubilación.
3. Flexibilidad en la inmigración.
4. Medidas de potenciación de la fertilidad.
En cuanto a los cambios en la salud es de resaltar el auge que han tomado las enfermedades crónicas, que han tenido un incremento de 22 por ciento a los 60 años de edad, lo que aumenta el tiempo de asistencia necesario para el cuidado del enfermo y el tiempo de dependencia para con un tercero.
Las diferentes necesidades que se demandan y se demandarán en un futuro cercano son:
1. Cuidado médico.
2. Cuidado de la salud.
3. Cuidado personal.
4. Cuidado doméstico.
5. Mantenimiento del hogar.
6. Soporte social y emocional.
Es indudable que la familia sigue teniendo un papel realmente importante en la sociedad cuando hay que cuidar a un enfermo. De hecho, en Holanda, 58 por ciento de la población mayor está cuidada por sus propios familiares. En Francia este porcentaje de cobertura familiar alcanza 75 por ciento. En Estados Unidos 85 por ciento y en Korea 90 por ciento.
En Holanda, en 1990, 6 por ciento de la población anciana estaba en instituciones holandesas que eran consideradas grandes, frías, impersonales, sin el adecuado control e independientes, si bien como solución se ha implantado un sistema gradual de cobertura domiciliaria con base en la clase de cuidados dispendidos:
Cobertura I: asistencia domiciliaria de un máximo de tres horas diarias con supervisión de profesionales sobre el estado físico del asegurado.
Cobertura II: para aquellos que tengan una edad superior a los 65 años y necesiten una asistencia domiciliaria prolongada, con problemas físicos y mentales mayores.
Cobertura III: destinada a aquellos asegurados con enfermedades largas y terminales.
La solución en Holanda viene dada por el establecimiento de una asistencia domiciliaria como alternativa a las residencias o instituciones impersonales que actualmente se ofertan por parte del Estado si no se alcanzan determinados ingresos económicos (AWBZ). De hecho, se prevé mayor demanda en los servicios de asistencia en el hogar o en la proliferación de pequeñas residencias más familiares y mejor controladas.
Experiencia internacional
El envejecimiento de la población será un factor común en todos los continentes en los próximos años, siendo más palpable en Europa y Norteamérica. El número de personas mayores de 80 años se incrementará, alcanzando en 2050, 1 614 por ciento más respecto a 1960 como media mundial, siendo el incremento experimentado mucho mayor en los países menos desarrollados (3 151 por ciento) que en los países desarrollados (696 por ciento).
Por países, China tendrá la mayor población con edades mayores dentro de 80 años, seguida de la India, Estados Unidos, Japón y Brasil.
El problema del coste de salud y de asistencia se agravará si tenemos en cuenta las tendencias sociales y culturales observadas en la población:
1. Mayor número de divorcios, alcanzando 8.8 por ciento en 1980 frente a 3.6 por ciento en 1960.
2. Mayor movilidad de los miembros de la familia.
3. Incorporación de la mujer al mundo laboral.
4. Menor número de miembros dentro de la unidad familiar.
5. Mayor tardanza en el inicio de la familia.
También hay que tener en cuenta que influirán ciertas actitudes de cuidado y asistencia a los familiares:
1. Cambiar el patrimonio acumulado para conseguir una adecuada asistencia.
2. Cuidado a base de familiares directos.
3. Deseo de estar en el propio hogar y de poseer la adecuada asistencia dentro del propio domicilio del ciudadano.
4. Mantenimiento de una vida social e institucional.
El comportamiento de los Estados ante el mayor coste que supone la asistencia social y médica varía. Existen actitudes paternalistas estatales que con sus arcas se hacen cargo de estos costes, como es el caso de Suecia, países que cubren parcialmente estos nuevos gastos a través del aseguramiento privado, como son Alemania, Australia, Japón, Francia y Reino Unido, o países que dan claras señales de que esta asistencia y grado de protección debe ser soportado por el individuo, como es Estados Unidos.
A modo de ejemplo, en la India la población tiende a ser numerosa y madura, estimándose que alcance e incluso supere a China en 2030, llegando a 1 430 millones de habitantes en 2044 (Asia demographics). Entre la población de edades mayores que actualmente existe en la India se encuentran las siguientes características:
1. 90 por ciento de ella carece de seguridad social.
2. La tercera parte vive en la pobreza.
3. 72 por ciento vive en áreas rurales.
4. 73 por ciento son analfabetos.
5. 55 por ciento de las mujeres de más de 60 años son viudas y la mayoría de ellas no tienen recursos económicos propios.
Actualmente no existe un sector que proporcione protección ni asistencia. Esta asistencia recae mayormente en la familia y en la comunidad donde viven los ancianos.
Francia es un país con una tendencia clara al envejecimiento de su población. A nivel de asistencia y seguro de salud el Estado proporciona una amplia cobertura, aunque existen aproximadamente 1 000 000 de pólizas que ofertan coberturas de altas prestaciones.
El desarrollo de la protección social prevé poner en marcha un programa de ayuda a las personas (a partir de enero de 2002) que reducirá la necesidad de alguna de las coberturas que hasta ahora han sido ofertadas por los seguros privados, sobre todo de asistencia.
Singapur ha sufrido una fuerte explosión demográfica que producirá grandes masas de población madura y envejecida particularmente entre las mujeres. Este envejecimiento es de 7 por ciento de la población de más de 65 años, por año, estimándose que para el 2030 alcance 18 por ciento de la población total. En la década de 1990, la población de más de 80 años creció 5.9 por ciento por año, comparado con 3.6 por ciento del resto de tramos por edades.
La responsabilidad de la asistencia y cuidado de la población mayor recae en el individuo; existen asociaciones de voluntarios que proveen estos servicios en los hogares de los ancianos, bajo ayuda económica del gobierno.
En Estados Unidos, 60 por ciento de los ciudadanos de más de 65 años necesita algún tipo de asistencia y 43 por ciento de la población mayor de 65 años pasará algún periodo de su vida en una residencia; actualmente el tiempo medio de estancia en ellas es de 2.6 años.
Aunque el riesgo de dependencia afecta claramente a la población mayor de 65 años, 42 por ciento de los casos de necesidad de asistencia se produjo entre ciudadanos con una edad anterior a los 65 años.
El coste de la asistencia en las residencias ascendió por término medio en 2001 a 125 pesos al día (45 000 pesos la estancia anual), mientras que el coste diario por la asistencia en el hogar fue de 75 pesos al día (como media anual 27 000 pesos).
Estos costes en la mayoría de los casos son una carga para el ciudadano, y durante el año pasado se estima que ascendieron a 1 170 millones de dólares, de los cuales sólo 7 por ciento fue canalizado a través de la cobertura de seguros privados.
En Holanda, 100 por ciento de la población se encuentra cubierta por el Sistema Público (AWBZ), si bien 37 por ciento de la población tiene contratado un servicio de cobertura privado, concretamente los funcionarios y los trabajadores con ingresos superiores a 65 700 florines (en 2001). El resto de la población (63 por ciento) se encuentra incluida obligatoriamente dentro de un sistema público (ZFW). La cobertura pública (AWBZ) consiste en cuidados de enfermedades de larga duración y en aquellos tratamientos que difícilmente pueden asegurarse en el sector privado, ya sea por su duración o por su coste, como el tratamiento psicológico, cuidado de incapacitados, asistencia social, etc. El sistema público obligatorio (ZFW) incluye la asistencia médica habitual (normalmente en edades jóvenes), ortodoncia, farmacia, hospitales, ambulancias, etcétera.
La cobertura privada, además de ofrecer las coberturas anteriores a todos sus asegurados, brinda el cuidado dental para los adultos, estancias en hospitales a elección del asegurado y tratamientos médicos alternativos, entre otros.
Los sistemas públicos trabajan con proveedores de servicios. Éstos son elegidos por razón de la calidad en el servicio dispensado y el coste de la asistencia, existiendo para todos los casos contratos estandarizados negociables a nivel nacional, donde las tarifas a aplicar están fijadas. El dinero recaudado por los impuestos va a parar a un fondo que es distribuido en oficinas locales, las cuales son las encargadas de abonar el servicio solicitado por el enfermo.
El sistema suizo de salud tiene la peculiaridad de disponer de una seguridad social combinada con una gestión de temas de salud. Esta combinación la denomina Managed Care.
En Suiza existe una seguridad social básica en la que se garantizan principalmente subsidios económicos para aquellas personas con bajos ingresos; hay un mercado privado totalmente libre para ofertar coberturas sanitarias tanto complementarias como adicionales o alternativas. Debido a la existencia de una población madura, es un país con un alto coste por salud; los servicios ofertados se integran a través de una estructura cantonal (en Suiza hay 26 cantones) que disponen de hospitales propios.
Las características comunes del servicio privado de salud en Suiza ofrecido por las aseguradoras se basa en las siguientes coberturas:
1. Cobertura obligatoria y básica. Determinada con una prima idéntica por persona a cada edad, donde se ofrecen servicios médicos y hospitalarios con gasto compartido.
2. Cobertura complementaria. Fijada con base en un riesgo individualizado por asegurado, en el que se ofertan, entre otros, los siguientes servicios:
a) Habitaciones para una o dos personas.
b) Acceso a médicos de familia.
c) Medicina alternativa.
d) Transporte y asistencia fuera del país.
e) Cuidado dental, etcétera.
En 1988, 8 por ciento de la población suiza disponía de un seguro privado de salud basado principalmente en primas constantes que reparten el riesgo a lo largo de la vida como cotizante del asegurado.
En el seguro de salud obligatorio se cubre la asistencia en los hospitales del cantón al que pertenezca el ciudadano, cuya relación se hace pública por el ministerio correspondiente. Los seguros privados ofertan en estos casos la cobertura en los mismos términos pero fuera del cantón del ciudadano, así como otros hospitales no incluidos en esa relación.
Hay también productos semiprivados, como es el de beneficiarse de habitaciones de una o dos camas con asistencia privada, pero en los hospitales reseñados por el ministerio; normalmente suman la posibilidad de asistencias médicas en el extranjero.
Los productos totalmente privados que se ofertan son, entre otros:
1. Elección libre de médicos y de cuidadores.
2. Elección de habitaciones en el hospital.
3. Medicina alternativa.
4. Medicina preventiva.
5. Chequeos médicos periódicos.
6. Fármacos no incluidos en los tratamientos básicos.
7. Asistencia en el hogar.
Principios de cálculo del seguro de salud y de dependencia en Alemania
Seguro de salud
75 por ciento de la población alemana se encuentra obligatoriamente encuadrada dentro del seguro de salud público, 15 por ciento adicional está voluntariamente dentro de él y el porcentaje restante tiene una cobertura alternativa a través del seguro privado. Adicionalmente se oferta una cobertura privada para toda la población.
Este seguro privado de salud alemán se caracteriza por:
1. Ofertar una cobertura durante toda la vida del asegurado (whole life-span).
2. La compañía aseguradora no puede cancelar unilateralmente la póliza a excepción de que el tomador del seguro no pague la prima.
3. La cobertura no tiene un límite económico.
4. Existe una cláusula de ajuste en el valor de la prima según la inflación o incremento no esperado del coste de los servicios ofertados.
Junto con los principios anteriormente expuestos se determina una prima periódica constante, acorde con la edad de entrada y las características del individuo, con lo que durante los primeros años el tomador del seguro abona una cantidad superior a la que le corresponde en relación con el riesgo que tiene por razón de su edad. Esta cuantía se dota en una provisión matemática que se irá acumulando para que pueda detraer fondos a partir de aquellos años en los que el partícipe abone una prima constante inferior al riesgo que realmente tenga en aquella edad. La prima permanece constante siempre que no existan desviaciones respecto a las coberturas garantizadas, a la mortalidad, al tipo de interés, etcétera, como suele ser habitual en los seguros de vida normales. Los gastos probables por cuidado en la salud se incrementan con la edad, pero la prima permanece constante. Por lo tanto, la parte de la prima no utilizada para cubrir el riesgo del año es acumulada en unas provisiones para cuando el valor del riesgo sea superior al de la prima.
La titularidad de la provisión constituida no es del asegurado, sino que pertenece al colectivo de asegurados y, en caso de que se rescinda el contrato, el capital acumulado se pasaría directamente como beneficio al resto de asegurados que permanezcan en la cartera del seguro.
Adicionalmente, establecido por ley, existe un incremento de 10 por ciento de la póliza hasta los 65 años de edad, que va a parar al fondo, y cuyo fin es hacer frente a los gastos extraordinarios que el asegurado proporcionará en los últimos años de su vida (estimado normalmente a partir de los 80 años de edad).
Seguro de dependencia
El fin del seguro de dependencia reside en asegurar la asistencia en la vejez. La prima a abonar es uniforme y existe una transferencia de los riesgos entre las edades de la persona y los sexos de los asegurados. En las familias, los hijos, al nacer, son incorporados a la cobertura hasta una edad determinada sin una carga contractual y económica adicional.
La prima está limitada en un máximo para evitar precios excesivamente altos e inaccesibles. Como resultado, cuando el colectivo es excesivamente maduro los costes son inciertos. Es por ello que desde que se contrata esta cobertura también se incrementa la prima 10 por ciento, para que con estas cantidades adicionales se haga frente a los costes a edades avanzadas. Como se puede apreciar, el desarrollo de este seguro de dependencia en el campo privado en Alemania es paralelo al seguido por el seguro de salud en dicho país.
Sistemas de financiación
Factores de influencia
El coste de la asistencia en la salud se encuentra influenciado en diferente sentido por:
1. La estructura demográfica de la población, la cual al envejecer proporciona un mayor número de demandantes de servicios sanitarios y sociales.
2. Los avances médicos, que al implicar una mayor esperanza de vida proporcionan un incremento de la morbilidad en la población y número de pacientes.
3. La cultura y el comportamiento de la población, principalmente en lo que se refiere a las relaciones familiares y la evolución cultural del país.
4. Genéricamente existe un mayor coste en la población femenina, principalmente por su mayor esperanza de vida y por el coste que supone la asistencia médica y hospitalaria en los periodos de embarazo.
Todas las causas anteriores implican un continuo incremento de los gastos de salud y asistencia en las sociedades desarrolladas.
Sistemas de financiación
El seguro privado de salud está definido por el principio actuarial de equivalencia en el momento de realizar el contrato, entre los ingresos que abonará mediante las primas el asegurado con los gastos que probablemente causará.
En todos los modelos que determinan el coste periódico del seguro de salud, tanto público como privado, debe darse una sencilla equivalencia: los gastos deben ser iguales a los ingresos:
(VAG)t = (VAI)t
donde
(VAG)t Valor actual de los gastos en el periodo t-ésimo.
(VAI)t Valor actual de los ingresos en el periodo t-ésimo.
Esta sencilla equivalencia puede emplearse de forma global (para todo un colectivo) o particularizada, dependiendo de cada individuo, su edad, sexo, ocupación laboral, etc. Adicionalmente se han de tener en cuenta los siguientes puntos:
1. Independientemente del riesgo de salud que tenga el asegurado, los pagos que se realicen han de tener en cuenta su valor en cada momento.
2. Es deseable el empleo de modelos actuariales que tengan en cuenta las probabilidades de acaecer las contingencias que se aseguran.
Los modelos que pueden considerarse son los clásicos de reparto, el riesgo anual y el de expectativas.
Valoración común
Bajo este modelo, la aportación del asegurado está acorde con los ingresos económicos que percibe por su trabajo habitual e indiferente del riesgo que pueda representar el asegurado dentro del colectivo. Este modelo no es muy popular entre los privados, pues no se procede a una valoración individualizada del riesgo y del efecto en cada individuo. Es un modelo carente de previsión.
Modelos de reparto
Este modelo, en caso de emplearse, implica ante todo una solidaridad de todo el colectivo que no tiene en cuenta el historial de salud del individuo ni la antigüedad en la cobertura para el cálculo de las primas que correspondan. Su cálculo depende, en mayor medida, de la edad media del colectivo al que se asegura y depende directamente de los gastos que se produzcan por la asistencia, sobre todo al subcolectivo de edades más maduras, por lo que es poblacionalmente inestable. Es la forma de financiación pública al exigir que el individuo no abandone el colectivo de asegurados durante su vida laboral y basarse en el apoyo entre las generaciones de los colectivos. Creemos que para el seguro de salud se debiera proceder a emplear sistemas de capitalización. La principal razón estriba en evitar crisis económicas debido al envejecimiento paulatino de la población asegurada que conviertan a este sistema en prohibitivo.
Modelos ajustados al riesgo anual
Es un modelo propiamente actuarial, y quizá el más ampliamente utilizado y simple en los seguros privados. Requiere una amplia base estadística que permita al actuario determinar el importe de la prima correspondiente, así como los gastos que pueden ocasionarse según el sexo, edad, ocupación, etc. La prima de seguro tiene normalmente una cobertura anual y no sufre alteraciones en ese periodo. La experiencia indicará el incremento o decremento de las primas en función del perfil del asegurado. Por otra parte, a medida que el asegurado avanza en edad y procede a la renovación de la póliza, como es lógico, su riesgo de causar las prestaciones aumenta, por lo que al renovar la cobertura de su seguro sufrirá un incremento anual de su prima en un importe considerable. De hecho, a partir de los 50 años de edad, las primas tomarán un valor prácticamente prohibitivo para los tomadores, debido a que cada renovación se considera un nuevo contrato sin la consideración de derechos adquiridos ni provisiones matemáticas constituidas. No obstante, sí se dotan las provisiones para siniestros o contingencias que pueden darse en ese periodo anual. Los ejemplos de países que emplean este sistema de seguro anual renovable para el seguro privado de salud son Francia, Reino Unido, España, Italia y Suecia. En Francia y Reino Unido el abono de estas primas es habitualmente financiado por las empresas.
Modelos de expectativas
Estos modelos derivan de los empleados habitualmente en los seguros de vida y en los planes de pensiones. En ellos no es necesario ajustar la prima anualmente, sino que se distribuye el riesgo a lo largo de toda la vida como cotizante del asegurado; siendo el momento realmente trascendente en el que por primera vez contrata la póliza (basado a la edad de entrada). Únicamente serán necesarios los ajustes por desviaciones en los incrementos inflacionarios no considerados en los costes o por una mejor y mayor expectativa de vida. En estos modelos, la prima total que abona el asegurado está dividida en tres componentes diferenciados:
1. Prima neta que cubre las contingencias previstas para el asegurado.
2. Reserva según su edad, cuyo fin es acumular un capital que junto con los intereses que produzcan hagan frente al riesgo futuro.
3. Gastos de administración.
En estos modelos el cálculo de la prima resulta más laborioso para el asegurador privado debido a la necesidad de hipótesis actuariales sobre la mortalidad del asegurado, su invalidez, recaídas e hipótesis económicas, como la evolución de los gastos clínicos, farmacéuticos de personal de asistencia, dentales, etc. En cuanto al tomador del seguro, a las edades jóvenes está abonando una prima superior al riesgo que le corresponde a esa edad, debido a la constitución de las reservas para cuando tenga mayor edad. Este es el modelo que actualmente se emplea en Alemania.
Sin duda alguna el modelo actuarial más sencillo de emplear es el del cálculo con base en el riesgo anual, a través de un seguro anual renovable; sin embargo, el modelo que creemos más seguro para el asegurado es el de las expectativas al contar con primas anuales niveladas por el riesgo de su existencia.
La determinación de la prima a abonar, por consiguiente, va a tener tres componentes diferenciados:
1. La prima de riesgo, esta nos igualará el valor actuarial de los ingresos con el valor actuarial de los gastos probables en el periodo de cobertura.
2. Aportación adicional sobre la prima de riesgo, que puede establecerse legalmente y tiene como fin acumular un fondo para que, junto con los intereses que se devenguen, pueda hacer frente al alto coste del servicio de salud y asistencia en los últimos años de la vida del asegurado.
3. Gastos de gestión y administración.
Las prestaciones que habitualmente otorga este seguro de salud privado suelen venir dadas por:
1. Evitar las listas de espera habituales en los sistemas públicos de salud, a través de la elección libre y voluntaria de médicos, hospitales y centros de tratamientos.
2. Oferta de productos no cubiertos por el sistema público, como pueden ser ciertos fármacos, asistencia dental, medicina alternativa y tratamientos psicológicos, entre otros.
3. Asistencia en enfermedades de larga duración.
4. Cobertura económica por gastos en caso de enfermedad grave o invalidez.
5. Prestaciones económicas por días de hospitalización.
6. Prestaciones económicas con el fin de compensar las pérdidas económicas en los periodos de baja sin hospitalización.
Sistema de reparto en el sistema público
Para proveer los suficientes fondos a fin de hacer frente a un sistema de salud y asistencia se recurre habitualmente a dos modelos de financiación claramente diferentes: el modelo de reparto y el de capitalización.
Una financiación del seguro de salud a través de un sistema de reparto se fundamenta en la equivalencia periódica y colectiva de todos los ingresos obtenidos periódicamente con los gastos generados en ese periodo. Es indudable que su filosofía solidaria y su supervivencia dependerá del nuevo flujo de población que acceda al colectivo de cotizantes y de la obligación existente de estar incluido en el sistema.
(VAI)t = (VAG)t
Sus principales ventajas radican en que todos los posibles gastos son potencialmente asegurables y asumibles debido al componente social existente que producirá un ajuste automático entre las aportaciones al sistema y los gastos producidos; sin embargo, depende excesivamente de dichos movimientos de población, pues no se le dota de unos fondos o reservas que garanticen prestaciones a medio y largo plazos, las prestaciones que otorgue no están garantizadas a largo plazo.
De hecho, en Alemania se ha pasado de una aportación media de 10.5 por ciento (220 marcos) en 1974, a una aportación entre 12 y 15 por ciento (880 marcos) en 2000. La presión contributiva sobre las futuras generaciones debe incrementarse para mantener la cobertura actual.
De esta forma, sea CA la prima o cuota anual a abonar, que dependerá de los gastos probables por cada asegurado en el periodo anual (Kx,t), la tendencia que experimente este coste (DK) y la población a una determinada edad (nx):
CA= ƒ (Kx,t; ΔK; nx)
Las prestaciones o gastos totales para un periodo dado, por ejemplo el anual (VAGt), corresponden al sumatorio para toda la población del coste probable de asistencia y salud por persona, multiplicado por el número de personas existente a cada edad:

donde
min x: es la edad mínima en la que tenemos personal bajo la cobertura de asistencia, y
máx x: es la edad máxima en la que tenemos personal bajo la cobertura de asistencia.
Bajo un sistema de reparto, este gasto total anual es financiado por las aportaciones de ese año de toda la población. De esta forma el valor de los ingresos anuales (VAIt) viene dado como:

De considerar una aportación idéntica para toda la población obtendríamos la prima o aportación correspondiente:

No obstante, puede estimarse como variación al caso anterior, una prima o cuota de aportación dependiente de la masa salarial de los partícipes o de sus rendimientos económicos.
En el caso de que se considerasen las aportaciones hasta una edad límite (periodo de actividad), la población financiadora quedaría reducida (nax). Adicionalmente, si separásemos los gastos de asistencia en el periodo anual entre los devengados a la población activa (KAx) y los de la población pasiva, jubilada, invalidada, etc. (KPx) siendo esta npx, la formulación anterior nos quedaría:

Así y todo, se puede observar con la formulación de este modelo de reparto simple que el incremento del gasto debido al envejecimiento de la población (población pasiva) repercute en una cuota mayor para el periodo de referencia, sin una posibilidad de adaptación progresiva que prevea ese incremento paulatino e inexorable de los gastos futuros. Concretamente, el doble de gasto implicaría el doble de prima.
Es este modelo, altamente influenciable por el envejecimiento de la población, el que está causando actualmente problemas presupuestarios debido a los altos costes que intervienen en la sanidad pública.
Sistema de capitalización en el sistema privado
El sistema de capitalización está basado en un principio de equivalencia actuarial individual. En Alemania este seguro de salud se caracteriza por:
1. Cálculo individualizado y para toda la vida del asegurado.
2. Se abona un servicio, por lo que la compañía aseguradora abona ese servicio al hospital, al médico, al psicólogo, etcétera.
3. Existen cláusulas de ajuste de la prima.
4. Los servicios a otorgar quedan garantizados contractualmente en la póliza del asegurado.
En el caso de que el seguro de salud se contrate a vida entera, la prima es constante, y se destina una parte para acumular un capital vía provisiones matemáticas para los últimos años de vida del asegurado, cuando los gastos probablemente sobrepasarán el coste de la prima.
La existencia de esas provisiones matemáticas conllevan la no dependencia de los movimientos y estructura de la población, y añaden una garantía de servicio a mediano y largo plazos.
Como principales ventajas de este sistema de capitalización encontramos que es independiente de los movimientos demográficos; es un modelo previsor y la prestación está garantizada en todo momento; sin embargo, como contrapunto, los riesgos de costes altos no serían asegurables, estando excluidos de la cobertura privada, y adicionalmente estos costes sanitarios estarían expuestos a inflaciones diferenciadas no estimables fácilmente por el actuario.
En un modelo de capitalización, la aportación o prima que abona el asegurado a la edad x (CAx) depende de los costes probables por asistencia en los años restantes hasta el final de su vida, la tendencia a futuro de estos costes, el tipo de interés o rentabilidad estimada de los fondos (i) y la duración del contrato (w). Esto es, una función dependiente de:
CA = ƒ (Kx,t; ΔK; i; w)
En una primera aproximación ya apreciamos que no depende de la población o colectivo total de asegurados, por lo que cada asegurado va a ir acumulando sus propios fondos, de los que se detraerán sus gastos por asistencia y sanidad.
El valor actual de los gastos probables por asistencia y sanidad considerará los riesgos inherentes del asegurado a cada edad y hasta el fin de sus días, tomado en cuenta la probabilidad correspondiente de supervivencia:

siendo
hpx: la probabilidad de que un asegurado de edad x alcance como cotizante activo la edad x+h, y
vh-x: el factor de actualización financiero hasta la edad x de las cuantías monetarias contempladas a la edad x + h, teniendo en cuenta un tipo de interés o rentabilidad media estimada de los fondos de i.
Por otra parte, las aportaciones se realizarán desde esa edad en la que inicialmente se contrata el producto de asistencia y salud hasta la edad máxima contemplada en el contrato (x + w), por lo que el valor actuarial de las aportaciones, primas o ingresos será:

Si esta cuota de aportación se considerase constante, en este caso se definiría una renta actuarial prepagable y temporal hasta la edad x + w:

Tal que la expresión anterior resultante quedaría:

Para que el modelo resulte viable, en el momento de la realización del contrato debe darse un principio de equivalencia entre el valor actuarial de los gastos probables y el valor actuarial de los ingresos probables:
VAGx = VAIx
Como resultado obtenemos una prima o cuota de aportación media anual, nivelada para todos los años en los que pueda sobrevivir el partícipe:


Sin embargo, bajo este sistema de capitalización y para un conjunto de asegurados no obtenemos la solidaridad que emana el modelo de reparto al integrar obligatoriamente a toda la población. Por otra parte, es indudable que en los últimos años de su existencia el asegurado demandará servicios de asistencia y salud que supondrán un coste realmente elevado, por lo que, dependiendo del periodo de aportaciones, este modelo de capitalización puede resultarle demasiado oneroso.
Sistema de capitalización mixto
En el presente apartado intentaremos desarrollar las bases de un modelo de capitalización para la cobertura de salud y dependencia intentando incluir el apoyo solidario para los colectivos más desfavorecidos. Para ello es condición necesaria que el campo de aplicación se extienda obligatoriamente al conjunto de ciudadanos (al igual que ocurre en un sistema de reparto); sin embargo, emplearemos un modelo de capitalización o previsor, al constituir de cada asegurado sus fondos correspondientes para hacer frente a sus posibles gastos futuros.
En primer lugar y sobre los costes totales que a cada edad puede generar el asegurado, procedemos a disociarlos entre aquellos que se darían habitualmente bajo una cobertura básica (Kbx) y aquellos que por razón de enfermedades degenerativas o especiales, pueden resultar extraordinarios debido al alto coste que supondría prestarlos (Kex). A partir de edades muy maduras es muy probable que estos últimos tengan un valor altamente superior a los básicos:
Kex > Kbx
Bajo la cobertura básica determinamos la cuota de aportación a través de un sistema de capitalización, individualmente y para cada asegurado, con base en su edad de adhesión al servicio de salud y asistencia:

Sin embargo, la solidaridad debe darse para evitar costes excesivos sobre todo en los últimos años de la vida laboral de los asegurados. El valor actuarial de estos costes extraordinarios vendrían dados para el total del colectivo como:
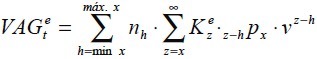
Se deberá aportar adicionalmente una cuota o prima que permita constituir reservas para abonar tales gastos extraordinarios, y con base en un principio de solidaridad y bajo una capitalización, pero colectiva (de todos los asegurados), con lo que esta cuota adicional (CAe) sería tal que financiaría esos gastos extraordinarios:

Luego la cuota extraordinaria sería:


Y la aportación final resultante estaría compuesta por la aportación para riesgos básicos y la aportación para riesgos extraordinarios:
CA = CAb + CAe
De esta forma, en cualquier momento futuro tendríamos el siguiente balance:
Aportación + Intereses + Dotación = Pagos + Reintegro
Donde la dotación y los reintegros lo son sobre los fondos constituidos para esos riesgos extraordinarios.
Conclusiones
A modo de conclusión podemos indicar que:
1. Cada país es diferente y el desarrollo del seguro privado depende de la infraestructura existente y del sistema de cobertura estatal correspondiente; no existe una solución igual para todos los países. Cada país debe buscar su fórmula de articular la asistencia y cuidado de sus mayores a través de la familia, el Estado y las entidades privadas.
2. La demanda del producto no tiene porque ajustarse a la necesidad del producto.
3. Existe una fuerte vinculación entre aquellos sistemas que tienen un desarrollado sistema de salud estatal al contemplar también la asistencia o dependencia.
4. No existe una solución mágica ni universal.
Las oportunidades del seguro de dependencia privado pasan por la necesidad de innovación y diferenciación del producto en su ámbito conceptual, dando diferentes soluciones a diversas necesidades.
1. El seguro de vida debe distinguir sus productos en razón finalista, esto es, definiendo quién es el verdadero beneficiario:
a) Seguros para muerte o para vida.
b) Seguros para otros o para mí.
2. Se debe distinguir entre los costes que son asegurables (privados) y aquellos que son básicos (públicos).
3. A diferentes necesidades se deben dar distintas soluciones. Esto hay que tenerlo en cuenta a la hora de desarrollar el producto, que dependerá de:
a) La edad del asegurado.
b) Su situación familiar (casado, soltero, divorciado).
c) Estado de salud e historial médico.
d) Salud económica o poder adquisitivo.
e) El nivel de cobertura pública existente en el país.
El seguro de dependencia privado debe suministrar, como característica adicional:
1. Mantener la dignidad de la persona y su calidad de vida.
2. Establecer un marco de asistencia y cuidado personalizado.
3. Seleccionar los proveedores de los servicios más profesionales y mejor cualificados.
4. Minimizar el absentismo laboral de los familiares que tienen una persona a su cargo.
Bibliografía
ARRONIZ, Martínez Enrique, 2001, "Garantizando la financiación de la asistencia sanitaria en el futuro: un modelo para Europa", en Actuarios núm. 19, Madrid. [ Links ]
BERGER, Daniel, 2001, "The Swiss Health Care System", in Swis Re Life & Health.
BIRG, Herwig, 2000, "Demographic Ageing and Population Decline in 21st Century Germany", in Expert Group Meeting on Policy Responses to Population Ageing and Pupulation Decline, United Nations Secretariat, New York. [ Links ]
BOHN, Klaus, 1980, Schriftenreihe Angewandte Versicherungsmathematik: Die Mathematik der deutschen Privaten Krankenversicherung, DGVM, Heft 11. [ Links ]
BRECHTMANN, Claudia, 2001, A survey of the Private Health Insurance System in Germany, DKV, Deutche Krakenversicherung AG. [ Links ]
DE LA PEÑA, Esteban J. Iñaki, 2000, "Más allá del seguro de dependencia: el seguro de residencia", en Actualidad Financiera, Madrid.
DE LA PEÑA, Esteban J. Iñaki, 2000, Planes de previsión social, Pirámide, Madrid. [ Links ]
NÖTEN, Manfred y Siebert Friederike, 2001, Survey of International Health Insurance, DKV, Deutche Krakenversicherung AG. [ Links ]
RIVERA, Jorge, 2001, "El seguro de dependencia", en Actuarios núm. 19, Madrid. [ Links ]
UNITED NATIONS, 1997, The sex and age distribution of the world populations, United Nations. [ Links ]
Información sobre el autor
J Iñaki de la Peña Esteban. Es Doctor en Ciencias Económicas y Empresariales del Instituto de Estudios Financiero Actuariales en la Facultad de Ciencias Económicas y Empresariales. Actualmente es profesor titular en la universidad. Ha publicado libros y artículos. Los más recientes son: Economía y técnica de la seguridad social, 2003, ed. Instituto de Estudios Financiero/Actuariales, Bilbao; "Riesgo de interés en las operaciones actuariales clásicas: una valoración a través de la duración", 2002, publicado en los Anales del Instituto de Actuarios Españoles núm. 7, tercera época, Madrid y "El impacto del envejecimiento de la población en el seguro de salud y de dependencia", 2003, en Estudios sobre la Economía de Trabajo, Cuaderno de trabajo EEE 155, Fundación de Estudios de Economía Aplicada. Correo electrónico: efppeesi@bs.ehu.es.



















