Introducción
Una de las complicaciones crónicas que en la actualidad se considera un problema de salud pública es el pie diabético, debido a que repercute en la calidad de vida de las personas, provoca discapacidad, tiene un alto costo social, conlleva pérdidas económicas elevadas y requiere tratamiento especializado.1 La prevalencia de pie diabético a nivel mundial varía de un 13% en América del Norte, con un promedio global de 6.4%. Esta prevalencia es mayor en hombres que en mujeres. En países de altos ingresos, la incidencia anual de úlceras en diabéticos es de alrededor de 2%, al ser la causa más común de amputación no traumática. En países de medianos y bajos ingresos las amputaciones son incluso más comunes. En el 2007, la tercera parte del costo mundial para diabetes estuvo destinada al pie diabético. Además, el costo del manejo de pacientes con úlceras en los pies es 5.4 veces mayor que en aquellos sin pie diabético.2
En México, la Encuesta Nacional de Salud y Nutrición (ENSANUT) 2012 reveló que la proporción de úlceras fue de 7.2% y la de amputaciones fue de 2%. Al comparar estos porcentajes con los de 2016 se observa un incremento importante, debido a que la proporción de personas con úlceras fue de 9.1% y la de amputaciones fue de 5.5%.3
La prevención, detección oportuna y educación del paciente y sus familiares o cuidadores brinda la posibilidad de reducir el desarrollo de úlceras y amputaciones, así como de mantener la calidad de vida, funcionalidad y productividad de acuerdo a la edad de cada paciente. Las úlceras por pie diabético podrían prevenirse con una detección adecuada de factores de riesgo, clasificación y aplicación de medidas de prevención.4 Hoy en día existen muchos instrumentos para evaluar las heridas; sin embargo, se deben utilizar aquellas que tengan la mayor cantidad de variables pronósticas en la curación, como: antecedentes de los pacientes, tamaño de la herida, tipo de tejido, exudados, dolor y signos de infección, además deberá ser fácil y rápida de usar.5
El tratamiento implica vigilancia de las distintas etiologías e intervenciones de control con la finalidad de mejorar su pronóstico.6,7 Entre las múltiples opciones terapéuticas destacan principalmente: el desbridamiento quirúrgico, el cual es la técnica más controlada y eficiente; y los apósitos que ofrecen una barrera contra las fuerzas externas y los contaminantes, además de promover la absorción de exudado alrededor de la úlcera.8 Existe una variedad de apósitos disponibles junto con métodos más avanzados para acelerar la cicatrización de heridas;9,10 de éstos, el prototipo más usado es el de polihexametileno biguanida (PHMB), también conocido como polihexanida, clasificado dentro de los apósitos bactericidas. Es un agente antiséptico y desinfectante que actúa sobre múltiples factores y disminuye la probabilidad de que las bacterias generen mecanismos de resistencia, tiene acción frente a varios patógenos, incluidos Staphylococcus aureus, Escherichia coli, Pseudomonas y Candida albicans, funciona también como una barrera que evita el ingreso de nuevos microorganismos en las heridas y disminuye los biofilms del lecho.11
En 2017, Mancini comprueba la eficiencia de un apósito de PHMB para disminuir la carga bacteriana en heridas. A los siete días el grupo de pacientes con tratamiento convencional tuvo de 21-40% de formación de tejido de granulación, mientras que los pacientes con PHMB tuvieron de 41-50%, en el mismo periodo.12
Presentación del caso
Paciente masculino de 79 años, con antecedente de diabetes tipo 2 e hipertensión arterial de 35 años de evolución, con adecuado control. Cuenta con el precedente de amputación infracondílea por pie diabético en 2012, recibiendo rehabilitación durante dos años, siendo candidato a uso de prótesis.
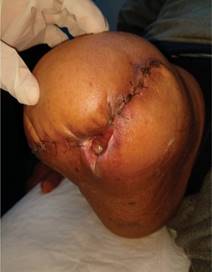
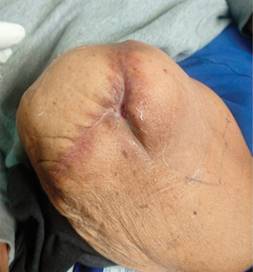
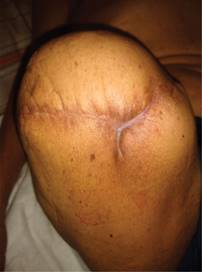
En agosto de 2019, como consecuencia del traumatismo constante de la prótesis sobre el muñón desarrolla una úlcera (Figura 1), la cual evoluciona de manera desfavorable aumentando la isquemia y presentando necrosis de tejidos blandos y exposición de tibia (Figura 2); razón por la que se presenta al Servicio de Urgencias del Hospital General de México, atendido por el Servicio de Cirugía General, realizando ultrasonido Doppler con reporte de ausencia de flujo arterial distal en 90%, ameritando amputación supracondílea, la cual se llevó a cabo en noviembre de 2019 con los siguientes hallazgos: tejidos blandos sin presencia de infección ni edema, arteria y vena femoral ocluidas por placa de ateroma en 95% de su luz. Recibió antibioticoterapia con amoxicilina/clavulanato 875/125 mg por siete días cada 12 horas. Es egresado al noveno día postquirúrgico; dos semanas después el paciente acude a consulta de seguimiento, evidenciándose un aumento importante de volumen en el muñón, eritema e incremento de la temperatura local, bordes de la herida quirúrgica macerados y escasas natas de fibrina; se realiza radiografía del muslo, encontrando imágenes sugestivas de gas, por lo que se decide retiro de sutura de forma parcial, drenando 800 cm3 de líquido seroso, no fétido y presencia de tres trayectos, el mayor de ellos en el compartimento anteromedial del muslo de aproximadamente 15 × 8 × 8 cm (Figura 3). Se realiza toma de cultivo de herida basal sin desarrollo. Por consulta externa se comienzan curaciones mediante irrigación con solución fisiológica al 0.9% durante dos semanas, sin lograr un cierre adecuado; razón por la que se decide implementar manejo con apósitos de PHMB, los cuales se interiorizan en los trayectos, ocupando la totalidad del espacio muerto hasta el borde externo de la herida con previa técnica aséptica (jabón quirúrgico y solución salina estéril), además de desbridar natas de fibrina de los bordes, así como tejido desvitalizado con bisturí; se realizó cambio de los apósitos cada cinco días, observando durante cada curación el cierre de los trayectos con formación de tejido de granulación en dirección proximal a distal; a las cuatro semanas de tratamiento se observó una reducción de 60% del tamaño de la herida (Figura 4), empleando en cada nueva revisión menos cantidad de apósito con granulación completa a las ocho semanas (Figura 5), hasta presentar cierre de la herida en su totalidad 11 semanas después de haber iniciado el tratamiento (Figura 6). Actualmente el paciente no presenta complicaciones del muñón, continúa en seguimiento de patologías sistémicas.
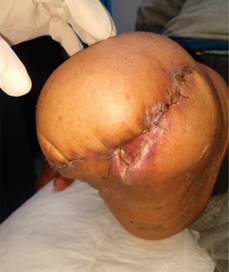
Figura 4: Granulación de la herida a las cuatro semanas de tratamiento con polihexametileno biguanida.
Discusión
El caso reportado trata de una herida profunda no infectada, la cual se extiende más allá de la fascia; no contamos con literatura en la que se haya implementado la terapéutica con PHMB en pacientes con estas características, aunque sí se ha descrito su uso en heridas superficiales. A pesar de que existen guías nacionales e internacionales, es poca la evidencia acerca de los cuidados rutinarios. El tiempo promedio para sanar una herida superficial por pie diabético sin cirugía es aproximadamente de 12 semanas, se habla de éxito en la curación de la herida cuando ésta reduce su área por lo menos a 50% de su tamaño inicial durante cuatro semanas de tratamiento.
En su estudio, Elraiyah T menciona que el desbridamiento quirúrgico versus manejo convencional con apósitos simples reportó una tasa de curación de 95% en el grupo quirúrgico,13 en comparación con 79.2% del grupo con apósitos. En relación con el caso que presentamos, el cierre completo se llevó a cabo en un periodo de 11 semanas, además de que a las cuatro semanas de instaurarse el tratamiento el paciente presentó una disminución en el tamaño de la herida de 60%; cabe destacar que en nuestro caso combinamos ambas técnicas para mejorar las características de la herida.
En cuanto a los días de curación, el grupo quirúrgico en el estudio de Elraiyah T tuvo un tiempo de curación de 46 ± 39 días, el grupo convencional de 129 ± 86 días; en nuestro caso el cierre total de la herida se completó en aproximadamente 75 días.13
En el estudio de Sibbald RG, en 2011, utilizaron una población y metodología similar a nuestro caso, y a las cuatro semanas se encontró que en el grupo con PHMB la disminución media de la superficie de la herida fue de 35% contra 28% del grupo control; en el caso de nuestro paciente, los resultados apoyan a sus conclusiones debido a que se observó que el cierre de la herida fue de 60% a las cuatro semanas y se presentó una epitelización de 100% a las 11 semanas.14
No se identificó infección en nuestro caso posterior al tratamiento, en comparación con el reporte de Elraiyah T que encontró hasta 12.5% en el grupo de colocación de apósitos, aunque ninguno de sus resultados fue estadísticamente significativo.
Los apósitos con PHMB son una buena alternativa para el tratamiento de las heridas por pie diabético, utilizadas de forma conjunta con la antibioticoterapia empírica y con curaciones convencionales. En el caso que presentamos, se observó disminución y cierre completo de la herida, disminución de foco infeccioso y necesidad de reintervención quirúrgica, remodelación del muñón o incluso elevación del nivel de amputación con la utilización de PHMB, lo que se traduce en mejoría de la calidad de vida del paciente, evitando los riesgos y trauma inherentes a los procedimientos quirúrgicos, así como disminución de los costos, ya que el costo total de la terapia empleada fue de tan sólo 74 pesos mexicanos.
Tras lo observado en este caso y en la literatura sobre los beneficios en el tratamiento con PHMB para pacientes con pie diabético, se sugiere continuar investigando acerca del tema, desarrollando un protocolo de investigación multidisciplinario e incluyendo una población significativa para aumentar el nivel de evidencia científica para así continuar con el desarrollo y conocimiento científico.











 nueva página del texto (beta)
nueva página del texto (beta)