Introducción
En 1948, Pablo Luis Mirizzi describió un síndrome que lleva su nombre, síndrome de Mirizzi (SM), consistente en ictericia obstructiva por compresión extrínseca benigna del conducto hepático común que nombró: síndrome del conducto hepático.1 Este SM es el resultado de la inflamación aguda y crónica ocasionada por un cálculo impactado en la bolsa de Hartmann o el conducto cístico, con obstrucción parcial o completa del conducto biliar principal (CBP), que presenta un difícil diagnóstico preoperatorio y manejo terapéutico controversial. En la medida que el proceso inflamatorio avanza, puede producirse una necrosis e incluso fístula biliar interna con el CBP o el tracto digestivo; la prevalencia de esta patología varía desde 0.05 hasta 5%; sin embargo, en países latinos se estima una prevalencia de 4.7 a 5.7%. Existe una fuerte asociación de cáncer de vesícula y este síndrome estimándose una prevalencia de 5-28%. De igual manera se encuentra en un rango de edad de 60 ± 12.4 años. Las diferentes clasificaciones se han basado en la presencia o ausencia, de la erosión fistulosa entre la vesícula y el CBP, así como la extensión de la destrucción de este último. Mc Sherry y colaboradores en 1982 clasificaron el SM en dos tipos; a su vez reclasificados en 1989 por Csendes en cuatro tipos, y finalmente en cinco tipos por Beltrán MA y Csendes A.2-6
El síndrome de Mirizzi se clasifica actualmente de la siguiente forma (Figura 1):2
Tipo I (11%): compresión extrínseca del hepático común por un lito impactado en el cuello/infundíbulo o conducto cístico de la vesícula biliar.
Tipo II ( 41%): la fístula involucra menos de un tercio de la circunferencia del hepático común.
Tipo III ( 44%): involucro de 1/3 a 2/3 de la circunferencia de la vía biliar común.
Tipo IV (4%): destrucción completa de la pared de la vía biliar común.
Tipo V (0.9%): cualquier tipo de fístula colecistoentérica.
Tipo Va: con íleo biliar.
Tipo Vb: sin íleo biliar.
Se ha reportado la presencia de fístula al conducto hepático sin fístula al tubo digestivo pero con atrofia del lóbulo hepático izquierdo.7
También se sabe de una alta asociación de cáncer de vesícula biliar (27%) en el síndrome de Mirizzi, en estos casos los niveles elevados de CA 19-9 son indicativos de un tumor maligno coincidente de la vesícula biliar. Debido a esta alta coincidencia del síndrome de Mirizzi y el cáncer de vesícula biliar, se recomienda una biopsia transoperatoria de la vesícula biliar en todos los pacientes.8
Actualmente la ecografía, la colangiopancreatografía por resonancia magnética (CPRM) y la colangiopancreatografía retrógrada endoscópica (CPRE) podrían tener un índice de sospecha diagnóstica en 77.8 y 82.3% de los casos, y la combinación con el procedimiento de coledocoscopia podría mejorar la sensibilidad diagnóstica del SM. El coledocoscopio intraoperatorio es efectivo para confirmar el SM durante la operación. La cirugía abierta es el estándar actual para el manejo de pacientes con SM. La cirugía laparoscópica debe limitarse al SM tipo I y los pacientes deben seleccionarse muy estrictamente.9
Los abscesos hepáticos son el tipo más común de abscesos viscerales; sin embargo, continúan siendo una entidad potencialmente fatal, hasta con una mortalidad de entre 2 y 12%. Presenta una incidencia de 2.3 casos por cada 100,000 y es más frecuente en mujeres con una relación de 3.3:1, por otro lado la incidencia cambia en Asia, aumentando hasta 11 a 18 casos por cada 100,000 habitantes. Dentro de los factores de riesgo encontramos diabetes, patología hepatobiliar o pancreática, trasplante hepático, antecedente de ingesta de pulque, apendicitis aguda, sepsis, diverticulitis y neoplasia colorrectal. Dentro de los patógenos más comúnmente asociados encontramos E. coli, K. pneumoniae, anaerobios, S. milleri, S. aureus, así como Candida spp., Pseudomonas aeruginosa, siendo estos agentes causas infrecuentes y pueden ser encontrados sólo en contextos específicos. Los patógenos pueden llegar a variar dependiendo la región geográfica.10,11
El absceso hepático piógeno se debe considerar como una secuela de repetidos episodios de colangitis ocasionados por litos biliares (hasta en 40% de los casos), conexiones entre el intestino y la vía biliar, papilotomías y stents biliares. Su diagnóstico y tratamiento continúan siendo un tema de problemática, actualmente se utiliza el ultrasonido (USG) y la tomografía (TC) para la adecuada identificación de esta patología. Para el diagnóstico los pacientes deberán cumplir con al menos un criterio de los siguientes drenajes guiados por imagen de abscesos en una o más cavidades intrahepáticas,12 uno o más abscesos encontrados durante el evento quirúrgico,13 y una o más lesiones inflamatorias o abscesos demostrados por imagen, en conjunto con síntomas y signos de infección, así como hemocultivos o biopsias de hígado compatibles con focos inflamatorios y resolución de las lesiones después de la administración de antibioticoterapia.14
Dentro del cuadro clínico, encontramos como sintomatología principal fiebre y dolor abdominal en 90% de los casos. El dolor abdominal se encuentra localizado en hipocondrio derecho, acompañado de rebote y sensibilidad, después se puede encontrar náusea, vómito, anorexia, malestar general y pérdida ponderal hasta en 50-75% de los casos. Laboratorialmente los pacientes presentan elevación de bilirrubinas, enzimas hepáticas y fosfatasa alcalina en 67-90%, también encontramos leucocitosis, hipoalbuminemia y anemia en un tercio de los casos.15
El tratamiento en la actualidad se basa por drenaje percutáneo guiado por ultrasonido o TAC, por vía laparoscópica o incluso por CPRE, acompañado del tratamiento antimicrobiano siendo de elección el grupo de los carbapenémicos. El drenaje percutáneo guiado por radiología intervencionista tiene una tasa de éxito de 80 a 87%, y actualmente es considerado estándar de oro; sin embargo, en aquellos abscesos con paredes engrosadas y septados que no pueden ser evacuados adecuadamente se prefiere el abordaje laparoscópico.12,16-18
Presentación del caso
Mujer de 49 años enviada de un hospital de segundo nivel con antecedentes de fractura de tibia derecha en 1999, trombosis de miembro pélvico izquierdo (MPI) que amerita realización de puente arterial en 2013; tabaquismo durante tres años actualmente suspendido. Cuadros repetitivos de cólico vesicular de 10 años de evolución sólo con manejo médico.
Inicia su padecimiento actual el 2 de octubre de 2019 con dolor abdominal en epigastrio, ataque al estado general, diaforesis, fiebre no cuantificada, mareo, náusea, vómito en varias ocasiones, agregándose ictericia y coluria a los siete días. Pérdida de peso de 15 kg en los últimos seis años.
A la exploración física de ingreso, cardiopulmonar sin compromiso. Abdomen blando depresible no doloroso, extremidad inferior izquierda ligeramente hipotrófica. Laboratorio de su ingreso 2-X-2019 con glucosa de 242 mg/dl, urea 20 mg/dl, Cr 40 mg/dl, GGT 167 U/l, BD 0.53 mg/dl, BI 0.35 mg/dl, BT 0.88 mg/dl, FA 446 U/l, AST 48 U/l, ALT 55 U/l, DHL 138 U/l, Na 138 mmol/l, K 3.5 mmol/l, Cl 104 mmol/l, leucocitos 14.8 x 103/μl, neutrófilos 80.6%, Hb 9.1 g/dl, Ht 26.3%, plaquetas 72,000 x 103/μl, EGO: sangre 1,000 eritrocitos/campo, Prot 10 mg/dl, leuc. 0-3/campo, bact. escasas, TP 14.8 seg, TPT 39.4 seg, INR 1.08, marcadores tumorales: ACE 4.4 ng/ml, CA 19.9 < 0.8 U/ml, CA 125 26.8 U/ml, AFP 1.5 ng/ml, Ca 19.9 0.8 U/ml.
Se realiza a su ingreso USG de hígado y vías biliares reportando glándula hepática de parénquima heterogéneo con imagen hipoecoica, de bordes poco definidos, diámetros de 6.37 × 5.23 cm localizada en el segmento VI, heterogénea, con escasa vascularidad sugestiva de absceso hepático vs hepatocarcinoma, vasos portales conservados, conductos intrahepáticos con aire en su interior sugestivo de neumobilia, colédoco y vena porta de calibre normal. Laboratorio de un día después del ingreso con glucosa de 86 mg/dl, urea 17 mg/dl, Bun 7.9 mg/dl, Ca 6.9 mg/dl, GGT 349 U/l, BD 3.34 mg/dl, BI 1.29 mg/dl, BT 4.63 mg/dl, FA 410 U/l, AST 37 U/l, ALT 28 U/l, DHL 131 U/l, Na 134 mmol/l, K 3.7 mmol/l, CL 108 mmol/l, leucocitos 13.3 x 103/μl, neutrófilos 85.1%, HB 10.4 g/dl, HTO 30.2%, PLT 220 x 103/μl, TP 15.6 seg, TPT 34.7 seg, INR 1.16.
Se le realiza TC abdominal el 02-10-19 que reporta hallazgos de imagen hipodensa de 80 × 53 mm con 23 UH en el segmento VI y VII, en relación con absceso hepático del lado derecho, hepatomegalia a expensas del mismo lóbulo, presencia de neumobilia, la cual aparentemente se observa en comunicación con la pared anterior de la vesícula biliar, escaso líquido libre en hueco pélvico, derrame pleural bilateral y atelectasias pasivas. De igual forma se solicita CPRE el 09-10-19 que reporta colédoco de 6-7 mm, conducto biliar común de 10 mm, se observa defecto de llenado circular de aproximadamente 20 mm que retrasa el vaciamiento del medio de contraste de la vía biliar reportando probable síndrome de Mirizzi tipo IV y fístula bilioentérica de sitio a determinar. Se realiza esfinterotomía, barrido con cánula litotriptora y colocación de endoprótesis tipo Ámsterdam de 10 × 10 cm (Figura 2).
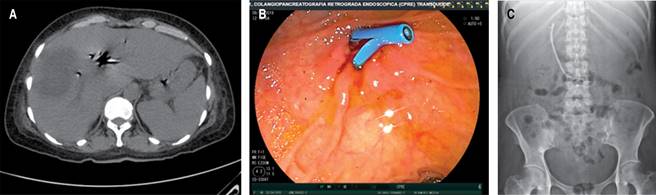
Figura 2: A) Corte tomográfico con abscesos en segmento VI-VII y neumobilia. B) Imagen endoscópica con prótesis de Ámsterdam en ámpula. C) Radiografía simple de abdomen con prótesis de Ámsterdam en colédoco.
Es enviada a nuestro servicio el 27-10-19, recibiéndola con oximetría de 85% y anasarca, se realiza telerradiografía de tórax a su ingreso que evidencia derrame pleural derecho de 40% aproximadamente, colocándose sello de agua en sexto espacio intercostal con línea media axilar derecha y verificando su colocación con una placa de tórax de control que asegura la colocación de la sonda, planteándose laparotomía exploradora al 29-10-19 (Figura 3).

Figura 3: A) Telerradiografía de tórax con derrame pleural derecho. B) Telerradiografía de tórax de control con sonda en buena posición.
Se realizó incisión subcostal derecha con hallazgos de fístulas colecistobiliar al hepático común, y colecistoduodenal a la primera porción (Figura 4).
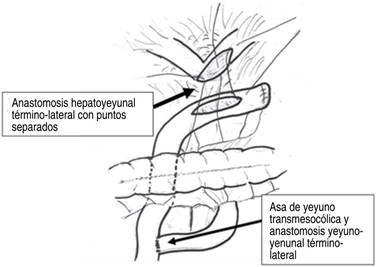
Al disecar el plastrón se abre la vesícula biliar escleroatrófica sobre el lito palpado, extrayéndose la prótesis de Ámsterdam del interior de vía biliar principal, junto con lito de 2 cm enclavado en hepático común, resultando un defecto de 2 cm que involucra el hepático común y parcialmente el conducto hepático izquierdo, así como un orificio fistuloso de 3 mm del remanente vesicular a la rodilla duodenal, se decide cierre de fístula colecistoduodenal con una jareta de polipropileno 2-0 y con tres puntos separados de polipropileno encima de la jareta, derivación biliodigestiva de carácter curativa del yeyuno al hepático común en una sola boca con el hepático izquierdo (técnica de Hepp) en “palo de golf” con puntos separados y 10 ml de sellador de fibrina alrededor de la anastomosis, finalizando la Y de Roux yeyuno-yeyunal a 40 cm de la derivación biliodigestiva en forma transmesocólica, fijando el asa yeyunal al mesocolon con puntos separados de polipropileno 3-0 (Figura 5).
Posteriormente se punciona hígado para drenaje del absceso hepático sin éxito dejando drenaje tipo penrose de 1/2 pulgada a sitio cercano de las anastomosis cerrando la aponeurosis abdominal por planos con polipropileno del 1 con súrgete continuo y cinco puntos separados reforzando el súrgete, piel con Sarnoff puntos separados de 2-0 y se programa nueva punción por medio de radiología intervencionista guiada por USG en su cama de terapia intensiva.
Fue valorada por el servicio de angiología el 30-10-2019 de su antecedente de bypass vascular del MPI, por presencia de aumento de volumen de ambas extremidades, siendo mayor la del lado izquierdo, reportándose con edema +++, pulso femoral grado I, poplíteo y distales no palpable y llenado capilar retardado. Se le realiza USG Doppler de ambos miembros pélvicos con adecuado flujo venoso en sistema superficial y profundo, sin observar proceso obstructivo por este medio, árbol arterial sin oclusión y flujos trifásicos hasta vasos distales en ambas extremidades. Se continúa con profilaxis antitrombótica con fraxiparina de 1 mg/kg/día.
En terapia intensiva se realiza nuevo USG abdominal (1-XI-19) y se moviliza después al Servicio de Radiología para realizar TC simple y contrastada de abdomen, efectuándose una primera punción ese mismo día y ante la falta de drenaje y no disminución de la colección se realiza una segunda punción el 7 de noviembre de 2019 dejándose dos colas de cochino con catéteres de 8 Fr en dos de las colecciones mayores (Figura 6).

Figura 6: Ultrasonografía con absceso hepático lóbulo derecho y tomografía con dos colecciones, líquido libre en cavidad y edema de partes blandas. Se puncionan y se drenan cada una con catéter tipo cola de cochino, enviándole a cultivo que reporta E. coli.
Se reinició la vía oral con dieta líquida y papillas retirándose paulatinamente la nutrición parenteral total y habiendo cedido la fiebre, mejorado su redistribución de líquidos corporales y los gastos de los drenajes hepáticos disminuido a menos de 40 cm3 en 24 horas, la paciente fue egresada a su domicilio el 20-11-2019 con cefalexina 500 mg c/6 horas, vía oral durante 15 días más y vigilancia de las pequeñas colecciones hepáticas remanentes con USG mensual durante tres meses en la consulta externa (Figura 7).
Discusión
Los trastornos del drenaje del árbol biliar, agrupados bajo la denominación de síndrome de Mirizzi (SM), resultan de alteraciones de la unión cístico-coledociana debido a procesos inflamatorios secundarios a cálculos biliares. Los cambios anatómicos pueden facilitar lesiones de la vía biliar durante la colecistectomía o involucrar órganos vecinos como estómago, duodeno, colon, incluyendo el hígado como en el caso que presentamos. El SM es una complicación rara (-1%) de la colecistitis crónica y la colelitiasis. Las primeras descripciones de este síndrome se hicieron por Kehr en el año de 1905 y Ruge en el año de 1908 y se caracterizó por la impactación de cálculos en el conducto cístico o el cuello de la vesícula biliar, lo que resulta en compresión mecánica o erosión del conducto biliar común.1
El SM continúa siendo un tema de estudio fascinante debido al desafío que representa y lo inesperado de su presentación, que complica una cirugía supuestamente simple. El enfoque para pacientes con sospecha de SM debe ser prudente y sólido. Se debe hacer todo lo posible para establecer un diagnóstico preoperatorio correcto, y si se encuentra durante la cirugía, se debe hacer todo lo posible para realizar una cirugía precisa y cautelosa tratando de identificar el tipo de Mirizzi y realizar el tratamiento más adecuado para cada caso en particular.7
Los hallazgos clínicos o de laboratorio específicos para el SM se caracterizan por ictericia, dolor abdominal y alteraciones durante las pruebas séricas de la función hepática. Estos síntomas del SM se observan en aproximadamente 80% de los casos.2 La paciente que informamos aquí tenía un cuadro clínico significativo, incluso con la disponibilidad de técnicas de imagen modernas, aunque en la mayoría de los casos no se identifican antes de la operación.
Destaca la presencia de abscesos hepáticos piógenos secundarios a la colangitis que desarrolló la paciente por la obstrucción del árbol biliar debido a los litos migrados desde una vesícula escleroatrófica y la fístula duodenal. El tratamiento puntual requirió de procedimientos combinados de tipo médico, radiológico, endoscópico y quirúrgico para la solución del SM tipo V y los abscesos hepáticos, ocupando una derivación biliodigestiva tipo Hepp y punciones guiadas por USG y TC para el drenaje de los abscesos además de antibioticoterapia de acuerdo con los reportes de los cultivos, para alcanzar la meta terapéutica.
Las diferentes clasificaciones del SM se han basado en los distintos hallazgos reportados, ya sea por la presencia o ausencia de erosión fistulosa entre la vesícula biliar y la vía biliar principal y/o el tubo digestivo, así Mc Sherry y colaboradores4 en 1982 clasificaron el SM en dos tipos; que a su vez debido al conocimiento más profundo de esta enfermedad se ha reclasificado en 1989 por Csendes5 en cuatro tipos y posteriormente en 2008 Beltrán y Csendes le agregan un tipo V que subdividen en Va y Vb.6
Considerando lo anterior y derivado de que esta enfermedad durante su historia natural puede, según reporte, afectar también el hígado con atrofia de algún lóbulo,7 así como provocar abscesos hepáticos como es nuestro caso, nosotros proponemos que se agregue una clasificación Vc para los síndromes de Mirizzi asociados a involucramiento del hígado, ya que en ninguna clasificación actual se considera el riesgo potencial que esta enfermedad provoca a nivel intrahepático, lo que hace aún más complejo el tratamiento y evolución de estos pacientes.











 nueva página del texto (beta)
nueva página del texto (beta)