Introducción
La ketamina es un agente anestésico que puede producir un estado disociativo, pero a dosis más bajas es un potente analgésico, genera una analgesia comparable con la producida por la morfina o el fentanilo sin depresión respiratoria. Entre sus indicaciones se han propuesto: dolor neuropático crónico, dolor oncológico, neuralgia postherpética, traumatismo crónico, amputación, disestesia provocada por lesión de la médula espinal, dolor de origen central secundario a accidente cerebrovascular, dolor de miembro fantasma, síndrome de piernas inquietas, dolor crónico orofacial, fibromialgia, dolor postquirúrgico, síndrome doloroso regional complejo, depresión, entre otras1-5.
La ketamina está clasificada por la Administración de Alimentos y Medicamentos de Estados Unidos (FDA, por sus siglas en inglés) como agente de inducción anestésica en dosis que oscilan entre 1 y 4.5 mg/kg, en consecuencia, hay una ausencia de orientación regulatoria sobre manejos subanestésicos para el dolor crónico y la depresión; no obstante, en la última década su uso para estas condiciones se ha disparado y han surgido «clínicas de ketamina» en todo el mundo, aunque con poca supervisión para las indicaciones, contraindicaciones y seguridad6. La ketamina se refiere a dos esteroisomeros ópticos hidrosolubles: la S(+) y R(-)-ketamina. Los efectos analgésicos se manifiestan con dosis intravenosa (IV) de 0.25 a 0.5 mg/kg, lo que corresponde a 0.125 a 0.25 mg/kg de S-ketamina3. Aunque a dosis altas la ketamina activa una variedad de receptores opioides (μ > κ > ∑)5, también inhibe la sumación temporal central primaria y la hiperalgesia secundaria. Es más eficaz reduciendo síntomas como la alodinia, hiperalgesia e hiperpatía que como un analgésico tradicional asociándose con alivio del dolor cuando se administra en perfusión IV y/o subcutánea de corta duración, aunque también se ha estudiado su vía de administración epidural, intramuscular y oral1.
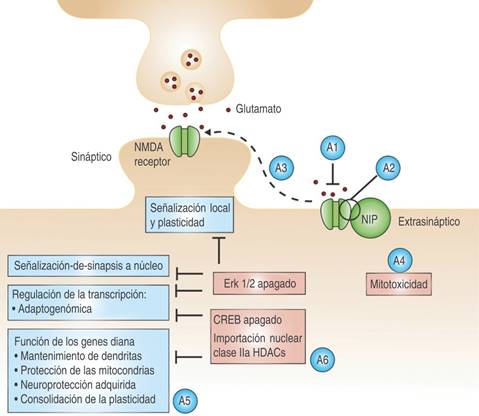
Se considera un antagonista no competitivo de los receptores de N-metil-D-aspartato (NMDA) y tiene un amplio mecanismo de acción que involucra además, a los receptores AMPA (ácido α-amino-3-hidroxi-5-metil-4-isoxazolpropiónico), kainato, ácido gamma-aminobutírico, opioides, monoaminérgicos, muscarínicos y nicotínicos; actúa sobre los canales de calcio y sodio voltaje-dependientes, interviene en la síntesis y liberación del óxido nítrico e inhibe la recaptación de serotonina1. El principal mecanismo que interviene en la analgesia tiene que ver con la liberación del Mg2)+, el cual se encuentra en los receptores inactivos y gracias a la estimulación mediante glutamato es liberado, dejando el receptor libre, lo que permite que la ketamina entre en el canal iónico, unirse al receptor de fenciclidina y bloquear el paso de iones, específicamente Ca2)+, lo cual resulta en un efecto analgésico7. La activación del canal NMDA tiene un papel importante en la cognición, el dolor crónico, la tolerancia a los opioides y la regulación del estado de ánimo; asimismo, es considerado el principal receptor implicado en los fenómenos de sensibilización y windup (también llamado sumación temporal). También desempeña un papel importante en la neuroplasticidad, la sensibilización central y la tolerancia a los opioides e hiperalgesia8,9 (Figura 1).
La vida media de la ketamina en plasma es de aproximadamente 2.3 (± 0.5 horas), su ruta predominante de metabolismo es a través de enzimas microsomales hepáticas, en particular citocromo p450, dando como resultado dos metabolitos, la norketamina (80%) y la 6-hidroxinorketamina (15%); su excreción es por vía renal5, tiene una biodisponibilidad intravenosa (IV) de 100%, intramuscular (IM) de 93%, oral de 17-29%, nasal de 8-45%, sublingual de 30% y vía rectal de 30%10; su liposolubilidad extrema asegura una rápida transferencia a través de la barrera hematoencefálica y por lo tanto, un inicio rápido de la acción, que generalmente ocurre entre 45 y 60 segundos posteriores a la administración IV11,12.
Las dosis más estudiadas para el manejo del dolor son menores de 0.5 mg/kg/h por vía parenteral, con una duración menor de siete días; por vía oral se han utilizado dosis con intervalos de 20 a 1,000 mg/día, encontrando una respuesta favorable desde 20-30 mg/día, con mínimos efectos psicomiméticos, presenta una reducción del dolor a corto plazo con una duración del efecto analgésico desde una hasta 11 semanas4.
Usos implementados en las clínicas de ketamina
Cuando se utiliza para trastornos psicológicos o conductuales, la terapia asistida con ketamina por lo general sigue un proceso de tres etapas: 1. Preparación; donde el paciente y el cliente argumentan los objetivos, las expectativas del tratamiento y las intenciones establecidas, 2. Dosificación; donde los pacientes reciben la administración de ketamina y 3. Integración, donde se reflexiona sobre la experiencia con la ketamina y se integran en uno mismo las percepciones/lecciones obtenidas durante la experiencia13.
Aunque sus efectos antidepresivos inmediatos sólo se describieron hace dos décadas, la literatura se ha ampliado desde entonces con evidencia de su eficacia en individuos con depresión resistente al tratamiento (DRT), depresión bipolar, trastorno de estrés postraumático (TEPT), trastorno obsesivo compulsivo (TOC), trastorno de ansiedad social y dependencia de sustancias14. Wilkinson y colaboradores indicaron que la ketamina redujo rápidamente los pensamientos suicidas en un día y hasta una semana en pacientes deprimidos con ideación suicida, además determinó que los efectos de la ketamina en la ideación suicida eran parcialmente independientes de sus efectos en la depresión15.
Múltiples ensayos clínicos pequeños han demostrado que las dosis subanestésicas de ketamina tienen efectos antidepresivos de acción rápida en pacientes con trastornos del estado de ánimo resistentes al tratamiento, estudios adicionales sugieren la seguridad relativa de hasta seis dosis consecutivas16.
Trastornos depresivos
Berman y colaboradores fueron los primeros en demostrar los efectos antidepresivos de acción rápida posterior a una perfusión subanestésica IV de ketamina en pacientes con trastorno depresivo mayor (TDM), el cual es la mayor carga en el contexto de la morbilidad causada por trastornos mentales de los países desarrollados y la principal causa a nivel mundial, junto con el dolor crónico, de años perdidos por discapacidad, con una prevalencia general estimada cercana a 17% (en pacientes de 18 a 29 años es tres veces mayor que para los mayores de 60 años)3,5,11,17,18.
Existen múltiples mecanismos fisiopatológicos para el TDM y DRT, estos involucran la inflamación, el eje hipotálamo-pituitario (HPA), el factor neurotrófico derivado del cerebro (BDNF) y la vitamina D. Los sujetos deprimidos muestran un aumento significativo en IL-6, IL-8 y proteína C reactiva de fase aguda (PCR), las cuales son todas citocinas proinflamatorias. Otro posible mecanismo fisiopatológico del TDM que se ha estudiado ampliamente es la hiperactividad del eje HPA, la cual puede ser causada por el mal funcionamiento de los receptores de glucocorticoides que alteran el circuito de retroalimentación negativa del eje HPA; los niveles bajos de BDNF se consideran un signo de crecimiento neurotrófico reducido, lo que contribuye al TDM. También se ha observado que los niveles bajos de vitamina D pueden servir como un cuarto mecanismo fisiopatológico del TDM18.
La ketamina normaliza la activación cerebral en pacientes con DRT en regiones de la corteza frontal, mientras que sus efectos antidepresivos están asociados con una actividad reducida ante estímulos negativos y una mayor actividad ante estímulos positivos en la amígdala19. Los primeros estudios preclínicos revelaron que los cambios glutamatérgicos agudos en el cerebro eran consistentes con la teoría de que un aumento o «estallido» transitorio de glutamato tiene un papel fundamental en los efectos antidepresivos agudos de la ketamina, pues los receptores metabotrópicos de glutamato se identificaron como importantes reguladores de la transmisión glutamatérgica con un posible papel significativo en la expresión de estados de ánimo y emociones. Uno de los «estallidos» ocurre en la corteza prefrontal (CPF) de una manera que puede inducir efectos antidepresivos instantáneos, estos hallazgos subrayaron la capacidad de la ketamina para normalizar la desconectividad prefrontal relacionada con la depresión11,20,21. Debido a que los receptores NMDA son componentes importantes de la neurotransmisión glutamatérgica excitatoria, se podría esperar que al ser bloqueados, el tratamiento con ketamina provoque una inhibición cortical en lugar de una excitación, pero estos efectos paradójicos pueden explicarse mediante la hipótesis de la desinhibición, que propone que las dosis subanestésicas de ketamina inhiben de preferencia los receptores de NMDA presentes en las interneuronas GABAérgicas, disminuyendo la inhibición de las neuronas piramidales excitatorias y aumentando la liberación y el estallido de glutamato, que continúan activando los mecanismos de señalización neurotróficos que conducen a la mejora del deterioro sináptico inducido por el estrés crónico3. Otra teoría explica que la ketamina bloquea los receptores NMDA involucrados en la transmisión sináptica, que desactiva la cinasa dependiente del calcio/calmodulina, factor de elongación eucariota 2 cinasa, lo que da como resultado en la desfosforilación de eEF2 eucariótico y la posterior supresión de la síntesis de la proteína BDNF en el hipocampo, potencializando la respuesta del receptor AMPA sináptico, resultando en una eficacia antidepresiva14. El alelo met del polimorfismo de un solo nucleótido rs6265 del BDNF se ha asociado con un procesamiento deficiente de proBDNF y con disminución de la secreción dependiente de actividad del polipéptido maduro y con alteraciones del volumen del hipocampo en sujetos con TDM; así, en los portadores de met que tienen hipocampos más pequeños, se demostró preliminarmente que tanto este polimorfismo22 como los niveles periféricos de BDNF23 se correlacionan con la respuesta antidepresiva a la ketamina en el mismo día, es decir, los que respondieron a la ketamina tuvieron niveles plasmáticos de BDNF aumentados después de la perfusión24.
Parte del efecto antidepresivo se debe a la activación del sistema receptor opioide, pues es probable que antagonizar a los receptores NMDA potencialice la actividad endógena del receptor opioide mu para producir las acciones antidepresivas, ya que se ha observado que la ketamina induce la expresión de b-endorfina. Otras teorías han implicado efectos antagonistas del NMDA en la interneurona presináptica en la mediación de sus efectos antidepresivos18,20,25,26. También se sabe que la ketamina puede aumentar la liberación de monoaminas, incluida la norepinefrina, la dopamina y la serotonina e inhibe su recaptación provocando efectos en las concentraciones de estos neurotransmisores26.
La respuesta a la ketamina es moderada, al menos en parte, por los parámetros inflamatorios basales, que incluyen la proteína C reactiva (PCR), el factor de necrosis tumoral alfa (TNF-alfa) y la IL-626.
Los síntomas depresivos mejoran en cuestión de minutos con la ketamina administrada en perfusión intravenosa a dosis subanestésicas con el efecto pico observado durante las primeras 24 horas, con una duración de hasta una semana14,21. Las personas con DRT por lo general reciben la perfusión de ketamina IV durante 40 minutos. Los efectos antidepresivos y la mejoría en otros síntomas (ansiedad, ideación suicida) en respuesta a una sola perfusión ocurren en unas pocas horas, duran entre una y dos semanas, con un pico entre 230 min y un día, este patrón de inicio y fin se ha reportado constantemente en numerosos estudios realizados en diferentes sitios alrededor del mundo, lo que refleja probablemente un efecto biológico real en lugar de un efecto placebo14, también se descubrió que las personas con TDM que respondieron a la ketamina a las 24 horas después del tratamiento, tenían un rendimiento neurocognitivo inicial más bajo que los que no respondieron y, en particular, una velocidad de procesamiento más lenta20.
Un estudio demostró que dosis muy bajas (10 mg) de ketamina, administrada por vía sublingual con una frecuencia de una vez cada dos a siete días resultó en una mejoría clínica sostenida en 77% de pacientes con depresión unipolar o bipolar refractaria27.
Actualmente, el único tratamiento potencial disponible para pacientes con tendencias suicidas agudas es la terapia electroconvulsiva (TEC). Respecto a este punto, existen hallazgos recientes de que la ketamina puede acelerar el efecto de la TEC en pacientes con DRT, aunque la evidencia que respalda el uso repetido de ketamina para la DRT es bastante limitada, un estudio en pacientes con DRT tratados con 12 días de perfusión encontró reducción en los síntomas antidepresivos en 85%; perdurando en control en un promedio de 19 días28. El rápido inicio de acción de la ketamina es particularmente útil en el tratamiento de pacientes deprimidos que muestran tendencias suicidas, ya que disminuye de forma rápida la ideación suicida3.
Un enfoque novedoso para el uso de ketamina en el tratamiento de DRT ha sido investigar vías alternas de administración, la esketamina intranasal (el enantiómero (S) de ketamina racémica) presenta mínimos efectos disociativos y psicomiméticos29, por lo que recibió la aprobación de la FDA de los Estados Unidos para uso como tratamiento complementario a la terapia antidepresiva28.
La ketamina podría ser recomendable como tratamiento adyuvante en pacientes con tratamiento antidepresivo o con estabilizadores del estado de ánimo cuya respuesta es incompleta, en aquéllos con necesidad de tener una rápida respuesta, en pacientes resistentes o en aquéllos con ideaciones suicidas29,30. Se ha descrito la terapia de continuación y mantenimiento con ketamina intranasal, subcutánea (SC), intramuscular IM e IV por períodos que van de meses a años; sin embargo, casi toda la literatura sobre períodos de tratamiento superiores a un mes es de carácter anecdótico27.
Trastornos de ansiedad, obsesivo compulsivo y relacionados con traumas emocionales
Los trastornos de ansiedad resistentes al tratamiento son un problema clínico importante, entre 40 y 60% de los pacientes con trastornos de ansiedad pueden no responder a los tratamientos farmacológicos o psicológicos convencionales31. Los trastornos de ansiedad que incluyen la fobia específica, trastorno de ansiedad social (TAS), trastorno de ansiedad generalizada (TAG), trastorno de pánico y agorafobia se encuentran entre los trastornos psiquiátricos más prevalentes; la carga de estas enfermedades puede ser significativa y, a pesar de las opciones de psicoterapia y tratamiento farmacológico, la resistencia al tratamiento o la recaída es un problema frecuente32. El trastorno de estrés postraumático (TEPT) es una enfermedad prevalente y debilitante caracterizada por síntomas psicológicos graves y persistentes después de la exposición a eventos traumáticos33,34, aproximadamente 8% de la población general experimentará TEPT en algún momento de su vida35; presenta una prevalencia de 8.7% en los Estados Unidos, según el Manual Diagnóstico y Estadístico de los Trastornos Mentales, 5ª edición (DSM-5). El TEPT tiene una prevalencia más alta entre veteranos militares, así como bomberos, policías y personal médico de emergencia36. Existen pocas farmacoterapias y su eficacia es insuficiente y sólo dos medicamentos: los inhibidores selectivos de serotonina (ISRS), la sertralina y la paroxetina están aprobados por la FDA. Aproximadamente 60% de los pacientes con TEPT responden a los ISRS y sólo entre 20 y 30% logran una remisión completa37.
El trastorno obsesivo compulsivo (TOC) se caracteriza por hiperactividad neuronal en áreas cerebrales clave bien definidas, principalmente la corteza orbitofrontal, el núcleo caudado y la corteza cingulada anterior38. Alrededor de un tercio de los pacientes con TOC no responden a los tratamientos de primera línea como la terapia cognitiva conductual y los ISRS39. Entre los fármacos que se han estudiado para tratar el TOC están los que influyen en la función serotoninérgica, antipsicóticos, estabilizadores del ánimo, medicamentos que actúan sobre receptores del glutamato, opiáceos, antiinflamatorios, sustancias agonistas colinérgicos y antiandrógenos40. Para pacientes TOC resistentes al tratamiento, TEPT, TAG y TAS, dosis de 1 mg/kg de ketamina por vía SC durante tres meses han demostrado proporcionar una mejoría en los síntomas de ansiedad41,42. Luego de una o dos dosis semanales de ketamina de 1 mg/kg inyectada, los pacientes presentan evitación social reducida o mínima (es decir, pudieron asistir a fiestas, tener citas, hablar en reuniones/presentaciones); en cuanto a la ansiedad, se obtuvo una mejoría máxima luego de las 3.5 semanas del inicio de tratamiento.
La ketamina administrada vía IV reduce significativamente los síntomas obsesivo-compulsivos en ausencia de ISRS, también se sugiere que es útil en TOC refractario y produce un efecto máximo a partir de los 30 min de iniciada la perfusión40.
La ketamina intranasal ofrece una rápida mejoría de la hiperreactividad, comportamientos agresivos y ansiedad posterior a su uso, con una duración terapéutica de entre 36-60 horas30.
Trastorno bipolar
Se ha encontrado utilidad para el trastorno bipolar resistente a tratamiento, con el uso de ketamina a dosis de 0.5 mg/kg, seguida de dosis diarias de d-cicloserina durante ocho semanas (dosis inicial de 250 mg aumentada hasta 1,000 mg en tres semanas). La duración del efecto antidepresivo varía entre tres y 14 días43.
Trastornos de la conducta alimentaria y de la ingesta de alimentos
La anorexia nerviosa (AN) crónica es una enfermedad sin tratamiento farmacológico o conductual efectivo conocido, se caracteriza por restricción dietética y/o inanición, comportamientos de pérdida de peso (por ejemplo el ejercicio), hiperactividad, ansiedad, insatisfacción corporal, desregulación emocional, anhedonia, falta de autocompasión, sentimientos de fracaso e ideación suicida; con estimaciones de recaída que incluyen 59% a los nueve años y 30% a los 15 años de la enfermedad13,44. Se ha descubierto que el efecto de la ketamina se da por modulación de los circuitos cerebrales relacionados con la recompensa y la motivación, que si se utiliza dentro de la ventana de neuroplasticidad, es posible instigar cambios en el funcionamiento de la recompensa y en las asociaciones relacionadas con señales desordenadas13. La ketamina tiene efectos multifacéticos en la memoria, que depende de la dosis y el tiempo de uso, y en deficiencias generalizadas en el aprendizaje, por lo que puede facilitar el aprendizaje de extinción frente a alimentos temidos y situaciones relacionadas con los alimentos en pacientes con AN13.
Los comportamientos similares a la depresión inducidos por el estrés en roedores se asocian con aumentos en las citocinas proinflamatorias, pero también con disminuciones en BDNF y neurogénesis, además de concentraciones aberrantes de BDNF en varios trastornos psiquiátricos que a menudo son comórbidos con la AN como el TEPT y la depresión13,44.
Tanto la ketamina como la dieta cetogénica han demostrado actuar sobre el BDNF, GABA y los receptores NMDA, que son las mismas moléculas afectadas en el modelo de anorexia basado en la actividad, por tal motivo es posible que la dieta cetogénica y la ketamina IV actúen sinérgicamente como coadyuvantes al tratamiento farmacológico de la anorexia44.
Trastornos relacionados con sustancias y trastornos adictivos
En 2010, la prevalencia mundial de trastornos por consumo de alcohol y drogas ilícitas (AUD) fue de 9.6 y 10.9% respectivamente45. El consumo excesivo de alcohol está implicado en una de cada 10 muertes anuales entre adultos en edad laboral en los Estados Unidos, además, el consumo excesivo de alcohol le costó a los Estados Unidos alrededor de $223,500 millones en 2006 y $249,000 millones en 201046, su consumo patológico conduce a un 3.8% de muertes a nivel mundial47.
Los patrones de comportamiento observados en AUD se remontan a la desregulación de múltiples sistemas neurobiológicos. Los sustratos neurales son complejos e involucran múltiples sistemas de neurotransmisores, incluidos los sistemas de dopamina, norepinefrina, serotonina, opioides, GABA y glutamato; la señalización de dopamina en el núcleo accumbens es quizás el circuito neuronal más común asociado con la adicción, y los AUD no son una excepción. Los receptores acetilcolinérgicos nicotínicos (nAChR) pueden estar involucrados en los efectos gratificantes y de refuerzo del alcohol46.
La ketamina exhibe efectos antidepresivos y ansiolíticos que podrían resultar útiles en el tratamiento del AUD, específicamente al mitigar el refuerzo negativo que perpetúa el consumo de alcohol46, equilibrando los efectos inhibitorios de GABA; además del efecto en el glutamato, el cual también está involucrado en los efectos conductuales del alcohol; de hecho Colombo y Grant (1992) demostraron que los antagonistas del receptor de glutamato (NMDA), la fenciclidina (PCP) y el MK-801 sustituyeron la autoadministración de etanol en ratas, lo que sugiere que el etanol tiene efectos similares a los antagonistas del receptor NMDA, es decir, produce efectos similares a los del alcohol y puede inhibir la función del receptor NMDA46.
La ketamina puede ser útil para promover el compromiso con tratamientos conductuales para llevar adelante los efectos en la reducción del consumo de sustancias47. Por ejemplo, para el trastorno por consumo de opiáceos se han demostrado beneficios tanto a dosis altas y a dosis bajas. Si se comparan dosis altas (2 mg/kg IM) y dosis bajas (0.2 mg/kg IM) junto con psicoterapia, las tasas de abstinencia al mes se acercaron a 85% en el grupo de 2 mg/kg, en comparación con 55% en el grupo de 0.2 mg/kg45.
Estudios con perfusión de ketamina (0.41 mg/kg a intervalos de 48 horas) revelaron que aumenta la motivación por disminuir la necesidad del uso de cocaína en comparación con el lorazepam (2 mg), e igualmente reduce la ansiedad por necesidad de consumo45.
Se ha observado mejoría en los efectos positivos durante el inicio y mantenimiento de la abstinencia después de 12 semanas de tratamiento con ketamina y al combinar con terapia de mejora motivacional; los efectos psicoactivos/místicos en el comportamiento propenso al alcohol fueron fundamentales para producir una reducción significativa en el consumo37. Estudios con perfusiones de ketamina (0.71 mg/kg durante 52 minutos) para el trastorno por consumo de alcohol indican que, en comparación con midazolam, la ketamina condujo a menos probabilidad de ingesta durante un período de 21 días47.
Conclusión
Los ensayos clínicos iniciales son prometedores para la ketamina como tratamiento para el AUD y los resultados de los ensayos deberían aclarar si la ketamina es un tratamiento viable para el AUD. El fármaco ya está aprobado para la depresión y se muestra prometedor para el tratamiento del TEPT y del SUD (trastorno por consumo de sustancias), todos comparten factores neurobiológicos subyacentes con AUD. La superposición de las características neurobiológicas de la depresión, el TEPT y el AUD, la naturaleza a menudo comórbida de estas patologías y los ensayos clínicos exitosos sugieren que la ketamina podría ser un tratamiento novedoso para estos trastornos. El contar con clínicas de ketamina autorizadas en México proporcionará una terapéutica más ante la necesidad de tratamientos coadyuvantes a los instaurados para trastornos neurocognitivos, conductuales, psiquiátricos o relacionados con la neuroplasticidad y dolor neuropático.











 nueva página del texto (beta)
nueva página del texto (beta)