Introducción
El síndrome de Klippel-Trénaunay es una malformación congénita rara, fue descrito por los médicos franceses Klippel y Trénaunay en 1900. Su incidencia es de 1 en cada 27,500 nacimientos vivos1,2. Se caracteriza por la tríada de malformaciones venosas, capilares e hipertrofia ósea o de tejidos blandos en las extremidades1. La linfangiectasia intestinal primaria, descrita por Waldmann en 1961, se asocia a este síndrome y se define como una enteropatía perdedora de proteínas con dilatación de los vasos linfáticos intestinales, esto lleva a una fuga linfática secundaria que es la responsable del cuadro clínico3,4. El manejo anestésico de los pacientes con linfangiectasia intestinal asociada a síndrome de Klippel-Trénaunay se ha descrito en informes limitados, que tienen como principal consideración el manejo de líquidos. A continuación, se presenta el caso de un paciente pediátrico con linfangiectasia intestinal asociada a hemihipertrofia de hemicuerpo derecho y ascitis refractaria.
Reporte de caso
Femenino de 7 años, 19 kg, 90 cm, con diagnóstico de síndrome de Klippel-Trénaunay que ingresa por cuadro clínico de tres años de evolución con evacuaciones líquidas, no fétidas, sin moco ni sangre, en frecuencia de cinco a seis veces por día, y en ocasiones acompañadas de vómitos no biliosos, ni hemáticos. Sin historia de fiebre.
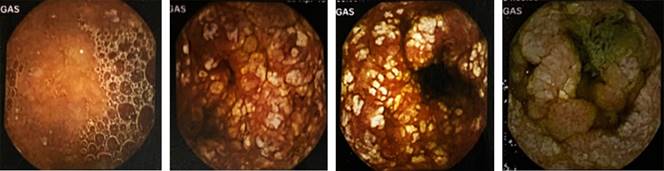
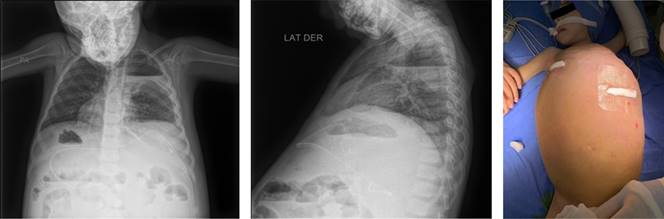
Antecedente de hospitalizaciones por síndrome ascítico edematoso autolimitado con hallazgos de hipoalbuminemia, linfopenia y elevación de transaminasas durante el curso de esos eventos con resolución posterior. Valoración por genética debido a hemihipertrofia de hemicuerpo derecho y aumento de perímetro abdominal. Se realiza panedoscopía que evidencia gran edema de pliegues con lesiones blanquecinas «en copo de nieve» que recubren 90% de las paredes del bulbo y la primera porción duodenal, sugestivas de linfangiectasia intestinal, diagnóstico que fue confirmado por la biopsia intestinal (Figuras 1 y 2). Se realiza manejo inicial con dieta hipercalórica, hipograsa más fórmula enriquecida con triglicéridos de cadena media con aparente respuesta favorable, lo que disminuye el número de evacuaciones de una a dos por día, se mantienen niveles de albúmina sérica en 3 g/dL. Se efectúan múltiples paracentesis con recidiva de ascitis, por lo que ingresa a quirófano para derivación peritoneo venosa (Figura 3). Se llevó a cabo inducción intravenosa de secuencia rápida con lidocaína 20 mg, fentanilo 100 μg, propofol 40 mg, rocuronio 23 mg, laringoscopía directa con hoja MAC 2, intubación con técnica de Fontanarrosa, se colocó sonda endotraqueal de diámetro interno 6.0 con globo. El mantenimiento anestésico consistió en sevoflurano 0.8-1 CAM, fentanilo 0.065 μg/kg/min y dexmedetomidina 0.3 μg/kg/h. Durante las tres horas de cirugía se drenaron 7,100 mL de líquido de ascitis (5.3 veces su volumen sanguíneo circulante), sangrado 20 mL. La terapia hídrica fue a base de albúmina 25% 40 g, y NaCl 0.9% 1,140 mL con adecuada respuesta, se mantuvo la estabilidad hemodinámica durante la descompresión masiva sin necesidad de transfusión de hemoderivados ni apoyo vasopresor. Presenta adecuada recuperación en el postoperatorio inmediato (Figura 4), por lo que es egresada de la unidad de cuidados postanestésicos una hora después del evento quirúrgico, sin complicaciones.

Figura 3: Imágenes previas a cirugía donde se observa la ascitis, así como hipertrofia de hemicuerpo derecho.
Discusión
El síndrome de Klippel-Trénaunay es una malformación congénita rara; aunque se desconoce la etiología exacta, se cree que es el resultado de una anomalía mesodérmica esporádica que ocurre en el útero. Se caracteriza por la tríada de malformaciones venosas, malformaciones capilares, que pueden involucrar estructuras neurovasculares, e hipertrofia ósea o de tejidos blandos1.
La linfangiectasia intestinal es una causa inusual de enteropatía, que pierde proteínas y puede ser primaria o secundaria. La linfangiectasia intestinal primaria (LIP), descrita por Waldmann en 1961, es una linfopatía intestinal congénita caracterizada por la dilatación de los vasos linfáticos con pérdida crónica de proteínas, grasas, linfocitos e inmunoglobulinas por las heces2,3. La prevalencia es desconocida. Afecta de manera principal a niños (generalmente se diagnostica antes de los tres años de edad) y adolescentes, pero también puede ser diagnosticada en la edad adulta. Las formas familiares son muy raras. Se han asociado cinco síndromes con la LIP: Von Recklinghausen, Turner, Noonan, Klippel-Trénaunay y Hennekam4.
La etiología es actualmente desconocida. Los genes VEGFR3, PROX1, FOXC2 y SOX 18 están implicados en el desarrollo del sistema linfático y habría cambios en la expresión de las moléculas regulatorias en la linfogénesis de la mucosa duodenal5,6. El edema por hipoproteinemia, manifestación más característica de esta enfermedad, de grado leve a severo, que incluye cara y genitales externos, aparece en 95% de los pacientes con LIP. Es común que se presente derrame pleural, pericarditis y ascitis, esta última puede aparecer en ausencia de edemas7. Los pacientes pueden presentar fatiga, dolor abdominal, náusea, vómito y falla de medro. La diarrea leve, de carácter intermitente se presenta con frecuencia, por lo que es motivo de consulta inicial o manifestación constante en las sucesivas reagudizaciones del cuadro. Varios métodos se han propuesto para el estudio y diagnóstico de la LIP, pero ninguno puede reemplazar a la biopsia endoscópica. En la endoscopía se observan imágenes blanquecinas sobre vellosidades normales (Figura 1). El estudio histopatológico muestra una dilatación de las vellosidades con ectasia linfática en la punta8,9.
Con respecto al tratamiento, se han utilizado diferentes tipos que incluyen: modificaciones en la dieta, octreotida, terapia antiplasmina, corticosteroides, resección quirúrgica de los segmentos afectados, derivación peritoneo-venoso y trasplante intestinal, así como tratamientos sintomáticos, por ejemplo, albúmina y paracentesis. Existen reportes de casos que evidencian la respuesta a la terapia antiplasmina con ácido tranexámico en pacientes que no respondían adecuadamente al manejo con dieta ni octreotida. Esta modalidad está fundamentada por un aumento en la actividad fibrinolítica plasmática o tisular en estos pacientes. Sin embargo, las respuestas descritas a este manejo son heterogéneas con mejoría parcial. Los corticoides se han usado principalmente en pacientes con elevación de reactantes de fase aguda, así pues, pueden ser usados en un subgrupo de pacientes con enfermedad inflamatoria subyacente, como es el caso del lupus eritematoso sistémico. La cirugía está indicada en los casos raros de localización segmentaria10.
En cuanto al manejo anestésico, se deberán tener en cuenta varias consideraciones asociadas a comorbilidades. En primer lugar, debe preverse una intubación difícil ya que los pacientes pueden presentar anomalías faciales, angiomas de vía aérea e hipertrofia de tejidos blandos11. En el presente caso se realizó inducción de secuencia rápida por la importante compresión abdominal causada por la ascitis, lo que conlleva a riesgo de regurgitación. Aunque la paciente no presentaba anomalías faciales, se sospechó dificultad para la ventilación, así como vía aérea difícil por la hipertrofia y edema de tejidos blandos, por lo que se utilizó para la intubación técnica de Fontanarrosa, descrita en 1988 mediante laringoscopía convencional con el paciente sentado o semisentado (al menos 60o) al colocarse por atrás y arriba del paciente12. Utilizamos esta técnica con dos objetivos, el primero mejorar la ventilación y oxigenación secundarios a la restricción de la mecánica ventilatoria por la ascitis; el segundo por la sospecha de vía aérea difícil relacionada a SKT (síndrome de Klippel-Trénaunay), ya que mediante esta técnica se ha demostrado requerir menos esfuerzo para la laringoscopía, menor tiempo para exposición de las cuerdas vocales y mejor visualización de las mismas.
Si bien, en nuestro caso no se presentó, existe el riesgo de sangrado por las severas malformaciones vasculares. Las técnicas neuroaxiales se consideraron inicialmente contraindicadas en pacientes con SKT debido a las malformaciones vasculares asociadas; sin embargo, varios informes de casos han demostrado el uso seguro de la anestesia neuroaxial, si no hay lesiones cutáneas que cubran el sitio de inserción de la aguja y si las imágenes previas de columna muestran ausencia de malformación que involucren a la médula espinal y las estructuras circundantes13,14.
Un aspecto clave en este tipo de pacientes es la terapia hídrica, puesto que las descompresiones masivas de la ascitis pueden conllevar a una severa descompesación hemodinámica. En el presente caso se drenaron 7,100 mL de ascitis, lo que correspondía a 5.3 veces el volumen sanguíneo circulante de la paciente, que se manejó desde el inicio con albúmina 25%, sin presentar cambios hemodinámicos durante el transoperatorio.
La administración de albúmina hiperoncótica (20-25%) está indicada en pediatría en paracentesis masiva, ésta se define como 50 mL/kg en niños o > 5 litros en adultos, a razón de 6-8 gramos por cada litro de líquido ascítico removido, con una dosis máxima de 2 g/kg15,16.
No existen ensayos clínicos que comparen albúmina hiper-oncótica (20-25%) vs hipooncótica (4%) e isooncótica (5%), la elección requiere considerar el poder expansor y la carga de sodio. Las tres contienen la misma carga de sodio, 0.16 mmol por cada mililitro administrado; sin embargo, el poder expansor de la albúmina hiperoncótica es mayor que el de la iso-hipooncótica, 1 gramo de albúmina retiene 18 mL de agua, por lo que con soluciones más concentradas tendremos mayor poder expansor con menor aporte de sodio, de tal forma que, para una expansión intravascular de 500-750 mL se requieren 500 mL de albúmina al 5% o 100 mL de albúmina al 25%17,18.
En cuanto a morbimortalidad relacionada al uso de albúmina un metaanálisis publicado en 1998 por Cochrane desató controversia acerca de su uso; sin embargo, su utilización fue en pacientes críticos que la recibían como parte de tratamiento de sostén, esta publicación fue duramente criticada entre otras cosas por la heterogeneidad clínica de los pacientes incluidos19. En 2001 otro metaanálisis con criterios de inclusión más amplios (quemados, hipoalbuminémicos, neonatos de alto riesgo, ascitis, choque, síndrome de distrés respiratorio agudo y otros) no logró verificar que el uso de albúmina aumente el riesgo de muerte global20.
Esta inconsistencia en la evidencia disponible justificó la realización del estudio SAFE «Saline versus Albumin Fluid Evaluation» publicado en el New England Journal of Medicine en 2004, un «mega-trial» multicéntrico y doble ciego que concluyó que las soluciones salinas y la albúmina hipo-isotónica al 4-5% son fluidoterapias equivalentes en pacientes críticos que requieren reposición hídrica21.
Una revisión sistemática mostró que la albúmina es más segura que otros coloides sintéticos22. Cabe aclarar que en pacientes neuroquirúrgicos el uso de la albúmina es bastante debatido, el grupo de autores del estudio SAFE llevó a cabo un análisis post hoc de los pacientes con TCE (SAFE-TBI study), donde encontraron mayor mortalidad y peor pronóstico neurológico tanto con albúmina al 4% como al 25%, esto en relación con edema cerebral, hemorragia intracraneal, entre otros23.
La administración exógena de albúmina puede producir algunos efectos adversos como: reacciones anafilácticas (0.1 vs 0.3% para gelatinas y 0.06% para almidones), trastornos de coagulación (por hemodilución e inhibición de la agregación plaquetaria), hipertermia por pirógenos (sólo en casos de recambio plasmático), toxicidad por aluminio en pacientes con función renal alterada (contenido en algunos preparados de albúmina que ha ido disminuyendo con cambios introducidos en la producción), y transmisión de agentes patógenos (no probada).
La incidencia de eventos adversos por administración de albúmina humana es de 3.1-8.6/100,000 perfusiones24.
Los pacientes pediátricos con síndrome de Klippel-Trénaunay tienen múltiples comorbilidades asociadas relevantes para el manejo perioperatorio. La utilización de albúmina durante el transanestésico es una opción viable y con buenos resultados en pacientes con ascitis refractaria.











 nueva página del texto (beta)
nueva página del texto (beta)