1. Introducción
De acuerdo con diversos autores, el gasto de bolsillo en salud por parte de los hogares sirve como un indicador de la desigualdad en el sistema de salud (Xu et al., 2007; Van Minh et al., 2013; Cinaroglu, 2018). Esto es representativo especialmente en países de ingresos bajos y medio-bajos (Mills, 2014), aunque los países desarrollados no están exentos (OMS, 2017; Baird, 2016). Incluso, el Objetivo 3 de los Objetivos de Desarrollo Sostenible (ODS), en su numeral 8 señala que la cobertura universal incluye la protección contra riesgos financieros, para lo cual considera como indicador la proporción de hogares con grandes gastos en salud como porcentaje del gasto del hogar (ONU, 2019). El gasto en salud se vuelve catastrófico cuando un hogar debe reducir su consumo básico por un periodo para hacer frente a los gastos en salud en un porcentaje mayor a un determinado umbral (Xu et al., 2003). Por lo tanto, comprender los factores que pueden tener una mayor incidencia en la presencia de gastos excesivos en salud permite ofrecer propuestas de políticas públicas mejor enfocadas a la reducción de las brechas entre la población.
El sistema de salud en México se rige bajo un modelo sanitario mixto en el que intervienen tanto actores públicos como privados. Aunado a ello, Martínez y Murayama (2016) señalan que en el caso mexicano el derecho a la salud se encuentra diferenciado de acuerdo con la institución de afiliación, pues la protección es mayor cuando se obtiene como una prestación laboral, y se da en un entorno donde una gran parte de la población se desempeña en ocupaciones informales.1 De esta forma, contar con seguridad social (afiliación como prestación laboral) reduce la probabilidad de presentar gastos catastróficos (Knaul et al., 2018; Granados-Martínez y Nava-Bolaños, 2019), aunque ésta parece incrementarse cuando los individuos no asalariados están afiliados a programas asociados a servicios de la Secretaría de Salud2 (Díaz-González y Ramírez-García, 2017). A ello se añade que la población que no cuenta con ninguna de estas formas de afiliación, o que encuentra alguna barrera para su uso, puede incrementar sustancialmente la probabilidad de demandar servicios privados (Bautista-Arredondo et al., 2014).
El presente texto se plantea desde el objetivo de identificar las variables que ayudan a explicar las diferencias entre los niveles de gasto de bolsillo y el gasto catastrófico en salud en México. Para ello, se emplearán características del individuo y del hogar, así como el efecto del gasto público per cápita, lo que potencialmente puede generar divergencias regionales. La comparación entre el gasto de bolsillo y el catastrófico, así como el alcance del gasto público resultan en una contribución a la literatura reciente sobre el tema del gasto en salud en el país. De esta forma, el documento se compone de seis secciones, incuida la introducción, inicia con una revisión sobre los antecedentes del sistema de salud en México, y continúa con la literatura enfocada en el análisis de los gastos excesivos en salud en el país. La cuarta sección corresponde a la metodología a utilizar, para seguir con el análisis de los resultados econométricos, para cerrar con algunas reflexiones e implicaciones de política.
2. El sistema de salud en México
Siguiendo a Gómez-Dantés et al. (2011) y a Martínez y Murayama (2016), el sistema mexicano de salud se compone de un sector privado y uno público. El sector privado ofrece servicio sólo a aquellos individuos con capacidad de pago a proveedores y aseguradores privados; no obstante, el sector público es más complejo. Por un lado, está el subsector público del Sistema de Seguridad Social que atiende a trabajadores formales y a sus familias, así como a jubilados; dentro de este rubro se encuentra el Instituto Mexicano del Seguro Social (IMSS), el Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado (ISSSTE, tanto federal como estatal), y los servicios que se ofrecen a trabajadores de Petróleos Mexicanos (PEMEX), Secretaría de la Defensa Nacional (SEDENA) y Secretaría de Marina (SEMAR). El otro subsector público es el Sistema de Protección Social en Salud (SPSS), dirigido a aquellos individuos que no son derechohabientes de la seguridad social, donde la Secretaría de Salud (SSA) coordina también a los Servicios Estatales de Salud (SESA), el IMSS-Oportunidades (llamado después IMSS-Prospera, IMSS-P) y el Seguro Popular (SP).
La Encuesta Nacional de Ingreso y Gasto de los Hogares (ENIGH) de 2018 reporta que cerca del 86% de la población estaba afiliada a algún servicio de salud. En la Tabla 1, según datos reportados por el Consejo Nacional de Evaluación de la Política de Desarrollo Social (CONEVAL), se muestra la evolución de la distribución de la población afiliada entre los diversos esquemas de salud pública, aunque una persona pudiera estar inscrita en más de una institución, situación que se ha ido corrigiendo (SSA, 2019a). La población asegurada en las entidades asociadas a los esquemas de empleo formal se mantuvo relativamente constante en el periodo 2008-2018, mientras que el SP presentó los mayores incrementos en el mismo periodo. Esto se debe al objetivo de cobertura universal de los servicios de salud implementado en México (García-Junco, 2012).
Tabla 1 Porcentaje de población afiliada según institución
| Afiliación según institución | 2008 | 2010 | 2012 | 2014 | 2016 | 2018 |
| Seguro Popular (sp) | 19.3 | 30.5 | 40.8 | 43.5 | 45.3 | 42.2 |
| IMSS | 31.2 | 31.8 | 32.1 | 34.0 | 35.4 | 36.4 |
| ISSSTE-ISSSTE estatal | 6.6 | 7.3 | 6.6 | 6.8 | 7.0 | 6.9 |
| PEMEX-sedena-SEMAR | 0.9 | 0.9 | 0.9 | 1.0 | 0.8 | 0.8 |
| IMSS-Prospera | 1.0 | 0.3 | ||||
| Otros | 2.7 | 2.3 | 2.6 | 2.1 | 1.6 | 1.5 |
Fuente: adaptado de CONEVAL (2019).
El brazo operativo del SPSS, el SP surgió como un programa presupuestal que empezó a funcionar a partir de 2004. El objetivo primordial del SP era lograr la cobertura de servicios de salud a través de la afiliación pública y voluntaria para individuos carentes de seguridad social, así como protección financiera a dicho grupo poblacional (Martínez y Murayama, 2016). Siguiendo a Flamand y Moreno-Jaimes (2015), una innovación considerable de este esquema fue que los recursos se distribuían según el número de afiliados, al tiempo que se aprovechaba la infraestructura existente y capacidad operativa de las entidades federativas, lo cual, señalan los autores, implicó a su vez diferencias en efectividad y calidad de los servicios de salud. Así, el SP utilizaba infraestructura y recursos de la SSA y los SESA y, eventualmente, del IMSS y proveedores privados (Gómez-Dantés et al., 2011).
El gasto público total en salud que se destina al financiamiento del sistema de salud se conforma a partir de distintos fondos. De acuerdo con la Dirección General de Información en Salud (SSA, 2019b), el gasto público se divide entre la Secretaría de Salud (Ramo 12), el IMSS-Prospera (Ramo 19), el Fondo de Aportaciones para los Servicios de Salud (FASSA-Ramo 33), el Gasto Estatal, la SEDENA (Ramo 7), la SEMAR (Ramo 13), el IMSS, el ISSSTE, PEMEX, el Instituto de Seguridad Social para las Fuerzas Armadas Mexicanas (ISSFAM) y las Instituciones de Seguridad Social de las Entidades Federativas (ISSES). La información respecto de estos niveles de gasto se encuentra disponible en el Sistema de Cuentas en Salud a Nivel Federal y Estatal (SICUENTAS, 2019).
El financiamiento del sistema de salud en México presenta desequilibrios importantes, según la condición de aseguramiento y entre entidades federativas. Murillo y Almonte (2020) indican que, entre 2014 y 2018, 53.8% del gasto público se destinó a instituciones de seguridad social, mientras que 46.2% se asignó a programas para población sin derechohabiencia; aunque la reducción de la brecha entre estas proporciones se dio en gran medida después de la introducción del SP, como lo apuntan Martínez y Murayama (2016). Sin embargo, estos autores señalan que la diversidad de criterios demográficos, económicos y administrativos propiciaron segmentación y heterogeneidad de los servicios, debido a que las fuertes divergencias entre entidades federativas pueden explicarse por la importancia del empleo formal en los mercados laborales estatales y por los rezagos en la cobertura de salud.
La SSA (2019a) también ofrece algunas observaciones importantes, destacando que el gasto público ha tenido un comportamiento diferenciado por estados, ligeramente decreciente en el periodo 2012-2017; y el gasto en servicios de atención curativa alcanzó 85% de participación. Así, estas diferencias entre entidades federativas se reflejan en divergencias en las mejoras de los servicios de atención médica e infraestructura, ya que siguen existiendo lugares donde los individuos deben desplazarse a grandes distancias para poder recibir atención médica (Aguilera y Barraza-Lloréns, 2011). En este mismo sentido, Méndez (2019) expone que el indicador del gasto público per cápita se redujo, considerando el periodo 2010-2020, para todas las instituciones de salud. Esto ocurre, advierte, debido a la tendencia decreciente del monto destinado (como porcentaje del Producto Interno Bruto (PIB) del país), y a que la formulación presupuestaria no es acorde a la población que se espera atender, lo que provoca una fuerte desigualdad de los recursos asignados por institución.
El financiamiento público es uno de los elementos más importantes del sistema de salud, al reflejar la prioridad que el gobierno asigna a la atención en salud de la población (Gutiérrez, 2018). La Figura 1 muestra la distribución geográfica del gasto público en salud per cápita total de 2017, agrupando a los estados conforme su nivel de gasto. Con el fin de considerar la heterogeneidad del gasto público al interior del país, se propone para el siguiente análisis la regionalización a partir de la Figura 1.

Fuente: elaboración propia a partir de SICUENTAS (2019).
Figura 1 Gasto público estatal en salud per cápita total, 2017
Región 1 (Gasto alto): Sonora, Coahuila, Tamaulipas, Baja California Sur, Durango, Aguascalientes, Colima, Ciudad de México, Tabasco, Campeche y Yucatán.
Región 2 (Gasto medio): Baja California, Chihuahua, Nuevo León, Zacatecas, Nayarit, Jalisco, Querétaro, Veracruz, Morelos y Quintana Roo.
Región 3 (Gasto bajo): Sinaloa, San Luis Potosí, Guanajuato, Michoacán, Hidalgo, México, Guerrero, Tlaxcala, Puebla, Guerrero, Oaxaca y Chiapas.
Lo antes descrito permite señalar que existen grandes desigualdades en la atención y en la calidad de los servicios de salud. Las diferencias se dan entre el sector público y el privado, pero además, dentro del público habrá diferencias entre sus instituciones (Martínez y Murayama, 2016), así como entre entidades federativas.
3. Gastos catastróficos en salud y su efecto en los hogares
El gasto catastrófico en salud ha sido un tema de estudio en México debido al impacto que tiene sobre el bienestar de los hogares. Los estudios sugieren que los gastos excesivos en salud se han reducido en el tiempo, lo cual se ha logrado en parte por el mayor acceso a servicios de salud, así como por el papel del programa público del SP. No obstante, los resultados muestran que existe heterogeneidad no sólo a nivel regional, sino también debido a las diferencias socioeconómicas de los individuos. A continuación se describen algunos documentos que sirven de fundamento para explorar esta problemática.
A partir de una encuesta desarrollada para examinar el impacto del SP, King et al. (2009) encuentran que este programa redujo el gasto catastrófico de los hogares. Asimismo, señalan que funciona mejor en zonas más pobres y se relaciona más con la cantidad y calidad de las instalaciones (centros de salud, hospitales, etcétera), que con las características de las familias. Por su parte, Grogger et al. (2014) subrayan que, a pesar de la reducción significativa de los gastos catastróficos, la protección del SP es heterogénea, ya que las áreas rurales con menor acceso a instalaciones de servicios de salud enfrentan reducciones menos significativas, al tiempo que zonas con mayor acceso a instalaciones más grandes sí presentan una considerable protección financiera. Lo anterior también se concluye en estudios como el de Leyva-Flores et al. (2013) y Gutiérrez et al. (2016), en los que se recalca la necesidad de contar con políticas integrales para atacar las desigualdades en el acceso a los servicios de salud.
Algunos estudios se centran en la búsqueda del efecto protector de los servicios sobre el gasto en salud en los diferentes rubros. Galárraga et al. (2010) apuntan a un efecto protector del SP a nivel nacional sobre el gasto en medicinas y gastos ambulatorios, pero no en gastos de hospitalización. Por su parte, Garrido-Latorre et al. (2008) analizan el porcentaje de recetas surtidas completamente a usuarios de los servicios ambulatorios de los servicios de la SSA y el SP para 2006, indicando que, si bien se había logrado mejorar el nivel de surtimiento completo de recetas, el catálogo de medicamentos privilegió los de bajo costo unitario a expensas de los de mayor precio y eficacia terapéutica. En un tenor similar, Wirtz et al. (2012) observan que la diferencia en la probabilidad de incurrir en gastos no es significativa entre los derechohabientes del SP y quienes no tienen afiliación, siendo estos últimos quienes presentan el mayor nivel de gasto. Lo anterior, explican, puede deberse al catálogo limitado de medicamentos aunado a su escasez; lo cual provoca que los hogares utilicen el servicio del SP, pero adquieran los medicamentos por su cuenta.
El análisis de Pérez et al. (2013) se enfoca en la modalidad de servicios de atención médica en consultorios adyacentes a farmacias privadas. Confirman que el mayor uso es por parte de usuarios del SP, seguidos por quienes no tienen afiliación alguna. El problema de fondo es la gran diferencia en la probabilidad de obtener los medicamentos dependiendo de la institución que ofrece la atención, pues, respecto de 2006, la tasa de no-surtimiento se incrementó entre los usuarios de los servicios públicos (Wirtz et al., 2013). Un estudio más reciente de Pavón-León et al. (2017) refieren que, para los afiliados al SP en Xalapa, Veracruz, 95% de la muestra tuvo que incurrir en gastos de bolsillo por medicamentos que estaban cubiertos por la institución.
Knaul et al. (2018) analizan el efecto del SP a partir de la información de la ENIGH, de 2004 a 2012. Los autores encuentran que la afiliación al SP reduce la probabilidad de incurrir en gastos catastróficos, así como la presencia del SP en la entidad y la ampliación en su cobertura. Añaden que, si en el hogar viven adultos mayores y menores de cinco años, entonces se incrementa la probabilidad de presentar gastos excesivos, lo mismo ocurre si el hogar recibe remesas. A pesar de lo anterior, los afiliados al SP y los no afiliados a ninguna institución no presentan diferencias significativas entre los niveles de gasto catastrófico. Con la ENIGH 2010, Díaz-González y Ramírez-García (2017) evidencian que, si bien una causa del gasto en salud es el no estar afiliado al sistema público, el tener SP tampoco es garantía de no presentarlo. Apuntan que el aseguramiento es un determinante del gasto, pero no lo es en la probabilidad de incurrir en gastos catastróficos, ya que más del 90% del gasto en salud proviene del bolsillo de las familias. Asimismo, el ingreso no parece ser determinante en la presencia de gastos catastróficos, pues es un fenómeno que se presenta a lo largo de la distribución.
De la revisión de literatura es posible desprender tres conclusiones generales respecto del gasto en salud en México. Primero, la fragmentación del sistema de salud provoca diferencias en términos de la cobertura, así como el nivel de gasto de bolsillo sobre toda la población. Segundo, el hecho de que el SP funcione a partir de la infraestructura existente reduce sus posibilidades de proveer adecuadamente a sus beneficiarios. Tercero, en la mayoría de los documentos se concluye que el comportamiento del gasto de bolsillo es heterogéneo entre la población que acude a los diversos sistemas; en particular, el SP es el que presenta los menores efectos protectores, además de ser altamente diferenciado, según las características socioeconómicas y regionales de los individuos.
4. Datos y modelos empleados
Según los reportes realizados por la Organización Mundial de la Salud (Organización Mundial de la Salud [OMS], 2017) no existe un único enfoque para medir los gastos catastróficos en salud. Para los ODS el gasto en salud es posible definirlo como catastrófico cuando supera el 10 o 25% de los ingresos o del consumo total (OMS, 2017), esta metodología suele denominarse "participación en el presupuesto". En el presente estudio se emplea dicha perspectiva considerando el umbral del 10% sobre el ingreso, tomando en cuenta que el ingreso involucra transferencias gubernamentales y remesas del extranjero, montos relevantes que se destinan hacia la salud (Díaz-González y Ramírez-García, 2017; Knaul et al., 2018; Mora-Rivera et al., 2018). Esto además con fines comparativos respecto de otros estudios realizados para México, los cuales emplean el enfoque de Xu et al. (2003), que consideran la capacidad de pago (ingreso, o consumo, menos el gasto en alimentación) de los hogares.
Todas las variables manejadas en el presente documento se obtienen o construyen a partir de la ENIGH 2018 (véase Tabla 2), y se sugieren a partir de la revisión de literatura nacional e internacional sobre gasto de bolsillo y gasto catastrófico (véase Guzmán, 2018).
Tabla 2 Definición de las variables
| Variable | Definición |
| Variables regionales | |
| REGION | Región en la que reside el individuo, según regionalización de la figura 1. Región 1: Gasto alto; |
| Región 2: Gasto medio; Región 3: Gasto bajo (categoría de referencia). | |
| RURAL | Dicotómica, 1 si el hogar está ubicado en una localidad con menos de 2 500 habitantes. |
| Características del hogar | |
| ADMAY | Binaria, 1 si en el hogar hay personas con edad mayor o igual a 65 años. |
| NINOS | Binaria, 1 si en el hogar hay niños menores de cinco años. |
| OCUPA | Número de ocupados dentro del hogar. |
| Características del individuo | |
| SP | Binaria, 1 si el individuo se encuentra inscrito en el programa sp. |
| IMSS-ISSSTE | Binaria, 1 si el individuo se encuentra inscrito al IMSS o al ISSSTE (federal o estatal). |
| OTRO | Binaria, 1 si el individuo se encuentra inscrito al servicio provisto por PEMEX, sedena, SEMAR, IMSS-p, privados u otros. |
| DISCAP | Binaria, 1 si el individuo presenta alguna discapacidad. |
| EDAD | Edad del individuo. |
| SEXO | Binaria, 1 si el individuo es hombre. |
| PRIVADO | Binaria, 1 si el individuo acudió a un servicio privado de salud la última vez que se atendió por algún malestar. |
| ICTPC | Ingreso corriente total mensual per cápita.a |
| QUINTIL | Indica el quintil en el que se encuentra el individuo de acuerdo con su ingreso corriente total mensual per cápita, se tomará como referencia el primer quintil.b |
| Variables dependientes | |
| GB | Gasto de bolsillo en salud mensual per cápita.c |
| GBC | Si GB/ICTPC > (0.10HICTPO entonces GBC= GB/ICTPC, en caso contrario GBC=0. |
Notas: a se considera el ingreso corriente total per cápita que emplea el CONEVAL para el cálculo de la pobreza. Para la depuración de la base de datos, se eliminaron las observaciones sin reporte, reporte de cero y reportes de menos de 40 y de más de 50 mil pesos mensuales en la variable ingreso corriente total per cápita, lo que significó la pérdida de menos del 1% de la muestra total. b A la variable ICTPC se le aplica una transformación Box-Cox para normalizar la distribución de los datos, a partir de los datos transformados se realizó el análisis de quintiles. c El gasto en cuidados de la salud se conforma de tres conjuntos: atención ambulatoria, hospital y medicinas, y considera el gasto en los últimos tres meses. El gasto en salud mensual se divide entre el número de adultos equivalentes que conforman el hogar, considerando la escala de CONEVAL para el cálculo de pobreza. Fuente: elaboración propia a partir de la ENIGH 2018.
En el cálculo del gasto en salud se involucran los 72 rubros considerados en la ENIGH 2018 para obtener el gasto en salud corriente total mensual per cápita (lo cual se denominará gasto de bolsillo, GB). Se estiman dos modelos tobit, uno para el gasto de bolsillo y uno para el gasto de bolsillo catastrófico (GBC). Es decir, en el segundo modelo la población que presente GB, pero que éstos no sean excesivos, tendrá en la variable dependiente el valor de cero; de manera que la distribución de los GBC será aproximadamente continua para los valores en el que el gasto en salud es positivo y catastrófico. La decisión de realizar una comparación se debe al planteamiento que establece que destinar un mayor monto de ingreso al gasto en salud puede ser visto como una forma de inversión de los hogares, y no como un problema, a menos que dicho gasto represente una dificultad financiera (Dmytraczenko et al., 2017).
El modelo tobit se representa en función de una variable latente determinada por las variables independientes observadas y el término del error que se supone presenta una distribución normal (Johnston y Dinardo, 1997; Greene, 2003; Bravo y Vásquez, 2008). La variable observada será igual a la variable latente cuando esta variable sea positiva (en este caso cuando el individuo incurra en GB y en GBC, respectivamente). Los parámetros β estimados miden de forma directa los efectos marginales de las variables independientes sobre la variable del gasto en salud.
5. Análisis contextual y de resultados empíricos
Además de la información sobre el gasto en salud en los últimos tres meses, se reporta en la ENIGH 2018 información sobre el uso de servicios de salud, así como su afiliación. A los individuos se les pregunta cuándo fue la última vez que sufrió algún dolor, malestar, enfermedad o accidente que le impidiera realizar sus actividades cotidianas y en cuál institución médica recibió atención médica.
En la Figura 2a se muestra un análisis de la distribución de la población por quintiles según lugar de afiliación. Se desprende que, ante incrementos en el ingreso, disminuye la cantidad de población afiliada al SP; lo contrario ocurre con la afiliación al IMSS y al ISSSTE. Los resultados anteriores son consistentes con los hallazgos de Méndez (2017), quien encuentra que los beneficiarios del SP están concentrados en la población de menores ingresos (deciles de I-V) y los adscritos a las instituciones formales (IMSS e ISSSTE) pertenecen a los deciles más altos (VI-X). En la Figura 2b se presenta la distribución del servicio utilizado la última vez que se atendió, de acuerdo con el quintil en que se ubican. Dicho resultado es consistente con otros estudios realizados (Danese-dlSantos et al., 2011; Ávila-Burgos et al., 2013; Bautista-Arredondo et al., 2014), pues conforme se eleva el nivel socioeconómico de los individuos, es menos probable que acudan al servicio de salud al cual se encuentran afiliados; ya que la asistencia a la servicios provistos por la SSA se concentra en la población más pobre, al tiempo que la población de mejores ingresos se inclina por servicios privados (la categoría Otros refiere a servicios de consultorios y hospitales privados, así como alternativos). No obstante, en este último punto se destaca que, incluso en el quintil de menor ingreso, se reporta una asistencia a servicios privados alta.
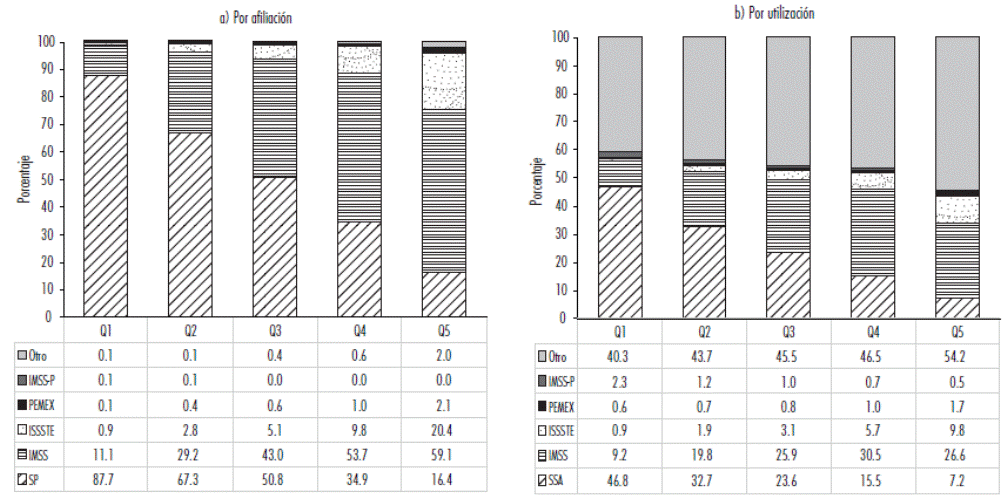
Fuente: elaboración propia a partir de la ENIGH 2018.
Figura 2 Distribución por quintiles, según afiliación y utilización
La Tabla 3 presenta información sobre el GB en salud mensual per cápita (sólo considerando a individuos que reportaron gasto positivo), de acuerdo con el servicio al que estén afiliados. El mayor gasto promedio en salud lo presentaron los afiliados al ISSSTE, seguido por los adscritos a PEMEX. Se observa también que los individuos del quintil más bajo afiliados al SP y al IMSS-p también presentan GB, en ambos casos ligeramente menores a lo reportado por los del IMSS o el ISSSTE. No obstante, los afiliados al SP del primer quintil llegaron a reportar gastos máximos mayores a los incurridos por los inscritos a los otros servicios de salud.
Tabla 3 Máximo y media del GB por quintil y por institución
| Quintil | ||||||
| Institución | 1 | 2 | 3 | 4 | 5 | |
| SP | Máximo | 6 075.69 | 22 150.63 | 8 197.26 | 30 499.90 | 25 173.78 |
| Media | 63.65 | 74.21 | 102.65 | 150.51 | 314.06 | |
| IMSS | Máximo | 3 114.95 | 22 150.63 | 6 913.04 | 24 667.87 | 46 956.51 |
| Media | 75.00 | 77.58 | 82.73 | 119.45 | 294.95 | |
| ISSSTE | Máximo | 1 159.09 | 1 388.07 | 8 197.26 | 5 959.19 | 17 253.25 |
| Media | 81.95 | 81.21 | 113.15 | 146.67 | 365.39 | |
| PEMEX | Máximo | 177.06 | 729.55 | 688.57 | 616.91 | 7 628.91 |
| Media | 51.64 | 50.41 | 94.62 | 75.10 | 232.76 | |
| IMSS-p | Máximo | 179.02 | 784.07 | 131.87 | 101.64 | 582.82 |
| Media | 59.33 | 109.91 | 33.24 | 17.69 | 181.58 |
Fuente: elaboración propia a partir de la ENIGH 2018.
También puede analizarse el comportamiento de los gastos catastróficos en particular. De acuerdo con la Tabla 4, los gastos catastróficos afectan principalmente a las personas ubicadas en el primer quintil y que habitan en las regiones con gasto público per cápita medio y bajo (Región 2 y 3, respectivamente). Aunque no se omite señalar que los gastos excesivos parecen presentarse a lo largo del territorio, aún ante un mayor gasto público en salud. Si bien las diferencias entre regiones no son considerablemente grandes, se percibe que sí se mantienen a lo largo de la distribución dentro de una misma región (excepto para el quintil más bajo).
Tabla 4 Porcentaje de incidencia de gasto catastrófico por regiones
| Quintil | Región 1 | Región 2 | Región 3 |
| 1 | 7.2 | 11.7 | 10.3 |
| 2 | 3.6 | 5.5 | 4.4 |
| 3 | 3.2 | 4.4 | 4.4 |
| 4 | 3.3 | 3.1 | 4.4 |
| 5 | 4.1 | 4.1 | 4.8 |
| Total | 4.0 | 5.3 | 5.8 |
Fuente: elaboración propia a partir de la ENIGH 2018.
En cuanto a los resultados de los diferentes modelos econométricos propuestos se presentarán aquellos que tuvieron los mejores ajustes. Las variables explicativas (presentadas en la Tabla 2) fueron incluidas de acuerdo con la revisión de literatura nacional e internacional sobre el tema (Séne y Cissé, 2015; Lam et al., 2016; Anderson et al., 2017; López del Amo et al., 2018); además de los mencionados en secciones anteriores. Todos los coeficientes resultaron significativos de manera individual, y se encontró una buena significancia total del modelo (Prob>chi2) en el modelo tobit. Dado que los resultados no se interpretan directamente, se muestran en la Tabla 5 los efectos marginales de la variable censurada del gasto en salud. En la segunda y tercera columna se muestran la incidencia y la probabilidad de incurrir en GB positivos, señalados como Pr (GB > 0) y Pr (GB = 0), respectivamente; y de manera análoga se reportan la incidencia y la probabilidad de incurrir en gastos catastróficos en la cuarta y quinta columna.
Tabla 5 Efectos marginales sobre el nivel de gasto de bolsillo y catastrófico
| Gasto de bolsillo | Gasto catastrófico | |||
| Pr (GB > 0) | Pr (GB = 0) | Pr (GBC > 0) | Pr (GBC = 0) | |
| Variables regionales | ||||
| REGION 1 (Gasto alto) | -0.1125*** | -0.0323*** | -0.1391*** | -0.0106*** |
| REGION 2 (Gasto medio) | -0.1523*** | -0.0437*** | -0.1377*** | -0.0105*** |
| RURAL | 0.1750*** | 0.0133*** | ||
| Características del hogar | ||||
| ADMAY | 0.0995*** | 0.0285*** | 0.2387*** | 0.0182*** |
| NINOS | 0.0991*** | 0.0284*** | 0.0436*** | 0.0033*** |
| OCUPA | 0.0640*** | 0.0184*** | -0.0571*** | -0.0044*** |
| Características del individuo | ||||
| SP | 0.0734*** | 0.0211*** | 0.0385* | 0.0029* |
| IMSS-ISSSTE | -0.0398*** | -0.0114*** | -0.1095*** | -0.0084*** |
| OTRO | -0.0973*** | -0.0279*** | -0.2314*** | -0.0177*** |
| DISCAP | 0.1798*** | 0.0516*** | 0.2943*** | 0.0225*** |
| EDAD | -0.0004** | -0.0001** | 0.0050*** | 0.0004*** |
| SEXO | -0.0519*** | -0.0149*** | -0.0555*** | -0.0042*** |
| PRIVADO | 0.5856*** | 0.1681*** | 0.4741*** | 0.0362*** |
| QUINTIL 2 | 0.1181*** | 0.0339*** | -0.4165*** | -0.0318*** |
| QUINTIL 3 | 0.2481*** | 0.0712*** | -0.4044*** | -0.0309*** |
| QUINTIL 4 | 0.3660*** | 0.1050*** | -0.3823*** | -0.0292*** |
| QUINTIL 5 | 0.6380*** | 0.1831*** | -0.3430*** | -0.0262*** |
Notas: estadísticamente significativo al 99°% (***); 95°% (**) y 90°% (*) de confianza.
Fuente: elaboración propia a partir de la ENIGH 2018.
Se encuentran algunas diferencias interesantes entre el comportamiento del GB y el GBC. Respecto de la región de menor gasto público per cápita, los individuos que habitan en estados de la región con niveles medios y altos de gasto público tienen menores niveles de incidencia de GB y de GBC, así como reducciones en la probabilidad de su ocurrencia. No obstante, la incidencia de los GBC se incrementa en 17.5% para aquellos individuos que habitan en zonas rurales. De esta forma, se verifica que el gasto público puede favorecer la protección financiera, por lo que es importante retomar la inversión del Estado en este rubro.
Asimismo, la presencia de menores de cinco años incrementa los gastos de bolsillo, así como los gastos catastróficos. Mientras que la presencia de adultos mayores en un hogar pueden elevar la incidencia de gastos catastróficos hasta en 23.87%. El número de ocupados en el hogar tiene un efecto positivo sobre el GB, lo cual potencialmente puede asociarse a la idea del gasto en salud como una inversión y ayuda a reducir la incidencia del gasto catastrófico en 5.70%.
En cuanto a las características del individuo es innegable que el acudir a servicios privados multiplicó los gastos en los hogares. Se observan incrementos en la incidencia de GB y GBC que rondan en 50%, al tiempo que incrementa la probabilidad de incurrir en GB en 16.81%, y en GBC en 3.62%. Si el individuo padece alguna discapacidad, los GB se elevan en 17.98% y los GBC hasta en 29.44%. Los hombres presentan menores montos, para ambos tipos de gasto; mientras que la edad tiene un efecto positivo, aunque marginal, sobre los excesivos.
Es necesario destacar el efecto del tipo de servicio de salud al que se tiene afiliación, considerando como punto de referencia no contar con ningún servicio. Pues aquellos individuos inscritos en el programa SP presentan mayores incidencias de GB respecto de quienes no tienen afiliación, aunque son apenas significativas para el caso del GBC. Mientras que la inscripción al IMSS y al ISSSTE reducen esas mismas incidencias, alcanzando una disminución de casi 10% en el caso de GBC. Se observan reducciones todavía mayores en el caso de afiliación a servicios como PEMEX o privados, alcanzando 23.14% para los GBC. El panorama no es muy diferente al considerar las probabilidades de incurrir en GBC. Estar afiliado al SP incrementa la probabilidad -aunque marginal y apenas significativa respecto de no tener adscripción alguna-, de presentar GBC. Las afiliaciones a servicios públicos ayudan a reducir ligeramente dicha probabilidad.
El nivel de ingresos de los individuos también presenta un efecto impor tante. Los resultados sugieren que conforme se cuenta con mayores ingresos, se tiene una tendencia a incrementar el gasto en salud. Por ejemplo, los individuos del quintil más alto elevan su GB en 63.52%, respecto del quintil 1. En el caso de los GBC, se percibe que el ingreso permite reducir la probabilidad de padecerlos; no obstante, conforme se incrementa el nivel de ingresos, esta probabilidad se reduce ligeramente. Esto último remite a lo visto en la estadística descriptiva (véanse tablas y figuras previas), así como la anotación de Díaz-González y Ramírez-García (2017), quienes señalan que los gastos excesivos son un problema que se padece a lo largo de la distribución.
6. Reflexiones finales
Los problemas de salud no son exclusivos de algún segmento de la población y los gastos excesivos se presentan en cualquier nivel de ingreso; sin embargo, en México se pretende trabajar la dimensión salud desde una perspectiva de derechos y justicia social para combatir la pobreza (CONEVAL, 2009). Bajo este enfoque, el acceso debe de darse a cualquier nivel de ingreso y ajustarse a las diversas necesidades de servicio, financiamiento y localización de recursos. Para que el acceso permita prevenir enfermedades que se asocian, comúnmente, a situaciones de gasto catastrófico, sobre todo, en sectores de la población en desventaja.
El ejercicio empírico realizado ofrece evidencia del comportamiento sobre el gasto en salud en función de ciertas características de las personas. Se observó que las variables regionales, del hogar y de los individuos, siguen siendo fuentes de diferenciación para el GB y GBC; incrementándose el gasto en salud en las zonas rurales, ante la presencia de niños, adultos mayores y personas con alguna discapacidad en el hogar, así como ante aumentos en el nivel de ingreso individual. Sumado a lo anterior, se verificó que el gasto público en salud genera diferencias entre los niveles de gasto privado, impactando particularmente a los individuos del primer quintil de ingresos.
Una considerable parte de la literatura se enfoca en verificar si existe un efecto protector del SP, y se debe a que gran parte de la población más desfavorecida se encontraba cubierta por dicho esquema. Los resultados aquí expuestos permiten concluir que el SP logró proteger a sus afiliados, aunque de manera diferenciada; siendo precisamente esa una de las razones por las que la afiliación al SP se volvió un elemento que aumentaba la probabilidad de incurrir en gastos catastróficos. Una de las críticas al esquema del SP fue, precisamente, que incrementó la demanda por servicios, al tiempo que no se lograron ofrecer servicios suficientes y de calidad. Es importante recordar que las decisiones sobre el financiamiento del SP respondían, predominantemente, al número de afiliados y no a la capacidad instalada, lo cual amplió las brechas entre las entidades federativas (Flamand y Moreno-Jaimes, 2015) e implicó la necesidad de una revisión detallada sobre el funcionamiento de este programa presupuestal.
El aumento en la demanda de servicios de salud se da en un escenario en el que son los hogares más pobres y de zonas rurales los que presentan mayores tasas de gasto en salud. Soto-Estrada et al. (2016) apuntan que en los últimos años se generaron cambios importantes en el comportamiento epidemiológico de las enfermedades, aunado a las modificaciones en la composición del hogar, debido a los cambios ambientales, económicos, sociales y de transición demográfica. Mientras que en el periodo 2008-2018, el grupo de menores de 15 años pasó de 34.1% del total de la población a 25.3%, el grupo de 60 y más años pasó de 7.3 a 12.3% (INEGI, 2019).
Una mayor concentración de habitantes en edades avanzadas está fuertemente relacionada con el gasto en salud. Salinas-Escudero et al. (2019) y Granados-Martínez y Nava-Bolaños (2019) analizan los factores que influyen en el GB y GBC de los adultos mayores en el país, respectivamente. El primer estudio encuentra que los medicamentos fueron el mayor componente de los gastos de bolsillo, pues oscila entre 75 y 90% del gasto total reportado en salud. El segundo estudio resalta que los factores con mayor impacto sobre los gastos catastróficos son la presencia de algún miembro discapacitado en el hogar, lo que incrementa los gastos, y la afiliación a las instituciones, con un efecto opuesto.
Para 2017, Pérez-Cuevas y Doubova (2019) señalan que cuatro de cada diez individuos padecían una enfermedad crónica, lo que se agrega a las de por sí existentes barreras financieras y de transporte que incrementan los gastos de bolsillo. Estos autores destacan también las deficiencias en la calidad de la atención y la escasa oferta de servicios preventivos para enfermedades crónicas. En este sentido, Soto-Estrada et al. (2016) subrayan la importancia de la prevención de enfermedades y promoción de la salud, pues en México alrededor del 30% de las muertes se concentran en tres principales enfermedades: diabetes mellitus tipo 2, enfermedades isquémicas del corazón y enfermedades cerebro-vasculares; siendo la diabetes la principal causa de muerte en el país, y a su vez, una importante causa de la demanda de atención médica y de hospitalización. Además, indican, estos padecimientos comparten entre sí factores de riesgo que pudieran ser prevenibles, como son el sobrepeso, la obesidad, el colesterol, el tabaquismo y la hipertensión arterial.
Señalan Dávila-Torres et al. (2015) que, de acuerdo con estimaciones de la Organización para la Cooperación y el Desarrollo Económicos (OCDE), una estrategia de prevención efectiva evitaría alrededor de 55 mil muertes por enfermedades crónicas en México. No obstante, a pesar de la existencia de un gran número de enfermos crónicos en el país, ello no se ha traducido en mayores acciones de atención preventiva (Pérez-Cuevas y Doubova, 2019). Por lo tanto, es importante que el sistema de salud evolucione frente a los nuevos retos que las sociedades enfrentan, en términos de la transición demográfica y epidemiológica, para mejorar las condiciones en las que se puede soportar una emergencia sanitaria, como la actual pandemia Covid-19.











 texto en
texto en 


