INTRODUCCIÓN
La inserción anómala de la placenta incluye a la placenta previa y al espectro del acretismo placentario. La clasificación actual incluye: placenta previa, antes central total (borde placentario sobre el orificio cervical interno); inserción baja de placenta, antes marginal (borde inferior de la placenta) a menos de 20 mm del orificio cervical interno y placenta normoinserta, antes de inserción baja (borde inferior de la placenta a más de 20 mm del orificio cervical interno).1 El espectro de placenta acreta define la adherencia anormal de las vellosidades coriales con ausencia parcial o completa de la decidua basal y describe la situación clínica en que la placenta no puede retirarse sin causar un sangrado anormal y potencialmente mortal.2 Dependiendo de la profundidad de la invasión del trofoblasto en el miometrio puede ser: acreta superficial, increta y percreta3 y su incidencia es ascendente por el incremento de la tasa de cesáreas.4,5 El diagnóstico de inserción anómala de la placenta ha mejorado en las últimas tres décadas a la par de la mejor resolución de los ecógrafos.6,7
En pacientes con inserción anómala de la placenta, atendidas en hospitales de tercer nivel con infraestructura tecnológica y humana, es posible la participación multidisciplinaria que se refleja en menores morbilidad materna, necesidad de transfusión sanguínea y tiempo de recuperación del sangrado en máximo siete días.8 Las metas del tratamiento son la reducción del sangrado y del riesgo de parto pretérmino.9 El momento óptimo recomendado para el parto en mujeres con inserción anómala de la placenta y sospecha de espectro de placenta acreta es entre las 34 y 36 semanas.10 Los casos de inserción anómala de la placenta, sin espectro de placenta acreta, entre las 36 y 37.6 semanas.11,12 La paciente sintomática puede convertirse en una urgencia obstétrica,13 con transfusión sanguínea masiva.14
El desafío del tratamiento de pacientes con inserción anómala de la placenta viene con el parto.15 El sangrado se correlaciona con el grado de invasión placentaria, la hipervascularidad asociada y la existencia o no de invasión a los tejidos extrauterinos.16
El procedimiento quirúrgico para resolver la inserción anómala de la placenta es uno de los más complejos y potencialmente mortales. Por desgracia, se dispone de pocos datos que permitan emitir recomendaciones para el acceso quirúrgico óptimo por lo que el enfoque se individualiza para cada paciente, el equipo quirúrgico y los recursos disponibles en la institución.16,17
Una revisión de los diferentes tipos de tratamiento implementados para resolver la inserción anómala de la placenta describe: el método de extirpación (remoción de la placenta) asociado con sangrado masivo posparto y necesidad de histerectomía periparto; la cesárea-histerectomía (histerectomía posterior a la extracción del neonato, sin intentar el alumbramiento) en casos con sospecha de espectro de placenta acreta, es el método más recomendado por el ACOG y considerado el tratamiento estándar para espectro de placenta acreta, con mortalidad baja pero alta morbilidad materna.16,17 La embolización arterial uterina y de la arteria iliaca interna, previa al nacimiento, ha reportado disminución de la pérdida y transfusión sanguínea; sin embargo, es un recurso no disponible en todos los hospitales.16,17 Otra alternativa es el tratamiento conservador, que busca evitar la histerectomía periparto y preservar la función reproductiva con riesgos asociados con infección, absceso placentario, sepsis y trombosis.17 Otras técnicas reportadas para casos de placenta previa son: aplicación de un torniquete cervical,18 aplicación intrauterina de una sonda Foley, balón de Bakri o sonda de Sengstaken-Blakemore que se retiran a las 24 horas posteriores en casos de hemorragia posalumbramiento.19
El objetivo de este estudio fue: Evaluar las ventajas de practicar o no la ligadura de arterias hipogástricas antes del alumbramiento o previo a la histerectomía modificada en el tratamiento quirúrgico de la inserción anómala de la placenta.
MATERIALES Y MÉTODOS
Estudio de serie de casos, retrospectivo, transversal y comparativo efectuado en la Unidad Médica de Alta Especialidad, Hospital de Ginecoobstetricia 4 Luis Castelazo Ayala, de 2013 a 2019. Criterios de inclusión: pacientes con inserción anómala de placenta a quienes se practicó ligadura de arterias hipogástricas antes del alumbramiento o previo a la histerectomía obstétrica modificada. Criterios de exclusión: pacientes que no finalizaron el embarazo en el hospital o la información en el expediente estaba incompleta. Parámetros de estudio: sangrado transoperatorio (en mL), transfusión sanguínea (unidades hemotransfundidas), morbilidad posoperatoria (complicaciones) e ingreso a cuidados intensivos.
Los datos obtenidos de los expedientes de las pacientes permitieron analizar los desenlaces y compararlos con quienes se atendieron con la técnica propuesta con las que no la recibieron.
La técnica de la ligadura de las arterias hipogástricas, previa al alumbramiento de la placenta, se practicó de la siguiente manera:
Antes de la intervención quirúrgica, como parte del protocolo de atención a pacientes con diagnóstico de inserción anómala de la placenta, se determinó ecográficamente su localización y tipo de histerotomía a practicar.
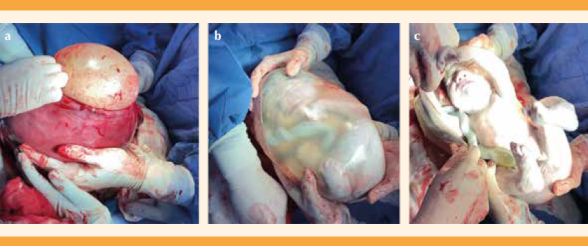
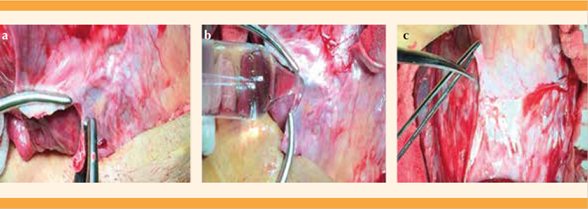
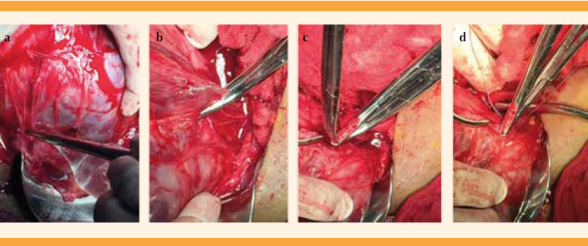
Se procedió a la histerotomía (se evitaron las incisiones trasplacentarias). Figura 1
Nacimiento del recién nacido y pinzamiento tardío del cordón umbilical. Figura 2
La histerotomía se cerró con pinzas Foerster y la placenta se dejó in situ. Figura 3
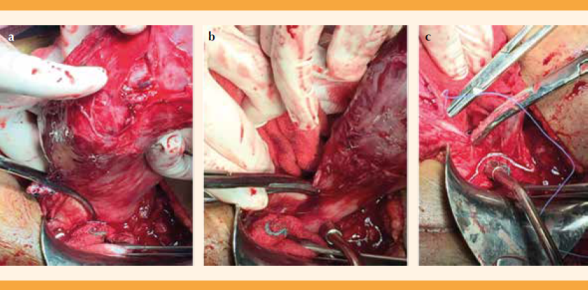
Se retiraron las pinzas Foerster y se corroboró el alumbramiento.
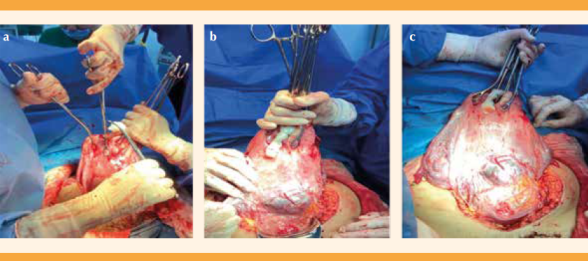
En caso de diagnóstico prenatal o transquirúrgico de acretismo se procedió a la histerectomía total modificada. Sin acretismo: alumbramiento dirigido e histerorrafia.
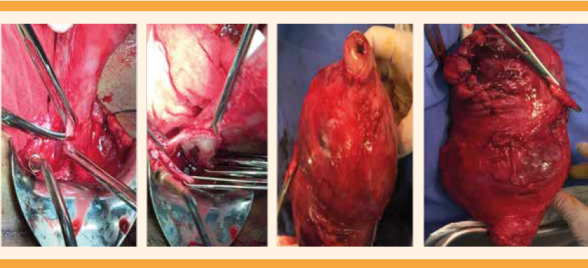
En 10 pasos la histerectomía total modificada se practicó de la siguiente manera: Cuadro 1
Cuadro 1 Histerectomía total abdominal modificada en 10 pasos
| 1. | Pinzamiento, corte y ligadura de los ligamentos redondos. |
| 2. | Hidrodisección de la plica vesicouterina con descenso vesical y hemostasia. |
| 3. | Disección, corte y ligadura del pedículo útero-ovárico bilateral (ligamento útero-ovárico, ancho y salpinge). |
| 4. | Disección del peritoneo posterior. |
| 5. | Esqueletización, pinzamiento, corte y ligadura de las arterias uterinas. |
| 6. | Pinzamiento, corte y ligadura de los ligamentos cardinales. |
| 7. | Colpotomía y extracción de la pieza quirúrgica. |
| 8. | Aplicación de puntos de Aldriege y orleado de la cúpula. |
| 9. | Reperitonización. |
| 10. | Cierre de la pared abdominal en forma habitual. |
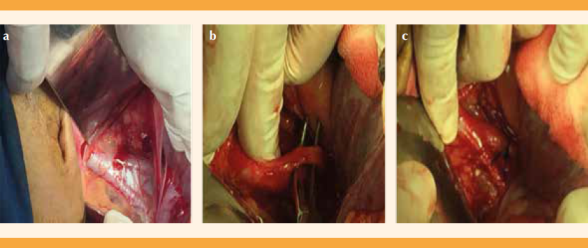
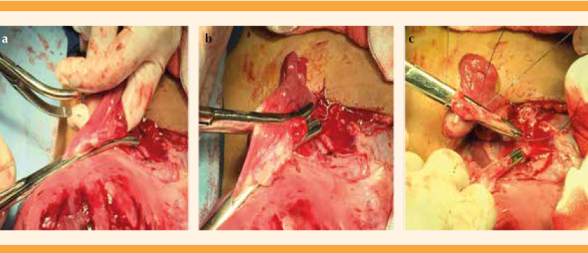
Pinzamiento, corte y ligadura de ambos ligamentos redondos. Figura 6
Hidrodisección de plica vesicouterina, con descenso vesical y hemostasia de vasos de neoformación. Figura 7
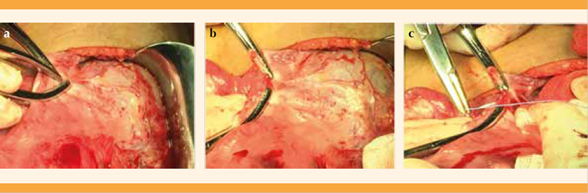
Disección, corte y ligadura del pedículo útero-ovárico (ligamento útero-ovárico, ancho y salpinge) de forma bilateral. Figuras 8 y 9
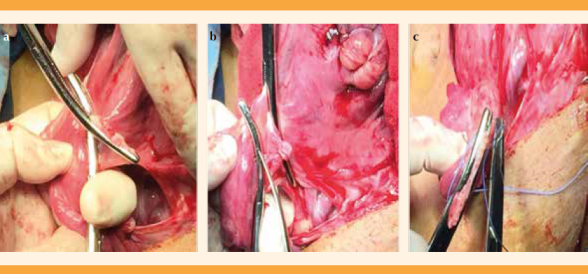
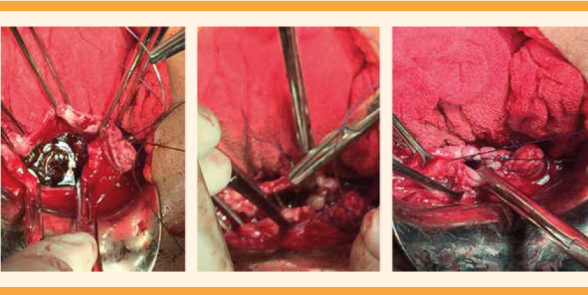
Disección del peritoneo posterior. Figura 10
Esqueletización, pinzamiento, corte y ligadura de las arterias uterinas. Figura 11
Disección, corte y referencia de los ligamentos cardinales. Figura 12
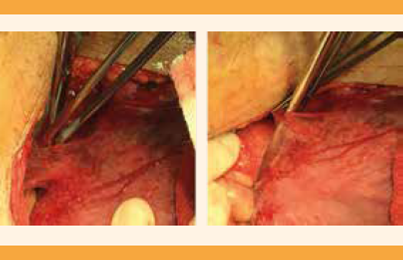
Colpotomía y extracción de la pieza quirúrgica. Figura 13
Aplicación de puntos de Aldriege y orleado de la cúpula. Figura 14
Reperitonización.
Cierre de la pared abdominal en forma habitual.
El análisis incluyó estadística descriptiva con medidas de tendencia central y dispersión. Las variables cualitativas se expresaron en medidas de frecuencia absoluta y relativa. Las variables cuantitativas se expresaron en medias y desviación estándar. La estadística inferencial incluyó t de Student para muestras relacionadas y las variables categóricas con prueba de χ2. Las medidas de fuerza de asociación con intervalos de confianza (IC) del 95%. Los niveles de significación se consideraron igual o por debajo de 0.05. Se utilizó el programa SPSS 24 de Microsoft.
RESULTADOS
Se evaluaron 285 pacientes con diagnóstico de inserción anómala de placenta, con una prevalencia de enfermedad de 0.4%. El 57% (n=164) con placenta previa (central total), 27% (n=78) marginal, (inserción baja) y 15% (n=43) inserción baja (normoinserta). El espectro de placenta acreta estuvo presente en 32% (n=91) de la muestra; 81% (n=74) asociado a placenta previa y 19% a placenta marginal (n=17). Cuadro 2.
Cuadro 2 Tipos de inserción anómala de placenta
| n | % | |
|---|---|---|
| Previa (antes central total) | 164 | 57 |
| Inserción baja (antes marginal) | 78 | 27 |
| Normoinserta (antes inserción baja) | 43 | 15 |
| Espectro de placenta acreta | 91 | 32 |
| • Placenta previa | 74 | 81 |
| • Placenta marginal | 17 | 19 |
La edad promedio de las pacientes fue 32 5.4 años, con límites de 18 a 45 años. El 20% primigestas, 36% secundigestas y 43% multigestas. El 27%, 6% y 1% tenían antecedente de 1, 2 y 3 legrados uterinos respectivamente. El 38%, 15% y 3% tenían el antecedente de 1, 2 y 3 cesáreas previas respectivamente. La edad gestacional promedio al diagnóstico fue de 29.3 (3.5) semanas de gestación con rango de 20 a 38 semanas de gestación. El diagnóstico de inserción anómala de placenta en todas las pacientes fue corroborado por ultrasonido. El análisis por grupos no mostró diferencias significativas, con respecto al análisis de toda la población. Cuadro 3
Cuadro 3 Características demográficas por grupos de pacientes
| Toda la población n = 285 | Central total * n = 164 | Marginal ** n = 78 | Inserción baja*** n = 43 | p | |
|---|---|---|---|---|---|
| Edad | |||||
| Promedio (DE) | 32 (5.4) | 33 (5.3) | 32 (5.3) | 32 (5.4) | < 0.02 |
| Rango | 18-45 | 21-45 | 20-44 | 18-43 | |
| Paridad n (%) | |||||
| Primigestas | 57 (20) | 39 (23.8) | 12 (15.4) | 6 (13.9) | 0.06 |
| Secundigestas | 105 (36) | 57 (34.7) | 37 (47.4) | 11 (25.6) | 0.75 |
| Multigestas | 123 (43) | 68 (41.5) | 29 (37.2) | 26 (60.5) | 0.23 |
| Antecedente de legrados n (%) | |||||
| Uno | 78 (27.4) | 40 (72.7) | 19 (86.4) | 19 (82.6) | 0.07 |
| Dos | 19 (6.66) | 12 (21.8) | 3 (13.6) | 4 (17.4) | 0.70 |
| Tres | 3 (1.05) | 3 (5.45) | 0 | 0 | |
| Antecedente de cesáreas | |||||
| Uno | 109 (38.2) | 66 (65.3) | 30 (69.8) | 13 (68.4) | 0.82 |
| Dos | 45 (15.7) | 30 (29.7) | 11 (25.6) | 4 (21.1) | 0.14 |
| Tres | 9 (3.1) | 5 (4.9) | 2 (4.6) | 2 (10.5) | 0.79 |
| Semanas de gestación al diagnóstico | |||||
| Media (DE) | 29.3 (3.5) | 29.1 (3.5 | 30 (3.3) | 30 (3.7) | 0.12 |
| Rango | 20-38 | 20-37 | 20-37 | 20-38 | |
*Ahora denominada previa. ** Ahora denominada marginal. *** Ahora normoinserta. n: número. DE: desviación estándar.
Los datos se analizaron con prueba de χ2 para variables discretas y Anova para variables continuas.
El 56% (n = 159) de las pacientes tuvieron cirugía programada y 44% (n = 125) de urgencia. La incisión practicada fue corporal en 124 pacientes (43.5%); tipo Kerr en 140 (49.1%) y fúndica en 21 (7.4%) pacientes. El 32% (n = 91) de la población tuvo espectro de placenta acreta y 66% (n = 194) no lo tuvo. Cuadro 4
Cuadro 4 Características de la interrupción del embarazo en la población general
| Toda la población n = 285 | Central total *n = 164 | Marginal**n = 78 | Inserción baja n = 43 | p | |
|---|---|---|---|---|---|
| Semanas de embarazo a la interrupción | |||||
| Media (DE) | 34 (2.6) | 34.5(3.0) | 35.3(2.4) | 36.1 (2.1) | <0.01 |
| Rango | 25-38 | 25-37 | 28-38 | 30-38 | |
| Tipo de cirugía n (%) | |||||
| Urgencia | 126 (44) | 79 (48) | 35 (45) | 10 (24) | 0.02 |
| Programada | 159 (56) | 85 (52) | 43 (55) | 31 (76) | 0.07 |
| Tipo de incisión n (%) | |||||
| Kerr | 140 (49.1) | 56 (34.1) | 50 (64.1) | 33 (80.5) | 0.01 |
| Corporal | 124 (43.5) | 91 (55.4) | 24 (30.7) | 8 (19.5) | 0.01 |
| Fúndica | 21 (7.4) | 17 (10.4) | 4 (5.1) | 0 | Ne |
| Acretismo asociado n (%) | |||||
| Presente | 91 (32.0) | 74(45) | 17 (17) | 0 | Ne |
| Ausente | 194 (68.0) | 90 (55) | 66 (84) | 43 (100) | 0.01 |
*Ahora denominada placenta previa. ** Ahora denominada marginal. *** Ahora normoinserta. n: número. DE: desviación estándar.
Los datos se analizaron con la prueba de χ2 para variables discretas y Anova para variables continuas.
En el grupo de placenta previa, las semanas de embarazo a la finalización fueron 34.5 (± 3.0); en el 52% programada y en 48% de urgencia. En 55.4% de las pacientes se hizo una incisión corporal; el 34.1% tipo Kerr y en el 10.4% fúndica. El espectro de placenta acreta se registró en 74 pacientes (45%) y estuvo ausente en 90 pacientes (55%). Cuadro 4
En el grupo de placentas marginales la interrupción del embarazo fue, en promedio, a las 35.3 semanas (± 2.43); el 55% programada y 45% de urgencia. El 64.1% con incisión tipo Kerr, 30.7% corporal y 5.1% fúndica. Hubo acretismo en 16% y ausente en 84% de la población. Cuadro 4
En el grupo de inserciones bajas de placenta el promedio de semanas a la interrupción fue de 36.1 (± 1.9); el 76% programada y 24% de urgencia. El 80.5% con incisión tipo Kerr y 19.5% corporal. Cuadro 4
La técnica propuesta se practicó en 119 pacientes y no en 166 pacientes; 81 de 164 tenían placenta previa, 29 de 78 inserción baja y 29 de 49 normoinserta. La selección fue por conveniencia, dependiente del equipo quirúrgico participante. Cuadro 5
Cuadro 5 Desenlaces con la técnica quirúrgica en los diferentes grupos
| Placenta central total(placenta previa) n = 164 | Placenta marginal(inserción baja)n = 78 | Inserción baja de placenta(placenta normoinserta)n = 43 | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Con técnica n = 81 | Sin técnica n = 83 | P(IC 95%) | Con técnica n = 29 | Sin técnica n = 49 | P(IC95%) | Con técnica n = 9 | Sin técnica n = 34 | p (IC95%) | |
| Sangrado (mL) Promedio (DE) | 1280 (1724) | 1995 (1126) | 0.001 (267-1162) | 815 (771) | 825 (937) | 0.96 (-400 - 420) | 577 (286) | 617 (398) | 0.77 (-246-326) |
| Hemotransfusión n (%) | 28 (34.5) | 41 (49.3) | 0.05 (-0.2- 28.9) | 7 (24.1) | 7 (14.2) | 0.22 (-5.3 - 28.9) | 0 (0) | 2 (5.9) | 0.46 (-24.3 -19.1) |
| Cantidad de paquetes globulares Promedio (DE) | 1.14 (2.15) | 1.8 (2.63) | 0.66 (-0.08-1.40) | 0.48 (1.15) | 0.73 (1.98) | 0.25 (-0.55-1.05) | 0 (0) | 0.14 (0.60) | 0.49 (-0.26 -0.54) |
| Tiempo quirúrgico (minutos) Promedio (DE) | 130 (42.5) | 119 (57.2) | 0.16 (-26.5-4.5) | 97 (45.4) | 82 (37.8) | 0.12 (-34 - 4.0) | 82.7 (40.8) | 71.6 (19.7) | 0.24 (-30.2-8.00) |
| Ingreso a cuidados intensivos n (%) | 14 (16) | 15 (18) | 0.86 (-10.2-12.2) | 2 (6.8) | 4 (14) | 0.33 (-9.4 -20.5) | 0 (0) | 1 (2.94) | 0.6 (-27.0-14.9) |
| Días de estancia en cuidados intensivos Promedio (DE) | 0.54 (1.05) | 2.4 (0.91) | <0.001 (1.55-2.16) | 0.32 (1.18) | 0.14 (0.5) | 0.35 (-0.56-0.20) | 0 (0) | 0.02 (0.17) | Ne |
DE: desviación estándar.
Los datos se analizaron con la prueba de χ2 para variables discretas y Anova para variables continuas.
El análisis de resultados expresados en sangrado transoperatorio, necesidad de transfusión sanguínea, cantidad de paquetes globulares hemotransfundidos, tiempo quirúrgico, ingreso a cuidados intensivos y días de estancia hospitalaria se hizo para los tres diferentes grupos de inserción anómala de la placenta. Cuadro 5
Al comparar el sangrado, se observó disminución significativa en el grupo de placenta previa con la técnica propuesta (1280 mL en comparación con 1995 mL; p = 0.005; IC95%: 154-875 mL). La necesidad de transfusión sanguínea fue solo significativa en el grupo de placenta previa 34% (28 de 81) con técnica y 49% (41 de 83) sin ésta (p = 0.05; IC95%: 0.06-29). La cantidad de paquetes globulares promedio requeridos fue de 1.14 con la técnica y 1.8 sin ésta (p = 0.6). El tiempo quirúrgico promedio con la técnica fue de 130 minutos y ésta 120 minutos (p = 0.1). El ingreso a cuidados intensivos se registró en 16% (n = 14) de las pacientes del grupo con aplicación de la técnica y 18% (n = 15) del grupo sin ésta (p = 0.86) Cuadro 5
Las pacientes con placenta marginal, ahora denominada inserción baja, tuvieron sangrado transoperatorio promedio con la técnica de 815 mL y sin ésta 825 mL (p = 0.96). El 24% (n = 7) de las pacientes con la técnica quirúrgica requirieron transfusión sanguínea, en comparación con 14% (n = 7) del grupo sin ésta. En ambos grupos la cantidad promedio de paquetes globulares hemotransfundidos fue de 1 (p = 0.2). El tiempo quirúrgico promedio de duración con la técnica fue de 97 minutos y sin ésta de 82 minutos (p = 0.1). Solo 2 de 29 pacientes que recibieron la técnica requirieron ingreso a cuidados intensivos en comparación con 4 de 49 a quienes no se aplicó (p = 0.33). Cuadro 5
En las pacientes con placenta normoinserta, el sangrado transoperatorio promedio fue de 577 mL con la técnica y 617 mL sin ésta (p = 0.77). Solo dos pacientes del grupo a quienes no se les realizó la técnica requirió hemotransfusión sanguínea. El tiempo quirúrgico transoperatorio promedio fue de 82 minutos con la técnica y de 71 minutos sin ésta. Solo una paciente del grupo que no se realizó la técnica fue ingresada a la Unidad de cuidados intensivos. Cuadro 5
El espectro de placenta acreta coexistió en 91 pacientes; 61 con la técnica, 48 de ellas con placenta previa y 13 marginal. La interrupción del embarazo se programó en 43 de 61 y fue de urgencia en 18 de las 61 pacientes. Cuadro 6
Cuadro 6 Desenlaces de pacientes con espectro de placenta acreta con y sin la técnica
| Con la técnica n = 61 | Sin la técnica n = 30 | p (IC95%) | |
|---|---|---|---|
| Sangrado transoperatorio (mL) promedio (DE) | 1440 (829) | 2683 (1205) | <0.0001 (814-1671) |
| Hemotransfusión n (%) | 25.2 (37) | 22 (73) | 0.001 (14.2-52.7) |
| Paquetes globulares promedio (DE) | 1.7 (2.38) | 4.4 (3.16) | <0.001 (1.52 - 3.87) |
| Tiempo transoperatorio promedio (DE) | 147.7 (38.0) | 157.3 (53.7) | 0.32(-9.78 -28.98) |
| Ingreso a cuidados intensivos n (%) | 13 (21.3) | 15 (50) | 0.005 (8.12 -47.58) |
| Días de estancia en cuidados intensivos promedio (DE) | 0.59 (1.14) | 3.4 (1.5) | <0.0001 0.34-1.27) |
DE: desviación estándar. Los datos se analizaron con la prueba de χ2 para variables discretas y prueba t de Student para variables continuas.
El grupo de pacientes con acretismo sin la técnica lo integraron 30 mujeres; de éstas 26 tenían placenta previa y 4 inserción baja. La interrupción del embarazo se programó en 13 de 30 y fue de urgencia en 17 de 30 pacientes. Cuadro 6
Los resultados comparativos entre aplicar la técnica propuesta en comparación con no practicarla en pacientes con espectro de placenta acreta reportaron: sangrado transoperatorio promedio de 1440 en comparación con 2683 mL (p < 0.0001; IC95%: 814-1671); necesidad de transfusión sanguínea en 37% en comparación con 73% (p = 0.001; IC95%: 14.2-52.7); promedio de paquetes globulares hemotransfundidos 1.7 en comparación con 4.4 (p < 0.001; IC95%: 1.5-3.9). El tiempo quirúrgico transoperatorio fue de 148 minutos en comparación con 157 minutos (p = 0.32); ingreso a cuidados intensivos 21 en comparación con 50% (p < 0.0001; IC95%: 8.1-47.6), con una permanencia en cuidados intensivos de 1 en comparación con 3.4 días (p < 0.0001; IC95%: 0.34 -1.27). Cuadro 6
Las complicaciones transquirúrgicas asociadas con la técnica reportaron solo una paciente con desgarro en la arteria hipogástrica y en el resto ninguna complicación. En el grupo de pacientes sin la técnica 20 de 30 no tuvieron complicaciones, 8 de 30 registraron sangrado del lecho quirúrgico que ameritó reintervención con ligadura de arterias hipogástricas, 1 de 30 tuvo lesión del domo vesical y 1 de 30 lesión advertida del uretero.
DISCUSIÓN
La inserción anómala de la placenta es un problema de salud debido a las altas tasas de morbilidad y mortalidad materna asociadas con la hemorragia obstétrica masiva y muerte. La mortalidad materna es uno de los indicadores más sensibles de las condiciones de salud de la población femenina en edad reproductiva y la hemorragia obstétrica es una de las primeras tres causas de muerte materna en México y el mundo.20 Comprometidos con los objetivos del Desarrollo Sostenible, que tiene por objetivo reducir la razón de mortalidad materna a menos de 70 por 100,000 nacidos vivos,21 se consideró importante reportar los desenlaces de una alternativa de tratamiento quirúrgico en hospitales sin medicina intervencionista y resolver en un tiempo quirúrgico la interrupción del embarazo con menor morbilidad quirúrgica.
La ligadura de arterias hipogástricas ha sido una alternativa de tratamiento considerada “salva vidas” en el protocolo de atención médica de la hemorragia posparto basado en la disminución del flujo sanguíneo del útero hasta en un 80%, con disminución en la presión de pulso, transformando un sistema arterial en venoso, con disminución del flujo sanguíneo y la presión intravascular, con la consiguiente disminución de la pérdida sanguínea.22 Puesto que la hemorragia obstétrica masiva es una complicación esperada en pacientes con inserción anómala de placenta y con base en la experiencia de tratamiento de los últimos nueve años, consideramos importante innovar una técnica quirúrgica, basada en disminuir el riego sanguíneo al útero posterior al nacimiento del recién nacido ligando las arterias hipogátricas, como una medida preventiva de hemorragia obstétrica masiva con una modificación a la técnica de la histerectomía obstétrica tradicional.
En el grupo de pacientes con inserción anómala de placenta, sin espectro de placenta acreta asociado, se observó que la ligadura de las arterias hipogástricas antes del alumbramiento repercutió en una disminución estadísticamente significativa del sangrado, necesidad de hemotransfusion y menos días de estancia en cuidados intensivos. En la bibliografía no se encontraron estudios específicos que permitan validar la ligadura de arterias hipogástricas, antes del alumbramiento, como tratamiento de pacientes con placenta previa sin acretismo. López Vera y colaboradores demostraron que la ligadura de las hipogástricas en histerectomías obstétricas por hemorragia posoperatoria es un factor protector (p < 0.05) en contra de la reintervención quirúrgica.23 Con un enfoque preventivo de hemorragia obstétrica, consideramos relevante tomar en cuenta este procedimiento como una alternativa de atención antes de que la hemorragia obstétrica aparezca y conduzca a mayores riesgos a la paciente.
En las pacientes con espectro de placenta acreta con ligadura de las arterias hipogástricas e histerectomía modificada posterior, destaca la hidrodisección de la plica vesicouterina. Ésta permite mejor identificación de la vejiga y cauterización de los vasos sanguíneos de neoformación, con una disminución significativa del sangrado transoperatorio, menor necesidad de hemotransfusión, de ingreso y días en cuidados intensivos y en el hospital. No se registraron muertes maternas.
Otros grupos que también han reportado la experiencia profiláctica de la ligadura de las arterias hipogástricas en el tratamiento del acretismo placentario con desenlaces satisfactorios similares a los nuestros son el de Bocanegra y su grupo quienes comunicaron el tratamiento ofrecido a 11 pacientes con acretismo placentario, con ligadura de las arterias hipogástricas antes de la histerectomía en feto vivo con sangrado promedio de 1263 mL ± 1166, con necesidad de 1 ± 1.5 paquetes globulares y sin muertes maternas por hemorragia.24 Hernández Salazar y su grupo reportaron la experiencia de siete casos con pinzamiento de las arterias hipogástricas antes de la histerectomía obstétrica con sangrado transoperatorio de 200 a 800 mL sin necesidad de transfusión sanguínea.24 En el estudio de Kuhn y colaboradores no se encontraron diferencias significativas en el sangrado y transfusión sanguínea al comparar la ligadura de las arterias hipogástricas antes de la histerectomía en 11 pacientes con placenta percreta en comparación con 26 en quienes no se hizo ligadura25
Todo esfuerzo llevado a cabo por los grupos dedicados a la atención de pacientes con inserción anómala de placenta para adecuar los recursos humanos, tecnológicos y de infraestructura disponibles en cada hospital servirán para disminuir y abatir la muerte materna asociada con la hemorragia obstétrica masiva.
Los desenlaces aquí descritos fueron satisfactorios y estadísticamente significativos y confirman la ventaja de la técnica propuesta como una alternativa de atención en hospitales sin medicina intervencionista. La debilidad más notoria de este estudio es su carácter retrospectivo, de ahí la importancia de fortalecer lo aquí reportado con estudios prospectivos específicos en pacientes con espectro de placenta acreta.
CONCLUSIONES
Las ventajas de la implementación de la ligadura de las arterias hipogástricas, antes del alumbramiento y de la histerectomía modificada en el tratamiento transoperatorio de pacientes con inserción anómala de placenta, evidencian un máximo beneficio en los grupos con placenta previa y espectro de placenta acreta, con menor sangrado transoperatorio, necesidad de transfusión sanguínea y estancia en cuidados intensivos.











 nueva página del texto (beta)
nueva página del texto (beta)