ANTECEDENTES
La espina bífida es la anomalía congénita más común de los defectos del tubo neural; afecta a 9.2 de cada 100,000 recién nacidos en México y representa la causa más común de discapacidad neurológica, cognitiva y motora.1 La espina bífida puede ser cerrada o abierta; la segunda es la que más se diagnostica antes del nacimiento. Si bien es posible detectarla en la ecografía estructural del primer trimestre, la mayoría de los casos se descubren en la ecografía morfológica de rutina alrededor de las 20 semanas de gestación.
Diagnóstico prenatal
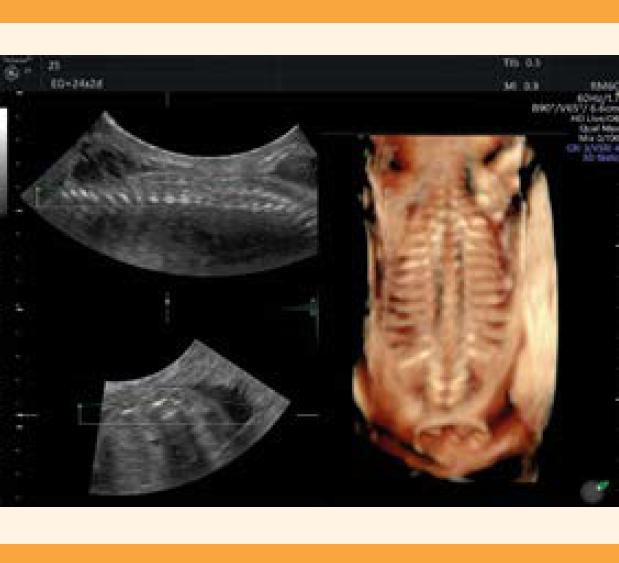
En 1989 se describieron dos signos intracraneales para el diagnóstico indirecto de espina bífida abierta: el signo del limón, que consiste en la identificación de la deformación de la silueta del cráneo, que adquiere una morfología característica que simula un limón porque tiene una depresión de los huesos frontales debida a la disminución de la presión intracraneal ocasionada por la pérdida de líquido cefalorraquídeo en el defecto espinal (Figura 1a). El otro hallazgo es el signo de la banana, en el que el cerebelo cambia su morfología típica en ocho hacia una morfología en banana, debido a la herniación del rombencéfalo que ocasiona su tracción hacia el hueso occipital y así colapsa la cisterna magna (Figura 1b). Si bien ambos signos ecográficos tienen una elevada sensibilidad, la especificidad es baja; es decir, en ausencia de estos signos intracraneales pueden existir casos de espina bífida y, por lo tanto, el diagnóstico más preciso para su detección es la evaluación sistemática de la columna vertebral del feto en corte axial, sagital y coronal por ultrasonido 2-D. La ecografía tridimensional (función multiplanar y reconstrucción 3-D HD-Live Silhouette) (Figura 2) y la resonancia magnética son estudios adicionales que pueden ayudar en la caracterización del defecto, pero no son indispensables para el diagnóstico prenatal.

Figura 1 a) Corte axial. En la zona del cráneo se observa una concavidad externa de los huesos frontales "en forma de limón" y ventriculomegalia. b) Corte axial con angulación a la fosa posterior, se observa al cerebelo en forma de banana con obliteración de la cisterna magna.
Pronóstico
El pronóstico de este tipo de defecto del tubo neural varía según el tipo de defecto (abierto o cerrado). En general, la espina bífida cerrada es de buen pronóstico y no suele manifestar ventriculomegalia, herniación de las estructuras cerebrales ni daño motor. Por el contrario, en la espina bífida abierta el defecto ocurre durante la neurulación primaria, exponiendo la médula espinal al líquido amniótico, esto causa inflamación y pérdida neuronal progresiva, en consecuencia el daño neurológico inicia y avanza durante la vida fetal.2,3,4 Por lo tanto, aunque al momento del diagnóstico pueda no existir ventriculomegalia, ésta puede aparecer durante el trascurso del embarazo. Lo mismo sucede con la movilidad de las extremidades inferiores porque la función motora puede perderse durante el trascurso del embarazo y, por consiguiente, nacer tanto con ausencia de movilidad de extremidades inferiores e hidrocefalia. Existe una variante de espina bífida abierta en la que no hay saco meníngeo, y las terminales nerviosas están expuestas directamente al líquido amniótico. Estos casos se denominan raquisquisis y suelen ser más difíciles de diagnosticar, y tener un peor pronóstico por su mayor riesgo de daño motor y progresión a hidrocefalia (Figura 3). En la espina bífida abierta, ya sea con o sin saco meníngeo, la identificación del nivel anatómico y, sobre todo, el nivel funcional del defecto son muy importantes para establecer el pronóstico y el riesgo de daño motor. En general, a mayor altura del defecto, peor es el pronóstico.
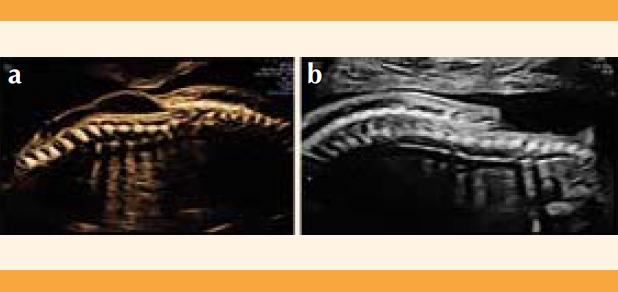
Figura 3 a) Corte sagital a la altura de la columna vertebral. Se observa el defecto dorsal que se extiende desde la región torácica hasta la región sacra. El cono medular se observa en la región lumbar, con el quiste que recubre el defecto (mielomeningocele). b) Corte sagital a la altura de la columna vertebral, se observa el defecto lumbosacro con exposición de la médula espinal sin membrana que lo cubre (raquisquisis).
Tratamiento
El tratamiento habitual consiste en el nacimiento por cesárea alrededor de las 38 a 39 semanas, con reparación quirúrgica del defecto posterior al nacimiento. En el 80% de los casos se coloca una válvula de derivación ventrículo peritoneal para tratar la hidrocefalia secundaria. Los casos tratados después del nacimiento suelen resultar con secuelas neurológicas a largo plazo: alteraciones cognitivas y motoras, epilepsia, incontinencia urinaria y fecal y paraplejia en casos graves.5 En atención a la naturaleza progresiva de la espina bífida abierta durante el embarazo, para los casos asociados con malformación de Chiari II (colapso de la cisterna magna) se desarrolló la corrección intrauterina mediante cirugía fetal, con la finalidad de disminuir el grado de exposición del tejido neural y la progresión del daño.
El primer intento de reparación intrauterina de espina bífida abierta lo reportaron Bruner y colaboradores.6 En su serie inicial de cuatro casos de reparación fetoscópica, los malos desenlaces provocaron que la técnica rápidamente fuera abandonada. En 2011, el estudio aleatorizado MOMS (Management of Myelomeningocele Study) comparó los desenlaces de la corrección prenatal por cirugía fetal abierta con la cirugía postnatal. Los desenlaces mostraron que la reparación prenatal se asocia con un mejor desarrollo neurológico cognitivo y motor, y menor incidencia de hidrocefalia; por lo tanto, menor necesidad de colocación de una válvula de derivación ventrículo peritoneal.7
En este estudio, la técnica quirúrgica utilizada fue la cirugía fetal abierta, que se lleva a cabo mediante laparotomía, histerotomía de 6 a 8 centímetros y fijación del amnios a los bordes de la histerotomía con grapas absorbibles de ácido poliglicólico (Covidien Auto Suture, Norwalk CT). Se expone el defecto y un neurocirujano hace la disección de la placoda neural, cierre primario de la duramadre, aponeurosis y piel del feto (Figura 3).7 Esta técnica se asocia con complicaciones obstétricas: edema agudo pulmonar en la madre (5%), desprendimiento placentario (21%), oligohidramnios (23%), ruptura prematura de membranas (27%), nacimiento pretérmino, corioamnionitis (5%), muerte perinatal (5%) y dehiscencia o ruptura uterina (4-34%) incluso en embarazos subsecuentes.7,8,9 A partir de estos desenlaces, la técnica clásica de cirugía fetal abierta descrita en el estudio MOMS se considera el patrón de referencia para la atención clínica y se practica en diferentes centros del mundo.10,11 La máxima experiencia en esta técnica de cirugía fetal en Latinoamérica se publicó recientemente y reunió los desenlaces de 314 cirugías fetales (73 en Querétaro, México; 64 en Medellín, Colombia; 62 en Buenos Aires, Argentina; 48 en Rancagua, Chile; 32 en Santiago de Chile; 24 en Valparaíso, Chile; 10 en Lima, Perú).
Con la finalidad de disminuir los riesgos obstétricos y las complicaciones asociadas, la técnica original ha experimentado modificaciones por diversos grupos en el mundo.
El objetivo de esta revisión fue: describir y discutir los desenlaces con las diferentes técnicas de cirugía fetal encontradas en la bibliografía para corrección intrauterina de espina bífida abierta.
METODOLOGÍA
Se llevó a cabo una revisión sistemática en PubMed, Embase, Scope, Scielo y Google Scholar de estudios publicados de enero de 1990 a marzo del 2021. Las palabras clave (MeSH) utilizadas fueron: “espina bífida”, “cirugía fetal”, “mielomeningocele”, “spina bifida”, “fetal surgery” “myelomeningocele” y se seleccionaron todos los estudios que describían algún tipo de técnica de cirugía fetal para corrección intrauterina de espina bífida. Se excluyeron los dedicados a la reparación postnatal o al tratamiento médico, así como los estudios de ciencias básicas y medicina traslacional. Se obtuvieron los textos completos de los artículos relevantes, se revisó que su contenido describiera las condiciones fetales, obstétricas y los desenlaces postnatales después de la reparación in útero de la espina bífida. Además, los estudios seleccionados se revisaron para identificar y eliminar duplicaciones de la población estudiada. Dos autores revisaron, por separado, los artículos seleccionados. Las publicaciones se identificaron por año de publicación, primer autor, autor principal, país donde se efectuó la reparación de espina bífida, periodo de estudio, tipo de estudio, tipo de técnica quirúrgica, y desenlaces perinatales.
RESULTADOS
La búsqueda arrojó 694 publicaciones, de las que 373 fueron relacionadas. Cinco artículos aducían procedimientos posnatales o defectos cerrados; los restantes 354 artículos fueron publicaciones originales (texto completo), de los que 15 eran estudios originales de técnicas quirúrgicas fetales, 3 metanálisis y 11 revisiones sistemáticas.
Se encontraron dos grandes tipos de cirugía fetal para corrección intrauterina de espina bífida: la técnica abierta mediante laparotomía materna e histerotomía con tres variantes: técnica clásica con histerotomía de 6 a 8 cm,12-16 minihistero-tomía de 2.5 a 3.5cm17,18 y la microneurocirugía con histerotomía 1.5 a 2.0 cm;19 y la técnica fetoscópica con dos variantes: exteriorización del útero por laparotomía20,21 y la fetoscopia por acceso percutáneo.22-26 Los desenlaces de cada una se describen en grupos, según el tipo de técnica aplicada.
Cirugía fetal abierta
La primera modificación a la técnica clásica de reparación intrauterina de espina bífida mediante cirugía fetal abierta la describieron Moron y colaboradores en Brasil, quienes al no disponer de la grapadora para hemostasia uterina utilizaron pinzas de Allis en los bordes de la histerotomía y colocaron suturas para fijar la membrana amniótica con el miometrio. Con ello lograron disminuir el riesgo de separación corioamniótica, parto pretérmino y dehiscencia de la herida uterina.12,13 Posteriormente, el grupo chileno de Sepúlveda introdujo el uso de un retractor plástico de poliuretano (Alexis) en la histerotomía para reducir la manipulación de las membranas amnióticas durante la cirugía, con ello se amplió el campo quirúrgico y mejoró la hemostasia de la histerotomía.14,15 En Argentina, Etchegaray y coautores optaron por utilizar disección con energía monopolar para la apertura del miometrio, y ampliación de la histerotomía con disector bipolar.16 Los desenlaces de ambos grupos fueron similares a los publicados por el estudio MOMS.
En 2016, el grupo de Peralta en Brasil modificó la técnica original al disminuir el tamaño de la incisión uterina a una minihisterotomía de 2.5 a 3.5 cm y utilizar un retractor de Ankeney para contener los bordes de la histerotomía y, así, ampliar el campo quirúrgico. Sus desenlaces mostraron disminución en las tasas de oligohidramnios (0%), desprendimiento placentario (0%), ruptura prematura de membranas (27.8%), nacimiento por debajo de la semana 34 (30.6%), muerte perinatal (3.9%), y necesidad de colocación de una válvula ventrículo-peritoneal (13%).17,18 Recientemente, Cruz-Martínez y su equipo en México publicaron una nueva técnica quirúrgica denominada microneurocirugía, en la que se reduce el tamaño de la histerotomía a 1.5 cm y se fija la espalda del feto con dos suturas no absorbibles; con ello disminuye la manipulación, se mantiene un volumen uterino y de líquido amniótico normal durante todo el procedimiento quirúrgico (Figura 4).19,27 En comparación con la técnica clásica, la técnica de microneurocirugía ha demostrado mejores desenlaces perinatales, con un porcentaje significativamente menor de ruptura prematura de membranas (19 vs 54%, p = 0.01), menor riesgo de prematurez de menos de 34 semanas (21.4 vs 61.5%, p = 0.01), oligohidramnios (0 vs 15.4%, p = 0.01) y muerte perinatal (4.8 vs 23.1%, p < 0.05).19 Por lo que se refiere a las ventajas para el feto, 58% tuvieron regresión de la malformación de Chiari II, 76% no resultaron con hidrocefalia y solo el 10% requirió la colocación de una válvula de derivación ventrículo peritoneal. No se reportaron casos de dehiscencia del sitio quirúrgico y solo el 8% de los recién nacidos tuvo fístula de líquido cerebroespinal que requirió cirugía postnatal.

Figura 4 Técnica clásica de cirugía fetal abierta para la reparación intrauterina de espina bífida abierta. Por laparotomía y exteriorización uterina se hace una histerotomía de 6 a 8 cm para exposición del defecto del tubo neural y su reparación en planos (a), para posteriormente practicar la histerorrafia (b).
Cirugía fetoscópica
Si bien varios centros en el mundo han incorporado programas clínicos de reparación intrauterina de espina bífida con cirugía abierta, algunos de ellos se han enfocado en el desarrollo e investigación de técnicas de reparación endoscópica fetal o fetoscopia, con la finalidad de disminuir los riesgos para la madre, pero manteniendo las ventajas neurológicas para el feto con la técnica abierta. La reparación fetoscópica se lleva a cabo con anestesia general a la madre, extracción de líquido amniótico e insuflación del útero con dióxido de carbono (CO2) para optimizar la visualización del feto.20-26 La cantidad de puertos de entrada, vía de acceso fetoscópico y cantidad de capas para el cierre quirúrgico es variable en cada grupo.
Los grupos de Peiró en España y Belfort en Estados Unidos desarrollaron una técnica híbrida de aplicación con anestesia general a la madre, con laparotomía para exteriorización del útero, e introducción de 2 a 3 puertos de entrada uterina para el cierre fetoscópico en 3 capas.20,21 En México, el grupo de Monterrey describió los desenlaces de sus primeras siete cirugías con esta técnica híbrida (Figura 5).28 El tiempo quirúrgico promedio fue de 5 horas, el promedio de semanas de gestación al nacimiento fue de 35.4. Como complicaciones, no se reportaron casos de desprendimiento de placenta, edema agudo pulmonar o corioamnionitis. La frecuencia de ruptura prematura de membranas fue del 28.6%, 16.6% requirió reparación postnatal adicional del defecto, 50% requirieron colocación de VPP postnatal y 16.6% derivó en muerte perinatal. No se reportan las semanas de gestación al momento de la cirugía, ni los desenlaces de la reversión de la herniación cerebral, el porcentaje de ventriculomegalia ni la valoración neurológica postnatal. Con la finalidad de disminuir la morbilidad materna asociada con la laparotomía, los grupos de Kohl en Alemania y Lapa en Brasil utilizan una técnica por fetoscopia mediante 3 a 4 puertos de acceso uterino percutáneos, con colocación de parche en el defecto.22-26,29 Los desenlaces para la deambulación sin ortesis, necesidad de VPP o tercera ventriculostomía y cateterismo vesical en fetos operados con esta técnica son similares a lo reportado por el estudio MOMS original, en ensayos no controlados.30,31
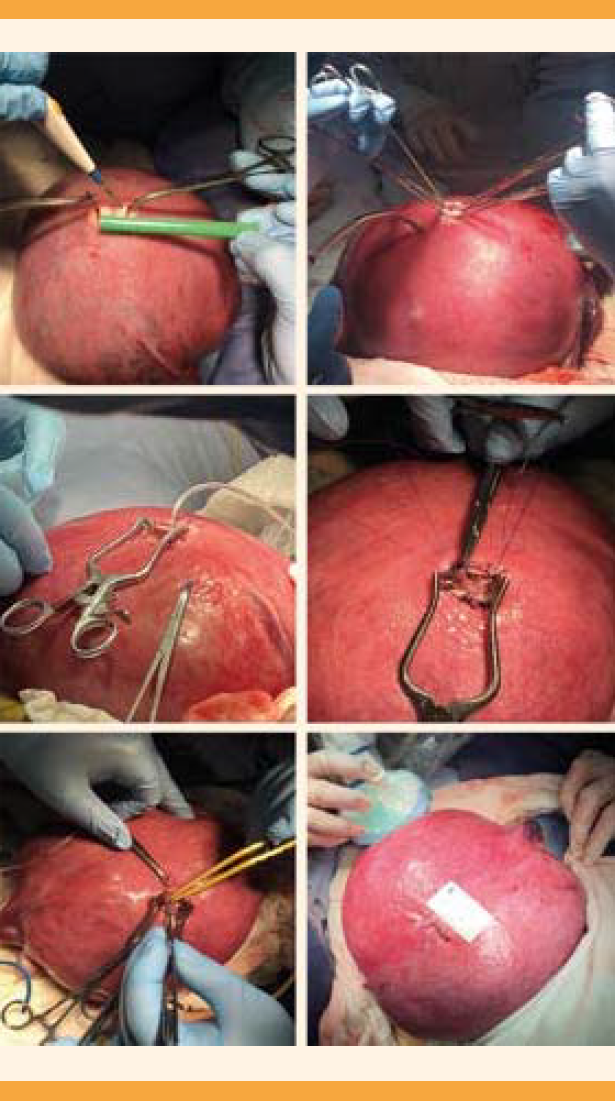
Figura 5 Técnica de microneurocirugía fetal abierta para reparación intrauterina de espina bífida abierta. Mediante laparotomía y exteriorización uterina se practica una histerotomía de 1.5 a 2 cm para exposición del defecto del tubo neural. La fijación de la espalda del feto se hace con dos suturas. Se introduce una cánula 5F para mantener el volumen uterino y del líquido amniótico normal. La mieloplastia se practica en planos, para posteriormente continuar con la histerorrafia.
La máxima experiencia en reparación fetoscópica de espina bífida se publicó recientemente e incluyó 300 casos de 11 países de los que fueron exitosos técnicamente 285 casos de reparación mediante fetoscopia percutánea o exteriorización del útero por laparotomía.32 En comparación con la técnica clásica de cirugía fetal abierta, las técnicas fetoscópicas mostraron menor riesgo de dehiscencia de histerorrafia (0 vs 34%, p < 0.01) y menor incidencia de nacimiento por cesárea (68.6 vs 100%, p < 0.01), aunque mayor riesgo de complicaciones: oligohidramnios (19.9 vs 6.3%, p < 0.01), ruptura prematura de membranas (54.6 vs 32%, p < 0.01), separación corioamniótica (37.9 vs 22.9%, p = 0.01), desprendimiento de placenta (9.0 vs 2.0%, p = 0.02) y mayor necesidad de reintervención quirúrgica espinal posnatal (20.1 vs 3.6%, p < 0.01). En esta casuística, los riesgos de prematurez (71.8 vs 72.9%, p = 0.89) y muerte perinatal (3.2 vs 2.6%, p = 1.0) fueron similares a la técnica clásica abierta, aunque las intervenciones se programaron a más semanas de gestación (25.9 vs 23.3, p < 0.01). Hasta el momento no existe algún estudio publicado que compare las técnicas fetoscópicas con las técnicas abiertas de mínima invasión, como la minihisterotomía y la microneurocirugía.
Criterios de selección para cirugía fetal
La mayor parte de los centros seleccionan los casos de acuerdo con los criterios de inclusión que se utilizaron en el estudio MOMS, que incluyen: embarazo único con mielomeningocele o raquisquisis entre las vértebras T1 y S1, con evidencia de herniación del rombencéfalo, con 19 a 26 semanas de gestación, cariotipo normal y edad de la madre mayor de 18 años. Criterios de exclusión: anomalía estructural no relacionada con el defecto, embarazo múltiple, comorbilidades de la madre (diabetes tipo 1 o hipertensión crónica), xifosis fetal severa (más de 30º), riesgo de parto pretérmino (incluido el cuello corto menor de 20 mm, parto pretérmino previo o tener un cerclaje), placenta previa, desprendimiento de placenta, índice de masa corporal mayor de 35 kg/m2, antecedente de histerotomía, isoinmunización materna, infecciones maternas (VIH, hepatitis B o C), anomalías mullerianas o miomatosis, factores psicosociales (pacientes sin apoyo familiar, inhabilidad para cumplir citas).7

Figura 6 Técnica fetoscópica con exteriorización uterina para reparación intrauterina de espina bífida. Con anestesia general se lleva a cabo la laparotomía materna, exteriozación uterina y acceso a la cavidad amniótica por 3 puertos e insuflación con CO2. La mieloplastia se realiza por vía fetoscópica en varios planos y se coloca un parche de duramadre antes del cierre cutáneo fetal (imagen por cortesía del Dr. Gabriel Villagómez, Medicina Perinatal Alta Especialidad, en Monterrey, Nuevo León, México).
Por lo anterior, para confirmar que una embarazada es apta para esta intervención debe hacerse una valoración multidisciplinaria que incluya el estudio del cariotipo fetal, neurosonografía fetal avanzada, resonancia magnética fetal, ecocardiografía fetal, ecografía transvaginal para la valoración del cuello uterino y una evaluación psicológica de la madre.
Algunos de los criterios de selección de pacientes son, por ejemplo, menos de 26 semanas de embarazo, antecedente de cesárea previa y el índice de masa corporal. Algunos centros han eliminado de sus criterios de exclusión a pacientes con obesidad, cesárea previa e, incluso, cirugía fetal abierta, y extendido las semanas de gestación a 28 para la microneurocirugía y 31.6 semanas para la reparación fetoscópica percutánea.15-19
Técnica anestésica
Por lo que se refiere a la técnica anestésica en la reparación intrauterina de espina bífida abierta, con la finalidad de asegurar la analgesia postquirúrgica, evitar el estrés en la madre y las complicaciones pulmonares debe administrarse, de forma inicial, un bloqueo neuroaxial con un catéter peridural conectado a una bomba elastomérica que proporcione 2 mililitros por hora de ropivacaína al 0.2% o bupivacaína al 0.125%. Posteriormente, se procede a la administración de anestesia general balanceada, preoxigenando a la paciente con una fracción inspiratoria de oxígeno al 100%, e inducción intravenosa con 3 a 5 µg/kg de fentanil, 0.1-0.2 mg/kg de vecuronio o 0.6 mg/kg de rocuronio como relajante muscular y 2 mg/kg de propofol como hipnótico. La vía aérea se asegura con una cánula endotraqueal y se inicia la ventilación mecánica con un mantenimiento de sevofluorano inhalado para mantener la relajación uterina durante la cirugía y, en caso necesario, se optimiza con bolos de nitroglicerina.16,17,19
De manera similar, en las técnicas fetoscópicas (con y sin exteriorización del útero por laparotomía materna) la anestesia a la madre es general balanceada, con propofol, remifentanil, rocuronio y sevofluorano.18,25 La anestesia al feto es con 5 a 10 µg/kg de fentanilo, 20 µg/kg de atropina y 0.3 mg/kg de vecuronio por vía intramuscular.21,26
Monitorización tranquirúrgica
Debido a que todas las técnicas han demostrado un riesgo potencial de muerte intraoperatoria, algunos grupos se han enfocado en la vigilancia transquirúrgica con Doppler fetal y han conseguido, incluso, 72.3% de cambios hemodinámicos severos con flujo diastólico ausente-reverso en la arteria umbilical durante la cirugía fetal abierta con técnica clásica33 y hasta un 75% de flujo diastólico ausente o reverso en la arteria umbilical en la técnica fetoscópica.34 La técnica de microneurocirugía fetal abierta no se asoció con casos con flujo diastólico ausente o reverso en la arteria umbilical ni en el ductus venoso, solo mostró aumento en las resistencias del ductus venoso en un 22% y del índice de pulsatilidad en la arteria umbilical en un 11% y vasodilatación cerebral en 65%.27 En todos los estudios, estos cambios hemodinámicos suelen revertir después del procedimiento quirúrgico.
CONCLUSIONES
La espina bífida abierta es un defecto del tubo neural que es posible diagnosticar durante el periodo prenatal de forma indirecta mediante la evaluación de la morfología del cráneo y cerebelo, y directamente a través de la exploración sistemática de la columna vertebral por ecografía 2-D. Los casos con colapso de la cisterna magna son de mal pronóstico y se asocian con un alto riesgo de progresión a hidrocefalia con la necesidad subsecuente de colocación de una válvula de derivación ventrículo peritoneal, daño neurológico cognitivo35. Para los casos aislados, la cirugía fetal podría mejorar el pronóstico al disminuir el riesgo de progresión a hidrocefalia y disminuir el riesgo de requerir válvula de derivación ventrículo peritoneal. Existen varias técnicas de cirugía fetal para corrección intrauterina de espina bífida abierta. Hasta este momento, la única técnica que ha demostrado beneficio en un estudio aleatorizado (MOMS) es la cirugía fetal abierta. Sin embargo, debido a los riesgos y complicaciones asociadas a esta cirugía, las técnicas quirúrgicas han evolucionado hacia procedimientos de mínima invasión uterina.
La mayor parte de los diseños de este tipo de técnicas quirúrgicas se desarrollaron, incialmente, en Estados Unidos, Alemania, España y Brasil. En comparación con la aplicación actual de la técnica clásica de cirugía fetal abierta, las técnicas de cirugía fetoscópica han demostrado mayores tiempos quirúrgicos y riesgos de algunas complicaciones: desprendimiento de placenta, separación corioamniótica, oligohidramnios. Además, mayor necesidad de reintervención quirúrgica posnatal del defecto espinal, aunque menor riesgo de dehiscencia de histerotomía y menor incidencia de nacimientos por cesárea. Hace poco, el grupo de México desarrolló una nueva técnica denominada microneurocirugía que en un estudio no controlado demostró menos complicaciones (ruptura prematura de membranas, prematurez, oligohidramnios y muerte perinatal) que la técnica clásica del estudio MOMS. Todas las técnicas de cirugía fetal para reparación intrauterina de espina bífida, descritas en la bibliografía, requieren de anestesia general a la madre y, por lo tanto, implican un riesgo de morbilidad para ella y deben llevarse a cabo en centros que cuenten con especialistas con experiencia suficiente para disminuir al mínimo los riesgos para la madre y ofrecer buenos desenlaces para el hijo. El desarrollo de una mejor técnica de mínima invasión que demuestre menores riesgos y complicaciones maternas y fetales, que conserve las ventajas neurológicas de la reparación prenatal está dentro de los planes actuales de varios grupos de investigación.











 nueva página del texto (beta)
nueva página del texto (beta)