Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista mexicana de sociología
versión On-line ISSN 2594-0651versión impresa ISSN 0188-2503
Rev. Mex. Sociol vol.67 no.2 Ciudad de México abr./jun. 2005
Artículos
Desigualdad social y reforma neoliberal en salud
Social inequality and neoliberal reform in health
Silvia Tamez González* y Rosa Irene Valle Arcos**
* Profesora de tiempo completo del área Estado y Servicios de Salud del departamento de Atención a la Salud en la Universidad Autónoma Metropolitana Unidad Xochimilco, Correo-e: <stamez@correo.xoc.uam.mx>. Especialista en seguridad social en México, salud de los trabajadores y políticas de salud. Calzada del Hueso 1100, Colonia Villa Quietud, 04960, México, D. F. Fax.: 54-83-72-18. Teléfono: 54-83-72-43, 75-73.
** Ayudante de investigación del área Estado y Servicios de Salud del departamento de Atención a la Salud en la Universidad Autónoma Metropolitana Unidad Xochimilco, correo-e <rivalle@correo.xoc.uam.mx>. Temas: nutrición y ancianos. Calzada del Hueso 1100, Colonia Villa Quietud, 04960, México, D. F. Fax.: 54-83-72-18. Teléfono: 54-8372-43, 75-73.
Recibido: 10 de septiembre de 2003.
Aceptado: 6 de septiembre de 2004.
Resumen
La administración federal mexicana, mediante la reforma del sector salud, ha incentivado la expansión del sector privado y la crisis de la seguridad social. La nueva fisonomía institucional refleja el cambio en la forma de participación del Estado, la separación entre las funciones de financiación y provisión de servicios, la descentralización financiera y la competencia. Este trabajo ilustra las desigualdades del Sistema Nacional de Salud en el acceso a los servicios de salud y describe cómo en la actualidad constituye una mezcla público-privada que contribuye a agudizar la desigualdad en el acceso a los servicios de salud, ya que dicho acceso se define por la capacidad de pago de la población.
Palabras clave: Reforma de la salud, desigualdad, segmentación, seguridad social, sector privado.
Abstract
Through the reform of the health sector, the Mexican federal administration has fostered the expansion of the private sector and the social security crisis. The new face of the institution reflects the change in the state's participation, the separation between financing functions and service provision, financial decentralization and competition. This study highlights the inequalities of the National Health System as regards access to health services and describes how nowadays, it comprises a mix between public and private that exacerbates inequality in access to health services, since this access is determined by the population's ability to pay.
Key words: Health reform, inequality, segmentation, social security, private sector.
INTRODUCCIÓN
Este trabajo aborda el proceso a través del cual la reforma del sistema de salud en México —orientada principalmente a incrementar la participación del capital privado en los espacios públicos— ha llevado al incremento de la desigualdad en el acceso de la población a los servicios de salud.
El documento se desarrolla bajo la premisa de que la reestructuración del Sistema Nacional de Salud en México, como consecuencia de las reformas realizadas durante la década pasada, ha ocasionado un aumento de la desigualdad social, al afectar de manera negativa las posibilidades de la población de acceder a los servicios de salud, y ha favorecido su segmentación de acuerdo con el nivel socioeconómico de los grupos sociales. En este contexto, la población pobre ha visto disminuida su capacidad de acceso, en tanto que los estratos medio y alto acceden a través de una gran diversidad de opciones de acuerdo con su capacidad de pago.
En los siguientes apartados se analizarán las formas concretas mediante las cuales la reforma del Sistema Nacional de Salud (SNS) ha acentuando la desigualdad social, a través de la ponderación del factor económico como determinante fundamental en el acceso a los servicios. La línea de análisis partirá del argumento de los impulsores de las reformas; en éste se presenta como objetivo central crear las condiciones para la emergencia de un modelo de atención de mezcla público-privada de atención, cuyo principal propósito es aumentar las posibilidades de expansión del sector privado en detrimento del público.
El trabado se divide en tres partes: la primera presenta las características generales del SNS en México antes de la reforma y los antecedentes económicos que sirvieron de argumento a la necesidad de reestructuración del sector; la segunda parte examina los principales mecanismos a través de los cuales la reforma se orientó hacia la reestructuración del acceso a los servicios de salud, haciendo hincapié en características relacionadas con la reorganización estructural y financiera de los servicios; y en la última sección se presentan y discuten los efectos de la reestructuración sobre la estratificación del sector y sobre las tendencias de cobertura, recursos y servicios proporcionados por el sistema de salud en la última década.
1. LA REFORMA DEL SISTEMA NACIONAL DE SALUD (SNS)
1.1. Antecedentes
Desde el punto de vista de los promotores de las reformas de salud en México, las modificaciones tenían como propósitos centrales aumentar la equidad y evitar la duplicidad de cobertura. Sin embargo, después de casi diez años del inicio de la reforma, queda cada vez más claro que el propósito real de dichas propuestas descansaba básicamente en la necesidad de crear condiciones para la expansión del sector privado de la atención médica.
La reforma del Sistema Nacional de Salud (SNS) tuvo como eje central la seguridad social y estuvo dirigida a sus dos elementos centrales, los pensionados y la prestación de servicios. De tal manera que la primera etapa de la reforma de la seguridad social consistió en la modificación del sistema de pensiones en 1992, seguida del decreto de modificación de los servicios de salud en 1997.
La transformación del Sistema Nacional de Salud fue anunciada en el Programa de Reforma del Sector Salud 1995-2000, en el cual se delinean las estrategias para su modificación. Este programa subraya la necesidad de realizar cambios en el modelo de la seguridad social y señala como una de sus principales justificaciones el incremento de la edad poblacional y el cambio en el perfil epidemiológico, conformado básicamente por patologías crónico degenerativas.
Desde la perspectiva legal, el punto culminante de la reforma se da en 1997 con la promulgación de las modificaciones a la ley de la principal institución de seguridad social del país (IMSS). Como es lógico cuando se dan reformas profundas, estas modificaciones implicaron cambios importantes en el financiamiento, la organización y la provisión de servicios, a nivel tanto de seguridad social como de servicios ministeriales.
Estas transformaciones pueden ser observadas a nivel estructural, esto es, en la nueva segmentación de la población usuaria y en la disminución en el acceso a los servicios de seguridad social. En el largo plazo, los efectos se podrán observar en una mayor estratificación de la población basada en su capacidad de pago.
1.2. Configuración del sector salud antes de la reforma
El sistema mexicano de salud tiene un carácter dual, puesto que se compone de dos amplios sectores representados, uno, por los derechohabientes, y el otro, por aquellos a los que no cubre la seguridad social. Al igual que muchos países de América Latina, el modelo de seguridad social en México no cubre ni toda la población ni todos los riesgos. De acuerdo con estadísticas recientes, ambos sectores cubren más de 90% de la población. Según datos oficiales (SSA, 2001b: 59) la cobertura de la seguridad social en los noventa osciló entre 50% y 60 por ciento.
Hasta la década pasada, la estructura del sistema de salud en México tenía dos dimensiones: los grupos sociales y las funciones del sistema (Frenk et al., 1994: 42; Frenk, 1997: 348). En relación a los grupos sociales, aún en la actualidad existe una distinción fundamental entre los que son cubiertos por la seguridad social y los que no. Desde el punto de vista político-social, el modelo que predominaba en los servicios de salud, antes de la reforma, era del tipo "corporativista", en donde se priorizaba la protección de los trabajadores formales organizados con el fin de mantener la estabilidad política del país y sustentar su desarrollo económico (González et al., 1995: 41).
En cuanto a las funciones del sistema, el principal problema es que segregaba a los grupos sociales en subsistemas separados. Así, el sistema podía caracterizarse como de "integración vertical", pero de "segregación horizontal" (Frenk et al., 1994: 43). Es decir, cada grupo institucional (seguridad social, población abierta y sector privado) ejercía las funciones del sistema por separado (figura 1).
Esta estructura del sistema daba lugar a muchos problemas dentro de los que destacan: la duplicidad, el desperdicio de recursos y el establecimiento de monopolios para las clientelas respectivas. Tal vez el problema más serio es el traslape de la demanda, pues una proporción muy elevada de derechohabientes de la seguridad social utilizaba servicios del sector privado y de la Secretaría de Salud. Así, el derechohabiente en muchas ocasiones pagaba doble o triple, dando lugar a lo que se ha llamado cotización múltiple.
1.3. Crisis económica y gasto en salud
1.3.1. Los inicios de la propuesta neoliberal
La reforma de la salud se dio dentro de un contexto de crónica austeridad económica que coincidió, a nivel internacional, con el inicio del proceso de globalización neoliberal. El principal antecedente fue el severo recorte presupuestal que tuvo lugar en el sector en los años ochenta. La disminución del gasto público, en conjunto con la aplicación de políticas orientadas al incremento de la cobertura, afectó de manera negativa la prestación de servicios y originó una crisis presupuestal que sirvió de base a las justificaciones oficiales de la reforma.
En las siguientes líneas se analizará el proceso económico que ha conducido a la depauperación de las instituciones públicas de salud, con el objetivo de crear las condiciones para transitar de un esquema de grandes inequidades en el interior del sector público a otro aún más inequitativo en el que paradójicamente, aunque disminuye la inequidad entre las instituciones públicas, aumenta enormemente la brecha entre el sector público y el privado. A continuación se presenta la evolución de algunos indicadores del gasto en salud desde el inicio de las reformas.
La insuficiencia de recursos es una característica estructural de la política social en México ya que, por ejemplo, de acuerdo con la OMS, México es el país en América Latina que destina el menor porcentaje de su gasto público a salud1 (WHO, 2000: 193).
En el cuadro 1 se muestran, entre otros datos, las tendencias del gasto público en salud como porcentaje del producto interno bruto (PIB) entre 1980 y 2000. Antes de describir estas tendencias, es importante notar el bajo porcentaje que se destina a dicho rubro en el país. Varios autores (Hernández-Laos, 2003: 102; Szekely, 1999: 7) coinciden en que para atender las necesidades de salud de la población se requiere destinar entre 6% y 8% del PIB. Los bajos porcentajes destinados en México reflejan la poca importancia otorgada a ese sector.

En la serie sobre el gasto total en salud2 a partir de 1992, se observa que el mayor porcentaje del PIB dedicado al gasto público en salud se registró en 1994, año en el que empieza a descender hasta 1997, cuando se inicia una lenta tendencia a la recuperación. Respecto al gasto público en salud, la tendencia que se aprecia es muy heterogénea, pues se observa una gradual disminución a partir de 1983 con un crecimiento leve en 1988 para nuevamente disminuir entre 1993 y 1996 (los peores años de crisis de esa década). En la segunda mitad de los noventa, el gasto público se recupera lentamente, aunque sin alcanzar los niveles registrados en 1982.
1.3.2. La desigualdad institucional en el Sistema Mexicano de Salud
Los datos del cuadro 2 son útiles para evaluar el efecto de la restricción del gasto en las instituciones del Sistema Nacional de Salud (SNS). Como se puede observar, históricamente, las instituciones de seguridad social han recibido el mayor gasto per cápita.
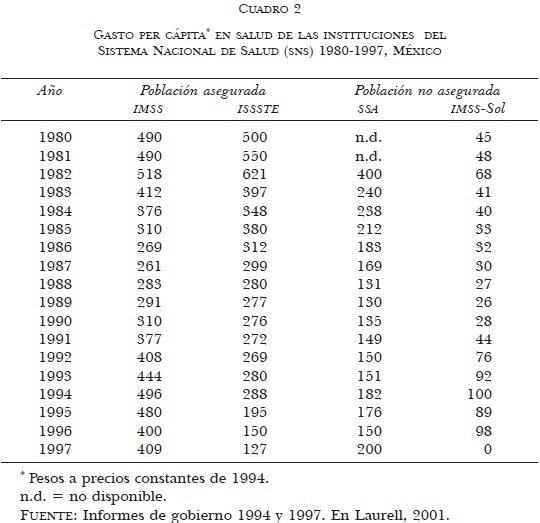
Sin embargo, en cuanto a la evolución de este indicador, existen características comunes a las diferentes instituciones, como un importante decremento en los ochenta, seguido de una recuperación moderada en los años siguientes para caer drásticamente entre 1995 y 1996. Es conveniente destacar que los montos registrados para 1997 son bastante menores a los registrados en 1980 en las cuatro instituciones.
En relación a las instituciones de la seguridad social, para el Instituto Mexicano del Seguro Social (IMSS), entre 1982 y 1987, los datos muestran un declive del gasto per cápita cercano a 50% para recuperarse nuevamente en 1988. Esta recuperación ha sido atribuida al incremento de las cuotas obrero-patronales de 9% a 12.5% que, sin embargo, no fue suficiente para aminorar los efectos de la crisis en 1995. En este indicador, la institución más afectada fue el Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado (ISSSTE) que entre 1982 y 1987 mostró un descenso cercano a 70 por ciento.
Por su parte, el sector encargado de la población abierta muestra una tendencia similar. Esto es, entre 1982 y 1989, la principal institución (SSA) presentó una reducción de 60% y para 1997 el gasto correspondió a sólo 50% en relación a 1982. Por su parte, el IMSS-Solidaridad, institución que brinda servicios en áreas rurales, es el único que muestra recuperación en los últimos años de la serie, lo que quizá se relaciona con la preparación de las condiciones actuales de acceso a los servicios de salud de ese grupo poblacional a través del denominado Seguro Popular de Salud.
A partir de los datos anteriores, queda claro que, excepto en IMSS-Solidaridad, la reforma de los servicios de salud tuvo como antecedente económico la crisis presupuestal iniciada en 1982. Una de las principales consecuencias de esta evolución de los indicadores económicos del sector público de salud es la disminución en la calidad de los servicios que tan reiteradamente ha sido manejada como sustento de la necesidad de impulsar transformaciones dentro del sector.
Es importante tener en cuenta que, si bien la tendencia en el gasto presupuestal de los sectores analizados es similar, tiene diferentes implicaciones para la seguridad social, ya que este sector, hasta la década de los ochenta, había mostrado crecimiento sostenido. Sin embargo, la disminución del presupuesto y el empobrecimiento consecutivo de los servicios de salud no sólo son expresiones de un contexto económico adverso, sino que también representan un cambio en la política social del Estado mexicano, el cual deja de concebir la atención a la salud como un derecho social.
En cuanto a la calidad de los servicios prestados, la restricción en el gasto trajo como consecuencia la disminución del crecimiento e incluso una involución de algunos indicadores de infraestructura y recursos materiales y humanos, lo cual sin duda desempeñó un papel fundamental en el deterioro de los servicios públicos. Además, esta situación financiera se agravó como efecto del desempleo y la caída salarial.
Ante esta situación, después de la entrada en vigor de las modificaciones a la ley del IMSS en 1997, el gobierno mexicano decidió incrementar su participación en el financiamiento de la institución.3 De acuerdo con el estudio de Moreno et al. (2003) sobre la evolución de la seguridad social en el país durante la década de los noventa, se puede considerar que este aumento de subsidio fue suficiente para amortiguar la crisis financiera que parecía tan aguda. Este análisis muestra que
el IMSS entre 1990 y 2000 no ha registrado déficit, a pesar de que en 1994 y 1995 se presenta una situación crítica en las finanzas. Por otro lado destaca el repunte en el periodo de 1997 a 2000, que se explica por la composición de los ingresos, en donde el financiamiento estatal específicamente entre 1997 y 2000 aumenta, con el propósito de compensar la pérdida de las contribuciones del seguro de retiro que por ley debieron entregarse a las Administradoras de Fondos para el Retiro (Afores).
No obstante, en la actualidad, debido a la continuidad de las políticas neoliberales impulsadas por el gobierno foxista, la seguridad social se encuentra en un serio proceso de deterioro que representa un espacio más de conflicto social.
2. LA REFORMA DE LOS SERVICIOS DE SALUD, SEGMENTACIÓN EN EL ACCESO
2.1. Reorganización institucional de los servicios de salud: financiamiento, estructura y provisión
Las principales modificaciones de la legislación de los servicios de salud afectan especialmente a la población de bajos recursos, pues el acceso a la atención medica presentará fundamentalmente dos opciones: a) la población de bajos recursos que tendrá acceso a las acciones del paquete básico de salud y b) la población que, de acuerdo con su ingreso, podrá acceder a diversos niveles de atención médica a través de diversas opciones, tanto públicas como privadas.
El cambio estratégico en las formas de financiamiento fue promovido por el Programa Nacional de Salud 2000-2006, cuyas directrices favorecen la estrategia subyacente a la mayoría de las modificaciones impulsadas por la reforma que implican la conformación de un "mix público-privado" cuyo eje de articulación corresponde básicamente a un flujo de recursos del sector público al privado (Tamez y Moreno, 2002: 505).
Los cambios más importantes de la reforma a la seguridad social en la Ley del IMSS se concretaron a partir de las siguientes acciones: diferenciación financiera y de provisión de los seguros que brinda la institución, aumento de los ingresos a partir del incremento del subsidio federal e incorporación de los sectores de trabajadores de la economía informal (Tamez y Molina, 2000: 146; Gómez-Dantés, 2001: 6).
En un nivel más concreto, las transformaciones se expresaron en: a) cambio de cotización —establecimiento de una cuota uniforme, en lugar de una aportación proporcional al salario— lo que significó la pérdida de la solidaridad del esquema anterior; b) creación de un seguro voluntario mediante el establecimiento del Seguro para la Familia, acción que pretende captar a las capas medias de la población con capacidad de pago; y por último, c) sistema de reversión de cuotas el cual, por una parte, impulsa la privatización dentro del sistema de aseguramiento y sienta las bases para el éxodo de cotizantes de mayores ingresos hacia los servicios privados y, por la otra, posibilita que hasta 40% de los fondos del seguro de enfermedad y maternidad puedan ser retirados por los empresarios para elegir otra opción de atención para sus trabajadores (Moreno et al., 2003: 240).
En tanto estos cotizantes contribuyen con 45% de los recursos aportados por los trabajadores se prevén una profundización del desfinanciamiento de los servicios médicos del IMSS y una selección adversa para la institución pública, que se quedará con los trabajadores de menores ingresos y mayores riesgos, así como aquellos excluidos de la atención privada por la complejidad, costo y/o cronicidad de su patología (López-Arellano y Blanco-Gil, 2001: 48).
De acuerdo con algunos de los promotores de la reforma del sector salud (Soberón, 2001), la definición de las estrategias dirigidas a estimular la participación del sector privado se basa en el informe sobre la Salud en el Mundo del 2000 y prácticamente son las mismas que se plantean en el Programa Nacional de Salud del gobierno actual. Las principales estrategias son las siguientes: a) establecer el seguro nacional de salud; b) separar el financiamiento de la prestación de servicios; c) incentivar la participación del sector privado en el cuidado de la salud y d) crear un fondo nacional de salud pública (Soberón, 2001: 44-45).
Las características específicas sobre la puesta en marcha de estas estrategias se analizarán en los siguientes apartados.
2.2. Seguro Popular de Salud, ¿servicios para población pobre?
En la presente administración, el Seguro Nacional de Salud fue denominado Seguro Popular de Salud. La aplicación de este seguro está contemplada en etapas. La primera está dirigida a la población sin derecho a la seguridad social de las ciudades con más de 100 000 habitantes. El criterio de selección de estos grupos poblacionales fue su "ubicación geográfica y su capacidad parcial de pago" (Soberón, 2001: 45).
Asimismo, se considera que para garantizar la equidad del sistema se tomará como base el paquete básico de salud que se aplica a población rural dispersa, definido como "el mínimo de intervenciones de salud que debe otorgarse a toda la población en respuesta a necesidades prioritarias".4
Se afirma también que se tratará de,
en la medida de lo posible, aumentar las trece intervenciones costo-efectivas que lo integran, así como hacer que los seguros privados sean complementarios a la atención médica básica de carácter público5(Soberón, 2001: 46).
En la primera etapa, se pretende incorporar a casi 21 millones de personas. Dado que la cantidad aportada por el gobierno podrá tener como destino el pago de prestadores públicos o privados, este tipo de seguro posibilita el traslado de recursos públicos al ámbito privado.
En esta propuesta se puede observar claramente que el establecimiento del Seguro Popular de Salud se encuentra en correspondencia con las metas y estrategias planteadas desde 1995 en el Programa de reforma del sector 1995-2000 y con las modificaciones operadas en la Ley del Seguro Social 1995-1997. Sin los cambios auspiciados por estos documentos, el establecimiento del Seguro Popular de Salud no hubiera sido viable. Por su parte, el programa de salud vigente, al priorizar el esquema de financiamiento de prepago y al incentivar la competencia entre los subsectores públicos y privados refuerza la viabilidad de la constitución de un mix público-privado de la atención médica.
Resulta plausible esperar que estos cambios redunden en una mayor estratificación en el acceso en función de la capacidad de pago de los diferentes grupos poblacionales, perfilándose como perspectiva lo que ha sido definido como una
nueva fragmentación del sistema que legitima las inequidades del mercado. Esto es, servicios para ricos, para trabajadores asalariados y para pobres con marcadas diferencias en términos de oportunidad, eficacia y calidad (Hernández, 2001: 61).
2.3. Separación del financiamiento y la prestación de los servicios de salud, la nueva estructura del sistema
Desde la perspectiva reformadora, las medidas tendientes a separar el financiamiento de la prestación de los servicios fueron aplicadas con el objeto de mejorar la situación financiera de las instituciones de salud. Dichas medidas definen de manera especial su estructura actual.
Las principales estrategias encaminadas a reestructurar el sistema de salud se resumen en los siguientes puntos:
• separación del financiamiento y la prestación de los servicios;
• cambio en el carácter de las funciones de la Secretaría de Salud, a partir del abandono de la prestación de servicios y del énfasis en su función administrativa;
• pérdida del espíritu solidario de la seguridad social mediante el cambio en las formas de cotización;
• reestructuración a partir de la desconcentración institucional y;
• aparición de diversos organismos públicos y privados para actividades de mediación entre el financiamiento y la prestación de los servicios.
2.3.1. Desconcentración institucional o la nueva fisonomía del SNS
La desconcentración del IMSS ha dado lugar a las denominadas Áreas Médicas de Gestión Desconcentrada (AMGD) (Soberón, 2001: 48; Gómez-Dantés. 2001: 6), las cuales han sido definidas como "empresas económicamente autosuficientes que compiten entre ellas por clientes". Inicialmente, las AMGD serán las 139 zonas médicas del IMSS, que organizarán la atención, prestando o subrogando los servicios. Estos organismos recibirán recursos de los Fondos Solidarios de Salud, en función de las características de sus afiliados, y prestarán servicios del segundo y tercer niveles, contratando el tercero con unidades de especialidad del IMSS.6

Por su parte, la descentralización de las instituciones que atienden a población no asegurada conllevó la creación de los Sistemas Estatales de Salud (SESA).7 Para este grupo poblacional, el tercer nivel se brindará en los Institutos Nacionales de Salud. Desde luego, dentro de este esquema, se contempla a los prestadores privados como una opción para cualquier grupo poblacional con capacidad de pago.
Estas modificaciones están dirigidas a crear las condiciones para incentivar la participación privada tanto en la administración de fondos como en la prestación de servicios a través de las compañías de aseguradoras y de las denominadas Health Maintenance organizations (HMO).
Cabe mencionar que, al menos para el IMSS, el nuevo esquema no ha resuelto el problema de desfinanciamiento del seguro de salud, ya que al parecer el ingreso sólo ha aumentado alrededor de 5.3% en relación con el esquema anterior, lo que no resuelve el problema financiero ya que, de acuerdo con datos oficiales, el déficit del IMSS es de entre 8 y 10% (Laurell, 2001: 82).
La recomposición del financiamiento sobre los distintos subsistemas del sector salud, en lugar de favorecer la homogeneización en la calidad de los servicios, profundiza la desigual atención que recibe la población que accede a los distintos sectores.
2.4. "Prestación plural de los servicios" o incentivar la participación del sector privado en el cuidado de la salud
Esta sección analiza cómo las principales mediciones e instrumentos de la reforma están dedicados a fortalecer la participación del capital privado en la administración y prestación de los servicios de salud.
La principal razón que ha sido esgrimida a favor de incentivar la participación privada en la prestación de servicios de salud es la saturación de los servicios del IMSS. En cuanto a la cobertura de dicha institución, en la década pasada se observó una tendencia al descenso. Además, se calcula que para el 2000, de sus casi 50 millones de afiliados sólo usaban los servicios 60%, de los cuales, 30% accedían a servicios privados o de población no asegurada8 (Soberón, 2001: 50).
Por su parte, la propuesta gubernamental con claros tintes privatizadores señala que ante la imposibilidad de atender a la "nueva población derechohabiente" (Soberón, 2001: 50), constituida por los grupos cotizantes más altos y por los trabajadores de la economía informal, se debe utilizar la infraestructura disponible a través de establecimientos privados que podrían servir mediante un financiamiento público. Asimismo, según su orientación, la prestación de los servicios
tendrá que rediseñarse a fin de que permita acoger y fomentar la libertad del usuario para elegir al prestador, lo cual facilitará la pluralidad de los servicios, establecerá competencia entre los prestadores, todo conducente a la constitución de una buena mezcla público-privada, condición perseguida por las reformas sanitarias en curso (Soberón, 2001: 51).
A partir de estas estrategias —en las que es difícil distinguir objetivos relacionados con el bienestar de la población de aquellos orientados a la expansión del subsector privado— se perfila una fisonomía diferente de las instituciones prestadoras de servicios de salud en el país que puede ser representada como en la figura 3.
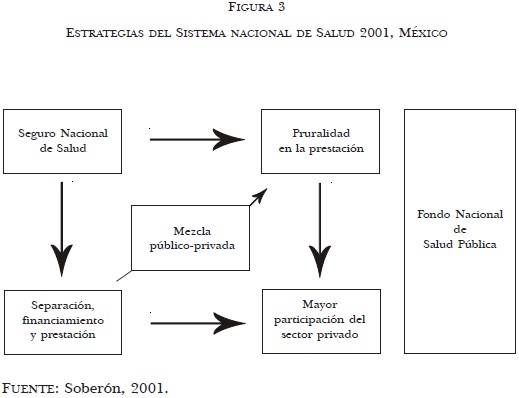
2.5 Dimensión política de los procesos de reforma
Durante la última década del proceso de formulación de las reformas, la toma de decisiones ha tomado lugar a puerta cerrada dentro del Ejecutivo, y los equipos tecnócratas encargados han mantenido el poder de limitar el acceso y la participación de otros actores interesados, incluyendo la directiva del IMSS, su sindicato, y principalmente de la ciudadanía.
En México, la provisión de los servicios de salud no está determinada solamente por el mercado ni por el compromiso ideológico del Estado de mejorar el nivel de vida de la población, sino también por criterios políticos que tienen como objetivo prevenir los conflictos y mantener la estabilidad del régimen. Desde esta perspectiva, el proceso de reforma plantea un problema esencialmente político, pues sólo algunos de los sectores afectados por los cambios institucionales tienen una alta capacidad de movilización, mientras que la mayoría de los llamados "beneficiarios potenciales" se encuentran dispersos y no están organizados. Entre los sectores sociales que resaltan por su peso económico y su capacidad de movilización política se encuentran: el gremio comercial, el movimiento sindicalista, la burocracia y la sociedad civil. A continuación se describe brevemente su participación en el contexto de la reforma.
El gremio comercial9 no se moviliza colectivamente en apoyo del sistema, sin embargo, ha representado tanto una fuente de apoyo para el Estado como un veto efectivo sobre políticas que afectan sus intereses. La elite comercial ha podido establecer canales directos con oficiales públicos de alto rango, lo que ha permitido que tengan influencia sobre la formulación y aprobación de políticas en favor de la reforma (González-Rossetti y Bossert, 2000: 32).
El movimiento sindicalista a través de las grandes centrales obreras ha funcionado como la base política organizada más importante para el sistema y como intermediario en la relación entre el Estado y la fuerza laboral (González-Rossetti y Bossert, 2000: 32). Su influencia sobre la aprobación de políticas estructurales es teóricamente alta, pero los lideres han manifestado intereses, donde predominan premisas neoliberales, ajenos a la fuerza laboral civil, por lo que la resistencia obrera ha sido hasta hoy poco eficiente.
Por otro lado, la crisis de la deuda en los ochenta ocasionó la consolidación del poder de la tecnocracia,10 cuyo empoderamiento fue determinante para cambiar el modelo económico y la estructura de las relaciones entre el Estado y la sociedad. Este grupo ha sido cuidadoso en no tocar los intereses de los corporativos, que no se consideraban cruciales para el desarrollo de la agenda económica, como ha sido el caso de los sindicatos de proveedores que organizaron la burocracia y los recursos humanos del sistema de la seguridad social, los cuales han desempeñado un rol importante en el logro del apoyo político para el gobierno, además de ayudar a mantener la estabilidad general del país.11
El aparato del IMSS ha sido un actor central en las iniciativas de la reforma, con un total de empleados que sobrepasa los 350 000; la burocracia y su personal representan el sindicato más grande en el país y en Latinoamérica. Su capacidad de movilización en masa a nivel nacional hace que el aparato del IMSS sea un aliado clave en política electoral (González-Rossetti y Bossert, 2000: 34).
Con respecto a la ciudadanía, pese a ser el grupo más amplio y el más afectado por la reforma, su capacidad de influencia sobre el rumbo de las políticas es muy baja. En general, la formulación de políticas en el sector de la salud continúa realizándose de forma centralizada, con escasa participación de las personas y baja adecuación a la realidad social. También se está lejos de contar con instrumentos apropiados para que la ciudadanía ejerza un control efectivo sobre los prestadores de servicios de salud. Entre los principales obstáculos para el desarrollo de la participación ciudadana en el sector destacan: la desigualdad en la distribución de los ingresos, el carácter incipiente del reconocimiento de los derechos de las personas frente a los servicios públicos, la escasa información acerca de esos derechos y la ausencia de mecanismos que permitan hacerlos efectivos, la precariedad con que los mecanismos de control existentes reconocen la diversidad social y recogen la opinión de las minorías o de los sectores más marginados, y el débil desarrollo de las organizaciones sociales (celedón y Noé, 2000: 99).
En síntesis, las decisiones cruciales sobre la reforma de los servicios de salud han sido tomadas a puerta cerrada entre el Ejecutivo y la tecnocracia que lo asesora y, este sexenio, entre aquél y el secretario de Salud; estas instancias han limitado la participación de otros actores, lo que ha posibilitado una reforma que, lejos de "reforzar la estructuración de un sistema de calidad, equitativo y universalista, ha contribuido a acelerar los procesos de fragmentación y mercantilización de las instituciones públicas de salud y a profundizar el sistema dual y polarizado" (López-Arellano y Blanco-Gil, 2001: 52).
3. SEGMENTACION INSTITUCIONAL O "ACHICAMIENTO" DE LA SEGURIDAD SOCIAL
A casi diez años de iniciada la reforma, la evolución de la cobertura y de los recursos muestra un proceso en el que paulatinamente se construyen las condiciones para lograr los cambios en la estructura del acceso a los servicios de salud. En primer lugar, indica modificaciones en la estructura del acceso de la población, fundamentalmente a expensas de los grupos adscritos a la seguridad social; en segundo lugar, señala retracción de recursos para la atención hospitalaria en el sector publico y, por ultimo, muestra que la institución más afectada es la que fue el centro de la reformas neoliberales en la década pasada y que cubre a la mayor proporción de población con derecho a la seguridad social, el IMSS.
Con el propósito de perfilar las características de la nueva segmentación de la población en el acceso a los servicios de salud, en los siguientes apartados se analiza la evolución de diversos indicadores sobre cobertura, recursos y servicios de las instituciones en la década pasada.
3.1. El acceso a los servicios de salud: hacia una nueva segmentación
En cuanto a la cobertura denominada legal12 de la seguridad social, en el cuadro 3 se presenta información de la proporción de la población asegurada en relación a la población total del país durante las dos últimas décadas. A través de estos datos es posible apreciar que la reforma influyó negativamente en la tendencia de cobertura de la seguridad social observada en los ochenta, ya que pasa de un porcentaje de crecimiento de 12.9% en esa década a 1.4% en los noventa.
Otra forma de valorar el acceso, más precisa que la anterior, es a partir de la población que hace uso, al menos una vez, de los servicios, la cual se denomina población usuaria. Al respecto, en el cuadro 4, se puede apreciar que el uso de servicios de salud por parte de la población asegurada muestra un incremento mucho menor que el registrado por las otras instituciones públicas. cabe señalar que en las dos principales instituciones de seguridad social —IMSS e ISSSTE— este indicador decrece durante la segunda parte de la década, lo que probablemente muestra que el aumento global del subsector se debe a incrementos moderados en las instituciones más pequeñas.

3.2 Evolución de los recursos
3.2.1. Recursos físicos
Los datos que se presentan a continuación coinciden con la tendencia analizada para la cobertura de los servicios, pues de nuevo, el sector más afectado es el de la seguridad social. Por otro lado, en relación al tipo de atención que las instituciones públicas tendrían que brindar, la disminución de camas de hospitalización muestra claramente una retracción de este tipo de servicios.
El cuadro 5 presenta la evolución de algunas tasas de recursos físicos necesarios para la prestación de los servicios entre 1991 y el 2000. Los recursos elegidos son: unidades médicas, camas censables, quirófanos y consultorios, pues los dos primeros sirven para medir la atención hospitalaria y el último la ambulatoria.

Al respecto, encontramos que las unidades médicas para los servicios de la población no asegurada aumentan constantemente en la década, siendo mayor el incremento para la Secretaría de Salud (SSA) en la segunda mitad. Lo contrario sucede para los servicios de la seguridad social, con un declive global del 7.1%, llamando especialmente la atención la disminución registrada por el IMSS, cercana al 20% durante la segunda mitad de la década. La tasa de camas censables disminuye en todas las instituciones, a excepción del IMSS-Solidaridad, mientras que la tasa de los quirófanos se mantiene, en términos generales, sin cambio. Por su parte, la tasa de consultorios aumenta en todas las instituciones, menos en el IMSS.
Es importante subrayar el crecimiento registrado en algunos rubros por los servicios ministeriales de salud. Es probable que este hecho exprese la necesidad de ampliar la capacidad de este sector para la atención ambulatoria de primer nivel, liberando actividades más rentables para el sector privado.
3.2.2. Recursos humanos
En este rubro se observa la misma tendencia de la sección anterior; la evolución de algunos recursos humanos —médicos y enfermeras— señala un crecimiento muy importante de las tasas en las instituciones para población no asegurada en relación con los moderados incrementos para los médicos en la seguridad social y el nulo crecimiento del personal de enfermería (cuadro 6). Nuevamente se presenta en el IMSS un crecimiento sostenido de estos indicadores en los primeros años de la década, para iniciar una caída a partir de 1995, con recuperación lenta hasta alcanzar al final de la década tasas muy similares a las de 1991.

3.2.3. Servicios proporcionados
Como se puede apreciar en el cuadro 7, los servicios proporcionados por las instituciones del SNS, a través de las tasas de consultas externas generales y egresos hospitalarios, indican para la seguridad social un incremento del primer indicador y una disminución del segundo durante la década. Es decir, existe un aumento de la atención ambulatoria y un descenso de la hospitalaria. Esta situación se refuerza al considerar la disminución tan importante de las intervenciones quirúrgicas (cuadro 8).
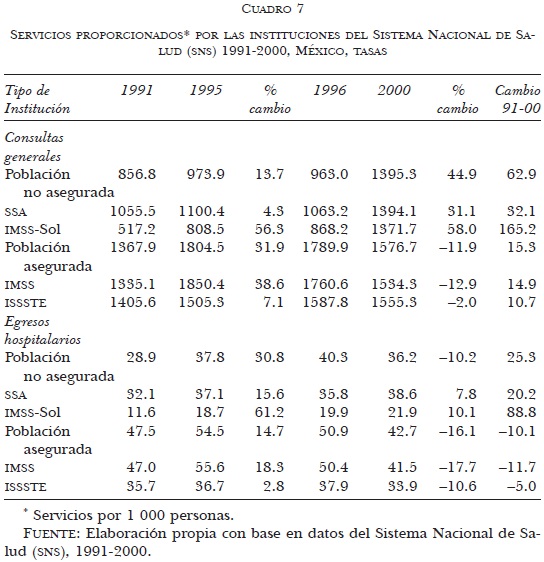

Los datos de las instituciones que atienden a la población no asegurada muestran una dinámica diferente, ya que presentan un crecimiento muy importante, tanto para las consultas generales como para los egresos hospitalarios. Merecen especial atención los incrementos registrados por el IMSS-Solidaridad durante la década, que ascienden a 165.2% en consultas generales y 88.8% en egresos hospitalarios. Esta tendencia se corrobora al observar los indicadores de eficiencia y productividad presentados en el cuadro 8, en la cual, ambas instituciones muestran incrementos realmente impresionantes en los rubros de consultas por médico y consultas por consultorio para esa institución.
Finalmente, es de llamar la atención el decremento registrado para las intervenciones quirúrgicas en todas las instituciones públicas.
3.3. Algunos indicadores del sector privado13
Contrario al desgaste experimentado por la seguridad social en la década pasada, la evolución de los indicadores del sector privado indican un hecho incontrovertible: la reforma ha logrado su objetivo de incentivar al sector privado, el cual se encuentra en plena expansión.
Se puede apreciar que todos los rubros de recursos físicos y humanos aumentaron durante la década, destacando por su magnitud los incrementos en consultorios y médicos (cuadro 9). Especial mención amerita el aumento en unidades médicas totales (11.9%) y quirófanos (17.3%) pues denota, en conjunto con el resto de indicadores, un sector en plena expansión.

En el análisis quinquenal, cabe señalar la disminución entre 1997 y 2001 en los rubros de camas censables y quirófanos. Aunque no se cuenta con información para explicar este fenómeno, es probable que este declive se deba al cierre de hospitales que no cumplen con los requisitos de certificación.
La expansión de la práctica médica privada se constata también por los impresionantes aumentos de egresos hospitalarios y consultas externas. Es decir, el subsector ha crecido consistentemente, tanto en infraestructura como en servicios otorgados. En relación a la productividad de los recursos, es de notar que se registra una disminución en los tres rubros considerados durante el primer quinquenio, pero despunta hasta recuperarse en el segundo quinquenio de manera importante. La disminución observada durante el primer quinquenio puede explicarse por una baja demanda frente a una mayor oferta de servicios. En la misma lógica, el incremento registrado en el segundo periodo indica un equilibrio entre la demanda y la oferta.
4. HACIA UNA NUEVA SEGMENTACIÓN EN EL ACCESO A LOS SERVICIOS DE SALUD
La evolución de la cobertura de la seguridad social está indicando varias cosas. En primer lugar, muestra cómo, a pesar de la crisis económica tan aguda y del recorte tan importante de los ingresos para el sector salud en los ochenta, se impulsa una política de extensión de cobertura que, como vimos, posteriormente, propicia un deterioro progresivo de los recursos y servicios. En segundo lugar, hace evidente otro periodo de crisis en la primera mitad de los noventa, cuyo efecto es una retracción en la cobertura de la seguridad social. La recuperación en la segunda mitad puede tener su explicación en diversos factores.
En primer lugar, una disminución de los niveles de desempleo urbano, ya que este indicador pasa de una tasa de 6.22 en 1995 a 2.21 en el 2000 (Salas y Zepeda, 2003: 56). En segundo lugar, el aumento del subsidio estatal para el IMSS en 1977, que posibilita incrementar la oferta de servicios; y en tercer lugar, la incorporación de los grupos de la economía informal a partir de la reforma de esa institución. El análisis del uso de servicios en los noventa confirma la tendencia a una retracción de la seguridad social y una mayor expansión de los servicios para los no asegurados.
De acuerdo con lo planteado en apartados anteriores, esta situación puede indicar, en la seguridad social, la liberación de los grupos de mayor aportación para ser captados por el subsector privado. Ahora bien, el crecimiento tanto de la cobertura como del uso de los servicios de población no asegurada es probable que tenga su explicación en tres fenómenos. El primero y más elemental es la crisis económica que tal vez ha obligado a la población no empleada formalmente a usar más los servicios públicos que los privados de la práctica médica liberal.
Las otras dos razones se refieren a modificaciones propiciadas por la reforma pues, por un lado, puede reflejar la preparación de condiciones para captar a la población no asegurada e incrementar la cobertura a través del Seguro Popular de Salud, y por otro, facilitar la identificación de los grupos con capacidad de pago de la población no asegurada.
Como ya se dijo anteriormente, la evolución de los recursos y servicios, específicamente en lo que se refiere a unidades médicas, camas censables, quirófanos e intervenciones quirúrgicas, se traduce en una especie de "achicamiento" de los servicios de segundo y tercer nivel de atención, y un crecimiento de los de primer nivel en el sector público, situación que se antojaría ideal si fuera una expresión de mejoría de las condiciones de salud de la población usuaria o de haber alcanzado los límites aceptables para las necesidades de la población en esos rubros, pero desafortunadamente ninguna de las dos situaciones es real. Dada la rentabilidad de las intervenciones quirúrgicas, su disminución en todo el sector público muy probablemente se relaciona con la liberalización de esta actividad para la prestación privada, lo que sin duda tiene que ver con el crecimiento registrado en el rubro de quirófanos para este subsector.
Otro hecho importante de la actual configuración del sector salud en México, y que se desprende del análisis anterior, es que el instituto Mexicano del Seguro Social (IMSS) es la institución que muestra mayor decremento en la mayoría de los indicadores durante la segunda mitad de la década. Sin duda, este hecho expresa los efectos de la reforma realizada en 1997 y confirma la hipótesis de que, para producir cambios radicales en los servicios públicos en su conjunto, era necesario, en primer lugar, modificar las bases de la seguridad social.
Además, el crecimiento tan impresionante de varios de los indicadores de recursos del IMSS-Solidaridad, así como de servicios prestados, reposiciona a esa institución dentro del sector, otorgándole un lugar muy especial. Hay que recordar que, como producto de la reforma, el IMSS-Solidaridad se desvinculó administrativamente del IMSS y se convirtió en una institución descentralizada del subsector de los servicios para población no asegurada. Es necesario también tener presente que esta institución cubre básicamente a grupos del área rural y, por lo tanto, es probable, que su crecimiento se relacione con la aplicación del Programa Popular de Salud.
Por otro lado, el crecimiento del subsector privado de la atención médica, que por primera vez en casi cincuenta años es mayor que el registrado por el subsector público, demuestra que están dadas las condiciones para su expansión en los próximos años.
5. CONCLUSIONES
A nueve años de iniciada la reforma de los servicios médicos de la seguridad social, se puede observar una configuración muy diferente del Sistema Nacional de Salud, con una clara separación entre las instituciones administradoras del financiamiento y las prestadoras de servicios14 que, a diferencia del esquema anterior —en el que sólo podían ser públicas—, en la actualidad pueden también ser privadas. Esto representa para la población una segmentación del sistema que, aunque sigue teniendo como característica fundamental la separación entre población asegurada y no asegurada, introduce para ambas una diversidad de servicios a los que podrán acceder a partir de seguros privados, de acuerdo con su capacidad de pago.
Esta nueva estructura del sistema, cuyos cambios radican fundamentalmente en la inserción del sector privado en sus diferentes niveles, confirma la emergencia definitiva del mix público-privado de la atención médica, a partir del modelo denominado "Contrato Público", el cual en su definición implica el traslado de recursos del sector público al privado.
La nueva estructura del SNS anticipa una recomposición de la población con base en una nueva forma de acceso diferencial a los servicios de salud. Así, la población quedará conformada en tres grupos: a) el sector de la seguridad social, compuesto fundamentalmente por trabajadores de la economía formal de media y baja cotización, así como de algunos sectores de trabajadores de la economía informal que puedan pagar el Seguro de Familia; b) la población pobre no asegurada que, en el mejor de los casos tendrá acceso a los servicios brindados por las ISES a partir del Seguro Popular de Salud, y c) el grupo que accederá a servicios privados (de acuerdo con su capacidad de pago), compuesto por los grupos de mayor cotización a la seguridad social en el esquema anterior, sectores de la economía informal y la población de clase media no asegurada, pero con capacidad de pago.
Dentro de ese esquema, la escasez de recursos a la que se ha sometido desde hace más de veinte años al subsector público ha producido un deterioro de los servicios que brindan estas instituciones; tal situación coloca a este subsector en desventaja crónica para competir con el privado.
El análisis de la evolución de los recursos y de los servicios durante la década pasada confirma la conformación de un sector público mucho menos fuerte que en el pasado, sobre todo en el rubro de la cobertura de servicios de segundo y tercer nivel, en correspondencia con la expansión del subsector privado, a expensas del crecimiento de diversas formas de aseguramiento.
En el futuro, la segmentación que hoy día vive el SNS determinará otras condiciones diferenciales para el acceso de la población a los servicios médicos, las cuales aumentarán la inequidad en salud y contribuirán a incrementar la gran desigualdad social prevaleciente en México.
BIBLIOGRAFÍA
Birn, Anne-Emanuelle. "Federalist Flirtations: the Politics and Execution of Health Services Decentralizations for the Uninsured Populations in Mexico, 1985-1995". Public Health Policy 20, núm. 1 (1999): 81-108. [ Links ]
Celedón, Carmen, y Marcela Noé. "Reformas del sector de la salud y participación social". Revista Panamericana de Salud Pública 8, núm. 1 (2000): 99-104. [ Links ]
Durán, Victor. "Estado social de derecho, democracia y participación". Ponencia presentada en la VII Conferencia Latinoamericana de Trabajadores de los Servicios Públicos "Estado Social de Derecho, Democracia y Participación". Valle de Bravo, México, 22-25 de abril, 2001. [ Links ]
Frenk, Julio; Rafael Lozano; Miguel Ángel González-Block et al. "Economía y salud: propuestas para el avance del Sistema Nacional de Salud en México" Informe final. México: Funsalud, 1994, 389 pp. [ Links ]
Frenk, Julio. "Reformar sin reformar". Observatorio de la salud. Necesidades, servicios, políticas, compilado por Julio Frenk, 347-358. México: Fundación Mexicana para la Salud, 1997. [ Links ]
Fundación Mexicana para la Salud (Funsalud). La reforma de la salud en México. México: Funsalud, 2001. [ Links ]
Gómez-Dantés, Octavio. Prospects of the Mexican Health Care Reform [en línea] 2001. Disponible en formato PDF: <http://www.lachealthaccounts.org/files/563_reforma_mex.pdf> [ Links ]
González, Alejandra; Guillermo Soberón; Julio Frenk; Michael Reich; y Adolfo Martínez. La dimensión política en los procesos de reforma del sistema de salud. Serie Economía y Salud: Documentos para el análisis y la convergencia 13. México: Fundación Mexicana para la Salud, 1995. [ Links ]
González-Rossetti, Alejandra, y Thomas Bossert. "Mejorando la factibilidad política de la reforma en salud: un análisis comparativo de Chile, Colombia y México". Proyecto Datos para la Toma de Decisiones. Escuela de Salud Publica de Harvard/La Iniciativa Regional de Latinoamérica y el Caribe para la Reforma en Salud, 2000. [ Links ]
Hernández Laos, Enrique. "Distribución del ingreso y pobreza". En La situación del trabajo en México, 2003, compilado por Enrique de la Garza y Carlos Salas, 97-110. México: Plaza y Valdés, 2003. [ Links ]
Hernández, Mario. "El enfoque sociopolítico para el análisis de las reformas sanitarias en América Latina". Revista Nacional de Salud Pública 19 (enero-junio, 2001): 57-69. [ Links ]
Laurell, Assa Cristina. Mexicanos en defensa de la salud y la seguridad social. Cómo garantizar y ampliar tus conquistas históricas. México: Editorial Planeta, 2001. [ Links ]
López-Arellano, Oliva, y José Blanco-Gil. "Health policy polarisation in Mexico". Cadernos Saúde Pública 17, núm. 1 (2001): 43-54. [ Links ]
Moreno, Pedro; Silvia Tamez; y Claudia Ortiz. "La seguridad social en México". En La situación del trabajo en México, 2003, compilado por Enrique de la Garza y Carlos Salas, 227-249. México: Plaza y Valdés, 2003. [ Links ]
Presidencia de la Republica. Segundo informe de gobierno. México: Presidencia de la República, 1996. [ Links ]
Poder Ejecutivo Federal. Quinto Informe de Gobierno: Anexo estadístico. México: Poder Ejecutivo Federal, 1993. [ Links ]
----------. Programa de Reforma del Sector Salud 1995—2000. México: Secretaría de Salud, 1995. [ Links ]
Salas, Carlos, y Eduardo Zepeda. "Empleo y salarios en el México contemporáneo". En La situación del trabajo en México, 2003, compilado por Enrique de la Garza y Carlos Salas, 55-75. México: Plaza y Valdés, 2003. [ Links ]
Secretaría de Salud (SSA). Salud: México 2001: La salud y el sistema de atención. México: SSA, 2001a. [ Links ]
----------. Programa Nacional de Salud 2001-2006. La democratización de la salud en México. México: SSA, 2001b. [ Links ]
Sistema Nacional de Salud (SNS). Boletín de información estadística 1: Recursos y servicios, núms. 11-20 (1991-2000). México: SNS. [ Links ]
Soberón, Guillermo. "La participación del sector privado". En La reforma de la salud en México, compilado por Funsalud, 43-55. México: Funsalud, 2001. [ Links ]
Székely, Miguel. La desigualdad en México: Una perspectiva internacional. Washington D.C.: Banco Internacional de Desarrollo, 1999 [en línea]. Disponible en formato PDF en: <http://www.iadb.org/sds/doc/ 1818spa.pdf> [ Links ]
Tamez, Silvia, y Nancy Molina. "The Context and Process of Health Care Reform in Mexico". En Reshaping Health Care in Latin America. A Comparative Analysis of Health Care Reform in Argentina, Brazil and Mexico, compilado por Sonia Fleury, Belmartino y Baris, 133-152. Ottawa: International Development Research Centre, 2000. [ Links ]
Tamez, Silvia, y Pedro Moreno. "La seguridad social en América Latina". En Tratado Latinoamericano de Sociología del Trabajo, compilado por Enrique de la Garza, 515-534. México: El Colegio de México/ Universidad Autónoma Metropolitana/Flacso/Fondo de Cultura Económica, 2002. [ Links ]
World Health Organization (WHO). World Health Report 2000, Health Systems: Improving Performance. Estatistic annex. Geneva: WHO [en línea]. Disponible en formato PDF en: <http://www.who.int/whr2001/ 2001/archives/2000/en/ contents.htm> [ Links ]
1 En 1997, México destinó sólo 5.1% del gasto público total a la salud, en contraste con Argentina, Costa Rica, El Salvador y Panamá, que dedicaron 21.6%, 20.1%, 21.2% y 20.7% respectivamente. Brasil destinó 9.4% y Chile, 13.5 por ciento.
2 Debido a diversos problemas con las fuentes de datos no fue posible construir el periodo completo para este indicador.
3 En 1980, la participación del Estado en los ingresos del IMSS fue de 12%, pasando en 1990 a sólo 5% y en 2000 a 19% (Moreno et al., 2003: 230).
4 En el Programa de Reforma del sector salud 1995-2000, este paquete básico se define como las intervenciones —clínicas, de salud pública y de promoción de la salud factibles de instrumentar, de bajo costo y de alto impacto. Estas intervenciones son: saneamiento básico a nivel familiar; planificación familiar; atención prenatal, del parto y del puerperio; vigilancia de la nutrición y el crecimiento infantil; vacunaciones; manejo de casos de diarrea en el hogar; tratamientos antiparasitarios a las familias; manejo de infecciones respiratorias agudas; prevención y control de la tuberculosis pulmonar; prevención y control de la hipertensión arterial y la diabetes mellitus; prevención de accidentes y manejo inicial de las lesiones; capacitación comunitaria para el autocuidado de la salud (Poder Ejecutivo, 1995).
5 Para ubicar la población objetivo, se analizó la capacidad de pago de las familias y se diseñó un sistema de subsidios escalonados para evitar los "efectos adversos" en el bolsillo de dichas familias. Para este diseño se estableció como marco de costos el Seguro de Familia del IMSS y se calcula que el gobierno federal tendrá que erogar 17 000 millones de pesos, lo que corresponde a 0.29% del PIB y demuestra la viabilidad de la propuesta (Soberon, 2001: 46-47).
6 Aunque la reforma de la segunda institución de seguridad social del país, el Instituto de Seguridad Social para Trabajadores al Servicio del Estado (ISSSTE), aún se encuentra en gestación, de acuerdo con lo planteado por el programa de salud vigente, se espera una división regional muy similar con el objeto de posibilitar la integración del subsector de la seguridad social.
7 En un estudio sobre el impacto de la descentralización en los servicios de salud para población abierta, Birn (1999) concluye que el análisis cuidadoso de la reforma ha revelado que ese proceso a nivel federal y estatal en México descentralizó poco. Los estados no ganaron control significativo sobre la prestación de los servicios de salud y la mayoría de los pocos poderes que ganaron fueron lentamente removidos de ellos. De hecho, recientemente la descentralización de los años ochenta no se designa como tal, sino como un vehículo para obstaculizar la drástica reducción del gasto para servicios públicos. Este objetivo se alcanzó al transferir la responsabilidad a los estados de sus servicios de salud sin financiarla (Birn, 1999: 106).
8 Es conveniente señalar que esta situación tiene su origen en el recorte del gasto en paralelo con el crecimiento de la cobertura registrada, lo que ocasionó una sensible baja en el gasto promedio por persona en la seguridad social. La insuficiencia de los recursos puede ser evaluada a partir de los siguientes datos. En números absolutos, entre 1995 y 1999, el IMSS sólo aumentó 40 camas censables, 456 consultorios y ocho quirófanos, registárndose 12 salas de expulsión menos. Por otro lado, si se observa la distribución porcentual del presupuesto en los rubros de administración, atención preventiva, atención curativa y construcción de edificios para servicios de salud, llama la atención que, mientras los primeros tres muestran modificaciones mínimas entre 1990 y 1999, el último rubro sufre un descenso importante, pues baja su participación porcentual de 5.34% a 2.47%, lo que seguramente explica el nulo crecimiento de unidades de hospitalización en ese periodo (259 en 1990 y 257 en 1999) (Moreno et al., 2003: 242).
9 Sector que incluye a empresarios del comercio, los servicios y el turismo legalmente establecidos.
10 Grupo de tomadores de decisiones cuya mayoría eran economistas liberales, pero ajenos a la clase política. Su apogeo se dio durante el periodo de Salinas y dentro de las principales transformaciones que este grupo realizó se cuentan: liberalización del mercado, desregulación, privatización, y firma del acuerdo TLC (González-Rossetti y Bossert, 2000: 32).
11 Aun así, los vínculos entre el Estado y los sindicatos oficiales se han erosionado, lo cual se ha manifestado en la disminución del control del Estado sobre los grupos afectados por la reforma. Además, el liderazgo de los sindicatos también ha disminuido.
12 Número de personas con derecho a recibir prestaciones en especie y/o en dinero conforme a lo establecido por la ley que rige cada institución de seguridad social. Incluye asegurados directos o cotizantes, pensionados y beneficiarios de ambos.
13 Se presenta la evolución de recursos y servicios del subsector privado en el periodo comprendido entre 1992 y 2001. Esta información no fue incluida en la sección anterior debido a que no se pudieron construir los mismos indicadores, pues no se conoce el número de población cubierta por este subsector. Es decir, no se cuenta con el denominador para el cálculo de tasas y, por lo tanto, los porcentajes de cambio son calculados en función de números absolutos, a excepción de los indicadores de productividad, los cuales fueron calculados con la misma metodología que los del sector público. por otro lado, la información de este subsector empieza a registrarse por primera vez a partir de 1992 y por esta razón la serie inicia en ese año.
14 La reforma estructural más importante ha sido el cambio de "productor" de servicios de salud a "asegurador" de la atención de salud suministrada por el sector privado (Durán, 2001).














