Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista mexicana de cardiología
Print version ISSN 0188-2198
Rev. Mex. Cardiol vol.23 n.2 México Apr./Jun. 2012
Investigación clínica
Análisis comparativo de angioplastia versus cirugía en la coronariopatía multivaso; perspectiva de un hospital comunitario
Comparative analysis of angioplasty versus surgery in multivessel coronary artery disease: A community hospital perspective
Carlos A Solís-Olivares,* Juan M Solís-Soto**
*Cardiólogo. Hospital General de Zona Núm. 6, Instituto Mexicano del Seguro Social, San Nicolás de los Garza, Nuevo León, México.
**Doctor en Ciencias. Departamento de Fisiología, Facultad de Odontología, Universidad Autónoma de Nuevo León, Mitras Centro, Monterrey, Nuevo León, México.
Dirección para correspondencia:
Dr. Carlos Alberto Solís Olivares
Rubí Núm. 105, Col. Cuauhtémoc, 66450,
San Nicolás de los Garza, NL.
Teléfonos: 8352-40-85 y 11 135 120 (Nextel)
Correo electrónico: caso105@hotmail.com
RESUMEN
Introducción: Hasta 60% de los casos tratados con intervención coronaria percutánea (ICP) o cirugía (CRVC) tienen enfermedad coronaria de múltiples vasos (ECMV). Objetivo: Comparar la evolución clínica de estos pacientes después de su comparativo, de una cohorte tratada por ECMV con CRVC o ICP más stents farmacoactivos o bioactivos entre enero de 2004 a julio de 2011. Se utilizó expediente clínico, consignando eventos cardiovasculares adversos. Resultados: Ingresaron 134 pacientes, predominando varones con enfermedad trivascular y angina estable con un seguimiento de 35.7 ± 20.4 meses. El grupo quirúrgico tuvo más dislipidemia (41.9 vs 36.7%), diabetes (59.5 vs 38.3%), hipertensión arterial (67.6 vs 60%), infarto del miocardio antiguo (37.8 vs 23.3%) y lesión tipo C en la arteria descendente anterior (63.9 vs 30.4%), p < 0.05 para todas. Los tratados con ICP tuvieron más necesidad de revascularización repetida (30.50 vs 2.73%) p < 0.01, recurrencia de angina (44 vs 20%), ergometrías positivas (39 vs 18%), hospitalizaciones (25 vs 9%) y deterioro funcional según la New York Heart Association III o IV (22 vs 11%), p < 0.05 para todos. Conclusión: En pacientes de un hospital comunitario con ECMV, la ICP presenta una recurrencia superior de isquemia y revascularización repetida comparada con la CRVC.
Palabras clave: Diabetes mellitus 2, hipertensión arterial, síndrome coronario agudo, fracción de expulsión ventricular izquierda, infarto agudo del miocardio, clase New York Heart Association.
ABSTRACT
Introduction: 60% of the patients treated with coronary artery bypass grafting (CABG) or percutaneous coronary intervention (PCI) suffer from multivessel coronary artery disease. Objective: Our objective was to compare the clinical course of patients with this diagnosis after revascularization. Methods: We consulted and compared the clinical records of a multivessel coronary artery disease cohort treated with either coronary artery bypass grafting or angioplasty with drug eluting stents or bioactive stents between January 2004 and July 2011, consigning adverse cardiovascular events. Results: 134 patients, mostly male, with 3-vessel disease and stable angina, were followed up for 35.7 ± 20.4 months. Dyslipidemia (41.9 vs 36.7%), diabetes mellitus type 2 (59.5 vs 38.3%), hypertension (67.6 vs 60%), old myocardial infarction (37.8 vs 23.3%) and type C lesion in left anterior descendent artery (63.9 vs 30.4%) were all more frequent in the surgery group (p < 0.05). On the other hand, the angioplasty treated patients needed more frequently revascularization (30.50 vs 2.73%; p < 0.01) and hospitalization (25 vs 9%) and had more often angina (44 vs 20%), positive ergometry (39 vs 18%), and functional impairment type New York Heart Association III/IV (22 vs 11%) (p < 0.05). Conclusion: In patients at a community hospital with multivessel coronary artery disease, PCI has a higher recurrence of ischemia and repeated revascularization compared to CABG.
Key words: Diabetes mellitus 2, arterial hypertension, acute coronary syndrome, left ventricular ejection fraction, acute myocardial infarction, New York Heart Association class.
Introducción
En las últimas tres décadas, la intervención coronaria percutánea (ICP) ha rebasado a la cirugía de revascularización coronaria (CRVC) como la modalidad de tratamiento preferida para la cardiopatía isquémica ateroesclerótica (CI) en el mundo.1 La efectividad de la ICP en el tratamiento de la isquemia miocárdica significativa ocasionada por la oclusión focal de uno o dos vasos coronarios es incuestionable. Sin embargo, sus resultados en el tratamiento de la enfermedad coronaria multivaso (ECMV), definida como la obstrucción de tres arterias coronarias o de dos con afección de la porción proximal de la arteria descendente anterior izquierda (DA), han sido menos satisfactorios. Desde la validación de la ICP con balón como tratamiento de la CI a finales de los años setenta, la reestenosis, con incidencia de 35 a 40%, se constituyó como el ''talón de Aquiles'' de esta modalidad terapéutica. A mediados de la década de los noventa, se redujo este problema a cifras de 20 a 25%, gracias al advenimiento de los stents metálicos (SM).2 Para el 2003, con la aparición de los stents farmacoactivos (SFA) se llevó la reestenosis angiográfica y clínica a niveles menores de 10%,3 lo que hizo suponer que podrían alcanzar una efectividad similar a la de la CRVC en pacientes con anatomía coronaria compleja, sobre todo si consideramos que de los pacientes tratados actualmente con ICP o CRVC, aproximadamente 60% tienen ECMV,4 susceptible de manejo por cualquiera de estas dos modalidades terapéuticas.
No obstante, los pacientes con ECMV y lesiones complejas fueron excluidos de estudios como el RAVEL, SIRIUS y TAXUS, que marcaron el inicio del ''boom'' de los SFA a nivel mundial y que sólo en Estados Unidos dan cuenta de 80% del millón de procedimientos de ICP realizados cada año. El problema estriba en que están siendo utilizados primordialmente para indicaciones no aprobadas, también llamadas '' off label ''. Aunque los SFA demostraron reducir la reestenosis del vaso tratado cuando fueron comparados con los SM en lesiones focales, tampoco se puede omitir mencionar que la mayoría de las lesiones coronarias tratadas con ellos son complejas,5,6 resultando evidente cierto distanciamiento entre lo evaluado en los ensayos clínicos con lo sucedido en la práctica de la cardiología.
En el noreste de México, observamos un comportamiento similar en el uso de estos dispositivos, invadiendo áreas tradicionalmente reservadas para la cirugía cardiovascular, generándose debate sobre el método más conveniente para tratar a un enfermo con ECMV y llevando generalmente la decisión a un plano preferencial del cardiólogo tratante. En nuestro país, la información estadística disponible a este respecto es limitada, por lo que el propósito de este trabajo fue comparar el comportamiento clínico de enfermos con estas características después de recibir tratamiento con alguno de estos dos métodos de revascularización, analizándose desde la perspectiva de un hospital general de segundo nivel.
Métodos
Se realizó un estudio observacional, ambispectivo, con seguimiento longitudinal y comparativo de una cohorte de pacientes con diagnóstico de ECMV tratados mediante CRVC o con ICP más SFA o bioactivos, en el periodo comprendido de enero de 2004 a julio de 2011. Nuestro objetivo fue comparar la evolución clínica de estos pacientes posterior a su revascularización percutánea o quirúrgica. Se incluyeron pacientes de ambos sexos y de cualquier edad, con obstrucciones ≥ 50% de tres vasos coronarios o de dos con afección de la arteria DA proximal y con cualquier fracción de expulsión ventricular izquierda (FEVI). Fueron excluidos los pacientes con diagnóstico de enfermedad severa en fase terminal (neoplásica o sistémica) con enfermedad de dos vasos coronarios sin obstrucción proximal de la DA, con obstrucción ≥ 50% del tronco coronario izquierdo, enfermedad de un vaso coronario y con uso de stents metálicos (SM) previo a su inclusión en el protocolo.
Procedimientos
Se obtuvieron los datos mediante expediente clínico, visitas médicas subsecuentes y/o por entrevista telefónica. Se consignaron antecedentes de riesgo cardiovascular, fecha de realización del procedimiento de revascularización, uso de medicamentos y los eventos cardiovasculares adversos suscitados en el seguimiento, como recurrencia de angina, demostración de isquemia en estudios no invasivos, síntomas de insuficiencia cardiaca, hospitalizaciones por síndrome coronario agudo (SICA) y necesidad de nuevos procedimientos de revascularización, además del tiempo total de seguimiento en meses de cada paciente.
Análisis estadístico
Se utilizó estadística descriptiva. Las variables continuas fueron expresadas como media ± desviación estándar; las variables categóricas como porcentajes. La comparación de medias entre los dos grupos de tratamiento se realizó mediante la t de Student. Para determinar la asociación entre dos variables categóricas, se utilizaron tablas de contingencia y la prueba de la Chi-cuadrada. Los análisis estadísticos se realizaron mediante el software SPSS. En todos ellos se tomó como base un nivel de significancia tentativo de ≤ 0.05.
Resultados
Desde septiembre de 2008, en la Consulta Externa de Cardiología del Hospital General de Zona Núm. 6 del IMSS, ingresaron al protocolo 134 pacientes con diagnóstico de ECMV tratada previamente mediante ICP o CRVC en el Hospital de Enfermedades Cardiovasculares y del Tórax Número 34 del IMSS de la ciudad de Monterrey y con fecha de realización del procedimiento de revascularización entre enero de 2004 a julio de 2011. El tiempo de seguimiento fue de 35.7 ± 20.4 meses (rango de uno a 90 meses). Las características demográficas se ilustran en el cuadro I. Se trató en su mayoría de pacientes del sexo masculino, de elevado perfil de riesgo cardiovascular, con angina estable en 66% de los casos y con predominio franco de enfermedad trivascular coronaria. La fracción de expulsión del VI (FEVI) fue en promedio de 49.6%. Se documentó lesión tipo C en la arteria DA en 47.9% de los enfermos y en una tercera parte de ellos, este vaso estaba adelgazado, con diámetro menor de 3.0 mm. Se encontraron otros vasos coronarios con diámetro reducido en 42.3% de los casos. No se detectaron diferencias en cuanto a la edad, sexo y tabaquismo entre el grupo quirúrgico y el grupo de tratamiento intervencionista; sin embargo, más pacientes del grupo de cirugía en relación con la ICP tenían dislipidemia (41.9 vs 36.7%), eran diabéticos (59.5 vs 38.3%), padecían hipertensión arterial (67.6 vs 60%) e historia de infarto del miocardio previo (37.8 vs 23.3%) con valor de p < 0.05 para cada una de estas variables. Una mayor proporción pacientes del grupo quirúrgico, comparados con el grupo de ICP, presentó angina estable antes del procedimiento de revascularización (79.7 vs 48.3%) p < 0.05, aunque más pacientes del grupo de tratamiento intervencionista recibieron tratamiento de revascularización coronaria durante el IAM o poco después de su convalecencia, 35 vs 5.4% de CRVC, p < 0.05. De los pacientes con enfermedad trivascular coronaria, la mayoría recibieron tratamiento con CRVC (89.2%) que ICP (46.7%) con p < 0.05 y en enfermedad de dos vasos. Un mayor porcentaje recibió ICP (53.3%) que cirugía (10.8%) p < 0.05. Respecto a la anatomía coronaria, más pacientes del grupo quirúrgico tenían lesión tipo C en la DA que aquellos que fueron tratados con ICP (63.9 vs 30.4%) p < 0.05 y como puede apreciarse también en el cuadro I, más pacientes del grupo de cirugía presentaron vasos delgados que aquellos del grupo de ICP con diferencia significativa. En cuanto al tratamiento farmacológico llevado por los pacientes después del procedimiento de revascularización, fueron encontradas diferencias significativas en el uso de nitratos (ICP 81.4 vs 32.4% CRVC), calcioantagonistas (CRVC 20 vs 8.9% ICP), hipoglucemiantes orales (50.0% CRVC vs 26.8% ICP) con p valor < 0.05 en cada una de las variables y como era esperado, clopidogrel (ICP 70.4 vs 4.2% CRVC), p < 0.01. De los 91 stents usados para la ICP, 36 eran de paclitaxel, 34 de sirolimus o zotarolimus, siete bioactivos Titán 2 y en 14, otros. En 32 pacientes se colocó más de un stent .
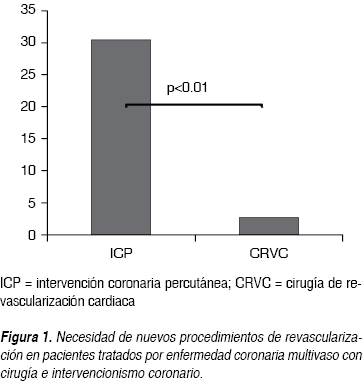
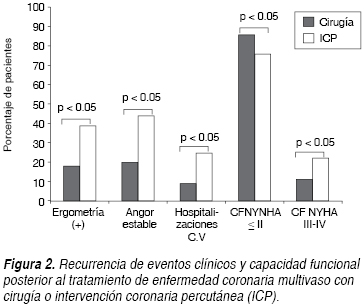
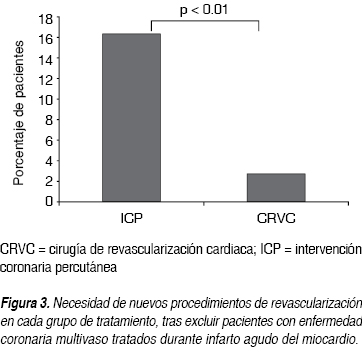
Se documentó recurrencia de isquemia miocárdica en 50 (37.31%) de los 134 pacientes. Como se puede apreciar en el cuadro II, los sujetos tratados con ICP comparativamente con los tratados con CRVC tuvieron mayor recurrencia de isquemia (55 vs 22.97%), con un tiempo más corto de aparición del problema, ICP 13.6 ± 15.8 vs 39.7 ± 22 meses del grupo CRVC, con p valor de < 0.05 en ambas. Además un mayor porcentaje de pacientes del grupo de ICP en relación con los del grupo quirúrgico necesitaron nueva angioplastia más stent a la DA (15.25 vs 1.4%) p < 0.05, o a otro vaso coronario (15.25 vs 2.7%) p < 0.05 y, hasta 10.16% de los pacientes de tratamiento intervencionista requirieron CRVC vs ninguno del grupo quirúrgico, p < 0.05. De la muestra total, 20 pacientes necesitaron de un nuevo procedimiento de revascularización en una o más ocasiones en diversos vasos coronarios: 18 del grupo ICP (30.50%) vs dos (2.73%) del grupo de CRVC, p < 0.01, como se puede observar en la figura 1. Al excluir los pacientes inicialmente revascularizados durante el IAM, se redujo esta diferencia a ocho de 49 del grupo ICP (16.33%) vs dos de 73 (2.73%) del grupo de CRVC, aunque siguió mostrando diferencia significativa, p < 0.01, (Figura 2). Además, como lo muestra la figura 3, más pacientes tratados con ICP comparativamente a los tratados con cirugía tuvieron resultados positivos para isquemia residual en la prueba de esfuerzo (39 vs 18%), con una mayor frecuencia de ángor estable (44 vs 20%) con p < 0.05 en cada uno de estas variables. La mayor proporción de pacientes tratados con ICP en relación con aquellos que fueron tratados con CRVC tuvieron hospitalizaciones de causa cardiovascular (25 vs 9%), p < 0.05. Más pacientes tratados con CRVC comparados con el grupo de ICP permanecieron en CF NYHA I-II (86 vs 76%) y menos en CF III-IV (11 vs 22%), con p < 0.05 en ambas. No se encontraron diferencias significativas entre ICP y CRVC en relación con la recurrencia de SICA en conjunto o individualmente, p > 0.05. En total, cinco pacientes fallecieron durante el seguimiento, tres del sexo masculino del grupo de ICP (uno por IAM, otro por cáncer pulmonar y otro más debido a neumonía e insuficiencia cardiaca) a los tres, 27 y 45 meses posteriores al procedimiento respectivamente, y dos del grupo de CRVC (uno del sexo masculino por trombosis mesentérica y otra paciente femenina por IAM) a los 27 y 41 meses posteriores a su cirugía respectivamente, sin demostrarse diferencias significativas entre ambos grupos. Se perdió el seguimiento en cinco pacientes del sexo masculino a los 6, 15, 15, 18 y 19 meses respectivamente, por falta de vigencia en la institución o imposibilidad para localizarlos vía telefónica.
Discusión
Nuestros resultados demuestran una recurrencia clínica de isquemia miocárdica significativa en pacientes de un hospital general de segundo nivel del noreste de México, previamente revascularizados por ECMV mediante cirugía o ICP más SFA o bioactivos, predominantemente en aquellos que fueron tratados con la estrategia intervencionista. Los pacientes de esta cohorte se caracterizaron por tener notable presencia de factores de riesgo cardiovascular, documentándose tabaquismo, dislipidemia, DM2 e HTA en valores tan elevados como 46.3, 39.6, 50 y 64.2% respectivamente, con 70.1% de los enfermos afectados por enfermedad trivascular coronaria y con un tercio de ellos con historia de infarto antiguo del miocardio, previo a su revascularización. Estos datos nos permiten establecer que en los pacientes que estudiamos existe un severo perfil de riesgo asociado a cardiopatía isquémica extensa y grave, observado con poca frecuencia en ensayos aleatorizados y observacionales realizados en otros países.
Como ejemplo, en un metaanálisis de los diversos ensayos aleatorizados en los que se comparó CRVC con ICP con balón, como el RITA (Randomized Intervention Treatment of Angina) , CABRI (Coronary Angioplasty Bypass Revascularization Investigation) , GABI (German Angioplasty Bypass Surgery Investigation) , ERACI (Estudio Randomizado Argentino de Angioplastia versus Cirugía), BARI (Bypass Angioplasty Revascularization Investigation) y Toulouse entre otros,7 en 7,964 pacientes se documentó significativamente menor necesidad de revascularización repetida en el grupo quirúrgico con ventaja en supervivencia en el análisis colectivo, mas no individual de estos estudios, a cinco años. Estos trabajos sólo incluyeron pacientes de bajo riesgo, sin disfunción ventricular, con escaso porcentaje de pacientes con enfermedad trivascular coronaria (32%) y de diabéticos (15%).
Otros estudios multicéntricos aleatorizados, como el ARTS I (Arterial Revascularization Therapy Study) 4 y SoS (Stent or Surgery) ,8 que compararon la CRVC vs ICP con SM, no encontraron diferencias significativas entre las dos modalidades de tratamiento de muerte cardiovascular, infarto del miocardio o enfermedad cerebrovascular, aunque sí una menor necesidad de revascularización repetida y de medicación antianginosa en el grupo quirúrgico. La mayoría de los pacientes evaluados en estos ensayos fueron también de bajo riesgo. En el estudio ARTS I, sólo el 31.5% tenía enfermedad trivascular coronaria y únicamente el 17.5% era diabético. En el ERACI II,9 uno de los pocos ensayos que documentó una mejor supervivencia y evolución libre de IAM en el grupo de ICP con SM que en el grupo quirúrgico en 2,759 pacientes, 91.1% de los pacientes ingresaron al estudio con angina inestable clase II B, III B y postinfarto de la clasificación de Braunwald, por lo que se trató de una población muy seleccionada, difícilmente comparable al más amplio espectro clínico de enfermedad coronaria atendido por los cardiólogos, en el que 85% de las ICP son realizadas por enfermedad coronaria estable. En este trabajo, 56% de los pacientes tenía enfermedad trivascular coronaria y sólo 17.3% era diabético.
En el estudio ARTS II (Arterial Revascularization Therapies Study Part II: Sirolimus-Eluting Bx Velocity Stent for the Treatment of Multivessel de Novo Coronary Artery Lesions) 10 un total de 607 pacientes tratados con SLF con sirolimus fueron evaluados en un registro no aleatorizado y se comparó su evolución con la de aquellos pacientes tratados con CRVC (n = 602) y stent metálico (SM, n = 600) del estudio aleatorizado ARTS I. A un año no se observó diferencia en los eventos cardiovasculares mayores entre los pacientes del registro ARTS II con SLF y los pacientes de CRVC aleatorizados en el estudio ARTS I (10.4 vs 11.6 %), ni diferencia significativa en cualquier otro indicador. Si bien los pacientes del ARTS II se consideraron de mayor riesgo cardiovascular que los del ARTS I, sólo 55% tenían enfermedad trivascular coronaria, 26% DM2 y únicamente 19% eran fumadores de cigarrillos.
Podemos resumir que los ensayos aleatorizados han contado en su mayoría con pacientes de bajo riesgo, con porcentajes subóptimos de diabéticos, fumadores y enfermos con obstrucción de tres vasos coronarios o con disfunción sistólica, careciendo también de criterios estrictos para incluir preferentemente sujetos con obstrucción proximal de la DA. Por otra parte, aunque la recurrencia clínica de isquemia no implica necesariamente reestenosis del stent u obstrucción de un hemoducto coronario, nuestros resultados revelan incidencia más frecuente de este problema en el grupo de ICP, alcanzando valores de 55% durante el seguimiento, requiriendo en 30.50% de ellos, nuevos procedimientos de revascularización con incidencia significativa mayor de hospitalizaciones, ergometrías positivas, necesidad de medicación antianginosa y peor clase funcional NYHA, al compararlos con el grupo de CRVC, a pesar de que éste se caracterizó por contar con un perfil de riesgo cardiovascular más severo y anatomía coronaria más compleja. Aunque la necesidad de una nueva revascularización se redujo a 16.33%, al excluir aquellos pacientes atendidos durante el IAM, puesto que el cardiólogo puede tratar sólo la arteria culpable en un primer tiempo y diferir la atención de otros vasos coronarios para un segundo tiempo, la diferencia en el requerimiento de estos procedimientos permaneció significativa, siendo menor en el grupo de CRVC. No obstante, no se observaron diferencias significativas en recurrencia de SICA de cualquier tipo o en mortalidad por cualquier causa durante el seguimiento.
Estos datos guardan semejanza con los ya conocidos del estudio multicéntrico aleatorizado SYNTAX11 publicado en 2009, que comparó en un seguimiento prospectivo a 12 meses, los resultados de la ICP más SLF vs CRVC en 1,800 pacientes con enfermedad de tres vasos coronarios y enfermedad de tronco coronario, bajo la hipótesis de no inferioridad del tratamiento intervencionista. La meta primaria compuesta de eventos cardiacos y cerebrovasculares adversos (muerte por cualquier causa, infarto del miocardio, accidente cerebrovascular o revascularización repetida) fue significativamente más alta en el grupo de ICP (17.8 vs 12.4% de CRVC; p = 0.002) en gran medida por el incremento en la frecuencia de revascularización repetida (13.5% vs 5.9%, p < 0.001), por lo que no se cumplió el criterio de no inferioridad para la ICP. La frecuencia de muerte e infarto del miocardio resultó similar en ambos grupos de tratamiento. En el seguimiento a tres años de este estudio,12 la evolución de los pacientes continuó siendo mejor con cirugía que con ICP para la incidencia de la meta compuesta descrita (20.2 vs 28%, p < 0.001) y para revascularización repetida individualmente (10.7 vs 19.7%, p < 0.001) e infarto del miocardio (3.6 vs 7.1%, p = 0.02) con mayor alivio significativo de la angina a largo plazo.
Previamente, Hannan et al.13 compararon eventos adversos como muerte, infarto o revascularización repetida en sujetos con ECMV, tratados con CRVC o SFA (7,437 y 9,963 pacientes respectivamente), al analizar todos los pacientes sometidos a estos procedimientos en el estado de Nueva York entre octubre del 2003 y diciembre de 2004. En pacientes con enfermedad de tres vasos, la tasa ajustada de supervivencia libre de infarto del miocardio fue de 92.1 (CRVC) vs 89.7% (SFA), p < 0.001. En aquéllos con dos vasos enfermos, el resultado fue similar en este aspecto a favor de la cirugía, 94.5 vs 92.5%, p < 0.001. Del total de enfermos, 35% eran diabéticos, documentándose obstrucción proximal de la DA en 28.76 y 23.48% de los pacientes con enfermedad trivascular y de dos vasos coronarios respectivamente. De los casos tratados con SFA, 62.1% carecía de lesión en el segmento inicial de esta importante arteria.
Una tendencia similar se observó en el estudio CARDia14 que comparó en forma prospectiva la evolución a un año en 510 pacientes diabéticos con ECMV tratados con CRVC o ICP, bajo la hipótesis de no inferioridad del tratamiento intervencionista, sin llegar a demostrarlo. Si bien 60% de los pacientes tenían enfermedad trivascular coronaria, sólo 5.5% de ellos tenían oclusión proximal de la DA (4.7% en el grupo de CRVC y 6.3% en el de ICP) y la FEVI se encontró disminuida en grado moderado a severo en sólo 18.35% de ellos (CRVC, 16.4% e ICP 20.3%). Esta situación resulta trascendente, pues es en el contexto de la ECMV, principalmente cuando existe lesión en el inicio de la arteria DA y FEVI disminuida, en donde la CRVC ha demostrado superioridad respecto al tratamiento médico y éste debería ser el punto de partida para realizar estudios comparativos con la ICP. Como sabemos, a raíz de los datos del estudio COURAGE y BARI 2D, en pacientes con enfermedad coronaria estable no existe diferencia significativa entre realizar tratamiento con ICP junto con terapia medicamentosa vs administrar sólo terapia farmacológica intensiva, en cuanto a muerte, IAM o algún evento cardiovascular ni tampoco en realizar una pronta revascularización con ICP o CRVC en diabéticos, comparado al tratamiento médico, excepto en aquellos pacientes con enfermedad coronaria más severa, propia para revascularización quirúrgica, caracterizada por ECMV, oclusiones totales crónicas y/o lesión proximal de la DA, quienes se benefician al presentar menos eventos cardiovasculares, sobre todo IAM no fatal, tras ser tratados con CRVC.15,16 Por lo anterior, no existe evidencia suficiente que justifique el uso discrecional de la ICP con SFA o bioactivos sin previo consenso entre el cirujano cardiovascular, el cardiólogo intervencionista y el paciente17 para el tratamiento de la ECMV, como sucede con frecuencia en nuestro entorno. Aunque los SFA han mostrado mejores resultados que los SM en pacientes con enfermedad coronaria compleja,18 aún no han demostrado no ser inferiores a la CRVC y deberían ofrecerse solamente en casos seleccionados en los que la cirugía no sea viable por algún motivo especial, cuando se encuentren lesiones coronarias focales ( score SYNTAX bajo ≤ 22 puntos) o cuando el paciente así lo prefiera, una vez que haya sido debidamente informado por el equipo médico.
Por otro lado, el punto débil de la ICP sigue siendo la reestenosis intrastent (RIS), definida como la reducción de 50% del diámetro en la luz dentro del stent o en los 5 mm proximales o distales a la prótesis. Aun en plena era de los SFA,19 que emergieron en el mercado con la expectativa de reducir este fenómeno a valores menores de 10%, en la práctica, la incidencia de RIS es mayor, sobre todo al considerar su uso predominante para el tratamiento de enfermedad coronaria no aprobada y la marcada tendencia a usarlos por igual en lesiones coronarias con obstrucción limítrofe, después de su detección por el cardiólogo durante la angiografía coronaria o ICP para tratar otro vaso. A este respecto, el estudio DEFER20 realizó seguimiento de cinco años en 325 pacientes asignados a ICP de lesiones no críticas midiendo el flujo de reserva fraccional (FRF) y dividiendo las lesiones en dos grupos, con FRF < 0.75 o > 0.75, demostrando ausencia de beneficio clínico y pronóstico al tratar lesiones intermedias con FRF > 0.75. Esta conducta de intervenir lesiones coronarias ambiguas sin demostración previa de isquemia puede llevar a revascularizar lesiones no limitantes de flujo21 con riesgos potenciales, puesto que la presentación clínica de una RIS pudiera no ser benigna, observándose hasta en 10% de los casos IAM,3 además de que la mortalidad hospitalaria y los eventos cardiovasculares adversos son mayores en aquellos pacientes con ECMV que inicialmente fueron tratados con ICP más stents y que posteriormente necesitaron CRVC, que en aquellos que fueron tratados únicamente mediante revascularización quirúrgica y sin tratamiento intervencionista previo.22
Finalmente, nuestros resultados indican que aquellos pacientes con mayor riesgo cardiovascular, anatomía coronaria más compleja y enfermedad trivascular, por lo general reciben tratamiento con CRVC, utilizándose con más frecuencia ICP en pacientes con lesión de dos arterias coronarias. La elevada necesidad de nuevos procedimientos de revascularización del grupo de ICP puede justificarse por las características de los enfermos incluidos en esta cohorte, con indicadores de riesgo cardiovascular prominentes, ECMV grave y alto porcentaje de sujetos diabéticos. No detectamos conflicto de intereses.
Limitaciones del estudio
Nuestros datos no incluyen la mortalidad periprocedimiento, pues no se tuvo acceso a esta información en el sitio en donde se realizaron (hospital de tercer nivel). No se informó sobre la incidencia de insuficiencia renal, que afecta el pronóstico de estos pacientes. Por otra parte, tampoco fue objetivo del estudio evaluar la mortalidad durante el seguimiento, aunque se consignaran los datos, pues la muestra de pacientes es pequeña.
Conclusión
En el ''mundo real'', en pacientes no seleccionados con ECMV severa y compleja y de alto riesgo, asistidos en un hospital general de segundo nivel, la ICP presenta una recurrencia superior de isquemia y revascularización repetida comparada a la CRVC.
REFERENCIAS
1. Sabik JF. CABG or PCI? A cardiothoracic surgeon's perspective. The devil (or truth) is in the details. Clev Clin J Med 2006; 73: 329-338. [ Links ]
2. Klein LW. Are drug-eluting stents the preferred treatment for multivessel coronary artery disease? J Am Coll Cardiol 2006; 47: 22-26. [ Links ]
3. Tsigkas GG, Karantalis V, Hahalis G, Alexopoulos D. Stent restenosis, patophysiology and treatment options: a 2010 update. Hell J Cardiol 2011; 52: 149-157. [ Links ]
4. Serruys PW, Unger F, Sousa JE, Jatene A et al. Arterial revascularization therapies study group. Comparison of coronary-artery bypass surgery and stenting for the treatment of multivessel disease. N Engl J Med 2001; 344: 1117-1124. [ Links ]
5. Unger F. Drug eluting stents- a nightmare? Interact Cardiovasc Thorac Surg 2007; 6: 813-814. [ Links ]
6. Carrizo G, Pocovi A, Tajer C. Seguridad de los stents liberadores de droga. Rev Argent Cardiol 2007; 75: 207-214. [ Links ]
7. Hoffman SN, TenBrook JA, Wolf MP, Pauker SG, Salem DN, Wong JB. A meta-analysis of randomized controlled trials comparing coronary artery bypass graft with percutaneous transluminal coronary angioplasty: one-to eight-year outcomes. J Am Coll Cardiol 2003; 41: 1293-1304. [ Links ]
8. SoS Investigators. Coronary artery bypass surgery versus percutaneous coronary intervention with stent implantation in patients with multivessel coronary artery disease (the stent or surgery trial): a randomized controlled trial. Lancet 2002; 360: 965-970. [ Links ]
9. Rodríguez A, Bernardi V, Navia J, Baldi J et al. Argentine randomized study: coronary angioplasty with stenting versus coronary bypass surgery in patients with multiple-vessel disease (ERACI II); 30-day and one-year follow-up results. J Am Coll Cardiol 2001; 37: 51-58. [ Links ]
10. Serruys PW, Ong AT, Morice MC, De Bruyne B et al. Arterial revascularization therapies study part II: Sirolimus-eluting stents for the treatment of patients with multivessel de novo coronary artery lesions. Eurointervention 2005; 1: 147-156. [ Links ]
11. Serruys PW, Morice MC, Kappetein AP, Colombo A et al. SYNTAX investigators. Percutaneous coronary intervention versus coronary-artery bypass grafting for severe coronary artery disease. N Engl J Med 2009; 360: 961-972. [ Links ]
12. Kappetein AP, Feldman TE, Mack MJ, Morice MC, Holmes DR, Stahle E et al. Comparison if coronary bypass surgery with drug-eluting stenting for the treatment of left main and/or three-vessel disease: 3-year follow-up of the SYNTAX trial. Eur Heart J 2011; 32: 2125-134. [ Links ]
13. Hannan EL, Wu C, Waldford G, Culliford AT et al. Drug-eluting stents vs coronary-artery bypass grafting in multivessel coronary disease. N Eng J Med 2008; 358: 331-341. [ Links ]
14. Kapur A, Hall RJ, Malik IS, Qureshi AC et al. Randomized comparison of percutaneous coronary intervention with coronary artery bypass grafting in diabetic patients. 1-Year results of the CARDia (coronary artery revascularization in diabetes) trial. J Am Coll Cardiol 2010; 55: 432-440. [ Links ]
15. Boden WE, O'Rourke RA, Teo KK, Hartigan PM et al. Optimal medical therapy with or without PCI for stable coronary disease. N Engl J Med 2007; 356: 1503-1516. [ Links ]
16. Frye RL, August P, Brooks MM, Hardison RM et al. BARI 2D Study Group. A randomized trial of therapies for type 2 diabetes and coronary artery disease. N Engl J Med 2009; 360: 2503-2515. [ Links ]
17. Fuster V. De la enfermedad multivaso compleja a la salud cardiovascular. Rev Esp Cardiol 2010; 63(Supl 2): 3-11. [ Links ]
18. Applegate RJ, Sacrinty MT, Kutcher MA, Santos RM, Gandhi SK, Baki TT et al. ''Off-label'' stent therapy, 2-Year comparison of drug-eluting versus bare metal stents. J Am Coll Cardiol 2008; 51: 607-614. [ Links ]
19. Fernández AJ. Stents liberadores de fármacos: reestenosis intrastent. Rev Fed Arg Cardiol 2010; 39: 319-323. [ Links ]
20. Pijls NH, van Shaardenburgh P, Manoharan G, Boersma E, Bech JW, van'tVeer M et al. Percutaneous coronary intervention of functionally non significant stenosis. 5-year follow-up of the DEFER study. J Am Coll Cardiol 2007; 49: 2105-2111. [ Links ]
21. Beller GA, Ragosta M. Decision making in multivessel coronary disease: the need of physiological lesion assessment. J Am Coll Cardiol Intv 2010; 3: 315-317. [ Links ]
22. Massoudy P, Thielmann M, Lehmann N, Marr A, Kleikamp G, Maleszka A et al. Impact of prior percutaneous intervention on the outcome of coronary artery bypass surgery: a multicenter analysis. J Thorac Cardiovasc Surg 2009; 137: 840-845. [ Links ]














